-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diferenciální diagnostika virové etiologie suspektních příušnic ve vysoce proočkované populaci
Differential diagnosis of the viral etiology of suspected mumps in a population with high vaccine coverage
Aim:
In this study, buccal swabs from patients with the clinical picture of parotitis epidemica in whom mumps virus (MV) infection was not confirmed by direct detection or serologically were tested. The aim was to detect by molecular methods nucleic acids (NAs) of other respiratory viruses possibly involved in salivary gland swelling. At the same time, paired sera, if available, were tested.Material and methods:
The study group consisted of 72 buccal swabs from patients of the Clinic of infectious, tropical, and parasitic diseases, Na Bulovce Hospital. Paired sera were available from ten patients. Samples were collected in 2013 to 2015. Buccal swabs were tested by PCR for the presence of NAs of adenoviruses (AdV), bocaviruses (hBoV), parainfluenza viruses of types 1–4 (HPIV), human metapneumovirus (hMPV), coronaviruses (HCoV: NL63, OC43, HKU1, and 229E), respiratory syncytial virus (RSV), influenza A virus, influenza B virus, and Epstein-Barr virus (EBV). Paired sera were screened by the complement fixation test (AdV and influenza A and B viruses), hemagglutination inhibition test (HPIV types 2 and 3), ELISA (AdV, EBV), and immunofluorescence (EBV).Results:
NAs from viruses other than the mumps virus were detected in 27 of 72 patients with clinical symptoms of parotitis epidemica, and serological tests revealed etiological links with parainfluenza viruses in three more cases. Overall, 30 (41.7%) of 72 patients with suspected mumps tested positive for one or more viruses from the study panel. The most commonly detected viruses were AdV 11/72 (15.3%), EBV 9/72 (12.5%), and HPIV 3/72 (4.2%), but influenza A virus (H3N2) 1/72 (1.4%) was also found. Some patients tested positive for more than one virus: 2/72 (3%) for AdV plus hBoV and 1/72 (1.4%) for HPIV plus HCoV. In addition, examination of paired sera revealed HPIV positivity in three more patients. PCR and serology detected etiological link with HPIV in six (8.3%) of 72 patients tested.Conclusion:
In our study group, nearly 42% of patients with the clinical picture of parotitis epidemica in whom mumps virus (MV) infection was not confirmed by direct detection or serologically tested positive for viruses other than the mumps virus. Thorough laboratory diagnosis of suspected mumps in vaccinated persons is important not only for the treatment of patients and adoption of isolation and other measures, but also for a better understanding of the epidemiology of the disease and outcomes of the immunisation programmes.KEYWORDS:
mumps – epidemiology – PCR – differential diagnosis
Autori: R. Limberková 1
; M. Havlíčková 1; D. Smíšková 2,3; K. Labská 1
; K. Herrmannová 3; J. Procházková 1; H. Jiřincová 1; Marešová V.. 3
Pôsobisko autorov: Státní zdravotní ústav, Centrum epidemiologie a mikrobiologie, Praha 1; Klinika infekčních, parazitárních a tropických nemocí, Nemocnice Na Bulovce, Praha 2; Klinika infekčních nemocí 2. LF UK a Nemocnice Na Bulovce, Univerzita Karlova v Praze 3
Vyšlo v časopise: Epidemiol. Mikrobiol. Imunol. 65, 2016, č. 4, s. 220-224
Kategória: Původní práce
Súhrn
Cíl:
V této studii bylo provedeno testování bukálních stěrů od pacientů s klinickým obrazem parotitis epidemica, u nichž nebyla přímou detekcí nebo sérologicky infekce virem příušnic (PaV) potvrzena. Cílem práce bylo prokázání možné přítomnosti nukleové kyseliny (NK) dalších respiračních virů jako etiologického agens otoku slinných žláz pomocí molekulárních metod. Současně byla vyšetřena párová séra, pokud byla k dispozici.Materiál a metody:
Vyšetřovaný soubor tvořilo 72 bukálních stěrů pacientů Kliniky infekčních, tropických a parazitárních nemocí Nemocnice Na Bulovce, u 10 pacientů byla odebrána i párová séra. Sběr probíhal v letech 2013–2015. Bukální stěry byly pomocí PCR testovány na přítomnost NK adenovirů (AdV), bocavirů (hBoV), virů parainfluenzy typu 1–4 (HPIV), lidského metapneumoviru (hMPV), coronavirů (HCoV: NL63, OC43, HKU1, 229E), respiračního syncytiálního viru (RSV), viru influenzy A, viru influenzy B a viru Epsteina a Barrové (EBV). Párová séra byla vyšetřena metodou vazby komplementu (AdV, virus influenzy A a B), hemaglutinačně inhibičním testem (HPIV typ 2 a 3), metodou ELISA (AdV, EBV) a imunofluorescencí (EBV).Výsledky:
Výsledky ukázaly nález jiné nukleové kyseliny než viru příušnic u pacientů se symptomatickým obrazem parotitis epidemica ve 27/72 případů a sérologicky byla prokázána etiologická souvislost s viry parainfluenzy v dalších třech případech. Celkem se jednalo o 30/72 případů (41,7 %), ve kterých byla prokázána pozitivita některého z vyšetřovaných virů. Jednalo se zejména o AdV 11/72 (15,3 %), EBV 9/72 (12,5 %) a HPIV 3/72 (4,2 %), ale byl zachycen i virus influenzy A (H3N2) 1/72 (1,4 %). V několika případech byla zjištěna i smíšená virová etiologie: AdV s hBoV 2/72 (3 %), HPIV s HCoV 1/72 (1,4 %). Kromě toho byla na základě vyšetření párových sér prokázána pozitivita HPIV u dalších třech pacientů. Včetně PCR tedy byla souvislost s tímto virem prokázána u 6/72 testovaných pacientů (8,3 %).Závěr:
V našem souboru byla prokázána pozitivita některého z jiných virů u necelých 42 % pacientů s klinickým obrazem parotitis epidemica, u nichž nebyla přímou detekcí nebo sérologicky infekce virem příušnic potvrzena. Důsledná laboratorní diagnostika suspektních příušnic u vakcinovaných je důležitá nejen pro léčbu a případná režimová a izolační opatření u daného pacienta, ale i pro porozumění epidemiologii nemoci a hodnocení vlivu vakcinačního programu.KLÍČOVÁ SLOVA:
příušnice – epidemiologie – PCR – diferenciální diagnostikaÚVOD
Virus příušnic se na vnímavého hostitele přenáší kapénkovou infekcí. Inkubační doba je obvykle 16–18 dní od expozice. Po pomnožení viru v nosohltanu a regionálních lymfatických uzlinách dochází k primární virémii, při níž se virus šíří do slinných žláz. Během sekundární virémie pomnožený virus atakuje další orgány (centrální nervový systém, pankreas, varlata, ovaria). Čtvrtina až třetina případů probíhá inaparentně, klinicky manifestní případy pak pod obrazem horečnatého onemocnění s jedno - nebo oboustranným bolestivým zduřením příušní slinné žlázy. Nejčastějšími komplikacemi jsou aseptická meningitida a orchitida, vzácnější je encefalitida, ooforitida a pankreatitida. Pod klinickým obrazem parotitis epidemica ovšem mohou probíhat i jiná virová či bakteriální onemocnění, navíc k otoku slinných žláz může dojít i z neinfekčních příčin. Bez epidemiologické souvislosti a důsledné laboratorní diagnostiky tedy nelze původce onemocnění jednoznačně kvalifikovat.
Příušnice jsou onemocněním preventabilním vakcinací a podléhají hlášení infekčních nemocí. Po zavedení očkování v roce 1987 došlo k výraznému poklesu počtu onemocnění, nicméně v posledních 10 letech je výskyt příušnic opět vyšší. Současně je patrný návrat 4–6letých periodických vln výskytu onemocnění, který do té doby nebyl díky nízkému počtu onemocnění patrný. Od roku 1996, kdy byla v ČR poslední epidemie příušnic, se po 10 letech epidemicky příznivého období objevily 2 epidemické vlny s vrcholy v letech 2006 (5 172 případů) a 2012 (3 902 případů). Do 49. kalendářního týdne roku 2015 bylo hlášeno již 1 325 případů příušnic. Ve srovnání se stejným obdobím loňského roku se jedná o dvojnásobek [1], což svědčí o tom, že stojíme na prahu nové epidemické vlny. Převážná část případů příušnic v meziepidemickém období patřila mezi sporadické, v souvislosti s lokálními epidemiemi bylo hlášeno jen několik případů. V roce 2013 se jednalo o 53/1 553 případů, které byly hlášeny jako součást tří menších epidemií v Ústí nad Labem a v roce 2014 pak bylo hlášeno 107/677 případů v rámci epidemie v kraji Vysočina [1]. Předběžná data z roku 2015 (do 49. kalendářního týdne) ukazují, že v souvislosti s epidemií bylo jen 91/1 325 případů a že více než polovina všech hlášených případů pochází z Moravskoslezského kraje.
Jen přibližně polovina všech hlášených onemocnění byla laboratorně potvrzená. V roce 2013 to bylo 640/1 553 hlášených případů, v roce 2014 a 2015 pak 372/677, respektive 435/1 325 hlášených případů. Nelze tedy vyloučit, že některé laboratorně nepotvrzené případy příušnic mohly mít i jinou etiologii, zejména pokud se jednalo o sporadické případy bez epidemické souvislosti.
MATERIÁL A METODY
Biologický materiál byl odebírán pacientům Kliniky infekčních, tropických a parazitárních nemocí Nemocnice Na Bulovce, sběr probíhal od jara 2013 do poloviny roku 2015. Celkem bylo za toto období vyšetřeno 151 stěrů z bukální sliznice pacientů se suspektními příušnicemi, u části pacientů byla odebrána i séra. Celkem byla laboratorně prokázána infekce virem příušnic u 79/151 nemocných. Testovaný soubor tvořilo zbývajících 72 stěrů, ve kterých nebyla detekována NK viru příušnic. K deseti stěrům byla odebrána i párová séra.
Stěry z bukální sliznice byly odebírány do 1,5 ml virového transportního média, uchovány a transportovány byly při chladničkové teplotě. Po izolaci nukleové kyseliny pomocí komerčního izolačního kitu (RTP DNA/RNA Virus Mini kit, Invitec) byly vzorky nejprve otestovány na přítomnost RNA viru příušnic v RT–qPCR Liferiver (Mumps Virus RT-PCR kit, Shanghai ZJ Bio-Tech Co.) a poté byly uchovány při -70 °C. Dalším krokem byla izolace nukleové kyseliny PaV negativních stěrů (MagNaPure Compact, Nucleic Acid Isolation Kit, Roche) a jejich následné testování na přítomnost ribonukleové kyseliny (RNA) RSV, HPIV, hMPV, HCoV, viru influenzy A, viru influenzy B a deoxyribonukleové kyseliny (DNA) AdV, hBoV a EBV. Pro testování byl použit RT-PCR kit, Respiratory multi well system r-gene (Argene): HCoV/HPIV r-gene, RSV/hMPV r-gene, AdV/hBoV r-gene. Vyšetření virů influenzy A a B bylo provedeno pomocí kitu AgPath RT-PCR (Ambion) a CDC primerů. Pro vyšetření EBV byla použita RT-PCR souprava LightMix (TIB MOLBIOL, Německo). Séra byla vyšetřena metodou ELISA (AdV: Anti-Adenovirus IgG, Euroimmun; EBV: Viditest anti-EBNA1 IgG, Vidia a Viditest anti-VCA IgG, Vidia) a imunofluorescenční metodou EBV (IF Viditest anti VCA IgM, Vidia a IF Viditest anti EA IgG, Vidia). U všech komerčních diagnostik bylo postupováno podle instrukcí výrobce. Kromě toho bylo provedeno za pomoci vlastních antigenů a použití standardní metodiky [2] vyšetření párových sér vazbou komplementu (KFR) u adenovirů, virů influenzy A a B a hemaglutinačně inhibičním testem (HIT) byly vyšetřeny protilátky proti HPIV typu 2 a typu 3.
VÝSLEDKY
Celkem bylo vyšetřeno 72 vzorků určených k přímému průkazu infekčního vyvolavatele a k nim 10 párových sér. Na základě PCR a sérologie byl prokázán pozitivní nález některého z testovaných virů u 30/72 případů (41,7 %). Přítomnost nukleové kyseliny jednoho nebo více testovaných virů byla prokázána u 27/72 stěrů: AdV 11/72 (15,3 %), AdV+hBoV 2/72 (3 %), HPIV 3/72 (4,2 %), HPIV+HCoV 1/72 (1,4 %), EBV 9/72 (12,5 %), virus influenzy A (H3N2) 1/72 (1,4 %) – tabulka 1. Celkově byly viry parainfluenzy pozitivní u 6/72 (8,3 %) pacientů, protože kromě detekce nukleové kyseliny HPIV byl ještě u 3/72 (4,2 %) případů pozitivní sérologický nález. Ve dvou případech se jednalo o signifikantní vzestup protilátek proti HPIV typu 3 u pacientů, v jejichž stěrech nebyla prokázána přítomnost NK žádného z testovaných virů. V jednom případě došlo k sérokonverzi protilátek proti HPIV typu 2 u pacienta s pozitivním záchytem adenovirové DNA v bukálním stěru. Vyšetření párového séra u tohoto pacienta ukázalo přítomnost anamnestických protilátek proti AdV bez signifikantního vzestupu. Podobný sérologický nález v podobě anamnestických protilátek byl zjištěn ještě u dvou dalších pacientů, v jejichž stěrech byla detekována adenovirová DNA. Toto zjištění signalizuje, že adenoviry u těchto třech pacientů nebyly etiologickými agens onemocnění, ale spíše latentními a/nebo perzistujícími viry. K ostatním osmi záchytům AdV nebyla párová séra k dispozici, proto nebylo možné jednoznačně určit, zda se jednalo o původce otoku příušních slinných žláz.
Tab. 1. Výsledky diferenciálně diagnostického vyšetření PaV negativních bukálních stěrů pomocí metody PCR Table 1. Results of PCR differential diagnosis of mumps virus negative buccal swabs 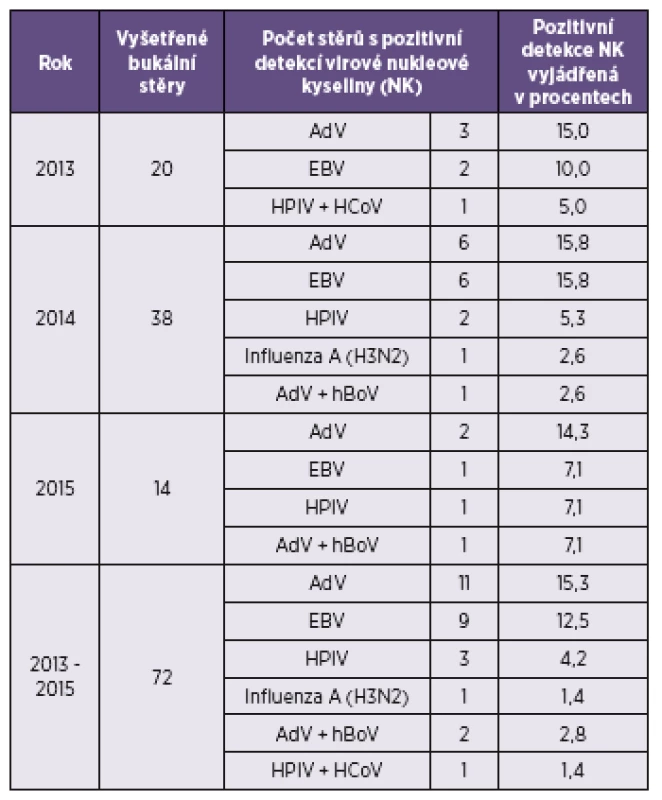
Vysvětlivky zkratek: virus příušnic (PaV), adenovirus (AdV), bocavirus (hBoV), parainfluenza virus (HPIV), metapneumovirus (hMPV), coronavirus (HCoV), respirační syncytiální virus (RSV), virus Epsteina a Barrové (EBV) Abbreviations: mumps virus (MV), adenovirus (AdV), bocavirus (hBoV), parainfluenza virus (HPIV), metapneumovirus (hMPV), coronavirus (HCoV), respiratory syncytial virus (RSV), and Epstein-Barr virus (EBV) Pozitivita EBV byla prokázána u 9 pacientů, u 5 z nich bylo možné provést sérologické vyšetření VCA IgG (ELISA), VCA IgM (IF), EBNA-IgG (ELISA), EA-IgG (IF). Stěr z bukální sliznice není nejvhodnějším vzorkem pro PCR detekci EBV, protože virus je intermitentně vylučován v dutině ústní všech jedinců, kteří prodělali primoinfekci [3] a může být tedy ve slinách detekován i bez souvislosti s probíhajícím onemocněním. Sérologický nález ukázal ve čtyřech případech přítomnost anamnestických protilátek – perzistující virus, v jednom případě se jednalo o reaktivaci EBV. Poslední čtyři záchyty DNA EBV nebylo možné interpretovat, neboť ke vzorkům nebyla zaslána séra.
V jednom případě byla detekována RNA viru influenzy A – subtyp H3N2, jež v daném období v ČR cirkuloval.
Smíšená virová etiologie AdV + hBoV či HPIV + HCoV byla prokázána u třech pacientů. Je to jev, který není ojedinělý a podle našich zkušeností se v rutinní diagnostice respiračních virů občas vyskytuje. Přítomnost ostatních vyšetřovaných virů v bukálních stěrech prokázána nebyla.
Pro porovnání vztahu mezi výskytem příušnic v daném kalendářním roce a záchytností viru příušnic v klinickém materiálu pacientů s diagnózou parotitis epidemica bylo provedeno rozdělení po jednotlivých letech (tab. 2). To ukázalo, že v letech nižšího výskytu epidemické parotitidy byla ve sledovaném souboru pacientů se suspektními příušnicemi také nižší záchytnost viru příušnic jako etiologického agens.
Tab. 2. Hlášené, vyšetřené a laboratorně potvrzené případy příušnic v jednotlivých letech Table 2. Reported, examined, and laboratory confirmed cases of mumps by year 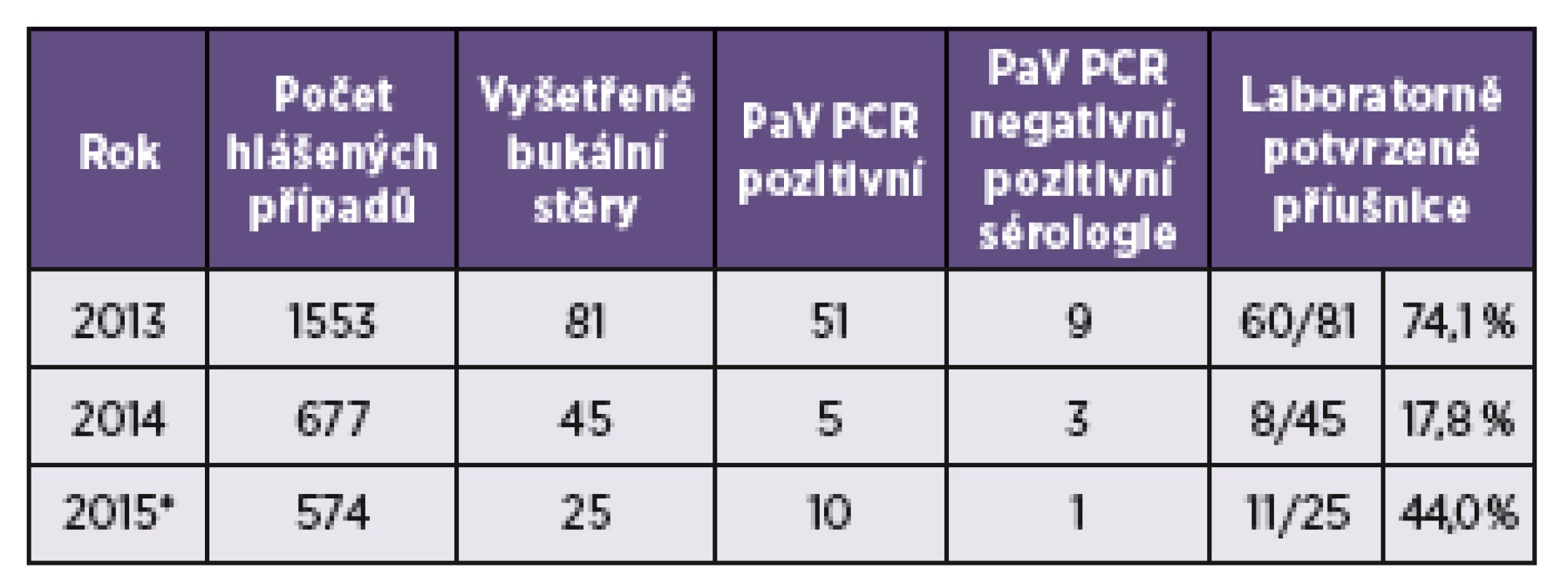
* Do souboru zahrnuty klinické vzorky odebrané do 25. kalendářního týdne. * The study set comprises clinical samples collected until calendar week 25. DISKUSE
Data o hlášené nemocnosti příušnicemi jsou v ČR k dispozici od roku 1955. Do zavedení pravidelného očkování v průměru ročně onemocnělo 48 000 osob (20 000–100 000 v závislosti na cca tříletých epidemických cyklech). Monitorování genotypů viru příušnic ukazuje stabilní situaci, od roku 2005 se v ČR uplatňuje dominující evropský genotyp G [4]. Hlavní trendy ve výskytu onemocnění, jako jsou mírná převaha mužů, velké procento očkovaných mezi nemocnými, pozitivní vliv očkování na výskyt komplikací a posun onemocnění do vyšších věkových skupin, zůstávají rovněž dlouhodobě podobné.
Přes vysokou proočkovanost se příušnice vyskytují v ČR v posledních letech poměrně často, a to zejména mezi vakcinovanými, kteří tvoří kolem 80 % hlášených případů [1]. Nejpravděpodobnějším důvodem diskutovaného selhání vakcinace se jeví sekundární selhání v důsledku vyvanutí imunity, což ukazují i výsledky sérologických přehledů 2013. Mezi 5–9letými dětmi je pozitivita IgG protilátek u 53 %, u 10–19letých je pouze 35% a mezi 20–29letými je jen 38 % séropozitivních. U přirozeně promořených je sice séropozitivita vyšší (80 %), ale požadovaných 95 % pro zajištění kolektivní imunity rovněž nedosahuje [5].
Přestože v nejpostiženějších věkových skupinách je pozitivita postvakcinačních protilátek velmi nízká, nelze vyloučit možnost, že se u laboratorně nepotvrzených sporadických případů příušnic mohla uplatnit i jiná etiologie onemocnění. Ačkoli takových případů pravděpodobně nebude mnoho, zasluhuje si tato problematika důkladnější studium a je zřejmé, že je jí v poslední době pozornost věnována. V Anglii, Skotsku a Britské Kolumbii (Kanada) bylo během probíhající chřipkové epidemie 2014/2015 na základě diferenciálně diagnostického testování negativních vzorků od pacientů se suspektními příušnicemi metodou PCR zjištěno poměrně vysoké procento záchytů virů chřipky A (H3N2) – 15 %, 7 %, respektive 13 % [6, 7, 8]. Výsledky vyšetření našeho souboru se s tímto zjištěním neztotožňují, nicméně i v našem souboru byl jeden stěr pozitivní na přítomnost RNA influenzy A (H3N2). Jedním z možných důvodů nízkého záchytu viru influenzy může být fakt, že sběr námi analyzovaných materiálů probíhal celoročně a nikoliv pouze v době zvýšeného výskytu chřipky. V sezoně 2013–2014, byl navíc výskyt chřipkového viru v ČR poměrně nízký.
Ve Finsku bylo na základě diferenciálně diagnostického sérologického testování párových sér od suspektních případů příušnic zjištěno nejvyšší zastoupení EBV (7 %), virů parainfluenzy (4 %) a adenovirů (3 %) [9]. Výsledky naší studie s těmito závěry do jisté míry korelují. Vzhledem k tomu, že naše testování bylo založeno na přímé detekci virové nukleové kyseliny, je procentuální zastoupení jednotlivých virů v našem souboru vyšší (EBV 12,5 %, AdV 15,3 %, HPIV 4,2 %). V této souvislosti je ale nutné vzít v úvahu, že díky dvouvláknové DNA mají EBV a AdV potenciál pro přetrvávání v jádrech infikovaných buněk, a dokonce i možnost integrace do chromozomu hostitelské buňky [10], takže v našem souboru byla velmi pravděpodobně detekována i přítomnost latentních a/nebo perzistujících virů. Sérologicky byla v našem souboru prokázána etiologická souvislost s otokem příušních slinných žláz u HPIV (4,2 %), což odpovídá i hodnotě sérologického průkazu ve výše zmíněné zahraniční studii.
Pozitivní záchyt DNA adenoviru v našem souboru byl ve třech případech doplněn o vyšetření párového séra. Ani v jednom případě nedošlo k signifikantnímu vzestupu IgG protilátek, které by svědčilo pro etiologickou souvislost s recentním onemocněním. Byly detekovány pouze protilátky anamnestické, což odpovídá nedávné adenovirové infekci s latencí a/nebo perzistencí viru. Ačkoli perzistence adenovirů v horních cestách dýchacích byla poprvé popsána již v roce 1958 [11], mechanismus a charakteristika perzistujících adenovirových infekcí dosud nebyly zcela objasněny, zejména na molekulární úrovni. Z klinického pohledu je adenovirová perzistence často popisována jako latence nebo latentní infekce, protože pacienti jsou asymptomatičtí a nevylučují infekční virus, nebo je toto vylučování pouze intermitentní. Latentní perzistence adenovirů sérotypu 1, 2, 5 a 6 byla prokázána v adenoidní tkáni [12, 13] a tonzilách v průměru u 50 % infikovaných dětí. Rovněž je popsáno i mnohaměsíční bezpříznakové vylučování viru stolicí bez opakovaného výskytu stejné nebo odlišné klinické manifestace [13]. Perzistence adenovirů v lymfocytech byla již v minulosti několikrát popsána [14, 15, 16]. Kromě výše jmenovaných respiračních sérotypů AdV byla zaznamenána i perzistence sérotypu 4 v nazofaryngeálním sekretu [17]. V našem souboru byl tento sérotyp stanoven u čtyř detekovaných adenovirů, u ostatních se určit sérotyp nepodařilo.
Na rozdíl od perzistence adenovirů je perzistence EBV celoživotní [14] a v minulosti byla důkladně zkoumána [18]. Místem latence viru Epsteina a Barrové v lidském organismu jsou paměťové B-lymfocyty, které opakovaně reinfikují epitel jazyka a tonzilární tkáně. Infekční virus je pak přítomen i ve výplachu z dutiny ústní. S ohledem na tuto skutečnost, na druh vyšetřovaného materiálu a sérologický nález u několika případů lze říci, že nález nukleové kyseliny EBV v našem souboru pravděpodobně nesouvisí s otokem slinných žláz.
Výsledky naší studie jsou do jisté míry limitované nedostatečným počtem párových sér k testovaným bukálním stěrům s pozitivní detekcí NK, což u některých EBV a AdV neumožnilo rozlišit mezi virovou latencí a/nebo perzistencí a recentní infekcí vyvolanou těmito viry.
Poměrně vysoký počet zachycených AdV koreluje s výsledky surveillance respiračních virů v ČR, které v letech 2013–2015 ukazují vyšší zastoupení adenovirů na celkovém počtu nechřipkových respiračních onemocnění v rámci surveillance ARI/ILI (acute respiratory infections/influenza like illness). V epidemické sezoně 2013/2014, která tvoří část námi sledovaného období, byl navíc mimořádně nízký výskyt chřipkového viru jako takového, což přestavuje jeden z možných důvodů, proč mezi vzorky byla RNA viru influenzy A (H3N2) detekována pouze jednou. Na podkladě předkládaných výsledků lze usuzovat, že v letech s nízkým výskytem příušnic je možnost jiné etiologie otoku příušních žláz pravděpodobnější. Je však nutné vzít v úvahu skutečnost, že studované období bylo poměrně krátké a nelze tedy vyloučit, že dlouhodobé sledování by tento závěr nepotvrdilo.
ZÁVĚR
V roce s nízkým výskytem příušnic byly vyšetřené stěry z bukální sliznice pacientů se suspektními příušnicemi častěji PaV negativní než v období epidemického výskytu tohoto onemocnění. Na základě PCR a sérologického vyšetření byl prokázán pozitivní nález některého z jiných virů s převahou AdV, EBV a HPIV u necelých 42 % pacientů s klinickým obrazem parotitis epidemica, u nichž nebyla přímou detekcí nebo sérologicky infekce virem příušnic potvrzena. Zda byly detekované viry etiologickými agens, či zda se v některých případech jednalo o virus latentní a/nebo perzistující nelze jednoznačně určit, neboť interpretaci nebylo u všech pacientů možné opřít o sérologický nález. Tato problematika si zasluhuje důkladnější a zejména dlouhodobé studium, neboť důsledná laboratorní diagnostika suspektních příušnic u vakcinovaných je důležitá nejen pro léčbu a případná režimová a izolační opatření u daného pacienta, ale i pro porozumění epidemiologii nemoci a hodnocení vlivu vakcinačního programu.
Předložená práce Diferenciální diagnostika virové etiologie suspektních příušnic ve vysoce proočkované populaci nebyla dosud publikována a nebyla ani nabídnuta k publikaci v jiném časopisu. Všichni spoluautoři souhlasí s publikováním předložené verze rukopisu.
Podpořeno MZ ČR – RVO (Státní zdravotní ústav – SZÚ, IČ 75010330).
Do redakce došlo dne 15. 12. 2015.
Adresa pro korespondenci:
MUDr. Radomíra Limberková
Státní zdravotní ústav
Šrobárova 48
100 42 Praha 10
e-mail: radomira.limberkova@szu.cz
Zdroje
1. EPIDAT: informační systém infekčních nemocí [online]. Praha: Státní zdravotní ústav [cit. 2016-04-06]. Dostupné na www: http://www.szu.cz/publikace/data/infekce-v-cr.
2. Brůčková M, Fedová D, Střížová V, Tůmová B. Metody průkazu protilátek. In: Syrůček L. a kol. Vyšetřovací metody virových onemocnění dýchacích cest. Praha: Avicenum; 1985. s. 42–74.
3. Yao Q, Rickinson AB, Epstein MA. A re-examination of the Epstein -
–Barr virus carrier state in healthy seropositive individuals. Int J Cancer 1985; 35(1): 35–42.
4. Lexova P, Limberkova R, Castkova J, et al. Increased incidence of mumps in the Czech Republic in the years 2011 and 2012. Acta Virol 2013; 57(3): 347–351.
5. Zdravotní ústav se sídlem v Ostravě, Zdravotní ústav se sídlem v Ústí nad Labem. Víceúčelový sérologický přehled (spalničky, příušnice, pertuse, virová hepatitida B) SP 2013, ČR: závěrečná zpráva. Zpr Cent epidemiol mikrobiol 2014; 23(Příl.1): 1–152.
6. Shepherd SJ, MacLean AR, Aitken C, Gunson RN. Letter to the editor: There is a need to consider all respiratory viruses in suspected mumps case. Euro Surveill 2015; 20(33): pii=21210. Dostupné na www: http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=21210.
7. Chambers C, Skowronski DM, Sabaiduc S, Murti M, Gustafson R, Pollock S, et al. Detection of influenza A(H3N2) clade 3C.2a viruses in patiens with suspected mumps in British Columbia, Canada, during the 2014/15 influenza season. Euro Surveill 2015; 20(36): pii=30015. DOI: http://dx.doi.org/10.2807/1560-7917.ES.2015.20.36.30015.
8. Thompson CI, Ellis J, Galino M, Ramsay M, Brown KE, Zambon M. Detection of influenza A(H3N2) virus in children with suspected mumps during winter 2014/15 in England. Euro Surveill 2015; 20(31): pii=21203. Dostupné na www: http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=21203.
9. Davidkin I, Jokinen S, Paananen A, Leinikki P, Peltola H. Etiology of mumps-like illnesses in children and adolescents vaccinated for measles, mumps and rubella. J Infect Dis 2005; 191 : 719–723.
10. Hayashi S, Hogg JC. Adenovirus infections and lung disease. Curr Opin Pharmacol, 2007; 7 : 237–243.
11. Evans AS. Latent adenovirus infections of the human respiratory tract. Am J Hyg, 1958; 67(3): 256–266.
12. Garnett CT, Talekar G, Mahr JA, Juany W, Zhang Y, et al. Latent species C adenoviruses in human tonsil tissues. J Virol, 2009; 83(6): 2417–2428.
13. Lennette EH, Lennette DA, Lennette ET. Diagnostic procedures for viral, rickettsial, and chlamydial infection. In: Hierholzer JC, editor. Seventh Edition. American public health association, 1995;169–189.
14. Markel D, Lam E, Harste G, Darr S, Ramke M, et al. Type dependent patterns of human adenovirus perzistence in human T-lymphocyte cell lines. J Med Virol 2014; (86): 785–794. 15. Matsuse T, Hayashi S, Kuwano K, Keunecke H, Jefferies WA, Hong JC. Latent adenoviral infection in the pathogenesis of chronic aiways obstruction. Am Rev Respir Dis 1992;146 : 177–184. DOI: 10.1164/ajrccm/146.1.177.
16. Retamales I, Elliott WM, Meshi B, et al. Amplification of inflammation in emphysema and its association with latent adenoviral infection. Am J Respir Crit Care Med 2001; 164 : 469–473. DOI: 10.1164/ajrccm.164.3.2007149.
17. Kalu SU, Loeffelholtz M, Beck E, Patel JA, Revai K, et al. Perzistence of Adenovirus nucleic acid in nasopharyngeal secretion: a diagnostic conundrum. Pediatr Infect Dis J 2010; 29(8): 746–750.
18. Rickinson AB, Kieff E. Epstein-Barr Virus. In: Knipe DM, Howley PM, editors. Fields Virology 5th edition. Philadelphia: Lippincott Williams & Wilkins; 2007, p. 2655–2700.
Štítky
Hygiena a epidemiológia Infekčné lekárstvo Mikrobiológia
Článek Jmenný a věcný rejstřík
Článok vyšiel v časopiseEpidemiologie, mikrobiologie, imunologie
Najčítanejšie tento týždeň
2016 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Očkování proti virové hemoragické horečce Ebola experimentální vakcínou rVSVDG-ZEBOV-GP
- Koronavirus hýbe světem: Víte jak se chránit a jak postupovat v případě podezření?
-
Všetky články tohto čísla
- Incidence, mortalita a rizikové faktory karcinomu prostaty
- Epidemiologický význam metabolického syndromu
- Diferenciální diagnostika virové etiologie suspektních příušnic ve vysoce proočkované populaci
- Faktory modifikujúce koncentráciu IgE v pupočníkovej krvi – pilotná štúdia
- Výskyt Mycoplasma hominis a Ureaplasma urealyticum u žen s poruchou fertility
- Recidivující meningitidy a vrozený deficit komplementového systému
- Novinky v přístupu k virové hepatitidě E
- IGRA metody v rutinním provozu – QuantiFERON®-TB Gold nebo T-SPOT®.TB?
- Jmenný a věcný rejstřík
- Epidemiologie, mikrobiologie, imunologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Výskyt Mycoplasma hominis a Ureaplasma urealyticum u žen s poruchou fertility
- IGRA metody v rutinním provozu – QuantiFERON®-TB Gold nebo T-SPOT®.TB?
- Epidemiologický význam metabolického syndromu
- Diferenciální diagnostika virové etiologie suspektních příušnic ve vysoce proočkované populaci
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



