-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Fixace sítěk při laparoskopické plastice tříselných kýl
Mesh fixation in laparoscopic reconstruction of inguinal hernias
Introduction: Laparoscopic inguinal hernia repair is a widely used surgical technique, although not exempt from potential complications. The aim of our study was to compare our postoperative results according to the fixation method of the prosthetic material.
Methods: This is a retrospective study. We looked up 167 patients who underwent laparoscopic inguinal hernioplasty between 01 Jan 2015 and 31 Dec 2016 at the Surgical Department of Vsetin Hospital. The patients were invited for a follow-up visit after 4−6 weeks and a questionnaire was sent them after 9−33 months. We evaluated any development of postoperative hematoma, recurrent hernia and pain after one month and during the first year from the surgery in dependence on the fixation method (stapler Pro Thick, acrylic glue Glubran, 3D light mesh).
Results: In total, 120 patients were enrolled in the study, 22 in the Glubran group, 59 in the stapler group and 39 in the 3D group. A hematoma developed in 10% in the stapler group, while there was none in the other groups; the difference was statistically significant (p=0.0382). Recurrent hernia was found in 5% in the Glubran group, 3% in the stapler group, and 0% in the 3D group; no statistically relevant difference was found. No difference was demonstrated for postoperative pain, either.
Conclusion: Long-term postoperative results after TAPP were not found to differ in recurrence rates and pain based on the used fixation material in our set of patients. The stapler was associated with a higher risk of postoperative hematoma, but it was a preferred method in all cases of large hernias.
Keywords:
inguinal hernia – Pain – recurrence – TAPP – hematoma
Autori: R. Čureček; Z. Adamová; O. Čech
Pôsobisko autorov: Chirurgické oddělení, Vsetínská nemocnice, a. s.
Vyšlo v časopise: Rozhl. Chir., 2019, roč. 98, č. 7, s. 282-286.
Kategória: Původní práce
Súhrn
Úvod: Laparoskopické operace tříselných kýl jsou široce uplatňovanou operační technikou, která však není prosta komplikací. Cílem naší práce bylo zjistit, zda se operační výsledky liší v závislosti na fixaci protetického materiálu.
Metody: Jedná se o retrospektivní práci. Vyhledali jsme 167 pacientů, kteří podstoupili laparoskopickou hernioplastiku tříselné kýly od 1. 1. 2015 do 31. 12. 2016 na chirurgickém oddělení Vsetínské nemocnice, a. s. Pacienti byli zváni na kontrolu po 4–6 týdnech, s odstupem 9−33 měsíců odpovídali na písemný dotazník. Hodnotili jsme vznik pooperačního hematomu, recidivu a bolesti v průběhu měsíce po operaci a během prvního roku po operaci v závislosti na fixačním materiálu (stapler Pro Tack, tkáňové lepidlo Glubran, 3D light mesh).
Výsledky: Celkem se studie zúčastnilo 120 pacientů, u 22 bylo použito lepidlo (skupina Glubran), stapler u 59 (skupina Tack), u 39 jsme zvolili 3D síťku (skupina 3D). Hematom v třísle se vyskytl u 10 % pacientů skupiny Tack, ve skupině Glubran ani 3D hematom přítomen nebyl. Výsledek byl statisticky signifikantní (p=0,0382). Recidiva se vyskytla ve skupině Glubran (5 %) a Tack (3 %). Statisticky jsou rozdíly nevýznamné, stejně tak jsme neprokázali rozdíl v intenzitě či výskytu pooperační bolesti.
Závěr: V našem souboru se dlouhodobé operační výsledky po TAPP stran bolesti a recidivy nelišily v závislosti na použitém fixačním materiálu. Při užití stapleru se objevil častěji hematom, současně jsme jej ale preferovali u větších kýl.
Klíčová slova:
tříselná kýla – TAPP – hematom – recidiva – bolest
Úvod
Operace tříselných kýl se řadí mezi nejčastěji prováděné chirurgické výkony. Ve vyspělých zemích byla stanovena celoživotní míra rizika nutnosti operace tříselné kýly u mužů na 27 % a u žen na 3 % [1]. Kýlní problematice bylo již v minulosti věnováno mnoho pozornosti a vývoj operačních technik nadále pokračuje. Od 90. let dvacátého století zažíváme nástup laparoskopických operačních technik, které v různé míře nahrazují klasický operační přístup – zejména pro menší počet lokálních komplikací, redukci bolesti, rychlejší návrat k běžné aktivitě. Jsou preferovány u oboustranných kýl [2].
Transabdominální laparoskopická plastika (TAPP) je rozšířenější než totální extraperitoneální plastika (TEP) a je to metoda užívaná i na našem pracovišti. Materiál sítěk se neliší od těch užívaných u Lichtensteinovy operace, rozdíl je však ve způsobu fixace protetického materiálu. Zprvu jsme využívali nevstřebatelných spirál nebo tkáňového lepidla. Na základě publikovaných výsledků, kde se u vhodně zvolených pacientů počet recidiv absencí fixace nezvyšoval [3], jsme později přešli k 3D síťkám bez další fixace. Přes miniinvazivní přístup a stálé vylepšování materiálů přináší každý chirurgický výkon možné komplikace. V případě kýl se jedná zejména o hematomy, seromy, recidivy, akutní a chronickou bolest, sníženou citlivost v oblasti třísla a okolí.
V naší práci jsme chtěli srovnat počet hematomů, recidiv a intenzitu pooperační bolesti v závislosti na metodě fixace – staplerem ProTack (5 mm, titan, Medtronic), tkáňovým lepidlem Glubran (cyanoakrylátové lepidlo, Dalhausen) či samofixační síťkou 3D light mesh 15x10 mm (Bard).
Metody
Do retrospektivní studie bylo zařazeno 167 pacientů, kteří podstoupili laparoskopickou hernioplastiku tříselné kýly od 1. 1. 2015 do 31. 12. 2016 na chirurgickém oddělení Vsetínské nemocnice, a. s. Tříselná kýla byla v daném období operována celkem v 238 případech, u 71 pacientů jsme provedli otevřenou plastiku (29,8 %), laparoskopicky bylo operováno 70,2 % pacientů. Volba fixace závisela na operatérovi a dostupnosti materiálu (3D síťky jsme na začátku sledovaného období k dispozici neměli).
Operaci zahajujeme supraumbilikální incizí se zavedením 10mm portu, následují další dva 5mm porty do obou mezogastrií. Po natnutí peritonea mediálně od spina iliaca anterior superior a identifikaci jednotlivých struktur (funiculus spermaticus či ligamentum teres uteri) preparujeme kýlní vak, případný preperitoneální lipom odstraňujeme. Po přiložení síťky (Parietene light mesh 10x15 cm) tak, aby překrývala tuberculum pubicum, je dle typu operace fixována staplerem, lepidlem či v případě 3D light mesh ponechána bez fixace. Peritoneum uzavíráme pokračujícím stehem Maxon 3-0. Antibiotika profylakticky nepodáváme. Pacienti jsou domů propouštěni první či druhý pooperační den.
Všichni pacienti jsou zváni na kontrolu za 4 až 6 týdnů po operaci. V září 2017 jim byl zaslán dotazník, ve kterém sami hodnotili pooperační bolest, přítomnost hematomu v třísle, recidivu či jiné pooperační komplikace. Doba sledování byla tedy 9 až 33 měsíců po operaci.
Bolest byla skórována na stupnici 0−10, přičemž pacienti udávali bolest v klidu a při námaze během prvního měsíce a poté během prvního roku po operaci.
Hematom, recidivu či jiné potíže jsme posuzovali jako přítomné, pokud se objevily během klinického vyšetření či je pacient popsal v dotazníku.
Pacienti byli rozděleni do tří skupin dle použité fixační techniky staplerem (Tack), lepidlem Glubran (Glubran), samofixační síťkou (3D). V daném období byla v několika případech použita samofixační síťka ProGrip (Medtronic), pacienti s touto síťkou hodnoceni nebyli.
Veškerá data byla zpracována pomocí databáze Microsoft Excel, analyzována standardními metodami deskriptivní statistiky. Ke zhodnocení statistické významnosti jsme využili testů Kruskal Wallis Anova a Pearson chi square. Za statisticky významnou hodnotu jsme považovali p≤0,05.
Výsledky
Oslovili jsme 167 pacientů, celkem se podařilo získat údaje od 120 pacientů (návratnost dotazníku 72 %). TAPP podstoupilo v daném období 7 žen a 113 mužů, průměrný věk byl 53 let. 3D síťka byla užita u 39 pacientů, fixace síťky lepidlem byla provedena u 22 pacientů, největší skupinu tvořili pacienti se síťkou fixovanou staplerem − 59 pacientů.
Hematom v třísle se vyskytl u 6 pacientů skupiny Tack (10 %), ve skupině Glubran ani 3D hematom přítomen nebyl. Výsledek byl statisticky signifikantní (p=0,0382).
Recidiva se vyskytla v jednom případě ve skupině Glubran (5 %) a ve dvou (3 %) ve skupině Tack, v případě užití 3D síťky jsme recidivu nezaznamenali žádnou. Statisticky jsou rozdíly nevýznamné.
Jeden pacient ze skupiny 3D si stěžoval na otok varlete. Jeden ze skupiny Glubran udával výrazné, omezující bolesti varlete, které přetrvávaly i rok po operaci. Další dva pacienti podstoupili revizi pro srůsty (skupina Glubran a Tack). Statisticky opět nevýznamné rozdíly.
Bolest byla hodnocena dle desetistupňové škály (VAS) během prvního měsíce a poté během prvního roku. Průměrné hodnoty dle VAS v klidu a při námaze udává Tab. 2. Statisticky významný rozdíl jsme nezaznamenali. Pokud hodnotíme, u kolika procent pacientů se objevila bolest jakékoliv intenzity, přicházíme k relativně vysokým číslům. Během prvního měsíce má bolesti až 50 % pacientů. Chronickou klidovou bolest popisovalo až 27 % pacientů, při námaze 24 % (statisticky nesignifikantní rozdíly v rámci jednotlivých skupin).
Tab. 1. Pooperační komplikace
Tab. 1. Postoperative complications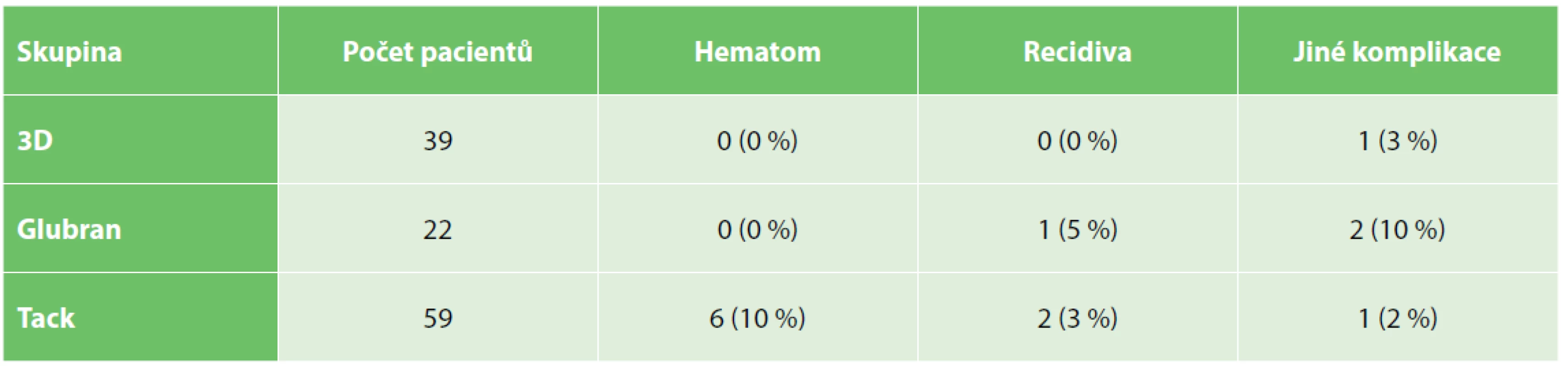
Tab. 2. Průměrná intenzita pooperační a chronické bolesti dle VAS
Tab. 2. Mean postoperative and chronic pain intensity according to VAS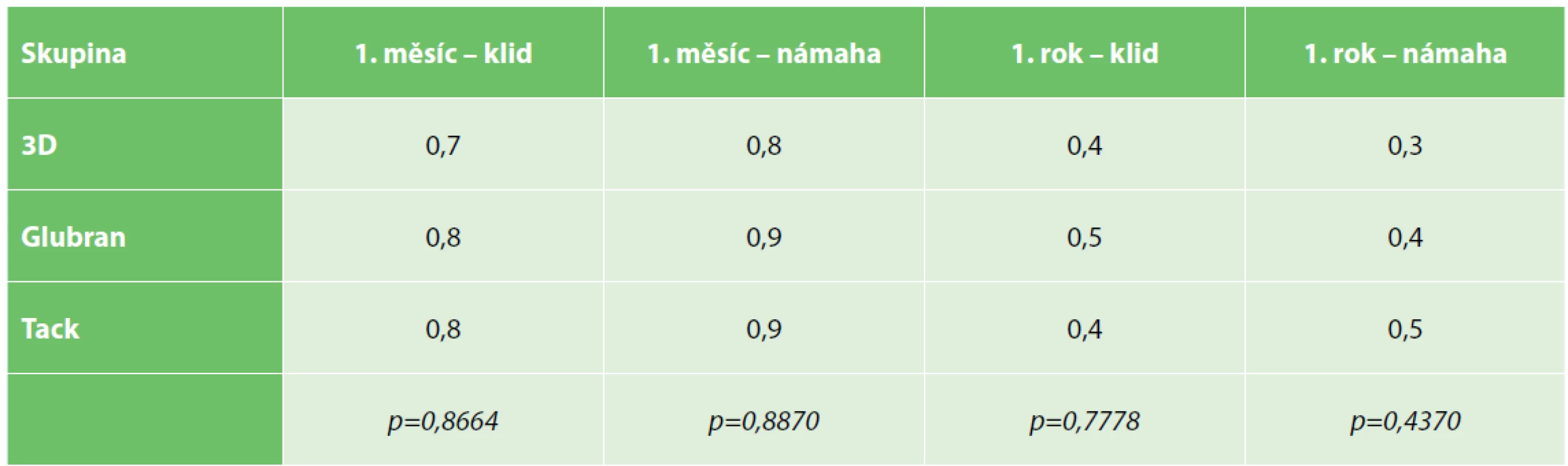
Tab. 3. Výskyt jakékoliv intenzity pooperační a chronické bolesti
Tab. 3. Incidence of postoperative and chronic pain of any intensity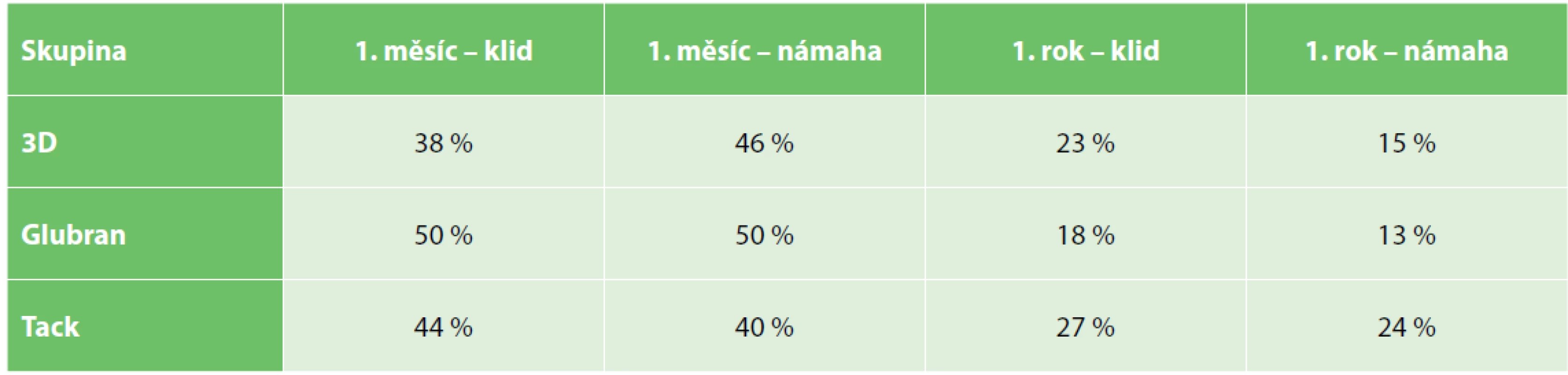
Graf 1. Bolesti dle VAS v prvním měsíci a prvním roce po operaci
Graph 1. Pain according to VAS in the first month and year from the surgery
Diskuze
Vzhledem k četnosti operací tříselných kýl je důležité si uvědomovat možné pooperační komplikace.
Hematomy v oblasti třísla literatura často nezmiňuje, nemáme k dispozici klasifikaci, která by odlišila drobný hematom břišní stěny od rozsáhlého, klinicky relevantního. Studie z Velké Británie udává hematom u pouhých 0,27 % operovaných, z toho u dvou pacientů byla indikována transfuze (0,09 %) [4]. V našem případě se hematom objevil pouze ve skupině pacientů operovaných s užitím stapleru (10 %), jednalo se o statisticky významný rozdíl. Při hodnocení výsledků je zapotřebí uvést i to, že u kýl s větší kýlní brankou jsme se k užití Pro Tacku přikláněli častěji. U žádného z pacientů se nejednalo o větší krvácení s nutností podání krevních derivátů.
Sledovaným aspektem úspěšnosti bývá počet recidiv. U primárních operací je uváděn při užití laparoskopie až kolem 10 % [5]. Výsledky se mění v závislosti na době sledování. K odhadu počtu recidiv se dají využít informace o operačních revizích, přičemž se předpokládá, že recidiv je dvojnásobný počet. V rozsáhlé dánské studii zahrnující 85 314 pacientů bylo reoperováno 3,8 % [6]. Ve Vídni srovnávali počet recidiv za 3 roky sledování v závislosti na typu operační techniky, výsledky byly následující: Bassiniho operace 3,4 %, Shouldicova operace 4,7 %, Lichtensteinova plastika 0 %, TAPP 4,7 %, TEP 5,9 % [7]. V Košicích uvádějí pouhých 0,96 % po TAPP při desetileté době sledování [8]. Dle metaanalýzy provedené Kaulem et al. není rozdíl v počtu recidiv při srovnání fixace staplerem s fibrinovým lepidlem (OR 2,13; 95% confidence interval (CI) 0,60–7,63) [9]. Amato et al. sledoval 61 pacientů s 3D síťkou, nezaznamenal během tří let žádnou recidivu [10]. V další práci s 3D síťkou s 212 pacienty byl počet recidiv menší než 0,5 % [11]. V našem souboru pacientů se objevila jedna recidiva po užití lepidla (5 %) a dvě v případě použití tacků (3 %), u 3D síťky jsme žádnou recidivu nezaznamenali. Rozdíly nejsou statisticky významné.
Další možnou komplikací je rozvoj chronického pooperačního algického syndromu. Např. dle Aasvanga bolest trápí 34 % pacientů, omezení v běžných aktivitách pociťuje 25 % pacientů [12]. Ve švédské studii chronická pooperační bolest omezovala 6 % pacientů [13]. Za rizikové faktory pro vznik chronické bolesti je považováno ženské pohlaví, mladší věk, mediální kýla, otevřený výkon, pooperační komplikace, nutnost reoperace, bolesti před operací, deprese, anxieta, neurotoxická chemoterapie [14−16]. Cizí materiál v podobě síťky a fixace mohou být rovněž příčinou bolesti. Tyto potíže jsou připisovány jednak možnému dráždění inguinálních nervů fixačním materiálem a jednak rozvoji osteitis pubis [17]. Dle Magnussona se bolest po operaci objeví u 10−12 %, z toho u 1 % pacientů je podmíněna fixací k tuberculum pubicum a rozvojem osteitis pubis [18]. Loos léčil 8 pacientů s bolestí, která neměla neuropatický charakter, a přičítal ji osteitidě, opichem lidokainu s kortikoidem došlo k poklesu intenzity bolesti o 50 % [19]. Část našich pacientů taktéž trpí chronickou bolestí. Přestože její intenzita nebyla vysoká a v ambulanci si pacienti často ani nestěžovali, dle dotazníku přetrvávaly bolesti až u 27 % pacientů v klidu a u 24 % při námaze. Průměrné VAS po roce však bylo menší než 1 ve všech skupinách. Statisticky významné rozdíly v závislosti na metodě fixace protetického materiálu jsme neprokázali. Ke stejnému závěru dospěl i Andresen et al. při srovnání fixace pomocí stapleru a lepidla [20].
Dalším častým problémem bývají hypestezie v oblasti abdominální, inguinální a genitofemorální (až 67 %), které na rozdíl od bolesti nemají tendenci se časem zlepšovat [21].
Relativně vzácnou komplikací, která však může značně snižovat kvalitu života a sexuální aktivitu, je orchialgie. Může být způsobena poraněním při manipulaci s funiculus spermaticus nebo následnou zánětlivou reakcí, fibrotizací. Podle Aasvanga nejsou počty pacientů s těmito problémy rozhodně zanedbatelné, testikulární bolest popisuje u 18 % pacientů a atrofii varlete až u 4,5 % pacientů. Na erektilní dysfunkci podmíněnou bolestí si stěžuje 2,2 % pacientů a 1,5 % popisuje vystřelující bolest během ejakulace [12]. Jeden náš pacient (0,8 %) si stěžoval na výrazné orchialgie (skupina Glubran). Tyto potíže bychom spíše než metodě fixace připisovali preparaci a následnému jizvení.
Z dalších možných komplikací je možné zmínit močovou retenci, incidence je uváděna 1,3−5,8 %. Častěji se s tímto problémem setkáme u starších mužů s benigní hyperplazií prostaty [22,23]. Závažnou komplikací je infekce síťky, která je v případě laparoskopických operací tříselných kýl velmi vzácná.
Dalším nezanedbatelným faktorem je cena operace. V našem případě je cena síťky a tacků 9850 Kč; síťky s lepidlem a aplikátorem lepidla je 1660 Kč, cena 3D síťky je 2900 Kč.
Závěr
V našem souboru se dlouhodobé výsledky po TAPP stran pooperační bolesti a recidivy v závislosti na užití fixačního materiálu nelišily. Při použití stapleru se objevil častěji hematom, stapler jsme však upřednostňovali u větších kýl. V současné době nejčastěji používáme samofixační 3D light síťky, u kterých pacienti udávali nejmenší bolesti při hodnocení průměrného VAS skóre po jednom roce (i přes absenci statistické významnosti).
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Rostislav Čureček
Chirurgické oddělení Vsetínské nemocnice
Nemocniční 955
755 01 Vsetín
e-mail: curecek@nemocnice-vs.cz
Zdroje
- Klobusicky P, Hoskovec D. Reduction of chronic post-herniotomy pain and recurrence rate. Use of the anatomical self-gripping ProGrip laparoscopic mesh in TAPP hernia repair. Preliminary results of a prospective study. Videosurgery Miniinv. 2015;10 : 373–81.
- The Hernia Surge Group. International guidelines for groin hernia management. Hernia 2018; 22 : 1−165.
- Mayer F, Niebuhr H, Lechner M, et al. When is mesh fixation in TAPP-repair of primary inguinal hernia repair necessary? The register-based analysis of 11,230 cases. Surg Endosc. 2016;30 : 4363–71. doi:10.1007/s00464-016-4754-8.
- Hussain A1, Nicholls J, El-Hasani S. Technical tips following more than 2000 transabdominal preperitoneal (TAPP) repair of the groin hernia. Surg Laparosc Endosc Percutan Tech. 2010;20 : 384−8. doi:10.1097/SLE.0b013e3182006845.
- Neumayer L, Giobbie-Hurder A, Jonasson O, et al. Open mesh versus laparoscopic mesh repair of inguinal hernia. N Engl J Med. 2005;350 : 1819–27. doi:10.1056/NEJMoa040093.
- Burcharth J, Andresen K, Pommergaard H-C, et al. Recurrence patterns of direct and indirect inguinal hernias in a nationwide population in Denmark. Surgery 2014;155 : 173−7. doi:10.1016/j.surg.2013.06.006.
- Pokorny H, Klingler A, Schmid T, et al. Recurrence and complications after laparoscopic versus open inguinal hernia repair: results of a prospective randomized multicenter trial. Hernia 2008;12 : 385−9. doi:10.1007/s10029-008-0357-1.
- Soltés M, Pazinka P, Radonak J. Laparoscopic hernioplasty TAPP in treatment of groin hernia−10 years experience. Rozhl Chir. 2010;89 : 384−9.
- Kaul A, Hutfless S, Le H, et al. Staple versus fibrin glue fixation in laparoscopic total extraperitoneal repair of inguinal hernia: a systematic review and meta-analysis. Surg Endosc Other Interv Tech. 2012;26 : 1269−78. doi:10.1007/s00464-011-2025-2.
- Amato G, Agrusa A, Romano G, et al. Modified fixation free plug technique using a new 3D multilamellar implant for inguinal hernia repair: a retrospective study of a single operator case series. Hernia 2014;18 : 243−50. doi:10.1007/s10029-013-1102-y.
- Bell RC, Price JG. Laparoscopic inguinal hernia repair using an anatomically contoured three-dimensional mesh. Surg Endosc. 2003;17 : 1784−8. doi:10.1007/s00464-002-8763-4.
- Aasvang EK, Bay-Nielsen M, Kehlet H. Pain and functional impairment 6 years after inguinal herniorrhaphy. Hernia 2006;10 : 316−21. doi:10.1007/s10029-006-0098-y.
- Kalliomaki ML, Meyerson J, Gunnarsson U. Long-term pain after inguinal hernia repair in a population-based cohort; risk factors and interference with daily activities. Eur J Pain. 2008;12 : 214–25. doi:10.1016/j.ejpain.2007.05.006.
- Callesen T, Bech K, Kehlet H. Prospective study of chronic pain after hernia repair. Br J Surg. 1999;86 : 1528–31. doi:10.1046/j.1365-2168.1999.01320.x.
- Perkins FM, Kehlet H. Chronic pain as an outcome of surgery. A review of predictive factors. Anesthesiology 2000;93 : 1123–33.
- Macrae WA. Chronic pain after surgery. Br J Anaesth. 2001;87 : 88–98. doi:10.1093/bja/87.1.88.
- Cunningham J, Temple WJ, Mitchell P, et al. Cooperative hernia study. Pain in the postrepair patient. Ann Surg. 1996;224 : 598-602.
- Magnusson N, Gunnarsson U, Nordin P, et al. Reoperation for persistent pain after groin hernia surgery: a population-based study. Hernia 2015;19 : 45–51. doi:10.1007/s10029-014-1340-7.
- Loos MJA, Roumen RMH, Scheltinga MRM. Classifying post-herniorrhaphy pain syndromes following elective inguinal hernia repair. World J Surg. 2007;31 : 1760–7. doi:10.1007/s00268-007-9121-4.
- Andresen K, Fenger AQ, Burcharth J, et al. Mesh fixation methods and chronic pain after transabdominal preperitoneal (TAPP) inguinal hernia surgery: a comparsion between fibrin sealant and tacks. Surg Endosc. 2017;31 : 4077−84. doi:10.1007/s00464-017-5454-8.
- Beldi G, Haupt N, Ipaktchi R, et al. Postoperative hypoesthesia and pain: qualitative assessment after open and laparoscopic inguinal hernia repair. Surg Endosc. 2008;22 : 129–33. doi:10.1007/s00464-007-9388-4.
- Fitzgibbons RJ, Jr, Camps J, Cornet DA, et al. Laparoscopic inguinal herniorrhaphy. Results of multicenter trial. Ann Surg. 1995;221 : 3–13.
- Phillips EH, Arregui M, Carroll BJ, et al. Incidence of complications following laparoscopic hernioplasty. Surg Endosc. 1995;9 : 16–21.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Konference SAGES 2019
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2019 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Klinická výživa v chirurgii a jak dál?
- Operační řešení tříselné kýly z pohledu nejnovějších doporučení
- Infraglenoidální zlomenina krčku lopatky − skutečnost nebo mýtus?
- Srovnání účinnosti nízkoobjemových roztoků v přípravě střeva před kolonoskopií: randomizovaná, prospektivní, odslepená studie
- Fixace sítěk při laparoskopické plastice tříselných kýl
- Fistuloklýza jako metoda zajištění výživy u pacienta s vysokoobjemovou enteroatmosférickou píštělí – kazuistika
- Fournierova gangréna jako komplikace Amyandovy hernie
- Absces sleziny jako vzácný projev mimoplicní tuberkulózy − kazuistika
- Konference SAGES 2019
- Ohlédnutí za mezinárodním kongresem karcinomu žaludku
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Operační řešení tříselné kýly z pohledu nejnovějších doporučení
- Fixace sítěk při laparoskopické plastice tříselných kýl
- Fournierova gangréna jako komplikace Amyandovy hernie
- Fistuloklýza jako metoda zajištění výživy u pacienta s vysokoobjemovou enteroatmosférickou píštělí – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



