Identifikace potenciálních dárců orgánů po nevratné zástavě oběhu na pracovišti intenzivní medicíny
Identification of potential organ donors after irreversible cardiac death (DCD) in the intensive care unit
Objective:
To identify potential organ donors after cardiac death (DCD) in the intensive care unit.
Design:
Retrospective, observational, single-center study.
Setting:
Department of Anaesthesiology and Intensive Care Medicine, University Hospital.
Materials and methods:
Out of 1513 patients admitted between 2010 and 2011, we retrospectivelytested the ability of the subgroup of nonsurvivors to become DCD organ donors.
Results:
23 patients were diagnosed as brain dead and became organ donors (DBD). Another 21 patients met the criteria for donors after cardiac death.
Conclusion:
Implementation of the DCD programme would significantly increase the number of organdonors (by up to 50% in our institution).
Keywords:
DCD – donors after cardiac death – transplantation program – paliative therapy
:
Schmidt Matouš 1,2; Pokorná Eva 3; Fric Michal 1; Duška František 2,4
:
Klinika anesteziologie a resuscitace, Fakultní nemocnice Královské Vinohrady, Praha
1; Univerzita Karlova v Praze, 3. lékařská fakulta, Praha
2; Transplantcentrum IKEM, Praha
3; Adult Intensive Care Unit, East Midlands Major Trauma Center, Nottingham, Velká Británie
4
:
Anest. intenziv. Med., 23, 2012, č. 6, s. 295-299
:
Intensive Care Medicine - Original Paper
Cíl:
Identifikovat potenciální dárce po nevratné zástavě oběhu (DCD) na pracovišti intenzivní medicíny.
Typ studie:
Retrospektivní monocentrická observační studie.
Název a sídlo pracoviště:
Klinika anesteziologie a resuscitace.
Soubor pacientů:
Z 1513 přijatých pacientů Kliniky anesteziologie a resuscitace FNKV v letech 2010 a 2011 byla podskupina zemřelých retrospektivně testována na možnost zařazení do DCD programu.
Výsledky:
23 pacientů bylo zařazeno do transplantačního programu jako dárci orgánů se smrtí mozku (DBD). Mezi ostatními zemřelými splnilo 21 pacientů kritéria zařazení mezi dárce orgánů po nevratnézástavě oběhu (DCD).
Závěr:
Zavedení a provádění DCD programu na pracovišti intenzivní medicíny může významně zvýšit(podle dat z našeho pracoviště až o 50 %) počet dárců orgánů.
Klíčová slova:
DCD – dárci po nevratné zástavě oběhu – transplantační program – paliativní péče
Úvod
Stálý kritický nepoměr mezi množstvím dárců orgánů a množstvím pacientů, pro které je transplantace jedinou život zachraňující léčbou, opravňuje k hledání dalších možností získávání orgánů vhodných k transplantaci [1]. V České republice je v současnosti odběr orgánů prováděn od zemřelých pacientů se smrtí mozku (DBD – Donors after Brain Death). Jednou z možností, jak rozšířit skupinu zemřelých dárců orgánů, je do dárcovského programu zařadit pacienty po nevratné zástavě oběhu (DCD – Donors after Cardiac Death). Tento typ dárcovství je běžnou součástí transplantační medicíny v řadě vyspělých zemí, např. ve Velké Británii, Španělsku, Belgii, Nizozemí, USA, Japonsku, [2, 3, 4]. Od těchto pacientů lze odebírat všechny orgány s výjimkou srdce, v praxi nejčastěji ledviny, játra, plíce. Rozhodnutí o zařazení do dárcovského programu se provede před přechodem na paliativní péči [5, 6]. V okamžiku odnětí aktivní léčby je již připraven odběrový tým a odběr se provede 5–10 minut po zástavě oběhu. Tento typ dárcovství orgánů se v současnosti v České republice běžně neprovádí, přestože je legislativně ošetřen v tzv. transplantačním zákoně [7]. Cílem této retrospektivní observační studie bylo zjistit, kolik zemřelých by bylo možno zařadit mezi dárce orgánů po nevratné zástavě oběhu (DCD), pokud by se odběr v praxi prováděl. Zároveň jsme se snažili počet potenciálních DCD dárců porovnat s počtem uskutečněných transplantací od dárců se smrtí mozku (DBD), posoudit viabilitu jednotlivých potenciálně transplantovatelných orgánů a dobu mezi zařazením do paliativní péče a zástavou oběhu, která je určujícím faktorem tzv. teplé ischémie orgánů.
Soubor pacientů a metoda
Charakteristika pracoviště
Klinika anesteziologie a resuscitace Fakultní nemocnice Královské Vinohrady je pracoviště s neselektovaným příjmem dospělých kriticky nemocných ze spádové oblasti Praha 3 a 10 a pacientů s polytraumaty z přibližně 2milionové spádové oblasti východní části Prahy a středních Čech. Část pacientů s izolovaným postižením CNS traumatické i netraumatické etiologie je hospitalizována na 5 ventilovaných lůžkách JIP Neurochirurgické kliniky a nebyla do analýzy zahrnuta. Klinika má 21 ventilovaných lůžek, na kterých je medián doby pobytu 6 dní, a krátkodobá mortalita se pohybuje kolem 30 %. V okamžiku rozhodnutí o přechodu na paliativní péči se na našem pracovišti pokračuje v podávání analgosedace a udržovací infuze krystaloidů, výjimečně i jiných symptomatických léků, ostatní medikace se ukončí. Extubace ani terminální weaning se neprovádí. Nemocní se spontánní dechovou aktivitou se připojí na dýchání zvlhčeného vzduchu T-tubusem, nemocní bez dechové aktivity se ponechávají na UPV s nulovou hodnotou PEEP a FiO2 = 0,21.
Subjekty studie
Analyzovanou skupinou byli všichni pacienti hospitalizovaní na Klinice anesteziologie a resuscitace FNKV od 1. 1. 2010 do 31. 12. 2011. Data byla získána retrospektivní analýzou zdravotnické dokumentace.
Všeobecná kritéria potenciálního dárce po nevratné zástavě oběhu (DCD):
- Inkluzivní
- Zemřelí po zavedení paliativní péče ve shodě s doporučeným postupem ČSARIM o poskytování paliativní péče u pacientů s nezvratným orgánovým selháním [8].
- Věk 18–60 let.
- Důvodem přechodu na paliativní péči bylo těžké ireverzibilní poškození centrálního nervového systému (nikoli však smrt mozku) nebo terapeuticky neovlivnitelné multiorgánové selhání se zachovalou funkcí aspoň jednoho trasplantovatelného orgánu.
- Exkluzivní
- Nepřípustnost dárcovství orgánů podle transplantačního zákona (např. neznámá identita, cizí státní příslušnost [7]).
- Septický stav, malignita nebo pokročilé chronické onemocnění znemožňující odběr orgánů.
- Orgánově specifická kritéria
U zemřelých, kteří splnili obecná kritéria pro DCD odběr, byla následně posuzována viabilita jednotlivých potenciálně transplantovatelných orgánů. Vhodnost ledvin se posuzovala na základě předchozí anamnézy, zachovalé diurézy nad0,5ml/kg/hod, biochemického stanovení sérové hladiny urey pod 8,35 mmol/l a sérové hladiny kreatininu pod 110 μmol/l. Vhodnost jater se posuzovala na základně předchozí anamnézy, biochemického stanovení sérové hladiny ALT pod 0,75 μkat/l a sérové hladiny AST pod 0,75 μkat/l.
Výsledky
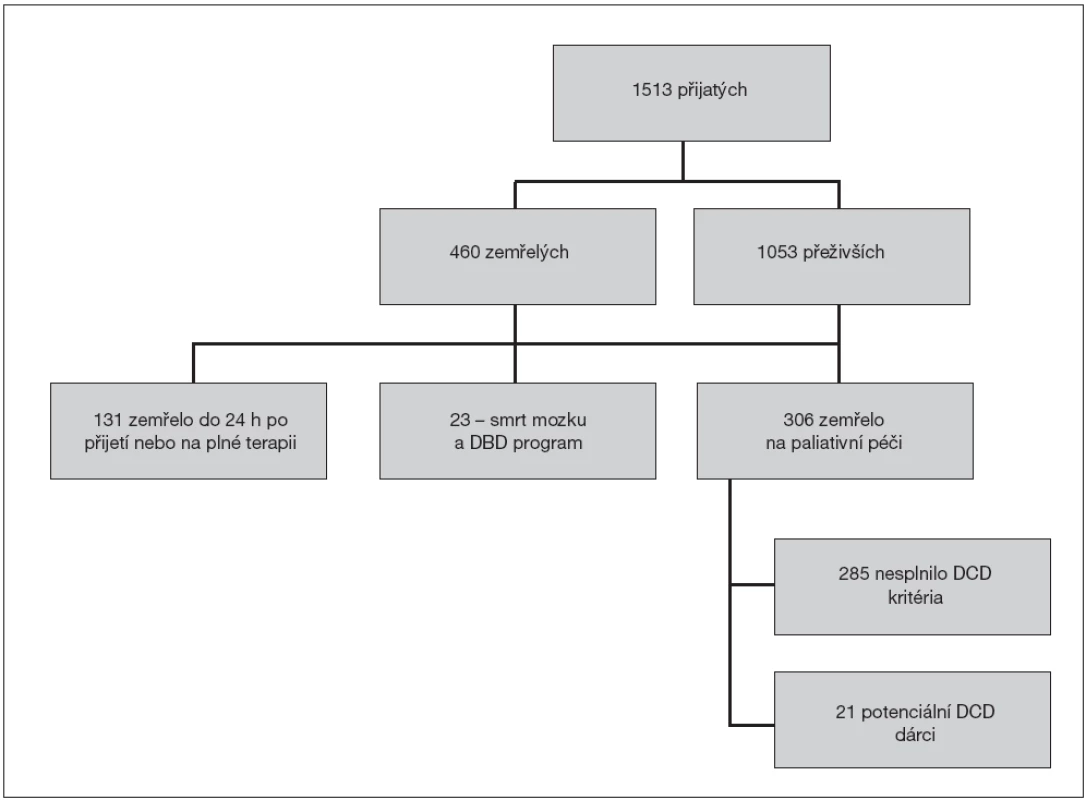
Za roky 2010 a 2011 bylo na klinice hospitalizováno 1513 pacientů, u 34 % z nich (507) byl důvodem přijetí úraz (z toho bylo 226 polytraumat, 156 izolovaných kraniotraumat), 1006 nemocných mělo netraumatickou diagnózu. Celkem 30 % přijatých pacientů (460) zemřelo, z toho asi dvě třetiny (306)po přeřazení na paliativní terapii (obr. 1).
Dárci se smrtí mozku (DBD)
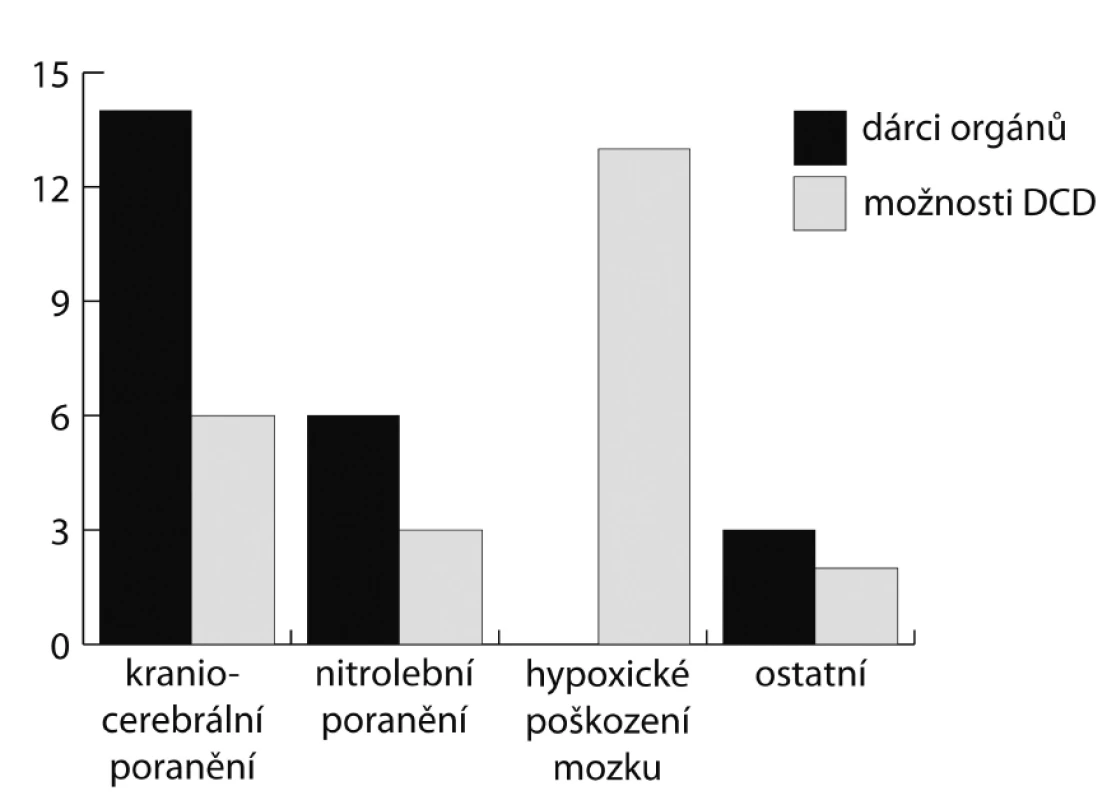
U 23 pacientů (5 % z celkového počtu zemřelých) byla diagnostikována smrt mozku s následným zařazením do dárcovského programu (DBD).U 14 z nich bylo příčinou mozkové smrti kraniocerebrální poranění, u 6 spontánní nitrolební krvácení, u 3 to byly ostatní příčiny. Průměrný věk DBD dárců byl 46 let (21–65).
Potenciální dárci po zástavě oběhu (DCD)
Ve stejném dvouletém období zemřelo na paliativní péči 306 pacientů, z nichž 21 (7 %) splnilo výše uvedená kritéria pro potenciální DCD dárce. Z nich bylo u 19 pacientů důvodem přechodu na paliativní péči těžké ireverzibilní poškození mozku, aniž však byla splněna kritéria mozkové smrti. U 5 bylo příčinou kraniotrauma, u 13 hypoxické poškození mozku (po resuscitaci, oběšení), u 2 následky spontánního nitrolebního krvácení. Průměrný věk potenciálních DCD dárců byl 47 let (18–59).
Viabilita orgánů
Na základě výsledků biochemických vyšetření z období hospitalizace a anamnézy u těchto pacientů jsme se snažili posoudit vhodnost orgánů k transplantaci (játra, ledviny). U 20 zemřelých pacientů se jevily jako vhodné k odběru ledviny. Játra byla vhodná v 10 případech a v dalších 4 případech by bylo potřeba dalšího vyšetření (elevace transamináz z důvodu poranění parenchymu), v 10 případech by byla játra k odběru kontraindikována.
U skupiny možných DCD jsme rovněž analyzovali dobu poskytování soucitné péče, tzn. dobu od zahájení paliativní terapie do úmrtí pacienta. Průměrná doba této péče byla na našem oddělení 23,3 hodin (1,75–72 hod). Dalším sledovaným parametrem u této skupiny byla doba od poklesu MAP pod 50 torrů do okamžiku smrti. U 75 % byla tato doba kratší než 4 hodiny, u 45 % byla tato doba kratší než 2 hodiny a u 12,5 % pacientů byla tato doba kratší než 60 minut. Ve všech výše uvedených intervalech neklesla hodnota saturace krve kyslíkem pod 70 %, tzn. že parametrem určujícím dobu teplé ischémie byla ve všech případech hodnota MAP.
Diskuse
Z našich dat vyplývá, že v populaci zemřelých na našem pracovišti je skupina potenciálních dárců po zástavě oběhu (DCD) zhruba stejně početná jako skupina dárců po smrti mozku (DBD). Drtivá většina z potenciálních DCD dárců jsou nemocní s katastrofickým postižením mozku nejrůznější etiologie, kteří zemřou, aniž by splnili kritéria mozkové smrti. Zejména se jedná o nemocné po kardiopulmocerebrální resuscitaci s těžkým hypoxickým postižením mozku (obr. 2). Možný počet DCD dárců by se pravděpodobně zvýšil, pokud bychom do analýzy zahrnuli i zemřelé na JIP neurochirurgické kliniky. Pro skutečnou realizaci transplantace by ale byl počet nemocných dále limitován následujícími faktory:
- dobou teplé ischémie,
- dosažením konsenzu s rodinou,
- logistickým hlediskem (dostupností odběrového týmu).
Teplá ischémie a volba způsobu paliativní péče
Doba teplé ischémie orgánů je arbitrárně definována jako čas mezi poklesem středního arteriálního tlaku pod 50 torrů nebo saturace hemoglobinu kyslíkem pod 70 % (kterýkoli nastane dříve) a odběrem orgánu. Přijatelná doba teplé ischémie je pro ledviny 120–240 minut, pro plíce 60 minut a pro játra a pankreas 30 minut. Na našem pracovišti, kde je velmi konzervativní přístup k paliativní péči, by byl možný odběr ledvin u 11 dárců, plic u 3 dárců, jater a pankreatu u žádného z dárců. Při zavedení DCD odběru je na místě úvaha o změně přístupu k paliativní péči. Odnětí ventilační podpory a terminální extubace je plně v souladu s etickými principy i doporučenými postupy [8, 9, 10, 11] a uplatnění tohoto postupu by dokázalo patrně dobu teplé ischémie zkrátit a rozšířit tím možnosti vlastního odběru orgánů. Výhodou terminální extubace je odstranění potenciálního diskomfortu spojeného s přítomností rourky a zvýšení důstojnosti umírání, nevýhodou terminální extubace je její časté nepříznivé vnímání personálem [10]. Na pokračování v umělé plicní ventilaci u umírajícího lze ale nahlížet jako na prodlužování procesu umírání, které není v zájmu pacienta a mezi nepokračováním v marné léčbě a jejím nezahájením není z etického hlediska rozdíl. Extubace umírajícího (na rozdíl od nezaintubování umírajícího) je však často intenzivisty intuitivně považováno za příliš aktivní postup, který je z etického hlediska nepřijatelný. Je to pochopitelné a bude to vyžadovat další debaty na odborných fórech lékařů a sester v České republice.
Souhlas rodiny
I když transplantační zákon nepožaduje explicitně vyjádřený souhlas rodiny [7], v praxi je nutné dosáhnout konsenzu s rodinou, že posmrtné darování orgánů je v souladu s životními postoji a potenciálním přáním umírajícího. Při zásadním nesouhlasu se odběr neprovede. Podle zkušeností s dárci se smrtí mozku, kde je také v praxi rodina konzultována, a podle zkušeností jednoho z autorů z Velké Británie (kde je souhlas rodiny i zákonem požadován), není tento faktor limitující. Jakkoli je to emočně a komunikačně náročné pro obě strany, většinou je konsenzu dosaženo.
Logistické hledisko
Pro úspěšný odběr orgánů je nutné, aby v okamžiku smrti byl na blízkém sále připraven speciálně vybavený odběrový tým. Je proto nutné, aby doba smrti byla aspoň částečně předvídatelná – v praxi je odběrový tým připraven již v okamžiku přechodu na paliativní péči. V našem souboru byli mezi 131 zemřelými na plné terapii další 3 dárci, kteří jinak splnili všechna ostatní kritéria, ale nemohli jsme je mezi potenciální DCD dárce započítat.
Posouzení viability orgánů
Je třeba uvést, že posouzení vhodnosti orgánů k odběru na základě námi uváděných kritérií může být bráno pouze orientačně. V praxi nejsou arbitrárně stanovené hraniční hodnoty biochemických vyšetření a konečné posouzení je vždy na transplantologovi, který se rozhoduje konkrétně v dané situaci, daném čase a na základě širší palety informací. Poměrně přísná kritéria, která jsme v naší práci zvolili, jsou proto, že výše uvedený rozhodovací proces nemohl být do analýzy zahrnut. Lze předpokládat, že množství vhodných orgánů, především jater by bylo ve skutečnosti ještě vyšší.
Zdá se, že pokud vezmeme v úvahu i všechny limitující faktory (z nichž jsme studovali pouze dobu teplé ischémie), zůstává stále určitý počet nemocných, kteří by se mohli stát dárci orgánů. Při interpretaci dat je třeba vzít v úvahu, že naše studie má všechny nevýhody retrospektivní analýzy v jednom centru. Výsledky nejsou generalizovatelné na ostatní pracoviště, kde spektrum pacientů i potenciálních dárců může být významně odlišné.
Závěr
Potvrdili jsme, že potenciál možných dárců orgánů po nevratné zástavě oběhu na pracovišti intenzivní medicíny je významný. Problematikou zavedení DCD do klinické praxe se tedy má smysl zabývat. Do budoucna by to mohlo znamenat rozšíření skupiny čekatelů, kteří se dožijí transplantace. V současné době autoři pracují spolu dalšími odborníky (z oblasti lékařské etiky, transplantologie a medicínského práva) na přípravě doporučeného postupu, který by po schválení výborem ČSARIM a předsednictvem ČLK měl pomáhat se zavedením DCD programu na jednotlivá pracoviště v České republice.
Autoři prohlašují, že nejsou ve střetu zájmů. Studie nebyla financována žádným z Transplantcenter v České republice.
Do redakce došlo dne 15. 8. 2012.
Do tisku přijato dne 1. 10. 2012.
Adresa pro korespondenci:
MUDr. Matouš Schmidt
Hošťálkova 61
169 00 Praha 6
e-mail: matous.schmidt@post.cz
Sources
1. Pokorná, E. Zemřelí dárci orgánů k transplantacím. Čas. Lék. čes., 2011, 150, s. 34–36.
2. Domínguez-Gil, B., Haase-Kromwijk, B., Van Leiden, H. et al. Current situation of donation after circulatory death in European countries. Transpl. Int., 2011, 24, 7, p. 676–686.
3. U. S. Organ Donors by Organ and Donor type OPTN/SRTN Annual Report: http://optn.transplant.hrsa.gov/ar2009/101_dh.htm?o=1&g=3&c=0, [poslední přístup 14.9.2012].
4. Jochmans, I., Darius, T., Kuypers, D., Monbaliu, D. et al. Kidney donation after circulatory death in a country with a high number of brain dead donors: 10-year experience in Belgium. Transpl. Int., 2012, 25, 8, p. 857–866.
5. Bernat, J. L., Capron, A. M., Bleck, T. P. et al. The circulatory-respiratory determination of death in organ donation. Crit. Care Med., 2010, 38, p. 963.
6. Bernat, J. L. The boundaries of organ donation after circulatory death. N. Engl. J. Med., 2008, 359, p. 669–671.
7. Transplantační zákon (285/2002 Sb.). http://www.pravnipredpisy.cz/predpisy/ZAKONY/2002/285002/Sb_285002_php [poslední přístup 17. 7. 2012].
8. Doporučení představenstva ČLK č. 1/2010 k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli. http://www.csarim.cz/Public/csim/dop-CLK-2010-31.pdf, [poslední přístup 17.7.2012]
9. Černý, V., Pařízková, R., Dostál, P., Jahodářová, R.,Herold, I., Nalos, D. Ukončování ventilační podpory u nemocných v intenzivní péči. Anest. intenziv. Med., 2001, č. 2, s. 64–68.
10. Kompanje EJO, van der Hoven, B., Bakker, J. Anticipation of distress after discontinuation of mechanical ventilation in the ICU at the end of life. Int. Care Med., 2008, 34, p. 1593–1599.
11. Donation after Circulatory Death. Report from concensus meeting. 2010. http://www.ics.ac.uk/intensive_care_professional/standards_and_guidelines/dcd [poslední přístup 18.7.2012]
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care MedicineArticle was published in
Anaesthesiology and Intensive Care Medicine

2012 Issue 6
-
All articles in this issue
- Acute warfarin reversal and the use of subarachnoid anaesthesia
- Identification of potential organ donors after irreversible cardiac death (DCD) in the intensive care unit
- Current position and use of intravenous immunoglobulins not only in intensive care medicine
-
Red Blood Cell Transfusion: A Clinical Practice Guideline from the AABB
(American Association of Blood Banks)
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Current position and use of intravenous immunoglobulins not only in intensive care medicine
- Acute warfarin reversal and the use of subarachnoid anaesthesia
- Identification of potential organ donors after irreversible cardiac death (DCD) in the intensive care unit
-
Red Blood Cell Transfusion: A Clinical Practice Guideline from the AABB
(American Association of Blood Banks)
