Klinická výživa v chirurgii – doporučení ESPEN (European Society for Parenteral and Enteral Nutrition) s konsenzuálním hlasováním pracovní skupiny SKVIMP (Společnost klinické výživy a intenzivní metabolické péče)
Clinical nutrition in surgery – ESPEN guideline with consensual voting of the working group of Society of Clinical Nutrition and Intensive Metabolic Care (SKVIMP
Malnutrition is an important negative factor impacting on postoperative morbidity and mortality in surgical patients. In addition, starvation raises risk of complications in the perioperative period after major surgery. Minimisation of the duration of starvation and protein-caloric deficiency requires careful and permanent monitoring of nutritional care with early response in the perioperative period. It includes modification of diet, sipping and eventually administration of enteral or parenteral nutrition. An up-to-date perioperative care model is the concept of ERAS (Enhanced Recovery After Surgery), where nutritional elements play a fundamental role in the minimisation of operative stress.
The committee of Society of Clinical Nutrition and Intensive Metabolic Care (SKVIMP) decided to form the guidelines for particular groups of patients at the XXXIII Congress in Hradec Kralove in March 2017. The working group forming the guidelines for surgical patients used the recent ESPEN document Clinical nutrition in Surgery (2017). The text of all particular 37 guidelines was accepted by and large. The comments on some recommendations were formulated at a working meeting and by electronic communication. The electronic voting by all members of the working group finalised the work and delivered consensus on particular recommendations.
The guideline is recommended for clinical practice in surgical patients.
Keywords:
surgical patient – perioperative nutrition – ERAS
Authors:
I. Satinský 1,2
; E. Havel 3; K. Bezděk 4; I. Hanke 5; M. Káňová 6; P. Kohout 7; J. Maňák 8; V. Maňásek 9; J. Matek 10; F. Novák 11; I. Novák 12; M. Oliverius 13,14; J. Poledník 15; M. Šenkyřík 16; Z. Šerclová 17; P. Tešínský 18; L. Urbánek 19; Z. Zadák 20
Authors‘ workplace:
Mezioborová JIP, Nemocnice Havířov
1; Ústav ošetřovatelství, Fakulta veřejných politik, Slezská univerzita v Opavě
2; Chirurgická klinika, Fakultní nemocnice Hradec Králové
3; Anesteziologicko-resuscitační oddělení a Komplexní onkologické centrum, Nemocnice Nový Jičín
4; Kardiochirurgická klinika, Fakultní nemocnice Hradec Králové
5; Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Ostrava
6; Interní oddělení, Thomayerova nemocnice
7; III. interní gerontometabolická klinika, Fakultní nemocnice Hradec Králové
8; Onkologické oddělení, Komplexní onkologické centrum, Nemocnice Nový Jičín
9; I. chirurgická klinika, 1. lékařská fakulta, Univerzita Karlova
10; IV. interní klinika, Všeobecná fakultní nemocnice v Praze
11; I. interní klinika, Fakultní nemocnice Plzeň
12; Chirurgická klinika, Fakultní nemocnice Královské Vinohrady, 3. lékařská fakulta, Univerzita Karlova
13; Centrum kardiovaskulární a transplantační chirurgie Brno
14; Chirurgické oddělení, Nemocnice Vyškov
15; Interní gastroenterologická klinika, Fakultní nemocnice Brno
16; Chirurgické oddělení, Nemocnice Hořovice
17; II. interní klinika, Fakultní nemocnice Královské Vinohrady
18; I. chirurgická klinika, Fakultní nemocnice U svaté Anny v Brně
19; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové
20
Published in:
Anest. intenziv. Med., 30, 2019, č. 2, s. 104-110
Category:
The recommendations of professional societies
Overview
Malnutrice je u chirurgického pacienta významným negativním faktorem, který má vliv na pooperační morbiditu i letalitu. Navíc hladovění v perioperačním období u velkých operačních výkonů zvyšuje riziko komplikací. Minimalizace periody hladovění a proteinokalorického deficitu v období před operací a po ní vyžaduje pečlivé a trvalé sledování nutriční péče s včasnou reakcí, která spočívá v modifikaci diety, podávání dietních přídavků a sippingu, případně v aplikaci enterální nebo dokonce parenterální výživy. Moderním způsobem perioperační péče je koncept ERAS (Enhanced Recovery After Surgery), kde právě nutriční elementy sehrávají podstatnou roli při minimalizaci operačního traumatu.
Výbor Společnosti klinické výživy a intenzivní metabolické péče (SKVIMP) se na svém XXXIII. kongresu v Hradci Králové v březnu 2017 rozhodl vytvořit doporučení pro konkrétní skupiny pacientů. Pracovní skupina vytvářející doporučení pro chirurgického pacienta využila recentního doporučení Výživa v chirurgii – dokumentu ESPEN (European Society for Parenteral and Enteral Nutrition) z roku 2017. Text všech jednotlivých 37 doporučení ESPEN byl beze zbytku převzat. Na pracovním setkání a při několikaměsíční vzájemné elektronické komunikaci byl formulován komentář k některým tezím. Závěrečnou fází tvorby bylo elektronické hlasování všech členů pracovní skupiny, kterým byl vyjádřen konsenzus nad jednotlivými doporučeními.
Doporučení je určeno pro klinickou praxi v péči o chirurgického pacienta.
Klíčová slova:
chirurgický pacient – perioperační výživa – ERAS
ÚVOD
Malnutrice je u chirurgického pacienta významným negativním faktorem, který má vliv na pooperační morbiditu i letalitu. Je jevem poměrně častým zvláště u onkochirurgických pacientů, u seniorů a u pacientů s chronickým onemocněním. Podvýživa je většinou snadno detekovatelná jednoduchými prostředky. Málokterá oblast léčebné intervence je zatížena tolika protichůdnými názory jako umělá nutriční podpora. Provedení kvalitních studií v nutriční podpoře někdy ani z etických důvodů není možné, a tak jsou často výsledky studií aplikovány v praxi na odlišnou populaci nemocných. Někdy i jediná studie změní zcela zažitou praxi nutriční intervence. Doporučení odborných společností jsou přehledem současných poznatků v dané oblasti a snahou jednoduše postulovat vhodné postupy pro klinickou praxi. V širším pojetí podávají doporučení kritický rozbor studií, které vytvářely úroveň důkazů.
Výbor Společnosti klinické výživy a intenzivní metabolické péče se na svém XXXIII. kongresu v Hradci Králové v březnu 2017 rozhodl vytvořit doporučení pro konkrétní skupiny pacientů. Pracovní skupina vytvářející doporučení pro chirurgického pacienta využila recentního doporučení Výživa v chirurgii – dokumentu ESPEN (European Society for Parenteral and Enteral Nutrition) z roku 2017 [1]. Členové pracovní skupiny na začátku zcela pragmaticky vycházeli z předpokladu, že český chirurgický pacient a jeho léčba se nijak neliší od evropského nemocného, na kterého cílilo doporučení ESPEN. S jedinou pochybností, a tou je důsledná nutriční péče napříč všemi obory, které se o nemocného v průběhu nemoci někdy i dlouhodobě před operačním výkonem starají. Text všech jednotlivých 37 doporučení ESPEN byl beze zbytku převzat. Na pracovním setkání a při několikaměsíční vzájemné elektronické komunikaci byl formulován komentář k některým tezím. Závěrečnou fází tvorby bylo elektronické hlasování všech členů pracovní skupiny, kterým byl vyjádřen konsenzus nad jednotlivými doporučeními.
Jako s každým doporučením v medicíně je potřeba pracovat i s tímto výsledným textem kriticky. Žádné doporučení nemůže pokrýt každého jednotlivého pacienta v každé konkrétní situaci. Doporučení vychází ze zjištěných statistických dat klinických studií. Při biologické variabilitě bude vždy nutno v řešení individuální situace zhodnotit sílu doporučení a konkrétní patofyziologickou situaci pacienta. Doporučení jsou zakotvena v čase, ve kterém vznikla. Je proto přirozené, že některé teze, zvláště ty, které už v době svého vzniku jsou spojeny s kontroverzemi a s menší silou důkazů, jsou po určitém čase zásadně změněny, někdy i negovány.
Předkládané doporučení je tedy potřebné brát jako určité východisko pro náš léčebný plán a cíl. Vždy bude potřebné k těmto obecným tezím přiřadit určitého pacienta a tak případně individualizovat zvolený postup.
VÝZNAM NUTRICE PRO CHIRURGICKÉHO PACIENTA
Péče o výživu je povinnou součástí léčby chirurgického pacienta. Malnutrice je spojena s větším rizikem infekčních komplikací a letality po chirurgickém výkonu. Cílem nutriční péče je léčba malnutrice, prevence malnutrice, případně normalizace reaktivity organismu formou krátkodobé předoperační nutriční přípravy. Chirurgickému pacientovi je potřeba zajistit i dlouhodobou nutriční péči, pokud je indikována.
Na vývoji malnutrice chirurgického pacienta se podílí vlastní nemoc, omezení příjmu jídla v období operačního výkonu, proteinový katabolismus a nechutenství v důsledku pooperační zánětové reakce.
Stupeň pooperační systémové zánětové reakce organismu závisí na velikosti operačního traumatu. Zánětová reakce má složku oběhovou, metabolickou a imunologickou. Velké operační trauma vede k přesunu tekutin mezi intravaskulárním a intersticiálním prostorem vlivem zvýšené kapilární propustnosti a spolu s případným přímým peroperačním hmožděním střeva je příčinou intestinálního otoku. Velký přesun tekutin je spojen s prodloužením periody pooperační střevní paralýzy. Metabolická složka reakce na operační trauma spočívá ve zvýšení klidového energetického výdeje a zvýšení proteinového katabolismu. Ztráta bílkovin je nejvyšší v prvním týdnu, ale protrahovaný, byť slabý katabolismus spolu s malým příjmem bílkovin v řádu několika týdnů až měsíců může vést k fatální proteinové devastaci organismu s důsledkem úmrtí na infekční komplikace. V tomto směru jsou ohroženi zejména pacienti staří a chronicky nemocní. Imunologickou složkou operačního traumatu je imunoparalýza s náchylností k infekčním komplikacím vlivem současně probíhající systémové prozánětové a kompenzační protizánětové reakce.
Základem předoperačního vyšetření je zhodnocení nutričního stavu a kardiopulmonální rezervy. Plánovaný operační výkon musí zohledňovat výchozí stav funkční rezervy, reaktivitu organismu a předpokládanou intenzitu zánětové pooperační reakce. Významně malnutriční pacienti inklinují k hypodynamické formě sepse (hypotermie, somnolence, leukopenie, poruchy tvorby hnisu a hojení) s projevy postupného pooperačního chátrání s důsledkem smrti. Nutriční stav je hodnocen povinným předoperačním stanovením nutričního rizika. Kardiopulmonální rezerva se hodnotí podle tolerované námahy v běžném životě (rychlá chůze, práce na zahradě, chůze do schodů alespoň dvě patra bez vyčerpání apod.).
Nutričními intervencemi kolem operace jsou:
- Dlouhodobá komplexní intervence nutričně rizikových pacientů s odložitelným výkonem v podobě nutriční podpory a pohybové rehabilitace v délce minimálně 4 týdnů. Intervence vede ke zvýšení proteinové hmoty organismu a funkční kardiopulmonální rezervy.
- Krátkodobá nutriční podpora v délce 7–14 dnů u nutričně rizikových pacientů před velkou operací (typicky pro nádor). Intervence nevede ke zvýšení proteinové hmoty organismu, ale koriguje depleci minerálů, vitaminů, stopových prvků, ovlivňuje hypometabolismus a zlepšuje pooperační reaktivitu organismu.
- Pooperační nutriční podpora nutričně rizikových pacientů s cílem podpoření proteosyntézy a minimalizace dlouhodobé ztráty endogenního proteinu.
- Dlouhodobé nutriční monitorování a péče, pokud u pacienta přetrvává riziko vzniku malnutrice nebo zhoršení již existují poruchy výživy.
Moderním způsobem perioperační péče je ERAS (Enhanced Recovery After Surgery). Jde o soubor postupů v péči o pacienta kolem operace tak, aby operační trauma bylo minimalizováno. Z metabolického pohledu jde o přístup, který zmírňuje pooperační inzulinorezistenci, klade důraz na kontrolu horní hranice glykemie (do 10 mmol/l) a umožňuje minimalizovat interval přerušení příjmu jídla kolem operace. V kombinaci s časnou pohybovou rehabilitací tak dochází k významnému šetření tělesného proteinu. Předoperační přípravu a pooperační péči je třeba přizpůsobit konkrétnímu stavu organismu, plánovanému výkonu a vlastnímu průběhu operace do podoby individualizovaného léčebného balíčku. Tím je dán důraz na řešení konkrétní patofyziologické situace, a ne na slepou aplikaci obecných doporučení.
Minimalizace periody hladovění a proteinokalorického deficitu okolo operace vyžaduje pečlivé trvalé sledování nutriční péče s včasnou reakcí, která spočívá v modifikaci diety, podávání dietních přídavků a sippingu, případně v aplikaci enterální nebo dokonce parenterální výživy. V indikovaných případech nutričního rizika je třeba již peroperačně připravit cestu pro enterální formu výživy (zavedení nazojejunální sondy, provedení chirurgické nutriční jejunostomie) plánovaně.
METODA
Pracovní skupina byla sestavena z chirurgů, internistů, anesteziologů, tým doplnil onkolog. Celkový počet členů byl 17. Úkolem pracovní skupiny bylo posoudit znění jednotlivých doporučení ESPEN z roku 2017. Dále členové pracovní skupiny na setkání dne 28. 6. 2017 v Praze diskutovali text komentářů k doporučením. Vycházeli z původních komentářů pracovní skupiny ESPEN, ale výsledný text komentářů měl za úkol být stručnější, věcnější a měl reflektovat české zkušenosti. Byla zachována struktura doporučení ve formě PICO, jak je používána pro tvorbu doporučení [2].
Od června do prosince 2017 probíhala elektronickým způsobem finální úprava textu a komentářů. Samotné hlasování proběhlo elektronicky v lednu 2018 a hlasující se vyjadřovali ke každému jednotlivému doporučení. Hlasování bylo anonymní a zúčastnili se ho všichni členové pracovní skupiny. Hlasování bylo zpracováno počítačově a graficky – k procentuálním výsledkům hlasování byla přiřazena síla shody (silná shoda, shoda, většinový souhlas, bez souhlasu) (tab. 1).
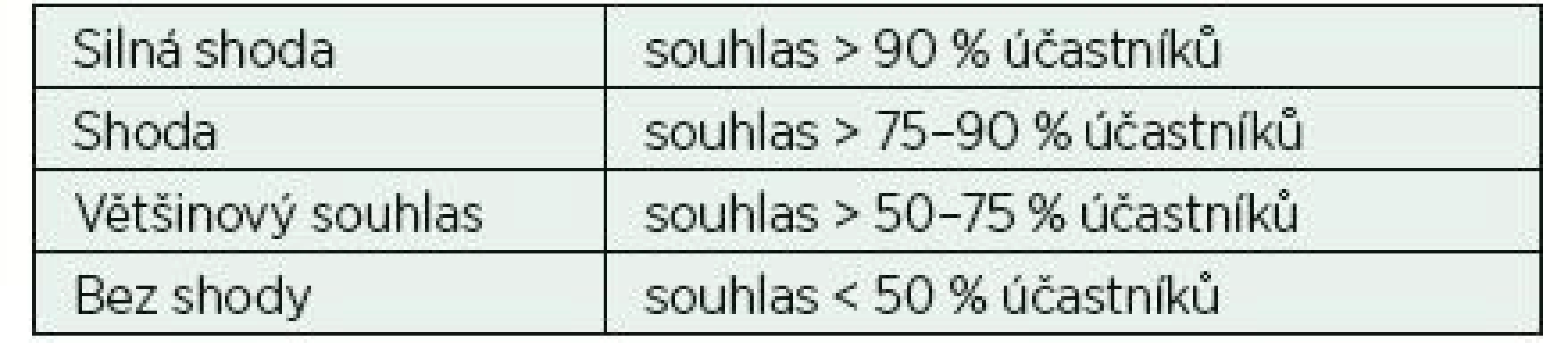
Upraveno podle metodologie Německé asociace vědeckých lékařských společností (AWMF) [7]
VÝSLEDKY
ZÁKLADNÍ DOPORUČENÍ
Doporučení 1:
U většiny pacientů je hladovění od půlnoci před plánovaným výkonem zbytečné. Pacienti před plánovaným chirurgickým výkonem, u kterého není zvýšené riziko aspirace, popíjí čiré tekutiny do 2 hodin před anestezií. Jíst tuhou stravu je povoleno do 6 hodin před anestezií.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 2:
Místo nočního žíznění před operací je doporučeno popíjet sacharidové roztoky ke snížení perioperačního diskomfortu (včetně úzkosti) (A). U větších chirurgických operací je vhodné zvážit předoperační podávání cukerných roztoků ke snížení pooperační inzulinové rezistence a pro zkrácení doby hospitalizace (B).
Stupeň doporučení ESPEN: A/B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 3:
Je obecným doporučením pokračovat v perorálním příjmu po operaci prakticky bez přerušení.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 4:
Je vhodné přizpůsobit perorální příjem individuální toleranci pacienta a typu chirurgického výkonu se zvláštní pozorností na starší pacienty.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 5:
U většiny pacientů je vhodné zahájit perorální příjem čirými tekutinami během několika hodin po operaci.
Stupeň doporučení ESPEN: A
Konsenzus: silná shoda (100% souhlas)
Indikace k nutriční léčbě
Doporučení 6:
Je doporučeno zhodnotit nutriční stav před větší operací a po ní.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 7:
Perioperační nutriční terapie je indikována u pacientů s malnutricí a u těch, kteří jsou v nutričním riziku. Perioperační nutriční terapie by měla být zahájena také v případě, kdy se předpokládá u pacienta nemožnost jíst po dobu více než 5 dnů po operaci. Je také indikována u pacientů, u kterých se předpokládá nedostatečný perorální příjem a kteří nejsou schopni přijmout více než 50 % doporučeného příjmu po dobu delší než 7 dní. V těchto případech je doporučeno bez prodlení zahájit nutriční terapii (s preferencí enterálního příjmu použitím orálních nutričních suplementů nebo použitím sondové výživy).
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 8:
Pokud nelze dosáhnout energetické a nutriční cíle perorálním nebo enterálním příjmem (méně než 50 % kalorického cíle) po dobu delší než 7 dní, je doporučeno kombinovat enterální výživu s parenterální výživou (dobrá klinická zkušenost). Parenterální výživa by měla být zahájena co nejdříve, pokud je indikována, a pokud je enterální výživa kontraindikována jako u střevní obstrukce (A).
Stupeň doporučení ESPEN: dobrá klinická zkušenost/A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 9:
Trojkomorové vaky parenterální výživy (all-in-one) nebo vaky připravované v lékárně by měly být preferovány před systémem mnoha lahví (multibottle system).
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 10:
Pro zajištění účinné nutriční péče je doporučena existence standardního operačního protokolu pro nutriční podporu.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (94% souhlas)
Doporučení 11:
Parenterální suplementace glutaminu může být zvážena u pacientů, kteří nemohou být adekvátně živeni enterálně, a proto vyžadují pouze parenterální výživu.
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 12:
Pooperační parenterální výživa včetně omega-3 mastných kyselin by měla být zvážena pouze u pacientů, kteří nemohou být adekvátně živeni enterálně, a proto vyžadují parenterální výživu.
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 13:
Perioperační nebo alespoň pooperační podávání speciálních formulí obohacených imunonutrienty (arginin, omega-3 mastné kyseliny, ribonukleotidy) by mělo být aplikováno u malnutričních pacientů podstupujících velký onkochirurgický výkon. Pokud se jedná výlučně o podávání pouze v předoperačním období, neexistuje v současnosti jasný důkaz pro podávání těchto formulí obohacených imunonutrienty oproti standardním orálním nutričním suplementům (ONS).
Stupeň doporučení ESPEN: B/0
Konsenzus SKVIMP: silná shoda (94% souhlas)
Doporučení 14:
U pacientů před velkým chirurgickým výkonem s vysokým nutričním rizikem je doporučeno předoperačně podávat nutriční léčbu dokonce i v případě, že operace, včetně operace pro nádor, bude odložena (A). Přiměřené období aplikace je 7–14 dní (0).
Stupeň doporučení ESPEN: A/0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 15:
Kdykoliv je to možné, je preferován perorální/enterální způsob podávání.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Indikace perorální předoperační nutriční přípravy
Doporučení 16:
Pokud pacienti nejsou schopni pokrýt své energetické potřeby běžnou stravou, je v předoperačním období doporučeno podávat těmto pacientům orální nutriční suplementa (ONS) nezávisle na jejich nutričním stavu.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 17:
U všech malnutričních onkologických a vysoce rizikových pacientů je před větším chirurgickým výkonem doporučeno předoperační podávání orálních nutričních doplňků (ONS). Obzvláště rizikovou skupinou jsou starší lidé se sarkopenií.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 18:
Imunomodulační orální nutriční doplňky (ONS) obsahující arginin, omega-3 mastné kyseliny a nukleotidy jsou preferovány (0) a mají být podávány 5 až 7 dní před operací (dobrá klinická zkušenost).
Stupeň doporučení ESPEN: 0/ dobrá klinická zkušenost
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 19:
Předoperační enterální výživa nebo orální nutriční doplňky (ONS) by měly být přednostně podávány ještě před přijetím do nemocnice, aby se předešlo zbytečné hospitalizaci a snížilo se tak riziko nozokomiálních nákaz.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 20:
Předoperační parenterální výživa má být podávána pouze pacientům s malnutricí nebo s vysokým nutričním rizikem, u kterých energetické požadavky nemohou být pokryty enterálně (A). Je doporučeno podávání 7–14 dnů (0).
Stupeň doporučení ESPEN: A/0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Pooperační výživa
Doporučení 21:
Časná sondová enterální výživa (během 24 hodin) má být podávána pacientům, u kterých nelze zahájit časný perorální příjem a u kterých se předpokládá, že perorální příjem bude nedostatečný (méně než 50%) více než 7 dní. Zvlášť rizikoví jsou pacienti:
podstupující větší výkon na hlavě a krku nebo na zažívacím traktu pro nádor,
s těžkým úrazem zahrnujícím poranění mozku,
se zřejmou malnutricí v době výkonu.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 22:
U většiny pacientů je plně dostačující standardní polymerní výživa. Kuchyňská mixovaná strava pro sondovou výživu není všeobecně doporučena pro technické problémy se srážením v sondě a pro riziko infekce.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 23:
U všech kandidátů sondové výživy podstupujících velký chirurgický výkon na horním gastrointestinálním traktu nebo na pankreatu by mělo být zváženo zavedení nazojejunální sondy nebo založení nutriční jejunostomie se zvláštním důrazem na malnutriční pacienty.
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 24:
Pokud je indikována sondová výživa, má být zahájena do 24 hodin po výkonu.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 25:
Je doporučeno začít aplikovat sondovou výživu pomalou rychlostí (např. 10 ml/h, maximálně 20 ml/h) a navyšovat rychlost opatrně a individuálně vzhledem k omezené střevní toleranci. Doba potřebná k dosažení cílového příjmu může být velmi rozdílná a bývá 5 až 7 dnů.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (94% souhlas)
Doporučení 26:
Pokud je nutná dlouhodobá sondová výživa (více než 4 týdny), např. u těžkých poranění hlavy, je doporučeno perkutánní zavedení sondy (např. perkutánní endoskopická gastrostomie – PEG).
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 27:
U pacientů, kteří perioperačně měli nutriční terapii a nadále nejsou schopni pokrýt své energetické požadavky perorálním příjmem, je doporučeno pravidelné hodnocení nutričního stavu během hospitalizace. V indikovaných případech je potřeba zajistit pokračování nutriční terapie po propuštění z nemocnice včetně kvalifikovaného dietního doporučení.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Orgánové transplantace
Doporučení 28:
Malnutrice je významným faktorem ovlivňujícím výsledek transplantace, a proto je doporučeno sledování nutričního stavu. Při malnutrici jsou doporučeny perorální nutriční doplňky, případně zavedení výživové sondy.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 29:
U monitorovaných pacientů na čekací listině před transplantací je požadováno pravidelné zhodnocení nutričního stavu a kvalifikované dietní doporučení.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 30:
Doporučení pro žijící dárce a příjemce není odlišné od doporučení pro pacienty před velkým břišním výkonem.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 31:
U pacientů po transplantaci srdce, plic, jater, slinivky a ledvin je doporučeno časné zahájení příjmu normální stravy nebo enterální výživy během 24 hodin po operaci.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 32:
Dokonce po transplantaci tenkého střeva může být enterální výživa zahájena časně, ale měla by být navyšována velmi opatrně během prvního týdne.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 33:
Pokud je to nutné, může být enterální a parenterální výživa kombinována. Pro všechny transplantované je doporučeno dlouhodobé nutriční sledování a kvalifikované dietní doporučení.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100%)
Bariatrická chirurgie
Doporučení 34:
Po bariatrické operaci může být zahájen časný perorální příjem.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 35:
U nekomplikované bariatrické operace není nutná parenterální výživa.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 36:
V případě velkých komplikací s nutností relaparotomie je vhodné zvážit peroperační zavedení nazojejunální sondy nebo nutritivní jejunostomie.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (94% souhlas)
Doporučení 37:
Další doporučení nejsou odlišná od doporučení pro pacienty podstupující velký břišní výkon.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Většina doporučení je komentována pracovní skupinou SKVIMP [8, 9].
Do redakce došlo dne 31. 3. 2019.
Do tisku přijato dne 8. 4. 2019.
Adresa pro korespondenci:
MUDr. Igor Satinský, Ph.D.
Sources
1. Weimann A, Braga M, Carli F, et al. ESPEN guideline: Clinical nutrition in surgery. Clin Nutr, 2017;36 : 623–650.
2. Editorial. Standard operating procedures for ESPEN guidelines and consensus papers. Clin Nutr. 2015;34 : 1043–1051.
3. August DA, Huhmann MB, American Society for Parenteral and Enteral Nutrition (A.S.P.E.N.) Board of Directors. A.S.P.E.N. clinical guidelines: nutrition support therapy during adult anticancer treatmentand in hematopoietic cell transplantation. J Parenter Enteral Nutr. 2009;33,472–500.
4. Chambrier C, Sztark F. French clinical guidelines on perioperative nutrition – update of the 1994 consensus conference on perioperative artificial nutrition for elative surgeryin adults. J Visc Surg. 2012;49:e325–336.
5. Arends J, Bachmann P, Baracos V, et al. ESPEN guidelines on nutrition in cancer patients. Clin Nutr. 2017;36,11–48.
6. Burden S, Todd C. Hill J, Lal S. Pre-operative nutrition support in patients undergoing gastrointestinal surgery. Cochrane Database Sys Rev. 2012;11. CD008879.
7. German Association of the Scientific Medical Societies (AWMF) – Standing Guidelines Commission. AWMF guideline manual and rules for guideline development. 1st ed. 2012 English version: https://www.awmf.org/leitlinien/awmf-regelwerk.html.
8. Společnost SKVIMP (Společnost klinické výživy a intenzivní metabolické péče) [on line]. Praha, SKVIMP, 2019 [cit. 7. 4. 2019]. Dostupné z: http:/skvimp.cz/dokumenty, informace pro praxi/Doporučené postupy – Guidelines.
9. Satinský I, et al. Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP. Rozhledy v chirurgii. [S.l.] 2018;10:p. P1–P9. Available at: https://perspinsurg.com/rvch/article/view/231>. Date accessed: 30 oct. 2018.
Labels
Anaesthesiology, Resuscitation and Inten Surgery Intensive Care MedicineArticle was published in
Anaesthesiology and Intensive Care Medicine

2019 Issue 2
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- Kognitivní screening u cévních pacientů před operací
- Montgomeryho T tubus při řešení inoperabilní stenózy trachey
- Časná poporodní anestezie v České a Slovenské republice z pohledu studie OBAAMA-INT – prospektivní observační studie
- Nové horizonty v regionální anestezii – fascie a ultrazvuk
- Mukormykotická infekce u pacientů po transplantaci solidních orgánů
- Internetové zdroje v intenzivní medicíně
- Klinická výživa v chirurgii – doporučení ESPEN (European Society for Parenteral and Enteral Nutrition) s konsenzuálním hlasováním pracovní skupiny SKVIMP (Společnost klinické výživy a intenzivní metabolické péče)
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Klinická výživa v chirurgii – doporučení ESPEN (European Society for Parenteral and Enteral Nutrition) s konsenzuálním hlasováním pracovní skupiny SKVIMP (Společnost klinické výživy a intenzivní metabolické péče)
- Montgomeryho T tubus při řešení inoperabilní stenózy trachey
- Internetové zdroje v intenzivní medicíně
- Časná poporodní anestezie v České a Slovenské republice z pohledu studie OBAAMA-INT – prospektivní observační studie
