Souběžná intervence arteriální hypertenze a dyslipidemie – od identifikace rizika po úspěšnou prevenci
Parallel intervention of arterial hypertension and dyslipidemia – from risk identification to successful prevention
The first step in the successful prevention of atherosclerosis progression in at-risk individuals is their identification and adequate treatment to achieve the desired goals – whether we are talking about blood pressure levels or cholesterol concentrations. It has been repeatedly confirmed that the time during which a patient is exposed to risk factors also plays a very important role, which is why it is essential for GPs to pay more attention to the examination of serum lipid levels and not to hesitate to refer patients to specialised centres so that the start of therapy is not delayed. By far the most effective is early synergistic intervention of arterial hypertension and dyslipidaemia, ideally with a modern fixed drug combination.
Keywords:
arterial hypertension – dyslipidemia – cardiovascular disease – cardiovascular prevention
Authors:
Eva Tůmová; Michal Vrablík
Authors‘ workplace:
III. interni klinika – endokrinologie a metabolismu, 1. LF UK a VFN v Praze
Published in:
AtheroRev 2023; 8(2): 103-108
Category:
Reviews
Overview
Prvním krokem úspěšné prevence progrese aterosklerózy u rizikových jedinců je jejich identifikace a adekvátní léčba k dosažení kýžených cílů – ať už hovoříme o hodnotách krevního tlaku či koncentraci cholesterolu. Opakovaně se potvrzuje, že velmi důležitou roli hraje také čas, po který je pacient rizikovým faktorům vystaven, proto je nezbytné, aby praktičtí lékaři věnovali větší pozornost vyšetření hladiny sérových lipidů a neváhali pacienty odesílat do specializovaných center, aby se zahájení terapie neodkládalo. Zdaleka nejúčinnější je včasná synergická intervence arteriální hypertenze a dyslipidemie, ideálně moderní fixní lékovou kombinací.
Klíčová slova:
arteriální hypertenze – dyslipidemie – kardiovaskulární onemocnění – kardiovaskulární prevence
Úvod
Základem kardiovaskulární (KV) prevence je včasná intervence rizikových faktorů, ať už hovoříme o úpravě životního stylu s důrazem na nekouření, pravidelnou pohybovou aktivitu a racionální jídelníček, nebo o terapeutickém ovlivnění rizik. Jednoznačně nejčastějšími ovlivnitelnými rizikovými faktory kardiovaskulárních onemocnění (KVO) v naší populaci je arteriální hypertenze a dyslipidemie, které se zhusta vyskytují společně a KV-riziko pacienta násobí.
Arteriální hypertenzi je možné diagnostikovat ve stále mladších věkových kategoriích a více než 90 % hypertoniků si nese další metabolický rizikový faktor – dyslipidemii [1]. Existuje několik patofyziologických mechanizmů, které vzájemně propojují dyslipidemii a arteriální hypertenzi. Vyšší hladina cholesterolu aktivuje systém renin-angiotenzin-aldosteron (RAAS), podílí se na rozvoji endoteliální dysfunkce a následně jak na strukturálních změnách tepen, tak na klesající produkci vazorelaxancií a ovlivňuje nepříznivě kvalitu membrány buněk ledvin, což vede k nedostatečné exkreci sodíku, a tyto všechny mechanizmy společně urychlují rozvoj arteriální hypertenze [2,3]. Na druhou stranu, dlouhodobě vyšší krevní tlak prokazatelně ovlivňuje kvalitu lipoproteinů, přičemž stoupá podíl aterogenních oxidovaných LDL-částic [4].
Současný výskyt arteriální hypertenze a dyslipidemie má za následek nastartování pochodů vedoucích k progresi aterosklerózy a vyššímu výskytu aterotrombotických příhod. Pokud u pacienta s arteriální hypertenzí prokážeme zvýšenou koncentraci cholesterolu, je jeho KV-riziko 3násobně vyšší – v tuto chvíli se pacient posouvá do vyšší kategorie KV-rizika, a proto se současně cílová hodnota sérových lipidů, které se snažíme dosáhnout, posouvá k nižším hodnotám.
U našeho hypotetického pacienta je v takovéto situaci indikována nejen antihypertenzní, ale také hypolipidemická léčba. V klinické praxi se bohužel stále setkáváme se skutečností, že i v takto terapeuticky jednoznačné situaci, podložené doporučeními a medicínou založenou na důkazech (Evidence Based Medicine – EBM) není adekvátní terapie podána. Příčin je celá řada – jednak je to velmi časté odmítání farmakoterapie ze strany pacientů, především mladších jedinců, kteří jsou při stanovení diagnózy arteriální hypertenze a dyslipidemie (dalo by se říci bohužel) asymptomatičtí. V takovém případě je na místě, aby ošetřující lékař pacientovi patřičně vysvětlil dopad neléčení rizikových faktorů na KV-zdraví a seznámil pacienta s pravděpodobnou prognózou a zdůraznil mu benefity preventivní léčby. V okamžiku, kdy se lékaři podaří přesvědčit pacienta k preventivní léčbě a preskribuje mu léčiva, měl s pacientem provést obdobný rozhovor, v němž by mu vysvětlil možné vedlejší nežádoucí účinky léčby i nepodloženost všeobecně šířených mýtů, především o hypolipidemické léčbě, včetně nastínění dalších možných postupů při projevech intolerance terapie, kterými se eliminují nežádoucí účinky léčby způsobující pacientovi diskomfort. Alespoň rámcové pochopení smyslu podávání léků při prevenci KVO nemocnými je jedním ze základních předpokladů úspěchu. Poučený pacient, aktivně se zajímající o výsledky laboratorních vyšetření a spolupracující při monitoraci krevního tlaku, má zájem se na léčbě podílet a jeho adherence k ní je mnohonásobně vyšší. Bohužel, není vzácností ani terapeutická inercie nás, ošetřujících lékařů – zahájení léčby odkládáme do starších věkových kategorií, podáváme nízké dávky léků a netitrujeme k požadovaným hodnotám krevního tlaku, ev. LDL - -cholesterolu (LDL-C).
Terapeutické cíle
Ve zcela obecné rovině lze říci, že cílem léčby arteriální hypertenze/ dyslipidemie je snížit riziko rozvoje KVO.
Cílovým krevním tlakem v ordinaci jsou pak hodnoty < 140/90 mm Hg u všech hypertoniků, ideální hodnotou krevního tlaku je přibližně 130/80 mm Hg, při domácí monitoraci lze za přiměřenou hodnotu považovat krevní tlak < 135/85 mm Hg. Zmíněných hodnot ovšem dosahuje pouze polovina léčených hypertoniků [5].
Mezi antihypertenziva první volby patří inhibitory osy RAAS, tedy inhibitor angiotenzin konvertujícího enzymu (ACEi) nebo inhibitor AT1-receptorů pro angiotenzin II (sartan). ACEi vedou k poklesu krevního tlaku snížením periferního cévního odporu, tedy vazodilatací, ovšem bez reaktivního zrychlení tepové frekvence. Mají efekt na pokles dotížení levé komory srdeční, koronární rezistence, působí antiadrenergně a příznivě ovlivňují funkci ledvin (dilatace eferentních arteriol, pokles proteinurie, zpomalení progrese diabetické nefropatie). Podávání ACEi dokonce vede k regresi cévních změn i hypertrofie myokardu u pacientů s hypertenzí [6].
Pokud se jedná o cílové hodnoty sérových lipidů, zůstává primárním léčebným cílem koncentrace LDL-C, jakkoli tato hranice v průběhu let postupně klesá. Před stanovením koncentrace, ke které s konkrétním pacientem budeme cílit naše léčebné snahy, je nezbytné určit individuální KV-riziko – to se opírá o přítomnost (ne)ovlivnitelných rizikových faktorů a jejich kumulaci u nemocného a lze je stanovit pomocí nových nomogramů SCORE2 a SCORE2 OP (tab. 1) a následně pacienta zařadit do rizikové kategorie podle tabulky (tab. 2). Ke kalkulaci individuálního KV-rizika nadále slouží hlavní rizikové faktory KVO – pohlaví, kuřácký statut, hodnota systolického krevního tlaku a nově coby lipidový parametr nonHDL-cholesterol poskytující jistě přesnější odhad než dříve používaný cholesterol celkový. Cílové hodnoty v managementu dyslipidemií zůstávají nezměněné, novinkou je ale tzv. 2stupňový přístup k dosažení těchto cílů (tab. 3). Autoři doporučení [7] se pokusili inspirovat v běžné klinické praxi, v níž se v ideálním případě pokoušíme pacienta více zapojit do léčebného procesu a motivovat jej zprvu změnou životního stylu a po určitém období při nedostatečném úspěchu režimových opatření se společně domlouváme na farmakoterapii. Někteří z pacientů ale terapii nebo její intenzifikaci odmítají, navíc se zdá být tento přístup v rozporu s posledním trendem, který zdůrazňuje již zmíněný časový faktor a klade důraz na co možná nejrychlejší dosažení terapeutických cílů. Přínos zmíněné 2stupňové léčebné strategie zůstává diskutabilní, nadále ovšem platí, že u pacientů s vyšším KV-rizikem je nezbytné trvat na brzkém dosažení léčebných cílů, které jsou uvedeny v tab. 3 ve sloupci věnovaném 2. kroku, tedy intenzifikaci léčby. Mnohdy je u těchto nemocných nezbytná okamžitá farmakoterapie s podpořením změnou životního stylu a nedoporučuje se vyčkávat efektu režimových opatření.
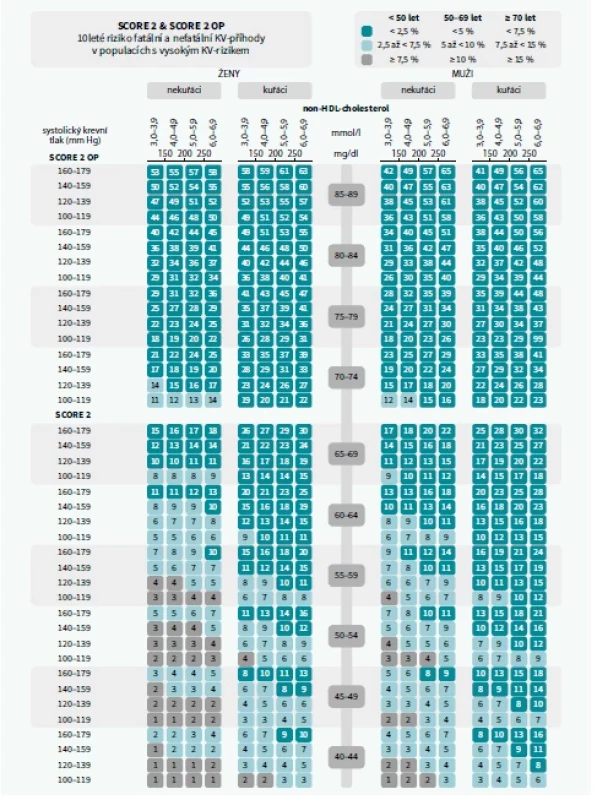
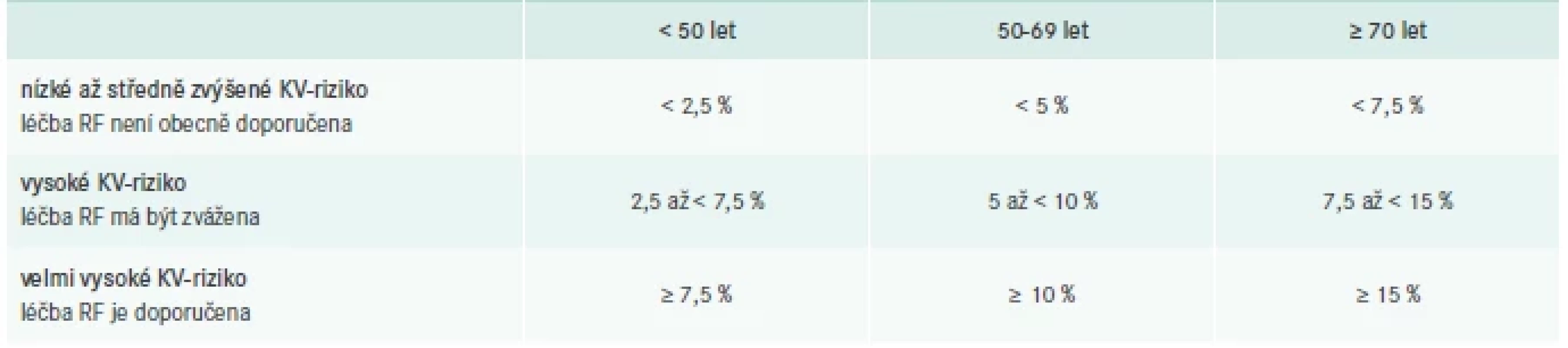
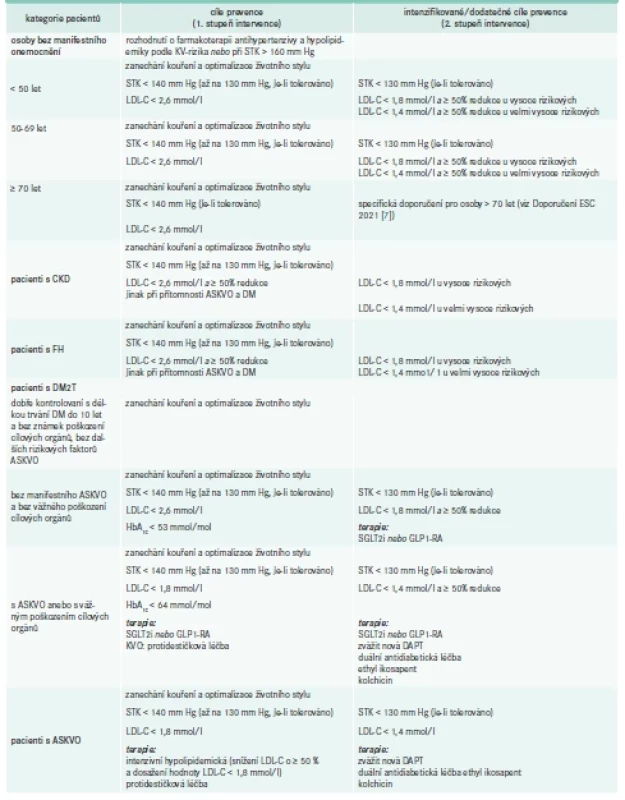
Stále častěji klinické studie prokazují pozitivní dopad velmi nízkých hladin LDL-C na KV-zdraví, což je důvodem snižování cílových koncentrací tohoto lipoproteinu. Mantra „čím níže, tím lépe“ s ohledem na LDL-C je již všeobecně přijímaná, ovšem jen velmi malý podíl nemocných v praxi skutečně dosáhne alespoň požadované hladiny LDL-C. Statiny jsou jedněmi z nejbezpečnějších léků užívaných ve vnitřním lékařství, jakkoli se jim dostává negativní pozornosti médií. Naší povinností je rozptýlit obavy pacientů a v případě výskytu nežádoucích účinků zkusit jinou účinnou látku. V posledních letech podáváme prakticky výhradně moderní molekuly atorvastatin nebo rosuvastatin, léčiva s dlouhým biologickým poločasem a vynikající účinností. V případě nedostatečného efektu maximální tolerované dávky statinu lze kombinovat s jinými hypolipidemiky (ezemtimib, inhbitory PCSK9, inklisiran, kyselina bempedoová).
Současné ovlivnění hypertenze a dyslipidemie a fixní kombinace léčiv
Jak již bylo řečeno, společný výskyt arteriální hypertenze a dyslipidemie vídáme velmi často i u mladých pacientů a identifikace rizikového jedince a časná intervence rizikových faktorů je základem péče o tyto pacienty. Ti bývají zcela bez obtíží, a proto často nejsou ochotni přijmout diagnózu, natož indikovanou dlouhodobou, často celoživotní léčbu. Přibližně polovina všech pacientů není tzv. kompliantních s léčebným režimem – nedodržují nefarmakologická opatření a neužívají léky tak, jak jsou předepsány. Adherence k léčbě je v případě primárně preventivní péče jednoznačně nejhorší, především mezi mladšími jedinci. A právě v této věkové skupině potřebujeme jednat. Víme totiž, že dlouholeté působení hypercholesterolemie na cévní stěnu vede v konečném důsledku k předčasné manifestaci KVO. Průměrná roční koncentrace LDL-C násobená počtem let, po které působí (tzv. kumulativní zátěž), hraje v progresi aterosklerózy zásadní roli a novým paradigmatem KV-prevence se stává také princip „čím dříve, tím lépe“. Rychlá diagnostika a včasná léčba je zcela zásadní, protože máme možnost intervenovat ještě před rozvojem ireverzibilních aterosklerotických změn. Jistě je nezbytné nejprve upravit životní styl, ale faktem je, že u valné většiny rizikových pacientů s arteriální hypertenzí a dyslipidemií se bez farmakoterapie neobejdeme.
Pokud jsme nuceni zahájit farmakoterapii 2 rizikových faktorů současně, podáváme více léčivých přípravků. V mnoha případech se potýkáme se špatnou adherencí k léčbě, kterou lze zlepšit uváženou správnou volbou dobře tolerovaných účinných látek, ideálně ve formě fixní kombinace, kterých je v posledních letech k dispozici stále více. Zajímavé je, že pacienti poměrně dobře rozumí nutnosti udržovat krevní tlak v požadovaném rozmezí, ale kontrola hladiny cholesterolu není obecně vnímaná jako podstatná. Z dostupných dat vyplývá, že při současném zahájení terapie antihypertenzivem a statinem je šance na dlouhodobou perzistenci k terapii vyšší až o jednu třetinu [8] a v případě následného přechodu na podávání léčiv ve fixní kombinaci je pravděpodobnost dobré celoživotní adherence k léčbě ještě vyšší.
Cílů fixních lékových kombinací je řada – od simultánního ovlivnění více rizikových faktorů současně přes zvýšení adherence pacientů až po časnější dosažení léčebných cílů [9].
Léčbu arteriální hypertenze a dyslipidemie je vhodné zahájit současně. Zprvu ovšem jednotlivými účinnými látkami zvlášť a při dobrém efektu a toleranci přejít na fixní kombinaci, kterou lze následně v průběhu let účinně titrovat k cílovým hodnotám. Brzká intervence těchto 2 rizikových faktorů s sebou nese zcela zásadní pokles KV-rizika. Pouze 10% pokles hodnot krevního tlaku spojený s 10% redukcí koncentrace LDL-C vede ke snížení rizika KVO téměř o polovinu [10].
Současným ovlivněním krevního tlaku a dyslipidemie se zabývala již řada studií, prokázána byla lepší účinnost i kompliance s léčbou.
Zajímavé výsledky přinesla studie HOPE 3 [11], která srovnala primárně preventivní léčbu pouze antihypertenzivní s pouze hypolipidemickou a s kombinací antihypertinziva a statinu u středně KV-rizikových osob. Samotná antihypertenzní léčba (kombinace 16 mg kandesartanu a 12,5 mg hydrochlortiazidu) vedla k poklesu rizika KV-příhody jen ve skupině jedinců se vstupně nejvyššími hodnotami krevního tlaku (> 143,5 mm Hg, průměr 154 mm Hg), a to o 24 %, zatímco hypolipidemická terapie 10 mg rosuvastatinu snížila riziko KVO o 25 % u všech sledovaných bez ohledu na vstupní hodnoty lipidogramu nebo pokles koncentrace LDL-C (který mimochodem činil průměrně -0,9 mmol/l). Kombinovaná léčba výše zmíněnými antihypertenzivy s 10 mg rosuvastatinu měla ještě výraznější úspěch. Nejmarkantnější byl u osob se vstupně vyššími hodnotami krevního tlaku, u nichž došlo k poklesu rizika KV-příhody o celých 40 %. V celé větvi léčené kombinační terapií autoři zaznamenali pokles KVO (úmrtí z KV-příčin, infarkt myokardu, cévní mozková příhoda, srdeční zástava, revaskularizace, srdeční selhání) o 28 % ve srovnání s placebovou větví.
Můžeme mít námitky k volbě terapie, ať už třídy antihypertenziv anebo dávky jednotlivých léčiv, jednoznačně ovšem z této studie vyplývá, že již pacienti se středně zvýšeným KV-rizikem z preventivní léčby profitují, a to především hypertonici. Je tedy nasnadě, že jedinou správnou terapeutickou cestou je okamžitá indikace současného podání antihypertenziva a statinu, a to prakticky bez ohledu na vstupní koncentraci LDL-C. Jedná se o ryze praktický pohled na problematiku primární prevence: pacienta není vždy nezbytné zatěžovat mnoha vyšetřeními, pokud jsme si vědomi prospěchu námi indikované léčby, což v případě kombinace antihypertenziva se statinem jednoznačně platí.
V současné době máme k dispozici několik tříd antihypertenziv a mnohé z nich jsou dostupné ve formě fixních 2 - i 3kombinací a stále častěji můžeme předepsat i fixně kombinované přípravky obsahující molekuly, které ovlivňují rozdílné rizikové faktory.
Jednou z novějších je fixní kombinace ACEi ramiprilu s rosuvastatinem – léků široce indikovaných k terapii arteriální hypertenze a dyslipidemie, obou s velmi dobrým efektem, tolerancí a především synergickým účinkem z kardioprotektivního hlediska.
Ramipril je ACEi s dlouhou tradicí a prokázaným efektem jak na pokles krevního tlaku, tak především na redukci KV-rizika [12]. Působí nefroprotektivně a indikován je také u pacientů se srdečním selháním. Veškeré ACEi jsou indikovány u hypertoniků s dyslipidemií také pro svůj antiproliferativní vliv, současně zlepšují endotelovou dysfunkci, čímž zpomalují progresi aterosklerózy.
Rosuvastatin je moderní statin s dlouhou dobou účinnosti, který lze s výhodou užívat v ranních hodinách spolu s antihypertenzní medikací, tedy i v rámci fixně kombinační léčby. Jedná se o vhodnou terapeutickou strategii jak u pacientů s nově diagnostikovanou arteriální hypertenzí a dyslipidemií, ale najde své využití i v komplexních režimech u polymorbidních nemocných, u nichž se snažíme o omezení počtu užívaných tablet.
Závěr
Většině KV-příhod můžeme předejít dlouhodobou kontrolou krevního tlaku a koncentrace LDL-C, což je velmi dobrá zpráva pro naše pacienty i nás, ošetřující lékaře. Tato preventivní strategie vyžaduje identifikaci rizikových jedinců v co nejnižší věkové kategorii a brzkou celoživotní intervenci rizikových faktorů.
Farmakoterapie arteriální hypertenze a dyslipidemie je základním předpokladem úspěšné léčby a redukce KV-rizika našich pacientů. Jednou z možných strategií je fixně kombinační léčba umožňující lepší dosažení terapeutických cílů a zlepšení adherence k léčebnému režimu.
Podpořeno MZ ČR – RVO-VFN64165.
Doručeno do redakce 28. 4. 2023
Přijato po recenzi 29. 5. 2023
MUDr. Eva Tůmová, Ph.D.
AtheroRev 2023; 8(2): 103–108
Sources
1. Jozífová M, Cífková R, Lánská V et al. Porovnání léčby hypertenze a rizikového profilu hypertoniků v obecné populaci na specializovaném pracovišti. Cor Vasa 2003; 45(11): 533–541.
2. Strehlow K, Wassmann S, Bohm M et al. Angiotensin AT1 receptor over - -expression in hypercholesterolemia. Ann Med 2000; 32(6): 386–389. Dostupné z DOI: <http://doi 10.3109/07853890008995944>.
3. Stulak JM, Lerman A, Caccitolo JA et al. Impaired renal vascular endothelial function in vitro in experimental hypercholesterolemia. Atherosclerosis 2001; 154(1): 195–201. Dostupné z DOI: <http://doi 10.1016/ s0021–9150(00)00462–7>.
4. Nickenig G, Harrison G. The AT (1)-type angiotensin receptor in oxidative stress and atherogenesis: Part I: Oxidative stress and atherogenesis. Circulation 2002; 105(3): 393–396. Dostupné z DOI: <http://doi 10.1161/ hc0302.102618>.
5. Widimiský J, Filipovský J, Ceral J et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČHS 2022. Hypertenze – kardiovaskulární prevence 2022; 12(2 Supl): 1–25. Dostupné z WWW: <http://www.hypertension. cz>.
6. Bruining N, de Winter S, Roelandt JR et al. Coronary calcium significantly affects quantitative analysis of coronary ultrasound: importance for atherosclerosis progression/regression studies. Coron Artery Dis 2009; 20(6): 409–414. Dostupné z DOI: <http://doi 10.1097/MCA.0b013e32832fa9b8>.
7. Visseren FLJ, Mach F, Smulders YM et al. ESC Scientific Document Group. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur J Prev Cardiol 2022; 29(1): 5–115: Dostupné z DOI: <http:// doi 10.1093/eurjpc/zwab154>.
8. Chapman RH, Benner JS, Petrilla AA et al. Predictors of adherence with antihypertensive and lipid-lowering therapy. Arch Intern Med 2005 : 165(10): 1147–1152. Dostupné z DOI: <http://doi 10.1001/archinte.165.10.1147>.
9. Hatala R, Pella D, Hatalová K et al. Optimization of blood presure treatment with fixed-combination perindopril/amlodipine in patients with arterial hypertension. Clin Drug Investig 2012; 32(9): 603–612. Dostupné z DOI: <http://doi 10.1007/BF03261915>.
10. Emberson J, Whincup P, Morris R et al. Evaluating the impact of population and high-risk strategies for the primary prevention of cardiovascular disease. Eur Heart J 2004 : 25(6): 484–491. Dostupné z DOI: <http://doi 10.1016/j.ehj.2003.11.012>.
11. Yusuf S, Lonn E, Prem P et al. Blood-presure and cholesterol-lowering in persons without cardiovascular disease. N Engl J Med 2016; 374(21): 2032–2043. Dostupné z DOI: <http://doi 10.1056/NEJMoa1600177>.
12. Sleight P. The HOPE Study (Hearth Outcomes Prevention Evaluation). J Renin Angiotensin Aldosteron Syst 2000; 1(1): 18–20. Dostupné z DOI: <http://doi 10.3317/jraas.2000.002>.
Labels
Angiology Diabetology Internal medicine Cardiology General practitioner for adultsArticle was published in
Athero Review

2023 Issue 2
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
-
All articles in this issue
- Stanovisko ČSAT ke Konsenzu Evropské společnosti pro aterosklerózu: Lipoprotein(a) při aterosklerotických kardiovaskulárních onemocněních a aortální stenóze
- Význam nestatínových liekov pre znižovanie LDL-cholesterolu v manažmente veľmi vysokého a vysokého aterosklerotického kardiovaskulárneho rizika
- Kyselina bempedoová v kontextu současných možností hypolipidemické léčby a výsledků studie CLEAR OUTCOMES
- Genetické testování – polygenní skóre
- Souběžná intervence arteriální hypertenze a dyslipidemie – od identifikace rizika po úspěšnou prevenci
- Hyperlipidemická krize jako rizikový faktor pro vznik akutní pankreatitidy
- Netradičný prejav závažnej hypercholesterolémie – náhla senzorineurálna porucha sluchu? Kazuistika
- Inklisiran získal úhradu a vstoupil do klinické praxe
- Dvojnásob 25letý Michal Vrablík
- Kulatý Vladimír Soška (nikoli však postavou)
- Rešerše zajímavých článků ze zahraniční literatury
- Athero Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Kyselina bempedoová v kontextu současných možností hypolipidemické léčby a výsledků studie CLEAR OUTCOMES
- Stanovisko ČSAT ke Konsenzu Evropské společnosti pro aterosklerózu: Lipoprotein(a) při aterosklerotických kardiovaskulárních onemocněních a aortální stenóze
- Význam nestatínových liekov pre znižovanie LDL-cholesterolu v manažmente veľmi vysokého a vysokého aterosklerotického kardiovaskulárneho rizika
- Hyperlipidemická krize jako rizikový faktor pro vznik akutní pankreatitidy
