Spinocelulárny karcinóm v ložisku cirkumskriptnej sklerodermie
Squamous Cell Carcinoma in Localized Scleroderma
We present a case of a young 26-year-old woman, who has been suffering from localised scleroderma (morphea) for 15 years. Recently, a lesion on the dorsum of her right foot ulcerated. Based on a CT scan and X-ray a diagnosis of ulcerative osteomyellitis was established. The patient was treated with a combination of antibiotics. Subsequent histological examinations showed granulomatous tissue and chronic inflammatory changes on top of pseudoepiteliomatous hyperplasia. The patient’s status was deteriorating, which resulted in a limb amputation under the knee. Three months later, there was a metastasis of squamous cell carcinoma found in the patient‘s inguinal lymph node. In spite of combined therapy (surgery, radioterapy and systemic chemotherapy), new metastases occurred and the patient succumbed to the disease several months afterwards. The case was concluded as a squamous cell carcinoma camouflaged by osteomyelitis. Malignant turn of localised sclerodema is very rare. It usually occurs on the lower extremities of patients with a long course of the disease and is associated with pansclerotic or generalised variants of morphea.
Key words:
localized scleroderma – squamous cell carcinoma – ulcer – osteomyelitis
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Submitted:
17. 9. 2014
Accepted:
21. 10. 2014
:
V. Ďurčanská 1; H. Jedličková 1; O. Sláma 2; L. Velecký 3; E. Březinová 1; V. Vašků 1
:
I. dermatovenerologická klinika LF MU a FN U sv. Anny v Brně
1; Klinika komplexní onkologické péče, Masarykův onkologický ústav, Brno
2; I. patologicko-anatomický ústav, LF MU a FN u sv. Anny v Brně
3
:
Klin Onkol 2014; 27(6): 434-437
:
Case Report
prolekare.web.journal.doi_sk:
https://doi.org/10.14735/amko2014434
Popisujeme prípad mladej pacientky, u ktorej došlo k vzniku ulcerácií na pravej nohe v teréne 15 rokov trvajúcej ložiskovej sklerodermie (LS, morfey). Podľa CT vyšetrenia a RTG bol nález zhodnotený ako osteomyelitída a pacientka bola liečená kombináciou antibiotík. Opakované histologické vyšetrenia zo spodiny vredu preukázali granulačné tkanivo, chronické zápalové zmeny a pseudoepiteliomatóznu hyperpláziu. Stav ale progredoval a bolo nutné pristúpiť k amputácií pod kolenom. S odstupom troch mesiacov bola diagnostikovaná metastáza spinocelulárneho karcinómu v lymfatickej uzline v triesle. Aj napriek kombinovanému prístupu (chirurgickej liečbe, rádioterapii a systémovej chemoterapii) sa tvorili ďalšie metastázy a pacientka po niekoľkých mesiacoch ochoreniu podľahla. Prípad bol uzatvorený ako spinocelulárny karcinóm maskovaný osteomyelitídou. Spinocelulárny karcinóm v teréne ložiskovej sklerodermie je veľmi vzácny a obvykle vzniká práve na dolných končatinách u pacientov s dlhotrvajúcou, pansklerotickou či generalizovanou morfeou.
Kľúčové slová:
lokalizovaná sklerodermia – spinocelulárny karcinóm – ulkus – osteomyelitída
Popis prípadu
V júli 2011 bola odoslaná pacientka vo veku 26 rokov na I. dermatovenerologickú kliniku pre mesiac trvajúce ulcerácie v ložisku cirkumskriptnej sklerodermie (morfey). Udávala, že morfeu mala od 11 rokov, v minulosti užívala prednison, vitamin E, absolvovala elektroliečbu. Ďalej bola sledovaná na gynekológii pre HPV infekciu čípku maternice. Inak bola anamnéza bez pozoruhodností.
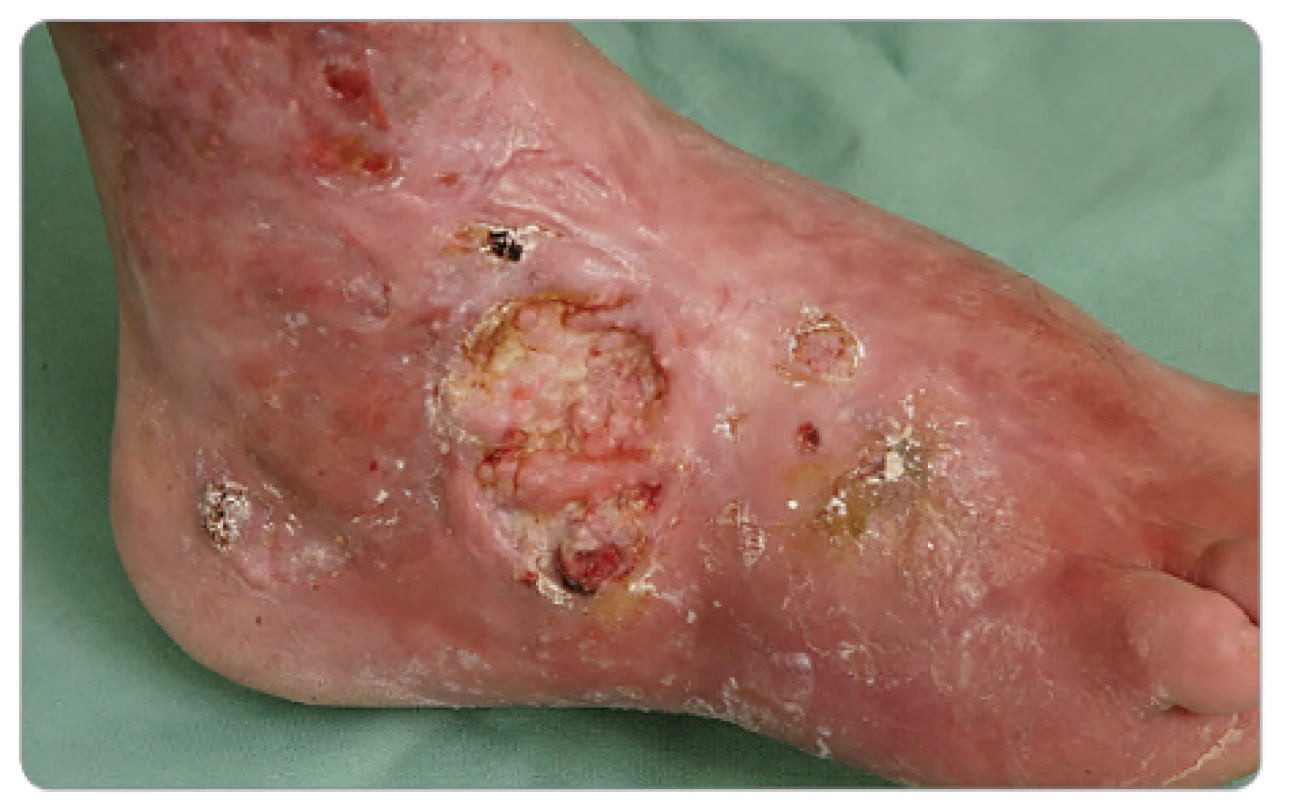
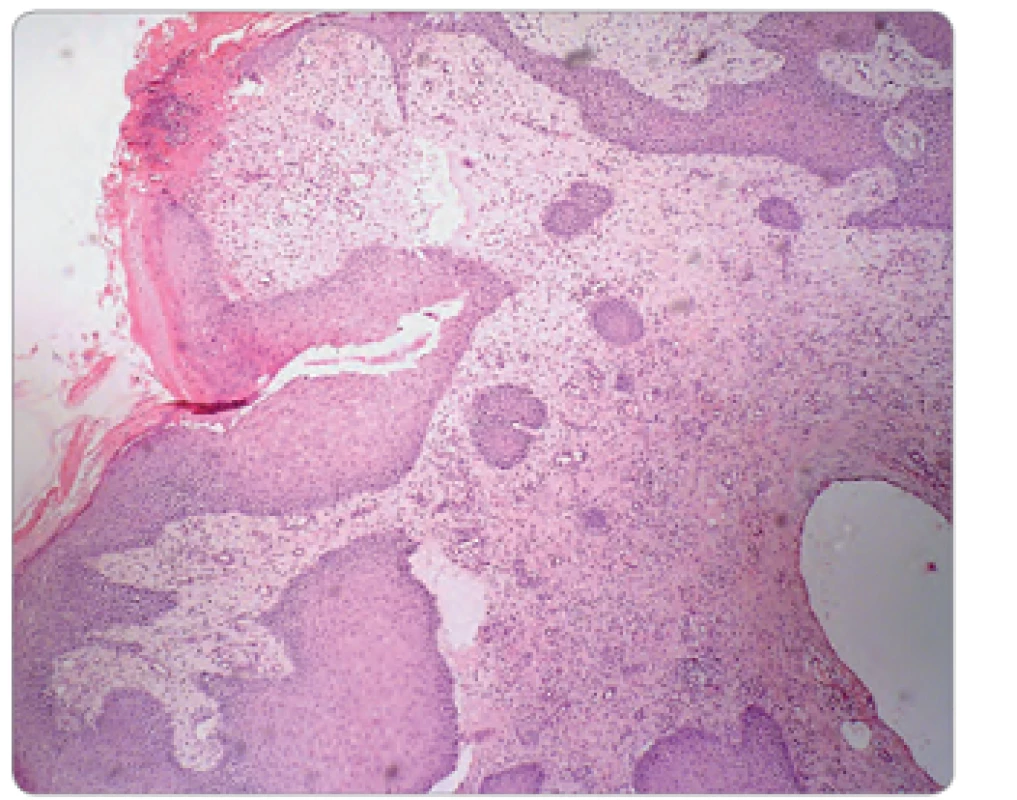
Ulcerácie boli lokalizované dorsolaterálne na nárte pravej nohy, veľkosti 4 × 3 cm a 2 × 1 cm, nepravidelného tvaru, spodina bola povlečená, hrboľatá, okraje navalité so zápalovou reakciou v okolí (obr. 1). Na nohe ďalej pretrvávali známky ložiskovej sklerodermie, koža bola tuhá, lesklá, nafialovelá, nebolo možné vytvoriť riasu. Vzhľadom k atypickému lokálnemu nálezu u pacientky mladého veku bola doporučená hospitalizácia. Vstupné laboratórne odbery boli s eleváciou CRP 35,1 mg/l, ostatné biochemické vyšetrenia boli v medziach normy, v krvnom obraze sme zachytili trombocytózu (553 × 109/ l), ďalej bola vyššia aj sedimentácia 91/ 99 mm, koagulačné parametre boli bez patológie. Pre eleváciu CRP a prítomnosť ložiskovej sklerodermie bola liečená prokain penicilínom G, neskôr cefuroximom parenterálne. Súčasne bola aplikovaná miestna liečba vredov. Aj napriek komplexnému prístupu dochádzalo k ďalšiemu rozpadu, vzniku hlbokých, zapáchajúcu tekutinu secernujúcich píštelí, opuchu nohy a výraznej bolestivosti obmedzujúcej chôdzu. V mikrobiologických odberoch bola vykultivovaná rada patogénov (Staphylococcus koaguláza negatívny, Enterobacter species, Klebsiella pneumoniae, Pseudomonas aeruginosa), mykológia, odbery na aktinomycéty a mykobaktérie boli negatívne. Pri histologickom vyšetrení tkaniva z ulcerácie bol zachytený úsek nešpecifickej ulcerácie s miernou proliferáciou granulačného tkaniva a edémom a pseudoepiteliomatóznou hyperpláziou (obr. 2), farbenie na Ziehl ‑ Neelsen bolo negatívne. Pacientka ďalej absolvovala angiologické vyšetrenia, ktoré zachytili vazoneurotické zmeny, CT angio odhalilo výrazné zúženie a. fibularis, pri druhom čítaní boli navyše zistené zmeny, ktoré viedli k podozreniu na osteomyelitídu os cuboideum i okolitých kĺbov cuboideometatarzálnych, ktorá bola neskôr potvrdená i rentgenologickým vyšetrením (obr. 3, 4). Pacientka bola transferovaná na ortopedickú kliniku, kde sa pokračovalo v kombinovanej antibiotickej terapii cefuroxím + cotrimoxazol + ciprofloxacín, neskôr ambulantne dlhodobo v monoterapii klindamicín, či ciprofloxacín, výmeny krytia rany v lokálnej i v celkovej anestézii, a aplikáciuVAC systému. Pre progredujúci rozpad tkaniva boli doplnené ďalšie histologické vyšetrenia k vylúčeniu nádorového procesu s nasledujúcim záverom – fragmenty novotvoreného riedkeho väzivového tkaniva s ložiskami zmiešanej zápalovej celulizácie, s početnými fokusmi reaktívnej osteoplázie, čapmi diferencovaného dlaždicobunkového epitelu s keratinizáciou, miestami viditeľnou granulárnou vrstvou, bez cytonukleárnych atypií a bez mitotickej aktivity. Floridné chronické zápalové zmeny, pseudoepiteliomatózna hyperplázia dlaždicového epitelu. Odlíšenie veľmi dobre diferencovaného dlaždicobunkového karcinómu v teréne osteomyelitídy môže byť ťažké, až nemožné, bolo preto odporúčané ďalšie sledovanie. Po vyčerpaní možností terapie a pre progresiu lokálneho nálezu bolo v januári 2012 prikročené k amputácii predkolenia. Histologické vyšetrenie už nebolo prevedené. S odstupom troch mesiacov vznikla rezistencia na pravom stehne, v UZ obraze bolo zachytené hypoechogénne ložisko s výraznou patologickou vaskularizáciou. V histologickom vyšetrení boli nájdené v stene útvaru pruhy dlaždicobunkového epitelu s pseudoepiteliomatóznou hyperpláziou, s defektnou maturáciou, spĺňajúce kritériá high‑grade dysplázie, v centre potom infiltrácia lymfatickej uzliny stredne diferencovaným dlaždicobunkovým karcinómom (obr. 5). Pacientka bola predaná do starostlivosti onkologického ústavu, kde boli zistené početné metastázy v popliteálnej, inguinálnej a iliackej oblasti vpravo s následnou disekciou. Absolvovala sedem frakcií paliatívnej rádioterapie (RT) na oblast podkolenia vpravo, pravé stehno mediálne a femoroinguinálnú oblasť vpravo, veľkoobjemovú RT na oblasť popliteálnej jamky, mediálnej strany stehna, ilioinguinálnej oblasti, konkomitantnú RTG boost na kožné MTS ložiská v konkomitancii so štyrmi sériami chemoterapie – cDDP (cisdiamindichlorplatina) režim, s efektom progresie ochorenia – metastázy v pľúcach a skelete. Následne bola zavedená 2. séria paliatívnej chemoterapie v režime paclitaxel 3 - krát týždenne a paliatívna rádioterapia na oblasť stavcov Th12 – L3. Pacientkin stav bol v priebehu liečby komplikovaný zmiešaným algickým syndrómom triesla a pravej dolnej končatiny, rádiodermatitídou, nauzeou, sekundárnou obstipáciou, hypochromnou mikrocytárnou anémiou a mykotickou ezofagitídou s nutnosťou hospitalizácie. Od novembra 2012 bola pre klinickú progresiu onkologického ochorenia indikovaná symptomatická terapia. V decembri 2012 pacientka ochoreniu podľahla.
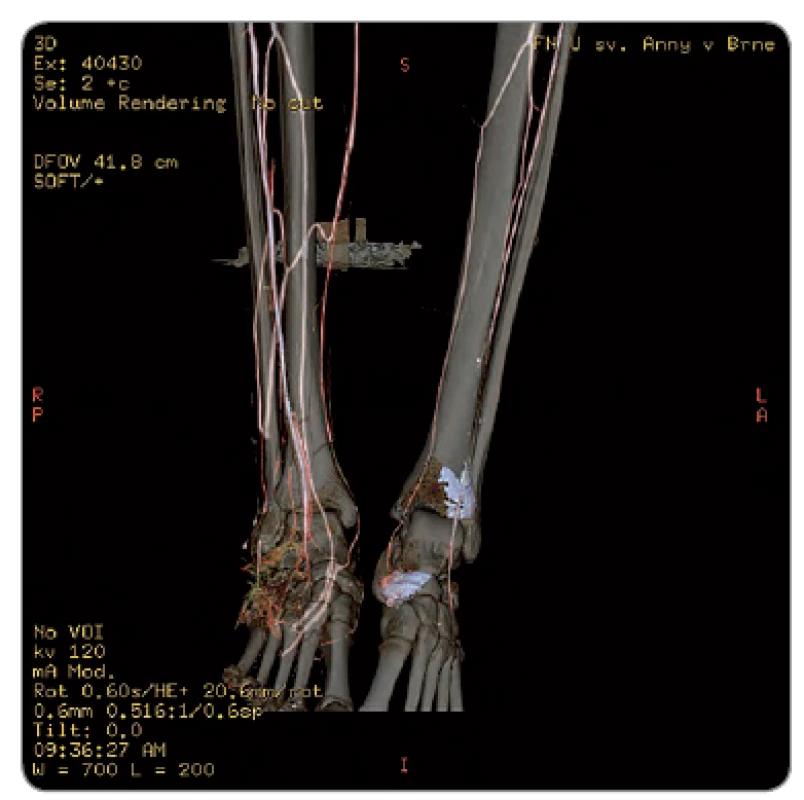
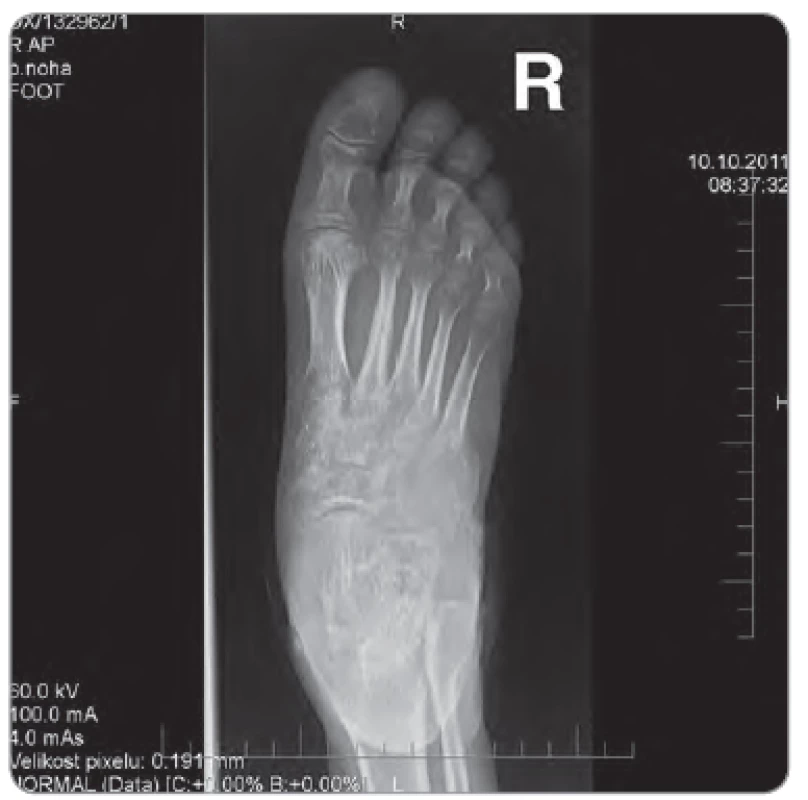
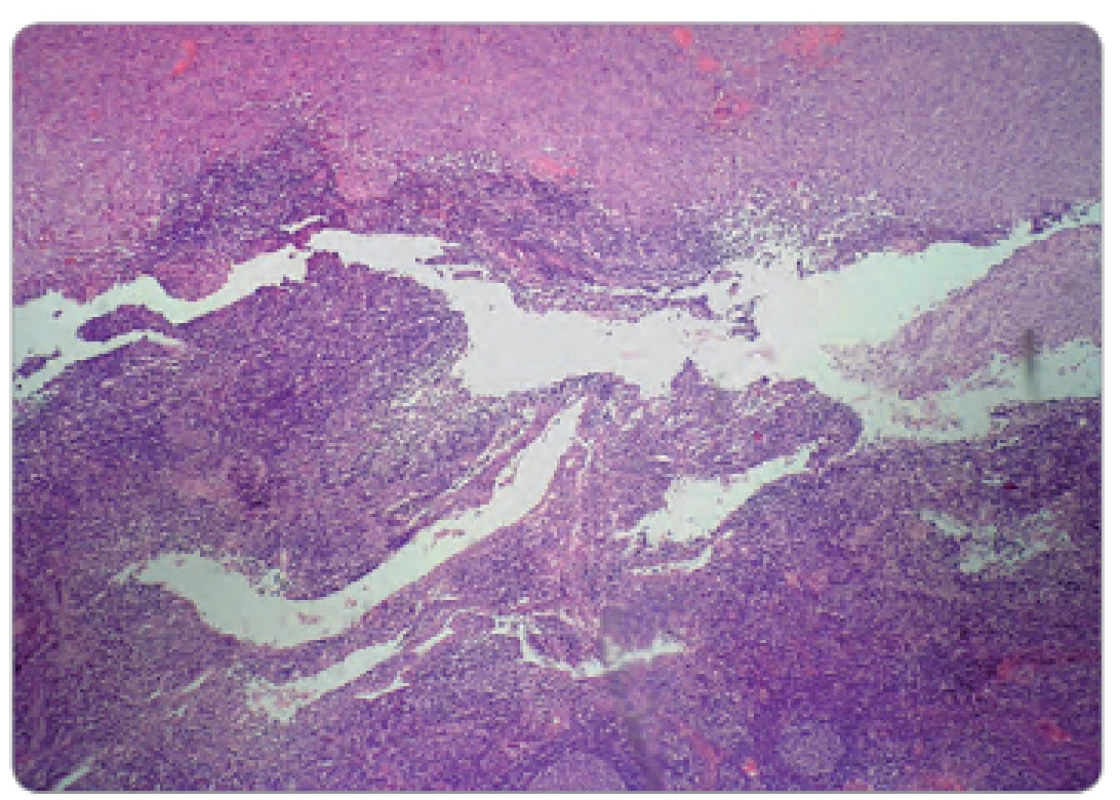
Diskusia
U pacientky bolo diagnostikované onkologické ochorenie ako metastáza dlaždicobunkového karcinómu v pravej inguinálnej uzline. Pre jej lokalizáciu – pravé trieslo, sa zvažoval i pôvodný tumor v gynekologickej oblasti, kde však nádorový proces nebol preukázaný. Vzhľadom k anamnéze, klinickému obrazu, i histologickému popisu a neskoršej prítomnosti metastáz, okrem inguinálnych i v popliteálnych uzlinách, sa prikláňame k záveru, že primárny nádorový proces bol lokalizovaný do oblasti pravej dolnej končatiny pod obrazom nehojacich sa kožných defektov. Histologické vyšetrenie zo spodiny ulcerácii odhalilo v koži pseudoepiteliomatóznu hyperpláziu, či nešpecifické zápalové zmeny a granulačné tkanivo. Mikroskopický obraz mohol byť modifikovaný prebiehajúcou osteomyelitídou, event. kostné zmeny mohli byť vyvolané inváziou karcinómu, prípadne sa mohlo jednať o dobre diferencovaný spinocelulárny karcinóm s neskoršou transformáciou do agresívneho dlaždicobunkového karcinómu, či neboli odobrané dostatočne reprezentatívne vzorky tkaniva, kde by bol spinocelulárny karcinóm diagnostikovateľný. To, že amputácia pravej končatiny predchádzala diagnostike karcinómu, znemožnilo ďalší odber reprezentatívnych vzoriek. Výskyt spinocelulárneho karcinómu je popisovaný u chronických zápalových dermatóz ako ulkusy, rádiodermatitída, popáleniny, lupus vulgaris i erythematosus, v mieste HPV infekcie [1,2], rovnako i u lokalizovanej a systémovej sklerodermie. Freyom et al bol prvý krát popísaný v roku 1952 na nohách u 43 - ročnej pacientky s generalizovanou morfeou trvajúcou 22 rokov [3]. Patomechanizmus vzniku nie je objasnený, predpokladá sa podobný vývoj ako u popálenín – od marjolinského typu ulcerácií cez pseudoepiteliomatóznu hyperpláziu k spinocelulárnemu karcinómu [4,5]. Tu môže zohrávať rolu slabé cievne i lymfatické zásobovanie, ktoré vedie zníženému imunologickému dohľadu a zlej výžive spádovej oblasti [6]. Pri vzniku sa zvažuje aj podiel imunosupresívnej medikácie [2], či terapia UV svetlom [7], avšak dlaždicobunkový karcinóm bol popísaný aj u pacientov, ktorí takúto liečbu nemali [7]. Ďalším rizikom je dlhoročný priebeh ochorenia [1], generalizovaná či pansklerotická varianta LS (u pansklerotických variant sa incidencia pohybuje až u 6,7 %) [1,8,9], a tak ako ulcerácie v teréne sklerodermie aj vznik dlaždicobunkového karcinómu je najčastejšie popisovaný na nohách a dolných končatinách [1,10], aj keď sa nevyhýba ani iným lokalitám ako brucho, či oblasť tváre, alebo pier. Klinicky býva popisovaný chronicky prebiehajúci ulcerujúci proces, menej často vegetujúce tumorózne hmoty, výnimkou nie je výskyt viacerých fokusov karcinómu u jedného pacienta. Histologické zmeny môžu preukazovať agresívne varianty s jadernými atypiami a početnými mitózami, i stredne diferencovaný typ nádoru, ktorý by mohol mylne napovedať o miernejšom priebehu ochorenia [5]. Terapeuticky sa uplatňujú hlavne chirurgické metódy – či už jednoduchá excízia, alebo pri rozsiahlych tumoroch široká excízia s nutnosťou plastickej rekonštrukcie, v prípade lokalizácie na dolných končatinách nebýva zriedkavá amputácia [7]. Pokiaľ je nádor pokročilý, nastupuje onkologická terapia s obmedzením radioterapie ako potenciálneho faktoru pre vznik sklerodermie. Nie zriedka býva priebeh ochorenia fatálny pre metastatický rozsev karcinómu [5]. Na nohách a v miestach chronického dráždenia sa dále vyskytuje i varianta verukózneho karcinómu epitelioma cuniculatum, ktorý vytvára exofyticky rastúce útvary, či „zajačiu noru“ pripomínajúce defekty, a veľmi často invaduje do kostí nohy. Pri histologickom vyšetrení je popisovaný exofytický i endofytický rast, papilomatóza, hyperkeratóza [11,12]. Tumor môže zasahovať hlboko do dermis, či subkutánnej vrstvy, vytvárajúc hlboké sinusy vyplnené keratínom. Bunková atypia, zvýšená mitotická aktivita, či iné známky malignity veľmi často chýbajú, v okolitej strome býva zápalový infiltrát pozostávajúci z lymfocytov, histiocytov, eosinofilov a plazmatických buniek. Jedným z možných etiologických faktorov je HPV infekcia [12]. Povrchovo odobratá vzorka pre histologické vyšetrenie nie je zvyčajne pre stanovenie tejto diagnózy dostatočná a môže viesť k mylnému záveru ako napríklad vulgárna veruka, či pseudoepiteliomatózna hyperplázia. Tumor je lokálne deštruktívny, ale metastatický potenciál je považovaný za nízky.
Záver
Výskyt spinocelulárneho karcinómu v ložisku lokalizovanej sklerodermie je veľmi zriedkavý, riziko pre jeho vznik stúpa s dĺžkou trvania sklerotizácie. Aj keď sa tvrdí, že ložisková sklerodermia neohrozuje pacientov na živote, táto jej komplikácia môže mať pre pacienta fatálne následky. Preto je nutné pacientov s týmto ochorením dlhodobo sledovať, pri vzniku vredu na túto komplikáciu včas myslieť i u mladých pacientov a neváhať s opakovanými a dostatočne reprezentatívnymi odbermi tkaniva zo spodiny i okraja lézie k histologickému vyšetreniu.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Poďakovanie
Ďakujeme za konzultáciu doc. MU Dr. Josefovi Feitovi, CSc.
MUDr. Veronika Ďurčanská
I. dermatovenerologická klinika
LF MU a FN u sv. Anny v Brně
Pekařská 53
656 91 Brno
e-mail: veronika.durcanska@email.cz
Obdrženo: 17. 9. 2014
Přijato: 21. 10. 2014
Sources
1. Greco M, Kupfer ‑ Bessaguet L, Delahaye JF et al. Multiple cutaneous squamous cell carcinomas arising in a patient with generalised morphea. Eur J Dermatol 2006; 16(1): 90 – 91.
2. Nachbar F, Stolz W, Volkenand M et al. Squamous cell carcinoma in localised scleroderma following immunosupressive therapy with azathioprine. Acta Derm Venereol 1993; 73(3): 217 – 219.
3. Frey E et al. Sklerodermie mit calcinosis der haut und symmeltrischen pflesterzell ‑ karzinom. Dermatologica 1952; 105 : 273.
4. Grunwald MH, Lee JY, Ackerman AB. Pseudocarcinomatous hyperplasia. Am J Dermatopathol 1988; 10(2): 96 – 103.
5. Parodi PC, Riberti C, Draganic Sturio G et al. Squamous cell carcinoma arising in a patient with longstanding pansclerotic morphea. Br J Dermatol 2001; 144(2): 417 – 419.
6. Copcu E. Marjolin’s ulcer: a preventible complication of burns? Plast Reconstr Surg 2009; 124(1): 156e ‑ 164e. doi: 10.1097/ PRS.0b013e3181a8082e.
7. Saleh DB, Wiliams AM, Smith IM. Cutaneous squamous cell carcinoma arising within generalised morphea. J Plast Reconstr Aesthet Surg 2011; 64(6): e149 – e152. doi: 10.1016/ j.bjps.2011.01.019.
8. Petrov I, Gantcheva M, Miteva L et al. Lower lip squamous cell carcinoma in disabling panclerotic morphea of childhood. Pediatr Dermatol 2009; 26(1): 59 – 61. doi: 10.1111/ j.1525 ‑ 1470.2008.00823.x.
9. Wollina U, Buslau M, Heinig M et al. Disabling pansclerotic morphea of childhood poses a high risk of chronic ulceration of the skin ang squamous cell carcinoma. Int J Low Extrem Wounds 2007; 6(4): 291 – 298.
10. Laux B, Braquninger W. Developement of a squamous cell carcinoma in generallised morphea. Z Hauktr 1985; 60(10): 767 – 768, 771 – 773.
11. Kotwal M, Poflee S, Bobhate S. Carcinoma cuniculatum at various anatomical sites. Indian J Dermatol 2005; 50(4): 216 – 220.
12. Rinker MH, Fenske NA, Scalf LA et al. Histologic variants of squamous cell carcinoma of the skin. Cancer control 2001; 8(4): 354 – 363.
Labels
Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2014 Issue 6
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- Adverse Effects of Modern Treatment of Malignant Melanoma and their Treatment/ Management
- Subependymal Giant Cell Astrocytoma Associated with Tuberous Sclerosis Complex – Pharmacological Treatment using mTOR Inhibitors
- Treatment and Prognosis of Relapsed or Refractory Hodgkin Lymphoma Patients Ineligible for Stem Cell Transplantation
- Squamous Cell Carcinoma in Localized Scleroderma
- Cancer Incidence and Mortality in the Czech Republic
- The First Slovak Experience with Second‑line Vinflunine in Advanced Urothelial Carcinomas
- Multiple Metachronous Malignant Fibrous Histiocytomas of the Upper Limbs – a Case Report
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Adverse Effects of Modern Treatment of Malignant Melanoma and their Treatment/ Management
- Cancer Incidence and Mortality in the Czech Republic
- Subependymal Giant Cell Astrocytoma Associated with Tuberous Sclerosis Complex – Pharmacological Treatment using mTOR Inhibitors
- Squamous Cell Carcinoma in Localized Scleroderma
