Případ pozdně diagnostikovaného akrolentiginózního melanomu
A Case of Delayed Diagnosis of Acral Lentiginous Melanoma
Background:
Melanoma is a malignant skin disease. The tumor development is caused by an uncontrollable proliferation of melanocytes. The most common occurrence is on the skin, but melanoma may also develop on the mucous membrane, meninges, and eyes. Some melanomas develop from melanocytic nevus. Acral lentiginous melanoma occurs on palms, feet, fingers and under nails, and is the most common type of melanoma for phototype VI. The most important factor for successful treatment of malignant melanoma is an early detection, excision of the primary tumor and histological staging. Surgical treatment of an early-stage melanoma is a key to successful therapy; however, many patients (mostly men) do not seek medical attention before it istoo late.
Case report:
This case study presents a 59-year-old patient, who suffers from white coat syndrome and whose finger was amputated for alleged gangrene. Subsequently, brownish black nodules appeared across his arm. Histological examination proved metastases of malignant melanoma. It was only at this phase, when the patient admitted a nevus at the tip of his amputated finger, from which ulceration and gangrene gradually emerged.
Conclusion:
This case demonstrates a combination of multiple unfavorable factors, which led to delayed diagnosis and therapy.
Key words:
acral lentiginous melanoma – histology – neoplasm metastasis – gene amplifications – white coat syndrome
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.
Submitted:
4. 9. 2015
Accepted:
1. 10. 2015
Authors:
M. Gottvaldová 1; H. Jedličková 1; A. Poprach 2; V. Vašků 1
Authors‘ workplace:
I. dermatovenerologická klinika LF MU a FN U sv. Anny v Brně
1; Klinika onkologické péče, Masarykův onkologický ústav, Brno
2
Published in:
Klin Onkol 2015; 28(6): 439-443
Category:
Case Reports
doi:
https://doi.org/10.14735/amko2015439
Maligní melanom je nádorové onemocnění kůže, které vzniká nekontrolovanou proliferací melanocytů. Nejčastěji se objevuje na kůži, ale může postihnout i sliznice, meningy či oko. Část melanomů se vyvíjí z melanocytárního névu. Akrolentiginózní melanom je typ melanomu lokalizovaný na dlaních, chodidlech, prstech, pod nehty, a je nejčastějším typem melanomu u fototypu VI. Nejdůležitějším faktorem úspěšné léčby je včasná detekce a excize tumoru s histologickým stagingem.
Overview
Východisko:
Maligní melanom je nádorové onemocnění kůže, které vzniká nekontrolovanou proliferací melanocytů. Nejčastěji se objevuje na kůži, ale může postihnout i sliznice, meningy či oko. Část melanomů se vyvíjí z melanocytárního névu. Akrolentiginózní melanom je typ melanomu lokalizovaný na dlaních, chodidlech, prstech, pod nehty, a je nejčastějším typem melanomu u fototypu VI. Nejdůležitějším faktorem úspěšné léčby je včasná detekce a excize tumoru s histologickým stagingem. Klíčová je chirurgická léčba v počátečním stadiu onemocnění, mnoho pacientů, ve větší míře mužů, vyšetření u lékaře ale odkládá a přichází až s pokročilým onemocněním.
Popis případu:
Autoři popisují případ 59letého pacienta trpícího syndromem bílého pláště, kterému byla provedena amputace článku prstu ruky pro údajnou gangrénu. Následně došlo k výsevu hnědočerných nodulů na předloktí a paži. Histologické vyšetření prokázalo metastázy maligního melanomu. Až v této fázi pacient anamnesticky přiznal na špičce amputovaného prstu névus, ve kterém postupně vznikla ulcerace.
Závěr:
Případ demonstruje kombinaci několika nepříznivých faktorů, které vedly k oddálení stanovení diagnózy a zahájení terapie.
Klíčová slova:
akrolentiginózní melanom – histologické vyšetření – metastázy – genové amplifikace – syndrom bílého pláště
Popis případu
Muž (59 let) byl na naši ambulanci odeslán v listopadu roku 2010 pro výsev četných hnědočerných solitárních papul a nodulů v rozsahu celého pravého předloktí a paže. Ojedinělé projevy byly i v oblasti ramenního pletence a na přiléhající části trupu. Četné uzlíky měly v centru šedočerné krusty a erytémový lem v okolí (obr. 1). V pravé axile bylo hmatných několik lymfatických uzlin o velikosti až 5 cm. V diferenciální diagnostice byl zvažován Kaposiho sarkom a maligní melanom.
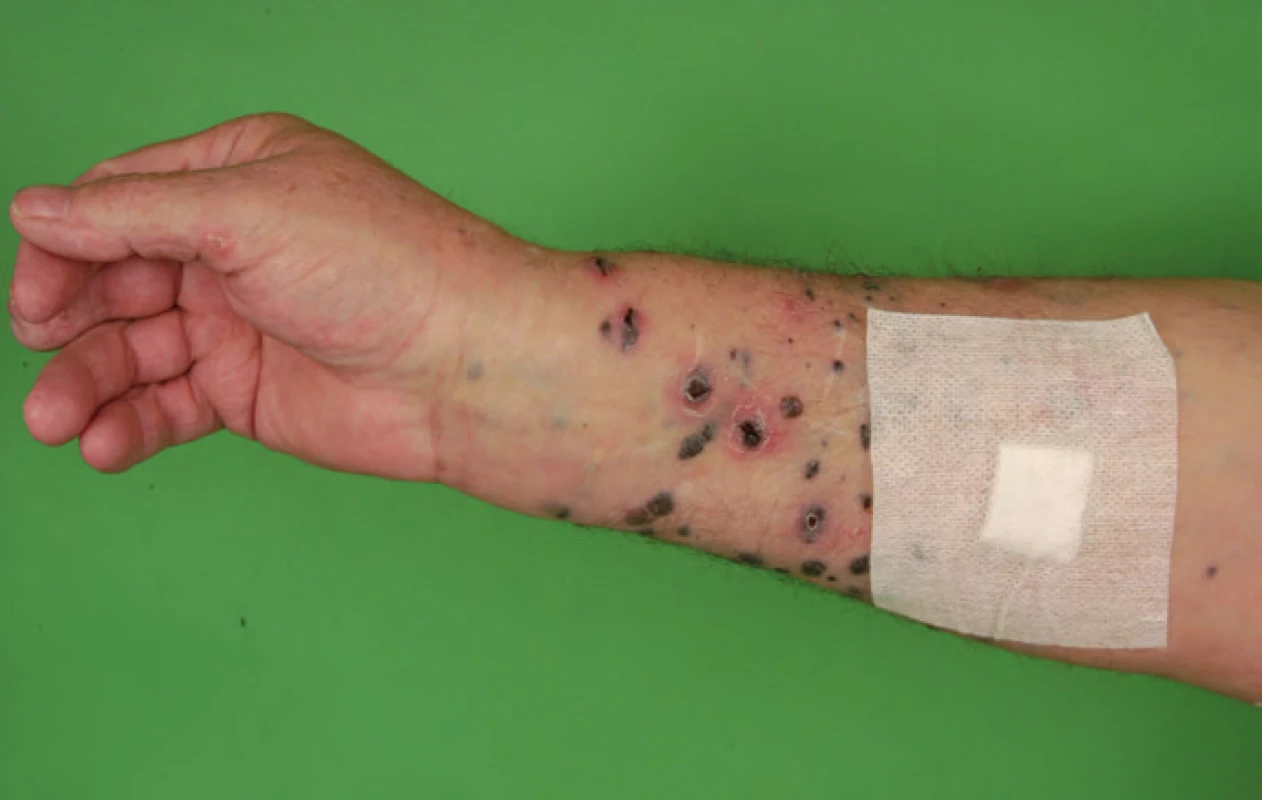
Pacient byl v září téhož roku vyšetřen na chirurgii pro několik měsíců nehojící se defekt na distálním článku 3. prstu pravé ruky, který vznikl po poranění prstu v dílně. Byl proveden prostý RTG snímek se závěrem osteomyelitida distálního článku (obr. 2), klinicky byl stav zhodnocen jako gangréna a byla provedena amputace distálního článku. Další anamnestické údaje byly již bez pozoruhodností.
#130671
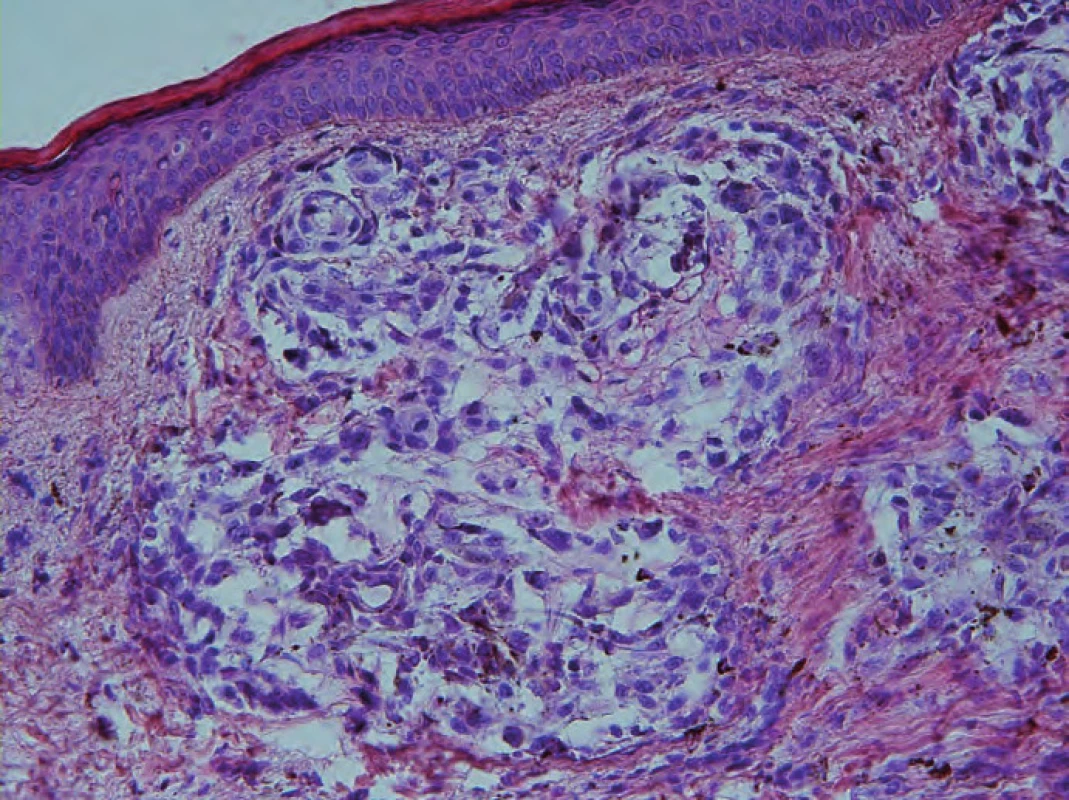
Histologické vyšetření nodulů na předloktí prokázalo diagnózu metastazujícího maligního melanomu kůže (obr. 3). Při podrobnější cílené anamnéze si pacient vzpomněl, že na amputovaném distálním článku prstu měl pigmentaci, ve které vznikla ulcerace. Následoval výsev tmavých makul na dorzu ruky, které pokládal za drobná poranění po svařování, a chirurg vysvětlení akceptoval. U pacienta byl výrazně vyjádřen syndrom bílého pláště s cílenou bagatelizací obtíží a strachem z lékařského ošetření.
Jako primární tumor byl tedy určen exulcerovaný melanom 3. prstu pravé ruky, který byl odstraněn pod diagnózou poúrazové gangrény na chirurgickém pracovišti. Histologické vyšetření amputátu provedeno nebylo. Při našem vyšetření byla patrna na 3. prstu v okolí jizvy hnědavá pigmentace.
V rámci stagingu byla v laboratorních vyšetřeních zjištěna elevace zánětlivých markerů: CRP 72,4 mg/ l, FW 25/ 59 mm/ hod, jaterních enzymů: GGT 7,48 kat/ l, AST 2,55 kat/ l a CA 19 - 9 128,6 U/ ml. Hodnoty PSA, CEA a CA 15 - 3 byly v normě. Na UZ axil byly nalezeny tři patologicky zvětšené lymfatické uzliny. Na UZ břicha byla popsána hepatomegalie s rozměrem 20 cm v medioklavikulární čáře a s výrazně nehomogenní strukturou. Screeningová vyšetření byla na naší klinice zakončena RTG vyšetřením srdce a plic, bez patologického nálezu.
Následně byl pacient předán do péče Masarykova onkologického ústavu v Brně (MOÚ), kde bylo doplněno CT plic a mediastina (obr. 3, 4) se závěrem patologické lymfatické uzliny v pravé axile (největší 50 × 30 mm), v mediastinu a pravém hilu, v levém hilu suspektní nález. V plicním parenchymu bylo po jednom drobném ložisku a v obou křídlech se nalézal bilaterálně lem výpotku. Dále byla popsána hepatomegalie se zcela patologickým pravým lalokem s velmi suspektní metastatickou infiltrací a se separovanými ložisky a drobnými infiltráty v levém laloku v.s. v cirhotickém terénu. Patologické uzliny byly shledány také v jaterním hilu, kolem pankreatu, v retroperitoneu a paraaortálně. Bylo detekováno malé množství ascitu kolem jater a v malé pánvi.
#130673
#130674
Na MOÚ byla zahájena chemoterapie s aplikací dvou cyklů cisplatiny, vinblastinu a dakarbazinu. V prosinci, po ukončení druhého cyklu, byl pacient doma nalezen v bezvědomí, bylo diagnostikováno kraniotrauma s intrakraniálním krvácením. Byl hospitalizován na Anesteziologicko‑resuscitačním oddělení v nemocnici v Boskovicích, kde v lednu zemřel se závěrečnou diagnózou neokomplikace při kraniotraumatu.
Diskuze
U pacienta byl diagnostikován metastazující akrolentiginózní melanom s mnohočetnými metastázami v kůži, játrech, plicích a v uzlinách. Tomuto stavu předcházelo oddalování návštěvy lékaře a udávání nepřesných anamnestických dat pacientem. Na mechanickém inzultu, který údajně předcházel tvorbě ulcerace na prstu, pacient trval. O mechanické traumatizaci se uvažuje jako o jednom z etiologických faktorů akrolentiginózního melanomu (ALM). Rozsáhlá studie v USA na 1 413 probandech zjistila výskyt ALM na dolních končetinách napříč lidskými rasami v 78 %. I když kůže na nohou a rukou je podobná, jsou nohy téměř kontinuálně vystavovány vlivům tření, tlaku a maceraci [1]. Dle studie, ve které popisuje 17 % pacientů před výskytem ALM pigmentovou lézi, udávalo v anamnéze 21 % z těchto nemocných recentně trauma dané oblasti (tj. bodné rány, modřiny, puchýře, kontaktní dermatitidu) [2].
Další studie tuto teorii nepotvrzují. Ruce jsou také vystavovány mechanickým vlivům, traumatům a v neposlední řadě UV záření [1], navíc nebyla pozorována žádná změna ve výskytu melanomu chodidel při urbanizaci afrických kmenů, tedy poté, co začali používat obuv [3,4]. Dalším faktorem, který může hrát roli v častější plantární lokalizaci, je skutečnost, že hustota melanocytů je o 50 % vyšší než v kůži dlaně [1].
AML je nejméně častý ze čtyř hlavních typů maligního melanomu. Jako subtyp melanomu byl poprvé definován až v roce 1986. Stejně jako u ostatních typů je v etiologii prokázána polygenní dědičnost (konkrétní mutace byly nalezeny na chromozomu 9p21 – gen CDKN2A [5]), ovšem bez průkazu podílu ultrafialového záření. Mezi ALM a ostatními druhy melanomů se dají prokázat zřetelné rozdíly i pomocí srovnávací genomové hybridizace [6]. Při srovnání 15 pacientů s ALM a 15 pacientů s SSM (superficial prending melanoma – povrchově se šířící melanom) byla nalezena genová amplifikace u všech pacientů s ALM (oproti dvěma případům u SSM), přičemž v 50 % případů byla oblast na chromozomu 11q13. Tyto amplifikace byly pomocí FISH studie (fluorescenční in situ hybridizace) prokázány již ve stadiu ALM in situ, i v jednotlivých, histologicky nenápadných melanocytech blízce naléhajících na in situ komponentu. Tyto „field cells“ byly detekovány na okrajích histopatologických excizí ALM opakovaně, dají se tedy považovat za formu minimálního reziduálního melanomu, z čehož vyplývá perzistence onemocnění do jejich odstranění [7]. Další studie prokázaly, že všechny AML se chovají nezávisle na histologických růstových znacích. Navíc melanomy postihující tyto anatomické oblasti mají signifikantně nižší míru mutací BRAF onkogenu (6/ 39, 15 %) než melanomy na trupu (23/ 43, 53 %) [6], což by mohlo napovídat, že ALM reprezentuje geneticky odlišné formy melanomů nezávislých na histologických růstových znacích [7].
Pro ALM je typické časné vyplavení maligních buněk do tenkostěnných lymfatických cév horního koria. Vznik je možný jak v terénu klinicky zdravé kůže, tak v již existujícím melanocytárním névu. AML obvykle začíná jako plošná (lentiginózní), skvrnitě pigmentovaná, nepravidelně ohraničená léze na ploskách nebo ve dlaních. Dalším častým místem výskytu je nehtové lůžko, kde se AML projeví difuzní změnou barvy nehtu nebo jako pigmentový pruh pod nehtovou ploténkou, s pigmentací na nehtových valech (subungvální melanom). Vykazuje, stejně jako ostatní druhy melanomů, dvoufázový růst – horizontální (in situ fáze) – a vertikální. Roste však převážně invazivně do hlubších struktur, a proto i zdánlivě plochá ložiska dosahují výrazné tloušťky [8].
Výrazný podíl na výskytu má i rasová podmíněnost. Zatímco v Německu je popisováno 7 % pacientů s melanomem lokalizovaným na akrálních částech těla [9], v USA u černošské populace je to 36 % [10] a u japonských pacientů s melanomem kůže byla akrální lokalizace popsána v 77 % případů [2].
Nejdůležitějším faktorem úspěšné léčby maligního melanomu je včasná detekce a exstirpace tumoru. Histologické vyšetření u ALM někdy obtížně odliší akrolentiginózní névus. Především často v okrajích i klinicky jednoznačných lézí AML v radiální růstové fázi histologicky detekujeme pouze mírně atypické melanocyty v junkční zóně, bez melanocytů v horních partiích epidermis. Tyto znaky neumožní jednoznačnou histopatologickou diagnózu. Dobrá komunikace klinika s patologem je v těchto případech nutná, stejně jako případné opakované biopsie. Névy bývají zpravidla skryty pod nehtem a projevují se jako pigmentový pruh podél nehtové ploténky. U névů v nehtovém lůžku nepigmentuje proximální nehtový val jako u melanomu (Hutchinsonovo znamení). Jakákoli pigmentace na nehtových valech a v okolí nehtu je podezřelá z maligního bujení. ALM je často lékařem zaměněn za subunguální hematom, diabetickou ulceraci, névus, unquis incarnatus, vulgární veruku nebo onychomykózu. V diferenciální diagnostice je třeba též odlišit glomus tumor nebo subunguální keratoakantom. Zavádějící je u AML pomalá progrese, světle hnědá barva i amelanotické projevy (10 – 15 % případů tvoří amelanotické formy) [8]. Pigmentace může být velmi nenápadná, typicky v okrajích léze.
Závěr
V ČR zemřelo na maligní melanom v roce 2011 celkem 365 osob (201 mužů, 164 žen), přičemž tendence v čase vykazuje mírný růst (v roce 1980 zemřelo 288 osob). Standardizovaná úmrtnost však stagnuje [11].
Mortalita u žen je pod 3,1/ 100 000 obyvatel ročně, zatímco u mužů se blíží ke 4/ 100 000 obyvatel, což se dává do souvislosti s pozdním příchodem k prvnímu vyšetření [8], a tento fakt byl potvrzen i naším případem.
Dle epidemiologických dat bylo v ČR v roce 2011 nově diagnostikovaných 95 pacientů s pokročilým melanomem a cca 300 pacientů do tohoto stadia relabovalo z časnějších stadií. Celkově se tedy jedná o cca 400 pacientů s pokročilým melanomem (neresekabilní stadium III,metastatické stadium IV) [12].
I na našem případu je názorně poukázáno na nutnost včasné diagnostiky a důsledně odebrané anamnézy. V případě včasné histologické verifikace a interdisciplinární spolupráce je v léčbě možné účinně zasáhnout. Každý atypický pigmentový projev by měl být konzultován s odborníkem zabývajícím se diagnostikou pigmentových lézí. Klinická diagnostika melanomu závisí na zkušenosti hodnotícího lékaře. Praktický lékař diagnostikuje správně melanom asi v 50 %, všeobecný dermatolog v 70 % a specialista na diagnostiku pigmentových projevů až v 90 % [13,14], přičemž nezbytným nástrojem je dermatoskopie, která zvyšuje přesnost diagnostiky melanomu o 10 – 27 % [15].
Histologické vyšetření biopsií kožních pigmentovaných, tumorózních či ulcerujících lézí a amputátů by mělo být standardem.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Michaela Gottvaldová
I. dermatovenerologická klinika
LF MU a FN u sv. Anny v Brně
Pekařská 53
656 91 Brno
e-mail: mudr.gottvaldova@gmail.com
Obdrženo: 4. 9. 2015
Přijato: 1. 10. 2015
Sources
1. Feibleman CE, Stoll H, Maize JC. Melanomas of the palm, sole, and nailbed: a clinicopathologic study. Cancer 1980; 46(11): 2492 – 2504.
2. Seiji M, Takematsu H, Hosokawa M et al. Acral melanoma in Japan. J Invest Dermatol 1983; 80 (Suppl): 56s – 60s.
3. Coleman WP, Philip RL, Reed RR et al. Acral lentiginous melanoma. Arch Dermat 1980; 116(7): 773 – 776.
4. Kaplan I, Youngleson J. Malignant melanomas in the South African Bantu. Br J Plast Surg 1972; 25(1): 65 – 68.
5. Cannon‑Albright LA, Goldgar DE, Meyer LJ et al. Assignment of a locus for familial melanoma, MLM, to chromosome 9p13/ p22. Science 1992; 258(5085): 1148 – 1152.
6. Maldonado JL, Fridlyand J, Patel H et al. Determinants of BRAF mutations in primary melanomas. J Natl Cancer Inst 2003; 95(24): 1878 – 1890.
7. LeBoit PE, Burg G, Weedon D et al. Pathology and genetics of skin tumours. Lyn: IARC Press 2006 : 75.
8. Krajsová I (ed.). Melanom. Praha: Maxdorf 2006 : 123 – 125, 332.
9. Kuchelmeister C, Schaumburg ‑ Lever G, Grabe C. Acral cutaneous melanoma in caucasians: clinical features, histopatology and prognosis in 112 patients. Br J Dermatol 2000; 143(2): 275 – 280.
10. Bradford PT, Goldstein AM, McMaster ML et al. Acral lentiginous melanoma: incidence and survival patterns in the United States, 1986 – 2005. Arch Dermatol 2009; 145(4): 427 – 434. doi: 10.1001/ archdermatol.2008.609.
11. Uzis.cz [internetová stránka]. Ústav zdravotnických informací a statistiky ČR, Česká republika [aktualizováno 13. května 2014; citováno 4. září 2015]. Dostupné z: www.uzis.cz.
12. Modrá kniha České onkologické společnosti. 17. vyd. Brno: Masarykův onkologický ústav 2013 : 290.
13. Brochez L, Verhaeghe E, Bleyen L et al. Diagnostic ability of general practitioners and dermatologists in discriminating pigmented skin lesions. J Am Acad Dermatol 2001; 44(6): 979 – 986.
14. Morton CA, Mackie RM. Clinical accuracy of the diagnosis of cutaneous malignant melanoma. Br J Dermatol 1998; 138(2): 283 – 287.
15. Tran KT, Wright NA, Cockerell CJ. Biopsy of the pigmented lesion – when and how. J Am Acad Dermatol 2008; 59(5): 852 – 871. doi: 10.1016/ j.jaad.2008.05.027.
Labels
Dermatology & STDs Paediatric dermatology & STDs Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2015 Issue 6
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- Triple negativní karcinom prsu
- Imunoterapie v prevenci a léčbě karcinomu prsu
- Psychologické aspekty nitrožilní léčby v onkologii a tolerance dlouhodobých žilních vstupů
- Případ pozdně diagnostikovaného akrolentiginózního melanomu
- Možná úskalí léčby ipilimumabem u maligního melanomu – kazuistika
- Thiazolidindiony ovlivňují úroveň exprese ABC transportérů na buňkách karcinomu plic
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Případ pozdně diagnostikovaného akrolentiginózního melanomu
- Triple negativní karcinom prsu
- Imunoterapie v prevenci a léčbě karcinomu prsu
- Psychologické aspekty nitrožilní léčby v onkologii a tolerance dlouhodobých žilních vstupů
