Lyellův syndrom
Lyell’s Disease – a Case Report
Lyell’s disease is a rare, life-threatening, acute dermatologic disease. The mucous membranes are also often involved. Nearly all cases are induced by medications. There is currently no specific treatment and interdisciplinary cooperation is very important. The authors present a case report of a 15 year old boy with the ocular manifestations of Lyell’s disease, triggered by lamotrigine. He was admitted to the burn unit with involvement of 85% of his body surface area. Ocular manifestations documented during hospitalization were classified as mild (lid edema, conjunctival injection) and later severe (multiple symblepharons). The patient was treated with antibiotic eyedrops/ointment, corticosteroid eyedrops/ointment, topical lubricants and a glass rod was used to lyse the symblepharons. At 23 months of follow-up our patient had a symblepharon which blocked the superior and inferior punctum in both eyes, without conjunctival fornix foreshortening or corneal abnormalities, minimal ocular discomfort.
Key words:
Lyell’s disease, toxic epidermal necrolysis, symblepharon
Authors:
R. Kiszová 1; D. Cholevík 1; J. Timkovič 1; T. Zaoral 2; I. Zámečníková 3
Authors‘ workplace:
Oční klinika, FN Ostrava, přednosta MUDr. Petr Mašek, CSc.
1; Klinika dětského lékařství, FN Ostrava, přednosta doc. MUDr. Michal Hladík, Ph. D.
2; Popáleninové centrum, FN Ostrava, primář MUDr. Iva Zámečníková
3
Published in:
Čes. a slov. Oftal., 67, 2011, No. 3, p. 104-106
Category:
Case Report
Overview
Lyellův syndrom je vzácné, život ohrožující, akutní kožní onemocnění, často postihující také sliznice. Téměř všechny případy jsou vyvolány užitím léků. V současné době neexistuje žádná specifická léčba a velmi důležitá je mezioborová spolupráce. Autoři prezentují kazuistiku 15letého chlapce s očními příznaky v rámci Lyellova syndromu, vyvolaného užíváním lamotriginu, který byl přijat na popáleninovou jednotku s postižením 85 % povrchu těla. Zaznamenané oční příznaky v průběhu hospitalizace byly hodnoceny jako mírné (otok víček, spojivková injekce), později závažné (mnohočetná symblefara). Pacient byl léčen lokálně antibiotiky, kortikosteroidy a lubrikancii. K rozrušování symblefar byla používaná skleněná tyčinka. Po 23 měsících od počátku příznaků měl pacient symblefaron ve vnitřním koutku, které spojovalo horní a dolní punktum na obou očích, neměl změlčený spojivkový fornix ani žádné změny na rohovce. Subjektivně byl bez větších očních potíží.
Klíčová slova:
Lyellův syndrom, toxická epidermální nekrolýza, symblefaron
Ve zkrácené formě prezentováno na XVIII. výročním sjezdu České oftalmologické společnosti, 23.–25. 9. 2010, Teplice
Úvod
V roce 1956 doktor Alan Lyell popisuje klinickou jednotku charakterizovanou rozsáhlou ztrátou epidermis s postižením sliznic a označuje ji jako toxická epidermální nekrolýza (TEN, syn. Lyellův syndrom, syndrom opařené kůže) [6]. Jde o vzácné kožní onemocnění, nejtěžší formu polékového exantému a život ohrožující stav.
Téměř všechny případy TEN jsou vyvolány alergickou reakcí na léky. Je známo víc než 200 takových léků – nejčastěji jsou to antibiotika, analgetika, nesteroidní antirevmatika, allopurinol, antiepileptika, diuretika a betablokátory. Tato nežádoucí reakce se většinou objeví během týdne až měsíce od začátku užívání léku.
Patogeneze onemocnění není dosud zcela jasná. Incidence onemocnění se pohybuje mezi 0,4 a 1,2 případů na milión obyvatel ročně [9]. TEN může skončit letálně až u 30 % nemocných. Mezi nejzávažnější akutní komplikace, v zásadě hlavní příčiny smrti, patří sepse, leukopenie, respirační a renální selhání, krvácení do gastrointestinálního traktu a metabolický rozvrat [11].
Propuknutí kožních lézí předchází několikadenní horečka, rýma, bolesti v krku nebo kašel. To může připomínat infekci horních cest dýchacích [1]. Vyrážka začíná symetricky na tváři a horní části trupu. Počáteční kožní léze jsou charakteristické neostře ohraničenými zarudlými makulami, které rychle splývají do rozsáhlých erytémů a přecházejí v ploché puchýře. Epidermis se cárovitě odlučuje a vznikají erodované plochy. Při TEN je pozitivní Nikolského fenomén – zdánlivě normální epidermis může být snadno odloučena smýkavým třením od základních vrstev kůže. Předpokládá se, že toxická epidermální nekrolýza a Stevens-Johnsonův syndrom (SJS) jsou dvě varianty téhož onemocnění. SJS je varianta mírnější, nepostihuje více než 10 % povrchu těla, kdežto TEN postihuje minimálně 30 % kožního povrchu, u některých nemocných je to až 100 % [9].
Ke stanovení diagnózy je kromě klinického vzhledu a pečlivé anamnézy jedinou užitečnou metodou biopsie kůže. Histologicky prokážeme nekrózu celé epidermis s minimálním či chybějícím lymfocytovým infiltrátem v koriu [14].
Materiál a metodika
Ve FN Ostrava bylo za posledních 10 let hospitalizováno 13 pacientů s diagnózou toxické epidermální nekrolýzy. Uvádíme kazuistiku pacienta s očními komplikacemi při závažném průběhu Lyellova syndromu.
15letý adoptovaný chlapec se středně těžkou mentální retardací, úzkostně depresivní poruchou přizpůsobení, dlouhodobě sledován a opakovaně hospitalizován pro fokální záchvaty s komplexní symptomatologií v kombinaci s neepileptickými záchvaty. EEG jednoznačnou epileptickou abnormitu neprokázal, proto byla původní protizáchvatová medikace zrušena a byl naordinován lamotrigin (Lamictal 50 mg tbl. 2x denně) jako stabilizátor nálady a doplněk ke stávající psychiatrické medikaci. Alergologická anamnéza byla do této doby negativní.
Asi dva týdny od změny medikace se objevují febrilie 38,5 °C, bolesti v krku a opar na rtu. Avšak i při užívání dětským lékařem doporučeného cefadroxilu (Duracef 500 mg tbl.), febrilie stoupají až ke 40 °C a nereagují na antipyretika. Pacient udává potíže při polykání, na trupu a končetinách se objevují erytémy a hnisavá sekrece z očí.
Chlapec byl odeslán lékařskou službou první pomoci k hospitalizaci na dětskou jednotku intenzivní péče, kde byla provedena potřebná konziliární vyšetření, která prokázala stomatitidu, akutní faryngitidu, konjunktivitidu s přítomností pablán, sufuzí a chemózou spojivky, bez postižení rohovky. Vzhledem k přítomnosti kožních změn byl nález zhodnocen jako Stevens-Johnsonův syndrom polékové či infekční etiologie. Pro další progresi kožního nálezu (bulózní dermatitida až na 85 % povrchu těla) byl chlapec přeložen na jednotku intenzivní péče popáleninového centra FN Ostrava, kde byla stanovena diagnóza toxické epidermální nekrolýzy na základě typického klinického obrazu. Proto biopsie kůže již provedena nebyla. Lamotrigin byl okamžitě po přijetí pacienta vysazen z chronické medikace. Pro závažné oběhové a respirační selhání na podkladě septického šoku byl dohodnut překlad pacienta na oddělení pediatrické resuscitační intenzivní péče.
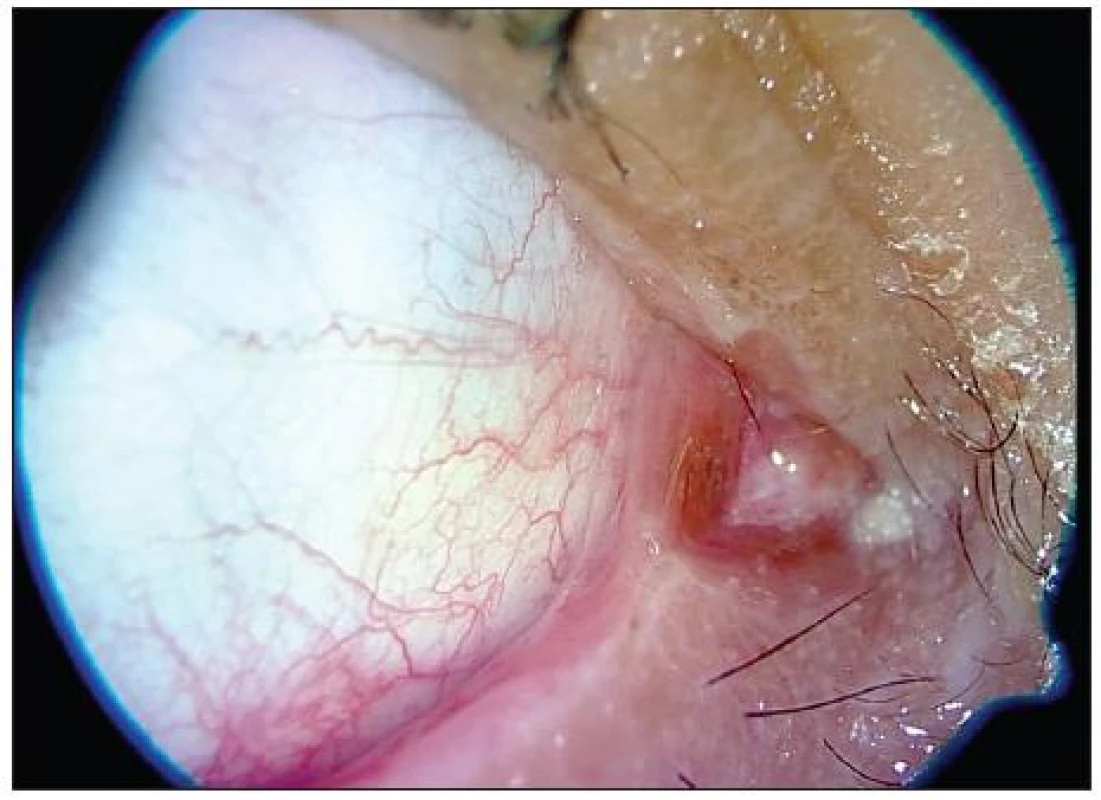
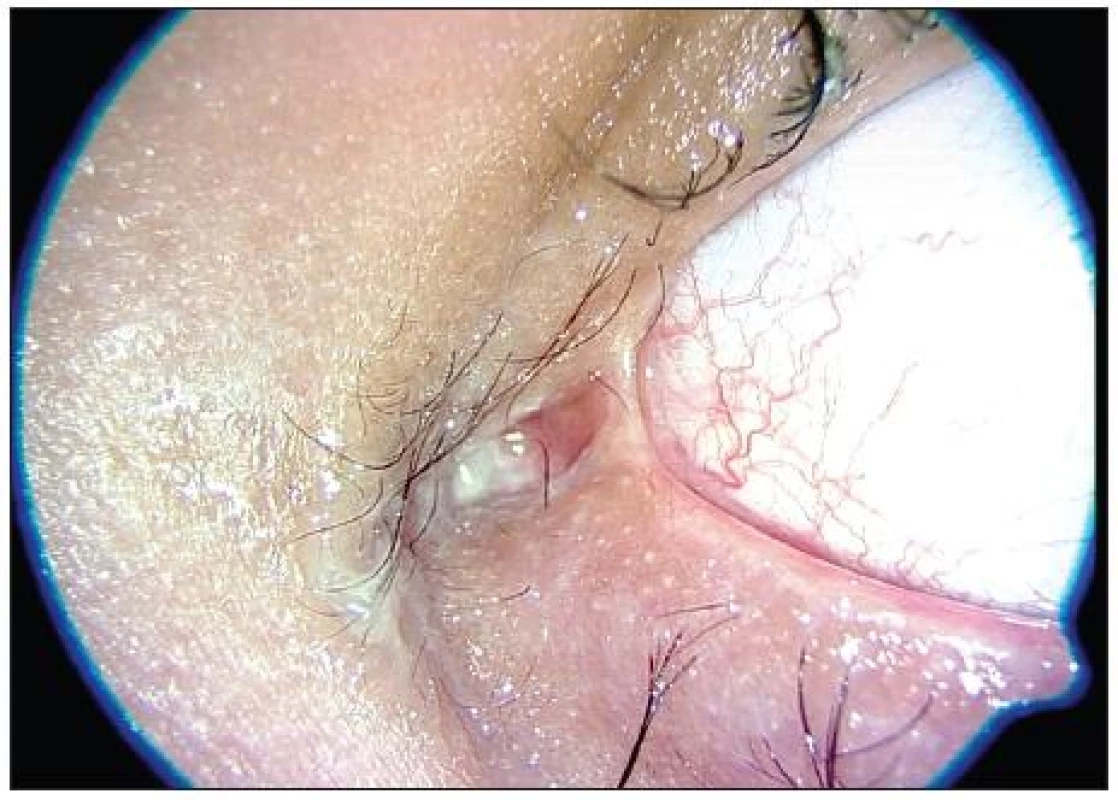
První oční vyšetření ve FN Ostrava proběhlo 5 dní po objevení se prvních příznaků nemoci. Vyšetření na štěrbinové lampě však vzhledem k celkovému stavu nebylo možné. Proto jsme pacienta vyšetřili u lůžka, kde byly patrné otoky víček, střední povrchová injekce spojivek, tarzální spojivky byly sytě hyperemické, rohovky transparentní. Subjektivně oční potíže neudával. Doporučili jsme lokálně lubrikancia a antibiotika se steroidy (Maxitrol gtt. 5xd., na noc mast). Druhý týden hospitalizace byl již pacient připojen na umělou plicní ventilaci a nově se objevila chemóza spojivek. Ve třetím týdnu se začala tvořit téměř souvislá symblefara v horním i dolním fornixu, která jsme pravidelně dva až třikrát týdně rozrušovali skleněnou tyčinkou, poté byly spojivkové fornixy normální hloubky. Co se týče četnosti, zintenzivnili jsme lokální léčbu na interval co čtyři hodiny. Na dané terapii se lokální nález pozvolna zlepšoval a v pátém týdnu, kdy byl pacient při vědomí, se symblefara nově již netvořila. Poté jsme tedy četnost aplikací lokálních antibiotik a steroidů postupně snižovali a zvyšovali četnost aplikací umělých slz co 2 hodiny. Teprve v devátém týdnu od začátku hospitalizace dovolil celkový stav poprvé vyšetřit pacienta na štěrbinové lampě. Objektivně jsme pozorovali ve vnitřním koutku adherence tarzální spojivky s plica semilunaris, do které byly zavzaty slzné body (obr. 1). Dále byla patrná oboustranná trichiáza, ostatní nález na předním i zadním segmentu oka byl bez patologie. Subjektivně byl chlapec bez potíží, nekorigovaná zraková ostrost byla vpravo 6/9 a vlevo 6/12. Provedli jsme epilaci řas otočených proti bulbu a doporučili lubrikancia. Poslední kontrola proběhla 23 měsíců od počátku příznaků. Vyšetřením jsme zjistili mírnou hyperémii spojivek, drobné vazivové srůsty v zevním koutku (obr. 2) a ve vnitřním koutku vazivové můstky zahrnující slzné body (obr. 3). Fornixy byly přiměřené hloubky, motilita bulbů byla volná všemi směry, marga měla nerovný okraj. Nejlépe korigovaná zraková ostrost vpravo byla 6/6sl a vlevo 6/6, nitrooční tlak byl v normě. Chlapec si stěžoval jen na občasné řezání, slzení a pálení očí. Provedli jsme proto testy ke zjištění množství a stability slzného filmu (Schirmerův test, tear film break-up time), jejichž výsledky nám předpokládanou diagnózu suchého oka potvrdily. Chirurgickou intervenci jsme zatím nedoporučili, protože zprůchodnění slzných bodů by pravděpodobně vedlo ke zhoršení současných potíží. Pacientovi jsme doporučili trvale aplikovat umělé slzy.
Kromě očních následků tohoto onemocnění byly u našeho pacienta zjištěny slizniční řasy a srůsty v dolním vestibulu dutiny ústní a přilehlé gingivy, sekundární cikatrikózní fimóza a chronická hypertrofická rinitida.
Diskuse
Lyellův syndrom postihuje mnoho částí těla, nejzávažněji však sliznice. Na sliznici úst, spojivek, nazofaryngu, trachey a bronchů, gastrointestinálního traktu, genitálu, uretry a análu se nacházejí drobné až rozsáhlé hemoragické eroze a tečkovité léze.
Při postižení očí si nemocní stěžují na slzení, suchost očí, bolest, pálení, svědění, řezání, pocit písku v očích, zčervenání, světloplachost, blefarospazmus, diplopii a zhoršené vidění. Vyšetření na štěrbinové lampě nám pomůže podrobněji zjistit rozsah postižení. Oční příznaky můžeme rozdělit podle závažnosti na mírné (akutní konjunktivitida, otok víček, erytém a krusty na víčkách), středně závažné (membranózní a pseudomembranózní konjunktivitida, rohovkové eroze a defekty) a závažné (jizevnaté symblefaron, změlčení fornixu, rohovkový vřed) [4].
Pacienti po prodělané TEN mohou mít řadu dlouhodobých následků. Nejvíc handicapující jsou však ty postihující oči, k čemuž dochází až u 50 % nemocných. [8] Zjizvení spojivky vede ke vzniku trichiázy, chybnému postavení víček, lagoftalmu, syndromu suchého oka, rohovkových a spojivkových neovaskularizací.
V rámci léčby, kromě okamžitého vynechání léku podezřelého ze vzniku reakce, je nutná neprodlená hospitalizace nemocného, ideálně na jednotce intenzivní péče popáleninového centra. Hlavními zásadami terapie akutní fáze je doplňování chybějících tekutin a minerálů, nutriční podpora, [3] udržování teploty prostředí mezi 30–32 stupni Celsia, zajištění sterilního prostředí a péče o rány, ústní hygiena, časná kontrola oftalmologem, eventuálně dalšími specialisty. Celkové podávání kortikosteroidů je poněkud kontroverzní otázkou [2]. V několika případech se zkoušel cyklofosfamid, plazmaferéza, pentoxyfilin, cyklosporin A a thalidomid, ovšem ne vždy s dobrým výsledkem [7, 5]. Naděje jsou vkládány do intravenózní aplikace vysokých dávek imunoglobulinů, kdy dochází ke zlepšení jak klinických, tak imunologických aspektů nemoci [10].
Léčba akutních očních příznaků většinou začíná velmi častou aplikací lubrikancií. Důležité jsou časté a pravidelné kontroly očním lékařem. Jakmile se objeví zánětlivé či jizevnaté příznaky, aplikujeme lokálně steroidy. Antibiotiky zajišťujeme prevenci vzniku oční infekce a hlavně mechanicky rozrušujeme symblefara. [4] Protože Lyellův syndrom je poměrně vzácné onemocnění a v současné době neexistují jednoznačné doporučené léčebné postupy, zkouší se řada nových léčebných schémat v prevenci vzniku očních komplikací a také při řešení jejich následků. Pacienty po prodělané TEN je vhodné dlouhodobě sledovat, nejčastěji kvůli možným jizevnatým změnám a steskům působených suchým okem. Poslední oční vyšetření u našeho pacienta proběhlo 23 měsíců od začátku příznaků a v posledním roce byl lokální nález bez progrese, stabilní. Pacienti po prodělané TEN mívají poškozené pohárkové buňky. Snížená tvorba mucinu zhoršuje distribuci a stabilitu slzného filmu, což nás vedlo k předpokladu, že subjektivní potíže chlapce jsou způsobeny suchým okem. To nám také další vyšetření potvrdilo. Zprůchodnění slzných cest jsme tedy zatím nedoporučili a přiklonili jsme se ke konzervativnímu postupu, zejména pro možné zhoršení současných subjektivních potíží pacienta.
Závěr
Formou kazuistiky prezentujeme toxickou epidermální nekrolýzu jako vzácné kožní onemocnění postihující také ve vysokém procentu sliznice, včetně očí. Podle našich zkušeností jsou u pacientů s Lyellovým syndromem nutné časté a pravidelné kontroly oftalmologem s rozrušováním přítomných symblefar, velmi častá aplikace umělých slz, eventuálně lokálních antibiotik či kortikosteroidů.
Do redakce doručeno dne 25. 3. 2011
Do tisku přijato dne 25. 6. 2011
MUDr. Radka Kiszová
Oční klinika FNsP Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: kiszova.radka@seznam.cz
Sources
1. Becker, D.S.: Toxic epidermal necrolysis. Lancet, 1998; 351 : 1417–1420.
2. Halebian, P.H., Corder, V.J., Madden, M.R. et al.: Improved burn center survival of patients with toxic epidermal necrolysis managed without corticosteroids. Ann Surg., 1986; 204(5): 503–512.
3. Hanken, I., Schimmer, M., Sander, C.A.: Basic measures and systemic medical treatment of patients with toxic epidermal necrolysis. J Dtsch Dermatol Ges., 2010; 8(5): 341–346.
4. Chang, Y.S., Huang, F.C., Tseng, S.H. et al.: Erythema multiforme, Stevens–Johnson syndrome and toxic epidermal necrolysis: acute ocular manifestations, causes and management. Cornea, 2007; 26 : 123–129.
5. Lissia, M., Mulas, P., Bulla, A. et al.: Toxic epidermal necrolysis (Lyell’s disease). Burns, 2010; 36 : 152–163.
6. Lyell, A.: Toxic epidermal necrolysis: an eruption resembling scalding of the skin. Br J Dermatol, 1956; 68 (11): 355–361.
7. Paquet, P., Pierard, G.E., Quatresooz, P.: Novel treatments for drug-induced toxic epidermal necrolysis (Lyellęs syndrome). Int Arch Allergy Immunol, 2005; 136 (3): 205–216.
8. Power, W.J., Ghoraishi, M., Merayo-Lloves, J. et al.: Analysis of the acute ophthalmic manifestations of the erythema multiforme / Stevens–Johnson syndrome / Toxic epidermal necrolysis disease spectrum. Ophthalmology, 1995, 102 : 1669–1676.
9. Roujeau, J.C., Kelly, J.P., Naldi, L. et al.: Medication use and the risk of Stevens–Johnson syndrome or toxic epidermal necrolysis. N Engl J Med, 1955; 333 : 1600–1607.
10. Tan, A.W., Thong, B.Y., Yip, L.W. et al.: High-dose intravenous immunoglobulins in the treatment of toxic epidermal necrolysis: an Asian series. J Dermatol, 2005; 32 (1): 1–6.
11. Wolkenstein, P., Revuz, J.: Toxic epidermal necrolysis. Dermatol Clin, 2000; 18 : 485–495.
Labels
OphthalmologyArticle was published in
Czech and Slovak Ophthalmology

2011 Issue 3
-
All articles in this issue
- DMEK (Transplantace Descemetovy membrány s endotelem) – časné a pozdní pooperační komplikace
- Využití konfokální mikroskopie rohovky v diagnostice Coganovy mikrocystické dystrofie a sledování ultrastrukturálních změn po fototerapeutické keratektomii
- Lasik po rohovkovém vředu
- Oko a idiopatické střevní záněty
- Rekonštrukcia spojovkového vaku po enukleácii očného bulbu v minulosti – dva spôsoby chirurgického riešenia
- Odontogénna dermoidná cysta orbity
- Lyellův syndrom
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- DMEK (Transplantace Descemetovy membrány s endotelem) – časné a pozdní pooperační komplikace
- Lyellův syndrom
- Rekonštrukcia spojovkového vaku po enukleácii očného bulbu v minulosti – dva spôsoby chirurgického riešenia
- Lasik po rohovkovém vředu