ÚSKALIA DIAGNOSTIKY PSEUDO-SYNDRÓMU FOSTERA KENNEDYHO
Diagnostic Pitfalls of Pseudo-Foster Kennedy Syndrome – A Case Report
To the outpatient facility of the Department of Ophthalmology, Faculty Hospital Brno, Czech Republic, E.U., was in June 2013 referred a 24 years old man with the suspicion of Foster Kennedy syndrome. On the fundus examinations, the findings were in correlation with the symptoms of this syndrome: slightly pale optic disc of the right eye and edema with the anterior extension of the optic nerve head of the left eye. The perimetric examination revealed bilateral visual fields defects, mainly in the nasal parts of the visual fields which is not typical for this syndrome. The native magnetic resonance imaging (MRI) examination was negative. Due to the suspicion of pathologic finding in the visual pathway area, the blood levels of pituitary gland hormones were examined and revealed elevated prolactin levels. In the indicated MRI examination with contrast, in the revised reading, a suspicious microadenoma of the pituitary gland was detected. Due to the atypical changes in the perimetric examinations, other possible causes of visual fields defects as coincidence of multiple, each other independent pathologies (neuritis or neuropathy of the optic nerve, neuromyelitis optica (Devic disease), Leber’s hereditary optic neuritis (LHON) etc.) to exclude or to confirm the Pseudo-Foster Kennedy syndrome were taken into account. The patient is regularly followed up at our outpatient facility as well as at the outpatient facility of the Department of Neurosurgery, where, until now, the follow up only was recommended. The diagnosis of this case was, until now, set as Pseudo - Foster Kennedy syndrome, with unclarified cause of the clinical findings.
Kľúčové slová:
Pseudo-Foster Kennedy syndrome, papilledema, prolactinoma, microadenoma
:
M. Michalec; E. Vlková; V. Matušková; D. Vysloužilová; L. Michalcová
:
Oční klinka LF MU a FN Brno, přednosta kliniky prof. MUDr. E. Vlková, CSc.
:
Čes. a slov. Oftal., 70, 2014, No. 6, p. 242-247
:
Case Report
Do ambulancie Očnej kliniky Fakultnej nemocnice Brno v júli 2013 prišiel 24ročný pacient, ktorý bol odoslaný zo sektoru k vyšetreniu s podozrením na syndróm Fostera Kennedyho. Nález na očnom pozadí pacienta odpovedal obrazu tohto syndrómu: mierne atrofický terč zrakového nervu vpravo a edém terča zrakového nervu vľavo s prominenciou. Perimeter však ukázal defekty zorného poľa bilaterálne s prevahou v nazálnej časti zorného poľa, čo nie je pre tento syndróm typické. Natívny snímok magnetickej rezonancie (MR) mozgu bol negatívny. Pre podozrenie na patológiu v oblasti zrakovej dráhy sme urobili cielené vyšetrenie hladiny hormónov hypofýzy, ktoré opakovane ukázalo zvýšenú hodnotu prolaktínu. Indikované MR s kontrastom až po revízii nálezu poukázal na suspektný mikroadenóm hypofýzy. Pre atypické zmeny perimetru sme ďalej uvažovali o iných možných príčinách defektu zorného poľa ako koincidencia viacerých navzájom nesúvisiacich patológií (neuritída či neuropatia zrakového nervu, neuromyelitis optica, Leberova hereditárna atrofia apod), s cieľom vylúčiť alebo potvrdiť tzv. nepravý syndróm Fostera Kennedyho. Pacient je naďalej pravidelne sledovaný na našej ambulancii, zároveň je sledovaný v ambulancii neurochirurgickej kliniky, kde bol zatiaľ doporučený iba konzervatívny postup. Prípad bol zatiaľ uzavretý ako nepravý syndróm Fostera Kennedyho, príčina klinického obrazu u pacienta ale zostáva neobjasnená.
Kľúčové slová:
syndróm Fostera Kennedyho, edém papily, prolaktinóm, mikroadenóm
Kazuistika
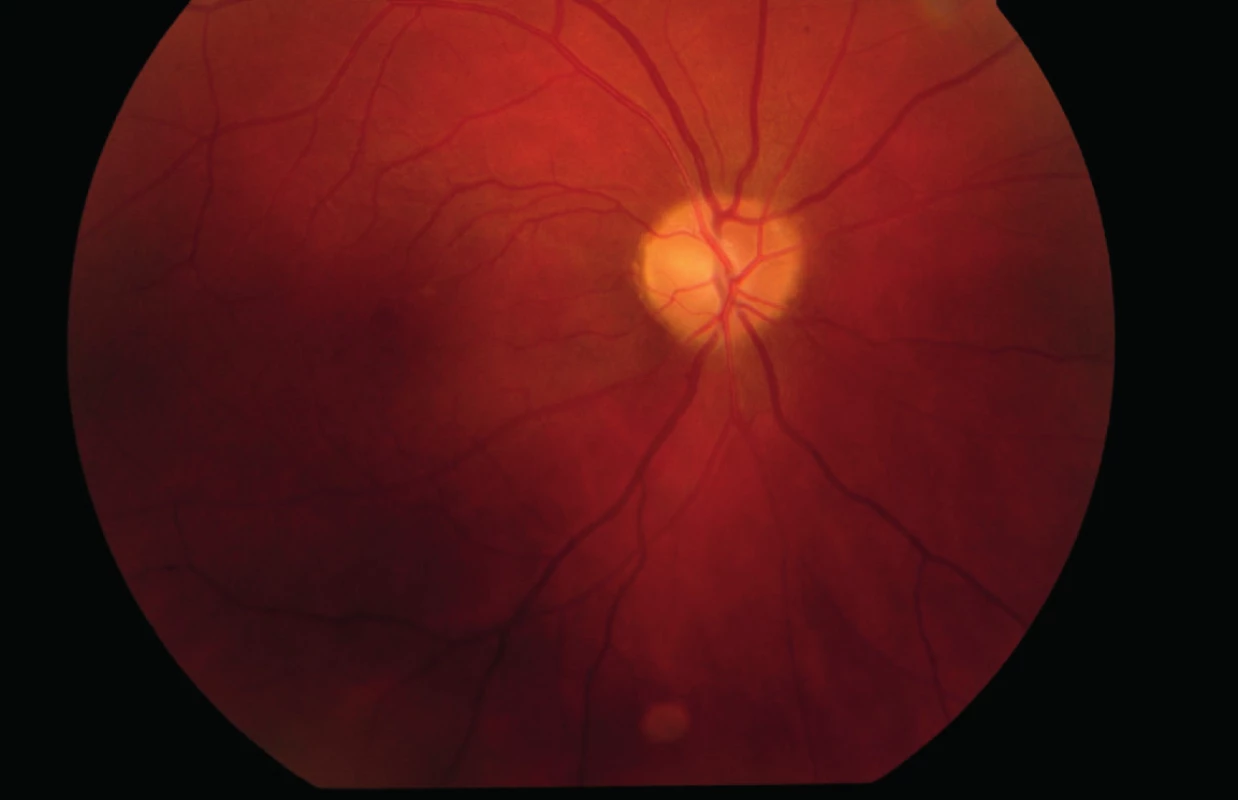
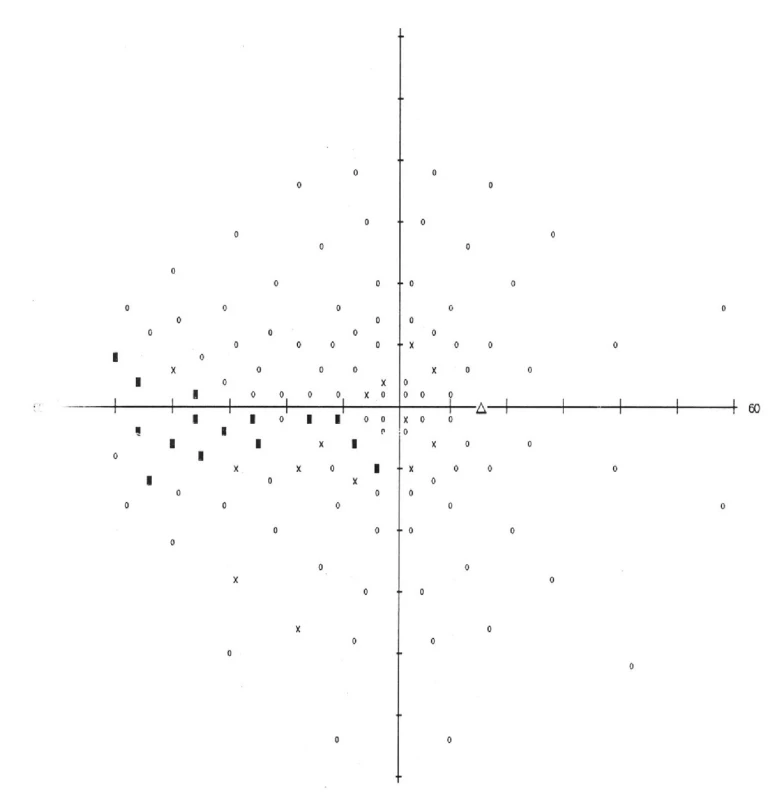
Na našu kliniku sa dostavil 24ročný pacient pre týždeň trvajúce rozostrené videnie na ľavom oku. Centrálna zraková ostrosť (CZO) oboch očí bola 0,9 (korekcia nelepšila) a vnútroočný tlak 14 torr bilaterálne. Pri vyšetrení na štrbinovej lampe bol predný segment oboch očí fyziologický. Na očnom pozadí bola bledšia ohraničená papila na pravom oku (obr. 1) a edém papily na ľavom oku (obr. 2). Na pravom oku bol popísaný relatívny aferentný pupilárny defekt (RAPD). Perimetrické vyšetrenie ukázalo prítomnosť absolútnych skotómov v nazálnej časti zorného poľa, siahajúcich od periférie až k centrálnej časti na pravom oku (obr. 3). Na ľavom oku boli prítomné absolútne skotómy v celom rozsahu nazálneho dolného kvadrantu s presahom do temporálneho dolného kvadrantu (obr. 4). Anamnesticky iné ťažkosti pacient neudával, bolesti hlavy negoval. Pacient bol následne odoslaný do ambulancie neurologickej kliniky, kde bol hospitalizovaný k došetreniu.
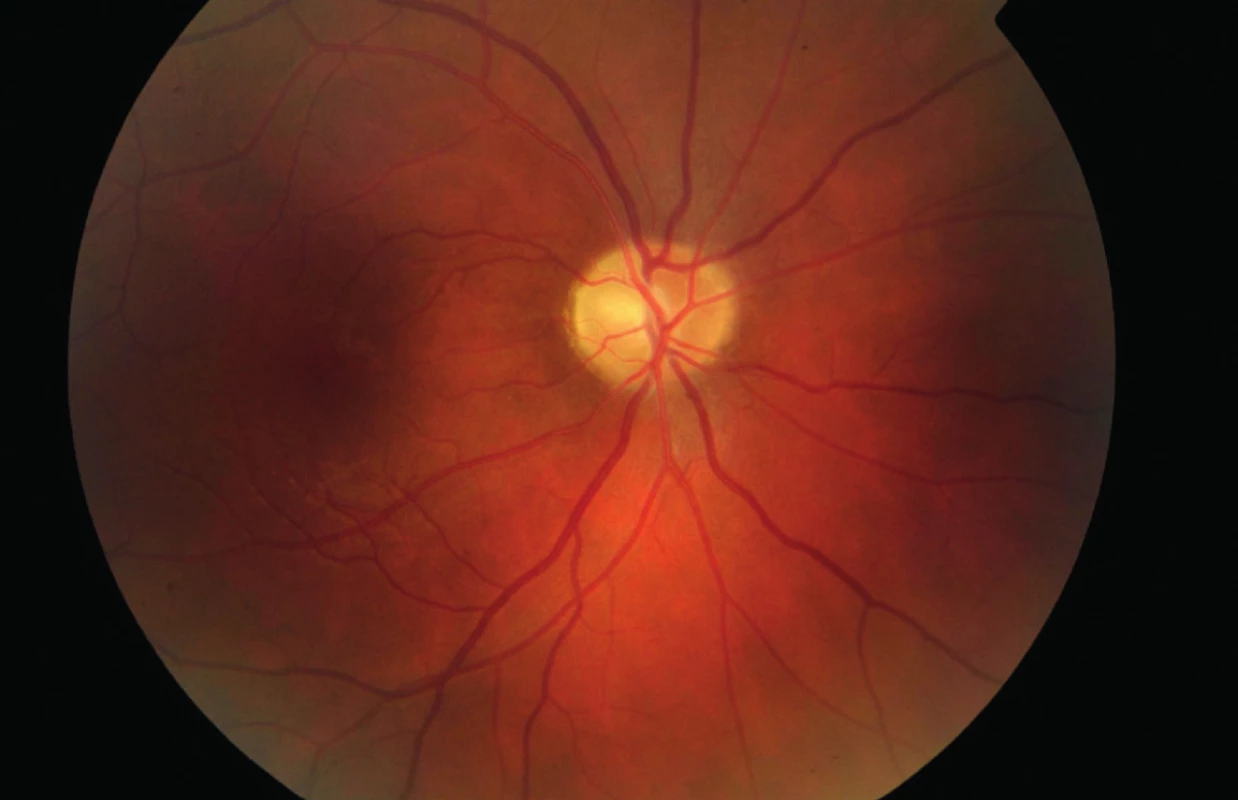
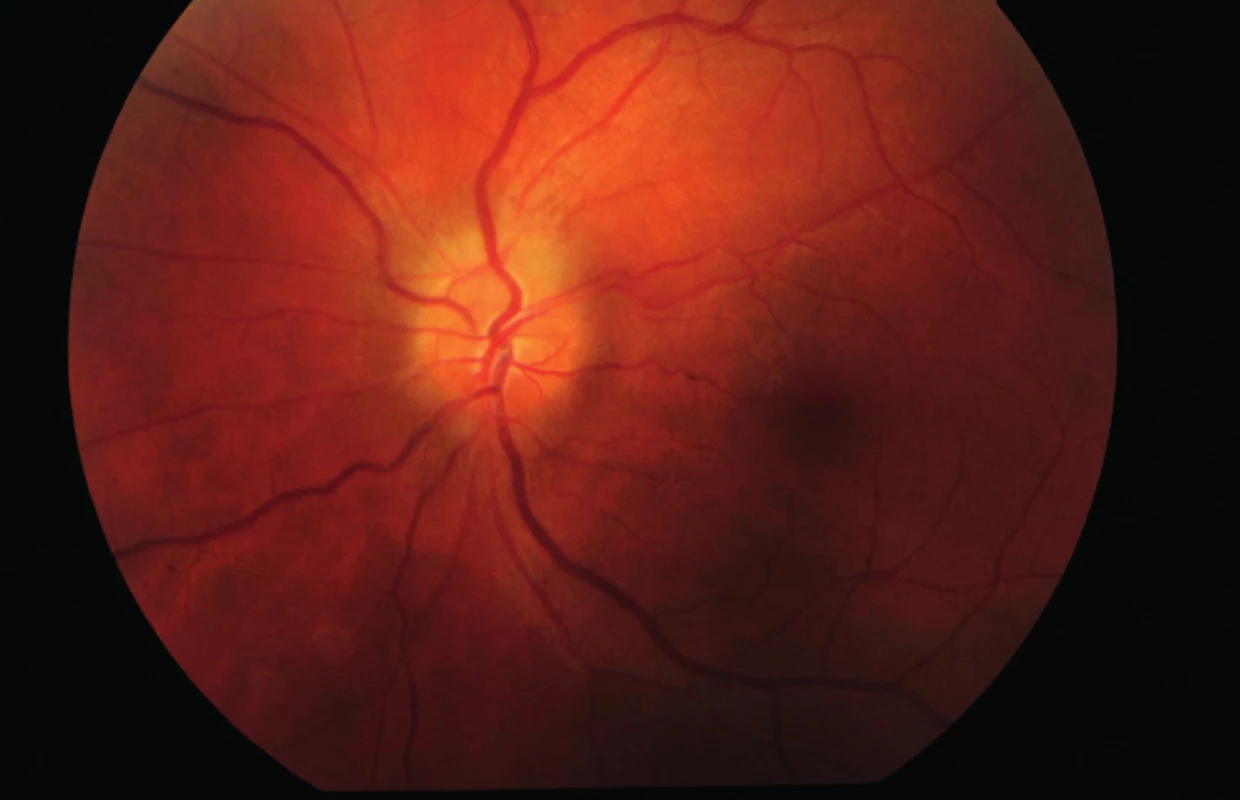
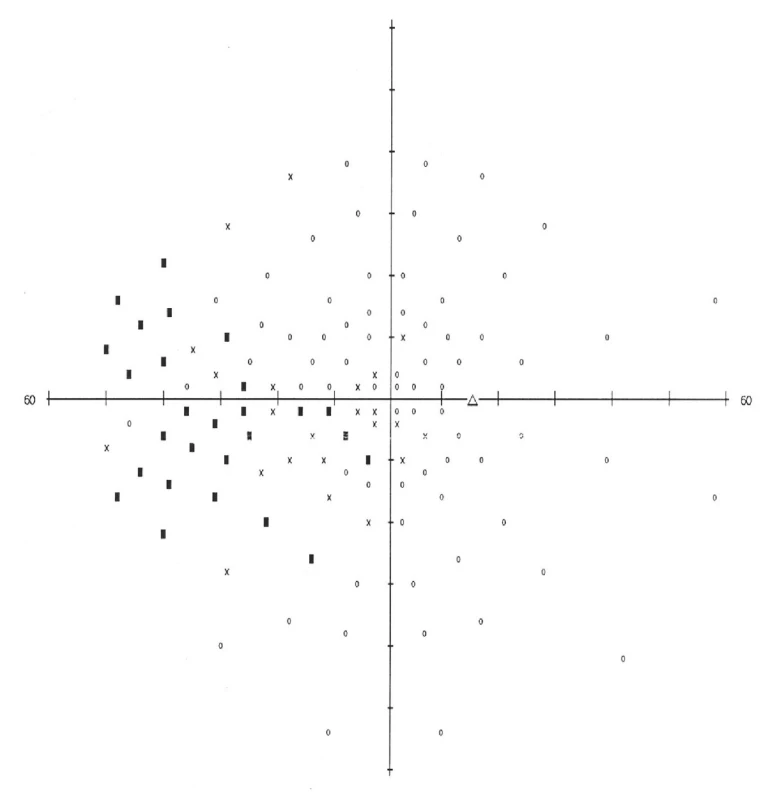
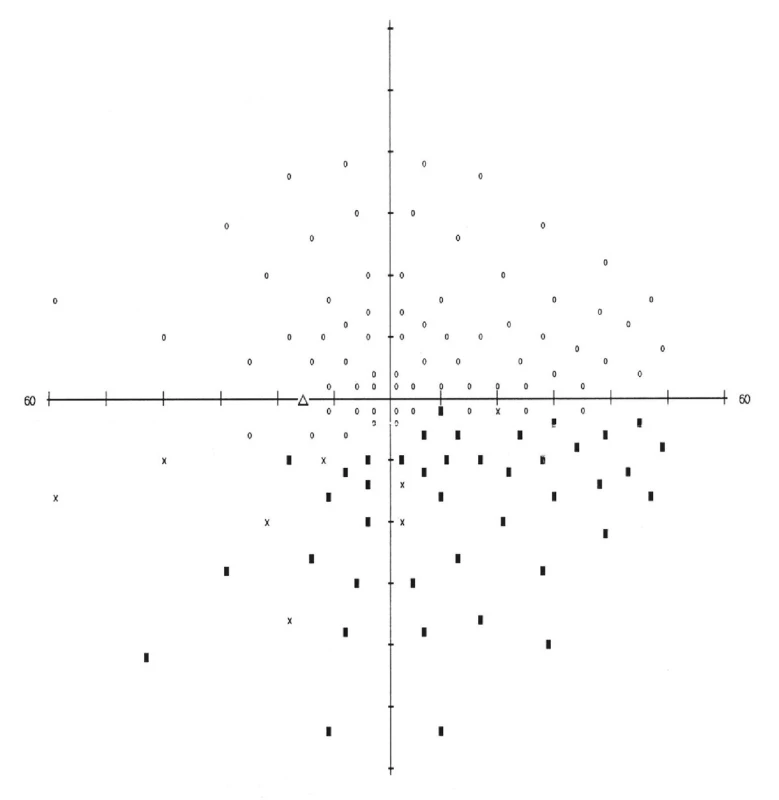
Na neurologickej klinike bolo urobené akútne vyšetrenie magnetickej rezonancie (MR) mozgu, lumbálnej punkcie a odber akvaporínových protilátok k vylúčeniu neuromyelitis optica. Výsledok MR bol negatívny. Pri odbere cerebrospinálneho likvoru nebol zmeraný výtokový tlak. Biochemická analýza likvoru bola negatívna a výsledok odberu akvaporínových protilátok nebol do ukončenia hospitalizácie k dispozícii. Pre negatívny neurologický nález bol pacient predaný do starostlivosti oftalmológom.
V očnej anamnéze pacient dodatočne uviedol kontúziu ľavého očného bulbu guličkou v dvanástich rokoch a kontúziu pravého oka tenisovou loptičkou v pätnástich rokoch s krátkodobou hospitalizáciou na detskej očnej klinike v Brne.
Po negatívnom neurologickom závere sme v diferenciálnej diagnóze uvažovali o drúzových papilách s parciálnou atrofiou zrakového nervu, stavu po neuritídach zrakového nervu, kombinácii efektu drúzových papíl a stavu po kontúzii pravého oka s akcentáciou atrofie zrakového nervu, benígnej intrakraniálnej hypertenzii, optochiazmatickej perineuritíde, neuromyelitis optica (Devicova choroba), Leberovej hereditárnej neuropatii či toxickom poškodení zrakových nervov.
Urobené hematologické vyšetrenie a biochemické vyšetrenie séra a moču bolo bez patologického nálezu. Ultrazvukové vyšetrenie očných bulbov preukázalo prítomnosť edému papily zrakového nervu na ľavom oku. Zrakové evokované potenciály ukázali zníženú funkciu zrakovej dráhy v zmysle sníženia počtu funkčných nervových vláken vpravo, a hraničnú funkciu zrakovej dráhy vľavo, celkovo bez známok neuritídy v elektrofyziologickom obraze. Analýza hrúbky nervových vlákien sietnice (RNFL) pomocou vyšetrenia GDx (Nidek GDx VCC) ukázala na pravom oku pokles hrúbky nervových vlákien v hornom i dolnom kvadrante pod fyziologickú normu. Na ľavom oku bola hrúbka RNFL v normálnom referenčnom rozmedzí, výsledok ale nebol valídny pre prítomnosť presiaknutia terča zrakového nervu. Kontrastná citlivosť a farbocit boli na oboch očiach v norme.
Pre nejasnosť nálezu bol urobený cielený odber na stanovenie hladiny hormónov hypofýzy v krvi, ktorý opakovane ukázal zvýšenú hodnotu hladiny prolaktínu. Až vyšetrenie MR hlavy s použitím kontrastnej látky preukázalo mikroadenóm hypofýzy.
Neurochirurgické konzílium odporučilo konzervatívny postup s kontrolným vyšetrením MR hlavy v odstupe 1 mesiaca a endokrinológovia doporučili perorálnu liečbu hyperprolaktinémie Dostinexom (cabergolin) 0,5 mg tbl. 1x týždenne. Za hospitalizácie sme pre prítomnosť presiaknutia terča na ľavom oku v dôsledku predpokladanej intrakraniálnej hypertenzie nasadili Diluran (acetazolamid) v dávke 1-1/2-1/2 tbl.
Pacient zostal dispenzarizovaný na našej ambulancii s liečbou Diluran 1/2 tbl. 2x denne a suplementáciou draslíka per os.
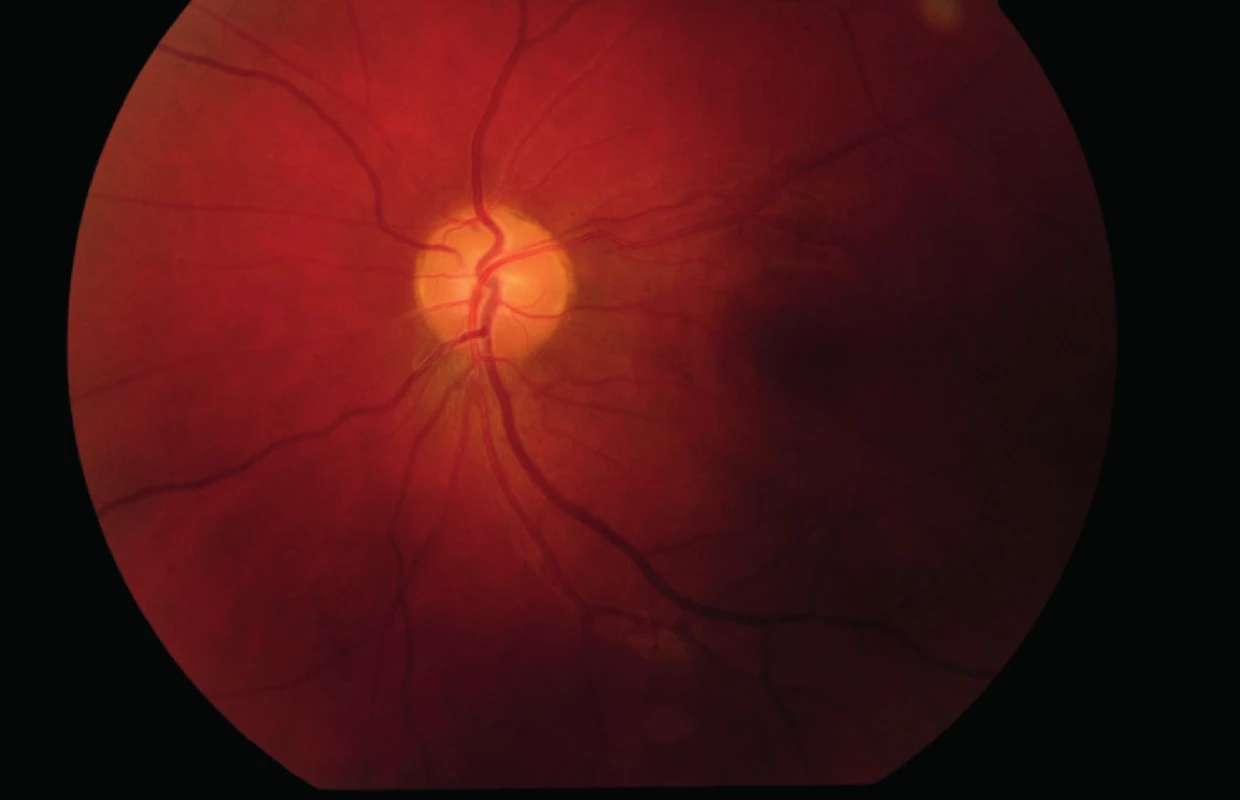
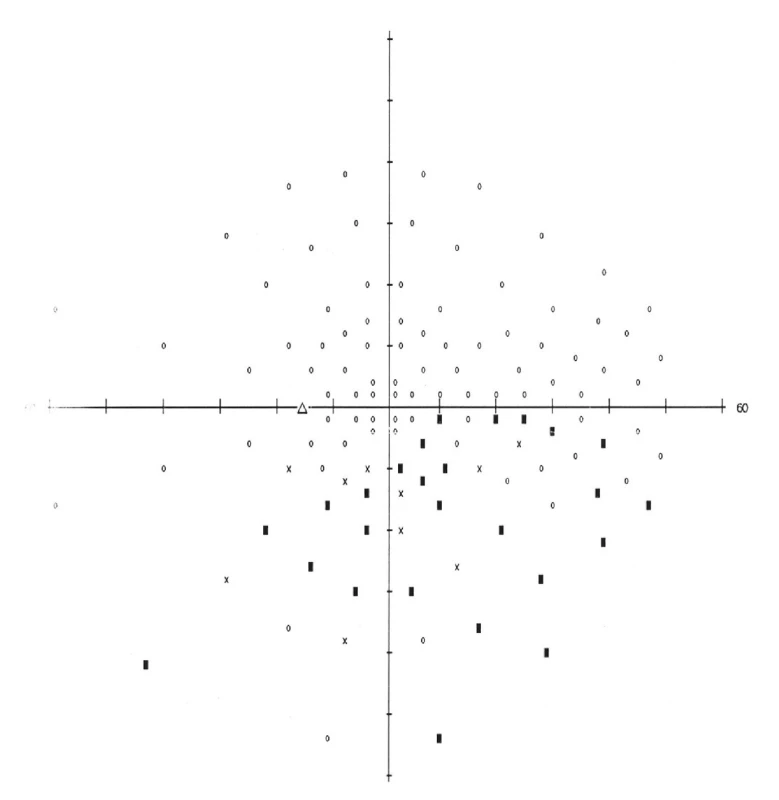
Po 9 mesiacoch je nález MR mozgu stabilný, preto je neurochirurgom stále doporučený konzervatívny postup s pravidelnými kontrolami perimetru, MR mozgu a hladiny prolaktínu. Pri pravidelných kontrolách na ambulancii našej kliniky je stabilný obraz bledšej ohraničenej papily na pravom oku (obr. 5) a ústup edému papily zrakového nervu na ľavom oku (obr. 6). Perimetrický nález pri porovnaní s pôvodným nálezom ukazuje mierny úbytok počtu absolútnych i relatívnych skotómov v zorných poliach oboch očí bez ďalšej progresie počtu či rozsahu skotómov (obr. 7, 8). Centrálna zraková ostrosť u pacienta sa zlepšila na 1.0 na oboch očiach. Zlepšenie zrakovej ostrosti a ústup edému papily zrakového nervu je s najväčšou pravdepodobnosťou prejavom poklesu intrakraniálneho tlaku vplyvom antiedematóznej liečby. Subjektívne sa pacient cíti dobre, nežiaduce účinky systémovej liečby neguje. Pacient je pravidelne sledovaný na našej ambulancii, opakované vyšetrenia perimetru poukazujú na stabilný stav. V budúcnosti je plánované neurologické vyšetrenie s lumbálnou punkciou a meraním výtokových tlakov.
Diskusia
Syndróm Fostera Kennedyho prvýkrát popísal britský neurológ sir William Gowers v roku 1893. Írsko-americký neurológ Robert Foster Kennedy publikoval v roku 1911 podrobnú štúdiu tohoto fenoménu (5), kde popísal typické znaky ako je atrofia zrakového nervu jedného oka s centrálnym skotómom, edém papily druhého oka a anosmia v dôsledku kompresie čuchového nervu na strane atrofie zrakového nervu. Príčinou sú nádory frontálneho laloku a periselárne nádory. Variantou syndrómu Fostera Kennedyho je Lilliho syndróm s centrálnym skotómom na strane nádoru a obojstranným obrazom edému papily (9). Pokiaľ sa prítomnosť malígnych či benígnych expanzívnych procesov vysvetľujúcich klinický obraz nepotvrdí, jedná sa o častejšie sa vyskytujúci tzv. nepravý syndróm Fostera Kennedyho. Vtedy sa pôvod klinického obrazu najčastejšie vysvetľuje vaskulárnymi, resp. ischemickými zmenami na papilách zrakových nervov (12). Diagnostické rozpaky nie sú zriedkavé. V literatúre sú popísané prípady nepravého syndrómu Fostera Kennedyho v dôsledku idiopatickej intrakraniálnej hypertenzie (15) či prednej ischemickej neuropatie zrakového nervu (AION) v kombinácii s frontoparietálnym malígnym gliómom (11) či selárnym meningeómom rastúcim do optického kanálu (2).
V prípade útlakových lézií pregenikulárnej časti zrakovej dráhy ako príčiny vzniku obrazu syndrómu Fostera Kennedyho uvažujeme na prvom mieste o nádorovej etiológii. Príčinou atrofie zrakového nervu je útlak zrakového nervu tesným kontaktom s expanzívnym procesom. Príčina edému terča zrakového nervu na druhom oku sa vysvetľuje sekundárne zvýšeným intrakraniálnym tlakom blokádou toku cerebrospinálnej tekutiny v dôsledku ďalšieho rastu tumoru. Na už atrofickom nerve sa zvýšený intrakraniálny tlak edémom papily neprejaví. Defekty v zornom poli oboch očí vznikajú najčastejšie prítomnosťou nádorov tkanív v tesnej blízkosti chiazmy. Sú to hlavne adenómy hypofýzy a meningeómy z obalov centrálneho nervového systému (CNS). Zriedkavé sú pomaly rastúce kraniofaryngeómy vychádzajúce z Rathkeho cysty.
K najčastejším expanzívnym procesom v oblasti chiazmy patria hypofyzárne adenómy, ktoré sú klasifikované podľa sekrečnej aktivity. Prolaktinómy sú najčastejšie sekrečné adenómy (35 %), ďalej sú adenómy afunkčné (endokrinne inaktívne) (25 %), adenómy s hypersekréciou somatotropného (15 %) a kortikotropného hormónu (15 %). Vzácne sú adenómy s nadprodukciou tyreostimulačného, luteinizačného a folikulostimulačného hormónu. Niekedy sa vyskytujú i adenómy so zmiešanou sekréciou dvoch alebo viacerých hormónov (6). Iné publikácie stavajú na prvé miesto afunkčné adenómy (42,5 %) pred hormonálne aktívne adenómy (41,3 %) (10).
U hypofyzárneho adenómu je väčšinou typický obraz a vývoj bitemporálnej hemianopsie. Výpadok začína v hornom temporálnom kvadrante väčšinou so zachovanou plnou CZO. Ďalšou progresiou sa výpadok šíri na temporálny dolný kvadrant až k obrazu úplnej bitemporálnej hemianopsie, rešpektujúcej zvislý meridián. CZO býva ešte uspokojivá, väčšinou je ale pokles CZO aspoň na jednom oku už výraznejší. Po dočasnej stabilizácii perimetru s obrazom bitemporálnej hemianopsie pri ďalšom raste nádoru výpadok prestúpi do dolného nazálneho kvadrantu, kde je už CZO ťažko porušená (13).
V diferenciálnej diagnostike musíme počítať aj s atypickými výpadkami zorného poľa. Medzi tie patria výpadky monokulárne, stranovo asymetrické, traktová homonymná hemianopsia, zriedkavo i koncentrické zúženie zorného poľa a binazálna hemianopsia (13). Príčinu atypických perimetrov snáď možno vysvetliť atypickým rastom nádoru a anatomickými variáciami v oblasti chiazmy.
Prolaktinóm je najčastejšie sa vyskytujúci hormonálne aktívny adenóm hypofýzy s patologickým zvýšením hladiny prolaktínu, tzv. hyperprolaktinémiou. Prevalencia sa odhaduje na 500 prípadov na milión obyvateľov a incidencia 2,7/100000 za rok. Až 70 % prolaktinómov tvoria mikroprolaktinómy (veľkosť do 10 mm), ktoré sú 20x častejšie u žien, zvyšok tvoria makroprolaktinómy (veľkosť 10 a viac mm) s rovnakým výskytom u oboch pohlaví (14).
Hyperprolaktinémia sa manifestuje hypogonadizmom (u žien infertilita, poruchy menzes, amenorhea, u mužov menej nápadný pokles libida a potencie a infertilita), galaktorhea, pri väčších rozmeroch niekedy tiež hypopituitarizmom a diabetes insipidus. Očné prejavy ako následok expanzie prolaktinómu zahŕňajú zníženú CZO, defekty zorného poľa, diplopiu atď. (17).
Diagnostika prolaktinómu sa okrem laboratórnych vyšetrení opiera o použitie zobrazovacích metód. V súčasnej dobe máme k dispozícii počítačovú tomografiu (CT) a nukleárnu magnetickú rezonanciu (MR). Vyšetrenie MR je presnejšie a vo všeobecnosti prínosnejšie (7). Nezriedka sa stáva, že pre adenóm hypofýzy môže byť najpreukázateľnejšie znázornenie III. mozgovej komory kontrastnou látkou (16). Metódou voľby, avšak nie rutinne používané, je rádioizotopové vyšetrenie SPECT (single photon emission computerized tomography) (7).
Liečbou prvej voľby u hyperprolaktinémie je medikamentózna liečba dopaminergnými agonistami (tergurid, bromokriptin, cabergolin) (1). Cabergolin má inhibičný efekt na laktotrofné bunky hypofýzy, ktorý sa prejaví znížením celkovej produkcie prolaktínu. Výhodou jeho použitia je podanie jeden až dvakrát týždenne a jeho účinok často aj pri rezistencii na iný preparát (17). V liečbe intrakraniálnej hypertenzie je liekom prvej voľby acetazolamid, inhibítor karboanhydrázy, ktorý znižuje tvorbu cerebrospinálnej tekutiny (CST). Pokiaľ nedôjde k zlepšeniu, je nutné vytvoriť lumboperitoneálny shunt (3). Operačná a radiačná liečba prolaktinómov je indikovaná v prípadoch, keď medikamentózna liečba nie je tolerovaná alebo je na ňu rezistencia. Operačný postup je indikovaný neurochirurgom podľa veľkosti a polohy expanzie. Alternatívou je vonkajšie ožiarenie Lekselovým gama nožom, prípadne vonkajšie frakcionované ožiarenie (lineárnym urýchlovačom) (17).
Prípad nášho pacienta s mikroadenómom je podobný s inými prípadmi popisovanými v literatúre (3, 8). Diagnostika príčiny nálezu na papilách s defektným perimetrom bola komplikovaná. Na prvom mieste v diferenciálnej diagnostike síce stojí pravdepodobnosť intrakraniálneho tumoru, ale treba myslieť aj na náhodný výskyt viacerých izolovaných patológií, ktoré primárne navzájom spolu nesúvisia. Ultrazvukové vyšetrenie oboch očných bulbov vylúčilo prítomnosť povrchových či hlbokých drúzových papíl ako možnú príčinu obrazu edému papily či atypických defektov ZP. Atrofia zrakového nervu síce mohla byť následkom kontúzie očného bulbu v minulosti, tomu však neodpovedal iba týždeň trvajúci subjektívny pokles CZO na oku s atrofiou zrakového nervu a ani nález edému papily na druhom oku. Dobrá CZO oboch očí nesvedčila pre heredofamiliárne atrofie zrakového nervu (Leberovu hereditárnu atrofiu či Kjerovu atrofiu), ďalej prakticky vylúčila toxickú neuropatiu (po užití metanolu). Ischemická neuropatia by síce vysvetľovala defekt v dolnej polovici ZP rešpektujúci horizontálny meridián na ľavom oku, navyše pacient je fumator, ale vek ani celkový dobrý zdravotný stav pacienta vaskulárnu etiológiu nepodporuje. Vyšetrenie vizuálnych evokovaných potenciálov urobené na začiatku vyšetrovania prakticky vylúčilo akútnu fázu neuritídy zrakového nervu, ďalej pre neuritídu demyelinizačného typu nesvedčilo ani vyšetrenie zrakových funkcií (farbocit a kontrastná citlivosť). Negatívna osobná anamnéza nesvedčí pre výskyt symptomaticky prebiehajúcich neuritíd v minulosti. Subklinicky opakovane prebiehajúce ataky neuritíd sú síce možné, ale bez aspoň jednej klinicky manifestnej ataky sú málo pravdepodobné. Pre infekčnú perineuritídu je typické skôr koncentricky zúžené ZP, pre túto etiológiu nesvedčí ani negatívna osobná anamnéza. Presiaknutie či edém papily na ľavom oku by mohlo byť známkou pretlaku v subarachnoidálnom priestore. Bohužiaľ, absencia merania výtokových tlakov pri lumbálnej punkcii znemožnila posúdiť vplyv intrakraniálnej hypertenzie, vrátane idiopatickej formy. Nález defektov v zornom poli oboch očí poukazoval na možnosť chiazmatickej lézie. Charakter bilaterálnych defektov v dolných kvadrantoch ZP by mohol odpovedať kraniofaryngeómu, MR snímok bol ale negatívny. Vyšetrenie akvaporínových protilátok bolo negatívne, čo spolu s klinickým obrazom vylučuje neuromyelitis optica (Devicovu chorobu). Prítomnosť oligoklonálnych pásov typická pre sclerosis multiplex (SM) nebola preukázaná.
Diagnostický posun prinieslo vyšetrenie hladín hormónov hypofýzy, kde sa opakovane dokázala hyperprolaktinémia. Následne cielene urobená MR s kontrastom potvrdila mikroadenóm hypofýzy. Ten vzhľadom na jeho veľkosť ale nemôže spôsobiť útlakovú léziu zrakovej dráhy (naviac útlak zhora na neskrížené vlákna), preto prítomné defekty perimetru u nášho pacienta nemožno vysvetliť touto patológiou. Ďalej nie je pravdepodobné, že by mikroadenóm spôsobil intrakraniálnu hypertenziu. Prítomnosť tejto lézie sa preto javí ako náhodný nález.
Po podávaní acetazolamidu (Diluran) v dávke 1-1/2-1/2 tbl. za hospitalizácie sa stav nášho pacienta klinicky zlepšil, čo by mohlo byť známkou ústupu intrakraniálnej hypertenzie. Došlo k postupnému ústupu edému papily zrakového nervu na ľavom oku. Perimetrický nález sa však zlepšil na obe oči len mierne. Rozsah skotómov sa síce zmenšil, ale absolútne skotómy zostali prítomné. Prítomnosť atrofickej papily je známkou chronického poškodzovania a trvalých zmien zrakového nervu. Analýza RNFL pomocou OCT dokázala prítomnosť výrazného úbytku nervových vlákien v oblasti zrakového nervu. Na pravom oku je najväčší pokles hrúbky RNFL v temporálnej oblasti, čo korešponduje s defektmi perimetru v nazálnej časti zorného poľa. Podobná situácia je na ľavom oku: redukcia hrúbky RNFL okolo zrakového nervu v hornej časti korešponduje v defektmi v dolnom temporálnom a hlavne dolnom nazálnom kvadrante (obr. 9).
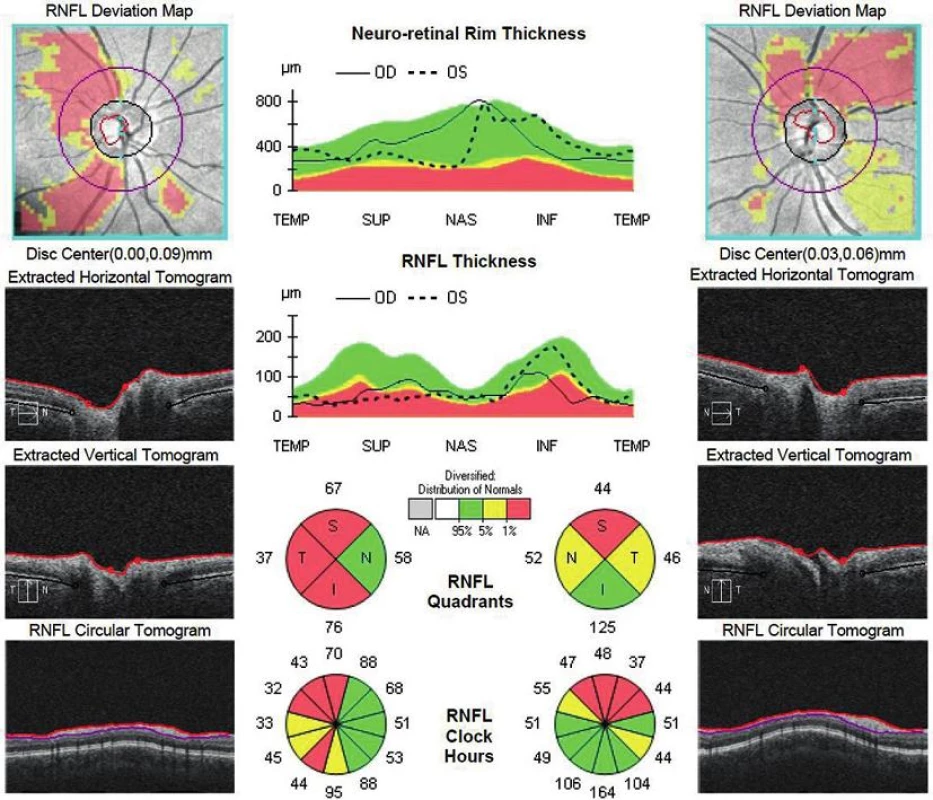
Farmakologická liečba prolaktinómu bola u nášho pacienta úspešná, počas liečby došlo k poklesu hladiny prolaktínu, čo sa zhoduje s dostupnou literatúrou (1). Pokiaľ by konzervatívna liečba prolaktinómu u nášho pacienta zlyhala, je možné uvažovať o chirurgickej intervencii.
Záver
Prípad sme uzavreli ako nepravý syndróm Fostera Kennedyho, ale príčina atypického nálezu zostáva neobjasnená.
Pre správnu diagnostiku obrazu syndrómu Fostera Kennedyho je nutná úzka medziodborová spolupráca oftalmológa, neurológa, neurochirurga i endokrinológa. Nezastupiteľnú úlohu majú moderné zobrazovacie metódy, ako je magnetická rezonancia s kontrastnou látkou. Negatívny natívny snímok MR nemusí byť vždy postačujúci. Pri odbere cerebrospinálneho likvoru by dnes mali byť automaticky merané výtokové tlaky k posúdeniu pomerov v subarachnoidálnom priestore, čo je dôležité pre konečné stanovenie diagnózy.
Publikácia bola prezentovaná vo forme e-posteru na celoštátnom zjazde ČOS ČLK JEP v Prahe 2014.
Do redakce doručeno dne 23. 6. 2014
Do tisku přijato dne 14. 11. 2014
MUDr. Marek Michalec
Oční klinika LF MU a FN Brno
Jihlavská 20, 625 00 Brno
marek.michalec@fnbrno.cz
Sources
1. Diblík, P., Dohnalová, P., Marek, J. et al.: Oční nálezy u prolaktinomů. Čes a Slov Oftal, 56; 2000 : 235–239.
2. Gelwan, M.J., Seidman, M., Kupersmith, M.J.: Pseudo-pseudo-Foster Kennedy syndrome. J Clin Neuroophthalmol, 1988; 8(1): 49–52.
3. Jamjoom, B.A., Sharab, M.A., Nasser, T.A. et al.: Pseudotumor cerebri and prolactin secreting pituitary adenoma. Association or coincidence?. Neurosciences (Riyadh), 2011; 15(3): 200-203.
4. Jirásková, N.: Idiopatická intrakraniální hypertenze (pseudotumor mozku). Čes a Slov Oftal, 56; 2000 : 262–265.
5. Kennedy, R.F.: Retrobulbar neuritis as an exact diagnostic sign of certain tumors and abscesses in the frontal lobe. American Journal of the Medical Sciences, Thorofare, N.J., 1911; 142 : 355-368.
6. Kraus, H. a kol.: Kompendium očního lékařství. Praha, Grada Publishing, 1997, 213–214.
7. Kršek, M.: Hyperprolaktinémie a prolaktinomy. Interní medicína pro praxi, 2002; 11 : 530–536.
8. Kumar, K.V.S.H., Gaur, S., Manoj, S. et al.: Microprolactinoma with visual field defect: an unsuspected etiology. Indian J Endocrinol Metab, 2013; 17 (1): 122–124.
9. Kurz, J.: Ofthalmo-neurologická diagnostika. Praha, Státní zdravotnické nakladatelství, 1956, 805.
10. Lešták, J., Vladyková, J., Houšťava, L.: Útlakové léze chiasmatické krajiny z pohledu oftalmologa. Čes a Slov Oftal, 51; 1995 : 165–170.
11. Limaye, S.R., Adler, J.: Pseudo-Foster Kennedy syndrome in a patient with anterior ischemic optic neuropathy and a nonbasal glioma. J Clin Neuroophthalmol, 1990; 10 (3): 188-192.
12. Otradovec, J.: Klinická neurooftalmologie. Praha, Grada publishing, 2003, 176–179.
13. Otradovec, J.: Oční příznaky hypofyzárních nádorů. Čs Oftal, 48; 1992 : 450–463.
14. Stárka, L. (ed.).: Endokrinologie – lékařské repetitorium, Praha, Triton, 2010, 76–82.
15. Torun, N., Sharpe, J.A.: Pseudotumor cerebri mimicking Foster Kennedy syndrome. Neuro-ophthalmology, 1996; 16 (1): 55–57.
16. Vladyková, J.: Některé neurooftalmologické aspekty při tumorech chiasmatické krajiny. Čs Oftal, 43; 1987 : 26–30.
17. Weiss, V., Marek, J.: Hyperprolaktinémie. Doporučené postupy pro praktické lékaře, Česká lékařská společnost JEP, Praha, 2001 : 1–6.
Labels
OphthalmologyArticle was published in
Czech and Slovak Ophthalmology

2014 Issue 6
-
All articles in this issue
- Actual State of the One Day Simultaneous Bilateral Cataract Surgery Issue
- The Effectiveness of Corneal Cross-linking in Stopping the Progression of Keratoconus
- Corneal Transplantations in the Czech Republic in 2012
- The Molecular Genetic and Clinical Findings in two Probands with Stargardt Disease
- Orbital Complications of Sinusitis
- The Cell Phones as Devices for the Ocular Fundus Documentation
- Diagnostic Pitfalls of Pseudo-Foster Kennedy Syndrome – A Case Report
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Orbital Complications of Sinusitis
- Actual State of the One Day Simultaneous Bilateral Cataract Surgery Issue
- Diagnostic Pitfalls of Pseudo-Foster Kennedy Syndrome – A Case Report
- The Molecular Genetic and Clinical Findings in two Probands with Stargardt Disease
