Současné možnosti oftalmologické diagnostiky a spolupráce oftalmologa s neurologem u pacientů s idiopatickou intrakraniální hypertenzí
Autori:
Z. Kasl 1; Š. Rusňák 1; V. Matušková 2; M. Peterka 3; P. Sobotka 3; N. Jirásková 4
Pôsobisko autorov:
Oční klinika Lékařské fakulty v Plzni Univerzity Karlovy v Praze a Fakultní nemocnice, Plzeň, přednosta doc. MUDr. Renata Říčařová, CSc., FEBO
1; Oční klinika Lékařské fakulty Masarykovy univerzity a Fakultní nemocnice, Brno, přednosta prof. MUDr. Eva Vlková, CSc.
2; Neurologická klinika Lékařské fakulty v Plzni Univerzity Karlovy v Praze a Fakultní nemocnice, Plzeň, přednosta MUDr. Jiří Polívka, CSc.
3; Oční klinika Lékařské fakulty v Hradci Králové Univerzity Karlovy v Praze a Fakultní nemocnice, Hradec Králové, přednosta Prof. MUDr. Naďa Jirásková, Ph. D., FEBO
4
Vyšlo v časopise:
Čes. a slov. Oftal., 72, 2016, No. 2, p. 32-38
Kategória:
Original Article
Súhrn
Cíl:
Cílem práce je prezentovat současné možnosti oftalmologické diagnostiky u pacientů s idiopatickou intrakraniální hypertenzí (IIH). Mezi tyto možnosti v posledních letech patří také využití optické koherenční tomografie (OCT). V uvedených kazuistikách poukazujeme na nutnou mezioborovou spolupráci oftalmologa a neurologa při péči o pacienty s IIH.
Metodika:
Problematika diagnostiky a péče o pacienty s IIH je demonstrována ve dvou kazuistikách.
Výsledky:
V obou prezentovaných případech byla po oftalmologickém a neurologickém vyšetření stanovena diagnóza IIH. U obou pacientek byla zahájena léčba acetazolamidem. V průběhu onemocnění byly pacientky sledovány v neurooftalmologické ambulanci Oční kliniky FN Plzeň. Byl sledován vývoj edému papil zrakového nervu (ZN) pomocí fundoskopie a zároveň prováděno měření struktur sítnice na OCT. S normalizací nálezu na terčích ZN klesala tloušťka původně vysoko nad normu rozšířené vrstvy nervových vláken sítnice (RNFL). U obou pacientek došlo během několika měsíců k úplnému ústupu obtíží a odeznění edému papil ZN. Pacientkám se díky edukaci a režimovým opatřením podařilo snížit tělesnou hmotnost o několik kilogramů a tak příznivě ovlivnit vývoj nemoci.
Závěr:
Idiopatická intrakraniální hypertenze je závažné onemocnění, které způsobuje pacientům zásadní omezení v běžném životě a hrozí těžkým poškozením zraku. Vzhledem k těmto okolnostem je včasná diagnóza a správné vedení léčby pro další vývoj zdraví pacienta nezbytné.
Klíčová slova:
idiopatická intrakraniální hypertenze, optická koherenční tomografie, edém terče zrakového nervu, městnavá papila
Úvod
Idiopatická intrakraniální hypertenze (IIH) je definována jako stav, kdy dochází ke zvýšení tlaku laboratorně normálního mozkomíšního moku z neznámé příčiny při normálním nálezu na počítačové tomografii (CT) s kontrastní látkou nebo na magnetické rezonanci (MR) hlavy (2, 5, 12). To vše při fyziologickém neurologickém nálezu s výjimkou parézy VI. hlavového nervu. První případy pacientů s IIH popsal Quincke, který zmínil vyšší tlak likvoru krátce po provedení první lumbální punkce v roce 1897. Pro tento stav se používá v medicínské terminologii dlouhá léta také označení pseudotumor cerebri. Foley v roce 1955 pojmenoval zvýšený tlak likvoru nejasné etiologie jako benigní intrakraniální hypertenzi. Od termínu je ale dnes upuštěno vzhledem k publikovaným případům pacientů s těžkým poškozením zraku (3, 20). Incidence onemocnění v současné populaci je 0,9 na 100 000 obyvatel respektive 3,5 na 100 000 žen za rok. Z číselných hodnot uvedených výše jasně vyplývá, že onemocnění více postihuje ženy, a to především mladší ženy s vysokým body mass indexem (BMI). V této skupině incidence stoupá až na 19/100 000 za rok. Obezita je jedním z hlavních rizikových faktorů. S trvalým nárůstem incidence obezity v naší populaci se také zvyšuje incidence IIH (4, 16). IIH se vyskytuje u dospělých, adolescentů a méně často také u prepubertálních dětí (8). IIH může být úzce spojena s hormonálními poruchami, poruchami výživy, překážkami v žilním odtoku, stavy po meningitidě při subarachnoidálním krvácení, hyperkoagulačními stavy a dalšími (13). Onemocnění má nejen neurologickou, ale také oftalmologickou symptomatologii. Proto se může oční lékař stát prvním navštíveným specialistou nebo může být žádán o konziliární vyšetření. U těchto pacientů se obvykle setkáváme s nálezem oboustranného edému papily zrakového nervu (ZN), který vyžaduje promptní diferenciálně diagnostickou úvahu s indikací grafického vyšetření. Cílem této práce je upozornit na diagnostický postup při IIH s důrazem na současné možnosti použití optické koherenční tomografie (OCT) k monitoraci vývoje edému papil ZN a vyzdvihnout důležitost vzájemné spolupráce oftalmologa s neurologem při stanovení správné diagnózy a nastavení optimální terapie.
Kazuistika 1
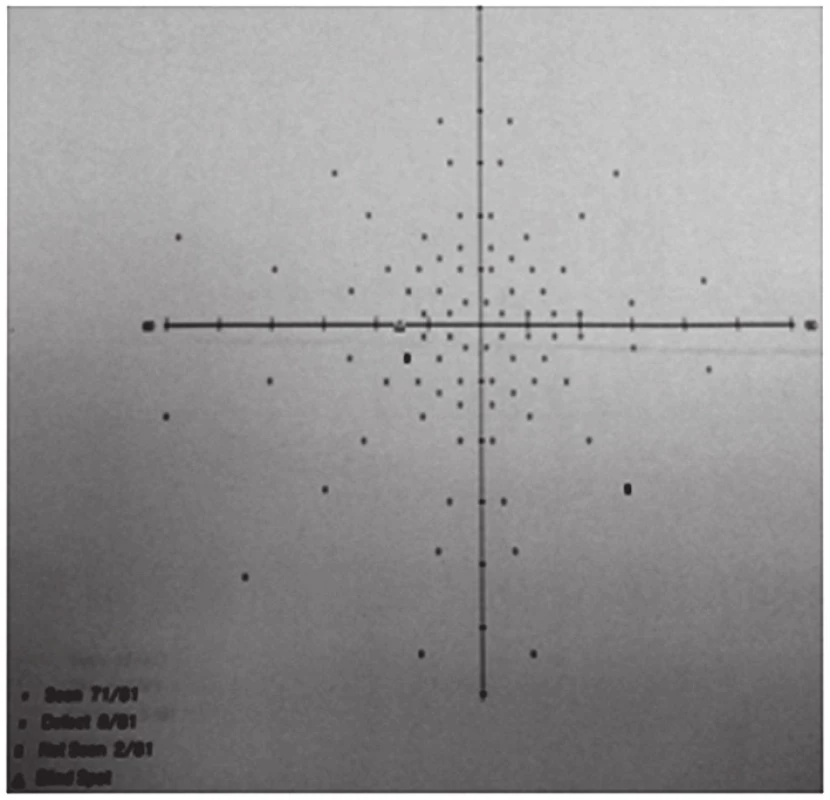
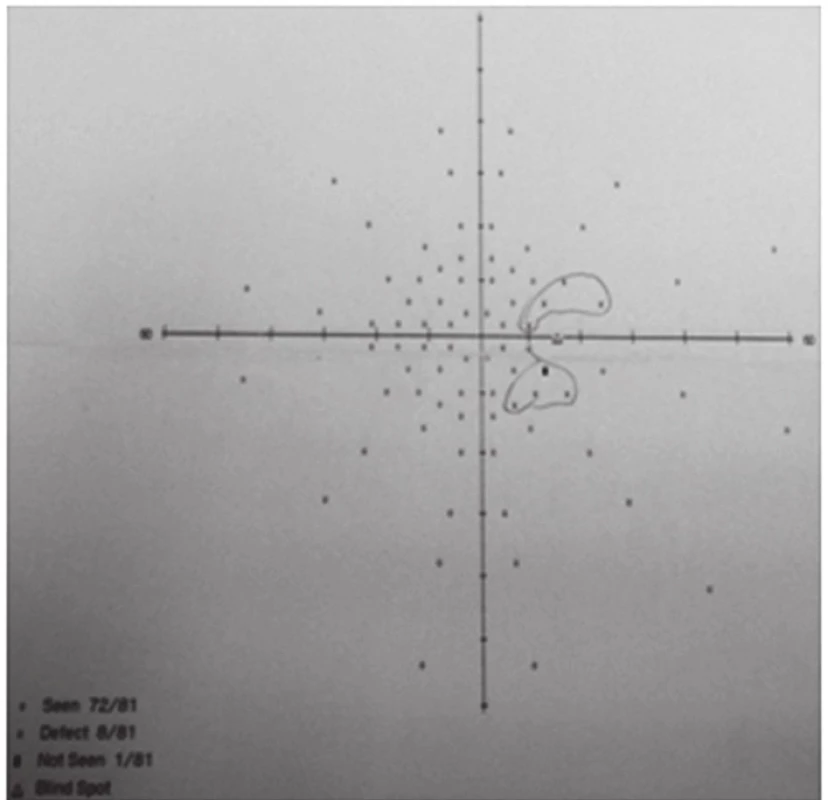
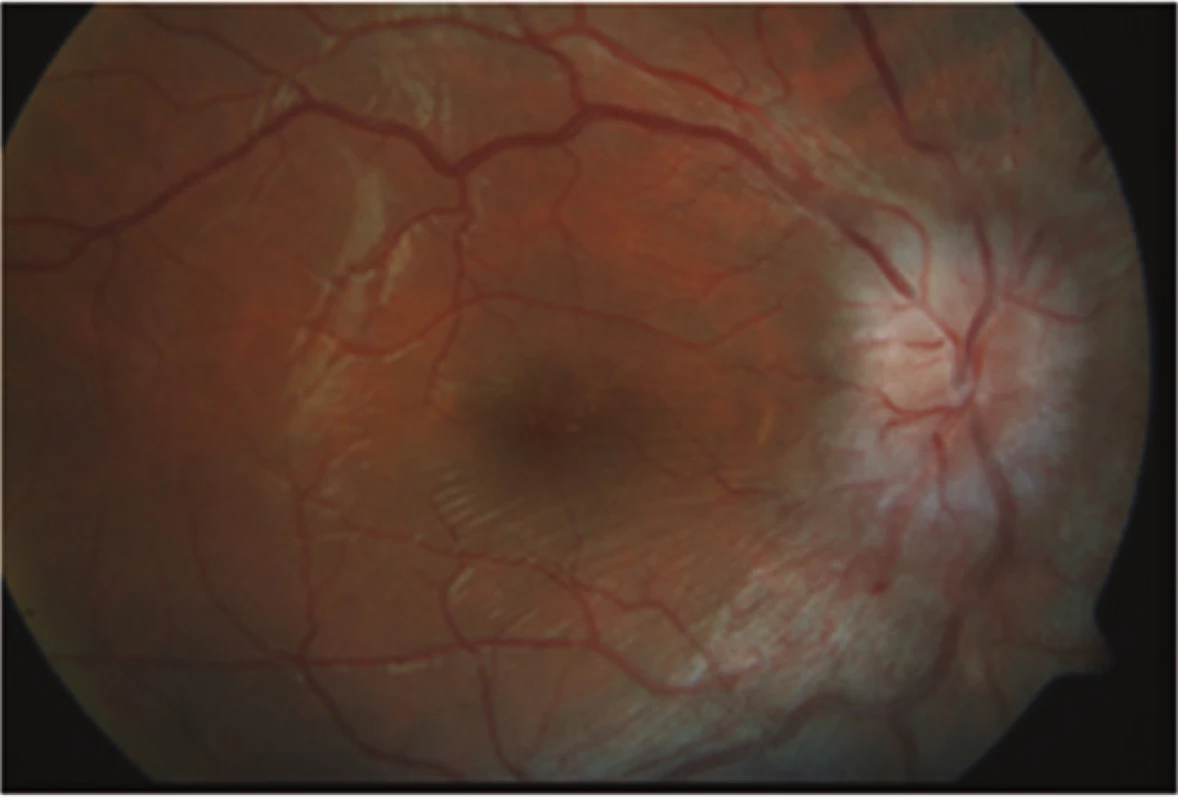
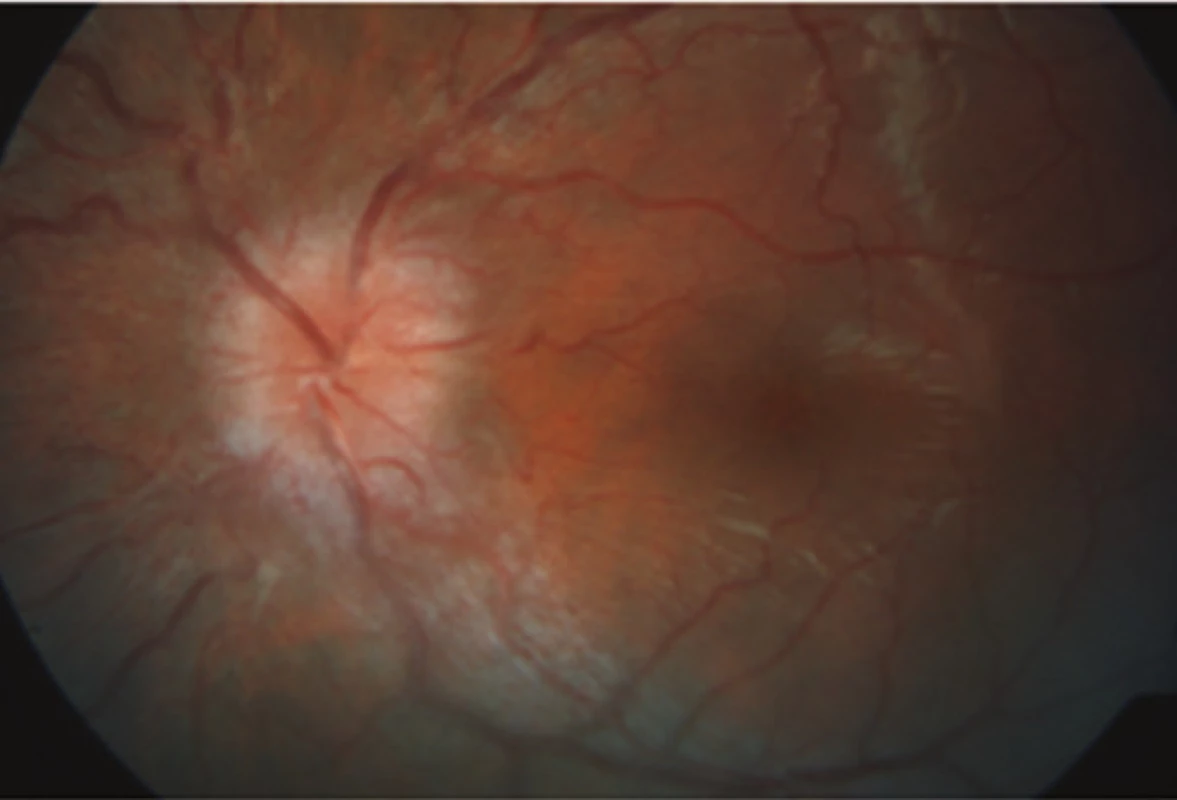
V červenci 2013 jsme na naší klinice vyšetřili patnáctiletou dívku s body mass indexem (BMI) 31,4 odeslanou ošetřujícím dětským lékařem pro pocity fleků v zorném poli (ZP) a přechodnou diplopii. V anamnéze subjektivně dominovaly bolesti hlavy trvající několik dní v průběhu května 2013, dále intenzivnější v červnu 2013. Jinak byla dívka zdráva. Centrální zraková ostrost obou očí byla 1,0 naturálně a nitrooční tlak 18/17 mm Hg. Na perimetru Full Field 81 (FF 81) obou očí jsme našli relativní i absolutní výpady ZP kolem Mariottova bodu. Při vyšetření byly bulby ve středním postavení bez zjevné poruchy hybnosti, bez diplopie. Zornice byly izokorické, reagující na přímý i nepřímý osvit. Další nález na předním segmentu byl normální. V arteficiální mydriáze jsme na očním pozadí pozorovali papily zrakového nervu s masivním městnáním (4. stupně dle Friséna oboustranně), vyšší náplň venózní pleteně peripapilárně při jinak normálním nálezu na sítnici. Provedli jsme měření tloušťky vrstvy nervových vláken sítnice (RNFL) při terči ZN, původně na OCT Zeiss Stratus. Bylo také provedeno vyšetření na Hessově plátně a Maddoxově kříži bez průkazu diplopie. Krevní tlak byl v normě a dle anamnézy s krevním tlakem nikdy obtíže neměla. Pacientku jsme odeslali k provedení CT hlavy.
CT vyšetření mozku a orbit bylo provedeno nativně s popisem: Mozkový parenchym bez ložiskových změn, středočárové struktury bez lateralizace. Komorový systém přiměřené šíře. Skelet bez strukturálních změn, kalcifikace ve falxu, paranazální dutiny volné. Intraorbitálně bez známek expanze, normální šíře okohybných svalů, normální vzhled obou očních bulbů.
S výsledkem CT byla pacientka odeslána na Oddělení dětské neurologie Neurologické kliniky FN Plzeň. Byla provedena lumbální punkce (LP) s udaným normálním výtokovým tlakem při fyziologickém složení likvoru a normálním topickým neurologickým nálezem. Neurolog po konzultaci s naším pracovištěm a obeznámením s masivností edému nevylučuje možnost původně vyššího tlaku likvoru, který nebyl při vyšetření LP zaznamenán. Vzhledem k anamnéze, subjektivním obtížím a nálezu městnavé papily na obou očích, konstituci pacientky 165 cm/85 kg a normálnímu nálezu na grafice hlavy byla po dohodě s neurology stanovena diagnóza IIH a na Oční klinice FN Plzeň byla zahájena léčba acetazolamidem v dávce 750 mg/den. Již po 3 týdnech léčby byl při vyšetření patrný efekt v objektivním nálezu na papile ZN, na perimetru i na OCT. Vzhledem k dobrému efektu relativně nízké iniciální dávky jsme dále pokračovali v této dávce během srpna 2013 a pro stále se lepšící nález byla od září 2013 dávka snížena na 500 mg/den a v průběhu října na 250 mg/den. Léčba byla vedena na Oční klinice a průběžně konzultována s dětskými neurology.
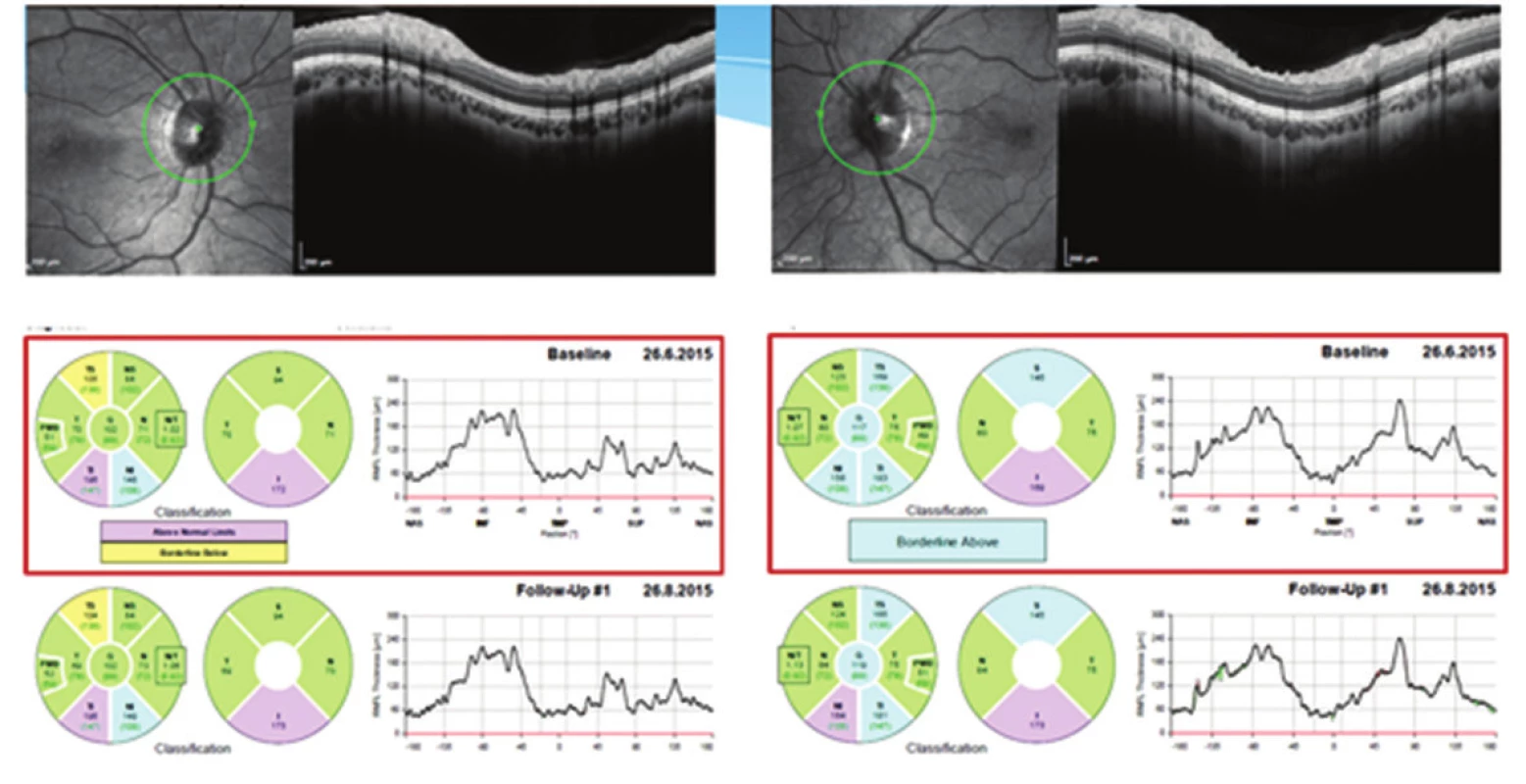
Pro znormalizovaný nález na papilách ZN, subjektivní zlepšení k normě a objektivně normální nález byla léčba acetazolamidem ukončena koncem listopadu 2013. Dále byla pacientka sledována v měsíčních až dvouměsíčních intervalech do února 2015. Od té doby pacientku sledujeme pravidelně s odstupem několika měsíců včetně vyšetření zorného pole. Pacientka je zcela bez očních obtíží. Bolesti hlavy na cílený dotaz opakovaně neguje. Nález odeznělého edému terče ZN oboustranně dokumentuje vyšetření na OCT Heidelberg Spectralis, na kterém je při posledních kontrolách zaznamenána stabilní tloušťka RNFL s prakticky normálními hodnotami. Pacientka má znormalizované ZP na obou očích. Během léčby se pacientce podařilo zhubnout o osm kilogramů.
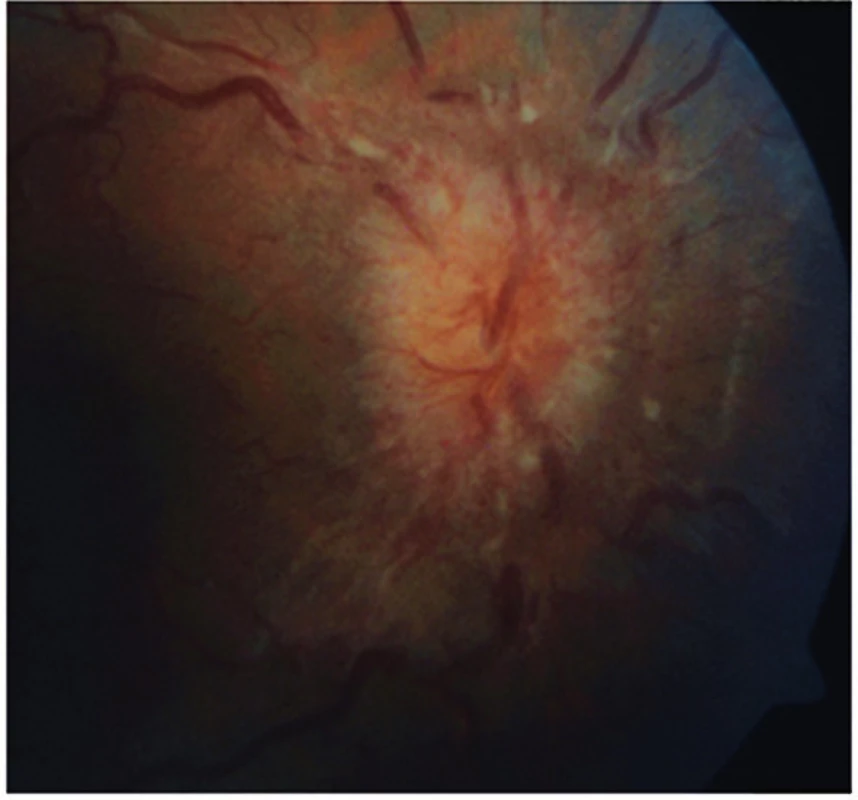
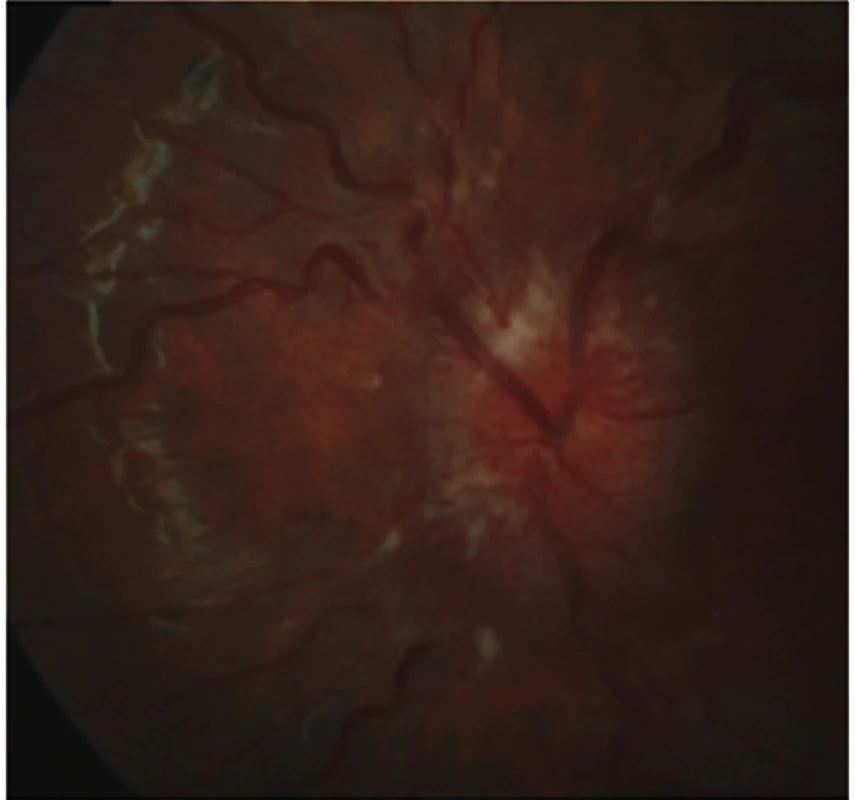
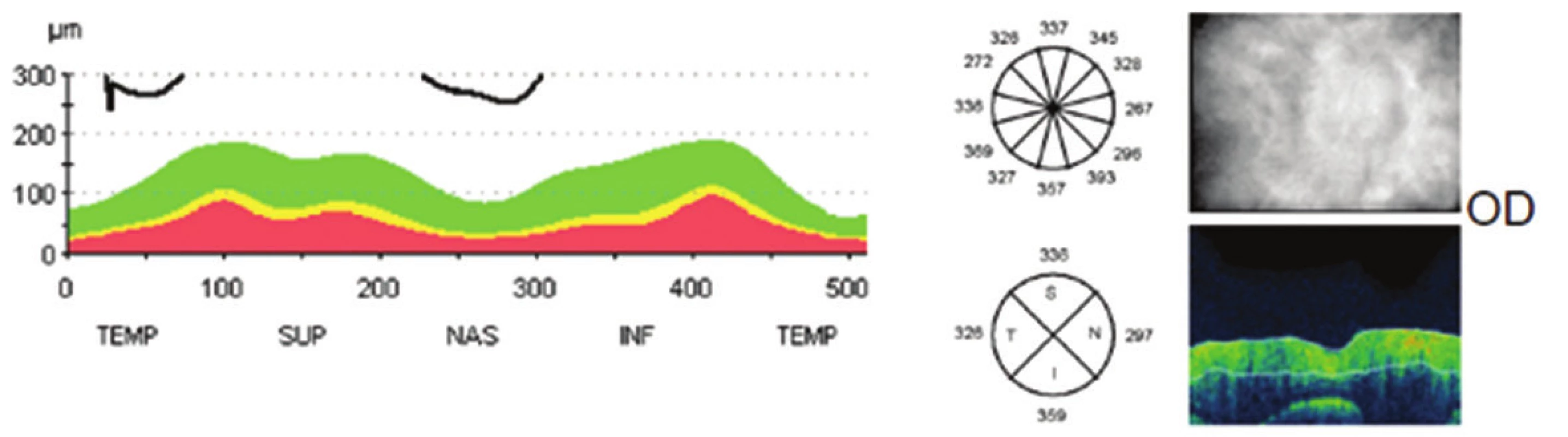
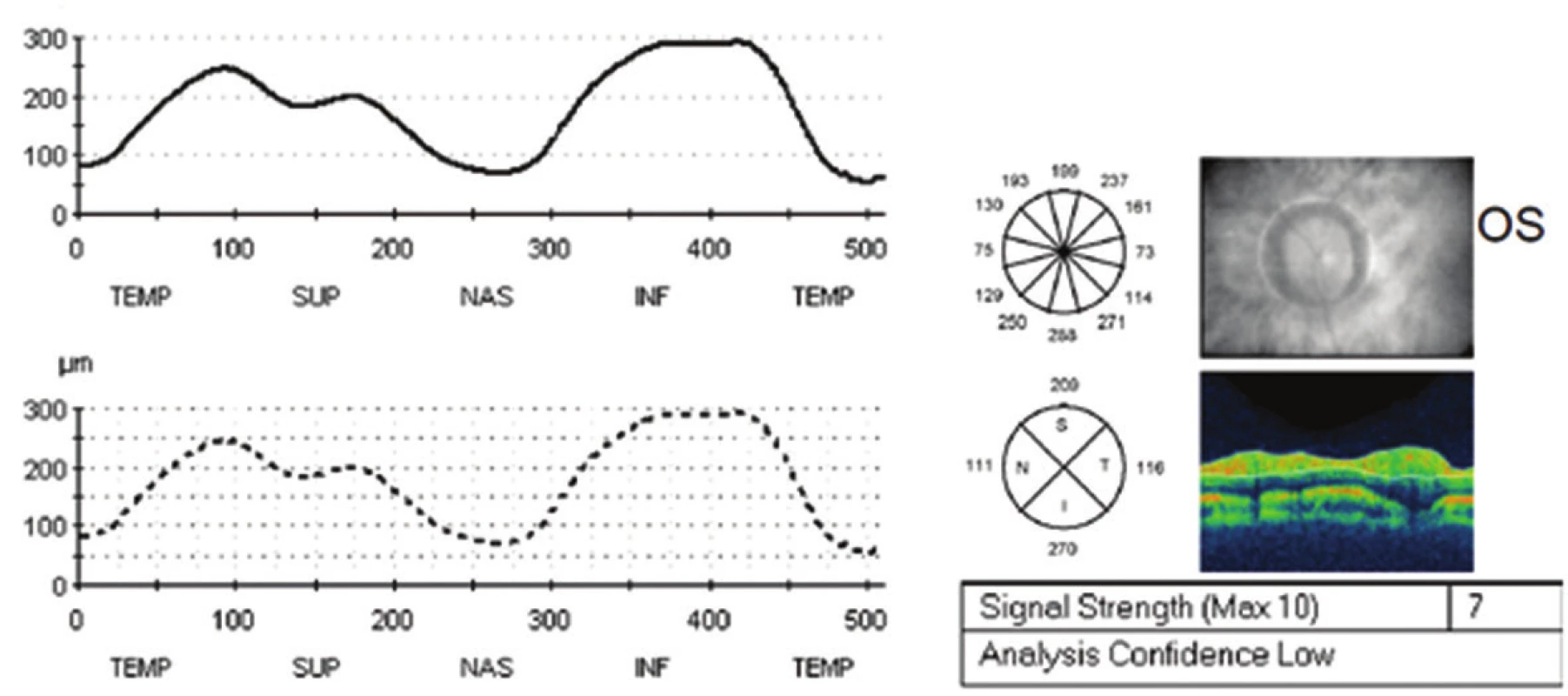
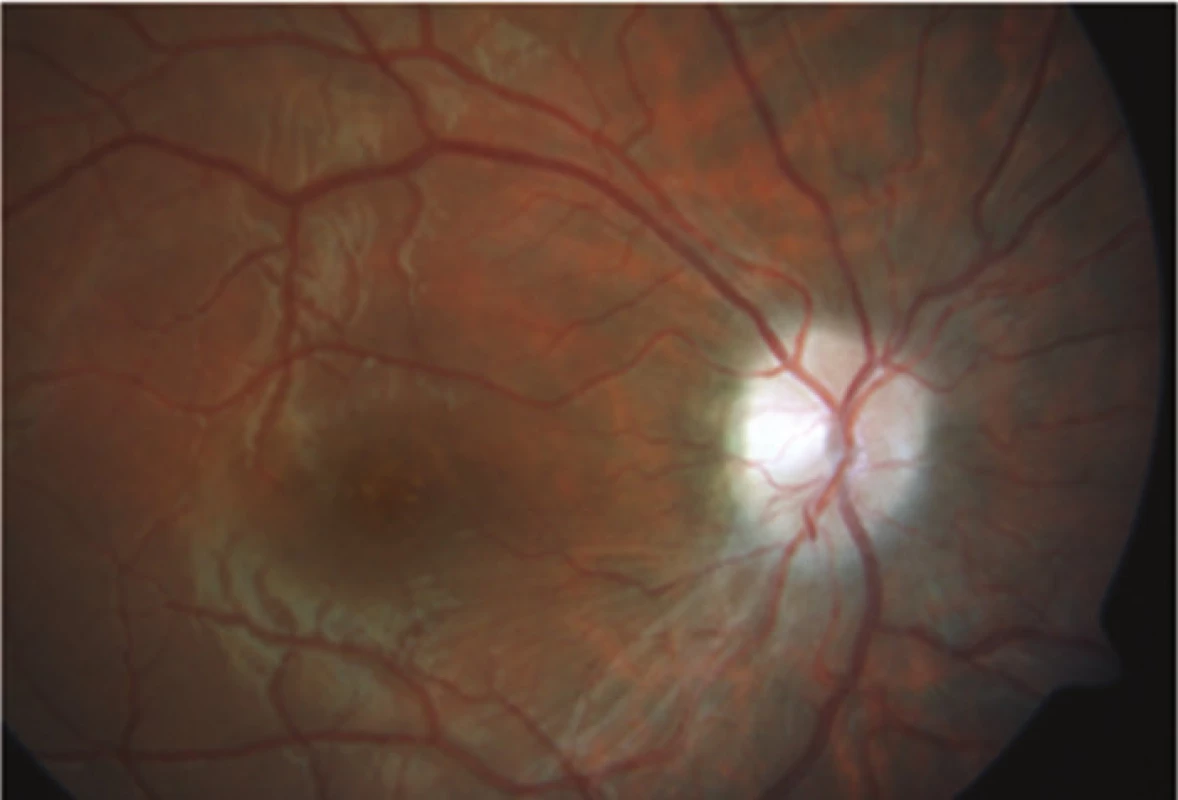
Kazuistika 2
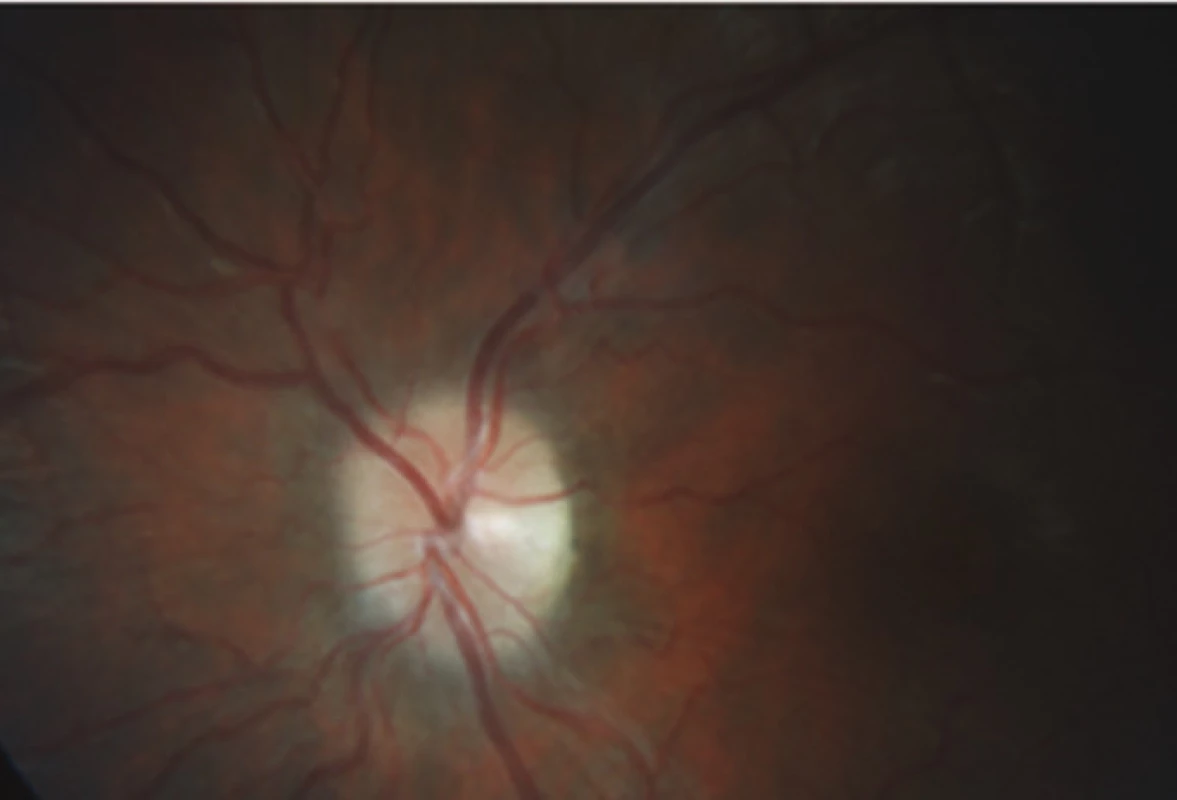
Šestatřicetiletá žena s BMI 30,1 byla vyšetřena na neurologické ambulanci pro bolesti hlavy trvající asi půl roku provázené pocitem rozostřeného vidění. V ordinaci ošetřujícího oftalmologa byl zjištěn suspektní edém papily ZN oboustranně. V říjnu 2014 byla pacientka odeslána na ambulanci Oční kliniky FN Plzeň ke zhodnocení očního nálezu. Centrální zraková ostrost obou očí byla 1,0 naturálně. Nitrooční tlak byl oboustranně v normě. Na našem pracovišti jsme potvrdili edém papily ZN při jinak normálním nálezu na obou očích a na perimetru jsme zastihli relativní i absolutní výpady kolem Mariottova bodu a několik ojedinělých nespecifických výpadů v ZP obou očí. Sonografií proximální části ZN jsme prakticky vyloučili drúzy ZN.
Na CT hlavy s kontrastní látkou provedeném v říjnu 2014 byly popisovány vzhledem k věku volnější subarachnoidální prostory nad frontálními laloky oboustranně, jinak dle CT bez patologických změn.
Po CT hlavy a našem vyšetření bylo vyřčeno podezření na IIH, objednána MR hlavy a LP na Neurologické klinice.
Na MR hlavy byla popsána empty sella, venózní angiomy vpravo frontobazálně, mediotemporálně a v pravé mozečkové hemisféře. Ostatní nález na mozku byl v normě.
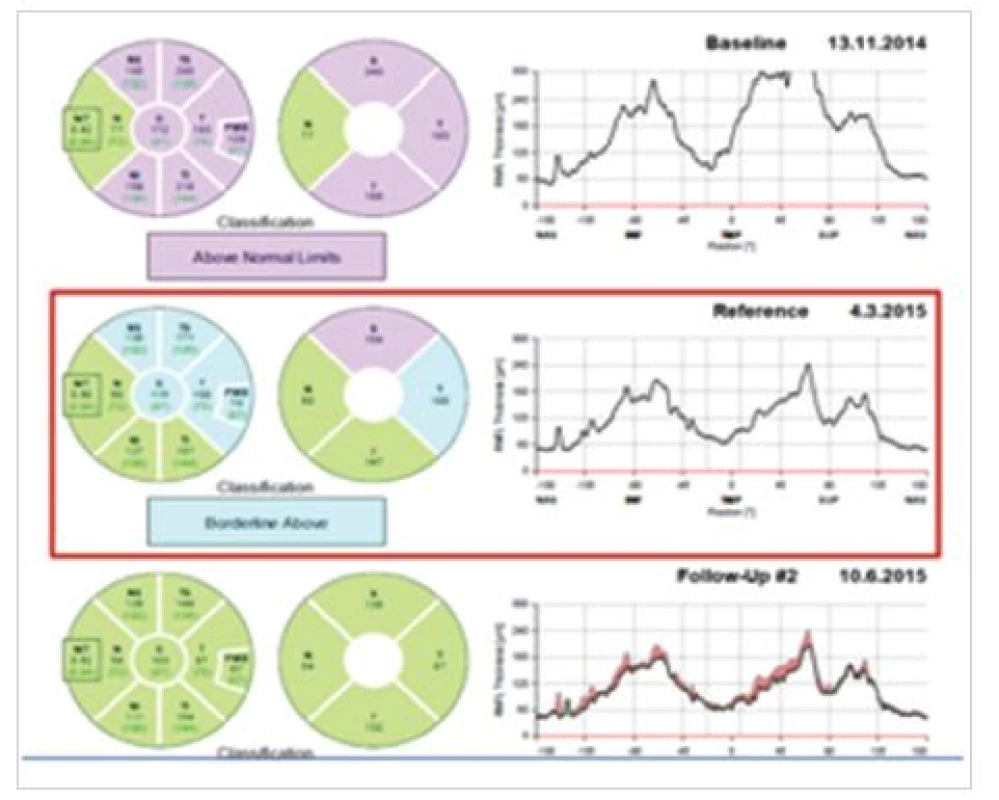
Vzhledem k anamnéze a objektivnímu nálezu byla na Oční klinice FN Plzeň stanovena diagnóza IIH a zahájena léčba acetazolamidem v dávce 750 mg/den. Při LP na Neurologické klinice FN Plzeň byl zjištěn vysoký výtokový tlak 600 mm Hg laboratorně fyziologického likvoru. Po dohodě s námi neurolog zvýšil dávku acetazolamidu na 1 500 mg/den. Nyní pacientka dochází na pravidelné kontroly v měsíčních intervalech na Oční a Neurologickou kliniku FN Plzeň. Vzhledem k zásadnímu zlepšení bolestí hlavy a odeznívajícímu edému papil ZN byla dávka snížena v listopadu 2015 na 1 000 mg/den a v prosinci 2015 na 750 mg/den. Na poslední kontrolu v lednu 2016 se již pacientka dostavila s normálním očním nálezem a je prakticky bez bolestí hlavy. Vzhledem k vývoji plánujeme v nejbližších měsících dále postupně snižovat dávku acetazolamidu. Regrese nálezu je patrná jak při fundoskopii, kde došlo k ohraničení terče ZN, tak při měření RNFL s postupným poklesem tloušťky RNFL signalizujícím ústup edému při léčbě viz obrázek níže. Původní rozšíření slepé skvrny na perimetru FF 81 oboustranně zcela vymizelo a toho času má pacientka fyziologické ZP. Pacientce se podařilo zredukovat hmotnost o šest kilogramů.
Diskuse
Přestože je IIH především neurologické onemocnění, je úloha oftalmologa v diagnostice a monitoraci vývoje choroby nepostradatelná. Onemocnění se obvykle prezentuje bolestí hlavy, pocity šelestů v hlavě, nauzeou a tinnitem. Ze subjektivních obtíží je velmi důležitá informace o bolestech hlavy a jejich intenzitě, která by s regresí onemocnění obvykle měla klesat. Zásadní a bohatá je také oftalmologická symptomatologie zahrnující zejména subjektivně udávané fotopsie, rozmazané vidění, diplopii a bolest v okolí očí, nejčastěji oboustranná retrobulbární. Právě pro časté oční obtíže pacient hledá lékařskou pomoc v oftalmologické ambulanci. Objektivně bývá u většiny případů přítomna porucha ZP při normální nebo jen minimálně zhoršené centrální zrakové ostrosti. Na automatizovaném perimetru byl dle Walla zaznamenán defekt v ZP u 92 % pacientů (21). Asi u třetiny případů bývá horizontální diplopie a u 10–20 % je diagnostikována paréza VI. hlavového nervu (22). Při fundoskopii nacházíme oboustranný obraz edému papily ZN různého stupně. V případě podezření na IIH můžeme použít označení městnavá papila. Termín městnavá papila je v české nomenklatuře vyhrazen pouze pro prosáknutí terče ZN při nitrolební hypertenzi (15). Stupeň edému terče zrakového nervu lze hodnotit subjektivně při fundoskopii pomocí modifikovaného Frisénova schématu (6, 17). V éře před používáním OCT byl oftalmolog odkázán na subjektivní pozorování terče ZN a vyšetření vyžadovalo značnou zkušenost a vlastní sledování vývoje otoku na papile bylo obtížně kvantifikovatelné. Dnes lze díky možnosti měření struktur sítnice a zrakového nervu přesněji odhadovat vývoj městnání na papile. Hodnoty měření peripapilární RNFL lze v čase porovnávat a lépe tak posoudit, jak se vyvíjí edém ZN. Jako korelát míry edému používáme měření tloušťky RNFL cirkulárně kolem terče ZN. Hodnota prvního měření RNFL udává nejen současnou míru edému, ale stává se také vstupní hodnotou, dle které porovnáváme dalšími měřeními RNFL vývoj edému terče ZN, a tak další vývoj onemocnění. Vývoj edému terče ZN posuzujeme vždy společně s klinickým nálezem. Nedostatkem metody OCT je nemožnost odlišení míry edému v poměru k atrofickým poškozeným vláknům gangliových buněk. Tloušťka RNFL je jen číslo udávající rozměr nikoliv kvalitu sledované vrstvy. OCT jsou dle některých studií přesná při mírnějších edémech terče. Při masivním edému jsou hodnoty měření méně přesné (17, 18). U výrazných edémů je přesnější používat měření celé tloušťky sítnice (17). OCT poslouží nejlépe zejména v situaci, kdy nejsme schopni z oftalmoskopického nálezu rozhodnout, zda jde o reálný edém nebo jen neostrý okraj papily (hyperopická papila, papila v dětském věku, fibrae medullares). Drúzy terče lépe odlišíme pomocí ultrazvuku. I minimální edém papily naměřený na OCT může ve spojení s anamnézou typickou pro zvýšení nitrolebního tlaku upozornit na jinak přehlédnutelnou skutečnost. Měření vrstev sítnice má také význam k průkazu atrofie vláken ZN vzniklé při IIH. Atrofie nemusí být oftalmoskopicky patrná, ale při měření na OCT můžeme odhalit ztenčení sítnicových vrstev. Toto měření má význam až po úplném odeznění edému terče ZN (23). Při IIH dochází také k signifikantnímu úbytku tloušťky makuly (14).
V diferenciální diagnóze je třeba mít na paměti, že pacient s oboustrannou městnavou papilou může mít intrakraniální hypertenzi způsobenou jiným závažným patologickým procesem v mozku. Včasné naplánování grafického vyšetření hlavy je především z tohoto hlediska nevyhnutelné. V diferenciální diagnóze je nutné vyloučit hypertonickou neuropatii optického nervu, která nemusí být vždy provázena dalšími charakteristickými známkami na sítnici. Oboustranná papilitida nebo intraokulární neuritida patří k méně pravděpodobným diagnózám. Po zpracování anamnézy a objektivním vyšetření popsaným výše pacienta odesíláme k provedení zobrazovacího vyšetření hlavy a k neurologickému konziliu. Je-li grafické vyšetření hlavy bez patologického nálezu a anamnéza odpovídá onemocnění IIH, indikujeme LP. K potvrzení diagnózy zásadně přispěje výtokový tlak likvoru, jehož normální hodnoty jsou 100–180 mm H2O (8–15 mm Hg) měřeno v poloze pacienta na boku a 200–300 mm H2O (16–24 mmHg) měřeno v sedě (1). Při IIH bývají naměřené hodnoty vyšší. Laboratorně je likvor normální. Předpokládanou diagnózu obvykle potvrdí výsledek LP a neurologického vyšetření a u pacientů zahajujeme léčbu. Začínáme obvykle podáním acetazolamidu v dávce do 1 g na den rozděleně během dne. Dávku je možné navyšovat až do 4 g na den. V případě nejistoty při hodnocení vývoje IIH na podkladě oftalmologického nálezu v kontextu vývoje klinického obrazu lze požádat neurologa o kontrolní lumbální punkci. Hodnota výtokového tlaku likvoru je stále informací, která zásadně přispívá k hodnocení vývoje choroby. V případě, že pacient nezareaguje na konzervativní terapii, je možné opakovat lumbální punkci i několikrát. Na zvážení je neurochirurgická intervence v podobě ventrikuloperitoneálního nebo vertebroperitoneálního shuntu. Přínosná může být také dekomprese pochev ZN, o které referuje Jirásková (9, 10, 11). Shunt a dekompresi pochev optiku lze také kombinovat (7).
Je třeba také diskutovat a poukázat na vzácnou, ale reálnou možnost, že při měření výtokového tlaku likvoru u pacienta s obrazem probíhající IIH nenaměříme patologicky zvýšenou hodnotu. Tento fakt může vzniknout na základě nesprávné techniky měření či při selhání manometru při měření intrakraniálního tlaku. Falešně negativní výsledek by neměl vést k opuštění od diagnózy, zejména pokud u pacienta nadále přetrvává klinické podezření na IIH, v tomto případě je nutné měření intrakraniálního tlaku opakovat. Žádná vyšetřovací metoda včetně LP a OCT není stoprocentně senzitivní k průkazu IIH, i přesto je měření intrakraniálního tlaku hlavní a nejdůležitější objektivní metodou, která napomáhá stanovení diagnózy IIH. V kazuistice 1 se nám výše zmíněná teze potvrdila. U některých pacientů také nepozorujeme a ani pomocí OCT neprokážeme edém terče ZN přes probíhající IIH potvrzenou neurologickým vyšetřením a klinickým vývojem. Přítomnost edému papily ZN upozorňuje na možnou nitrolební hypertenzi, ale absence edému papily nitrolební hypertenzi nevylučuje (19). I v těchto případech je účast oftalmologa a kontrola zrakových funkcí při sledování dalšího vývoje onemocnění nezbytná.
Závěr
OCT je metodou, která vnáší měřením struktur sítnice do diagnostiky edému terče ZN možnost jeho orientační grafické a číselné kvantifikace. Porovnáváním naměřených hodnot pak lze sledovat vývoj edému terče ZN v čase. V oftalmologickém nálezu je edém terče klíčový nejen pro stanovení diagnózy IIH, ale také pro další sledování vývoje choroby. Zásadní roli může OCT sehrát v nejednoznačných případech, kdy bychom mohli edém přehlédnout nebo podcenit. I přes nepřesnosti při měření peripapilárních struktur sítnice během masivního edému papily ZN se dá z redukce hodnot edému v korelaci s klinickým obrazem usuzovat na úspěšnost léčby. IIH lze léčit farmakologicky a v případě nutnosti je indikován chirurgický zákrok. Zásadní význam pro zlepšení pacientova stavu má ale redukce jeho tělesné hmotnosti. IIH je onemocnění s rizikem těžkého poškození zraku a výrazného negativního ovlivnění kvality pacientova života. Vzhledem k této skutečnosti je rozvoj další spolupráce mezi oftalmology a neurology, stejně jako hledání nových a zdokonalování zavedených diagnostických metod, velmi potřebný.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
as. MUDr. Zdeněk Kasl
Oční klinika Lékařské fakulty v Plzni
Univerzity Karlovy v Praze a Fakultní nemocnice Plzeň
Alej Svobody 80
304 60 Plzeň
Email: zdenekkasl@volny.cz
Do redakce doručeno dne 22. 12. 2015
Do tisku přijato dne 15. 4. 2016
Zdroje
1. Agamanolis DP.: Chapter 14 - Cerebrospinal Fluid: The normal CSF. Neuropathology. An illustrated interactive course for medical students and residents [online]. Leden 2013 [cit. 25. března 2016]. Dostupné na: WWW:<http://neuropathology-web.org/chapter14/chapter14CSF.html>.
2. Corbett JJ.: Problems in the diagnosis and treatment of idiopathic intracranial hypertension. Can J Neurol Sci, 1983;10:221–9.
3. Corbett JJ, Savino PJ, Thompson HS, et al.: Visual loss in pseudotumor cerebri. Follow-up of 57 patients from five to 41 years and a profile of 14 patients with permanent severe visual loss. Arch Neurol,1982; 39: 461–474.
4. Durcan FJ, Corbett JJ, Wall M.: The incidence of pseudotumor cerebri. Population studies in Iowa and Louisiana. Arch Neurol, 1988; 45: 875–877.
5. Friedman DI, Jacobs DM.: Diagnostic criteria for idiopathic intracranial hypertension. Neurology, 2002; 95:1492–5.
6. Frisén L.: Swelling of the optic nerve head: a staging scheme. J Neurol Neurosurg Psychiatr, 1982; 45: 13–18.
7. Hlaváčová P, Vlková E.: Benefit chirurgické léčby idiopatické intrakraniální hypertenze -kazuistické sdělení. Čes Slov Oftalmol, 2009; 65: 195–8.
8. Jirásková N, Rozsíval P.: Idiopathic intracranial hypertension in pediatric patients. Clin Ophthalmol, 2008; 2(4): 723–6.
9. Jirásková N, Rozsíval P.: Dekomprese pochev zrakového nervu. Čes Slov Oftalmol, 1995; 51: 254–7.
10. Jirásková N, Rozsíval P.: Dekomprese pochev zrakového nervu – výsledky u prvních 37 operovaných očí. Česk Slov Oftalmol, 1996; 52: 297–307.
11. Jirásková N, Rozsíval P.: Výsledky 62 dekompresí pochev zrakového nervu. Čes Slov Oftalmol,1999; 55: 136–44.
12. Jirásková N.: Idiopatická intrakraniální hypertenze (pseudotumor mozku). Čes Slov Oftalmol, 2000; 56: 262–5.
13. Michael W.: Idiopathic Intracranial Hypertension. Neurol Clin. 2010; 28(3): 593–617.
14. Monteiro ML, Afonso CL.: Macular thickness measurements with frequency domain-OCTfor quantification of axonal loss in chronic papilledema from pseudotumor cerebri syndrome. Eye (Lond), 2014; 28(4): 390–8.
15. Otradovec J.: Klinická neurooftalmologie. 1. vydání. Praha: Grada Publishing 2003.
16. Radhakrishnan K, Ahlskog JE, Cross SA, et al.: Idiopathic intracranial hypertension (pseudotumor cerebri). Descriptive epidemiology in Rochester, Minn, 1976 to 1990. Arch Neurol, 1993; 50: 78–80.
17. Scott CJ, Kardon RH, Lee AG, et al.: Diagnosis and Grading of Papilledema in Patients with Raised Intracranial Pressure Using Optical Coherence tomography vs clinical expert assessment using a clinical staging scale. Arch Ophthalmol, 2010; 128(6): 705–11.
18. Skau M, Sander B, Milea D, et al.: Disease activity in idiopathic intracranial hypertension: a 3-month follow-up study. Neurol, 2011; 258(2): 277–83.
19. Unsöld R.: Ophthalmological symptoms of idiopathic intracranial hypertension:Importance for diagnosis and clinical course. Ophthalmologe, 2015; 112(10): 808–13.
20. Wall M, Hart WM, Jr., Burde RM.: Visual field defects in idiopathic intracranial hypertension (pseudotumor cerebri). Am J Ophthalmol, 1983; 96: 654–669.
21. Wall M, George D.: Visual loss in pseudotumor cerebri. Incidence and defects related to visual field strategy. Arch Neurol, 1987; 44: 170–175.
22. Wall M, George D.: Idiopathic intracranial hypertension. A prospective study of 50 patients. Brain, 1991; 114: 155–180.
23. Yri HM, Wegener M, Sander B, et al.: Idiopathic intracranial hypertension is not benign: a long-term outcome study. J Neurol, 2012; 259(5): 886–94.
Štítky
Maxillofacial surgery OphthalmologyČlánok vyšiel v časopise
Czech and Slovak Ophthalmology

2016 Číslo 2
Najčítanejšie v tomto čísle
- Farmakologické testy u Hornerova syndromu
- Vliv rotace torické multifokální čočky na kvalitu vidění
- Vnitřní tečkovitá choroidopatie
- Současné možnosti oftalmologické diagnostiky a spolupráce oftalmologa s neurologem u pacientů s idiopatickou intrakraniální hypertenzí


