STAVY NAPODOBUJÍCÍ PACHYCHOROIDNÍ CHOROBY SÍTNICE – SOUBOR KAZUISTIK
Authors:
J. Tesař 1; M. Šín 1; P. Němec 1; J. Studnička 2
Authors‘ workplace:
Oční klinika, Ústřední vojenská nemocnice – všeobecná fakultní, nemocnice v Praze
1; Univerzita Karlova, Lékařská fakulta v Hradci Králové, katedra, očního lékařství, Fakultní nemocnice Hradec Králové, Oční klinika
2
Published in:
Čes. a slov. Oftal., 77, 2021, No. 1, p. 36-44
Category:
Case Report
doi:
https://doi.org/10.31348/2021/4
Overview
Pachychoroidní choroba sítnice je soubor onemocnění projevujících se zesílením a hyperperfúzí cévnatky s následnými změnami v senzorické části sítnice. Mezi hlavní jednotku tohoto souboru patří centrální serózní chorioretinopatie (CSC). V praxi se ovšem často setkáváme i s dalšími stavy, které se projevují zesílením cévnatky a změnami v sítnici, avšak nelze je zařadit mezi pachychoroidní choroby. Cílem tohoto sdělení je na sérii 3 kazuistik poukázat na obtížnosti v diferenciální diagnostice chorob sítnice, u kterých nacházíme zesílení cévnatky.
Kazuistika 1: 42letý pacient léčený pro CSC. Po provedení optické koherenční tomografie (OCT), fluorescenční angiografie (FAG) a angiografie s indocyaninovou zelení (ICGA) byla diagnóza změněna na choroidální hemangiom a byla zahájena léčba pomocí fotodynamické terapie (PDT), která vedla k redukci ložiska hemangiomu.
Kazuistika 2: 30letý pacient léčený pro ankylozující spondylitidu přichází pro zhoršení vidění na levém oku. Na OCT se stav podobal chronické CSC. Pacient ovšem před několika dny prodělal horečnaté exantémové onemocnění. Sérologické vyšetření na coxsackievirus bylo pozitivní a diagnóza byla změněna na akutní chorioretinitidu při coxsackievirové infekci. Léčba perorálním prednisonem byla úspěšná.
Kazuistika 3: 46letý pacient byl konzervativně léčen pro CSC. Po provedení FAG a ICGA byla nalezena soliterní dilatovaná choroidální céva v oblasti papilomakulárního svazku s prosakováním pod smyslový epitel, která byla označena jako choroidální makrocéva. Provedli jsme ošetření makrocévy pomocí PDT s velmi dobrým anatomický efektem.
Závěr: Důsledné odlišení těchto zmíněných chorob od pachychoroidních chorob sítnice bylo zásadní při výběru vhodné terapie. Při stanovení diagnózy hraje roli využití všech moderních zobrazovacích metod sítnice a cévnatky.
Klíčová slova:
pachychoroidní choroba – centrální serózní chorioretinopatie – choroidální hemangiom – chorioretinitida – coxsackievirus – choroidální makrocéva
ÚVOD
Moderní zobrazovací metody v čele s optickou koherenční tomografií (OCT) a jeho módem EDI (enhanced depth imaging) nám dovolily lépe pozorovat nejen zesílení cévnatky, ale i její strukturální změny jako jsou dilatace jednotlivých cév nebo jejich patologický průběh. Za patologickou hodnotu zesílení cévnatky je považováno <300 μm subfoveolárně.
Pachychoroidní choroby sítnice zahrnují stavy, u nichž dochází k zesílení cévnatky v oblasti makuly dilatací cév Hallerovy vrstvy s následnou hyperperfúzí těchto cév [1]. Následkem toho dochází k destrukci buněk retinálního pigmentového epitelu (RPE) a k průsaku tekutiny pod smyslový epitel (SE). Základní klinickou jednotkou je centrální serózní chorioretinopatie (CSC), u které rozeznáváme akutní a chronickou formu. Dalšími jednotkami ze souboru pachychoroidních chorob sítnice jsou pachychoroidní pigmentová epitelopatie (PPE), u které dochází k destrukci buněk RPE bez zjevné kolekce tekutiny pod SE. Dále pachychoroidní neovaskulopatie (PNV), u které prokazujeme nejčastěji okultní choroidální neovaskulární membránu (CNV) v oblasti undulace RPE a ablaci SE. Poslední jednotkou je polypoidní choroidální vaskulopatie (PCV), u které také nacházíme zesílení cévnatky a navíc nalézáme vakovité dilatace choroidálních cév - polypy.
KAZUISTIKA 1
42letý pacient byl 6 měsíců sledován a konzervativně léčen pro CSC s chronickou ablací SE. Pro přetrvávající ablaci SE byl odeslán k dovyšetření do naší sítnicové poradny. Subjektivně si stěžuje na občasné blikání a rozmazaní obrazu na pravém oku. Bolesti oka a metamorfopsie neguje, stav popisuje jako setrvalý.
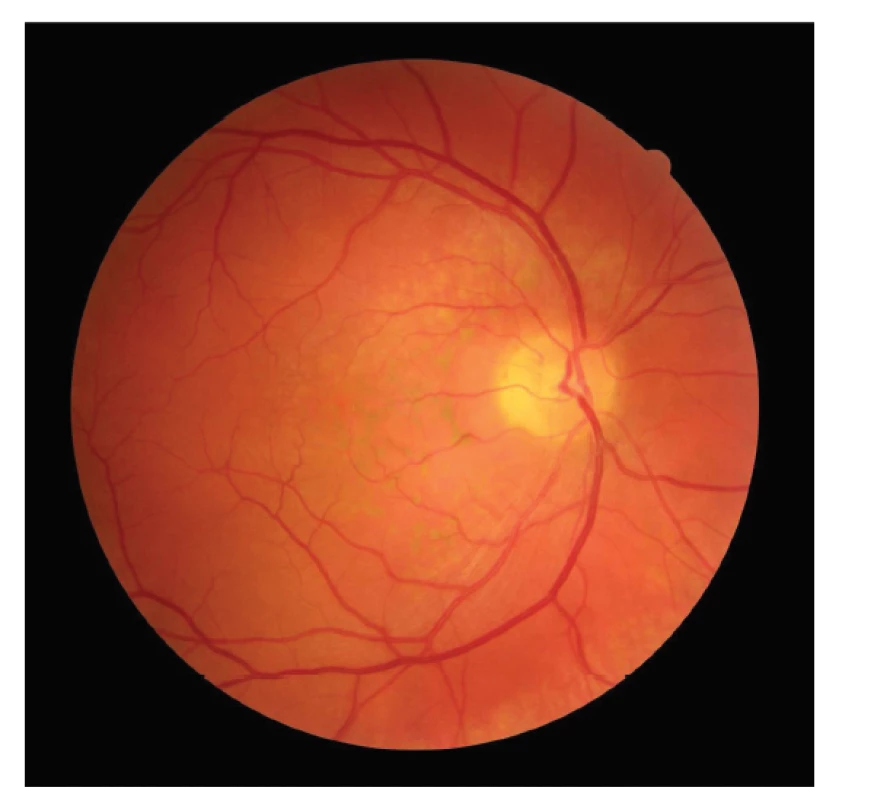
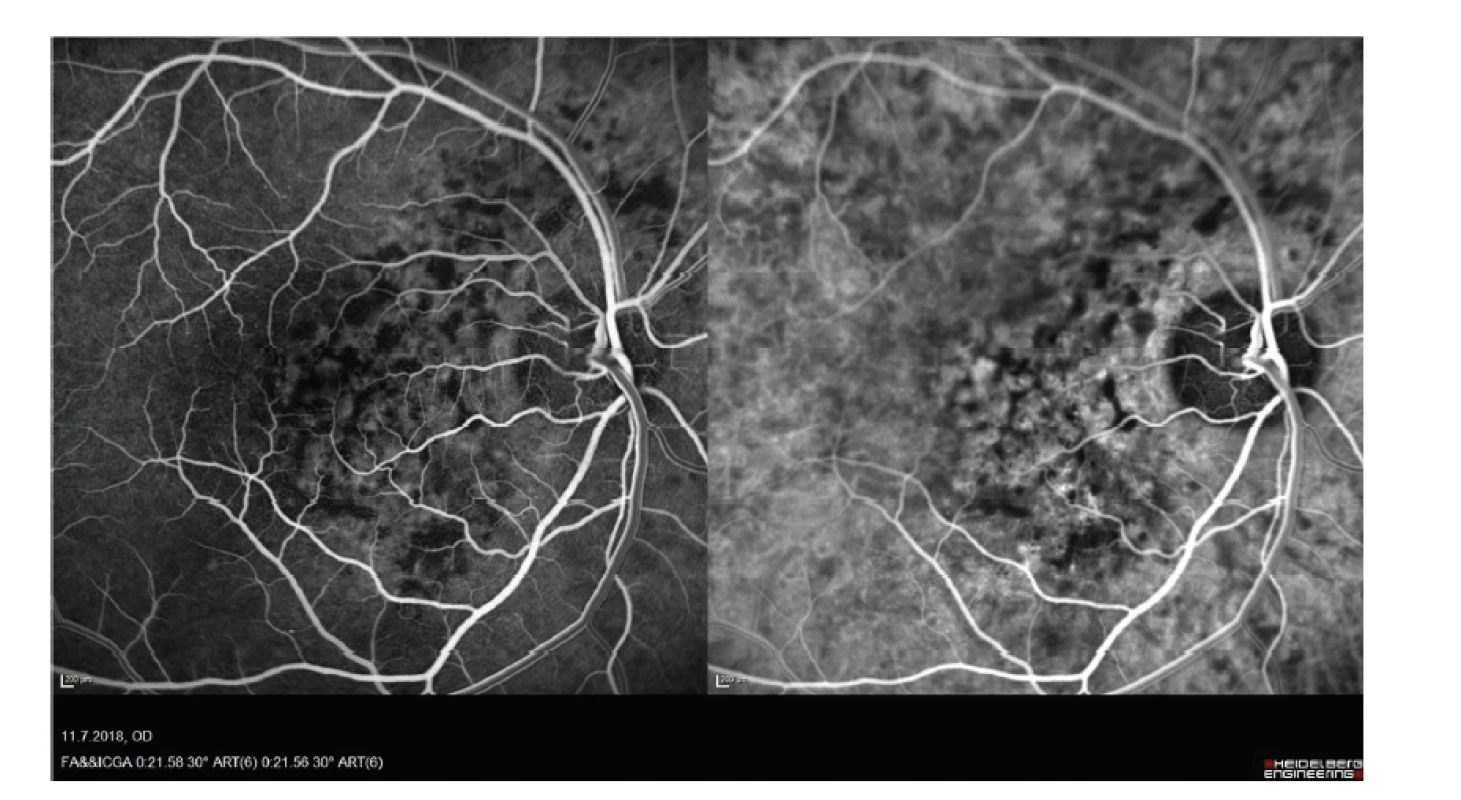
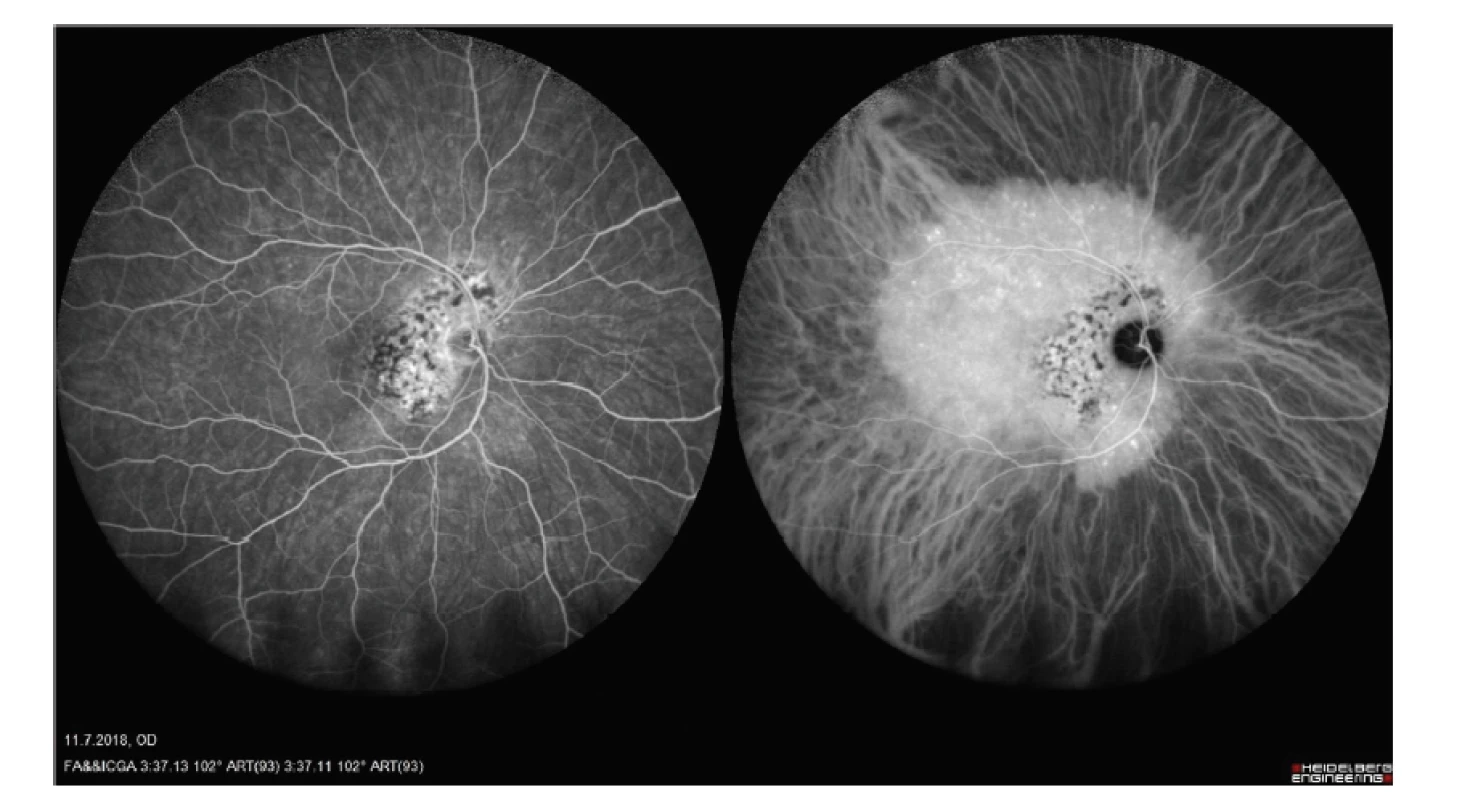
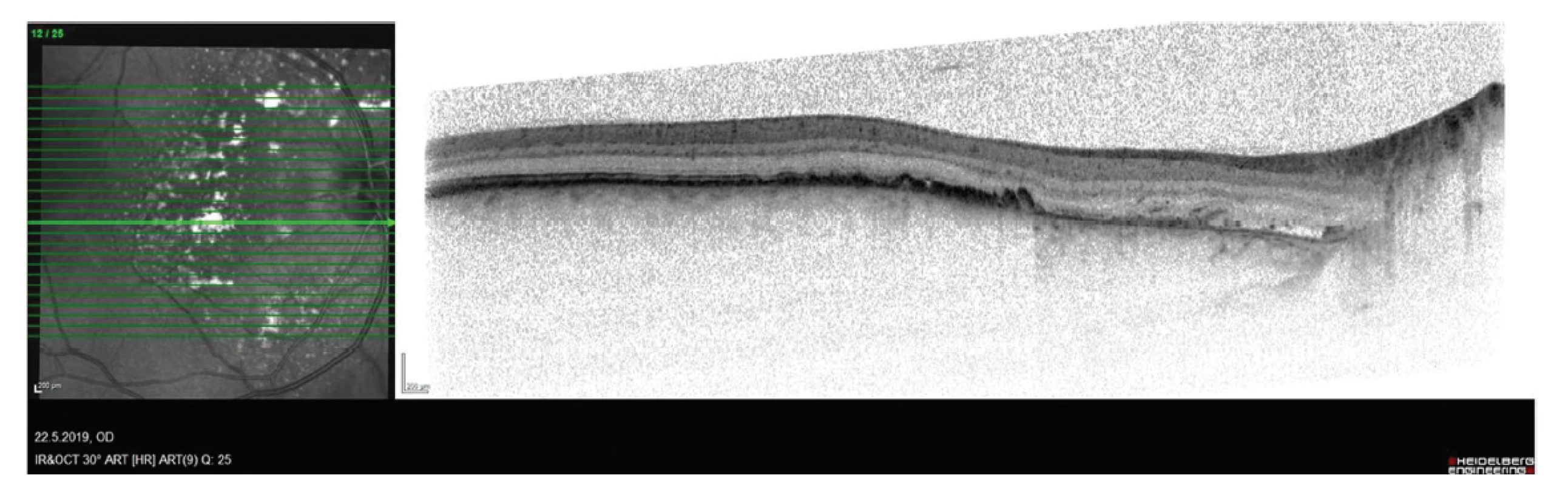
Nejlépe korigovaná zraková ostrost (BCVA) pravého oka byla 1,0, na levém oku také 1,0. Nitrooční tlak (NOT) byl v normě. Nález na předním segmentu odpovídal věku. Na pozadí pravého oka bylo patrno několik bělavých ložisek bez výrazné elevace sítnice v makule kolem zrakového nervu, nebyla přítomna hemoragie, nález na cévách a v periferii byl v normě (Obrázek 1). Na OCT byla patrna ablace SE v nasální části makuly, pod SE byla patrna hyperreflexní ložiska, která odpovídala bělavým ložiskům na sítnici (Obrázek 2). Intraretinálně byla sítnice v normě. Nápadná byla prominence choroidey v blízkosti terče zrakové nervu v supero-nasální části makuly, zvláště pak při použití módu EDI. Byla provedena fluorescenční angiografie (FAG) a angiografie s indocyaninovou zelení (ICGA), které ukázaly časnou a postupnou hyperfluorescenci, která přesahovala ložisko ablace SE (Obrázek 3 a 4). Celkový rozsah sytícího se ložiska byl na širokoúhlém snímku až 5x7 DA (disc area). V oblasti při terči byla hypofluorescenční ložiska korespondující s exsudáty pod SE. Konfigurace cévy a rychlost plnění byly na obou očích v normě. Byla provedena magnetická rezonance s negativním nálezem a vysloveno podezření na choroidální hemangiom.
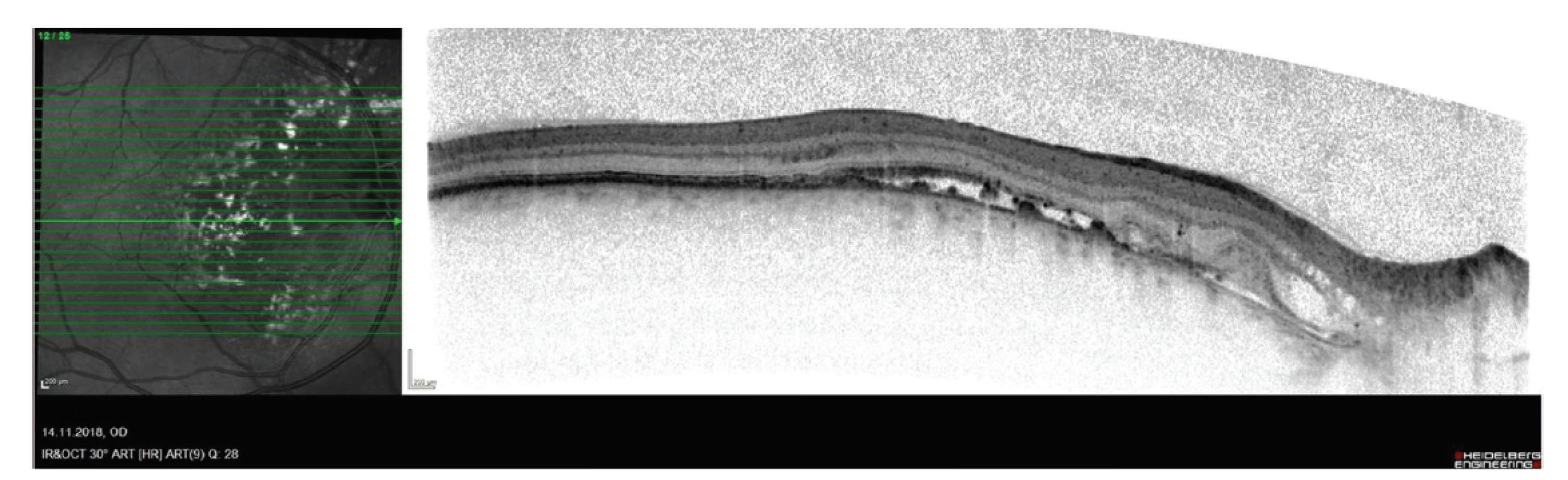
Pro dobrý vízus pacienta a minimální subjektivní obtíže jsme se rozhodli pacientův nález pouze sledovat. Ovšem po jednom roce přichází již s poklesem BCVA na 0,3 a subjektivním zhoršováním. Rozhodli jsme se pro léčbu pomocí redukované fotodynamické terapie (PDT) ve třech ložiscích v nasální oblasti makuly, kde byla exsudativní aktivita největší. Jako pretreatment jsme použili intravitreální aplikaci afliberceptu.
4 měsíce po léčbě se pacientův stav stabilizoval a došlo ke ztenčení choroidálního ložiska a k poklesu ablace SE (Obrázek 5). BCVA se ustálila na 0,5 a subjektivně pacient přestal vnímat blikání obrazu, i když si uvědomoval snížení kvality vidění oproti druhému oku.
DISKUSE
Choroidální hemangiom je benigní vaskulární hamartom, který se projevuje jako oranžová jednotlivá unilaterální masa při zadním pólu oka. Dělíme ho dva typy: difúzní a ohraničený. Difúzní typ bývá součástí Sturge-Weberova syndromu. Histologicky rozeznáváme typy kapilární, kavernózní a smíšený. Buňky cévní stěny nejeví známky proliferace a pokud se tumor zvětšuje, je to dáno spíše žilní kongescí, než zmnožením buněk samotného tumoru [2,3]. Často je doprovází serózní ablace SE a cystoidní makulární edém. V subretinálním prostoru se mohou nacházet makrofágy s lipofuscínem, které dávají žluto-bělavý vzhled [4]. Tvorba fibrózní jizvy, osifikace tumoru a vznik neovaskulární membrány jsou vzácné, avšak popsané jevy [2]. Vrstva gangliových buněk nebývá téměř nikdy postižena [5]. Mezi základní vyšetřovací metody patří OCT, FAG a ICG angiografie, ultrazvuk (UZV) a magnetická rezonance. Na ICG angiografii vidíme časnou „krajkovanou“ hyperfluorescenci a v pozdních fázích vidíme naopak vymytí barviva (tzv. „wash-out“) a hypofluorescenci [6,7,8]. Na UZV A scanu nalézáme vysokou vnitřní reflektivitu, která pomáhá hemangiom odlišit od choroidálního melanomu [9]. OCT snímky pomáhají rozpoznat sekundární změny sítnice a v módu EDI analyzovat vnitřní strukturu tumoru [10]. Průměrný věk nástupu obtíží je mezi dvacátým a padesátým rokem věku [2,3]. Asymptomatické léze stačí pouze sledovat, symptomatické léze se dají léčit pomocí fotodynamické terapie, laserové fotokoagulace, radioterapie, brachyterapie pomocí lokálního zářiče, transpupilární termoterapie, protonové terapie a Anti-VEGF terapie. PDT se jeví jako metoda s nejlepšími výsledky při minimální destrukci tkáně i když její možnosti jsou omezené zvláště u rozsáhlejších lézí [11]. Opakované PDT s sebou nese riziko choroidální atrofie a degenerace neuroretiny [12].
Diferenciálně diagnosticky je důležité hemangiom odlišit od amelanotického choroidálního melanomu, choroidálního névu, choroidální metastázy, CSC, choroidálního osteomu a zadní skleritidy.
KAZUISTIKA 2
30letý pacient přichází pro 2 dny trvající zhoršení vidění na levém oku. Vnímá výpad v centru zorného pole, neguje bolest oka. Několik dní před vznikem obtíží prodělal on, jeho manželka a jejich 3leté dítě horečnaté onemocnění s exantémem plosek horních i dolních končetin, které u všech členů rodiny spontánně odeznělo. Náš pacient se léčí s ankylozující spondylitidou pomocí biologické léčby adalimumab (Humira) již 10 let bez výrazných klinických projevů.
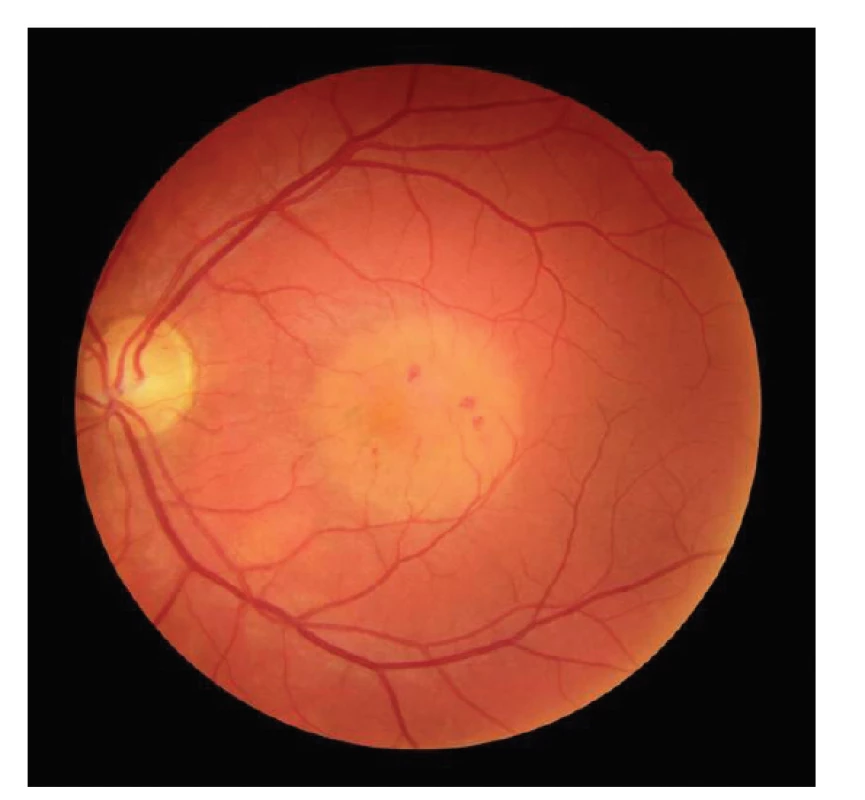
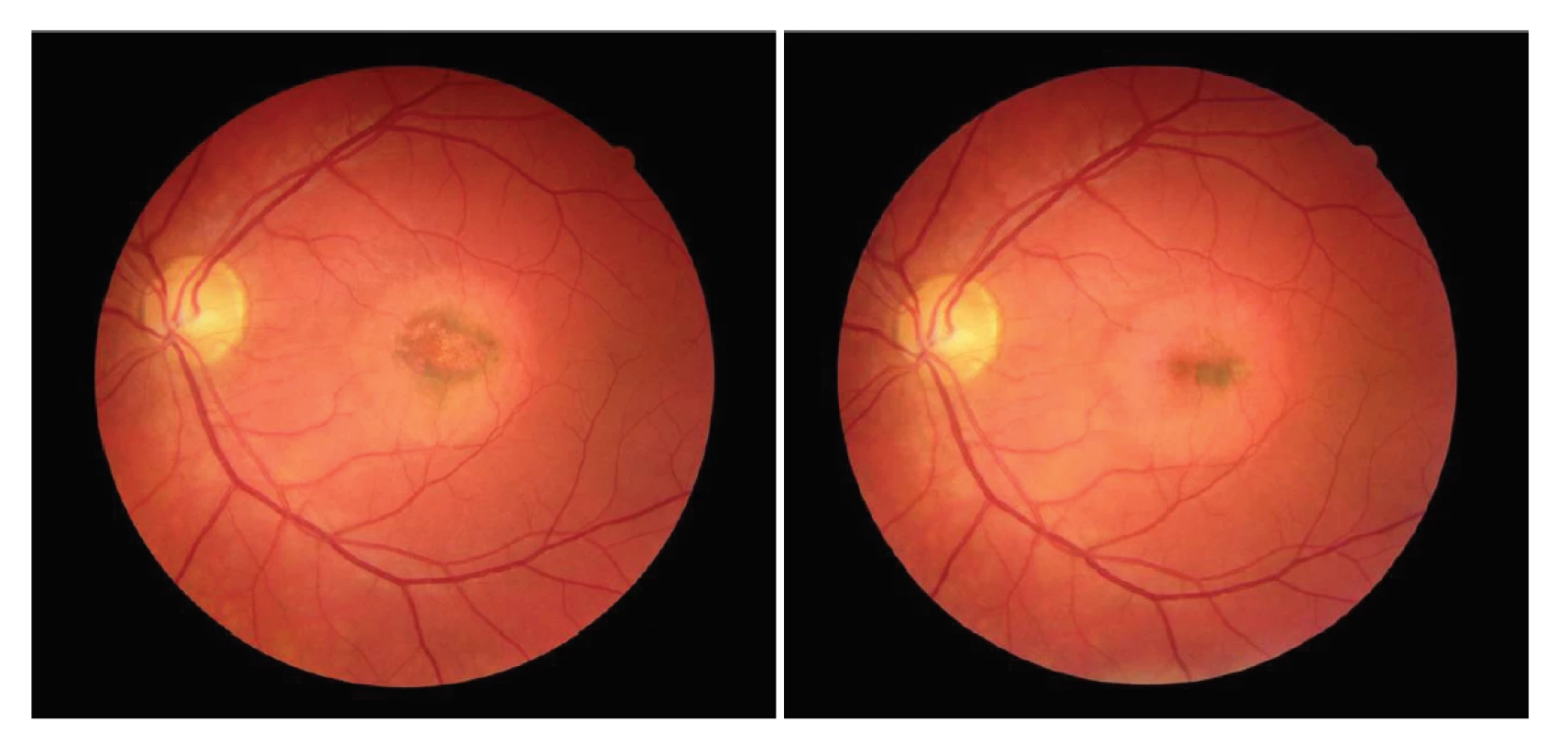
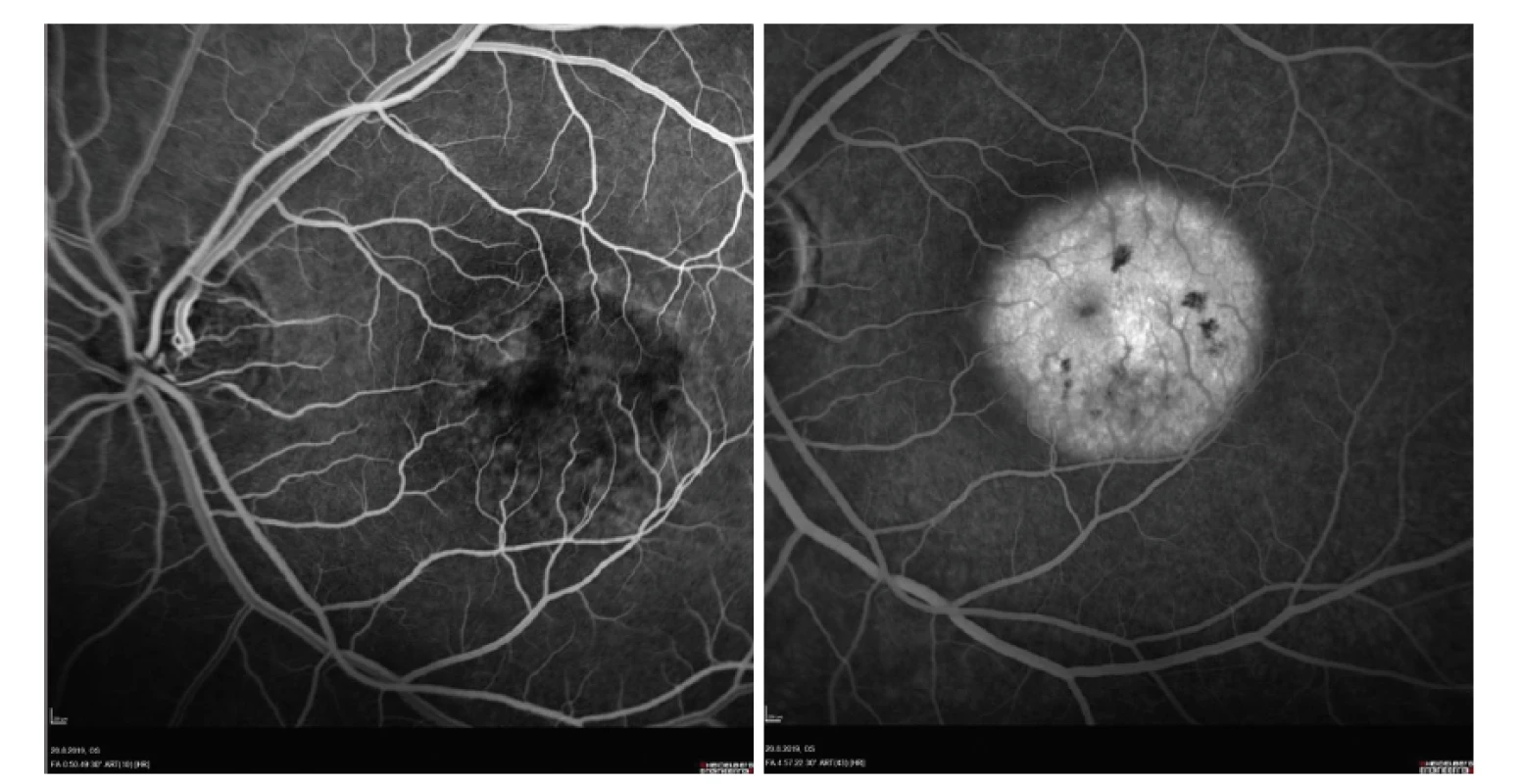
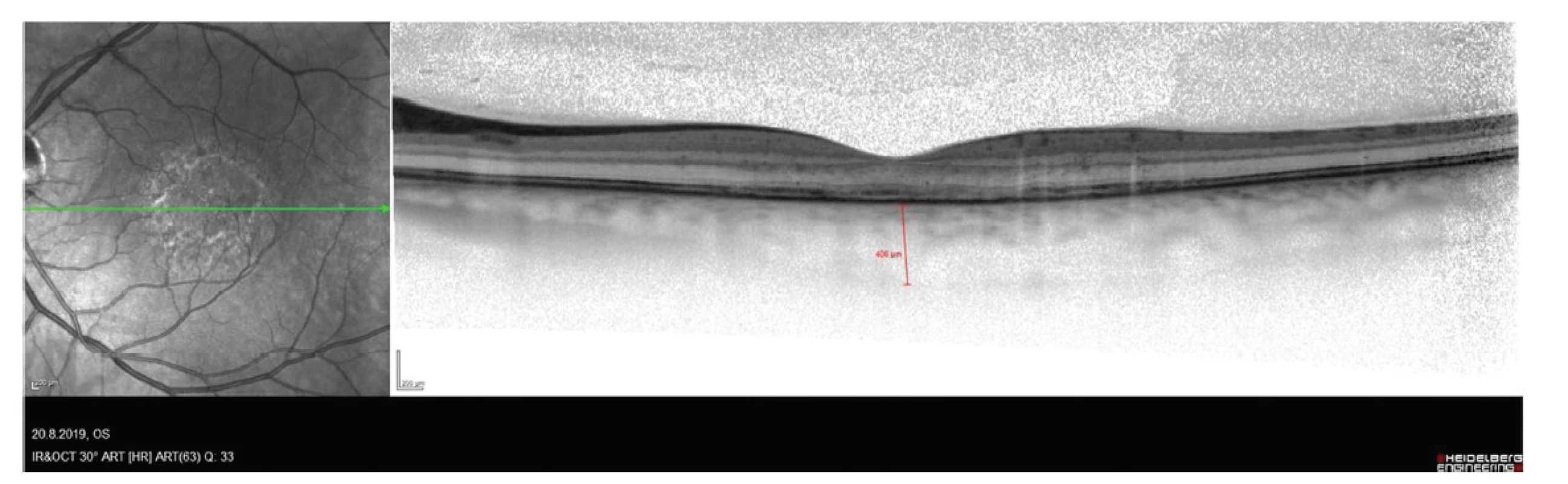
Vízus na pravém oku je 1,0 naturálně, na levém oku pohyb se správnou projekcí světla, NOT je v normě, nález na předním segmentu je přiměřený věku. V oblasti makuly levého oka oftalmoskopicky nález okrouhlého šedo-žlutavého ložiska velikosti 2 papilárního diametru bez elevace, 3 velmi drobné hemoragie a naznačení dysgrupace pigmentu typu pepř a sůl. Nález na cévách a v periferii sítnice je v normě (Obrázek 6). Na snímcích OCT makulární krajiny nalézáme dezintegraci vrstvy RPE a fotoreceptorů v rozsahu okrouhlého defektu. Dále pak zesílená cévnatka v oblasti přesahující ložisko (subfoveolární tloušťka choroidey byla 400 μm vlevo, 300 μm vpravo), intraretinálně je nález v normě, bez edému, bez porušení stratifikace vrstev, foveolární vkleslina nebyla porušena (Obrázek 9). Na FAG byla patrná časná a postupně narůstající skvrnitá hyperfluorescence, která korespondovala co do rozsahu s okrajem léze (Obrázek 8 A,B). Stav napodoboval pachychoroidní chorobu sítnice, nejvíce pak chronickou CSC ve stadiu remise, tedy bez kolekce tekutiny pod SE.
Vzhledem k anamnéze horečnatého exantemového onemocnění jsme také pojali podezření na chorioretinitidu při tzv. „nemoci ruce – noha – ústa “ způsobené coxsackievirem. Byly provedeny základní krevní odběry a navíc i sérologie na coxsackievirus. Byla nasazena terapie nepafenac kapky 1 mg/ml (Nevanac) 3xd, aescin (Escinum alfa) tablety 3xd a prednison tablety 1 mg/kg s postupným snižováním dávek a celkovou dobou podávání 14 dnů. Na radu revmatologa pacient vynechal léčbu adalimumabem (Humira) a byl nasazen nimesulid 100 mg tablety 3x denně.
Během dvou měsíců došlo postupně ke zlepšení nálezu, vízus se postupně vrátil na 1,0 naturálně. Pacient však stále udává nižší kontrastní citlivost a změnu barevného vnímání na levém oku. Na očním pozadí levého oka byla patrna migrace pigmentu do centra léze s okolním bledšího halo (Obrázek 7 A, B). Na snímku OCT byla patrna postupná přestavba v makulární oblasti, progrese stále více hyperreflexní ablace RPE, postupná obnova hyperreflexivity zevních vrstev sítnice a ztenčení choroidey na 300 μm subfoveolárně (Obrázek 9, 10 A, B). Kontrolní sérologie 1 měsíc po prvním vyšetření prokázala snížení IgM a zvýšení IgG protilátek proti coxsackieviru, což potvrdilo akutní infekci tímto virem v době nástupu prvních obtíží.
DISKUSE
Coxsackievirus je vysoce infekční virus ze skupiny enterovirů způsobující tzv. „nemoc ruka, noha, ústa“ (v angl.“ Hand, foot and mouth dissease), která se projevuje několik dní trvající horečkou a makulopapulárním až papulózním exantémem na ploskách dolních i horních končetinách a na sliznici úst. Bývá doprovázena laryngitidou, která může být zaměněna za bakteriální (nejčastěji streptokokovou) angínu a být i takto chybně léčena pomocí antibiotik. Přímá terapie neexistuje a onemocnění často spontánně odezní během několika dní. Vzácně může infekce tímto virem způsobit encefalitidu, meningitidu, pneumonii a myokarditidu [13]. Mezi popsané oční postižení patří keratokonjunktivitida a uveitida. Jedním ze vzácných projevů může být panuveitida [13–17] projevující se vitritidou a centrální chorioretinitidou (tzn. unilaterální akutní idiopatická makulopatie, UAIM). Změny zevních vrstev sítnice a zesílení choroidey mohou vést k záměně za pachychoroidní chorobu sítnice, zvláště pak za chronickou CSC bez přítomnosti tekutiny a navést lékaře k léčbě pomocí antialdosteronu, laseru nebo PDT. Proti diagnóze pachychoroidní choroby ovšem svědčí rychlost vzniku, přítomnost drobných hemoragií a asymetrie v tloušťce choroidey mezi oběma očima. Při UAIM je naopak častá přítomnost subretinální tekutiny a normální intraretinální konfigurace sítnice, což ji může činit obtížně odlišitelnou od CSC. Důležitá je pečlivá anamnéze, nejen chronických chorob, se kterými se pacient léčí ale i akutních onemocnění.
KAZUISTIKA 3
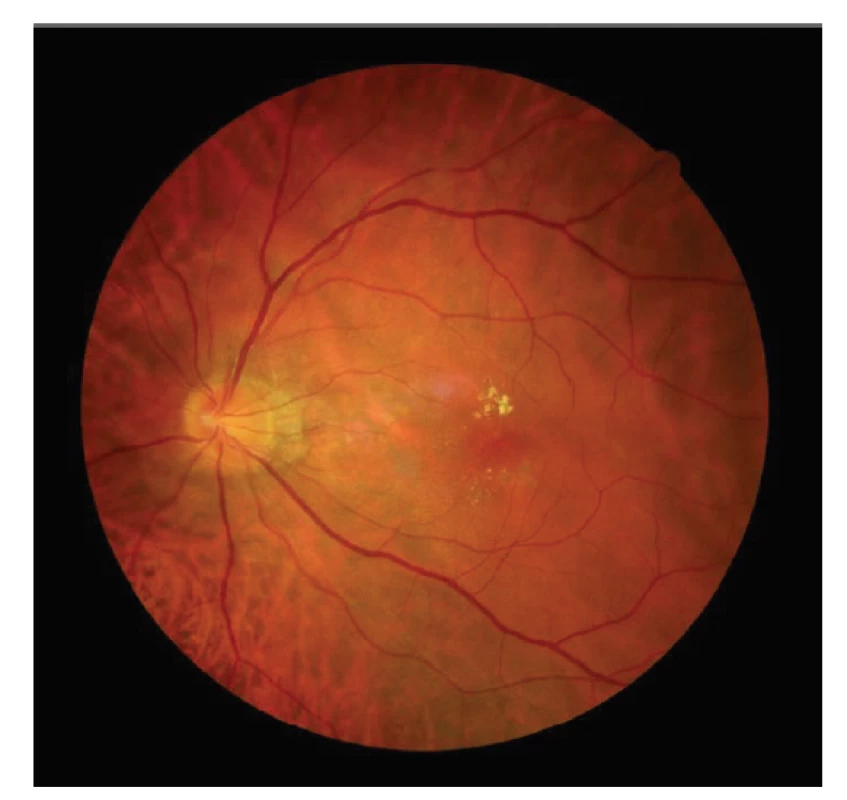
46letý muž vnímá na levém oku asi rok zhoršení vidění. Byl léčen v soukromém zařízení s diagnózou CSC konzervativním postupem. Po 4 měsících léčby byl odeslán na naše pracoviště k podrobnějšímu vyšetření. Subjektivně je obraz rozmazaný a vnímá centrální skotom, popisuje mírně pozitivní Amslerův test, BCVA je 0,1, vidění pravého oka je s podobnou korekcí 1,0, NOT je v normě. Objektivně normální nález na předním segmentu, na sítnici bylo patrné zrnění pigmentu a tvrdé exsudáty v inferonasální části sítnice, ostatní nález na sítnici i cévách sítnice byl v normě (Obrázek 11).
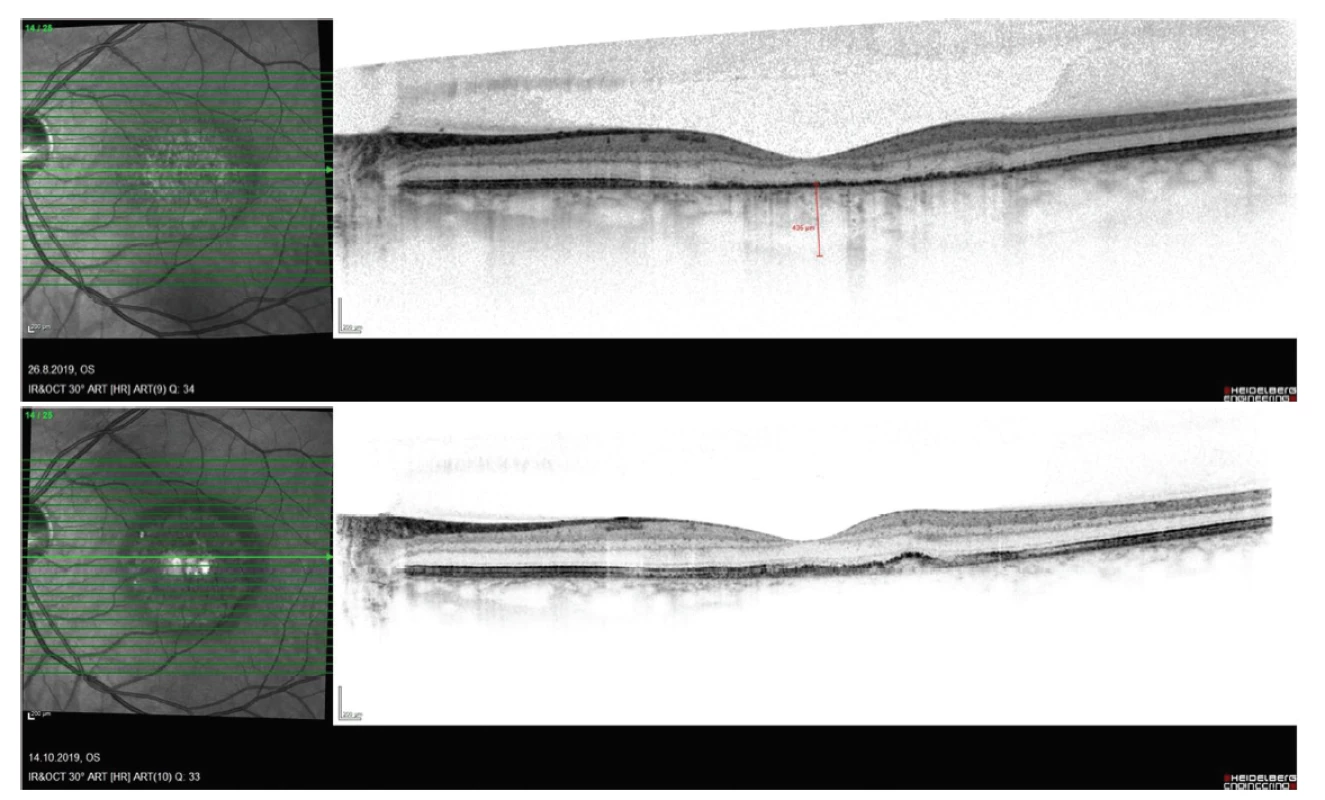
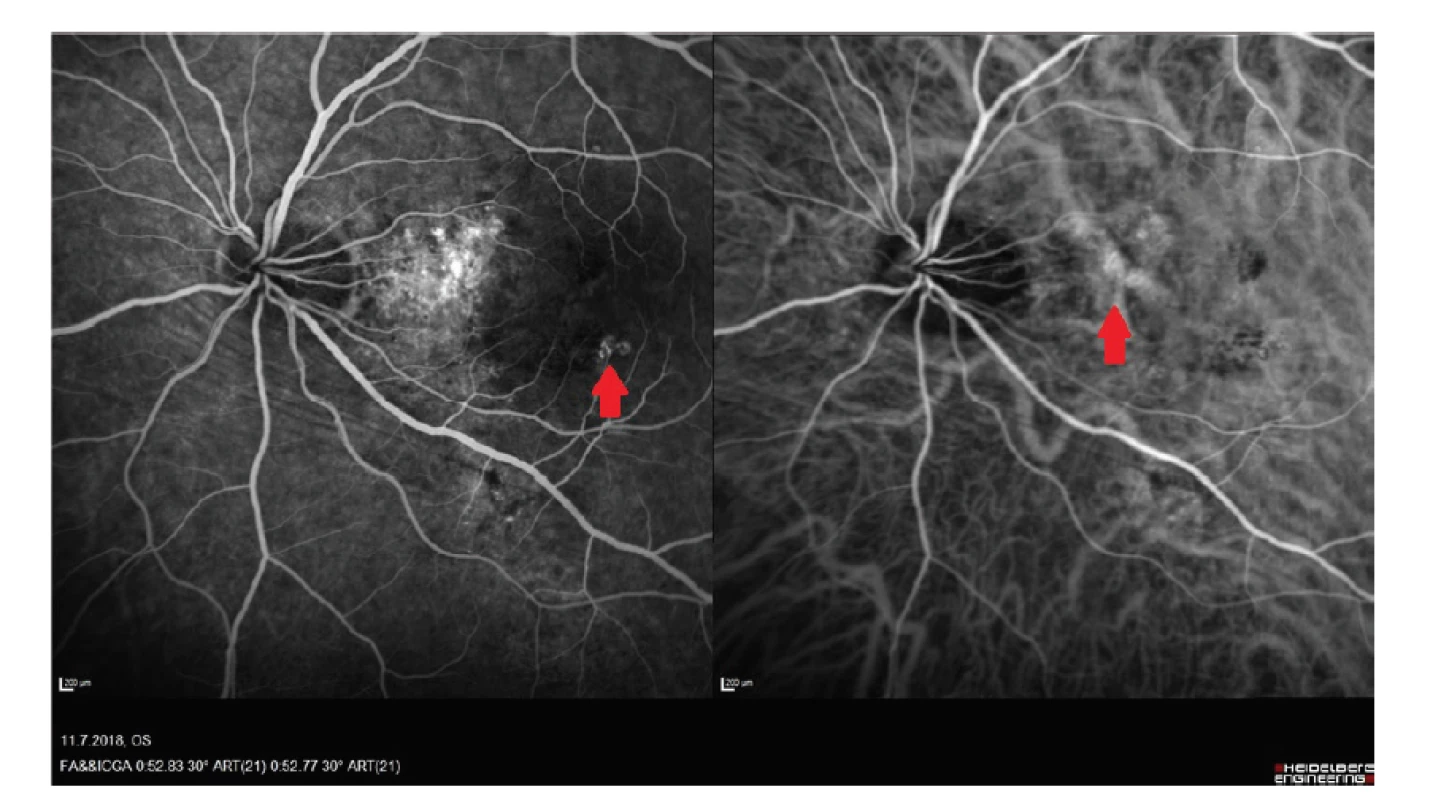
Na OCT snímku byla patrna ablace SE a fokální i drobné ablace RPE, změny v zevních vrstvách sítnice (interdigitální zóna, zóna elipsoidů a RPE), dále hyperreflexivní intraretinální tečky, které korespondovaly s nálezem tvrdých exsudátů, foveolární vkleslina byla vytvořená, avšak změny zevních vrstev sítnice zasahovaly i sem, což by vysvětlovalo snížení vidění pacienta (Obrázek 13). Dále byly patrné retinální a choroidální foldy s maximem v dolním nasálním kvadrantu makuly a pod terčem zrakového nervu. Na autofluorescenčním snímku byla vidět hyperautofluorescence v dolní části makuly, kde bylo i nejvíce změn v zevních segmentech sítnice, dále hypoautofluorescence odpovídající tvrdým exsudátům. Na FAG snímku byla patrná časná a v čase pokračující hyperfluorescence v oblasti defektů zevních vrstev sítnice, dále jsme náhodně odhalili chorio-retinální aneurysma v dolní části makuly (Obrázek 12). Na OCT snímku, a zvláště v jeho EDI modu [18], bylo také patrno fokální rozšíření choroidey, resp. jedné z jejích cév jdoucí vertikálně a křížící papilomakulární svazek. V inferonasální části makuly byla vrstva choriokapilaris mezi dilatovanou cévou a zevním RPE velmi ztenčená a v tomto místě bylo také nejvíce změn v zevních segmentech sítnice a největší akumulace subretinální tekutiny. Byla provedena ICG angiografie, která vyloučila přítomnost neovaskularizace a potvrdila přítomnost choroidální makrocévy [19], která byla velmi pravdepodobně příčinou chronických změn na sítnici (Obrázek 12). Choroidální makrocéva se vyznačovala časnou hyperfluorescencí s nárůstem v čase, avšak bez prosakování v pozdních fázích.
Pacient byl indikován k redukované PDT a fokálnímu laserovému ošetření chorioretinálního aneurysmatu. PDT byla provedena s 2,5 mg verteporfinu (Visudyne), vlnová délka světla 689 nm, délka expozice 83 sekund, velikost stopy 2830 μm. Fokální laser aneurysmatu byl proveden na žlutém laseru (Quantel Medical) s vlnovou délkou 577 nm, velikost stopy 150 μm, čas 0,03 sekund, energie 210 mW. Po výkonu byl předepsán nepafenac kapky (Nevanac) 1 mg 3xd. Po měsíci došlo ke kompletnímu vstřebání sub - i intraretinální tekutiny. Průměr dilatované choroidální cévy byl na jednom ze snímků 227 μm a rok po PDT byl ve stejném místě 165 μm (Obrázek 13). Vízus pacienta se zlepšil na 0,2. Subjektivně vnímá mírné zlepšení, ale další funkční změny nelze vzhledem k chronicitě onemocnění a ke stavu zevních částí sítnice očekávat.
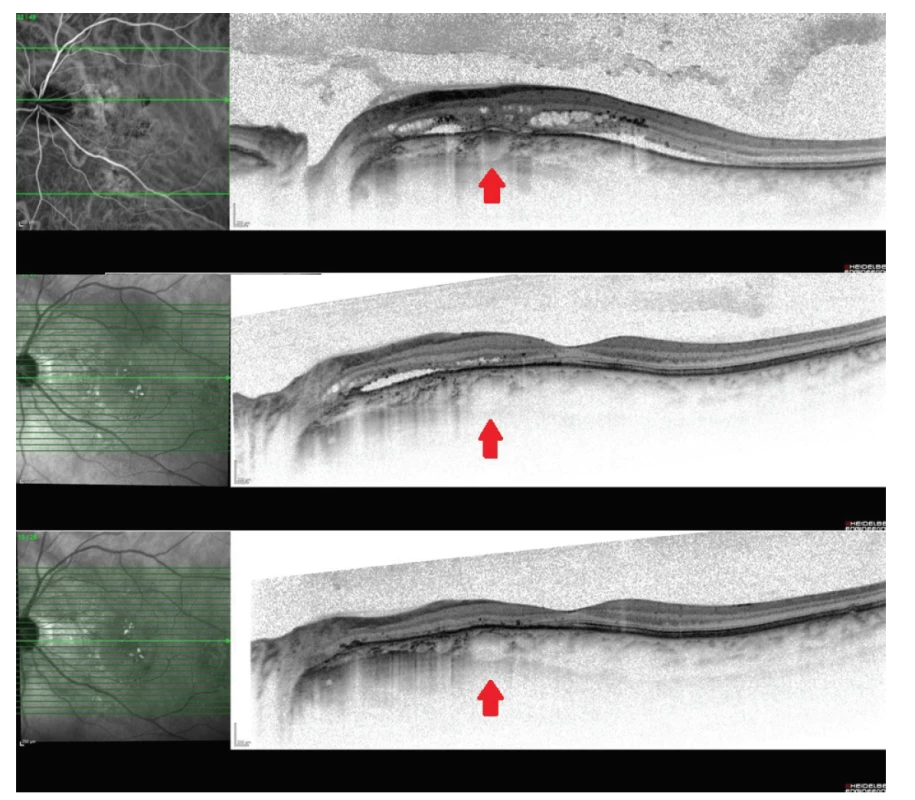
V diferenciální diagnóze je nutné pomýšlet na choroidální hemangiom, subretinálně uloženého parazita [20], chorioretinální anastomózu, anomální zadní ciliární cévy a chorioretinální zánětlivé procesy.
Choroidální hemangiom se vyznačuje časnou hyperfluorescencí s pozdním prosakováním na ICGA [8]. Zároveň pacient nejevil známky Sturge-Weberova syndromu. V našem případě se ani v pozdních fázích prosakování neobjevilo. Chorioretinální anastomóza byla přítomna ovšem jako náhodný nález v jiné lokalitě než samotná makrocéva. Negativní cestovatelská anamnéze v exotických oblastech vylučuji očního parazita. Makrocéva se sytila v arteriální fázi a proto se i diagnóza varixu vortikózní žily zdá nepravděpodobná. Navíc ten nikdy nebývá v makulární oblasti.
DISKUSE
Choroidální makrocéva byla poprvé popsána Limou et al. [19] jako anomální choroidální céva s normální fluorescencí na ICGA v časné fázi a s postupnou hypofluorescencí bez prosakování v pozdní fázi. Jsou lokalizovány ve vnitřních vrstvách cévnatky, častěji temporálně od fovey a nebyla pozorována žádná intraretinální změna v sítnici ležící nad touto makrocévou. V dalším případě byl popsán Ehlersem et al. [21] případ makrocévy s intraretinálními změnami (hyperpigmentace RPE, subretinální tekutina). V obou případech byli pacienti asymptomatičtí. V našem případě popisujeme výrazné intraretinální změny včetně difúzní epitelopatie RPE a zevních částí sítnice velmi pravděpodobně způsobené vlivem tlaku makrocévy na vrstvu choriokapilaris. Použítím moderních metod (OCT-EDI) je možné nejen určit, že je pacientova cévnatka zesílená ale i detailně zobrazit např. zeslabení choriokapilaris a patologicky dilatované cévy hlubších vrstev cévnatky jako tomu bylo u našeho pacienta. Choroidální makrocévy bylo popsáno jen několik případů a je nutné na ni pomýšlet v diferenciální diagnostice pachychoroidních chorob cévnatky. Správná diagnóza v tomto případě vedla k úspěšné léčbě.
ZÁVĚR
V běžné praxi se setkáváme s celou řadou onemocnění napodobujících pachychoroidní choroby sítnice. Při nálezu zesílení cévnatky je nutné použít všechny dostupné moderní vyšetřovací metody k co možná nejdetailnější diagnostice těchto stavů. Jedině tak je možné správně nastavit léčbu pro pacienta.
Čestné prohlášení:
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou. Práce nebyla zadána jinému časopisu ani jinde otištěna, s výjimkou kongresových abstrakt či doporučených postupů.
Do redakce doručeno dne: 27. 9. 2020
Přijato k publikaci dne: 22. 12. 2020
MUDr. Jan Tesař, FEBO
Oční klinika, Ústřední vojenská nemocnice – všeobecná fakultní nemocnice v Praze
U Vojenské nemocnice 1200
169 02 Praha 6
Sources
1. Stepanov A, Studnička J, Středová M, Jirásková N. Pachychoroid disease of the macula. Cesk Slov Oftalmol. 2018 Spring;74(1):3-8. DOI: 10.31348/2018/1/1-1-2018
2. Shields CL, Honavar SG, Shields JA, Cater J, Demirci H. Circumscribed choroidal hemangioma: Clinical manifestations and factors predictive of visual outcome in 200 consecutive cases. Ophthalmology. 2001;108 : 2237–2248.
3. Shields JA, Stephens RF, Eagle RC Jr, Shields CL, De Potter P. Progressive enlargement of a circumscribed choroidal hemangioma. A clinicopathologic correlation. Arch Ophthalmol. 1992 Sep;110(9):1276–1278.
4. Shields JA, Rodrigues MM, Sarin LK, Tasman WS, Annesley WH Jr. Lipofuscin pigment over benign and malignant choroidal tumors. Trans Sect Ophthalmol Am Acad Ophthalmol Otolaryngol. 1976 Sep-Oct;81(5):871-881.
5. Witschel H, Font RL. Hemangioma of the choroid. A clinicopathologic study of 71 cases and a review of the literature. Surv Ophthalmol. 1976;20 : 415–431.
6. Arevalo JF, Shields CL, Shields JA, Hykin PG, De Potter P. Circumscribed choroidal hemangioma: characteristic features with indocyanine green videoangiography. Ophthalmology. 2000 Feb;107(2):344–350.
7. Shields CL, Shields JA, De Potter P. Patterns of indocyanine green videoangiography of choroidal tumours. Br J Ophthalmol. 1995 Mar;79(3):237–245.
8. Schalenbourg A, Piguet B, Zografos L. Indocyanine green angiographic findings in choroidal hemangiomas: A study of 75 cases. Ophthalmologica. 2000;214(4):246–252.
9. Long RS. Problems of diagnosis and treating choroidal hemangiomas. Ophthalmol Times. 1981;6 : 144.
10. Torres VL, Brugnoni N, Kaiser PK, Singh AD. Optical coherence tomography enhanced depth imaging of choroidal tumors. Am J Ophthalmol. 2011 Apr; 151(4):586–593.e2.
11. Porrini G, Giovannini A, Amato G, Ioni A, Pantanetti M. Photodynamic therapy of circumscribed choroidal hemangioma. Ophthalmology. 2003 Apr;110(4):674–680.
12. Jurklies B, Bornfeld N. The role of photodynamic therapy in the treatment of symptomatic choroidal hemangioma. Graefes Arch Clin Exp Ophthalmol. 2005 May; 243(5):393–396.
13. Kadrmas EF, Buzney SM. Coxsackievirus B4 as a cause of adult chorioretinitis. Am J Ophthalmol. 1999;127(3):347–349.
14. Takeuchi M, Sakai J, Usui M. Coxsackievirus B4 associated uveoretinitis in an adult. Br J Ophthalmol. 2003;87(4):501–502.
15. Forster W, Bialasiewicz AA, Busse H. Coxsackievirus B3-associated panuveitis. Br J Ophthalmol. 1993;77(3):182–183.
16. Haamann P, Kessel L, Larsen M. Monofocal outer retinitis associated with hand, foot, and mouth disease caused by coxsackievirus. Am J Ophthalmol. 2000;129(4):552–553.
17. Alexander JP Jr, Chapman LE, Pallansch MA, Stephenson WT, Török TJ, Anderson LJ. Coxsackievirus B2 infection and aseptic meningitis: a focal outbreak among members of a high school football team. J Infect Dis. 1993 May;167(5):1201–1205.
18. Choudhry N, Rao RC. Enhanced depth imaging features of a choroidal macrovessel. Retin Cases Brief Rep. 2016 Winter;10(1):18-21.
19. Lima LH, Laud K, Chang LK, Yannuzzi LA. Choroidal macrovessel. Br J Ophthalmol. 2011 Sep;95(9):1333–1334.
20. Ahmed E, Houston MA, Husain D. High-definition spectral domain OCT of a subretinal nematode. Eye (Lond). 2010 Feb;24(2):393–394.
21. Ehlers JP, Rayess H, Spaide RF. Isolated choroidal macrovessel: a tracklike choroidal lesion. Can J Ophthalmol. 2014 Dec;49(6):e158–e160.
Labels
OphthalmologyArticle was published in
Czech and Slovak Ophthalmology

2021 Issue 1
-
All articles in this issue
-
TERAPIE UVEÁLNÍHO MELANOMU
PŘEHLED -
NAŠE ZKUŠENOSTI S POUŽITÍM FAKOEMULZIFIKAČNÍ KONCOVKY
ACTIVE SENTRY A CENTURION OZIL - VYŠETŘENÍ ZORNÉHO POLE U HYPERTENZNÍCH GLAUKOMŮ
- VLIV LÉČBY NA POVRCH OKA U PACIENTŮ S JEDNOSTRANNÝM DĚTSKÝM GLAUKOMEM
- STAVY NAPODOBUJÍCÍ PACHYCHOROIDNÍ CHOROBY SÍTNICE – SOUBOR KAZUISTIK
- BLOW-IN FRAKTURA STROPU OČNICE KAZUISTIKA
-
TERAPIE UVEÁLNÍHO MELANOMU
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- About the journal
Most read in this issue
-
TERAPIE UVEÁLNÍHO MELANOMU
PŘEHLED - BLOW-IN FRAKTURA STROPU OČNICE KAZUISTIKA
- STAVY NAPODOBUJÍCÍ PACHYCHOROIDNÍ CHOROBY SÍTNICE – SOUBOR KAZUISTIK
- VYŠETŘENÍ ZORNÉHO POLE U HYPERTENZNÍCH GLAUKOMŮ

