Rodičky užívající alkohol, tabák a nelegální drogy
Pregnant women and mothers using alcohol, tobacco and illegal drugs
This analysis is focused on use of addictive substances among women hospitalised during delivery or puerperium. Analysed data come from National Registry of Mothers at Childbirth and from National Registry of Newborns, which are managed by the Institute of Health Information and Statistics.
Goal:
To describe the prevalence of addictive substances use among women during gestation and to study its relation to health complications during pregnancy, delivery or puerperium and to health status of foetus and newborns.
Methods and materials:
The reporting to registries is provided in the Report on mother at childbirth and in the Report on newborn. Both registers provide basic socio-demographic information about mother, information about previous pregnancies and abortions, about current pregnancy, course of delivery, birth and neonatal treatment and health of newborn during hospitalization of mother during delivery or puerperium. Use of addictive substances is monitored in the National Registry of Mothers at Childbirth since 2000. Addictive substances are divided to tobacco, alcohol and drugs. Descriptive analysis of data was performed and binary logistic regression was used to test association of substance use with education and marital status (adjusted for age), analysis of variance was used to test association of substance use with selected health complications of pregnancy, delivery or puerperium and with health status of foetus/newborns (adjusted for age, education, marital status and interaction between addictive substances).
Results:
In 2000–2009, 1,008,821 mothers were reported of whom 60,502 women were registered as cigarette smokers, 1,528 used alcohol and 1,836 used other (illegal) drugs. Total of 1,027,200 newborns were reported. The average age of mothers using addictive substances were about 0.5–3 years lower in comparison with nonusers, in average mothers using illegal drugs were the youngest. Mothers using addictive substances were more often unmarried and had lower education than nonusers – almost 2/3 of mothers using addictive substances were unmarried or didn’t live in permanent partnership and more than 82% of mothers-users have lower education (primary or secondary school without a diploma). The association between substance use and induced and spontaneous abortions was observed only in smokers. Serious complications of pregnancy were associated with all monitored addictive substances – in mothers-smokers, a probability of serious complications were about 40 %, in users of illicit drugs about 13 % and in alcohol users about 5 % higher as compared to nonusers. Substance use showed almost no association with problems during childbirth. Alcohol and illegal drugs use increased probability of complications in puerperium. Health status of foetus/newborn was negatively significantly altered mainly in those born to mothers-smokers in almost all observed characteristics. Mother’s alcohol use during pregnancy was associated primarily with the overall health status of foetus immediately after delivery, congenital anomalies, stillbirth or need for treatment of newborn in the theatre. Infants of mothers using addictive substances had higher probability of consequent hospitalization after discharge from the neonatal department, transfer to infant home and death of infant.
Conclusion:
Association between complications during pregnancy, delivery and puerperium and health status of newborns and substance use of mothers during pregnancy was found mainly in cigarette smoking. Alcohol use was found significant in some (but serious) health problems of mothers and newborns. The association between illegal drugs and monitored indicators wasn’t found. Following the results of this work, criteria for reporting of illegal drug use in mothers during pregnancy should be improved.
Key words:
addictive substances, tobacco smoking, alkohol, drug, mother, newborn.
Authors:
B. Nechanská 1; V. Mravčík 2,3
; B. Sopko 3
; P. Velebil 4
Authors‘ workplace:
Ústav zdravotnických informací a statistiky ČR, Praha, ředitel Mgr. J. Holub
1; Klinika adiktologie 1. LF UK a VFN, Praha, přednosta doc. PhDr. M. Miovský, Ph. D.
2; Národní monitorovací středisko pro drogy a drogové závislosti
3; Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc.
4
Published in:
Ceska Gynekol 2012; 77(5): 457-469
Overview
Příspěvek se zabývá užíváním návykových látek u žen hospitalizovaných v souvislosti s porodem nebo šestinedělím. Byla analyzována data z Národního registru rodiček (NRROD) a Národního registru novorozenců (NRNOV), která spravuje Ústav zdravotnických informací a statistiky ČR.
Cíl:
Popsat výskyt užívání návykových látek u žen v průběhu těhotenství a studovat jeho souvislost s komplikacemi rodiček v průběhu těhotenství, porodu či šestinedělí a se zdravotním stavem plodu a novorozence.
Metodika a materiál:
Hlášení do registrů se provádí ve Zprávě o rodičce a Zprávě o novorozenci. Oba registry v souhrnu poskytují základní socio-demografické informace o rodičce, informace o předchozích těhotenstvích a potratech, o současném těhotenství, průběhu porodu, porodní a poporodní terapii a stavu novorozence, a to při hospitalizaci rodičky v souvislosti s porodem nebo šestinedělím. Užívání návykových látek se v NRROD sleduje od roku 2000. Návykové látky jsou členěny na tabák, alkohol a drogy. Byla provedena deskriptivní analýza dat a k testování závislosti vzdělání a rodinného stavu na užívání návykových látek byla použita binární logistická regrese (s kontrolou vlivu věku), ke sledování vlivu užívání návykových látek na vybrané zdravotní komplikace těhotenství, porodu a šestinedělí a na zdravotní stav plodu/novorozence byla použita analýza rozptylu (s kontrolou vlivu věku, vzdělání, rodinného stavu a vlivu návykových látek navzájem).
Výsledky:
V letech 2000–2009 bylo nahlášeno 1 008 821 rodiček, z toho u 60 502 bylo evidováno kouření, u 1528 užívání alkoholu a u 1836 užívání dalších (nelegálních) drog. Celkem bylo hlášeno 1 027 200 novorozenců. Průměrný věk rodiček užívajících návykové látky byl o 0,5–3 roky nižší ve srovnání s neuživatelkami, v průměru nejmladší byly uživatelky nelegálních drog. Uživatelky návykových látek byly častěji nesezdané a měly nižší vzdělání než neuživatelky – téměř 2/3 uživatelek návykových látek nebyly sezdány ani nežily v trvalém partnerském vztahu a více než 82 % těchto rodiček mělo nižší vzdělání (základní nebo střední bez maturity). Vliv užívání návykových látek na výskyt umělých přerušení těhotenství a samovolného potratu se projevil pouze u rodiček-kuřaček. U závažných komplikací těhotenství bylo působení návykových látek prokázáno u všech látek. U kuřaček byla o 40 % vyšší pravděpodobnost vzniku těchto komplikací, u uživatelek drog o 13 % vyšší a o 5 % vyšší vliv na komplikace těhotenství mělo užívání alkoholu. Téměř žádný vliv nemělo užívání návykových látek na vznik problémů během porodu. Užívání alkoholu a nelegálních drog mělo efekt na zvýšený výskyt komplikací v šestinedělí. Negativní vliv na zdravotní komplikace plodu/novorozence mělo především užívání tabáku, které bylo statistickým testem prokázáno jako významné u téměř všech sledovaných charakteristik. Užívání alkoholu matkami v průběhu těhotenství mělo vliv především na celkový zdravotní stav plodu bezprostředně po porodu, na výskyt vrozených vad, na pravděpodobnost mrtvě narozeného dítěte nebo potřebu léčby novorozence na sále. Novorozenci matek – uživatelek návykových látek měli také vyšší pravděpodobnost pokračující hospitalizace po propuštění z novorozeneckého oddělení, přeložení do kojeneckého ústavu a častěji končil pobyt na novorozeneckém oddělení úmrtím novorozence.
Závěr:
Souvislost mezi výskytem komplikací u rodiček během těhotenství, porodu a šestinedělí a zdravotním stavem novorozence byla nalezena především u kouření matek v průběhu těhotenství. Užívání alkoholu se ukázalo jako významný faktor u některých (ovšem závažných) zdravotních poruch rodiček a novorozenců. Souvislost mezi výskytem sledovaných ukazatelů a užíváním nelegálních drog nebyla prokázána. Práce ukázala potřebu zpřesnit kritéria pro hlášení užívání nelegálních drog u těhotných žen.
Klíčová slova:
návyková látka, kouření, alkohol, droga, rodička, novorozenec.
ÚVOD
Na průběh těhotenství, zdravotní stav novorozence, zdravotní problémy rodičky a zdravotní péči po porodu má kromě kvality poskytované pre-, peri - a postnatální péče vliv mnoho biologických a socioekonomických faktorů na straně těhotné ženy a rodičky. Tato práce se blíže zaměřuje na vliv užívání návykových látek – tabáku, alkoholu a nelegálních drog – na zdravotní stav rodiček a jejich dětí na základě analýzy dat Národního zdravotnického informačního systému.
Negativní vliv kouření na zdraví je všeobecně známý. V problematice péče o ženu, a zejména o ženu-matku je předmětem zájmu vliv na reprodukční zdraví, na průběh gravidity a na zdraví ještě nenarozeného či již narozeného dítěte. Kouření má svůj vliv již na plodnost, práce z oblasti asistované reprodukce prokazují negativní vliv aktivního kouření na otěhotnění při embryotransferu, kdy se na selhání uplatňuje pravděpodobně stav endometria [4]. Existuje také norská populační studie, která popisuje sníženou fertilitu žen, které byly samy vystaveny vlivu kouření in utero [38]. Taktéž kouření partnerů žen-nekuřaček zvyšuje riziko neúspěšné implantace [3]. Nejde však jen o vliv na plodnost žen, ale negativně je také ovlivněna kvalita semene u mužů-kuřáků [11].
Vzhledem k tomu, že kouření je preventabilní rizikový faktor, je otázce ukončení kouření v graviditě věnována značná pozornost [26]. Vliv nikotinu užívaného v těhotenství na nikotinové receptory dítěte je studován zejména s ohledem na riziko syndromu náhlého úmrtí dítěte [8].
Vliv expozice pohybu v zakouřeném prostředí na sníženou porodní hmotnost dětí žen-nekuřaček byl v literatuře popsán [22], i když jiné práce tento vliv neprokazují, avšak uvádějí zvýšené riziko SGA (small for gestational age) u aktivních kuřaček [1]. Je také dobře znám negativní vliv kouření na psychoneurologický vývoj dítěte, a to zvýšenou dráždivost, poruchy pozornosti, poruchy spánku, vyšší riziko abúzu návykových látek, poruchy chování [20].
Vzhledem k tomu, že intrauterinní postižení plodu v důsledku abúzu alkoholu a kouření může být ireverzibilní, a může tak ovlivnit celý další život jedince, je jediným možným preventivním opatřením abstinence v průběhu gravidity [6, 34]. Nadměrné požívání alkoholu jednou týdně i na samotném začátku těhotenství (0.–6. týden gravidity) má vztah k poruchám temperamentu a poruchám spánku v kojeneckém věku. Proto by mělo být ženám doporučováno vyhýbat se nadměrné konzumaci alkoholu v období, kdy plánují otěhotnět [2].
Všeobecně známým následkem nadměrné konzumace alkoholu v těhotenství je fetální alkoholový syndrom (FAS) reprezentovaný typickým vzhledem, opožděným růstem a abnormalitami chování. Vždy je potřeba diferenciálně diagnosticky odlišit jiné stavy v důsledku působení jiných embryotoxických látek nebo genetické syndromy, které mohou sdílet některé podobné rysy. Obecně je za nejzranitelnější období (pro jakékoliv poškození v důsledku alkoholu, nemusí jít o FAS) považován první trimestr, nicméně dnes je známo, že k poškození plodu může dojít v průběhu celého těhotenství [32]. V americké populaci je odhadovaná prevalence FAS 0,3 až 2,2 případů na 1000 živě narozených [32]. K charakteristikám matek dětí narozených s FAS v USA patří častější závislost na podpoře, léčba alkoholismu, užívání marihuany a kokainu, pozitivní toxikologie na alkohol a drogy u novorozence v okamžiku porodu, interrupce v anamnéze, historie mentálního onemocnění a silné každodenní pití alkoholu v těhotenství [5]. Byl demonstrován nepřímo úměrný vliv konzumace alkoholu v těhotenství na obvod hlavičky novorozenců po porodu [28].
Americká case-control studie založená na využití dat z Pregnancy Risk Assessment Monitoring Survey (PRAMS), zkoumající data za období 1996–2005, shledala významné zvýšení výskytu vrozených srdečních vad u dětí matek, které uvedly nadměrné pití alkoholu více než jednou v období 3 měsíců před otěhotněním, a poukázala na významnou interakci mezi nadměrným pitím a kouřením cigaret ve vztahu k dramatickému zvýšení výskytu srdečních vad [23].
Konzumace alkoholu v průběhu těhotenství může být příčinou souboru mírnějších postižení ve smyslu úbytku mentálních schopností či poruch chování, které se označují jako Fetal Alcohol Spectrum Disorders (FASD). Ve vztahu k nízké porodní hmotnosti, předčasnému porodu a SGA je prokazována souvislost s dávkou konzumovaného alkoholu u silných konzumentů před graviditou a v průběhu gravidity [29]. Existuje celá řada prací, které se zabývají vlivem alkoholu konzumovaného v těhotenství na poruchy paměti a snížení výkonnosti u dětí [30] či jejich jazykových schopností [37].
Kombinace kouření, užívání alkoholu a dalších drog je relativně častá a ukazuje jejich společné (biologické, psychické či sociální) příčiny také mezi těhotnými ženami. Kanadská práce z roku 1997 poukázala na statisticky významně častější kouření, užívání kokainu, marihuany a jiných nelegálních drog u žen, které v těhotenství konzumovaly alkohol v nadměrném množství ve srovnání s kontrolní skupinou [12].
Je také zřejmé, že abúzus návykových látek souvisí se sexuálním rizikovým chováním a nechtěným těhotenstvím [7]. Je obtížné kvantifikovat významnost jednotlivých rizikových faktorů, nicméně existují důkazy, že nechtěné těhotenství je spjato se signifikantně vyšším výskytem nízké porodní hmotnosti a předčasného porodu [33]. Současně se zdá, že ženy, které nejsou se svým těhotenstvím v psychickém souladu (ego-dystonic pregnancy), spíše inklinují k samoléčbě a pití alkoholu [27]. Na komplexní psycho-socio-ekonomickou podstatu problému poukazují i výsledky prospektivní americké studie z roku 2011 na těhotných ženách s nízkými příjmy, kde byla nalezena souvislost kouření v průběhu gravidity s vyšší hladinou hněvu, nepřátelství a agresivity [10].
V případě kouření, užívání alkoholu či řady jiných látek, jako jsou sedativa, amfetaminy, marihuana nebo kokain, je v prvé řadě doporučována abstinence v průběhu gravidity a případně léčba abstinenčních příznaků. Tato situace je však odlišná v případě abúzu opioidů, neboť reakce organismu na vysazení opioidů může být spojena s výraznými komplikacemi a může dojít i ke ztrátě plodu či ohrožení těhotné ženy [14]. Tyto těhotné--závislé vyžadují substituční léčbu opiodními agonisty. Z používaných léků se zdá, že lepší efekt ve vztahu k abstinenčním příznakům je pozorován při substituční léčbě buprenorfinem [16, 36], i když systematický přehled v Cochranově databázi nenalezl dostatek důkazů pro jednoznačnou preferenci některého substitučního přípravku u těhotných žen [24].
MATERIÁL A METODIKA
Byla provedena analýza údajů z Národního registru rodiček (NRROD) za roky 2000–2009. Tento systém podává informace o rodičce, těhotenství, porodu a dítěti získané při hospitalizaci rodičky v souvislosti s porodem nebo šestinedělím, které jsou sbírány prostřednictvím povinného hlášení „Zpráva o rodičce“. NRROD navazuje na Informační systém o rodičce provozovaný Ústavem zdravotnických informací a statistiky ČR (ÚZIS ČR) od roku 1991.
Od roku 2000 je v tomto registru sledována také informace o užívání návykových látek rodičkami během těhotenství. Návykové látky jsou členěny na tabák (tento ukazatel se u ženy podle metodiky eviduje, pokud kdykoliv během těhotenství vykouřila za den pět cigaret a více nebo opakovaně méně než pět cigaret), alkohol (při opakovaném požívání tvrdého alkoholu nebo pravidelném požívání 0,5 litru 12stupňového piva nebo 0,3 litru vína) a drogy (při jakémkoli požívání, i ojedinělém. v průběhu těhotenství). Kromě samotného výskytu užívání návykových látek byla také sledována jeho souvislost se sociodemografickými charakteristikami rodiček, prodělanými potraty a zdravotními komplikacemi současného těhotenství, porodu a šestinedělí.
Další část zpracování se týkala novorozenců narozených těmto rodičkám, u kterých byl sledován především jejich zdravotní stav během porodu a pobytu na novorozeneckém oddělení a způsob ukončení pobytu na tomto oddělení v souvislosti s užíváním návykových látek u jejich matek. Údaje o novorozencích byly získány z Národního registru novorozenců, který také provozuje ÚZIS ČR a navazuje na Informační systém o novorozenci vedený od roku 1991. Tento registr obsahuje základní údaje o novorozenci a matce, průběhu porodu, porodní a poporodní terapii a stavu novorozence. Údaje se sbírají prostřednictvím povinného hlášení „Zpráva o novorozenci“, které se vyplňuje za všechny novorozence živě (bez ohledu na délku gestace a porodní hmotnost) i mrtvě narozené (porodní hmotnost ≥ 1000 g nebo gestační věk ≥ 28 týdnů, nelze-li určit porodní hmotnost).
Z informací uvedených ve Zprávě o rodičce byl sledován výskyt umělého přerušení těhotenství (UPT) a samovolného potratu. Mezi sledované ukazatele zdravotního stavu během současného těhotenství byla zařazena přítomnost závažných komplikací během těhotenství, porodu a šestinedělí, příznaky rizika porodu a zhodnocení porodu jako rizikového nebo patologického. U závažných komplikací těhotenství a porodu se zvlášť sleduje především hrozící předčasný porod, krvácení před porodem, placenta praevia, předčasné odloučení lůžka, izoimunizace, kardiovaskulární onemocnění, gestační hypertenze, preeklampsie, eklampsie, in vitro fertilizace, intrauterinní růstová retardace. Z příznaků rizika porodu se ve Zprávě o rodičce zvlášť sleduje zkalená voda, monitorování srdeční frekvence plodu a děložní činnosti (CTG), auskultace a nitroděložní retardace růstu (IUGR).
Pokud jde o zdravotní stav plodu a novorozence, byl ze Zprávy o rodičce hodnocen ukazatel klinického stavu plodu v průběhu porodu (hodnotí se jako fyziologický či suspektní nebo patologický). Zbývající údaje týkající se zdravotního stavu novorozenců byly čerpány ze Zprávy o novorozenci, a to výskyt vrozené vady, průměrná porodní hmotnost, gestační stáří, léčba na porodním sále (použití oxygenoterapie, umělé plicní ventilace, intubace, masáže srdce a užití léků na porodním sále). Dalším sledovaným ukazatelem byla léčba novorozence na oddělení, kde se sleduje použití oxygenoterapie, distanční terapie formou trvale pozitivního tlaku v dýchacích cestách, umělé plicní ventilace, antenatálních steroidů, surfaktantu, steroidů pro bronchopulmonální dysplazii (BPD/CLD), dále se hlásí chirurgicky léčená otevřená tepenná dučej a popřípadě další chirurgické zákroky.
K testování závislosti vzdělání a rodinného stavu na užívání návykových látek byla použita binární logistická regrese, při které byl kontrolován vliv věku. Analýza rozptylu (MANOVA – Multiple ANOVA) byla použita ke sledování vlivu užívání návykových látek na vybrané zdravotní komplikace těhotenství, porodu a šestinedělí a na zdravotní stav plodu/novorozence s kontrolou vlivu věku, vzdělání, rodinného stavu a vlivu návykových látek navzájem. Výsledným ukazatelem obou metod je tzv. poměr šancí (odds ratio, OR), který určuje, kolikrát častěji se daný jev vyskytl v dané podskupině ve vztahu k podskupině referenční. Proměnné se testovaly na jednoprocentní hladině významnosti, pokud v textu není uvedeno jinak. K analýze byl použit program SPSS v. 19.
VÝSLEDKY
Popis souboru rodiček v letech 2000–2009
V letech 2000–2009 bylo v registru evidováno celkem 1 008 821 rodiček. Vývoj jejich celkového počtu, podle užívání návykových látek a průměrný věk jednotlivých podskupin rodiček uvádí tabulka 1 a graf 1.

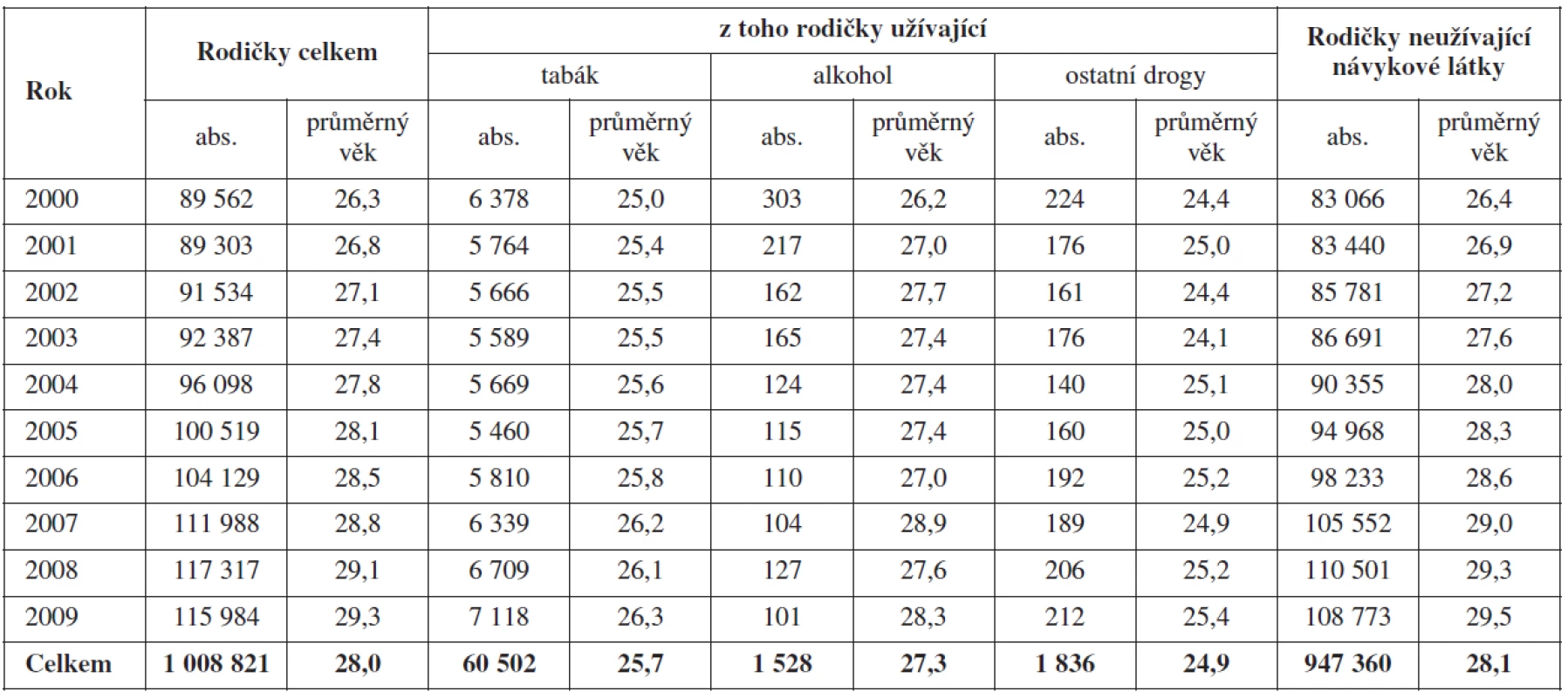
Vývoj počtu rodiček podle jednotlivých sledovaných návykových látek a podle jejich vzájemných kombinací uvádí tabulka 2.
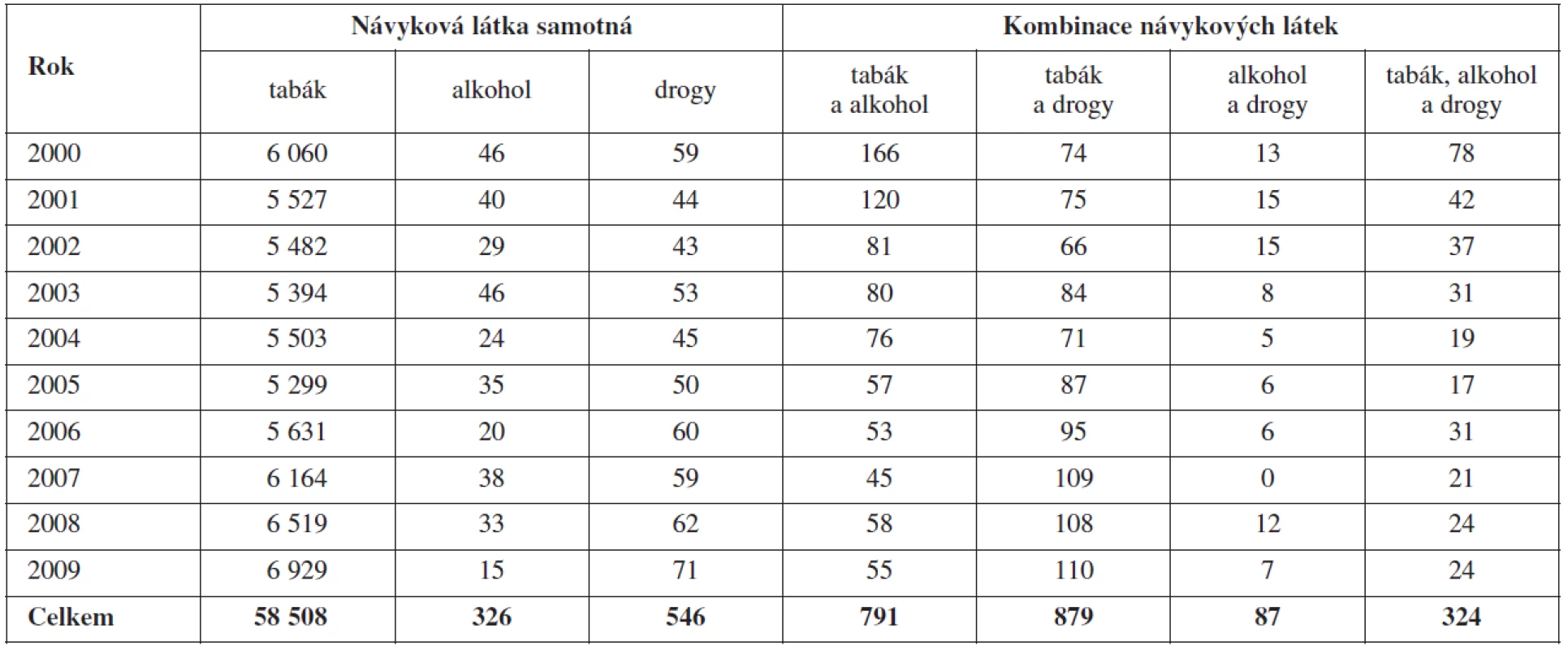
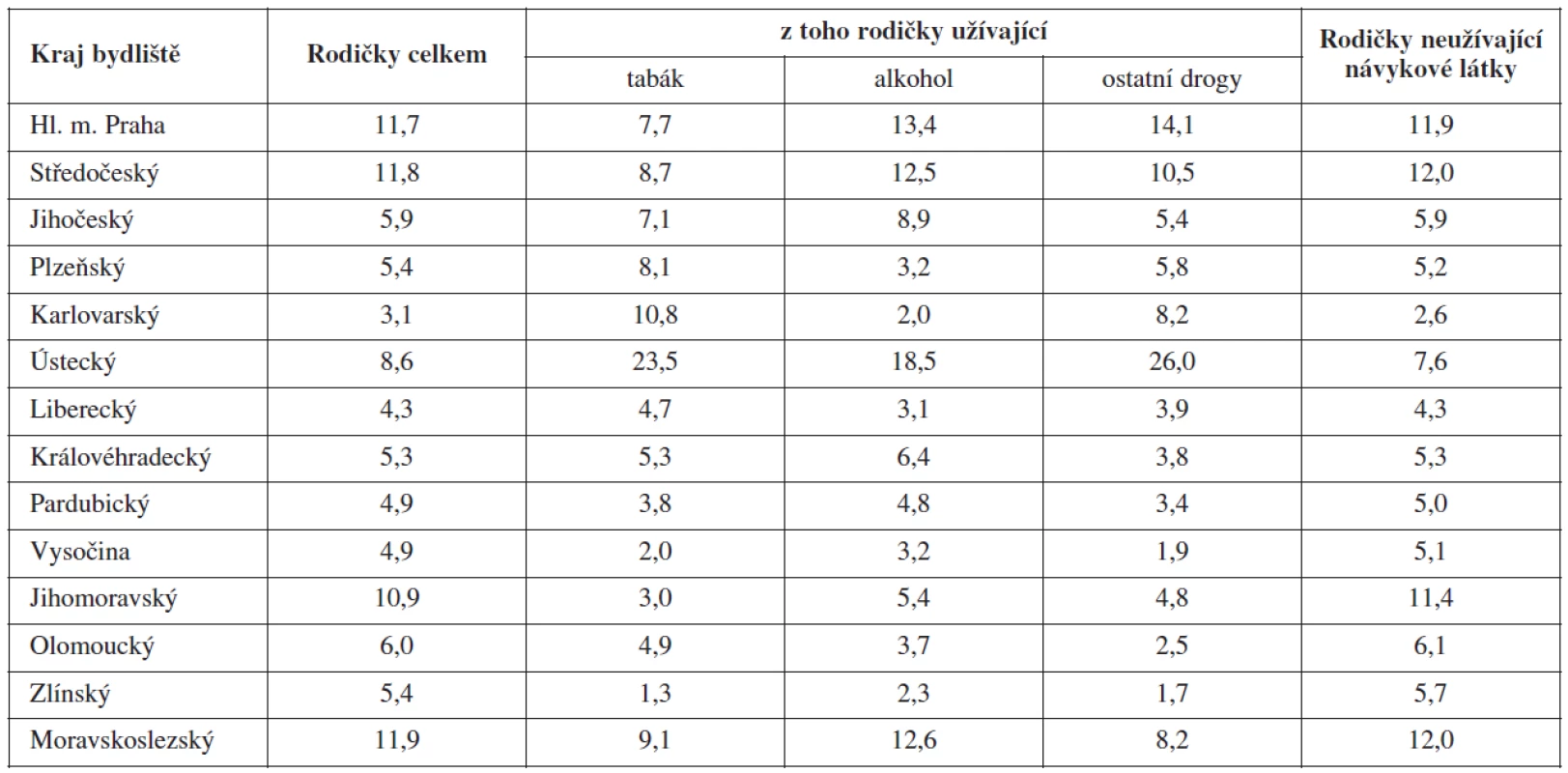
Regionální distribuci rodiček celkem a podle užívání návykových látek shrnuje tabulka 3.
Strukturu podle partnerského stavu uvádí graf 2. V rodinném stavu neuživatelek a uživatelek návykových látek byl po odstranění vlivu věku nalezen statisticky významný rozdíl. Svobodné ženy byly mezi kuřačkami zastoupeny 3,4krát častěji, mezi uživatelkami alkoholu více než 2krát častěji a mezi rodičkami užívajícími drogy 3,8krát častěji než mezi rodičkami neužívajícími jednotlivé návykové látky. Vdané ženy jsou evidovány mezi rodičkami, které během těhotenství neužívaly legální ani nelegální návykové látky, více než 4krát častěji.

Strukturu rodiček podle užívání návykových látek a vzdělání ukazuje graf 3. Rozdíl ve vzdělání byl po odstranění vlivu věku také potvrzen jako statisticky významný a prokázalo se, že rodičky-kuřačky měly základní vzdělání 7krát častěji, uživatelky alkoholu 4,5krát častěji a rodičky užívajících nelegální drogy 5,5krát častěji než neuživatelky návykových látek. Rodičky, které během těhotenství neužívaly návykové látky, měly téměř 6krát častěji vzdělání středoškolské s maturitou nebo vysokoškolské než uživatelky návykových látek.

Vliv užívání návykových látek během těhotenství na výskyt vybraných zdravotních ukazatelů a komplikací u rodiček
Výskyt sledovaných ukazatelů a zdravotních komplikací v závislosti na užívání návykových látek uvádějí grafy 4, 5 a 6.



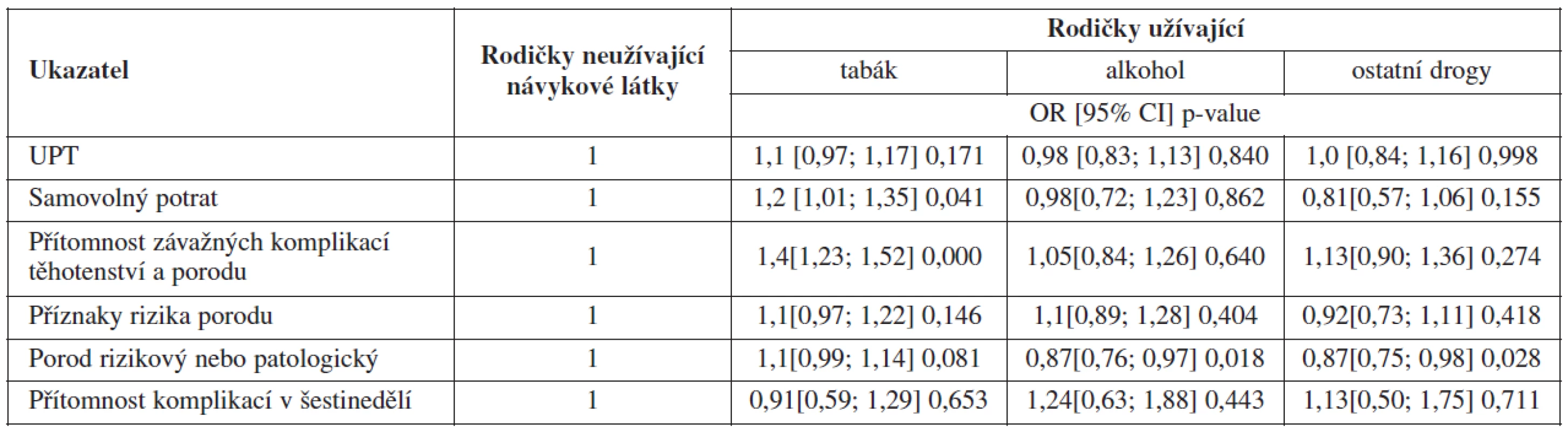
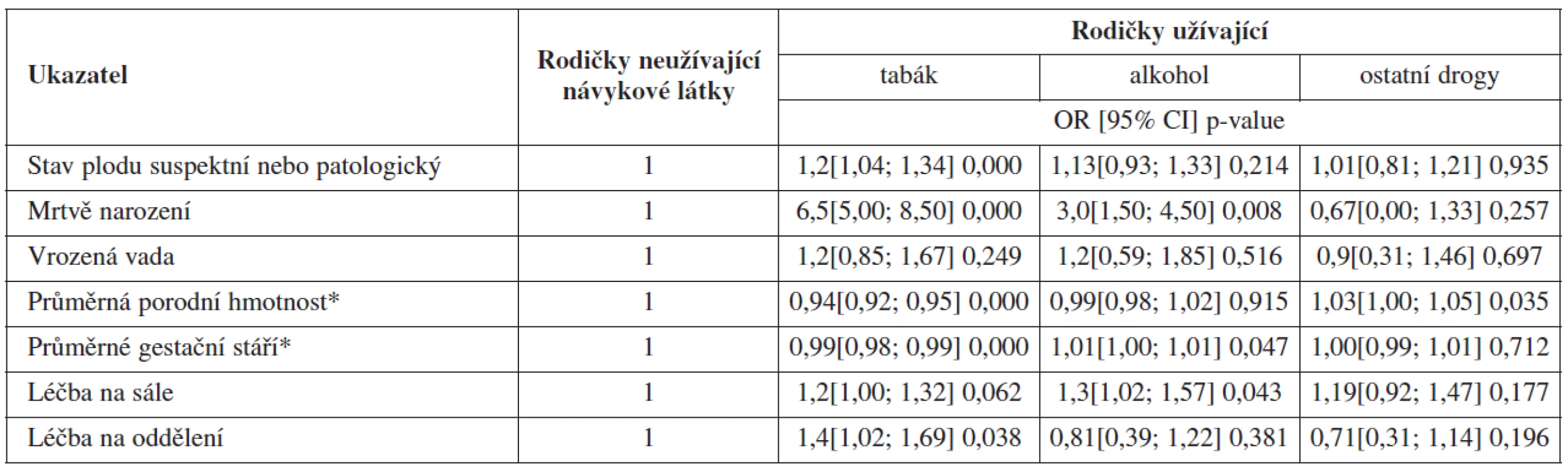
Vliv užívání jednotlivých návykových látek na vybrané zdravotní ukazatele a komplikace rodiček po kontrole na vybrané biologické a socioekonomické faktory zaznamenává tabulka 4.
Vliv užívání návykových látek během těhotenství matky na zdravotní stav novorozenců
Výskyt sledovaných ukazatelů a komplikací zdravotního stavu novorozenců podle užívání návykových látek u matek uvádí tabulka 5.
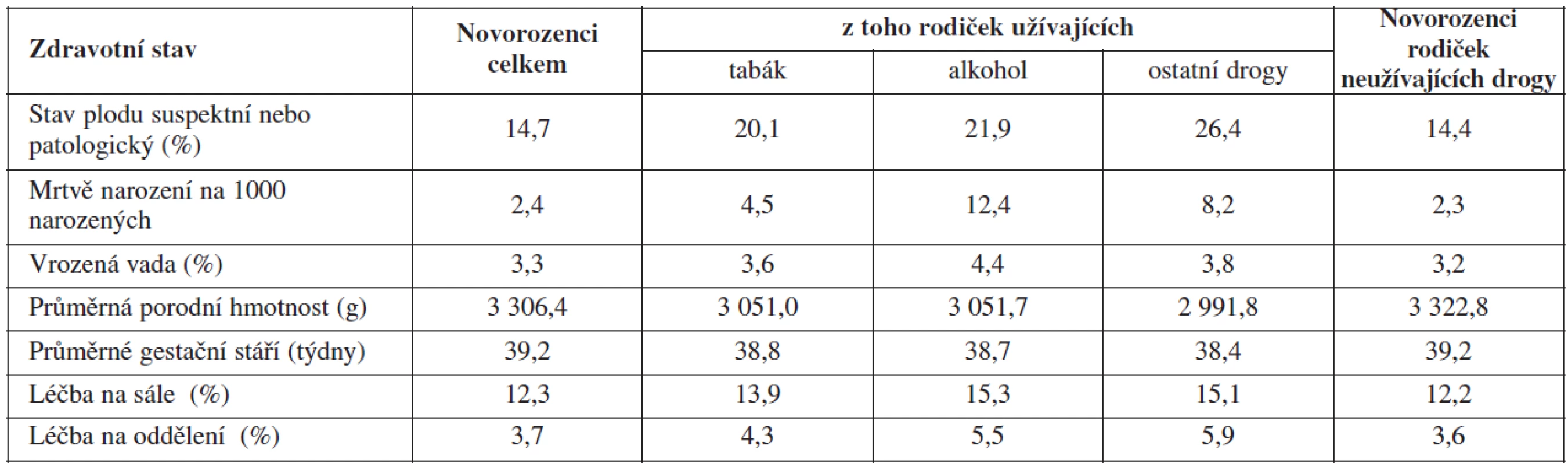
Vliv užívání jednotlivých návykových látek rodičkami na vybrané zdravotní ukazatele a komplikace plodu či novorozence po kontrole na vybrané biologické a socioekonomické faktory rodičky uvádí tabulka 6.
Zpráva o novorozenci (ZN) je ukončena buď propuštěním domů z novorozeneckého úseku dětských a ženských oddělení či novorozeneckého oddělení lůžkových zdravotnických zařízení, nebo překladem do jiného léčebného zařízení či do kojeneckého ústavu, úmrtím, nebo pokud dítě i nadále setrvává v nemocničním ošetření, ukončí se ZN dovršením 3 měsíců. Strukturu způsobů ukončení hospitalizace novorozence podle užívání návykových látek u rodiček uvádí graf 7.

DISKUSE
Je alarmující aktuálně rostoucí počet a podíl těhotných žen-kuřaček; počet žen s evidovaným užíváním alkoholu a nelegálních drog je několikanásobně nižší.
České rodičky v průměru stárnou – za sledované období se průměrný věk zvýšil o 3 roky. Stárnutí se týká také rodiček užívajících v těhotenství tabák a alkohol, i když jsou v průměru o více než 2 roky mladší než průměrná česká rodička. Věk rodiček, u kterých bylo zaznamenáno užívání nelegálních drog, nevykazoval jednoznačný trend a pohyboval se ve sledovaném období kolem 25 let.
Z hlediska regionální distribuce byl nejvyšší podíl užívání jakékoli návykové látky evidován u rodiček z Ústeckého, Karlovarského a Moravskoslezského kraje. Uvedená geografická distribuce užívání návykových látek mezi rodičkami sice částečně odráží geografickou distribuci užívání návykových látek v ČR obecně (viz např. vysoká míra v Ústeckém kraji), ale spíše ukazuje na nesystematičnost a regionální odlišnosti v hlášení užívání návykových látek mezi rodičkami, které v konečném součtu míru užívání alkoholu a nelegálních drog mezi rodičkami v ČR velmi pravděpodobně podhodnocují. To je vidět např. právě na geografické distribuci rodiček užívajících nelegální drogy – v Praze je hlášeno přibližně 30 %, v Ústeckém kraji kolem 13 % z celkového počtu problémových uživatelů drog (tj. injekčních uživatelů drog a dlouhodobých a pravidelných uživatelů opiátů/opioidů a pervitinu) v ČR [25] a lze předpokládat, že obdobná distribuce bude existovat i mezi problémovými uživatelkami drog. Zde je ovšem třeba vzít v úvahu rozdílnou definici užívání nelegálních drog v registru rodiček, která se netýká pouze problémového užívání drog (viz dále), a nelze tedy ženy, u kterých je v registru rodiček hlášeno užívání nelegálních drog, považovat výhradně za problémové uživatelky drog.
Výše uvedená metodologická omezení také komplikují nalezení vztahu mezi užíváním návykových látek a zdravotními následky v našem souboru, a to vzhledem k podhlášenosti rizikového chování (zejména užívání nelegálních drog, ale pravděpodobně také alkoholu) a vzhledem k různé míře a povaze skutečného rizika vyplývajícího z užívání drog u žen hlášených v rámci jedné rizikové kategorie (u nelegálních drog – viz dále).
Podhlášenost se v našem souboru týká především užívání alkoholu a nelegálních drog, které je hlášeno u 0,15 %, resp. 0,18 % rodiček, ale také údajů o kouření rodiček, které bylo v našem souboru evidováno u 6 % rodiček, zatímco např. podle Králíkové a spol. [17] uvádí kouření v průběhu těhotenství téměř každá čtvrtá česká žena.
Získat spolehlivé údaje o užívání tabáku, alkoholu a jiných substancí mezi rodičkami není snadné. Zatímco o užívání nelegálních drog a alkoholu českými rodičkami nejsou k dispozici výsledky jiné studie, se kterou by bylo možné data z registru rodiček srovnat, u kouření je k dispozici srovnání s výsledky mezinárodní evropské studie ELSPAC (European Longitudinal Study of Pregnancy and Childhood), do které se Česká republika zapojila v roce 1990 [19]. Tato studie byla zaměřena na výskyt patologických průběhů těhotenství, porodu a zdravotního stavu matky a dítěte bezprostředně po porodu v souvislosti s kouřením matky. Z výsledků vyplývá, že v těhotenství kouřilo pouze 6,5 % sledovaných žen, což v průměru odpovídá podílu rodiček-kuřaček v prezentovaném souboru z registru rodiček – je však otázka, nakolik jsou tyto údaje, podobně jako výsledky našeho souboru, zatíženy informační výběrovou chybou. Dále Kukla a spol. [18] uvádějí užívání alkoholu 75 % žen před otěhotněním, z nich 1/3 pokračuje v prvním trimestru a 16 % mezi 3. a 6. měsícem.
Australská studie z roku 2008 [15], která se zabývala rodičkami ve dvou veřejných nemocnicích, uvádí jako nejčastější kouření (18,5 %), dále alkohol (11,8 %) a produkty konopí (4,5 %), ostatní nelegální drogy minimálně. Mladší ženy častěji uváděly kouření a marihuanu. Jiné práce [21] uvádějí, že celosvětově 20–30 % žen v těhotenství kouří, 15 % pije alkohol, a 3–10 % užívá konopí. Pokud jde o nelegální drogy, je zjišťování jejich užívání značně obtížné. Odhaduje se, že injekčně užívá drogy v EU zhruba 60 tisíc těhotných žen [13].
Francouzská dotazníková studie publikovaná v roce 2008 uvádí míru respondentkami uváděného užívání psychotropních látek (hypnotik, antidepresiv a sedativ) v posledním měsíci gravidity 3,7 % a marihuany 2,4 % [9]. Tatáž práce uvádí, že 16,3 % žen kouřilo před těhotenstvím a 10,2 % žen pokračovalo v kouření v graviditě, 25,3 % žen užilo alkohol v průběhu těhotenství a 4,5 % žen uvedlo užití kombinace alkoholu a kouření v průběhu gravidity.
Věk rodičky se v našem souboru ukázal jako signifikantní rizikový faktor pouze pro výskyt samovolného potratu (graf 8). U ostatních sledovaných zdravotních rizik jak rodičky, tak novorozence nebyl vliv věku rodičky prokázán. Tento stav lze patrně přičíst kvalitní zdravotní péči o rodičku a novorozence v ČR obecně a zvýšené zdravotní péči věnované starším rodičkám.

Po odstranění vlivu věku byla statistickým testem prokázána souvislost užívání návykových látek s rodinným stavem a vzděláním. Většina rodiček užívajících návykové látky byla svobodná (65 %) s ukončeným základním či středním vzděláním bez maturity (82 %). Podobně vysoký podíl svobodných mezi rodičkami-uživatelkami návykových látek, především nelegálních drog, byl popsán také v rámci jiných českých i zahraničních studií [35].
Výsledky analýzy souvislosti užívání návykových látek s komplikacemi na straně těhotné ženy/rodičky i plodu/novorozence, lze shrnout následovně:
- Neukázala se souvislost užívání návykových látek s umělým přerušením těhotenství. Pokud jde o samovolný potrat, jeho pravděpodobnost stoupá v případě kouření matky o přibližně až 20 %, i když nikoli statisticky významně, ani na pětiprocentní hladině významnosti, vliv ostatních návykových látek nebyl potvrzen.
- Jedna či více ze sledovaných závažných komplikací těhotenství a porodu byly zaznamenány u téměř 13 % z rodiček neužívajících návykové látky. Na jednoprocentní hladině významnosti bylo statistickým testem prokázáno, že u rodiček-kuřaček vznikají tyto závažné komplikace 1,4krát častěji. U uživatelek drog byla pravděpodobnost jejich vzniku o 13 % vyšší a u uživatelek alkoholu byla vyšší o 5 %, i když jejich výskyt už nebyl potvrzen jako statisticky významný.
- Téměř pětina rodiček měla evidován jeden nebo více příznaků rizika porodu. Porod rizikový či patologický byl zaznamenán u téměř 46 % rodiček. Následné komplikace v šestinedělí měla 4 % rodiček. Vliv užívání návykových látek během těhotenství na výskyt komplikací porodu a šestinedělí nebyl statistickým testem potvrzen jako významný.
- U více než 14 % z rodiček neužívajících návykové látky byl stav plodu posouzen jako suspektní či patologický. Statisticky významný vliv na stav plodu mělo užívání tabáku a alkoholu. U rodiček-kuřaček byla potvrzena statistickým testem 1,2krát vyšší pravděpodobnost zhoršení zdravotního stavu plodu, u uživatelek alkoholu byla tato pravděpodobnost vyšší o 13 %, ale nebyla prokázána statistická významnost. Vliv ostatních drog nebyl prokázán.
- Dalším sledovaným ukazatelem u novorozenců po porodu byl výskyt mrtvě narozených. V celém souboru rodiček se mrtvě narodila 2,4 š novorozenců. Analýza potvrdila statisticky významný vliv užívání tabáku a alkoholu během těhotenství na pravděpodobnost narození mrtvého novorozence. U kuřaček byla tato pravděpodobnost 6,5krát vyšší a u rodiček užívajících alkohol 3krát vyšší. Užívání nelegálních drog nebylo statistickým testem prokázáno jako významné.
- Podíl novorozenců, u kterých byla během pobytu v nemocnici diagnostikována vrozená vada, byl více než 3 %. Užívání tabáku a alkoholu rodičkami během těhotenství mělo vliv na vyšší výskyt vrozených vad, i když tento vliv nebyl potvrzen jako statisticky významný ani na pětiprocentní hladině významnosti.
- Průměrná porodní hmotnost novorozenců rodiček, které neužívaly v těhotenství návykové láky, byla ve sledovaném období 3323 g. Dalším ukazatelem bylo gestační stáří, jehož průměrná délka ve sledovaném období u novorozenců rodiček neužívajících návykové látky byla 39,2 týdne. Statisticky významný vliv na porodní hmotnost a gestační stáří novorozenců mělo užívání tabáku – průměrná porodní hmotnost novorozenců těchto rodiček byla o 6 % nižší (tj. v průměru asi o 200 g) a průměrné gestační stáří bylo kratší o 1 % (tj. v průměru o téměř 3 dny), a to na jednoprocentní hladině významnosti. Vliv zbývajících návykových látek nebyl statistickým testem prokázán.
- Potřeba léčby na porodním sále byla zaznamenána u osminy novorozenců. Užívání všech sledovaných návykových látek mělo vliv na zvýšenou péči o novorozence přímo na porodním sále, i když tento vliv nebyl testem potvrzen jako statisticky významný.
- Dalším sledovaným ukazatelem zdravotního stavu novorozenců byla léčba na novorozeneckém oddělení. U novorozenců neuživatelek drog mělo tuto léčbu evidováno 3,6 % dětí. Vliv na potřebu léčby na oddělení mělo především užívání tabáku, i když nebyl potvrzen jako statisticky významný.
- U rodiček-neuživatelek návykových látek byla většina novorozenců (téměř 98 %) propuštěna domů. U uživatelek návykových látek byl podíl jiných způsobů ukončení pobytu na novorozeneckém oddělení než propuštění domů téměř 3krát vyšší než u neuživatelek, nejvíce novorozenců bylo přeloženo do jiného léčebného zařízení nebo do kojeneckého ústavu (každý asi 3 %), podíl úmrtí na novorozeneckém oddělení byl u dětí uživatelek návykových látek téměř 2krát vyšší.
Vliv kouření na signifikantně častější výskyt poruch v těhotenství a v průběhu porodu byl nalezen také ve studii ELSPAC (viz výše). Např. děti narozené matkám, které kouřily v těhotenství, měly v průměru o 107 g nižší porodní hmotnost než děti nekouřících žen [19] – v našem souboru to bylo asi 200 g. I když nebyl analýzou dat prokázán vliv užívání nelegálních drog na porodní hmotnost novorozenců, byl tento efekt popsán ve studii probíhající v Boston City Hospital, ve které byl zjištěn významný vliv užívání marihuany a kokainu na poruchy růstu plodu. U dětí, jejichž matky měly pozitivní testy na marihuanu v moči, byla zaznamenána nižší porodní hmotnost o 79 g, u žen s pozitivními testy na kokain byla porodní hmotnost dětí nižší o 93 g [39].
U žádného ze sledovaných ukazatelů zdravotního stavu jak rodiček, tak ani novorozenců nebyl prokázán statisticky významný vliv užívání nelegálních drog. Absence tohoto efektu může být důsledkem několika vlivů:
- Rozdíly v metodologických kritériích pro hlášení užívání jednotlivých návykových látek do registru, kdy u tabáku a alkoholu jsou hlášeny intenzivní či pravidelné formy jejich konzumace, v případě nelegálních drog je možné nahlásit již jejich ojedinělé užití.
- Nelegální drogy jsou hlášeny v jedné nesourodé kategorii zahrnující všechny nelegální drogy od konopných drog po nelegální opiáty. Mohou zde tedy být dohromady hlášeny jak ženy, které jednou užily marihuanu, tak ženy injekčně užívající heroin, tedy ženy s dramaticky odlišnou mírou výskytu zdravotních rizik.
- Vlivem náhody v relativně malém podsouboru matek-uživatelek drog, kdy většina z nich byla současně uživatelkami alkoholu, tabáku nebo jejich kombinace.
- Možným faktorem snižujícím vliv užívání nelegálních drog na zdravotní komplikace u rodičky i plodu může být také zvýšená pozornost zdravotnického personálu, a tudíž zvýšená intenzita poskytování zdravotní péče z důvodu obav o vývoj těhotenství a porodu u uživatelek drog.
ZÁVĚR
Ukázalo se, že oba registry poskytují data, která mohou být použita pro analýzu souvislostí mezi vybranými předpovědními faktory a zdravotními ukazateli rodiček i narozených dětí, i když jejich využitelnost je omezena kvalitou hlášených dat, zejména jejich pravděpodobnou podhlášeností, a to především u užívání alkoholu a nelegálních drog a nesourodými kritérii pro hlášení některých proměnných.
Výsledky ukázaly negativní vliv užívání návykových látek na průběh těhotenství a zdravotní stav matky, plodu či novorozence. Užívání drog, zejména tabáku a dále alkoholu, mělo vliv především na zdravotní komplikace, které měly rodičky během těhotenství a porodu. U novorozenců se užívání návykových látek rodičkami v průběhu těhotenství projevilo zejména u kouření, které mělo statisticky významný vliv téměř na všechny sledované zdravotní komplikace novorozence. Užívání alkoholu rodičkami bylo spojeno se zhoršením celkového stavu novorozence při/po porodu a se zvýšeným výskytem závažných následků, jako úmrtí novorozence, potřeba léčby na porodním sále a vrozené vývojové vady, i když vliv alkoholu nebyl potvrzen jako statisticky významný. Užívání tabáku ženami se také projevilo nižší průměrnou hmotností novorozenců a nižším gestačním stářím. Novorozenci uživatelek návykových látek měli také vyšší pravděpodobnost, že jejich pobyt na novorozeneckém oddělení bude ukončen přeložením do jiného léčebného zařízení či do kojeneckého ústavu (zejména ti narození matkám užívajícím alkohol a nelegální drogy).
U nelegálních drog se neprokázal vliv jejich užívání rodičkami na vznik zdravotních komplikací novorozenců. Zde je ovšem potřeba vzít v úvahu metodologická omezení a kvalitu dat a do budoucna případně upravit kritéria pro hlášení užívání nelegálních drog rodičkami.
Efekt návykových látek byl statisticky významný především u kouření, a to v následujících pěti oblastech:
- Přítomností závažných komplikací těhotenství a porodu, a to především v případě kouření matky. Pravděpodobnost vzniku komplikací byla u kuřaček 1,4krát vyšší. Vliv ostatních návykových látek nebyl statisticky významný.
- Kouření mělo statisticky významný vliv také na zhoršený klinický stav plodu v průběhu porodu. Užívání alkoholu a drog nebylo statisticky významné.
- V případě kouření matky klesá porodní hmotnost novorozence v průměru o 200 g, vliv alkoholu nebyl prokázán. U dětí matek užívajících nelegální drogy byla porodní hmotnost paradoxně mírně zvýšena, byť statisticky téměř nevýznamně.
- Nižší bylo také gestační stáří v případě kouření matky, a to o necelé 3 dny, vliv alkoholu a drog nebyl statisticky významný.
- Pravděpodobnost mrtvě narozeného dítěte se v případě kouření matky zvýšila 6,5krát a v případě konzumace alkoholu 3krát, vliv nelegálních drog nebyl prokázán.
Grantová podpora: Interní grantová agentura Ministerstva zdravotnictví ČR, reg. č. IGA 10034-4 (Společenské náklady zneužívání tabáku, alkoholu a nelegálních drog v ČR).
Ing. Blanka Nechanská
Ústav zdravotnických informací a statistiky ČR
Palackého nám. 4
128 01 Praha 2
nechanska@uzis.cz
Sources
1. Almeina, ND., Koren, G., Platt, RW., Kamer, MS. Hair biomarkers as measures of maternal tobacco smoke exposure and predictors of fetal growth. Nicotine Tob Res, 2011, 13 (5), p. 328–335.
2. Alvik, A., Torgersen, AM., Aalen, OO., Lindemann, R. Binge alcohol exposure once a week in early pregnancy predicts temperament and sleeping problems in the infant. Early Hum Dev, 2011, 12.
3. Benedict, MD., Missmer, SA., Vahratian, A., et al. Secondhand tobacco smoke exposure is associated with increased risk of failed implantation and reduced IVF success. Hum Reprod, 2011, 26, 9, p. 2525–2531.
4. Ben-Haroush, A., Ashkenazi, J., Sapir, O., et al. High-quality embryos maintain high pregnancy rates in passive smokers but not in active smokers. Reprod Biomed Online, 2010, 22, 1, p. 44–9.
5. Canon, MJ., Dominique, Y., O’Leary, LA., et al. Characteristics and behaviors of mothers who have a child with fetal alcohol syndrome. Neurotoxicol Teratom, 2011, 7 [Epub ahead of print].
6. Committee on Health Care for Underserved Women. At-risk drinking and alcohol dependence: obstetric and gynecologic implications. American College of Obstetricians and Gynecologists. Obstet Gynecol, 2011, 118 (2 Pt 1), p. 383–388. Committee opinion no. 496.
7. Dott, M., Rasmussen, SA., Hogue, CJ., Reefhuis, J. Association between pregnancy intention and reproductive-health related behaviors before and after pregnancy recognition, National Birth Defects Prevention Study, 1997–2002. Matern Child Health J, 2010, 14 (3), p. 373–381.
8. Duncan, JR., Randall, LL., Belliveau, RA., et al. The effect of maternal smoking and drinking during pregnancy upon (3) H-nicotine receptor brainstem binding in infants dying of the sudden infant death syndrome: initial observations in a high risk population. Brain Pathol, 2008, 18 (1), p. 21–31.
9. Dumas, A., Lejeune, C., Simmat-Durand, L., et al. Pregnancy and psychoactives substances: prevalence study based on the declared consumption. J Gynecol Obstet Biol Reprod (Paris), 2008, 37 (8), p. 770–778.
10. Eiden, RD., Leopard, KE., Colder, CR., et al. Anger, hostility, and aggression as predictors of persistent smoking during pregnancy. J Stud Alcohol Druha, 2011, 72 (6), p. 926–932.
11. El-Melegy, NT., Ali, ME. Apoptotic markers in semen of infertile men: Association with cigarette smoking. Int Braz J Urol, 2011, 37 (4), p. 495–506.
12. Gladstone, J., Levy, M., Nulman, I., Koren, G. Characteristics of pregnant women who engage in binge alcohol consumption. CMAJ, 1997, 156 (6), p. 789–794.
13. Gyarmathy, VA., Giraudon, I., Hedrich, D., et al. Drug use and pregnancy – challenges for public health. Euro Surveill, 2009, 14 (9), p. 33–36.
14. Hoell, I., Havemann-Reinecke, U. Pregnant opioid addicted patients and additional drug intake. Part I. Toxic effects and therapeutic consequences. Med Monatsschr Pharm ct, 2011, 34 (10), p. 363–374, quiz 375–6.
15. Hotham, E., Ali, R., White, J., Robinson, J. Pregnancy-related changes in tobacco, alcohol and cannabis use reported by antenatal patients at two public hospitals in South Australia. Aust N Z J Obstet Gynaecol, 2008, 48 (3), p. 248–254.
16. Kakko, J., Heilig, M., Sarman, I. Buprenorphine and methadone treatment of opiate dependence during pregnancy: comparison of fetal growth and neonatal outcomes in two consecutive case series. Drug Alcohol Depend, 2008, 96 (1–2), p. 69–78.
17. Králíková, E., Bajerová, J., Raslová, N., et al. Smoking and pregnancy: prevalence, knowledge, anthropometry, risk communication. Prague Med Rep, 2005, 106 (2), p. 195–200.
18. Kukla, L., Hrubá, D., Tyrlík, M. Alkohol a drogy v těhotenství. Rozdíly mezi kuřačkami a nekuřačkami. Alkoholismus a drogové závislosti, 1999, 34 (4), p. 193–202.
19. Kukla, L., Hrubá, D., Tyrlík, M. Průběh těhotenství a vývoj plodu kouřících a nekouřících žen. Čes Gynek, 1999, 4, s. 271–274.
20. Kukla, L., Hrubá, D., Tyrlík, M. Maternal smoking during pregnancy, behavioral problems and school performances of their school-aged children. Cent Eur J Public Health, 2008, 16 (2), p. 71–76.
21. Lamy, S., Thibaut, F. État des lieux de la consommation de substances psychoactives par les femmes enceintes. Encephale, 2010, 36 (1), p. 33–38.
22. Leonardi-Bee, J., Smyth, A., Britton, J., Coleman, T. Environmental tobacco smoke and fetal health: systematic review and meta-analysis. Arch Dis Child Fetal Neonatal Ed, 2008, 93 (5), F351–361.
23. Mateja, WA., Nelson, DB., Kroelinger, CD., et al. The association between maternal alcohol use and smoking in early pregnancy and congenital cardiac defects in infants. J Womens Health (Larchmt), 2011, 6 [Epub ahead of print].
24. Minozzi, S., Amato, L., Vecchi, S., Davoli, M. Maintenance agonist treatments for opiate dependent pregnant women. Cochrane Database Syst Rev. 2008, Apr 16;(2).
25. Mravčík, V., Pešek, R., Horáková, M., Nečas, V., et al. Výroční zpráva o stavu ve věcech drog v České republice v roce 2010. Praha: Úřad vlády České republiky, 2011.
26. Murin, S., Rafii, R., Bilello, K. Smoking and smoking cessation in pregnancy. Clin Chest Med, 2011, 32 (1), p. 75–91.
27. O’Brien, PL. Ego-dystonic pregnancy and prenatal consumption of alcohol among first-time mothers. Matern Child Health J, 2011, 2 [Epub ahead of print].
28. Ortega-García, JA., Gutierrez-Churango, JE., Sánchez-Sauco, MF., et al. [Epub ahead of print] Head circumference at birth and exposure to tobacco, alcohol and illegal drugs during early pregnancy. Childs Nerv Syst, 2011, 15.
29. Patra, J., Bakker, R., Irving, H., et al. Dose-response relationship between alcohol consumption before and during pregnancy and the risks of low birthweight, preterm birth and small for gestational age (SGA) – a systematic review and meta-analyses. BJOG, 2011, 118, p. 1411–1421.
30. Pei, J., Job, J., Kully-Martens, K., Rasmussen, C. Executive function and memory in children with Fetal Alcohol Spectrum Disorder. Child Neuropsychol, 2011, 17 (3), p. 290–309.
31. Ripabelli, G., Cimmino, L., Grasso, GM. Alcohol consumption, pregnancy and fetal alcohol syndrome: implications in public health and preventive strategies. Ann Ig, 2006, 18 (5), p. 391–406.
32. de Sanctis, L., Memo, L., Pichini, S., et al. Fetal alcohol syndrome: new perspectives for an ancient and underestimated problem. J Matern Fetal Neonatal Med, 2011, 24, Suppl. 1, p. 34–37.
33. Shah, PS., Balkhair, T., Ohlsson, A., et al. Intention to become pregnant and low birth weight and preterm birth: a systematic review. Matern Child Health J, 2011, 15 (2), p. 205–216.
34. Thäle, V., Schlitt, A. Effects of alcohol and smoking in pregnancy. Internist (Berl), 2011, 52 (10), p. 1185–1190.
35. Vavřinová, B., Binder, T. Návykové látky v těhotenství. Zaostřeno na drogy 2007, 5 (4), p. 1–12.
36. Vert, P., Hamon, I., Hubert, C., et al. Infants of drug-addicted mothers: pitfalls of replacement therapy. Bull Acad Natl Med, 2008, 192 (5), p. 961–969; discussion p. 969.
37. Wyper, KR., Rasmussen, CR. Language impairments in children with fetal alcohol spectrum disorders. J Popul Ther Clin Pharmacol, 2011, 18 (2), e364–376. Epub 2011 Jun 15.
38. Ye, X., Skjaerven, R., Basso, O., et al. In utero exposure to tobacco smoke and subsequent reduced fertility in females. Hum Reprod, 2010, 25 (11), p. 2901–2906.
39. Zuckerman, B., Frank, DA., Hingson, R., et al. Effects of maternal marijuana and cocaine use on fetal growth. N Engl J Med, 1989, 320(12) p. 762–768.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2012 Issue 5
-
All articles in this issue
- Chromozom 21 – specifické mikroRNA v mateřské cirkulaci: zhodnocení jejich významu pro screening Downova syndromu u plodu
- Srovnání různých typů pásek v léčbě inkontinence moči u gerontologických pacientek
- Výsledky operační léčby sestupu přední poševní stěny s použitím polypropylenové síťky
- Ektopická gravidita při IUS (Mirena) – kazuistika
- Cévní endotelový růstový faktor u pacientek s karcinomem ovaria
- Gitelmanův syndrom v těhotenství - těžká hypokalémie s příznivou perinatální prognózou
- Vývoj a změny incidencí vrozených vad u narozených dětí v České republice
- Prenatální diagnostika vrozených vad v ČR – patnáctileté období
- HE4 - biomarker ovariálního karcinomu
- Obezita a mužská neplodnost
- Rodičky užívající alkohol, tabák a nelegální drogy
- Nová možnost v léčbě pokročilého ovariálního karcinomu
- Srovnání hladin prolaktinu, fT3 a fT4 ve folikulární tekutině žen s poruchou plodnosti a zdravých plodných dárkyň oocytů
- Výskyt Chlamydia trachomatis při léčbě neplodnosti
- Metoda redukce odlesku v kolposkopii
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Výsledky operační léčby sestupu přední poševní stěny s použitím polypropylenové síťky
- HE4 - biomarker ovariálního karcinomu
- Ektopická gravidita při IUS (Mirena) – kazuistika
- Výskyt Chlamydia trachomatis při léčbě neplodnosti
