Současné možnosti ultrazvukové diagnostiky v urogynekologii
Present properties of ultrasound diagnostics in urogynecology
Objective:
The review article describes properties of sonography diagnostics in urogynecology.
Design:
Review article.
Setting:
Department of Obstetrics and Gynaecology, Faculty of Medicine and Dentistry, Palacky University in Olomouc.
Material and methods:
The review of sonography methods in urogynecology, their practical use for low urinary tract dysfunctions diagnostics, monitoring of surgical therapy effect and diagnostics of complications.
Conclusion:
Ultrasonography is inseparable part of urogynaecology examination, it is imaging method of the first choice to determine the exact diagnosis and indication for therapy, evaluation of postoperative conditions and solution of complications.
Keywords:
ultrasound, urogynecology, incontinence, POP, pelvic organ prolapse, follow up
:
D. Gágyor
:
Porodnicko-gynekologická klinika LF UP a FN, Olomouc, přednosta prof. MUDr. R. Pilka, Ph. D.
:
Ceska Gynekol 2016; 81(4): 265-271
Cíl práce:
Článek popisuje možnosti UZV diagnostiky v urogynekologii.
Typ studie:
Přehledový článek.
Název a sídlo pracoviště:
Porodnicko-gynekologická klinika, LF UP a FN Olomouc.
Materiál a metodika:
Přehled ultrazvukových metod v urogynekologii, jejich praktického využití pro diagnostiku dysfunkcí dolního urogenitálního traktu, monitoring efektu chirurgické léčby a diagnostiku komplikací.
Závěr:
Ultrasonografie je nedílnou součástí urogynekologického vyšetření, je zobrazovací metodou první volby ke stanovení exaktní diagnózy a indikace k léčbě, k hodnocení pooperačních stavů a řešení komplikací.
Klíčová slova:
ultrazvuk, urogynekologie, inkontinence, POP, pelvic organ prolapse, follow up
ÚVOD
Ultrasonografie je bazální součástí urogynekologického vyšetření. Zásadní úlohu má v diferenciální diagnostice močové a anální urgence a inkontinence, v diagnostice sestupů orgánů pánevního dna, koincidujících patologií, ve stanovení správné indikace k terapii, v hodnocení a sledování pooperačních stavů. Umožňuje detailní statické zobrazení orgánů malé pánve a také dynamické sledování jejich změn souvisejících se zátěží. V řadě indikací, zvláště u pacientek po operačních výkonech spojených s implantací alogenních polypropylenových materiálů (suburetrálních slingů, transvaginálních sítí, sítí k promontofixaci) je sonografické vyšetření suverénní a zcela nezastupitelnou zobrazovací metodou. V urogynekologické praxi je nejčastěji používáno 2D, 3D a 4D zobrazení ev. v kombinaci s dopplerovskými modalitami. Nespornými výhodami sonografie jsou neinvazivita vyšetření, výborná tolerance, absence radiační zátěže, rychlá interpretovatelnost, dostupnost a ekonomická nenáročnost.
Základní možnosti využití USG v urogynekologii jsou nejnověji shrnuty v konsenzu IUGA a ICS v lednu 2016 [14].
METODIKA SONOGRAFICKÉHO VYŠETŘENÍ
Možnosti USG vyšetření v urogynekologické praxi zahrnují vyšetření transabdominální, perineální, introitální, intravaginální a transanální [14].
Standardní transabdominální (suprapubické) vyšetření provádíme u pacientky v supinní poloze, používáme abdominální konvexní sondy (2–8 MHz). Vedle obecně známých možností a pravidel diagnostiky koexistujících patologií je tento přístup v urogynekologii vhodný k diagnostice paravaginálního defektu (PVD), určení velikosti močového rezidua (PVR = post void residuum), diagnostice patologií močového měchýře nebo hodnocení volní kontrakce pánevního dna.
Vyšetření z perineálního přístupu (transperineální či interlabiální přístup) provádíme u pacientek v dorzální litotomické poloze, nejčastěji jsou opět používány konvexní sondy o rozsahu frekvencí 2–8 MHz. Perineální přístup je vstupní branou k hodnocení většiny urogynekologických UZV měření včetně hodnocení análního sfinkteru.
Introitální a vaginální vyšetření pacientky v dorzální litotomické poloze se běžně provádí konvexními vaginálními sondami o rozsahu frekvencí 4–9 MHz, introitální přístup umožňuje při absenci endoanální sondy nejexaktnější hodnocení análního sfinkteru.
Při introitálním, vaginálním i perineálním vyšetření je nutné se vyvarovat nadměrnému tlaku na tkáně, který vede k dislokaci hodnocených struktur a k chybné interpretaci USG nálezu.
K transanální endosonografii je zapotřebí vysokofrekvenční (10 MHz) rotační či panoramatické endoanální sondy, samotné vyšetření vyžaduje dobrou spolupráci pacientky.
Abdominální a vaginální 3D sondy lze s výhodou využít k získání 3D statického prostorového objemu dat (data-set) k následné softwarové analýze či k zobrazení prostorového modelu (rendering), 4D (= real time 3D) matrixové sondy umožní dynamické 4D zobrazení a posouzení funkční anatomie pánevních struktur.
Hlavní struktury, které ultrazvukem zobrazujeme, jsou symfýza, uretra, hrdlo měchýře, močový měchýř, děloha, adnexa, přední a zadní vaginální stěna, anorektum, musculus levator ani, musculus sfinkter ani.
VYUŽITÍ ULTRAZVUKU V UROGYNEKOLOGICKÉ DIAGNOSTICE
Mobilita hrdla močového měchýře
Měření mobility hrdla močového měchýře je základní součástí diagnostického a indikačního algoritmu u pacientek s močovou inkontinencí, základní informací při volbě operačního přístupu a při řešení pooperačních komplikací antiinkontinenčních operací.
Metodika sonografického hodnocení mobility hrdla měchýře není standardizována, v rámci možného srovnání výsledků je vhodné provádět měření při standardní náplni 300 ml moči [16, 18]. Vyšetření provádíme z perineálního nebo introitálního přístupu v mediosagitální rovině, vyvarujeme se tlaku sondou na tkáně a dislokaci struktur. Základní hodnocené parametry jsou znázorněny na obrázku 1.
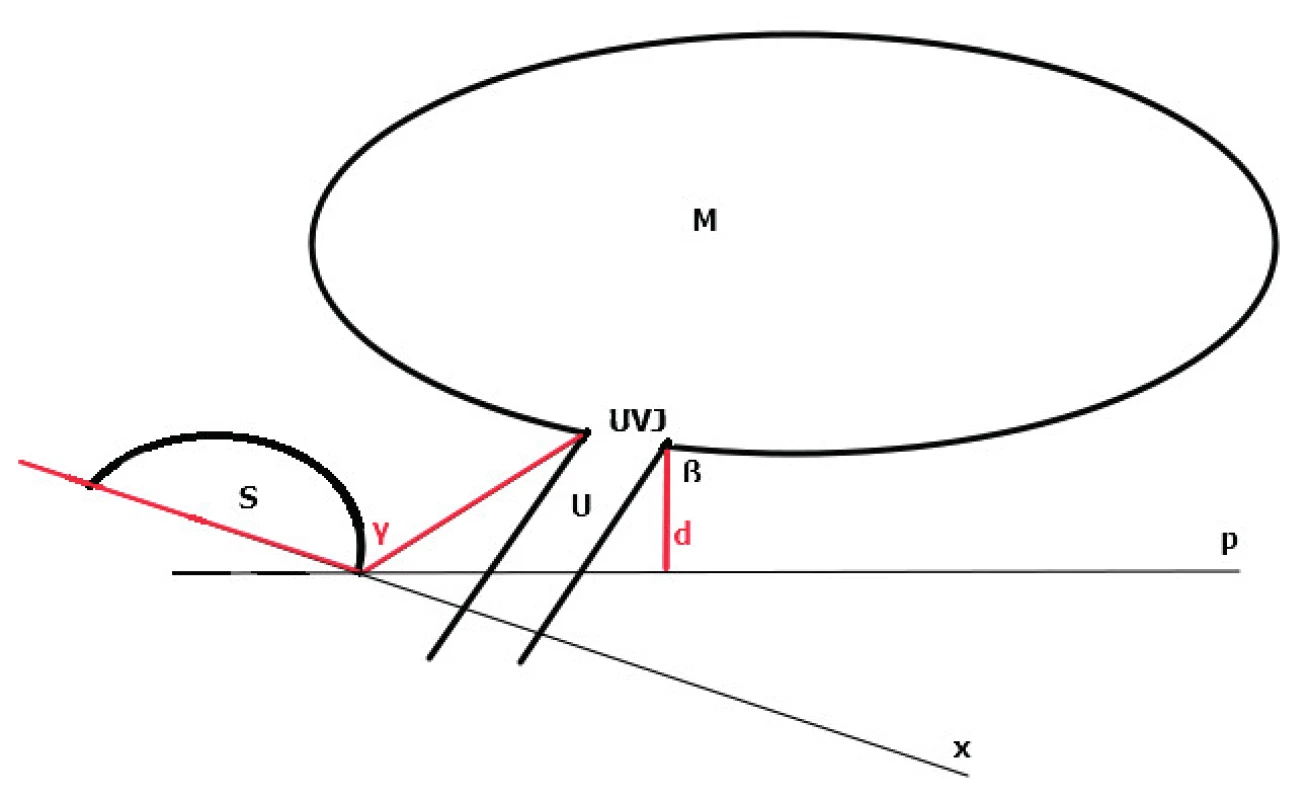
V klinické praxi jsou nejčastěji užívané metodiky hodnocení vzdálenosti UVJ k horizontální linii p probíhající dolním okrajem symfýzy a měření úhlu gama (úhel mezi osou symfýzy a spojnicí UVJ s dolním okrajem symfýzy). Obě měření porovnávají stav v klidu a při maximálním Valsalvově manévru. Kvantifikační hodnocení mobility uretry (nízká, střední, vysoká) není standardizováno. Největší je mobilita proximální uretry, distálně mobilita klesá. Úspěšně provedená TVT operace neovlivňuje klidové uložení uretry [24]. Barevný dopplerovský mód je možné navíc využít k včasné detekci úniku moči ve vztahu k aktuální pozici uretry při Valsalvově manévru (obr. 2) [8].
Vezikalizace (funneling) uretry
Je definována jako oddálení okrajů proximální uretry v místě přechodu do močového měchýře v průběhu zvýšení intraabdominálního tlaku. Vezikalizace je provázená průnikem moči do proximální uretry. Fyziologicky dochází k vezikalizaci na počátku mikce. K vyšetření se nejčastěji užívá transperineální přístup. Za hranici je považována šíře vezikalizace nad tři mm. U žen s hypotonickou uretrou (ISD) je nález vezikalizace konstantní, bez závislosti na fyzické námaze. U kontinentních žen po menopauze nacházíme větší mobilitu UVJ bez nálezu vezikalizace [17]. Význam vezikalizace při vzniku SUI zatím není jasně prokázán.
Postmikční reziduum
Postmikční reziduum (PVR = post void residual) je definováno jako zůstatek množství moči v močovém měchýři po ukončení mikce. Postmikční objemy 50–100 ml tvoří dolní práh definující abnormální postmikční reziduum [15]. K měření se nejčastěji používá abdominální, translabiální nebo vaginální přístup [10, 13]. Technika měření podle Postona vychází z matematické formule (h × d × w) × 0, 7, kdy „h“ je největší antero-posteriorní rozměr měchýře v sagitálním průměru, „d“ je největší supero-inferiorní rozměr v sagitálním průměru a „w“ největší transverzální rozměr v transverzálním průměru. Tato technika je zatížena chybou až 21 % [29].
K měření močového rezidua je možné také využít různých variant modulů pro měření objemů, které jsou součástí standardního softwarového vybavení USG přístrojů.
Měření PVR je doporučeno bezprostředně po vymočení, průměrná produkce moči je 1–14 ml za min., proto opožděné měření výsledky zkresluje.
Nezanedbatelnou výhodou sonografického měření je oproti měření cévkováním jeho neinvazivita. Moderní ultrazvukové skenovací přístroje (BladderScan) umožňují transabdominálním přístupem jednoduché, rychlé a opakované měření PVR dobře zaškoleným středním zdravotnickým personálem.
Měření síly stěny močového měchýře
Vyšetřujeme s náplní maximálně 50 ml moči. Khullar (1994) popisuje techniku měření síly stěny měchýře v oblasti trigonu, přední stěny měchýře a fundu, s následným výpočtem průměrné hodnoty [27]. K měření je vhodný transvaginální přístup z důvodu minimální tkáňové interference. Síla stěny měchýře nad 5 mm svědčí pro hypertrofii detruzoru nejčastěji při OAB, stenóze uretry nebo hyperkorekci uretry po operacích SUI.
UEBW (ultrasound estimated bladder weight)
Metodika měření spočívá ve výpočtu váhy močového měchýře z údajů síly stěny měchýře (t), povrchu stěny měchýře (s) a specifické váhy detruzoru (p) podle vzorce: UEBW = s×t×p. Měření je v praxi prováděno skenovacími ultrazvukovými přístroji (BladderScan 9500 BWM), jejichž software využívající 3D technologii [3] je schopen automaticky provést měření a následně vykalkulovat výslednou hodnotu. Průměrná hmotnost měchýře je okolo 32 g, zvýšená hmotnost detruzoru byla diagnostikována u žen se subvezikální obstrukcí, urgentní s inkontinencí a LUTS [2]. Metoda prozatím není v klinické praxi rozšířená.
Hodnocení abnormalit močového měchýře
Pro USG hodnocení měchýře je nutná alespoň částečná náplň, vyšetřujeme transabdominálně či transvaginálně v mediosagitální, parasagitálních a transverzálních rovinách. Z nejčastějších patologií je možné diagnostikovat konkrementy a cizí tělesa (při polohování pacienta většinou mění lokalizaci), polypy, divertikly, pseudodivertikly, tumory a pooperační komplikace (protruze, penetrace či eroze slingu, meshe, bulking agents).
Hodnocení abnormalit uretry
Perineální a transvaginální sonografie umožňuje detailní zobrazení uretrálních a parauretrálních struktur. Vedle dobré vizualizace a hodnocení síly zevního uretrálního sfinkteru – rabdosfinkteru [11, 22] je metoda vhodná také pro diagnostiku parauretrálních patologií – cyst Gartnerova duktu, abscesů Skeneho žlázek, uretrálních divertiklů, parauretrálních tumorů. Exaktní je také hodnocení tvaru a délky uretry u pacientek po onkogynekologických či urologických resekčních výkonech. Z urogynekologické praxe je důležité v rámci diferenciální diagnostiky odlišit uretrální divertikl a cystouretrokélu [37].
Hodnocení descensu pánevních orgánů
Perineální a introitální sonografie je vhodným doplňkem a také zpřesněním klinické klasifikace sestupu pánevních orgánů (POPq). Metodika je na založena na měření vzdálenosti nejdistálnějších bodů (stěna močového měchýře, cervix, poševní pahýl, stěna rekta) jednotlivých kompartmentů při maximálním Valsalvově manévru ve vztahu k horizontální linii – přímce p, která spojuje dolní okraj symfýzy a anorektální úhel a je ekvivalentní anatomické pozici hymenálního prstence. Hodnoty pod přímkou p tedy prakticky odpovídají pozitivním hodnotám klasifikace POPq. Měření se provádí v mediosagitální rovině.
Dietz diferencuje dva základní typy cystokél podle velikosti retrovezikálního úhlu (RVA = úhel mezi proximální uretrou a trigonem [12]), cystokélu s uzavřeným retrovezikálním úhlem (izolovaná cystokéla, typ Green II) asociovanou s prolapsem a mikční dysfunkcí a cystokélu s otevřeným retrovezikálním úhlem (cysto-uretrokéla, typ Green I) asociovanou se SUI a dobrou vyprazdňovací funkcí měchýře (obr. 3) [6].
2D zobrazení je exaktní metodou v diferenciální diagnostice rektokély, enterorektokély, enterokély a rektální intususcepce, které se klinicky manifestují obdobně.
Transverzální suprapubický a introitální řez při náplni močového měchýře umožňuje dignostiku paravaginálního defektu [19].
Koincidující nálezy a patologie pánevních orgánů
Abdominální a vaginální sonografie jsou rutinní diagnostické metody používané k diagnostice verze, flexe a velikosti dělohy a také vývojových vad, zánětlivých změn, cizích těles, benigních a maligních tumorů malé pánve.
Hodnocení pooperačních nálezů
Význam statického a dynamického USG zobrazení pro diagnostiku pooperačních komplikací [20, 25, 26], hodnocení a dlouhodobé sledování (follow up) pooperačních nálezů po urogynekologických operacích je nezastupitelný.
Hodnocení klidové polohy a funkce suburetrálních slingů při Valsalvově manévru je stěžejní diagnostickou metodou hodnocení úspěšnosti a komplikací „páskových“ operací [23, 24].
Polypropylenové slingy se zobrazují jako hyperechogenní struktury. Hodnotíme pozici slingu ve vztahu k uretře, za optimálních okolností je páska umístěna pod střední uretrou. Měření vzdálenosti pásky od zadní plochy symfýzy, tzv. gap, napomáhá v diagnostice hyperkorekce ev. hypokorekce pásky. Optimální vzdálenost je 6–14 mm při maximálním Valsalvově manévru [4]. Dynamické hodnocení pohybu uretry umožňuje detailní studium trajektorie uretry v průběhu Valsalvova manévru a diagnostiku tzv. kinkingu, tedy zalamování proximální jedné třetiny uretry spojené s OAB. Nález vezikalizace po antiinkontinenčních operacích je negativním prognostickým faktorem [25].
Z operací řešících inkontinenci se u kolpopexe podle Burche (ev. Marshalla-Marchettiho-Krantze) setkáváme s nálezem recidivující SUI při současné hypermobilitě uretry, nebo naopak hypomobilní fixované uretře (frozen uretra). Symptomy OAB bývají často způsobeny mírnou hyperkorekcí spojenou s USG symptomy kinkingu a zesílením stěny měchýře.
Přítomnost bulking agents (Bulkamid, Urodex) typicky na rozhraní proximální a střední uretry lze dobře detekovat jako hyper - nebo hypoechogenní zóny prominující intraluminárně. Účinnost těchto metod je u komplikovaných případů (frozen urethra) asi 60 % [1]. Atypicky může materiál protrudovat do měchýře či Retziova prostoru, lokalizace v oblasti krčku močového měchýře může být příčinou symptomů OAB.
Ultrazvukové statické a dynamické hodnocení pooperačních výsledků klasických i „mesh“ operací POP vhodně doplňuje a zpřesňuje klinickou klasifikaci (POPq) a umožňuje anatomické a funkční hodnocení operačního efektu. Zásadní výhodou USG vyšetření je výborná detekce alogenních materiálů – transvaginálních a Y-shaped sítí, které se zobrazují jako hyperechogenní struktury. Ultrazvuk je tedy vhodné využít k pooperačním kontrolám pozice implantátu ev. foldingu [35], vztahu implantátu k okolním strukturám v klidu a při Valsalvově manévru a také jako pomocnou metodu k diagnostice mesh-related komplikací, např. erozí sítě do močového měchýře nebo anorekta. Diagnostika polypropylenových materiálů CT a MRI je problematická, detekce závisí na množství asociované fibrózy (obr. 4) [31].
Hodnocení análního sfinkteru
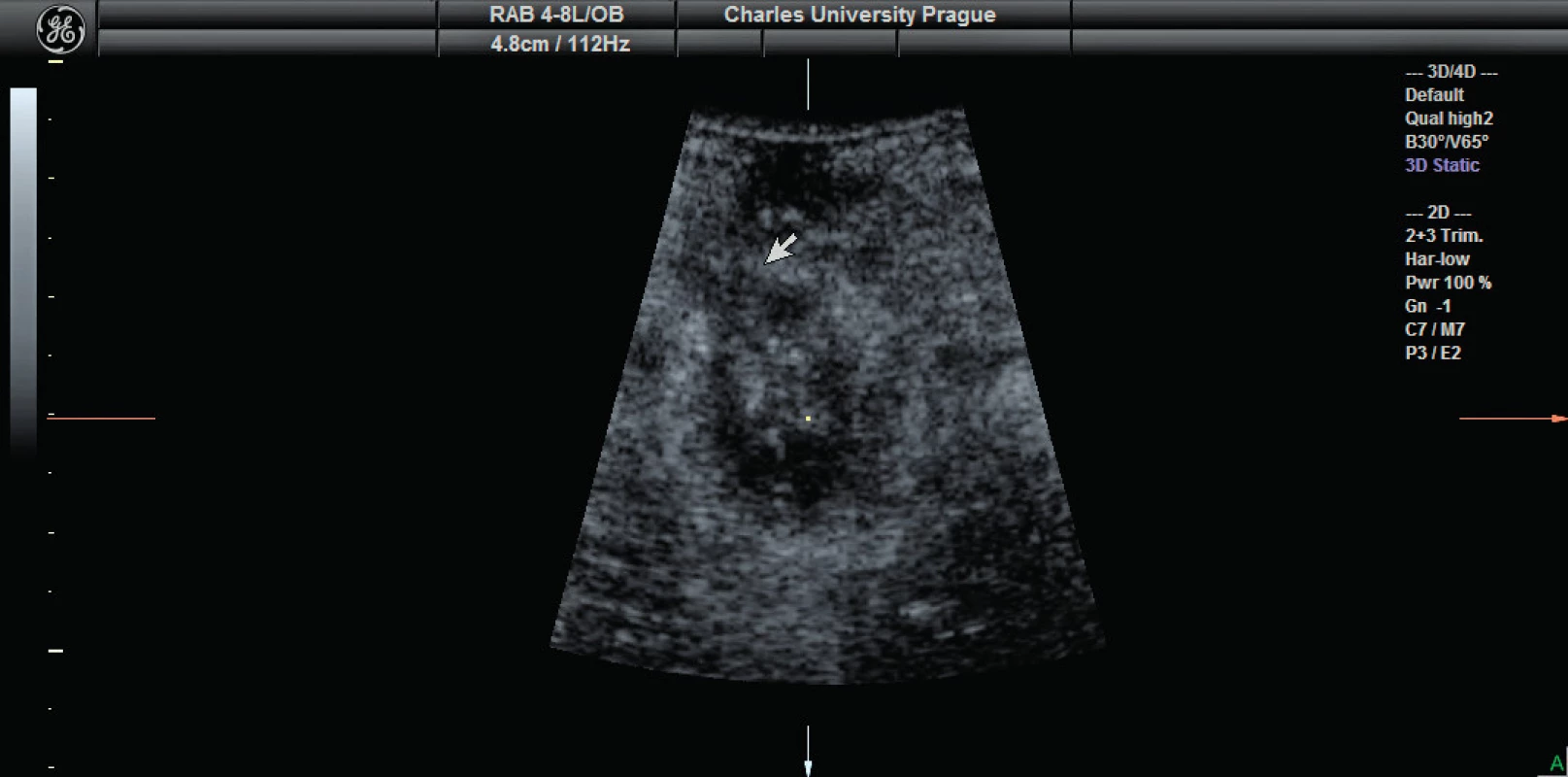
Řada urogynekologických pracovišť při absenci endoanálních sond využívá k diagnostice poporodních poranění zevního a vnitřního análního sfinkteru méně exaktní perineální či introitální přístup, z UZV modalit poté 2D, 3D sonografii včetně technologie TUI. Lze popsat kompletní či reziduální defekt (nad 30 st., nad dvě třetiny délky sfinkteru [33]) a efekt operační terapie [32] a také degenerativní změny obou svalů. Detailnější hodnocení je možné po endoanální aplikaci kontrastní látky. Jako vedlejší nálezy diagnostikujeme anální fistuly nebo perianální abscesy (obr. 5).
Hodnocení volní kontrakce pánevního dna
2D zobrazení umožňuje diagnostiku volní kontrakce pánevního dna provázenou elevací UVJ, baze měchýře [21], poševních stěn a stěn rekta. Nález je častým vedlejším kompenzačním mechanismem pacientek se symptomy SUI. USG je možné využít k nácviku volní kontrakce v rámci rehabilitace (feedback).
Hodnocení poranění levátoru – avulze
Puborektální svalový komplex a jeho patologie hrají důležitou roli v dysfunkci pánevního dna. Hlavním etiologickým faktorem morfologických a funkčních abnormalit m. levator ani je vaginální porod. Přítomnost jednostranného nebo oboustranného kompletního či parciálního defektu je jednou z hlavních příčin poruch anteriorního a centrálního kompartmentu. Sonografické vyšetření a nově získané poznatky mají stále větší význam v indikačním algoritmu řešení sestupů pánevního dna, přítomnost defektu je jedním z dominantních faktorů častých recidiv POP po klasických operacích.
Měření provádíme z perineálního přístupu u pacientky s vyprázdněným močovým měchýřem v klidu a při maximálním stahu svalů pánevního dna. Základem správné metodiky měření je získání minimálního rozměru hiatu v mediosagitální rovině. Ve 2D modu se jedná o spojnici hyperechogenní zadní hrany symfýzy a hyperechogenního předního okraje m. levator ani, který je lokalizován dorzálně od anorektálního úhlu.
Avulzní poranění levátoru je charakterizováno jako odtržení svalu od pánevní stěny. Sonograficky je detekováno, je-li vzdálenost mezi uretrou a úponem svalu nad 2,5 cm. Za pomoci TUI technologie (tomographic ultrasound imaging) můžeme získat tři pararelní skenované axiální roviny, základní rovinu v místě nejmenšího hiatu a dvě kraniální roviny ve vzdálenosti 2,5 mm, a rozlišit tak kompletní (avulze ve všech rovinách) a parciální levátorový defekt [5, 7].
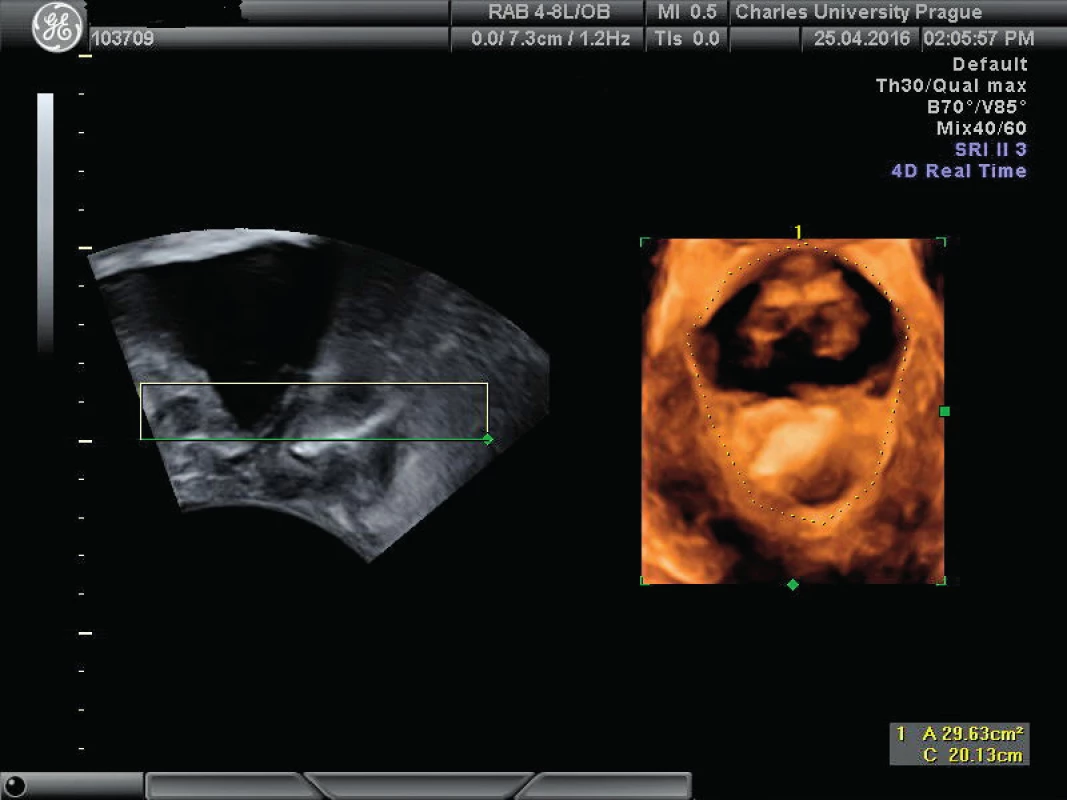
Distenzibilita levátoru (ballooning)
Je v širším slova smyslu sonografickým ekvivalentem klinického měření gh (genital hiatus – POPq). Metodika měření je obdobná jako měření avulze levátoru s tím rozdílem, že měříme plochu (tj. obsah) genitálního hiatu při maximálním Valsalvově manévru. Norma je do 25 cm2. Distenzibilita mírná je 25–30 cm2, střední 30–35 cm2, výrazná 35–40 cm2 a závažná nad 40 cm2 [1]. Zvýšená distenzibilita je asociována se závažnějšími nálezy POP.
Implementace výsledků zobrazení defektu levátoru a měření jeho distenzibility do klinické praxe a indikačního algoritmu zatím není standardizována (obr. 6) [9, 28, 30, 34, 36].
ZÁVĚR
Ultrasonografie nabízí široké spektrum diagnostických možností, je nezbytnou a v mnoha klinických situacích i nenahraditelnou součástí indikačního algoritmu, hodnocení pooperačních nálezů i dlouhodobého follow-up v urogynekologii. V budoucnu lze očekávat významnější zastoupení MRI zvláště ve vědeckých studiích a diagnostice některých specifických pánevních patologií (např. neuropatií), nicméně dostupnost a ekonomická nenáročnost sonografického vyšetření společně se zvyšující se kvalitou ultrazvukové techniky zajistí i nadále ultrazvukové diagnostice v urogynekologii nezastupitelné místo.
Zkratky
CT – computer tomography
ISD – intrinsic sphincter deficiency
LUTS – low urinary tract symptoms
MRI – magnetic resonance imaging
OAB – overactive bladder
POP – pelvic organ prolapse
POPq – pelvic organ prolapse quantification system
SUI – stress urinary incontinence
USG – ultrasonografie
UVJ – uretro-vezikální junkce
Poděkování
Práce vznikla v rámci odborné stáže v oboru urogynekologie na Gynekologicko-porodnické klinice 1. LF UK a VFN Praha. Za spolupráci a cenné poznatky děkuji prof. MUDr. Aloisu Martanovi, DrSc., doc. MUDr. Jaromíru Mašatovi, CSc., a odbornému asistentu MUDr. Kamilu Švabíkovi, Ph.D.
MUDr. Daniel Gágyor
Gynekologicko-porodnická klinika
FN a LF UP
I. P. Pavlova 6
779 00 Olomouc
e-mail: daniel.gagyor@fnol.cz
Sources
1. Adamík, Z. Periuretrální implantáty v léčbě inkontinence moči na podkladě insuficience svěrače uretry. Prakt Gynekol, 2013, 17, p. 146–148.
2. Al-Shaikh, G., Al-Mandeel, H. Ultrasound estimated bladder weight in asymptomatic adult females. Urol J, 2012, 9, p. 586–591.
3. Bright, E., Oelke, M., Tubaro, A., Abrams, P. Ultrasound estimated bladder weight and measurement of bladder wall thickness – useful noninvasive methods for assessing the lower urinary tract? J Urol, 2010, 184, p. 1847–1854.
4. Chantarasorn, V., Shek, KL., Dietz, HP. Sonographic appearance of transobturator slings: implications for function and dysfunction. Int Urogynecol J, 2011, 22, p. 493–498.
5. Dietz, HP. Quantification of major morphological abnormalities of the levator ani. Ultrasound Obstet Gynecol, 2007, 29, p. 329–334.
6. Dietz, HP. Pelvic floor ultrasound: a review. Am J Obstet Gynecol, 2010, 202, p. 321–334.
7. Dietz, HP., Bernardo, MJ., Kirby, A., Shek, KL. Minimal criteria for the diagnosis of avulsion of the puborectalis muscle by tomographic ultrasound. Int Urogynecol J, 2011, 22, p. 699–704.
8. Dietz, HP., Clarke, B. Translabial color Doppler urodynamics. Int Urogynecol J Pelvic Floor Dysfunct, 2001, 12, p. 304–307.
9. Dietz, HP., Shek, C., De Leon, J., Steensma, AB. Ballooning of the levator hiatus. Ultrasound Obstet Gynecol, 2008, 31, p. 676–680.
10. Dietz, HP., Velez, D., Shek, KL., Martin, A. Determination of postvoid residual by translabial ultrasound. Int Urogynecol J, 2012, 23, p. 1749–1752.
11. Digesu, GA., Calandrini, N., Derpapas, A., et al. Intraobserver and interobserver reliability of the three-dimensional ultrasound imaging of female urethral sphincter using a translabial technique. Int Urogynecol J, 2012, 23, p. 1063–1068.
12. Haylen, BT., de Ridder, D., Freeman, RM., et al. An International Urogynecological Association (IUGA)/International Continence Society (ICS) joint report on the terminology for female pelvic floor dysfunction. Neurourol Urodyn, 2010, 29, p. 4–20.
13. Haylen, BT., Frazer, MI., Sutherst, JR., West, CR. Transvaginal ultrasound in the assessment of bladder volumes in women. Preliminary report. Br J Urol, 1989, 63, p. 149–151.
14. Haylen, BT., Maher, CF., Barber, MD., et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) joint report on the terminology for female pelvic organ prolapse (POP). Int Urogynecol J, 2016, 27, p. 165–194.
15. Kelly, CE. Evaluation of voiding dysfunction and measurement of bladder volume. Rev Urol, 2004, 6 Suppl 1, p. S32–37.
16. Martan, A., Masata, J., Halaska, M. Inkontinence moči a ultrazvukové vyšetření dolního močového ústrojí u žen. PanMed, 2001.
17. Martan, A., Masata, J., Halaska, M. [Ultrasonic parameters of the lower urinary tract in continent women before and after the menopause.] Ces Gynek, 2001, 66, p. 100–103.
18. Martan, A., Masata, J., Halaska, M., et al. [The effect of bladder filling on changes in ultrasonography parameters of the lower urinary tract in women with urinary stress incontinence]. Ces Gynek, 2000, 65, p. 10–13.
19. Martan, A., Masata, J., Halaska, M., et al. Ultrasound imaging of paravaginal defects in women with stress incontinence before and after paravaginal defect repair. Ultrasound Obstet Gynecol, 2002, 19, p. 496–500.
20. Martan, A., Masata, J., Halaska, M., Voigt, R. [Ultrasonic imaging of the lower urinary tract in women with urinary stress incontinence and in women after the Burch colpopexy.] Ces Gynek, 1998, 63, p. 363–366.
21. Martan, A., Masata, J., Halaska, M., Voigt, R. [Changes in the position of the ureterovesical junction during maximal voluntary contractions and during maximal vaginal electric stimulation of the pelvic floor muscles.] Ces Gynek, 1998, 63, p. 186–188.
22. Martan, A., Masata, M., Halaska, M., Voigt, R. [Ultrasound imaging of the urethral sphincter.] Ces Gynek, 1997, 62, p. 330–332.
23. Martan, A., Svabik, K., Masata, J., et al. [The solution of stress urinary incontinence in women by the TVT-S surgical method – correlation between the curative effect of this method and changes in ultrasound findings.] Ces Gynek, 2008, 73, p. 271–277.
24. Masata, J., Martan, A., Svabik, K., et al. Ultrasound imaging of the lower urinary tract after successful tension-free vaginal tape (TVT) procedure. Ultrasound Obstet Gynecol, 2006, 28, p. 221–228.
25. Masata, J., Martan, A., Svabik, K., et al. [Changes in vesicalization of urethra and bladder after TVT operation.] Ces Gynek, 2005, 70, p. 276–280.
26. Masata, J., Martan, A., Svabik, K., et al. [Changes in urethra mobility after TVT operation.] Ces Gynek, 2005, 70, p. 220–225.
27. Panayi, DC., Khullar, V., Digesu, GA., te al. Is ultrasound estimation of bladder weight a useful tool in the assessment of patients with lower urinary tract symptoms? Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20, p. 1445–1449.
28. Pineda, M., Shek, K., Wong, V., Dietz, HP. Can hiatal ballooning be determined by two-dimensional translabial ultrasound? Aust N Z J Obstet Gynaecol, 2013, 53, p. 489–493.
29. Poston, GJ., Joseph, AE., Riddle, PR. The accuracy of ultrasound in the measurement of changes in bladder volume. Br J Urol. 1983, 55, p. 361–363.
30. Rodrigo, N., Wong, V., Shek, KL., et al. The use of 3-dimensional ultrasound of the pelvic floor to predict recurrence risk after pelvic reconstructive surgery. Aust N Z J Obstet Gynaecol, 2014, 54, p. 206–211.
31. Rousset, P., Deval, B., Chaillot, PF., et al. MRI and CT of sacrocolpopexy. AJR Am J Roentgenol, 2013, 200, p. W383–394.
32. Shek, KL., Guzman-Rojas, R., Dietz, HP. Residual defects of the external anal sphincter following primary repair: an observational study using transperineal ultrasound. Ultrasound Obstet Gynecol, 2014, 44, p. 704–709.
33. Shek, KL., Guzman-Rojas, R., Dietz, HP. Residual defects of the external anal sphincter after OASIS repair. Neurourol Urodyn, 2012, 31, p. 913–914.
34. Svabik, K., Martan, A., Masata, J., et al. Comparison of vaginal mesh repair with sacrospinous vaginal colpopexy in the management of vaginal vault prolapse after hysterectomy in patients with levator ani avulsion: a randomized controlled trial. Ultrasound Obstet Gynecol, 2014, 43, p. 365–371.
35. Svabik, K., Martan, A., Masata, J., et al. [Changes in the length of implanted mesh after reconstructive surgery of the anterior vaginal wall.] Ces Gynek, 2010, 75, p. 132–135.
36. Svabik, K., Martan, A., Masata, J. [Vaginal prolapse and levator ani avulsion injury.] Ces Gynek, 2012, 77, p. 304–307.
37. Tubaro, A., Koelbl, H., Laterza, R., et al. Ultrasound imaging of the pelvic floor: where are we going? Neurourol Urodyn, 2011, 30, p. 729–734.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2016 Issue 4
-
All articles in this issue
- Comparison of perinatal mortality in Slovak Republic in the years 2007–2009 and in the years 2010–2012
- Technique of pelvic and paraaortic lymphadenectomy
- Present properties of ultrasound diagnostics in urogynecology
- Application of the concetrations ratio of soluble receptor tyrosine kinase type 1, and placental growth factor for short-term prediction and diagnosis of preeclampsia
- Severe immune thrombocytopenia diagnosed in pregnancy
- Heart-attack in pregnancy
- Septic shock in pregnancy on the basis of an acute pyelonephritis
- Bronchopulmonary sequestration
- Hemangioblastoma cerebellum during pregnancy
- Fetal alloimmune thrombocytopenia in pregnant woman with anti-HPA-1a antibodies
- The use of selective progesterone receptor modulators in the treatment of myomas
- Prague 1337: the first successful caesarean section in which both mother and child survived may have occurred in the court of John of Luxembourg, King of Bohemia
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Technique of pelvic and paraaortic lymphadenectomy
- Prague 1337: the first successful caesarean section in which both mother and child survived may have occurred in the court of John of Luxembourg, King of Bohemia
- Present properties of ultrasound diagnostics in urogynecology
- Fetal alloimmune thrombocytopenia in pregnant woman with anti-HPA-1a antibodies
