Utilizace zdravotní péče a náklady pacientů s revmatoidní artritidou léčených TNF-α inhibitory v České republice
Utilization of health care and the costs for patients with rheumatoid arthritis treated with TNF-α inhibitors in the Czech Republic
According to international publications, the annual costs of a patient with rheumatoid arthritis represent c. 10.000 USD, with dominance of indirect costs. This study is one of the first studies that deals with the cost analysis of rheumatoid arthritis in the Czech Republic. The analysis of health care utilization throughout the last year was performed on the group of 113 patients who met the criteria for biological therapy, and the rates between direct and indirect costs were compared. In a number of indicators, this study acknowledges the results obtained in other countries on decreased utilization of health care by patients treated with TNF-α inhibitors.
Key words:
rheumatoid arthritis, biological therapy, cost efficacy, direct and indirect costs
Authors:
L. Šedová 1; J. Skoupá 2; V. Černá 2
Authors‘ workplace:
Revmatologický ústav Praha, 2Pharma Projects s. r. o.
1
Published in:
Čes. Revmatol., 17, 2009, No. 2, p. 74-77.
Category:
Original Papers
Overview
U revmatoidní artritidy představují dle světové literatury roční náklady na pacienta cca 10 000 USD, přičemž dominují nepřímé náklady. Tato studie se zabývá jako jedna z prvních nákladovou analýzou v oblasti této choroby v České republice. Na souboru 113 pacientů splňujících předpoklady pro biologickou léčbu byl proveden rozbor utilizace zdravotní péče za poslední rok a porovnán poměr mezi přímými a nepřímými náklady. Práce potvrzuje v řadě ukazatelů zahraniční výsledky o snížené utilizaci zdravotní péče pacienty, kteří užívají TNF-α inhibitory.
Klíčová slova:
revmatoidní artritida, biologická léčba, nákladová efektivita, přímé a nepřímé náklady
Úvod
Revmatoidní artritida je chronické systémové revmatické onemocnění, které významnou měrou ovlivňuje životy pacientů. Destrukce kloubů a funkční disabilita charakteristická pro revmatoidní artritidu jsou spojovány s výraznou morbiditou a akcelerovanou mortalitou. Navíc onemocnění představuje ekonomickou zátěž pro zdravotní i sociální systémy. Řada zahraničních ekonomických studií se zabývá vyčíslením ročních nákladů na revmatoidní artritidu. Roční náklady uváděné v literatuře obvykle přesahují 10 000 USD, přičemž nepřímé náklady dominují a často dosahují násobků nákladů zdravotních (1). Náklady ovlivňuje nejen závažnost a stadium choroby, ale i zvolená medikace.
Zejména zavedení TNF-α inhibitorů do léčebných schémat vede zdravotní pojišťovny k obavám o nadměrné zvýšení nákladů při této péči. Zahraniční propočty nákladové efektivity ukazují rozptyl inkrementálních nákladů v rozmezí 10 000 až 30 000 EUR/QALY (2, 3) a dopad na zdravotní rozpočet Anglie a Walesu na úrovni 80–110 mil. EUR (4). V České republice nebyly provedeny rozsáhlejší analýzy nákladové efektivity a nákladové studie. Pro zajištění efektivity využívaných zdrojů je použití TNF-α inhibitorů rezervováno dle doporučených postupů pro nemocné s vysokou aktivitou choroby navzdory agresivní léčbě chorobu modifikujícími preparáty (DMARDs) (5). Cílem prezentované studie je zjistit míru čerpání zdravotní péče a výši zdravotních a sociálních nákladů u pacientů s revmatoidní artritidou léčených TNF-α inhibitory v České republice.
Soubor nemocných a metody
Studie se účastnila 4 revmatologická centra, která léčí přibližně 1200 pacientů s revmatoidní artritidou (RA), z toho 140 inhibitory TNF-α. Hodnoceno bylo 113 RA pacientů, kteří se dostavili na plánované nebo neplánované vyšetření v období od září do listopadu 2007 a splňovali podmínku biologické léčby.
Lékaři retrospektivně zaznamenali utilizaci zdravotní péče související s RA v posledních 12 měsících. Dotazník zahrnoval údaje o medikaci (bez TNF-α inhibitorů), hospitalizaci, laboratorních a přístrojových vyšetřeních a chirurgických výkonech. Data o užívaných TNF-α inhibitorech, látce a dávce, nebyla zaznamenávána. Rovněž nebyly dokumentovány klinický stav a aktivita onemocnění. Pacienti byli dotazováni na pracovní zařazení, pracovní neschopnost u zaměstnaných, lázeňskou péči a rehabilitaci, domácí péči a způsob transportu do zdravotnických zařízení. Časový interval byl rovněž 12 měsíců.
Vlastní analýza byla provedena z pohledu plátce (zdravotních pojišťoven) v cenách roku 2007. Výkony byly oceněny podle platného „Seznamu zdravotních výkonů s bodovými hodnotami“ s hodnotou bodu na úrovni 1 Kč, úhrady z „Číselníku VZP“, náklady/úhrady na zdravotní pomůcky podle nabídkových ceníků distributorů. Doplatky pacientů nebyly hodnoceny.
Nepřímé náklady byly ohodnoceny průměrnou výší částečných nebo plných invalidních důchodů a platbami státu při pracovní neschopnosti (při předpokládané průměrné mzdě). Dlouhodobá ztráta produktivity (výpadek hrubého domácího produktu) u invalidních nemocných nebyla uvažována.
Výsledné náklady byly kalkulovány jako průměr na pacienta za rok.
Výsledky
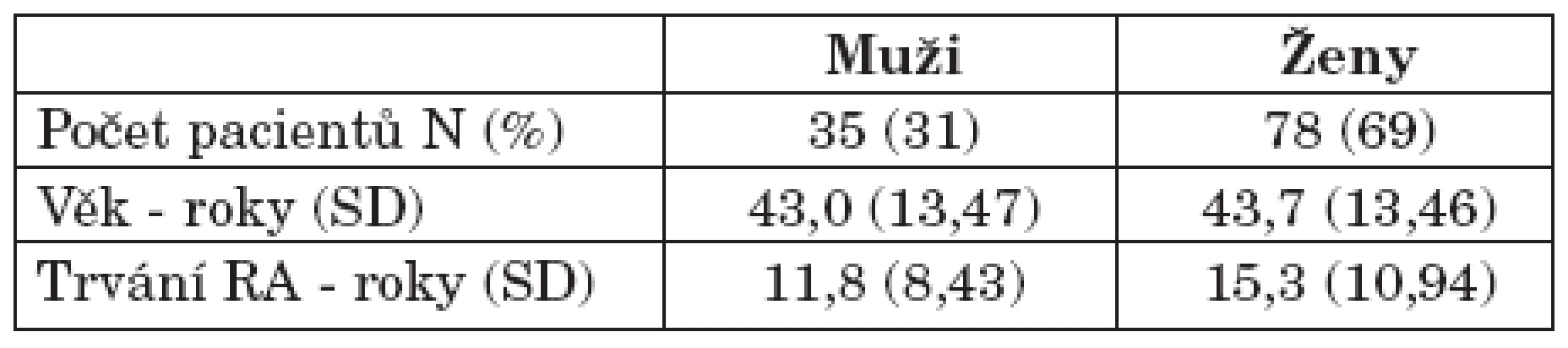
Výsledná analýza zahrnovala 113 pacientů s průměrným trváním onemocnění 11,8 let. Demografie pacientů je uvedena v tabulce 1. Pacienti navštěvovali revmatologické pracoviště v průměru 4,8krát za rok (rozmezí 4,2–5,3) (tab. 1).
Většina pacientů užívala nesteroidní antirevmatika (77 %), perorální glukokortikoidy (57 %) a metotrexát (85 %). Ostatní DMARDs užívalo 35 % pacientů, nejčastěji užívaným dalším preparátem z této skupiny byl leflunomid u 12 % léčených. Vzhledem k vysoké míře podávání perorálních glukokortikoidů užívalo 49 % pacientů gastroprotektiva, obvykle inhibitory protonové pumpy.
Kromě návštěv revmatologů a praktických lékařů byly nejčastěji zaznamenány konzultace u ortopedů (u 46 % souboru) a pneumologů v rámci prevence TBC (ve 38 %). Všichni pacienti měli pravidelně prováděná laboratorní vyšetření, obvykle v rámci pravidelného monitoringu při léčbě inhibitory TNF-α. Ze zobrazovacích metod bylo nejčastěji prováděno rentgenové vyšetření (srdce, plíce, klouby rukou) u 96 % souboru a denzitometrie u 51 %.
V posledním roce bylo hospitalizováno 11 % léčených s průměrnou délkou hospitalizace 19,95 dní. Většina hospitalizací byla na revmatologických odděleních (celkem 187 dní), odděleních rehabilitačních (100 dní celkem) a chirurgických (62 dní). Chirurgické výkony (operace rukou, resp. nohou a náhrady kyčelního kloubu) byly zaznamenány u 5 % pacientů v souboru.
Více než třetina (36 %) osob používala pomůcky, nejčastěji se jednalo o pomůcky pro osobní hygienu (21 %) a pomůcky pro zlepšení mobility pacientů (32 %). Hrazenou rehabilitaci v posledním roce uvedlo 36 % osob v souboru. V 19 % se jednalo o ambulantní rehabilitaci (v průměru 48 procedur/rok), v 17 % lázeňský pobyt trvající v průměru 28 dní. Většina pacientů využívala osobní či veřejné dopravy pro návštěvu lékaře, hrazená domácí péče byla využívána zřídka (pouze u 3,5 % osob v průměru 20 hodin týdně).
Identický podíl pacientů byl zaměstnán a v plném invalidním důchodu (34 %), 7 % pobíralo částečný invalidní důchod, 13 % byli starobní důchodci. Ostatní v souboru různou mírou kombinovali výše uvedené pracovní zařazení. Pracující nebo zaměstnaní na částečný úvazek představovali 40 % hodnocené populace. U nich bylo v průměru 12,4 dní pracovní neschopnosti/rok (tab. 2).
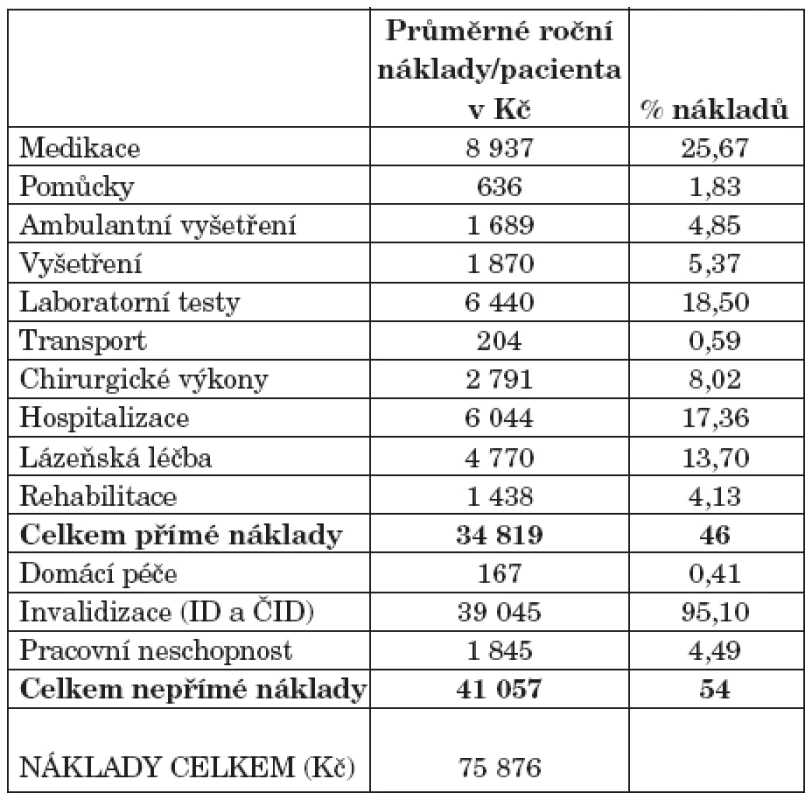
V tabulce 2 jsou uvedeny průměrné roční náklady/pacienta a jejich podíl na celkových nákladech (rozděleně na přímé a nepřímé).
Celkové průměrné náklady na pacienta a rok (bez TNF-α inhibitorů) jsou 75 876 Kč. Podíl přímých a nepřímých nákladů je 46 %, resp. 54 %. Medikace představuje, i při nezapočtení TNF-α inhibitorů, čtvrtinu přímých nákladů. Spolu s hospitalizací, náklady na laboratorní vyšetření a lázeňskou léčbu je medikace zodpovědná za 75 % přímých nákladů. V oblasti nepřímých nákladů tvoří dávky při přiznání invalidního důchodu dominantní část (95 %).
Diskuse
Nákladové studie s pacienty léčenými pouze TNF-α inhibitory jsou v literatuře vzácné, většina prací zahrnuje pacienty bez ohledu na druh léčby, případně pacienty léčené TNF-α inhibitory do studií nezařazuje (6). Francouzská studie, která hodnotila více než 1000 pacientů, odhaduje průměrné přímé roční náklady nad 4000 EUR s vysokým podílem hospitalizace (7). Nepřímé náklady byly vyšší (kolem 7000 EUR/pacienta a rok). Uvedená práce zdůrazňuje přímou úměru nákladů s aktivitou, trváním a závažností RA. K obdobným závěrům dochází i holandská nákladová studie, popisující nárůst přímých nákladů od 5000 do 8000 EUR v závislosti na délce trvání onemocnění (8). Autoři si všímají i odlišného podílu nákladů v čase. V prvních letech trvání RA tvoří konzultace a vyšetření hlavní podíl, po 10 letech trvání onemocnění se náklady přesunují do oblasti pomůcek a bytových adaptací. Velký rozdíl mezi náklady v počátečních a pozdních obdobích RA popisuje i belgická analýza (3055 vs. 10 000 EUR) (9).
Námi hodnocená populace pacientů zahrnovala nemocné s dlouhým trváním choroby (průměrná délka 14 let) a s její vysokou aktivitou (podle indikace k biologické léčbě). V časopise Rheumatology byl publikovaný článek, analyzující 34 pacientů léčených inhibitory TNF-α po dobu 44 měsíců. Autoři nalezli signifikantní redukci hospitalizací (o 55 %), snížení aplikace DMARDs a perorálních glukokortikoidů, v porovnání s obdobím před nasazením TNF-α inhibitorů (10). Tyto výsledky korespondují s našimi nálezy nízkého podílu hospitalizace (pouze u 11 % léčených) a užívání glukokortikoidů u přibližně poloviny pacientů.
I další studie publikovaná autory Kobelt et al. z roku 2004 potvrzuje snížení utilizace zdravotní péče, zejména hospitalizací, chirurgických výkonů a akutní péče u pacientů užívajících TNF-α inhibitory (10). Studie hodnotila náklady u 116 osob za 12 měsíců před a po nasazení TNF-α inhibitorů. V prvním roce došlo k poklesu utilizace zdravotní péče o 40 % hodnoceno přímými náklady. U nepřímých nákladů nebyla popsána signifikantní změna před a po iniciaci biologické léčby.
Porovnání se zeměmi západní Evropy může být zkresleno odlišnou úhradou výkonů ve srovnání se zeměmi východní a střední Evropy. Nákladová studie z Maďarska, publikovaná v roce 2007, zahrnuje pouze pacienty bez TNF-α inhibitorů (6). Přímé náklady tvořily 45 % celkových nákladů, průměrné celkové roční náklady/pacienta se pohybovaly na úrovni 4200 EUR. Námi zjištěné přímé náklady byly srovnatelné s náklady v maďarské studii (1149 vs. 1200 EUR). Nepřímé náklady byly vyšší v maďarské práci (2287 vs. 1416 EUR). Tento rozdíl lze vysvětlit odlišnou metodikou kalkulace nepřímých nákladů v obou studiích. Zatímco u českého souboru bylo v rámci sociálních nákladů kalkulováno pouze se sociálními dávkami, použili v maďarské studii metodiku zahrnující dlouhodobou ztrátu produktivity (Human Capital Method Approach). Porovnání obou prací přináší některé zajímavé aspekty. Navzdory kratšímu trvání choroby v maďarském souboru (9 let vs. 14 let) byli čeští pacienti mladší (průměrný věk: 55 let v Maďarsku vs. 43 let). Méně pacientů v maďarské studii užívalo metotrexát (45 % vs. 85 %), více nemocných jiné DMARDs (43 % vs. 35 %). Procento nemocných, kteří užívali perorálně nebo intraartikulárně glukokortikoidy bylo srovnatelné (69 % vs. 63 % v českém souboru). Signifikantně vyšší procento nemocných v maďarské studii bylo v posledních 12 měsících hospitalizováno (63 % vs. 11,5 %). Tento nález podporuje zahraniční poznatky o redukci hospitalizací při užívání TNF-α inhibitorů (11). Navzdory kratšímu trvání choroby, byl menší podíl pacientů v Maďarsku plně pracující (18 % vs. 34 %). Byť je možno, vzhledem k rozdílům populace pacientů, porovnávat maďarské a české výsledky jen nepřímo, lze pozorovat určité trendy snížené utilizace zdravotní péče při užívání TNF-α inhibitorů.
Významná korelace je ve studiích popisována mezi náklady a HAQ (health assessment questionnaire) skóre (12, 13). Čím nižší je HAQ skóre, tím nižší jsou přímé a nepřímé náklady. Náklady ve vztahu k hodnotě HAQ skóre jsou ve farmami-ekonomických studiích často používány k hodnocení farmakologických intervencí u RA. Vzhledem ke srovnatelnosti českého a maďarského zdravotního systému a porovnatelné výši přímých nákladů, lze aproximovat distribuci nákladů v závislosti na hodnotách HAQ pro obě země. Maďarský model udává variaci přímých nákladů v rozmezí od 27 % do 127 % průměrných hodnot a nepřímých nákladů od 50 do 150 % (tab. 3). Při použití tohoto modelu lze předpokládat rozptyl celkových nákladů v České republice od 33 500 Kč/pacienta a rok do 108 000 Kč/pacienta a rok (tab. 4)
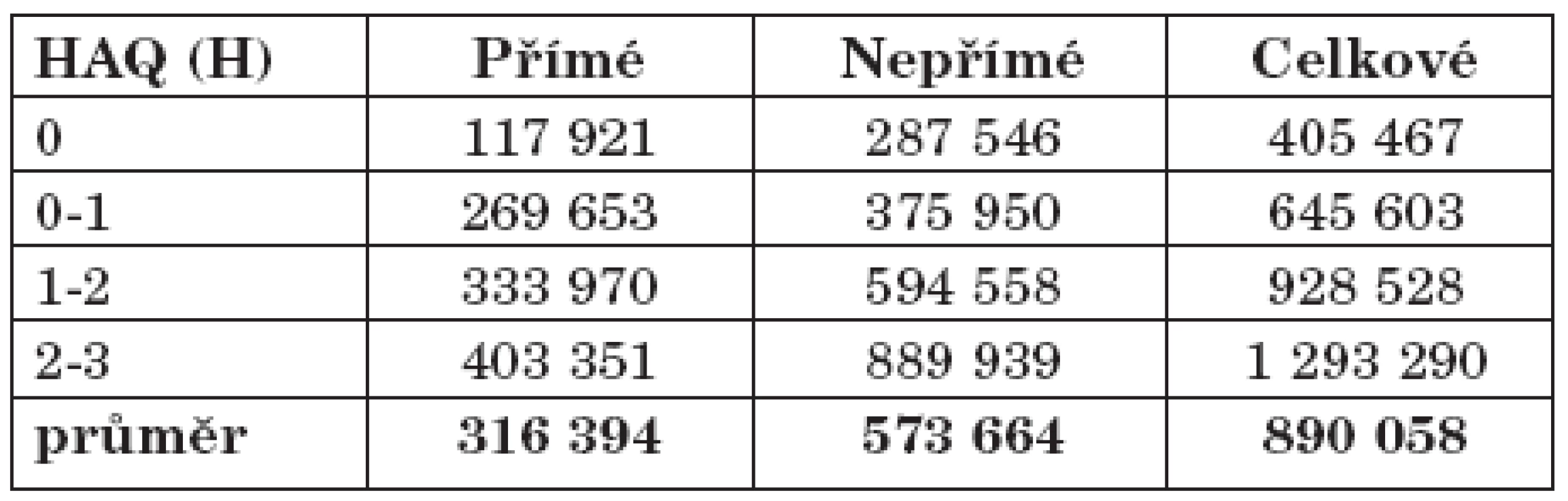
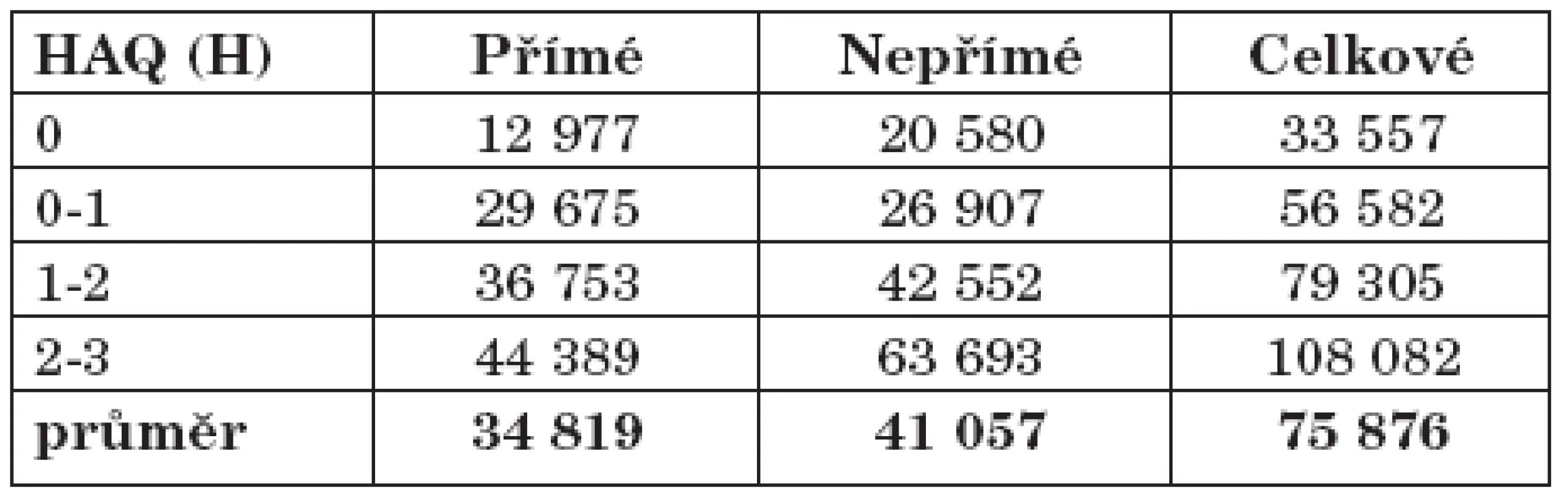
Aplikace maďarského modelu a rozptyl nákladů ukazují, že nízké HAQ skóre a tím částečně i nízká aktivita choroby, má význam nejen z medicínského, ale i z ekonomického hlediska.
Limitací této práce je absence kontrolní skupiny s indikací k biologické léčbě, ale bez podávání TNF-α inhibitorů a absence parametrů klinické aktivity onemocnění. Hodnocení nákladů kontrolní skupiny bude předmětem další analýzy. Navzdory limitacím představuje tato studie jednu z prvních nákladových analýz v oblasti revmatoidní artritidy v České republice, potvrzující v řadě ukazatelů zahraniční výsledky snížené utilizace zdravotní péče pacienty, kteří užívají TNF-α inhibitory.
Tato práce byla podpořena výzkumným záměrem
MZ ČR 000 000 23728.
MUDr. L. Šedová
Revmatologický ústav
Na Slupi 4
128 50 Praha 2
e-mail:sedo@revma.cz
Sources
1. Kavanaugh A. Economic issues with new rheumatologic therapeutics. Curr Opin Rheumatol 2007; 19 : 272–276.
2. Kavenaugh A, Cohen S, Cush JJ. The evolving use of tumour necrosis factor inhibitors in rheumatoid arthritis. J Rheumatol 2004; 31(10): 1881–4.
3. Lyseng-Williamson KA, Ploskem GL. Etanercept: a pharmacoeconomic review of its use in rheumatoid arthritis. Pharmacoeconomics 2004; 22 (16): 1071–95.
4. National Institute for Clinical Excellence. Guidance on the use of etanercept and infliximab for the treatment of rheumatoid arthritis: technology appraisal guidance. London: National Institute for Clinical Excellence, 2002 : 36.
5. Vencovský J, Tegzová D, Krofta K, Pavelka K. Doporučení České revmatologické společnosti k biologické léčbě blokádou TNF – doplněk standardních léčebných postupů u revmatoidní artritidy. Čes Revmatol 2004; 12(1): 20–29.
6. Péntek M, Kobelt G, Czirják L. Cost of RA in Hungary. J Rheumatol 2007; 34(6): 1437–39.
7. Guillemin F, Durieux S, Daurés JP, et al. Costs of rheumatoid arthritis in France: A multicenter study of 1109 patients managed by hospital-based rheumatologists. J Rheumatol 2004; 31 : 1297–304.
8. Verstappen SM, Verkleij H, Bijlsma JW, et al. Determinants of direct costs in Dutch rheumatoid arthritis patients. Ann Rheum Dis 2004; 63 : 817–24.
9. Westhovens R, Boonen A, Verbruggen L, et al. Healthcare consumption and direct costs of rheumatoid arthritis in Belgium. Clin Rheumatol 2005; 24 : 615–9.
10. Kobelt G, Eberhardt K, Geborek P. TNF inhibitors in the treatment of rheumatoid arthritis in clinical practice: costs and outcomes in a follow up study of patients with RA treated with etanercept and infliximab in southern Sweden. Ann Rheum Dis 2004; 63 : 4–10.
11. Armstrong DJ, et al. The impact of anti-TNF-therapy on the nature of service provision. Rheumatology 2006; 45 : 112–123.
12. Májer I, Brodszky V, Gulácsi L. Az egészég-gazdaságtani modellezés szerepe a gyógyszer-finanszírozásban. Farmakoökonómia 2007; 5 : 34–38.
13. Kobelt G, Lindgren P, et al. Modeling the effect of function and disease activity on costs and quality of life in rheumatoid arthritis. Rheumatology 2005; 44 : 1169–1175.
Labels
Dermatology & STDs Paediatric rheumatology RheumatologyArticle was published in
Czech Rheumatology

2009 Issue 2
-
All articles in this issue
- HLA-Cw*0602 jako predispoziční alela rozvoje psoriatické artritidy
- Utilizace zdravotní péče a náklady pacientů s revmatoidní artritidou léčených TNF-α inhibitory v České republice
- Omezený význam prokalcitoninu v odlišení septického stavu od vzplanutí autoimunitního onemocnění
- Vliv biologické úpravy povrchu vybraných implantačních materiálů na proliferaci a syntetickou aktivitu kostních buněk. Studie in vitro
- Sekundární imunodeficitní stav s infekčními komplikacemi po imunosupresivní terapii u nemocné se systémový lupus erytematodes
- Czech Rheumatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- HLA-Cw*0602 jako predispoziční alela rozvoje psoriatické artritidy
- Omezený význam prokalcitoninu v odlišení septického stavu od vzplanutí autoimunitního onemocnění
- Sekundární imunodeficitní stav s infekčními komplikacemi po imunosupresivní terapii u nemocné se systémový lupus erytematodes
- Utilizace zdravotní péče a náklady pacientů s revmatoidní artritidou léčených TNF-α inhibitory v České republice
