Erysipel a celulitida
Erysipelas and Cellulitis
In the Anglo-Saxon literature, erysipelas is defined as an acute infectious disease affecting the superficial dermis as well as the lymphatics. The term “cellulitis” then refers to a deeper process involving the reticular dermis and subcutaneous fat tissue, which clinically, unlike erysipelas, exhibits less sharp borders of erythema. In clinical practice, as well as in this article, the term erysipelas is usually used for both of these conditions. The most common etiologic agents are the beta-hemolytic group A streptococci. Typically, erysipelas and cellulitis present as acute diseases with characteristic local and general symptoms, the treatment of choice are antibiotics. It is a disease with predisposing factors, a disease with a tendency to recurrence, and lasting consequences. From the epidemiological point of view, it is an infectious disease with possible transmission to other persons. The article provides an overview of current knowledge about clinical picture and treatment of this disease.
This article provides a review of current knowledge about clinical picture and treatment of these diseases.
Key words:
erysipelas – cellulitis – Streptococcus pyogenes – antibiotic treatment – prophylactic treatment
:
J. Nováková 1,2
:
Kožní oddělení Fakultní nemocnice Ostrava přednosta prim. MUDr. Yvetta Vantuchová, Ph. D.
1; Lékařská fakulta Ostravské univerzity, katedra interních oborů
2
:
Čes-slov Derm, 93, 2018, No. 2, p. 51-66
:
Reviews (Continuing Medical Education)
V anglosaské literatuře je „erysipel“ definován jako akutní infekční onemocnění postihující superficiální dermis s postižením superficiálních lymfatických cév. Termín „celulitida“ pak označuje hlubší proces postihující retikulární dermis a podkožní tukovou tkáň, který klinicky, na rozdíl od erysipelu, vykazuje méně ostré ohraničení erytému. V klinické praxi, stejně jako v tomto článku, je termín erysipel většinou používán pro oba tyto stavy. Nejčastějším etiologickým agens je beta hemolytický streptokok skupiny A. V typickém případě probíhá erysipel, celulitida, jako akutní onemocnění s charakteristickými lokálními a celkovými příznaky, lékem volby jsou antibiotika. Jedná se o onemocnění s predispozičními faktory, onemocnění s tendencí k recidivám a k trvalým následkům. Z epidemiologického hlediska se jedná o onemocnění infekční s možným přenosem na další osoby. Článek poskytuje přehled současných poznatků o klinickém obrazu a léčbě tohoto onemocnění.
Klíčová slova:
erysipel – celulitida – Streptococcus pyogenes – antibiotická léčba – profylaktická léčba
ÚVOD
V anglosaské literatuře je „erysipel“ definován jako akutní infekční onemocnění postihující superficiální dermis s postižením superficiálních lymfatických cév. Termín „celulitida“ pak označuje hlubší proces postihující retikulární dermis a podkožní tukovou tkáň, který klinicky, na rozdíl od erysipelu, vykazuje méně ostré ohraničení erytému. V evropské klinické praxi je termín erysipel většinou používán pro oba tyto stavy, kterékoliv lokalizace [23]. (Pozn.: V minulosti bylo za erysipel někdy považováno pouze postižení v oblasti obličeje.)
EPIDEMIOLOGIE
Erysipel i celulitida postihují izolované osoby. Nejedná se o onemocnění, která by probíhala v epidemiích, kontagiozita není vysoká, ale přenos z osoby na osobu je možný. Nakažlivost pacienta klesá za 2–3 dny po zahájení efektivní antibiotické léčby [37].
Erysipel může postihnout osoby v kterémkoliv věku, je popisován u dětí, mladších osob a starších osob s maximem výskytu mezi 60.–80. rokem života, naproti tomu celulitida se vyskytuje spíše u osob středního věku a u starších lidí [8, 15, 20]. Během 20. století postupně incidence erysipelu a celulitidy klesala zejména díky zavedení antibiotické terapie, poklesu virulence streptokoka a zlepšení úrovně zdravotní péče. V současné době je v České republice dlouhodobý trend incidence setrvalý, vyskytuje se přibližně 200 případů/100.000 obyvatel/rok [37]. Incidence samotné celulitidy narůstá s každým rokem věku o 3,7 % [24].
Erysipel i celulitida se vyskytují celosvětově. V jednotlivých oblastech světa může být rozdíl v četnosti zastoupení jednotlivých patogenů a také v jejich citlivosti na antibiotika. Při srovnání USA a Evropy je incidence, etiologie, klinický obraz i léčba onemocnění obdobná. Vyšší výskyt onemocnění bývá v letních měsících [15, 20]. Studie a statistická data nevykazují rozdílnost výskytu mezi pohlavími [24].
ETIOLOGIE A PATOGENEZE
Erysipel i celulitida jsou bakteriální onemocnění. Nejčastějším etiologickým agens u erysipelu je Streptococcus pyogenes skupiny A, u celulitidy pak Streptococcus pyogenes skupiny A nebo Staphylococcus aureus. Méně často, až raritně, se pak mohou uplatnit další patogeny, které jsou uvedeny níže.
Streptococcus pyogenes je beta hemolytický streptokok, v kvalifikaci podle Lancefieldové se řadí do skupiny A. V anglicky psané literatuře se pro něj používá zkratka GAS (group A Streptococcus). Jedná se o grampozitivního, nepohyblivého, nesporulujícího, kataláza negativního, fakultativně anaerobního koka. Je to jeden z nejvýznamnějších patogenů člověka, v dermatologii se s ním můžeme setkat jako s původcem impetiga, ektymy, erysipelu, celulitidy, ranné spály, nekrotizující fasciitidy nebo streptokokového syndromu toxického šoku. Pyogenní streptokoky se chovají jako extracelulární fakultativní patogeny. Mají vysokou schopnost invazivity do pojivových tkání. V napadené tkáni se streptokoky snadno šíří prostřednictvím svých četných lytických exoenzymů. V místě svého množení zpravidla vyvolávají nápadnou zánětlivou reakci, jejich povrchové struktury a rovněž jejich exotoxiny je však dokáží do značné míry chránit před fagocytujícími leukocyty. V preantibiotické éře byly proto streptokokové infekce těžko léčitelné. Streptococcus pyogenes je unikátní svými sterilními následky – revmatickou horečkou a poststreptokokovou glomerulonefritidou. Revmatickou horečku může vyvolat prakticky kterýkoliv kmen Streptococcus pyogenes, infekce však musí být lokalizovaná ve faryngu (rinofaryngitida, tonzilitida, skarlatina). Glomerulonefritidu vyvolávají jen tzv. nefritogenní kmeny streptokoků, na rozdíl od revmatické horečky není podmínkou faryngální lokalizace zánětu, může se jednat také o následek kožních infekcí, nejspíše impetiga, ale i erysipelu nebo celulitidy [6].
Staphylococcus aureus je často přítomen ve stěrech z kůže postižené jinou dermatitidou, nicméně jako původce erysipelu se uplatňuje vzácně, spíše může být příčinou celulitidy. Je častým nálezem v abscesech [15, 20, 35]. Methicilin-rezistentní Staphylococcus aureus (MRSA) se jako primární patogen u erysipelu či celulitidy vyskytuje velmi vzácně.
Haemophillus influenzae se uplatňuje jako patogen zejména u dětí a mladistvých, typicky se v této věkové skupině projeví jako postižení obličeje, periorbitální krajiny, hlavy, krku, může být postiženo více členů rodiny nebo blízké kontakty [7]. V současné době po zavedení celoplošného očkování proti Haemophillus influenzae v roce 2001 je výskyt těchto infekcí vzácný. Streptococcus agalactiae patří do skupiny B, přirozeně kolonizuje anogenitální oblast. Je původcem perianální celulitidy u dětí, anogenitálního erysipelu a celulitidy s možnou propagací do oblasti pánve u dospělých. Je to dominantní patogen v graviditě a u novorozenců, původce novorozeneckých kožních infekcí nebo puerperální sepse rodiček [6]. Beta-hemolytické streptokoky skupiny C, G, vzácně i kmeny z jiných skupin jsou většinou primárně zvířecí patogeny. Nejvýznamnější je pro člověka Streptococcus dysgalactiae subspecies equisimilis, který patří do skupiny C a je mnohými svými vlastnostmi podobný streptokoku skupiny A včetně tvorby streptolysinu O. Streptokoky skupiny C a G jsou součástí normální bakteriální flory nosohltanu, kůže a genitálního traktu. Spektrum infekcí vyvolaných těmito mikroby je podobné spektru infekcí vyvolaných Streptococcus pyogenes. Typickými nemocemi jsou faryngitida, impetigo, erysipel, celulitida. Onemocnění probíhá zpravidla o něco mírněji než onemocnění vyvolaná Streptococcus pyogenes, častěji jsou postiženy osoby se sníženou imunitou. Po prodělaném onemocnění byly popsány glomerulonefritidy [6]. Streptococcus pneumonie vyvolává infekce spíše u pacientů s poruchou imunity (s autoimunitním onemocněním, imunosupresivní léčbou, u HIV pozitivních) anebo u pacientů s lékovou anebo alkoholovou závislostí. U pacientů s pneumokokovou celulitidou je častá souběžně běžící jiná pneumokoková infekce, nejčastěji pneumonie. Klinicky je stav obdobný infekci vyvolané Streptococcus pyogenes. Streptococcus pneumonie je možným původcem orbitální celulitidy [6]. Vibrio vulnificus žije v teplých mořích. Erysipel či celulitida může vzniknout zejména u disponovaných pacientů (s cirhózou, diabetem, imunosupresí) při vzniku i drobného poranění v mořské vodě. Charakteristické je postižení končetin, často bilaterální, s tvorbou bul a nekrotizující vaskulitidou v okolí. Aeromonas hydrophila je původcem nekrotizujících celulitid, žije v sladké vodě. Capnocytophaga canimorsus nebo Pasteurella multocida vyvolává rychle progredující celulitidu po kousnutí psem nebo kočkou, projevy vznikají již několik hodin po poranění. Pseudomonas aeruginosa je příčinou infekcí u imunokompromitovaných pacientů a diabetiků, uplatňuje se zejména u infekcí dolních končetin. Projevem infekce může být ecthyma gangrenosum, které začíná jako červenofialová makula přecházející v hemoragický puchýř se vznikem ulcerace v centru s šedočernou escharou se zánětlivým lemem na okrajích, po jejímž odloučení vzniká ulcerace s vyklenutými okraji. Clostridium species infikuje hluboké rány znečištěné zeminou, bylo také popsáno u celulitidy břišní stěny při maligním intestinálním tumoru, infekce probíhá pod obrazem výrazné systémové toxicity s tvorbou plynu v tkáni. Mezi další, méně často se vyskytující původce celulitidy patří např. Acinetobacter, Enterobacter cloacae, Escherichia coli, Pasteurella multocida, Proteus mirabilis, Serracia marcescens, Flavobacterium meningosepticum, Campylobacter fetus, Campylobacter jejuni. Všechny tyto bakterie se uplatňují jako původci erysipelu či celulitidy vzácně a většinou u imunosuprimovaných pacientů [6, 8, 15, 20, 32].
Přehled vybraných patogenů včetně jejich citlivosti na antibiotika je uveden v tabulce 1.
![Etiologická agens infekcí měkkých tkání a jejich předpokládaná citlivost na antibiotika [1, 2, 3, 4]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/bac04e8362e8c2c56750078648fc305a.jpeg)
Patogeneze
Pro streptokoka a zlatého stafylokoka není normální zdravá kůže vhodným prostředním k přežívání. Situace se mění v případě narušené integrity kůže např. při postižení různými kožními chorobami, v případě přítomnosti ragád, ulcerací, traumat. V tomto terénu se bakterie dobře se množí a vyskytují se ve vyšších koncentracích.
Zdrojem infekce u streptokokového onemocnění je nemocný člověk nebo nosič. Dochází k inokulaci streptokoka do kůže, přenos kapénkami má u streptokokových infekcí limitovaný význam [37]. Významnou roli může hrát externí rezervoár bakterií, kterým jsou interdigitální prostory, zejména macerované meziprstí, které je přítomno u 30 až 80 % pacientů s erysipelem či celulitidou dolních končetin. U 35–70 % takto postižených pacientů je v meziprstí pozitivní kultivační nález Streptococcus pyogenes. Možná je i endogenní nákaza se zdrojem infekce např. ve faryngální sliznici u akutní faryngitidy nebo u asymptomatického nosiče. U vzácněji se vyskytujících patogenů je zdroj infekce specifický pro daného mikroba (mořská voda, pijavice, pes).
Patogenní agens většinou penetruje přes kůži. Místo vstupu infekce se daří identifikovat přibližně v 77 % případů. Z toho v 50 % je místem vstupu meziprstí či oblast plosky [38]. K infekci kůže může dojít také v rámci hematogenního rozsevu. V tomto případě nedochází ke vzniku erysipelu, projeví se celulitida s bulózním průběhem, často s hemoragickými projevy, rychlou progresí do nekrózy s nutností chirurgické léčby.
Erysipel či celulitida se může vyskytovat u zcela zdravých jedinců, avšak řada pacientů má další komorbidity, jejichž četnost s věkem přibývá. Studie s 428 pacienty vysledovala jako hlavní komorbidity hypertenzi (51 %), diabetes mellitus (41,6 %), chronickou venózní insuficienci (36,2 %), další kardiovaskulární onemocnění (33,2 %), obezitu (12,1 % ), chronické renální selhání (6,8 %), neoplazmata (6,8 %), cirhózu (4,9 %) [16].
Predisponující faktory první ataky erysipelu či celulitidy jsou jednak lokální, jednak celkové. Mezi lokální faktory patří porušená kožní bariéra (pro trauma, ulceraci, chirurgický výkon), aktivní kožní choroba v místě vstupu (ekzém nebo jiná chronická dermatóza), kožní infekce (tinea pedis, interdigitální tinea, konkomitantní onychomykóza, herpes zoster, herpes simplex), macerace meziprstí [25]. Mezi celkové faktory patří obezita, diabetes mellitus, imunosuprese, chronická venózní insuficience, neurologické postižení s poruchami čití a hybnosti, nefrotický syndrom [15]. Sociálním predispozičním faktorem je bezdomovectví a nízký hygienický standard. Zvláštním predispozičním faktorem je lymfedém. Tento může být primární – kongenitální nebo sekundární. Sekundární lymfedém se může vyskytovat v oblasti dolních končetin nejčastěji po specifických chirurgických výkonech (např. venektomie veny sapheny) nebo u onkologických pacientů po chirurgických výkonech nebo radioterapii v oblasti břicha, pánve, po lymfadenotomii tříselných uzlin. Na horní končetině je nejčastější příčinou sekundárního lymfedému lymfadenotomie v oblasti axil, nejčastěji opět v souvislosti s onkologickým onemocněním (karcinom prsu). Primární lymfedém dolních končetin může často probíhat subklinicky. Poukazuje na to studie z roku 2008, která se zaměřila na pacienty s první epizodou erysipelu. Do studie bylo zahrnuto 40 pacientů s první atakou erysipelu na dolní končetině, kteří neměli zdánlivě žádný predisponující faktor k tomuto onemocnění. Čtyři měsíce po odhojení u nich byla provedena lymfoscintigrafie obou dolních končetin. Třiatřicet pacientů mělo pozitivní lymfoscintigrafický nález na postižené končetině, z těchto 33 pacientů byl ve 26 případech (79 %) pozitivní lymfoscintigrafický nález i na druhé, erysipelem nepostižené končetině. Studie uzavírá, že pacienti s erysipelem mají často již před první atakou subklinické postižení lymfatického systému, které je významným predispozičním faktorem onemocnění [14].
Operace v oblasti vena saphena magna za účelem odebrání části žíly pro aortokoronární bypass je dalším výrazným predisponujícím faktorem ke vzniku erysipelu či celulitidy [24]. Odběr vena saphena magna je významnějším rizikovým faktorem než jakýkoliv jiný výkon na této žíle. Současná přítomnost tinea pedis tuto dispozici ještě zvyšuje. Erysipel či celulitida se může ukázat měsíce až roky po operaci a má výraznou tendenci k recidivám. Udává se, že incidence erysipelu po ektomii vena saphena magna je 6,2 % do jednoho roku po výkonu. U 90 % pacientů s recidivujícím erysipelem po ektomii vena saphena magna byla prokázána tinea pedis, přičemž u všech těchto pacientů došlo k snížení frekvence atak, pokud byla tinea léčena [10]. Predisponující faktory pro recidivující infekci jsou stejné, jako pro primoataku, jen zde ještě významnější roli hraje lymfedém a tinea pedis [11]. Obecně bez ohledu na rizikové faktory jedna ataka erysipelu či celulitidy predisponuje k dalším atakám s roční četností udávanou mezi 8–20 % [24].
KLINICKÝ OBRAZ
Inkubační doba erysipelu je 2–5 dní. Po uplynutí inkubační doby se objeví rychle nastupující celkové příznaky, jako je horečka až 40 °C, zimnice a třesavka, bolesti hlavy, slabost, únava, nevolnost [7, 8, 21, 40]. Dále se může vyskytovat tachykardie a hypotenze, přičemž tyto příznaky signalizují těžší průběh onemocnění. U celulitidy je obraz co do celkových příznaků obdobný, nicméně je udáváno 30–80 % případů afebrilního průběhu [20]. I další celkové příznaky mohou u celulitidy chybět, anebo mohou být vyjádřeny jen v mírně formě.
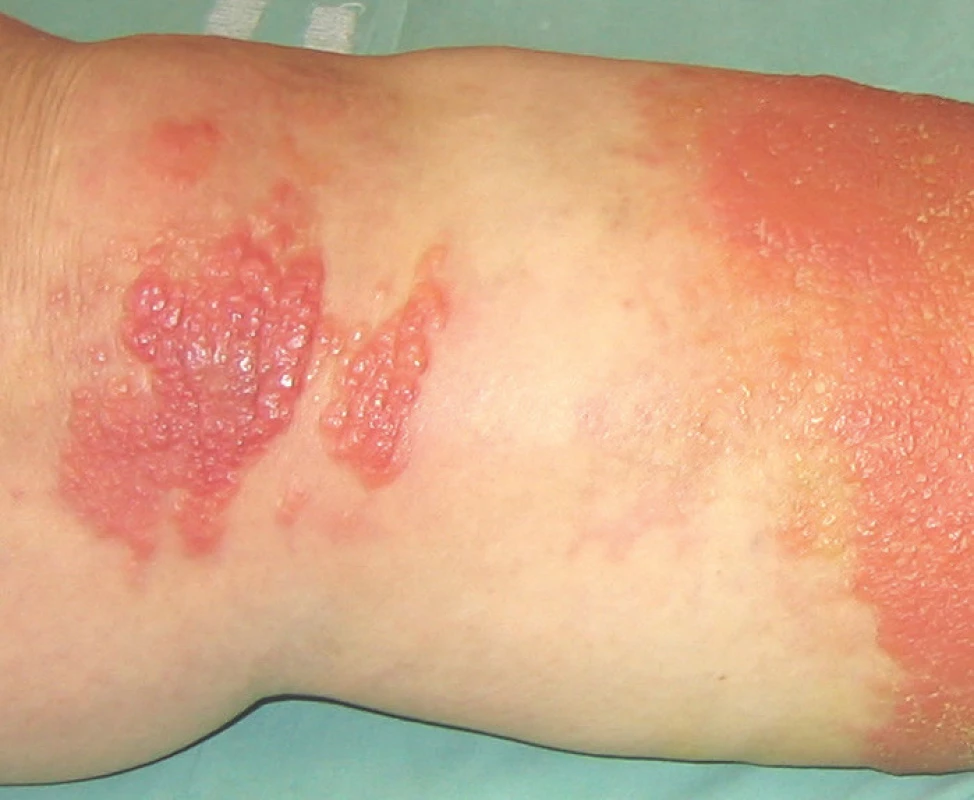
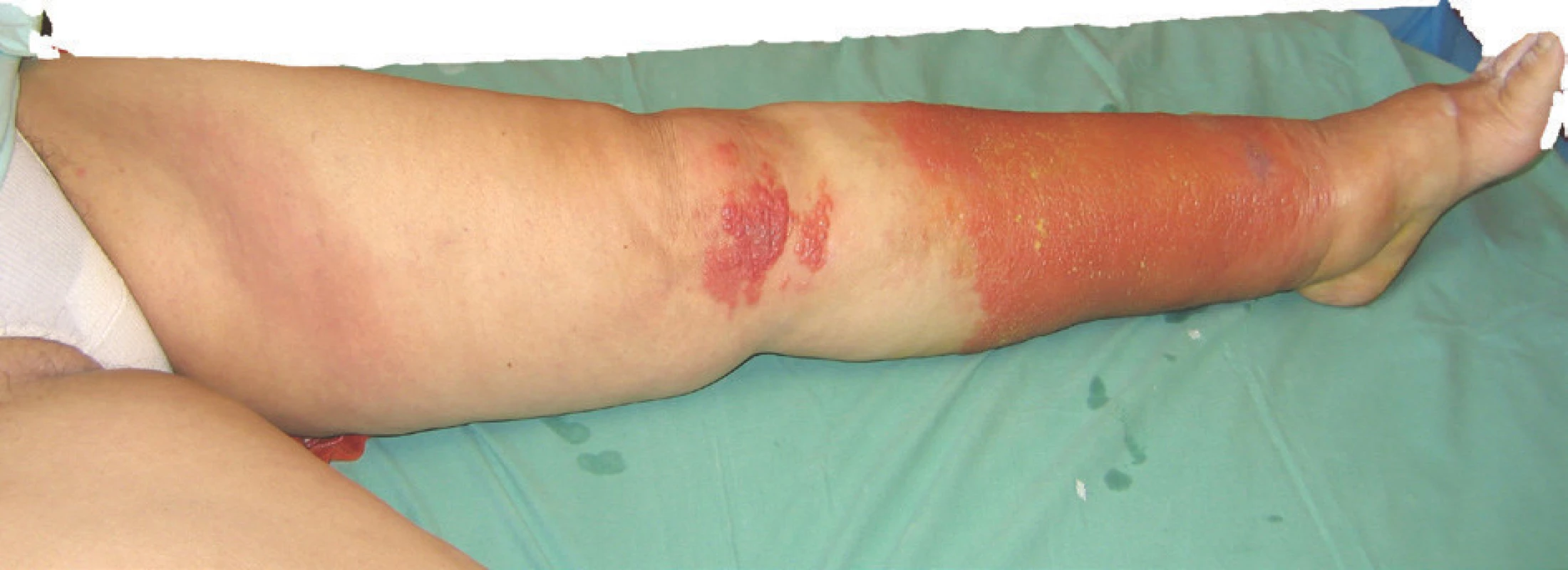
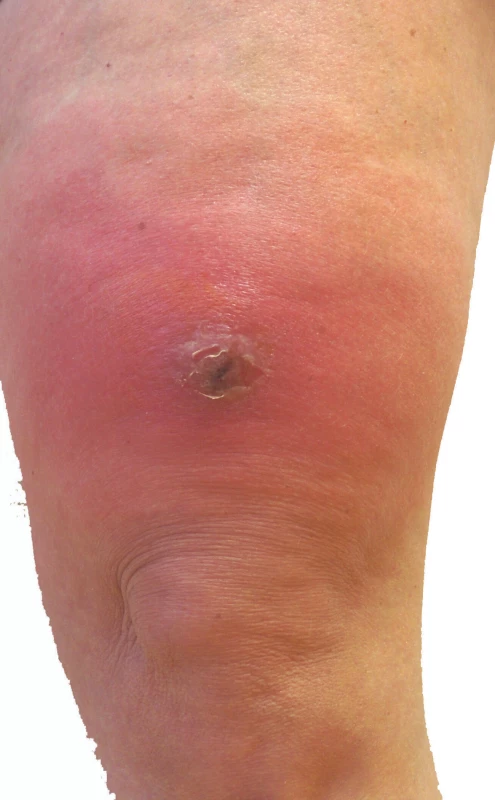
Lokální kožní příznaky se objevují za 4–48 hodin po nástupu celkových příznaků. Pro erysipel je typický poměrně rychle se šířící, na pohmat teplý erytém, otok a bolest v postižené oblasti. Bolest může být při palpaci nebo i spontánní. Erytém je, na rozdíl od celulitidy, ostře ohraničený, lehce vyvýšený s jasnou hranicí postižené a nepostižené oblasti kůže, často nesouvislý. Bývá přítomna lymfangoitida projevující se jako erytémový pruh, táhnoucí se z místa postižené oblasti k regionální lymfatické uzlině a lymfadenitida, prezentující se jako bolestivá lymfatická uzlina s erytémem nad ní ležící kůže. Při těžším průběhu se mohou objevit vezikuly, pustuly, buly, malé oblasti hemoragických nekróz [7, 8, 40] (obr. 1, 2). Celulitida se od erysipelu liší hloubkou zánětlivého postižení kůže, což se v lokálním obraze projeví neostrým ohraničením zánětlivého ložiska. Jinak je lokální nález obdobný nálezu u erysipelu, postižená oblast je s erytémem, otokem, na pohmat teplá, bolestivá, i zde může být přítomna lymfangoitida s regionální lymfadenopatií. Rozvoj lokálních příznaků bývá pomalejší než u erysipelu [20, 38] (obr. 3).
Je viditelné ostré ohraničení erytému. V ploše postižení se tvoří
vezikuly.
Není patrná lymfangoidita, ale je viditelné zarudnutí pod levým tříslem
lokalizované nad zvětšenou, bolestivou lymfatickou uzlinou.
Nepravidelné ohraničení zánětu.
Erysipel a celulitida nejčastěji postihují dolní končetiny (80 %), horní končetiny (6 %), obličej, méně často další oblasti těla (např. mamární oblast, perigenitální oblast) [8].
Klasický nekomplikovaný erysipel či celulitida dolních končetin, způsobená pyogenním streptokokem probíhá pod obrazem výše popsaných lokálních a celkových příznaků. Projevy na dolních končetinách bývají téměř vždy unilaterální. Bilaterální erysipel či celulitida dolních končetin jsou občas popisovány ve velkých souborech pacientů v rámci studií, nicméně tento stav je extrémně vzácný. Většina pacientů s diagnózou „bilaterální celulitidy nebo erysipelu“ má ve skutečnosti erytém dolních končetin při chronické venózní insuficienci nebo lymfedému či otoku končetin jiné etiologie [11]. Nicméně i v tomto terénu může být ukryt jednostranný erysipel či celulitida. Pokud máme pacienta s ulcerací, ránou a nebo komorbiditou (diabetes mellitus, hematologické malignity, i. v. abúzus drog, HIV infekce, chemoterapie) probíhá onemocnění spíše pod obrazem celulitidy a patogenně se krom Streptococcus pyogenes skupiny A častěji uplatní i další bakterie jako Staphylococcus aureus, Acinetobacter, Enterobacter, Escherichia coli, Pasteurella multocida, Proteus mirabilis, Pseudomonas aeruginosa a další. Při mikrobiologických stěrech z ulcerace či rány je zde mnohem vyšší pravděpodobnost záchytu patogenu, který však nemusí být vždy vyvolávajícím agens onemocnění.
Perianální streptokoková infekce je často označována jako celulitida, jedná se však o superficiální kožní infekci, která se projevuje jako ostře ohraničený, živě červený erytém obkružující anální otvor v šíři 2–3 cm, často s fisurami. Onemocnění provází obtížná defekace s krvavými stolicemi, perianální bolest, pruritus, iritace. Celkové symptomy zpravidla chybí. Nejčastěji jsou postiženy děti ve věku do 4 let, může předcházet faryngitida. V diferenciální diagnostice je třeba zvážit kandidovou infekci, psoriázu, seboroickou dermatitidu, parazitární infekci, zánětlivé onemocnění střev, arteficiální poškození, eventuálně ve speciálních případech vyloučit zneužívání dítěte. Léčba je antibiotická, podává se perorálně penicilin po dobu 10–14 dní. Je nutné dohlédnout na dohojení této intertriginózní lokality [7]. U infekcí v oblasti obličeje může být zdrojem infekce bakteriální osídlení z oblasti nazofaryngu nebo např. infikované štípnutí hmyzem nebo infikované poranění. Pokud je vstup infekce v oblasti nosu, pak mohou být edém a erytém oboustranné s postižením nosu a obou tváří, pokud je zdroj infekce např. infikované štípnutí hmyzem v oblasti tváře nebo externí otitida, pak jsou projevy unilaterální [15]. U dospělých je původcem infekce většinou Streptococcus pyogenes skupiny A a onemocnění probíhá s výše popsanými celkovými a lokálními příznaky. U dětí se do zavedení vakcinace patogenně uplatňoval i Haemophillus influenzae, v současné době jsou hemofilové infekce vzácné. Potenciálně nebezpečný je erysipel v oblasti okolo oka. Následným šířením může přejít v preseptální neboli periorbitální celulitidu (infekce před orbitálním septem) nebo v závažnější postseptální neboli orbitální celulitidu (infekce za orbitálním septem). Oba tyto stavy jsou často spjaté se sinusitidou (96 % pacientů s orbitální celulitidou, 81 % pacientů s periorbitální celulitidou). Periorbitální celulitida je častější, postihuje oční víčka, je přítomna chemóza spojivek, konjuktivitída, není postižen vizus a není omezena pohyblivost očního bulbu. Orbitální celulitida je závažný stav vyžadující urgentní léčbu antibiotiky podávanými parenterálně. V klinickém obraze je ptóza víčka, bolest oka, omezená pohyblivost oka, chemóza spojivky. Stav může být komplikován tvorbou abscesu nebo trombózou sinus cavernosus. Meningitida se vyskytuje vzácně [7]. Erysipel a celulitida v oblasti genitálu mají často nekrotizující průběh.
Komplikace erysipelu a celulitidy mohou být lokální nebo celkové. Lokální komplikace jsou uváděny přibližně u 1/3 pacientů. Mezi nejčastější lokální komplikace patří absces (8–30 % případů), gangréna a tromboflebitida. Mezi další lokální komplikace patří vznik ulcerace, nekróza, pyarthros a osteomyelitida [32]. Absces je u celulitidy nebo erysipelu způsoben ve více než 75 % případů zlatým stafylokokem. Výjimkou není ani polybakteriální etiologie, zejména u abscesů lokalizovaných v oblasti periorální, perirektální a vulvovaginální. Klinicky se absces manifestuje jako zarudlý fluktující bolestivý nodulus většinou v ložisku celulitidy. Může dojít ke spontánní drenáži. Bývá přítomna lymfadenopatie a celkové příznaky s horečkou, zimnicí a známkami systémové toxicity. Studie sledující rizikové faktory pro komplikovaný lokální průběh vytipovala jako rizikový faktor pro vznik abscesu obezitu s možnou souvislostí s nedostatečným dávkováním antibiotik u obézních pacientů [32]. Souvislost mezi komplikovaným průběhem s abscesem a neadekvátní antibiotickou léčbou potvrzuje další studie, odhalující vyšší výskyt komplikovaných průběhů jednak u alkoholiků (předpoklad nižší compliance), jednak u pacientů, jimž byla antibiotická léčba podána s časovou prodlevou od začátku projevů [35]. Celkové bezprostřední komplikace jsou vzácné, vyskytují se u méně než 1% pacientů, řadí se mezi ně sepse, myokarditida, endokarditida a perikarditida. Pozdní komplikací erysipelu a celulitidy je postinfekční imunokomplexová glomerulonefritida, naštěstí se vzácným výskytem. V klinickém obraze postižení ledvin se po prodělané streptokokové infekci v intervalu 1–3 týdnů objevuje akutní nefritický syndrom s otoky tváří a víček, malou až střední proteinurií, mikroskopickou nebo makroskopickou hematurií, oligurií, hypertenzí. Přítomny jsou celkové nespecifické potíže jako slabost, únava, nauzea a zvracení. Vše může být provázeno tupými bolestmi v oblasti beder. Léčba glomerulonefritidy je konzervativní, prognóza je dobrá a mortalita nepřekračuje 1 %. U 20 % postižených však přetrvává dlouhodobě pozitivní močový nález eventuálně i mírně snížená glomerulární filtrace. Všichni pacienti s poststreptokokovou glomerulonefritidou by měli být dispenzarizováni [12].
DIAGNOSTIKA ERYSIPELU A CELULITIDY
Základem ke stanovení diagnózy je anamnéza, klinický obraz a laboratorní vyšetření parametrů bakteriálního zánětu [7, 8, 15, 18, 40]. V laboratorních vyšetřeních se objevuje leukocytóza s posunem doleva, dále se zvyšují další zánětlivé parametry, jako je sedimentace a C-reaktivní protein (CRP). Antistreptolysin O (ASLO) je dobrým indikátorem streptokokové infekce, nicméně jej nemůžeme využít k časné diagnostice akutní infekce. Ke zvýšení titru ASLO totiž dochází přibližně týden po vzniku klinických příznaků infekce. Test je tak vhodný pro konfirmaci patogenu – Streptococcus pyogenes – např. z důvodu přínosu znalosti patogenu v případě budoucích recidivujících infekcí. Opožděné zvýšení hladiny ASLO je v důsledku protilátkové odpovědi organismu, ASLO samo o sobě nemá souvislost s výší bakteriální nálože. Může zůstat negativní u pacientů, u kterých byla léčba erysipelu zahájena bezprostředně po vzniku klinických příznaků [28].
Průkaz samotného patogenu není součástí běžného diagnostického postupu. Hemokultury i kultivace tkáně mají malou výtěžnost a jejich výsledky mohou jen málokdy ovlivnit léčebný postup. Mimoto kultivační vyšetření přináší výsledek až po určitém čase a léčbu erysipelu či celulitidy je nutné zahájit bezprostředně, nikoli až po obdržení výsledku kultivace [5, 30, 33]. Průkaz patogenu ale může mít význam u těžkých stavů nereagujících na celkovou léčbu, dále v případech, kdy očekáváme nezvyklý patogen vzhledem k epidemiologické anamnéze, u bakteriémie, u metastatické infekce, u pacientů s náhradami chlopní, umělými klouby nebo u imunosuprimovaných. Dosud nebyl stanoven optimální postup, který by vedl k průkazu patogenu. Lze vyšetřit hemokultury, provést kultivace ze stěrů z místa předpokládaného vstupu infekce, kultivace přímo z kůže – erozí, bul, kultivace bioptovaného materiálu. Hemokultury bývají pozitivní jen v 5 % případů, častěji u septických stavů [5]. Aspirace materiálu z ložiska ukazuje nejvyšší koncentraci bakterií v místě maximálního zánětu (45 % pozitivních vzorků z maxima, oproti 5 % z okraje). Vyšetření však má nízkou senzitivitu, a proto není dobrou metodou k diagnostice erysipelu či celulitidy [36, 38]. Obecně lze říci, že u jinak zdravého dospělého pacienta s nepurulentní infekcí mají mikrobiologická vyšetření aspirátu, bioptovaných vzorků nebo krve jen velmi malou záchytnost. Naopak výtěžnost těchto vyšetření bývá vyšší u dospělých s ulcerací, ránou, u diabetiků, imunosprimovaných, HIV pozitivních. Nejvyšší záchyt v těchto případech bývá v materiálu odebraném z místa vstupu infekce. Ani histologické vyšetření není součástí běžného vyšetřovacího postupu a ke stanovení diagnózy není indikované. V histologickém obraze erysipelu je difuzní edém dermis s neutrofilním zánětlivým infiltrátem. Dále je patrné postižení lymfatických cév (dilatace), ložiska supurativní nekrózy v dermis a dermo-epidermální separace [7]. Histologie celulitidy je nespecifická, zahrnuje dermální, edém dilataci lymfatických cév, výrazný difuzní neutrofilní infiltrát okolo cév. V pozdějších stadiích se mohou vyskytovat i lymfocyty, histiocyty, spolu s granulační tkání [7].
Při podezření na nekrotizující fasciitidu indikujeme zobrazovací vyšetření počítačovou tomografií (CT), eventuálně magnetickou rezonancí (MRI), které je potřeba provést bezodkladně. Vyšetření hladiny D-dimerů a duplexní sonografie jsou vyšetření vhodná k vyloučení hluboké trombózy dolní končetiny.
DIFERENCIÁLNÍ DIAGNÓZA
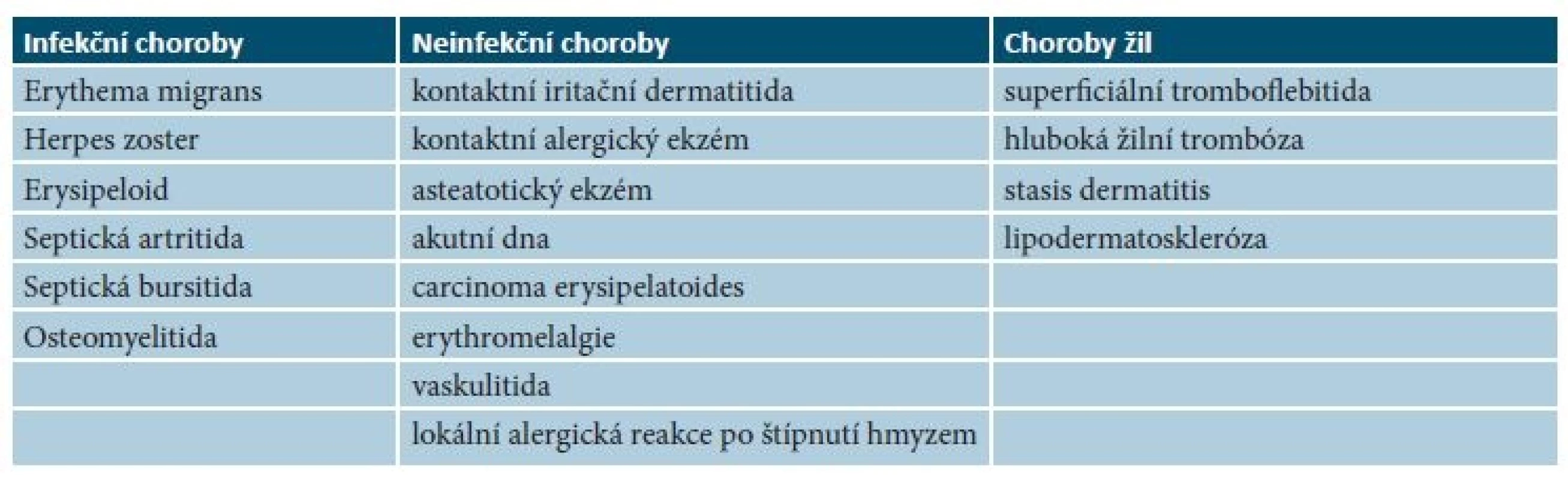
Diagnóza erysipelu je bezprostředně stanovena na základě anamnézy, klinického obrazu a výsledků laboratorního vyšetření s průkazem zvýšených parametrů bakteriálního zánětu. U části pacientů bývá diagnóza erysipelu nebo celulitidy stanovena chybně [24, 46]. Ze sledování pacientů navržených do studií zabývajících se erysipelem nebo celulitidou víme, že 13–33 % pacientů bylo pro chybnou diagnózu vyřazeno. Příkladem může být studie srovnávající efekt různé doby podání antibiotik, kdy 23 ze 169 pacientů (13,6 %) odeslaných do studie s diagnózou erysipel ve skutečnosti nemělo toto onemocnění. Nejčastěji je chybně jako erysipel diagnostikován ekzém, lymfedém a lipodermatoskleróza [24]. Obecně by se dalo říci, že pokud pacient nemá teplotu, nemá zvýšené laboratorní parametry bakteriálního zánětu, není přítomna lymfangoitida ani lymfadenitida a v případě, že erytém lokalizovaný na končetině při elevaci končetiny probledává, je diagnóza erysipelu či celulitidy velmi málo pravděpodobná.
V případě rychle progredujícího stavu se známkami systémové toxicity spojeného s infekcí měkkých tkání musíme vždy v diferenciální diagnostice pomýšlet na dva závažné stavy – nekrotizující fasciitidu anebo syndrom toxického šoku.
U nekrotizující fasciitidy zánět postihuje všechny vrstvy kůže a podkoží až po fascii a sval. Klinický obraz fasciitidy může v úvodu připomínat erysipel nebo celulitidu, ale následně dochází k rychlému rozvoji celkově těžkého stavu s hyperpyrexií, tachykardií a hypotenzí, výraznou bolestivostí postižené oblasti s otokem a napětím kůže přesahujícím oblast, ve které se nachází erytém. Objevují se vezikuly, buly a hemoragie do kůže, může být patrná krepitace v důsledku anaerobní infekce, paradoxní anestezie kůže v postižené oblasti v důsledku nekrotického postižení nervových zakončení. Typická je rychlá progrese zánětlivého ložiska i přes intenzivní antibiotickou léčbu, lymfangoitida a lymfadenitida se vyskytují vzácně. Nekrotické hmoty se mohou provalovat píštělemi na povrch kůže, přičemž exkret je hnisavý a zapáchá (anaerobní flóra). Ve většině případů přichází nekrotizující fasciitida po hlubokém poranění, chirurgickém výkonu nebo popálení. Vzácněji předchází jen drobné porušení integrity kůže např. při štípnutí hmyzem. Místem vstupu infekce mohou být i chronické ulcerace. Většinou se jedná se o polymikrobiální infekci způsobenou G+ a G - bakteriemi, často anaerobními, ale může se jednat i o monomikrobiální infekci nejčastěji způsobenou pyogenním streptokokem, vzácněji zlatým stafylokokem nebo gramnegativními tyčinkami – zde se jedná nejčastěji o Vibrio vulnificus [21, 24]. Současný výskyt patologických hodnot leukocytů, C reaktivního proteinu, hemoglobinu, kreatininu, glukózy a natria v séru je specifickým indikátorem nekrotizující fasciitidy [38]. Klinický obraz a patologické laboratorní hodnoty specifické pro nekrotizující fasciitidu jsou shrnuty v tabulce 2.
![Klinické a laboratorní známky nekrotizující fasciitidy [7, 38]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/0ad3ea5a81f5e201e151ae2d51a644fe.jpeg)
Streptokokový syndrom toxického šoku je závažné onemocnění spojené s invazivní nebo neinvazivní infekcí streptokoky skupiny A. U 80 % pacientů se rozvíjí ve spojení s infekcí měkkých tkání, nejčastěji nekrotizující fasciitidou, myozitidou nebo gangrénou, ale může být spojeno i s celulitidou nebo erysipelem. Onemocnění je charakterizováno rychlým rozvojem příznaků s přechodem do šokového stavu, má až 50% úmrtnost. Nejčastějším symptomem je lokalizovaná nebo difuzní bolest s horečkou a šokem, kterým předchází infekce měkkých tkání. Intenzita bolesti často neodpovídá klinickému nálezu v postižené oblasti. Příznaky celkové dominují nad příznaky lokálními, více než polovina nemocných má poruchu vědomí. Hypotenze špatně reagující na intravenózní doplnění objemu signalizuje závažný stav. Rychle se rozvíjí renální selhání, poruchy koagulace, respirační selhání se vyskytuje u 55 % pacientů. Deset procent pacientů má další kožní příznaky v podobě bul, skarlatiniformního exantému a petechií a deskvamace. V laboratorním nálezu jsou známky bakteriálního zánětu s leukocytózou s posunem doleva, zvýšenou hladinou C-reaktivního proteinu a zvýšenou sedimentací [7, 9]. Diagnostická kritéria streptokokového syndromu toxického šoku jsou shrnuta v tabulce 3.
![Streptokokový syndrom toxického šoku. Klinická a laboratorní kritéria [9]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/7d48674c1b3cb57abbaf8350744b8e32.jpeg)
Nekrotizující fasciitidu a streptokokový syndrom toxického šoku je nutno v rámci diferenciální diagnostiky rychle rozpoznat, zajistit pacientovi intenzivní péči s odpovídající komplexní celkovou terapií a v případě nekrotizující fasciitidy je nezbytné chirurgické ošetření. Další onemocnění, která nejčastěji mohou napodobovat erysipel a celulitidu, jsou shrnuta v tabulce 4.
TERAPIE
Léčba erysipelu či celulitidy musí být komplexní. Základem je antibiotická léčba namířená proti etiologickému agens. Musíme však myslet i na okolnosti, které vzniku onemocnění napomáhaly a snažit se je ovlivnit (např. predispoziční faktory, místo vstupu infekce), dále léčit či kompenzovat komorbidity a dbát na prevenci komplikací [8, 29]. Obecné principy léčby jsou shrnuty v tabulce 5.
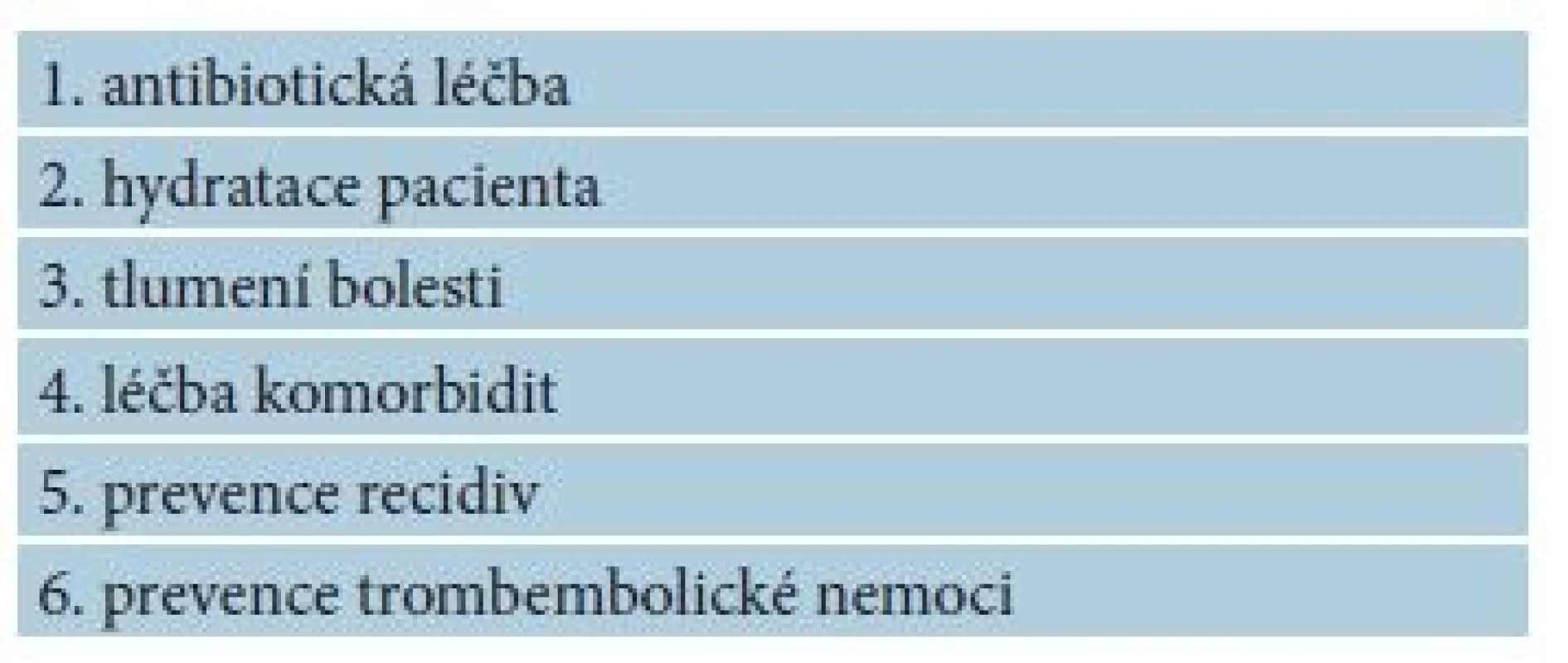
Důležité je včasné, bezodkladné zahájení antibiotické léčby, nastavené podle zásad racionální antibiotické léčby. Ty předpokládají vhodnou volbu antibiotika, pokud možno úzkospektrého tam, kde je to možné, podání dostatečné dávky léku po dostatečně dlouhou dobu. Při volbě antibiotika je třeba brát v úvahu místní situaci v oblasti bakteriální rezistence a spolupracovat s antibiotickým centrem [1, 34]. U pacientů s nepurulentní infekcí – erysipelem či celulitidou – se doporučuje empiricky nastavená antibiotická léčba podle předpokládaného agens. U erysipelu jím je s největší pravděpodobností pyogenní streptokok, doporučeným antibiotikem první volby je penicilin, při alergii na penicilin klindamycin. U celulitidy by primární léčba měla být cílena na pyogenního streptokoka a methicilin-citlivého stafylokoka. Doporučeným antibiotikem je zde v případě streptokokové infekce penicilin, klindamycin nebo linezolid, v případě stafylokokové infekce oxacilin, klindamicin, linezolid, ceftarolin nebo tigecyklin [1]. Ve speciálních případech, zejména u celulitidy, lze podle epidemiologické anamnézy a charakteru infekce zvažovat další méně časté původce. Na možnost infekce methicilin-rezistentním Staphylococcus aureus (MRSA) je dobré pomýšlet u rizikových pacientů (pacienti s předchozí MRSA infekcí, osoby pobývající v domovech pro seniory, léčebnách dlouhodobě nemocných, vězni, vojáci, uživatelé i. v. drog) [38]. U pacientů s erysipelem či celulitidou a abscesem je krom antibiotické léčby nutná i incize a drenáž abscesu s odběrem hnisu k mikrobiologickému vyšetření k eventuální následné úpravě antibiotické léčby. Odběr je nutné provést ještě před nasazením antibiotik. Přehled nejčastějších patogenů a jejich předpokládaná citlivost k antibiotikům je uvedena v tabulce 6. Tabulka 7 pak znázorňuje přehled doporučených antibiotik k léčbě erysipelu a celulitidy.
![Antibiotika vhodná k léčbě infekcí kůže a měkkých tkání [1, 2, 3, 4]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/2c1b6c557dffb61a816f8337a8dda992.jpeg)

Zdali budeme volit perorální nebo parenterální terapii, závisí na celkovém stavu pacienta a lokalitě postižení. Léčba mírné formy erysipelu či celulitidy charakterizované přítomností jednoho z kritérií „systémové zánětové odpovědi“ (tzv. SIRS –„systemic inflammatory response syndrome“) představující stav s horečkou > 38 °C nebo hypotermií ˂ 36 °C, tachykardií > 90/min, tachypnoí > 20/min, počtem leukocytů >12 000/mm3 nebo ˂ 4000/mm3 je zahajována perorálními antibiotiky. Parenterální terapie by měla být zvolena u pacientů splňujících dvě a více kritérií SIRS, případně u pacientů se systémovou hypotenzí (méně než 90 mmHg systolického tlaku nebo nižšího o 40 mmHg proti vstupní hodnotě). Dále by měli být parenterálně léčeni ti pacienti, u kterých byla primárně zvolena perorální léčba, ale během 48 hodin od jejího zahájení dochází k výrazné progresi místního nálezu a zhoršení celkového stavu. Stejně tak volíme parenterální léčbu u dětí a u pacientů s obtížnou tolerancí/schopností přijímat léky per os [39]. Parenterálně by měl být také léčen erysipel či celulitida vyskytující se ve specifických lokalitách – na obličeji, veškeré formy zasahující sliznice nebo pokud se zánět nachází na končetině, kde byl voperován umělý kloub nebo kde byla provedena cévní operace. Další okolností, která může mít vliv na rozhodnutí o perorální nebo parenterální léčbě, je přítomnost komorbidit. Parenterální léčba je indikovaná u všech pacientů s imunosupresí – např. po transplantaci, s neutropenií, B nebo T lymfomem, hematologickým onemocněním, HIV pozitivitou nebo na imunosupresivní léčbě.
Antibiotika se doporučuje dávkovat podle doporučených dávkovacích schémat jednotlivých léků. Je potřeba podat adekvátní dávku antibiotika u obézních pacientů – poddávkování u obézních a morbidně obézních pacientů vede k častějšímu selhání léčby a následné zbytečné záměně antibiotik, která – zvláště je-li podána opět v poddávkovaném režimu – nemusí mít opět dostatečný efekt. V klinické praxi antibiotická střediska u obézních pacientů běžně doporučují dávku prokain-penicilinu 3 mil. IU i. m./den.
Pacienti s erysipelem a celulitidou vykazují typicky zlepšení symptomů za 24–48 hodin po započetí antibiotické terapie v případě léčby baktericidním antibiotikem (např. beta-laktamy). Klinický efekt bakteriostatického antibiotika (např. glycylcykliny, linkosamidy, makrolidy) lze očekávat za 3–4 dny [34]. Pokud po uplynutí této doby přetrvávají celkové symptomy a výrazný erytém, pak je na místě zvažovat infekci rezistentním patogenem eventuálně chybnou diagnózu.
Po nasazení antibiotické léčby může dojít ke zvýraznění erytému v postižené lokalitě, což může být způsobeno destrukcí patogenu a uvolněním enzymů podporujících lokální zánět. Tento jev může být považován za selhání terapie. Vodítkem k hodnocení efektivity léčby má být v takovém případě především celkový stav pacienta, který se při správně nastavené léčbě zlepšuje. Dočasné zhoršení lokálního nálezu nemá být v takovém případě důvodem ke změně terapie. Někteří autoři zvažují nasazení celkové kortikoidní léčby za účelem potlačení této lokální reakce. Opírají se o předpoklad, že bakteriální nálož v ložisku je již v důsledku antibiotické terapie minimální [39]. Nicméně podání kortikoidů u bakteriálního zánětu je sporné a není doporučovanou léčebnou metodou při léčbě celulitidy a erysipelu.
Lokální léčba má podpůrný charakter, mírní pocity napětí a pálení v postižené oblasti. Je možno aplikovat chladivé obklady, protizánětlivé masti, jako např. Polysan nebo ichtamol [40]. Součástí léčby je i léčba přidružených kožních chorob, ošetření a následná léčba předpokládaného místa vstupu infekce.
U každého pacienta s erysipelem či celulitidou je třeba myslet na možnost hluboké žilní trombózy. Erysipel či celulitida coby infekční stavy jsou samy o sobě slabým rizikovým faktorem pro vznik hluboké trombózy [22, 38]. U mobilního pacienta bez komorbidit je pravděpodobnost této závažné komplikace nízká. Zvyšuje se, přistupují-li další rizikové faktory vzniku trombózy. Diagnóza trombózy z klinického obrazu je obtížná. Klinické příznaky (bolestivost lýtka, tuhý otok) a fyzikální vyšetření (plantární znamení a Homansův příznak) jsou nespecifické a nespolehlivé. Kromě toho probíhá hluboká žilní trombóza často asymptomaticky, zejména u hospitalizovaných pacientů a u starších lidí. Každé klinické podezření na hlubokou žilní trombózu musí být ověřené laboratorním vyšetřením hladiny D-dimerů, v případě jejich zvýšené hladiny pak potvrzeno urgentním zobrazovacím vyšetřením (nejčastěji ultrazvukové vyšetření, v úvahu připadá i rentgenová flebografie, CT flebografie, MR-flebografie). Při potvrzení trombózy je nezbytná bezodkladná léčba řízená internistou, při vyloučení trombózy je nutné zhodnotit rizikové faktory jejího vzniku a provést příslušná preventivní opatření. Tato u pacientů s celkovým nízkým rizikem trombembolické nemoci představují dostatečnou hydrataci, mobilizaci, podle možnosti cvičení dolních končetin, používání kompresivních bandáží nebo punčoch. U pacientů s vyšším rizikem trombembolické nemoci pak k těmto faktorům přistupuje ještě podání nízkomolekulárního heparinu 1krát denně subkutánně v profylaktické dávce, který se podává po dobu imobilizace nebo hospitalizace [22].
Recidivy erysipelu a celulitidy jsou časté. Opakovanou infekci má 30–50 % pacientů. Pravděpodobnost recidivy je vyšší u pacientů s predisponujícími faktory, zejména pak u pacientů s lymfedémem [7, 13, 25, 44]. Recidiva se objeví přibližně u 14 % pacientů do jednoho roku a u 45 % pacientů v průběhu tří let po první atace, většinou ve stejné lokalizaci jako předchozí ataka. Za hlavní patogenetický faktor recidivy onemocnění je považována destrukce lymfatických cest zánětem. Postižený lymfatický systém pak hraje další roli v následných recidivách zánětu. Studie 30 pacientů se zcela odhojenou druhou či další atakou erysipelu prokazuje pomocí lymfoscintigrafie u 77 % z nich těžké postižení lymfatické drenáže v postižené oblasti [17]. Lymfatický systém hraje zásadní roli v obraně proti infekci. Poškozený lymfatický systém s lymfedémem výrazně snižuje efektivitu obrany, je narušena fagocytóza polynukleárními leukocyty a vysoce narůstá vnímavost vůči infekci. Každá recidiva erysipelu vede k dalšímu poškození lymfatického systému a postupně vede k reziduálnímu edému, čímž vzniká stále se potencující kruh, kdy každá další infekce zvyšuje riziko následující infekce. Prodělaná ataka erysipelu a lymfedém jsou tedy hlavní rizikové faktory pro recidivující infekci [7, 26, 43]. Další rizikové faktory jsou obdobné jako pro primoinfekt. Jedná se o kožní projevy, jako je macerace meziprstí, tinea pedis a onychomykóza, k celkovým rizikovým faktorům patří obezita [26].
Léčba recidivy se neliší od léčby primoataky, vhodnější je ale parenterální podání antibiotika a je nutné dodržet dostatečně dlouhou dobu antibiotické léčby.
Pro prevenci recidiv nejsou v současné době stanovena jednotná závazná doporučení [17, 25, 38]. Pacienti s vysokým rizikem recidivy anebo pacienti s již několika proběhlými atakami erysipelu či celulitidy by měli být kryti preventivní profylatickou léčbou. Pro tuto léčbu nejsou stanovena přesná pravidla. Doporučení vycházejí z výsledků klinických studií a praktické zkušenosti [10, 25]. Bylo publikováno několik studií stran profylaktického podání antibiotik. Dvě nejvýznamnější studie jsou britské, s názvem „Prophylactic Antibiotics for the Treatment Cellulitis at Home“ (PATCH I, PATCH II). Jedná se o dvojitě zaslepené studie porovnávající efekt profylaktického podání penicilinu vůči placebu. Zatímco do studie PATCH I byli zařazováni pacienti se dvěma a více epizodami erysipelu či celulitidy a byl hodnocen efekt léčby na snížení počtu a frekvence recidiv, studie PATCH II se snažila prokázat efekt včasně podané profylaxe již po první epizodě erysipelu či celulitidy.
Studie PATCH I (Prophylactic Antibiotics for Treatment of Cellulitis at Home I) sledovala v letech 2006–2010 pacienty s nejméně dvěma epizodami erysipelu v posledních 3 letech. Pacientům byl podán nízkodávkovaný penicilin V (2 x 250 mg perorálně) po dobu 12 měsíců nebo placebo. Do sledování bylo zařazeno 136 pacientů užívajících penicilin a 138 pacientů užívajících placebo. Následné 18měsíční sledování podstoupilo 90 % zařazených pacientů. Výsledky ukázaly, že v placebo skupině se recidiva infekce v průběhu 3 let objevila u 53 % pacientů, v skupině léčených penicilinem po dobu medikace penicilinem – tedy po 12 měsíců – u 22 % pacientů a v následné dvouleté periodě po vysazení profylaxe pak byl počet recidiv v obou skupinách srovnatelný [41]. Studie PATCH II sledovala celkem 123 pacientů. Byli zařazeni pacienti po první epizodě erysipelu, která předcházela v době nejdéle 12 týdnů před započetím studijní léčby. Po dobu 6 měsíců byl podáván buď nízkodávkovaný penicilin V (2 x 250 mg perorálně), anebo placebo. Po tuto dobu se recidiva objevila u 2 z 60 pacientů užívajících penicilin V a u 7 z 63 pacientů užívajících placebo. Během následného dvouletého sledování se objevily další recidivy u 10 z 56 pacientů penicilinové skupiny a u 14 z 53 pacientů placebo skupiny [43]. Jiná studie z roku 2006 sledovala pacientky léčené pro karcinom prsu s následným rozvojem sekundárního lymfedému HK a recidivujícím erysipelem v terénu lymfedému. Profylaktická léčba benzathin-penicilinem G podaným intramuskulárně v dávce 2,4 MIU ve 14denních intervalech byla zahájena po nejméně třech recidivách erysipelu. Následné sledování pacientek prokazuje recidivu v prvním roce po zahájení profylaxe u 26 % pacientek, do dvou let pak recidivu u 36 % pacientek [57]. Krom těchto sledování jsou publikovány další studie s menším počtem pacientů. Tyto studie neměly jednotná zadání, sledovaly různé soubory pacientů, s rozdílnou dobou podání profylaktického antibiotika, a měly různou dobu následného sledování pacientů. Zahrnovaly pacienty jak s celulitidou, tak s erysipelem, většinou mezi těmito jednotkami nečinily rozdíly. Závěry tedy nejsou činěny na srovnatelné skupině pacientů. Pro všechna pozorování je společný závěr pozitivního vlivu profylaktického podávání antibiotika, kdy v době profylaktické léčby výrazně klesá četnost recidiv. Dosud však nebyly definovány obecné zásady stran výběru vhodných pacientů indikovaných k prevenci recidiv, ani nebyla stanovena optimální dávka a doba trvání profylaxe. Zmíněná studie PATCH II naznačuje příznivý vliv včasné profylaxe již po první epizodě erysipelu či celulitidy. Závěry této studie však nevedou k doporučení rutinního použití profylaxe již po první epizodě zánětu. Profylaxe by měla být zvažována u každého pacienta s recidivující infekcí, a to individuálně s přihlédnutím na další rizikové faktory pro vznik recidiv. Nejvhodnějším profylaktickým antibiotikem je penicilin. Je to bezpečné, desetiletí podávané antibiotikum. Zkušenosti s jeho profylaktickým podáním jsou čerpány z revmatologie, kde je již dlouhodobě používán v prevenci revmatické horečky u disponovaných osob. Citlivost streptokoka na penicilin je stále velmi dobrá, bez dosud zaznamenané rezistence. Penicilin dobře proniká do tkání, a to i v terénu lymfedému a chronické venózní insuficience [25]. Při dlouhodobém podání penicilinu nebyly zaznamenány výraznější nežádoucí účinky na gastrointestinální trakt, lék je dlouhodobě dobře tolerován a v používaném dávkování není příčinou gastrointestinálních potíží ani enterokolitid (bez signifikantního rozdílu ve srovnání s podáním placeba) [25, 41, 42]. Ve studiích nebyly zaznamenány výraznější rozdíly v účinnosti perorálního a intramuskulárního podání penicilinu [30]. Při alergii na penicilin lze jako alternativu použít ve výjimečných případech klindamycin. Klindamycin je širokospektré antibiotikum s rizikem rozvoje klostridiové kolitidy, jak při krátkodobých dávkovacích režimech, tak při dlouhodobém profylaktickém podání. Navíc u klindamycinu lze v poslední době zaznamenat rezistenci. Tabulka 7 uvádí přehled a dávkování antibiotik používaných k profylaxi [12, 25, 30].
![Antibiotika vhodná k prevenci recidiv erysipelu či celulitidy [2]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/23f2a7ee3757758995a40901fe8d8093.jpeg)
Vhodná délka doby podání profylaktické léčby nebyla dosud stanovena. Jisté je, že po dobu podání profylaxe výrazně klesá počet recidiv (o 50–70 %), nicméně po vysazení terapie s odstupujícím časem od posledního podání profylaktického léku opět dochází k nárůstu počtu recidiv. Lék tedy chrání jen v době podání a nevede k následnému snížení návratu infekcí po jeho vysazení. Pokud se k profylaktické terapii rozhodneme, měla by být podávána nejméně několik měsíců s intervalovými kontrolami pacienta stran účinnosti a tolerance léčby. Pokud je to možné (compliance pacienta) je vhodné pacienta poučit a vybavit jej léky tak, aby v případě recidivy sám mohl ihned navýšit dávkování léku do plné dávky dříve, než se dostane na kontrolu k lékaři. U rizikových pacientů lze podávat preventivní medikaci celoživotně [25].
K dalším opatřením vedoucím k prevenci recidiv patří identifikace a ošetření místa vstupu infekce a léčba predisponující choroby. Při recidivujícím onemocnění s lokalizací na dolních končetinách je třeba se zaměřit na důslednou hygienu nohou, péči o interdigitální prostory, léčbu případného plísňového onemocnění nohou, ve vybraných případech je vhodné dlouhodobé podání profylaktické antimykotické léčby [10, 46]. Pokud je přítomen lymfedém, vyžaduje komplexní léčbu. Ta zahrnuje ma-nuální a přístrojové lymfodrenáže, kompresivní bandáže či nošení kompresivních punčoch či návleků, vhodný pohybový režim, v případě postižení dolních končetin elevaci končetin v klidu. Manuální a přístrojové lymfodrenáže lze aplikovat pouze při nepřítomnosti klinických známek zánětu a při normálních laboratorních hodnotách C-reaktivního proteinu (CRP) [45]. Péče o celkový stav pacienta pak zahrnuje snahu o normalizaci hmotnosti, kontrolu glykémií, komplexní péči o diabetickou nohu, vyloučení/omezení úrazů a traumat.
Erysipel a celulitida mohou recidivovat navzdory profylaktické léčbě. Při prevenci recidiv se nelze omezit na pouhé podání antibiotika, je potřeba postupovat komplexně (péče o meziprstí, management lymfedému aj.). Pokud jsou provedena všechna adekvátní preventivní opatření a přesto nadále dochází k recidivám infekce, je vhodné zaměřit pozornost na vlastní podávanou antibiotickou léčbu. Příčiny selhání antibiotické léčby mohou být různé. Mezi nejčastější známé příčiny selhání profylaktické antibiotické léčby patří noncompliance pacienta, výběr nevhodného antibiotika (rezistentní patogen nebo kombinovaná etiologie infekce, kdy antibiotikum zasáhne jen jedno agens) a nesprávné dávkování antibiotika [31]. Nejčastějším problémem je podání penicilinu u stafylokokové infekce, nebo tam, kde je příčinou onemocnění vzácněji se objevující patogen – např. Campylobacter jejuni, Campylobacter fetus, rezistentní k penicilinu. Dále je při selhání profylaxe vhodné zvážit zvýšení dávek jak perorálně, tak intramuskulárně podaného penicilinu, eventuálně zkrátit interval podání benzathin-benzylenicilinu. Při použití benzathin-benzylpenicilinu v dávce 1,2 MIU podaného intramuskulárně každé 4 týdny jsou koncentrace penicilinu ke konci období velmi nízké, a proto řada pracovišť používá třítýdenní dávkovací režimy, nebo dokonce dvoutýdenní dávkovací režimy. Nakonec by také měla být provedena revize způsobu podání, neboť u obézních pacientů může dojít k chybnému podání do podkožní tukové tkáně místo podání intramuskulárního. Bylo zjištěno, že sníženou vnímavost k profylaxi mají pacienti s BMI 33 a více, pacienti s mnohočetnými předchozími epizodami erysipelu a pacienti s lymfedémem [43]. U těchto pacientů je třeba zvážit zvýšené dávkování penicilinu.
ZÁVĚR
Erysipel a celulitida jsou choroby provázející člověka od nepaměti. Jedná se o choroby se známým etiologickým agens, se známými predispozičními faktory, předvídatelným klinickým průběhem a známou a dostupnou léčbou. Hlavním problémem onemocnění je sklon k recidivám, které vedou k chronickým změnám v oblasti kožního lymfatického systému a mohou být příčinou výrazného zhoršení kvality života pacienta.
Do redakce došlo dne 21. 3. 2018.
Adresa pro korespondenci:
MUDr. Jana Nováková
Kožní oddělení FN Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: jana.novakova@fno.cz
Kontrolní test
1. Streptococcus agalactiae většinou způsobuje:
- a) periorbitální celulitidu
- b) perianální a anogenitální erysipel a celulitidu
- c) erysipel a celulitidu končetin
- d) není patogenem infekcí kůže a měkkých tkání
2. Inkubační doba erysipelu je nejčastěji:
- a) jen několik hodin
- b) 2–5 dnů
- c) 7–10 dnů
- d) 14 dnů
3. Mezi lokální příznaky erysipelu nepatří:
- a) otok
- b) bolestivost
- c) zvýšená teplota kůže v místě postižení
- d) anestezie postižené oblasti
4. V punktátu z abscesu je nejčastějším mikrobiologickým nálezem nález:
- a) Streptococcus pyogenes
- b) Escherichia coli
- c) Staphylococcus aureus
- d) methicilin-rezistentní Staphylococcus aureus
5. Diagnózu hluboké žilní trombózy dolní končetiny lze definitivně stanovit:
- a) pouze podle přítomnosti typických klinických příznaků
- b) pouze podle přítomnosti typických klinických příznaků a pozitivního fyzikálního nálezu
- c) laboratorně při zvýšených hodnotách D-dimerů
- d) laboratorně při zvýšených hodnotách D-dimerů a potvrzeným zobrazovacím vyšetřením
6. Pozitivita hemokultur u erysipelu či celulitidy bývá v:
- a) 5 % případů
- b) 10–25 % případů
- c) 25–50 % případů
- d) > 50 % případů
7. Která antibiotika nejsou doporučována jako vhodný lék první volby při léčbě nekomplikovaného erysipelu:
- a) klindamicin
- b) fenoxymethylpenicilin
- c) azithromicin
- d) doxycyklin
8. Mezi varovné laboratorní známky podporující diagnózu nekrotizující fasciitidy patří:
- a) hyperglykémie
- b) hypernatrémie
- c) hyponatrémie
- d) hypoglykémie
9. U nekomplikovaného erysipelu je lékem první volby:
- a) penicilin
- b) cefalosporin
- c) makrolidové antibiotikum
- d) chinolon
10. K profylaxi erysipelu či celulitidy dospělých se doporučuje:
- a) jakékoliv antibiotikum, pokud je na ně patogen citlivý, v dlouhodobém podání
- b) fenoxymethylpenicilin podaný perorálně v dávce 1 MIU každých 6 hodin, v dlouhodobém podání
- c) benzathin-benzylpenicilin podaný intramuskulárně v dávce 1,2 MIU každé 3–4 týdny, v dlouhodobém podání
- d) klindamycin podaný perorálně v dávce 300 mg každých 12 hodin, v dlouhodobém podání
Správným zodpovězením otázek kontrolního testu získáte 2 kredity kontinuálního vzdělávání lékařů ČLK, které budou zasílány redakcí jedenkrát ročně po uzavření ročníku časopisu. Správné odpovědi na otázky kontrolního testu budou uveřejněny v příštím čísle časopisu. Odpovědi posílejte na e-mailovou adresu: kozni@lf1.cuni.cz vždy nejpozději do jednoho měsíce od vydání daného čísla.
Odpovědi na otázky kontrolního testu v č. 1/2018:
Krajsová I.: Diagnostika melanomu a současná doporučení pro léčbu a sledování
Správné odpovědi: 1a, 2d, 3c, 4b, 5d, 6c, 7a, 8c, 9d, 10d.
Sources
1. ADÁMKOVÁ, V. Antibiotická léčba infekcí kůže a měkkých tkání – současné možnosti a limity. REMEDIA, 2015, 25, p. 150–153.
2. Česká lékařská společnost Jana Evangelisty Purkyně. Subkomise pro antibiotickou politiku. Konsenzus používání antibiotik I. Penicilinová antibiotika. Dostupné na www: www.infekce.cz/standardy (Společnost infekčního lékařství ČLS JEP).
3. Česká lékařská společnost Jana Evangelisty Purkyně. Subkomise pro antibiotickou politiku. Konsenzus používání antibiotik II. Makrolidová antibiotika. Praktický lékař, 2016, 96, 4, p. 166–178.
4. Česká lékařská společnost Jana Evangelisty Purkyně. Subkomise pro antibiotickou politiku. Konsenzus-cefalosporiny. Praktický lékař, 2016, 96, 1, p. 32–50.
5. BAUER, S., AUBERT C. E., RICHLI, M. et al. Blood cultures in evaluation of uncomplicated cellulitis. European Journal of Internal Medicine, 2016, 36, p. 50–56.
6. BENEŠ, J. Infekční lékařství. První vydání. Galén, 2009, p. 203–205.
7. BOLOGNIA, J. L., JORIZZO, J. L., SHAFFER et al. Dermatology. Third edition, Elsevier, 2012, II, p. 1196–1198.
8. BRAUN-FALCO, O., PLEWIG, G., WOLFF, H. H., BURGDORF, W. H. C. Dermatology. Second, Completly Revised Edition, Springer-Verlag Berlin Heidelberg New York, 2000, p. 157–159.
9. BREIMAN, R. F., DAVIS, J. P., FACKLAM, R. R. The Working Group on Severe Streptococcal Infections. Defining the group A streptococcal toxic shock syndrome. Rationale and consensus definition. JAMA, 1993, Jan 20. 269, 3, p. 390–391.
10. BRODELL, L. A., BRODELL, J. D., BRODELL, B. T. Recurrrent lymphangitic cellulitis syndrome: A quintessential example of an immunocompromised district, Clinics in Dermatology, 2014, 32, p. 621–627.
11. COX, H. N. Management of lower leg cellulitis. Clinical Medicine, 2002, 2, p. 23–27.
12. ČEŠKA, R. Interna, 2. vydání, Triton 2015, p. 670–671.
13. DALAL, A., ESKIN-SCHWARTZ, M., MIMOUNI, D. et al. Interventions for the prevention of recurrent erysipelas and cellulitis. Cochrane Database of Systematic Rewiews, 2017, Art. Nu CD009758.
14. DAMSTRA, R. J., VAN STEENSEL, M. A. M., BOOMSMA, J. H. B. et al. Erysipelas as a sign of subclinical primary lymphoedema: a prospective quantitative scintigraphic study of 40 patietns with unilateral erysipelas of the leg. British Journal of Dermatology, 2008, 158, 6, p. 1210–1215.
15. DAVIS, L. Erysipelas. Medscape, Updated Sep. 12, 2017.
16. DE GODOY, J. M., MASSARI, P. G., ROSINHA, M. Y. et al. Epidemiological Data and Comorbidities of 428 Patients Hospitalized With Erysipelas. Angiology, 2010, 61, 5, p. 492–494.
17. DE GODOY, J. M., DE GODOY, M. F., VALENTE, A. Lymphoscintigraphic evaluation in patients after erysipelas. Lymphology, 2000, 33, 4, p. 177–180.
18. GROSSHANS, E. M. The Red Face: Erysipelas. Clinics in Dermatology, 1993, 11, p. 307–313.
19. GUNDERSON, C. G., CHANG, J. J. Risk of deep vein trombosis in patients with cellulitis and erysipelas. A systematic review and meta-analysis. Trombosis Research, 2013, 132, p. 336–340.
20. HERCHLINE, T. E. Cellulitis, Medscape, Updated Jul 05, 2017.
21. HERLE, P., APPELT, J. Erysipel. Doporučené postupy pro praktické lékaře, 2002.
22. HIRMEROVÁ, J., KARETOVÁ, D., MALÝ, R. et al. Akutní žilní trombóza 2014: současný stav prevence, diagnostiky a léčby. Doporučený postup České angiologické společnosti ČLS JEP.
23. HIRSCHMANN, J. V., RAUGI, G. J. Lower limb cellulitis and its mimics. Part I. J. Am. Acad. Dermatol., 2012, 67, p. 163.e1–163.e8.
24. HIRSCHMANN, J. V., RAUGI, G. J. Lower limb cellulitis and its mimics. Part II. Conditions that simulate lower limb cellulitis. J. Am. Acad. Dermatol., 2012, 67, p. 177.e1 – 177.e9.
25. CHLEBICKI, M. P., OH, CH. CH. Reccurent Cellulitis: Risk factors, etiology, pathogenesis and treatment. Curr. Infect. Dis. Rep., 2014, p. 16 : 422.
26. INGHAMMAR, M., RASMUSSE, M., LINDER, A. Reccurent erysipelas – risk factors and clinical presentation. Infectious Diseases, 2014, p. 14 : 270.
27. KAREN, I., KOLEK, V., MATOUŠKOVÁ, M. et al. Antibiotická terapie respiračních, močových a kožních infekcí v ambulanci všeobecného praktického lékaře. Aktualizace 2014.
28. KARPPELIN, M., SILJANDER, T., HAAPALA, A. M. et al. Evidence of streptococcal origin of acute non-necrotising cellulitis: a serogical study. Eur J Clin. Microbiol. Infect. Dis., 2015, 34, p. 669–672.
29. KILBURN, S. A., FEATHERSTONE, P., HIGGINS, B. et al. Interventions for cellulitis and erysipelas. Cochrane database of systematic reviews, 2010, Iss6.
30. KO, C. C., LEE, H. C. H., SAFDAR, H. Y. et al. Antibiotic prophylaxis for preventing reccurent cellulitis: A systemic review and metaanalysis. Journal of Infection, 2014, 69, p. 26–34.
31. KOSTER, J. B., KULLBERG, B. J., VAN DER MEER J. W. M. Reccurent erysipelas despite antibiotic prophylaxis: an analysis from case studies. The Netherlands Journal of Medicine, 2007, 65, p. 89–94.
32. KRASAGAKIS, K., VALACHIS, A., MANIATAKIS, P. et al. Analysis of epidemiology, clinical features and managenemt of erysipelas. International Journal of Dermatology, 2010, 49, p. 1012–1017.
33. LEPPARD, B. J., SEAL, D. V., COLMAN, G. et al. The value of bacteriology and serology in the diagnosis of cellulitis and erysipelas. British Journal of Dermatology, 1985, 112, p. 559–567.
34. LOVEČKOVÁ, Y. Antibiotika v dermatologii z pohledu mikrobiologa. Dermatologie pro praxi, 2012, 6, 2, p. 74–76.
35. PICARD, D., KLEIN, A., GRIGIONI, S. et al. Risk factors for abscess formation in patients with superficial cellulitis (erysipelas) of the leg. Brit. Jour. of Der., 2013, 168, p. 859–863.
36. PISO, R. J., POP, R., WIELAND, M. et al. Low sensitivity of needle aspiration cultures in patients with cellulitis/erysipelas. Springer plus, 2016, 5, p. 1578.
37. POLANECKÝ, V., GOPFERTOVÁ, D. Manuál praktické epidemiologie. Díl 1. IPVZ, 2015.
38. RAFF, B. A., KROSHINSKY, D. Cellulitis. A Review. JAMA, 2016, p. 325–332.
39. STEVENS, D. L., BISNO, A. L., CHAMBERS, H. F. et al. Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America Clinical Infectious Diseases. 2014, 59, 2, p. pe10-e.
40. ŠTORK, J. et al. Dermatovenerologie. 2008, Galén, p. 90–91.
41. THOMAS, K. S., CROOK, A. M., NUNN, A. J. et al. For the UK Dermatology Networks PATCH I Trial Team, Penicillin to Prevent Recurrent Leg Cellulitis. N. Engl. J. Med., 2013, 368, p. 1695–1703.
42. THOMAS, K., CROOK, K., FOSTER, K. et al. Clinical Trial Networks PATCH Trial Team. Prophylactic antibiotics for prevention of cellulits (erysipelas) of the leg: results of the U.K. Dermatology Clinical Trials Networks PATCH II Trial. Br. J. Dermatol., 2012,166, 1, p. 169–178.
43. VIGNES, S., DUPY, A. Reccurence of lymphoedema-associated cellulitis (erysipelas) under prophylactic antibiotherapy: a retrospective cohort study. JEADV, 2006, 20, p. 818–822.
44. VIKTORINOVÁ, M., KARLOVÁ, I., KOUKALOVÁ, D. et al. Erysipel – retrospektivní studie za období 1996–2000. Česko-slovenská dermatologie, 2002, 5, p.195–202.
45. VÍTOVÁ, V., VÍTOVÁ, H., HRUBÁ, D. Péče o komplikovaný lymfedém provázející specifické malignity u žen - vybrané kazuistiky. Interní medicína praxi, 2011, 13, p. 214–218.
46. WENG, Q. Y., RAFF, A. B., COHEN, J. M. Costs and Consequences Associated With Misdiagnosed Lower Extremity Cellulitis. JAMA Dermatol., 2017, 153, p. 141–146.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology
2018 Issue 2
Most read in this issue
- Erysipelas and Cellulitis
- Mycotic Skin Infection Caused by Arthroderma benhamiae (Trichophyton sp.)
- Tubera Mulgentium – Case Description
