Prurigo pigmentosa – popis případu
Prurigo Pigmentosa – Case Report
he authors describe a case of a 22-year-old Caucasian patient who experienced the fifth and the sixth flare-ups of the skin rash diagnosed as prurigo pigmentosa which coincided with voluntary body weight loss of 20 kg. Both flare-ups subsided within three weeks after one-off intramuscular application of betamethasone. Clinicopathological correlation of these two attacks is documented. Current knowledge about this disease as well as treatment possibilities are mentioned in an overview. It is the first case reported in the czech literature.
Key words:
prurigo pigmentosa – Caucasian – loss of weight – clinicopathological correlation – betamethasone
:
J. Štork; M. Důra; M. Petráčková; M. Kojanová
:
Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. Jiří Štork, CSc.
:
Čes-slov Derm, 93, 2018, No. 3, p. 102-106
:
Case Reports
Autoři popisují případ 22leté ženy kavkazské rasy s pátou a šestou recidivou prurigo pigmentosa v souvislosti s redukcí hmotnosti o 20 kg, které obě odezněly během tří týdnů po jednorázové intramuskulární aplikaci betametazonu. Klinickopatologická korelace obou atak je dokumentována. Současné poznatky o tomto onemocnění a o možnostech jeho léčby jsou uvedeny v přehledu. Jedná se o první popsaný případ v české literatuře.
Klíčová slova:
prurigo pigmentosa – kavkazská rasa – redukce hmotnosti – klinickopatologická korelace – betametazon
ÚVOD
Prurigo pigmentosa je silně svědivá dermatóza charakteristického klinického obrazu, která byla pozorována především u žen asijského původu, zejména japonských. Mimo Japonsko bylo popsáno asi 10–15 % případů [3], z nichž pouze část nemocných byla jiného etnika. Vzhledem k tomu, že v naší literatuře jsme nenašli dosud popsaný výskyt tohoto onemocnění, uvádíme případ nemocné kavkazského původu, přestože diagnóza byla stanovena retrospektivně.
POPIS PŘÍPADU
Pacientkou byla 22letá studentka medicíny nevýznamné rodinné anamnézy, v minulosti léčená pro dermatitis seborrhoica kštice, poslední dva roky držela redukční dietu s hmotnostním úbytkem 20 kg, léky neužívala, před 2 roky byla léčena nesteroidními antirevmatiky a analgetiky pro vertebrogenní lumbosakrální syndrom s nálezem na magnetické rezonanci (herniace disku L4-L5 paramediálně vlevo, počínající artrózy intervertebrálního skloubení L4-L5).
Nemocná se dostavila pro svědivý exantém na trupu, který trval sedmý den. Jednalo se již o 6. recidivu exantému stejného vzhledu, lokalizace a průběhu v období 2,5 roku. Poslední ataku prodělala před 6 měsíci. Při objektivní vyšetření byly patrné urtikariální papuly, erytematózní a hnědavé makuly retikulárního uspořádání postihující přední stranu hrudníku intermamárně s přechodem na přilehlé epigastrium a bederní krajinu (obr. 1). Biopsie erytematózní papuly vykázala nevýraznou spongiózu, ojedinělou lymfocytární exocytózu, perivaskulární lymfocytární infiltráty s příměsí neutrofilů a eozinofilů se známkami fragmentace jader v horním až středním koriu (obr. 2). Základní laboratorní vyšetření bylo v normě. Léčba lokálními kortikoidy a tacrolimem byla bez výrazného účinku, po intramuskulární aplikaci depotního kortikosteroidu (betamethasoni dipropionas 6,43 mg/ml odpovídající betamethasonum 5,0 mg a betamethasoni natrii phosphas 2,63 mg/ml odpovídající betamethasonum 2,0 mg) se projevy odhojily hnědou retikulární hyperpigmentací (viz obr. 2) během 2 týdnů.
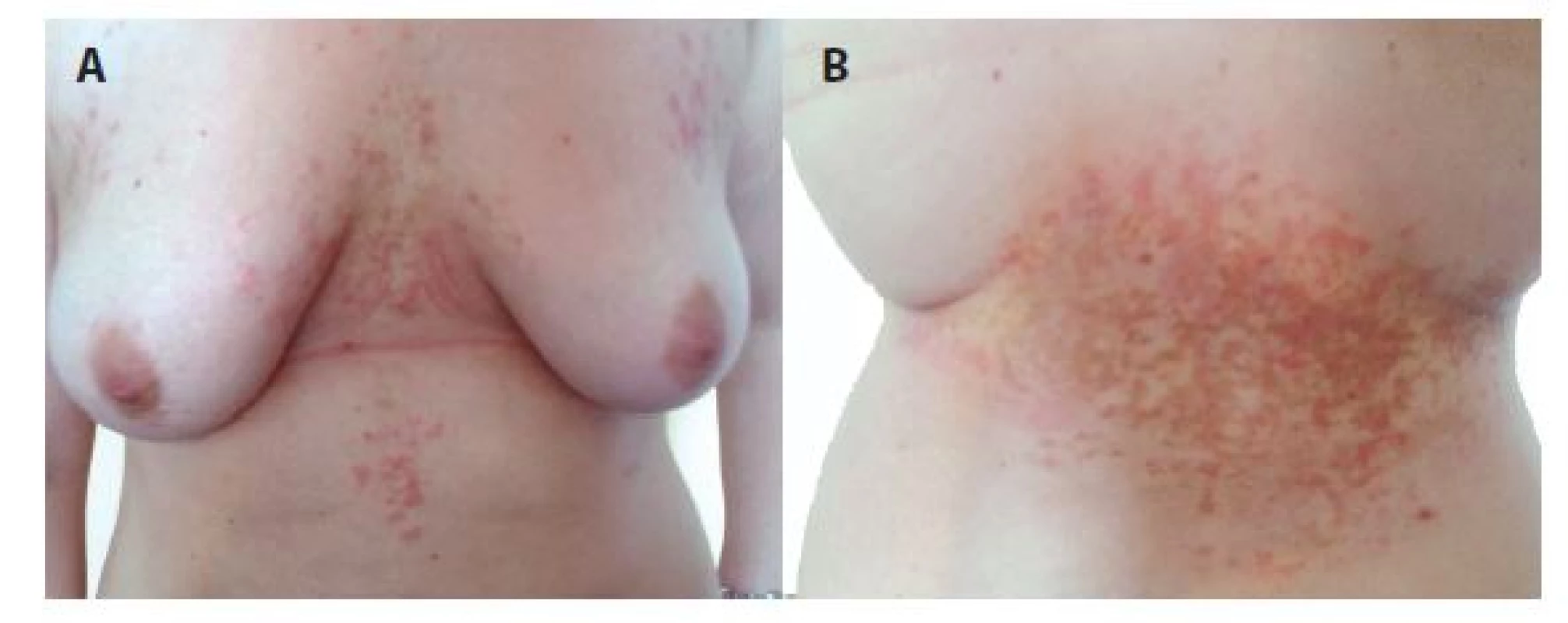
a) bioptovaná makulopapula
na boku
b) perivaskulární dermatitida
(HE 40x)
c) v epidermis nevýrazná
spongióza, ojedinělá
lymfocytární exocytóza,
v koriu perivaskulární
lymfocytární
infiltráty s příměsí
neutrofilů se známkami
fragmentace jader
přítomných v lumen
cév a pronikajících do
papil, ojedinělé eozinofily
(HE 400x)
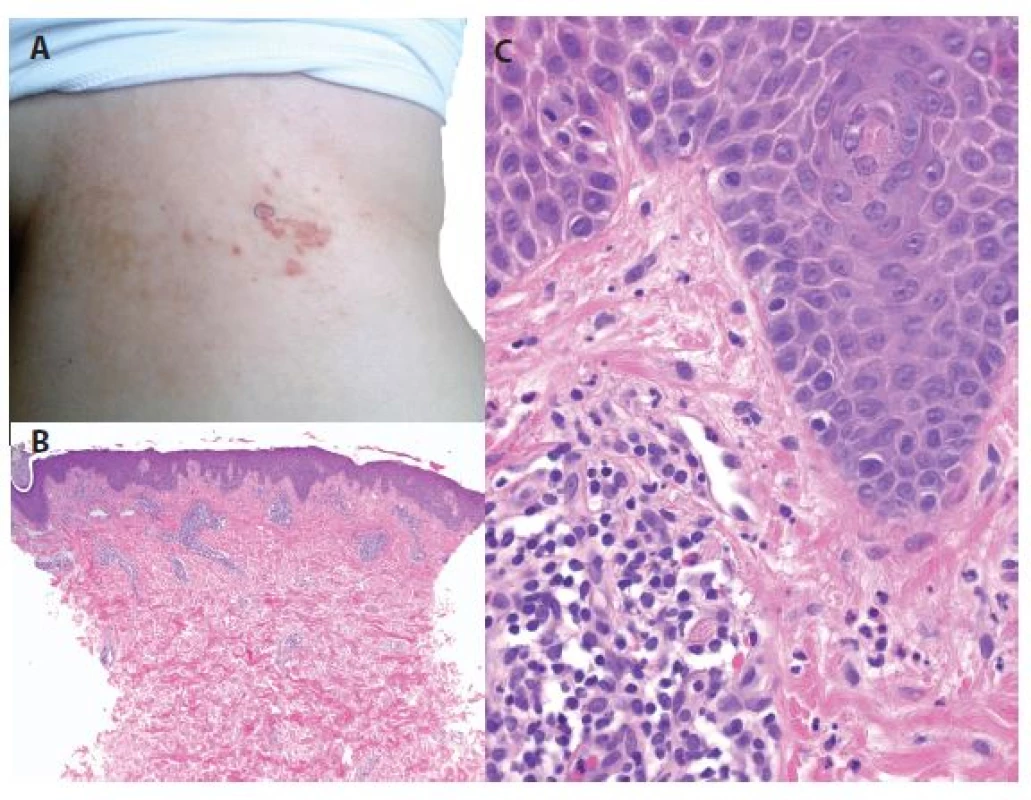
Při hodnocení klinické dokumentace (obr. 3) a biopsie (obr. 4) provedené při předchozí atace z projevu na zádech histologie vykazovala epidermis ortokeratózu s výraznou spongiózou až tvorbou intraepidermálních puchýřů s přítomností četných neutrofilů až ve shlucích, mononukleárů, ojedinělých erytrocytů a nekrotických keratinocytů. V horním až středním koriu byly přítomné perivaskulární lymfocytární infiltráty s účastí eozinofilů, neutrofilů a výraznými erytrocytárními extravazáty subepidermálně. Houbové struktury metodou PAS neprokázány. Nález byl hodnocen jako superficiální perivaskulární a spongiotická dermatitida. Přímá imunofluorescence byla necharakteristická s nálezem četných cytoidních tělísek ve frakci IgM a C3 subepidermálně v místě zastiženého puchýře a ve frakci fibrinogenu, cárovitou imunofluorescenci v horním koriu. Klinická fotodokumentace vykázala obdobný nález jako při poslední atace. Podle sdělení nemocné byly předchozí ataky různě rozsáhlé, mizely za jeden až několik týdnů, byly provázeny silným svěděním rušícím spánek, lokální léčba kortikoidy a tacrolimem byla bez efektu, poslední námi pozorované recidivy odezněly v souvislosti s aplikací depotního kortikosteroidu. Vazbu na roční období, vliv potravin a léčiv nepozorovala. Projevy zhoršovalo pocení při fyzické námaze, pobyt v teple a stresové situace. V prvním roce onemocnění pro diskopatii užívala různá nesteroidní antirevmatika a analgetika, poslední rok je však již bez léčby. Dva roky po poslední recidivě je pacientka bez projevů a má stálou tělesnou hmotnost.
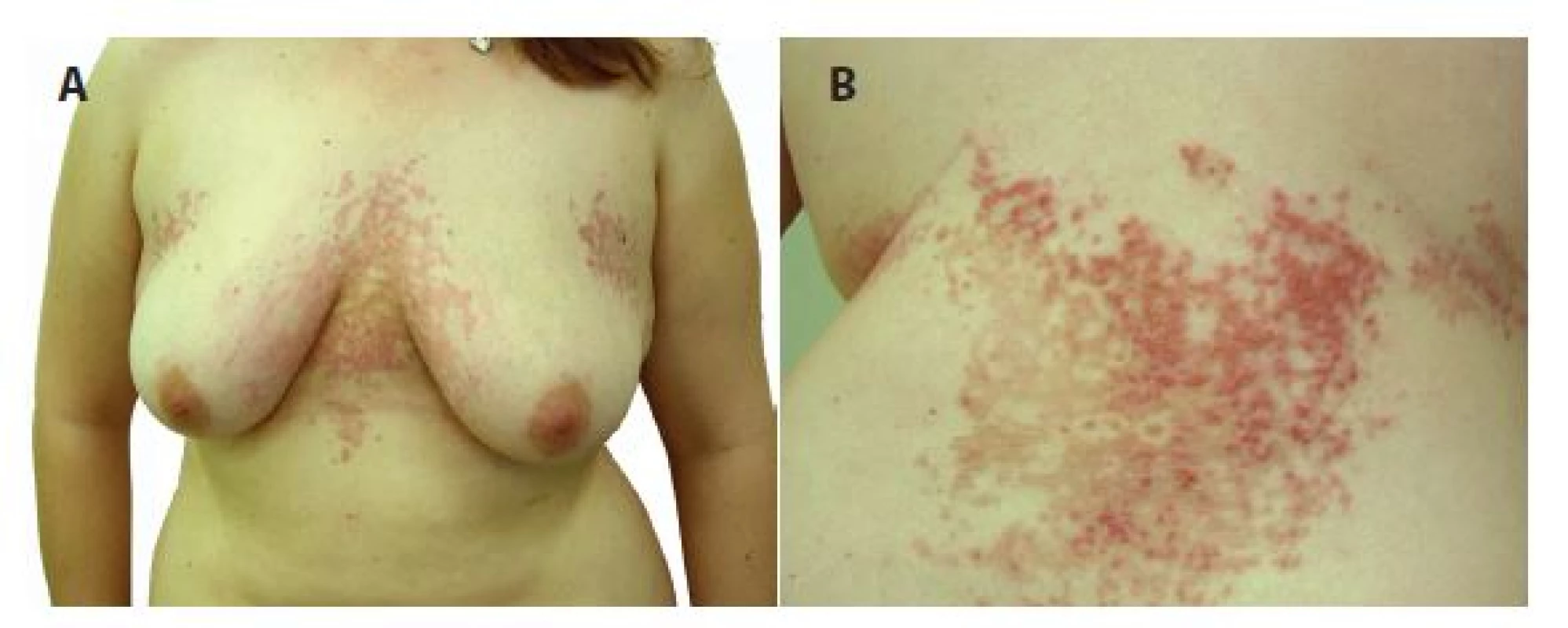
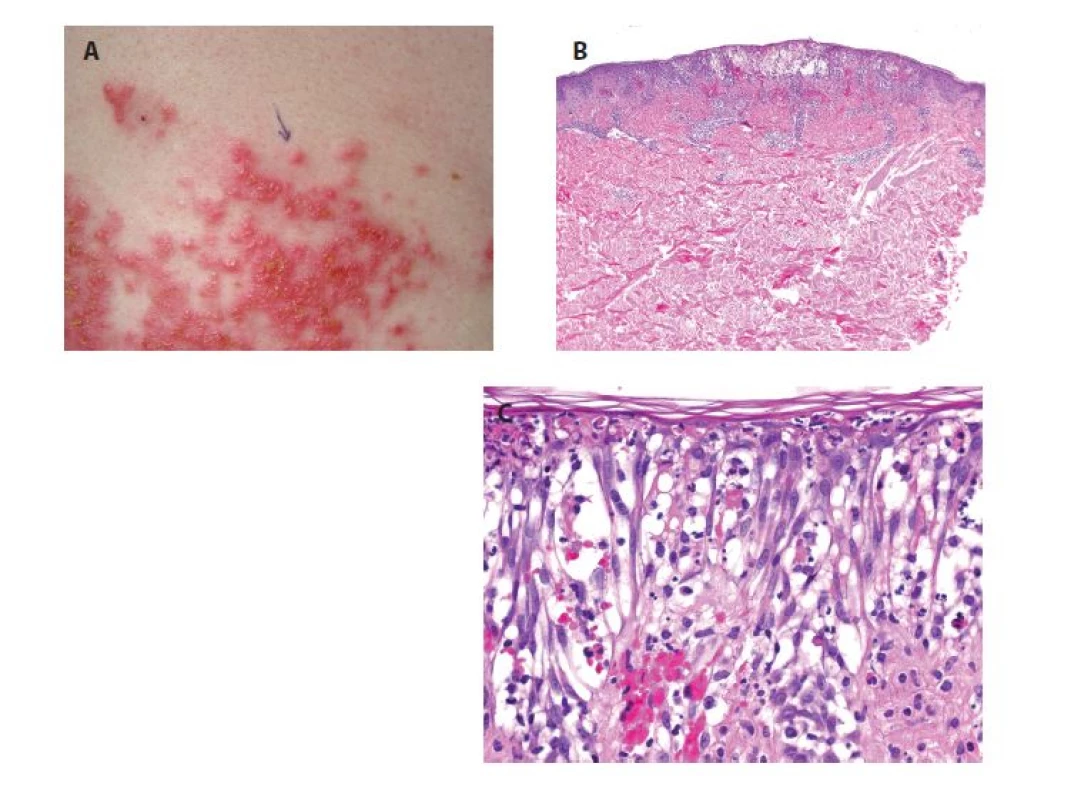
a) bioptovaná papulovezikula
b) perivaskulární spongiotická a vezikulózní
dermatitida s erytrocytárními extravazáty (HE
40x)
c) epidermis je kryta proužkem ortokeratózy,
vykazuje výraznou spongiózu až spongiotický
intraepidermální puchýř s přítomností shluků
neutrofilů, s eytrocyty, ojedinělými eozinofily
a nekrotickými keratinocyty (HE 400x).
DISKUSE
Prurigo pigmentosa (PP) je silně svědivá recidivující dermatitida postihující mladé asijské ženy, která byla poprvé popsána v roce 1971 v Japonsku [12]. Onemocnění postihuje převážně dospívající a osoby kolem 20 let věku. Etiologie onemocnění není známá. Faktory uváděné jako zhoršující onemocnění je ketóza, diabetes mellitus, anorexia nervosa, striktní redukční dieta, iritace mechanická a pocením, emoční stres (z nichž poslední čtyři pozorovala i naše pacientka), kontaktní alergie na paraminosloučeniny, chrom, trichlorfenol, nikl [1, 9, 11]. Vzhledem k výskytu u monozygotických dvojčat je zvažována genetická predispozice [6]. Sdružení s jinými onemocněními je popisováno u jednotlivých případů a jedná se nejspíše o koincidenci (atopie, gravidita, Stillova choroba dospělých aj.) [13].
Klinicky se onemocnění projevuje symetrickými výsevy silně svědivých erytematózních makul, makulopapul až papulovezikul. V dalším průběhu se mohou tvořit krusty, dochází k deskvamaci a projevy spontánně přechází, zpravidla během několika týdnů, v retikulární hnědavou hyperpigmentaci, která přetrvává řádově měsíce. Typickou lokalizací je přední strana hrudníku, epigastrium, krk, horní partie zad, lumbosakrální krajina, vzácněji paže [13]. Vzácně jsou popsány případy pustulózní, bulózní, unilaterální postižení [5, 14]. Vzhledem k postupnému výsevu jsou přítomny projevy v různé fázi vývoje. Výsevy jsou více pozorovány na jaře a v létě [10].
Histopatologický nález je charakteristický pro jednotlivé vývojové fáze projevů (tab. 1). V počátku je přítomný superificiální perivaskulární infiltrát převážně z neutrofilů, které později pronikají do papil koria. V dalším průběhu neutrofily rychle prostupují epidermis, někdy vytváří až mikroabscesy, se vznikem spongiózy, nekrózy a edému keratinocytů. V koriu jsou neutrofily v infiltrátu postupně nahrazovány lymfocyty a eozinofily, místy s úseky lichenoidních zánětlivých změn. Epidermis je později mírně akantotická s melanofágy subepidermálně. Správná diagnóza proto vyžaduje klinickopatologickou korelaci s ohledem na dynamiku vývoje klinických lézí a histopatologických změn [2, 3].
![Klinickopatologická korelace vývojových fází kožních projevů prurigo pigmentosa [2, 3, 15]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/b067fc46dcb93bb0896d7a007e8de0d7.jpeg)
Některé práce uvádějí přítomnost bakteriální kolonizace vlasových folikulů či folikulitidy u 78 % případů a považují PP jako zánětlivou reakci na bakteriální folikulitidu, které jsme pozorovali i v obou našich biopsiích (obr. 5) [8].
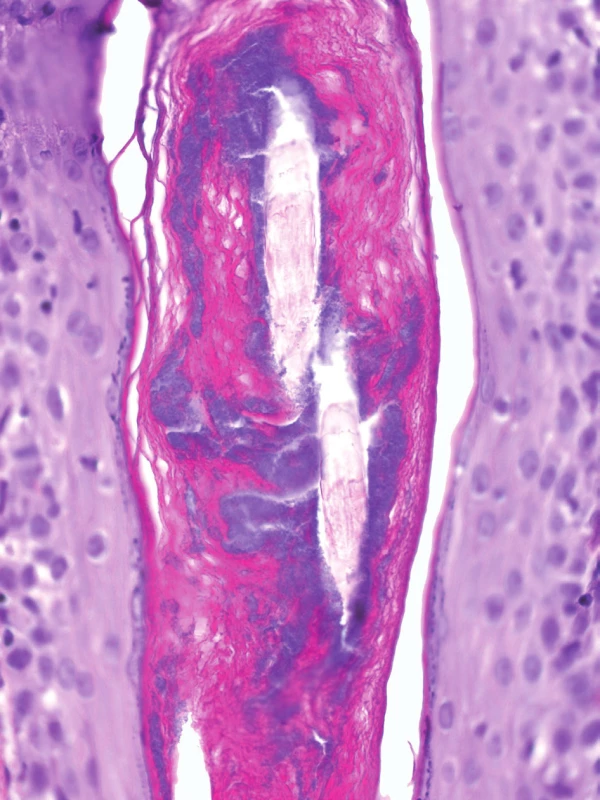
Histopatologická diferenciální diagnóza je velmi široká zahrnující různé neutrofilní dermatózy, dermatitis herpetiformis, lineární IgA dermatózu, erythema multiforme, ekzémy a jiné dermatitidy spongiotické a dermoepidermálního rozhraní (tzv. „interface“). Klinická diferenciální diagnóza zahrnuje papilomatosis reticularis et confluens, kontaktní dermatitidu, makulózní amyloidózu, urtikárii, pozánětlivou hyperpigmentaci, erythema ab igne aj.
Léčbu PP představuje zejména celkově podávaný doxycyklin, minocyklin případně dapson, který je někdy podáván i v kombinaci s minocyklinem [10]. Minocyklin (u nás je možné použití pouze v rámci pravidel aplikace neregistrovaného přípravku) je považován za výhodnější pro svůj rychlejší účinek a menšímu výskytu vedlejších účinků než doxycyklin a dapson. Podávání minocyklinu vykazuje výborný účinek zpravidla během 7–14 dnů [15]. Léčba však nezabrání recidivám. Kortikosteroidy jsou méně účinné či neúčinné, antihistaminika jsou bez efektu [10]. Byly popsány případy úspěšně léčené isotretinoinem [4] a příznivý léčebný účinek peelingu Jessnerovým roztokem a diodovým laserem emitujícím záření vlnové délky 830 nm [7].
U většiny nemocných dochází ke spontánnímu ústupu projevů s následnými recidivami po měsíce až roky.
Klinická i histologická dokumentace popsaného případu, podle našeho názoru, odpovídá diagnóze prurigo pigmentosa. U našeho případu došlo k odeznění projevů v souvislosti s aplikací depotního kortikosteroidu, což připouští možný léčebný vliv tohoto léku nebo může souviset i se spontánním ústupem recidivujícího onemocnění. Vzhledem k dostupné účinné léčbě a jistě většímu výskytu tohoto onemocnění i v České republice (našli jsme další případy v našem archivu) uvádíme tento případ do obecného povědomí naší odborné veřejnosti.
Do redakce došlo dne 5. 3. 2018.
Adresa pro korespondenci:
prof. MUDr. Jiří Štork, CSc.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 00 Praha 2
e-mail: jiri.stork@vfn.cz
Sources
1. Atasoy, M., Timur, H., Arslan, R., Ozdemir, S., Gursan, N., Erdem, T. Prurigo pigmentosa in a patient with nickel sensitivity. J. Eur. Acad. Dermatol. Venereol., 2009, 23, p. 228–230.
2. Böer, A., Misago, N., Wolter, M., Kiryu, H., Wang, X. D., Ackerman, A. B. Prurigo pigmentosa: a distinctive inflammatory disease of the skin. Am. J. Dermatopathol., 2003, 25, p. 117.
3. Böer A, Ackerman AB. Prurigo pigmentosa is distinctive histopathologically. Int J Dermatol., 2003, 42, p. 417.
4. Caballero, C. R., Nagore, E., Sanmartin, O. et al. Vesiculous prurigo pigmentosa in a 13-year-old girl: good response to isotretinoin. J. Eur. Acad. Dermatol. Venereol, 2005, 19, p. 474–476.
5. Hanami, Y., Yamamoto, T. Bullous prurigo pigmentosa in a pregnant woman with hyperemesis gravidarum. J. Dermatol., 2015, 42, p. 436–437.
6. Houriet, C., Perruchoud, D. L., Beltraminelli, H., Borradori, L. Prurigo Pigmentosa in White Monozygotic Twins. JAMA Dermatol., 2017, Mar 1, 153(3), p. 353–354. doi: 10.1001/jamadermatol.2016.4921.
7. Choi, J. R., Kin, J. K., Won, CH. et al. Prurigo pigmentosa treated with Jessner’s peel and irradiation with an 830 - nm light emitting diode. J. Dermatol., 2012, 39, p. 493.
8. Kafle, S. U., Swe, S. M., Hsiao, P. F., Tsai, Y. C., Wu, Y. H. Folliculitis in prurigo pigmentosa: a proposed pathogenesis based on clinical and pathological observation. J. Cutan Pathol., 2017, 44, p. 20–27.
9. Kim, M. H., Choi, Y. W., Choi, H. Y., Myung, K. B. Prurigo pigmentosa from contact allergy to chrome in detergent. Contact Dermatitis, 2001, 44, p. 289–292.
10. Kim, J. K., Chung, W. K., Chang, S. E. et al. Prurigo pigmentosa: clinicopathological study and analysis of 50 cases in Korea. J. Dermatol., 2012, 39, p. 891–897.
11. Lu, P. H., Hui, R. C., Yang, L. C., Yang, CH., Chung, W. H. Prurigo pigmentosa: a clinicopathological study and analysis of associated factors. Int. J. Dermatol., 2011, 50, p. 36–43.
12. Nagashima, M. Prurigo pigmentosa. Clinical observation of our 14 cases. J. Dermatol., 1978, 5, p. 61.
13. Satter, E., Rozelle, C., Sperling, L. Prurigo Pigmentosa: An under-recognized inflammatory dermatosis characterized by an evolution of distinctive clinicopathological features. J. Cutan. Pathol., 2016, 43, p. 809–814.
14. TERAKI, Y., HITOMI, K. Unilateral prurigo pigmentosa: A report of two cases. J. Dermatol., 2016 doi: 10.1111/1346-8138.13289.
15. Zeng, X., Li, L., Cui, B. N. Prurigo pigmentosa: a clinical and histopathological study of nine Chinese cases. JEADV, 2016, 30, p. 1794–1798.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2018 Issue 3
Most read in this issue
- Mastocytoses
- Evaluation of the Occurence of Basal Cell Carcinoma Dermoscopic Structures with Possible Prediction of its Histological Type
- Prurigo Pigmentosa – Case Report
