Léky indukovaný subakutní kožní lupus erythematosus.
Popis případu
Drug-induced Subacute Cutaneous Lupus Erythematosus.
Case report
The authors describe the case of a 72-year-old patient with generalized merging annular manifestations that occurred two months after the start of omeprazole treatment. The histologic examination confirmed „interface“ dermatitis compatible with the diagnosis of drug induced lupus erythematosus. Short course of 60 mg prednison a day and discontinuation of omeprazol led to the regression of skin manifestations. The authors present current knowledge of drug induced lupus erythematosus forms.
Keywords:
subacute cutaneous lupus erythematosus – drug-induced lupus erythematosus – proton-pump inhibitors
Authors:
N. Lobotková 1; H. Tomková 1; D. Kazakov 2
Authors‘ workplace:
Kožní oddělení, Krajská nemocnice Tomáše Bati, a. s. Zlín, primářka MUDr. Hana Tomková, Ph. D., MBA
1; Bioptická laboratoř Plzeň, s. r. o., odborná vedoucí lékařka prof. MUDr. Alena Skálová, CSc.
2
Published in:
Čes-slov Derm, 96, 2021, No. 1, p. 36-39
Category:
Case Reports
Overview
Autoři popisují případ 72leté nemocné s generalizovanými splývajícími anulárními projevy, které vznikly dva měsíce po zahájení léčby omeprazolem. Kožní biopsie z projevu prokázala „interface“ dermatitidu slučitelnou s diagnózou léky indukovaného lupus erythematosus. Krátká kúra léčby prednisonem v dávce 60 mg/den a vysazení omeprazolu vedlo k ústupu projevů. Autoři předkládají současné poznatky o formách léky indukovaného lupus erythematosus.
Klíčová slova:
subakutní kožní lupus erythematosus – lupus erythematosus indukovaný léky – inhibitory protonové pumpy
ÚVOD
Lupus erythematosus (LE) indukovaný léky byl popsán v literatuře v roce 1985, kdy Reed a spoluautoři popsali pět případů subakutního kožního LE vyvolaného hydrochlorothiazidem [8]. Od té doby počty případů lékově indukovaného lupus erythematosus narůstají [8, 10]. Do tohoto výčtu přispějeme i my s naším případem polékového subakutního kožního lupus erythematosus u 72leté pacientky, který vznikl asi dva měsíce po nasazení omeprazolu.
POPIS PŘÍPADU
Pacientka věku 72 let byla dlouhodobě léčena pro hypertenzní chorobu, hypercholesterolémii a syndrom nervového kořene. V trvalé medikaci byl dlouhodobě podáván atorvastatin (Torvacard®), gabapentin (Apo-Gab®) a perindopril kombinovaný s indapamidem a amlodipinem (Lopridam®). V lednu 2019 měla pacientka zažívací potíže, pro které byl v gastroenterologické ambulanci nově předepsán omeprazol. Od začátku března 2019 začaly vznikat svědivé kožní projevy začínající na obou předloktích s postupnou generalizací na celé tělo. Pacientka byla vyšetřena spádovým dermatologem, provedena probatorní excize z kůže včetně vyšetření přímou imunofluorescencí a odeslána k hospitalizaci na naše oddělení.
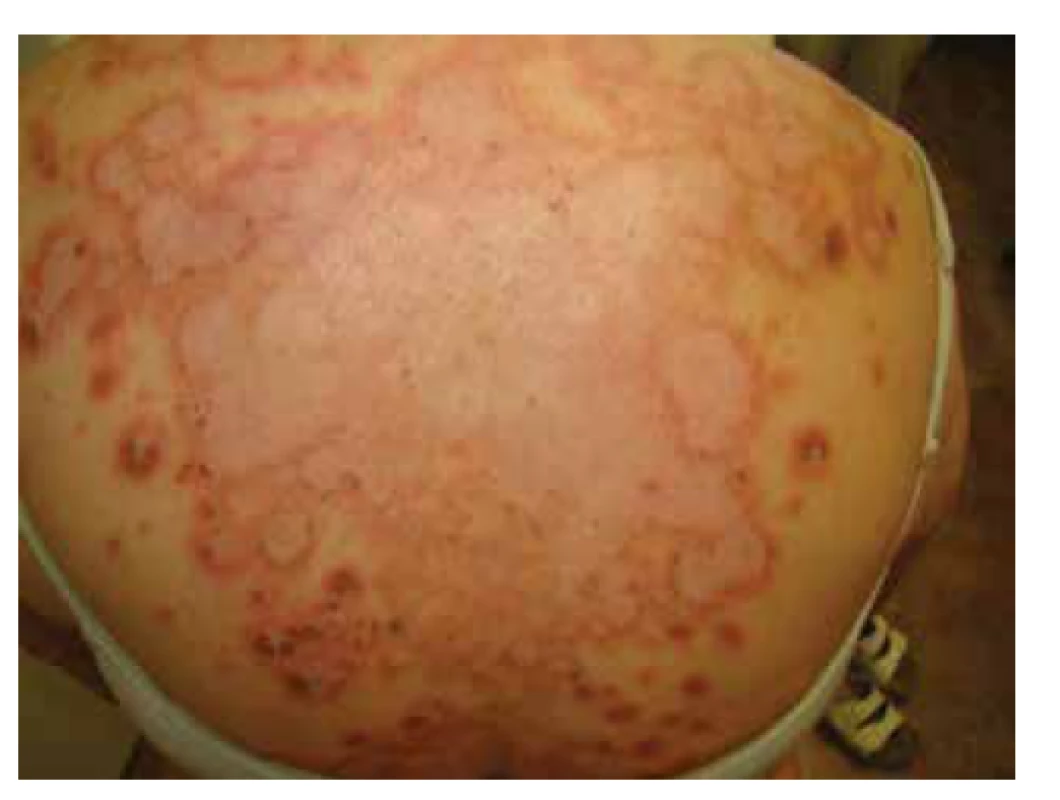
Klinický obraz pacientky při přijetí v dubnu 2019 ukázal svědivý generalizovaný exantém tvořený na trupu a končetinách splývajícími erytematoskvamózními ložisky anulární až polycyklické konfigurace s akcentací okrajů (obrázek 1–2). Na krku a v obličeji byl mírný mapovitý erytém. Základní laboratorní vyšetření bylo bez výraznější patologie. Byly zjištěny pozitivní autoprotilátky, a to především pozitivní ANA (anti-nukleární protilátky) 1 : 100, pozitivní ENA 102 (norma do 19), anti SS-A pozitivní a anti-Ro hraniční. Protilátky proti histonu i anti-dsDNA byly negativní.
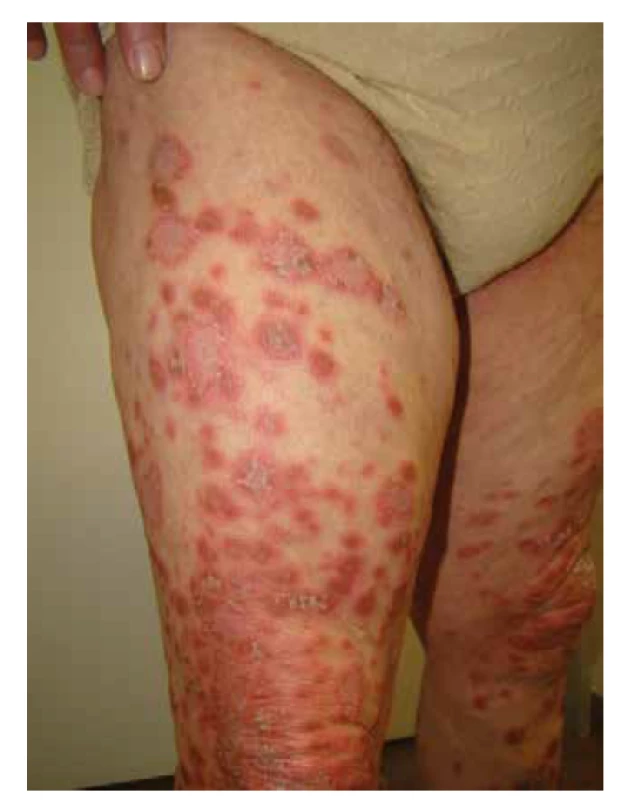
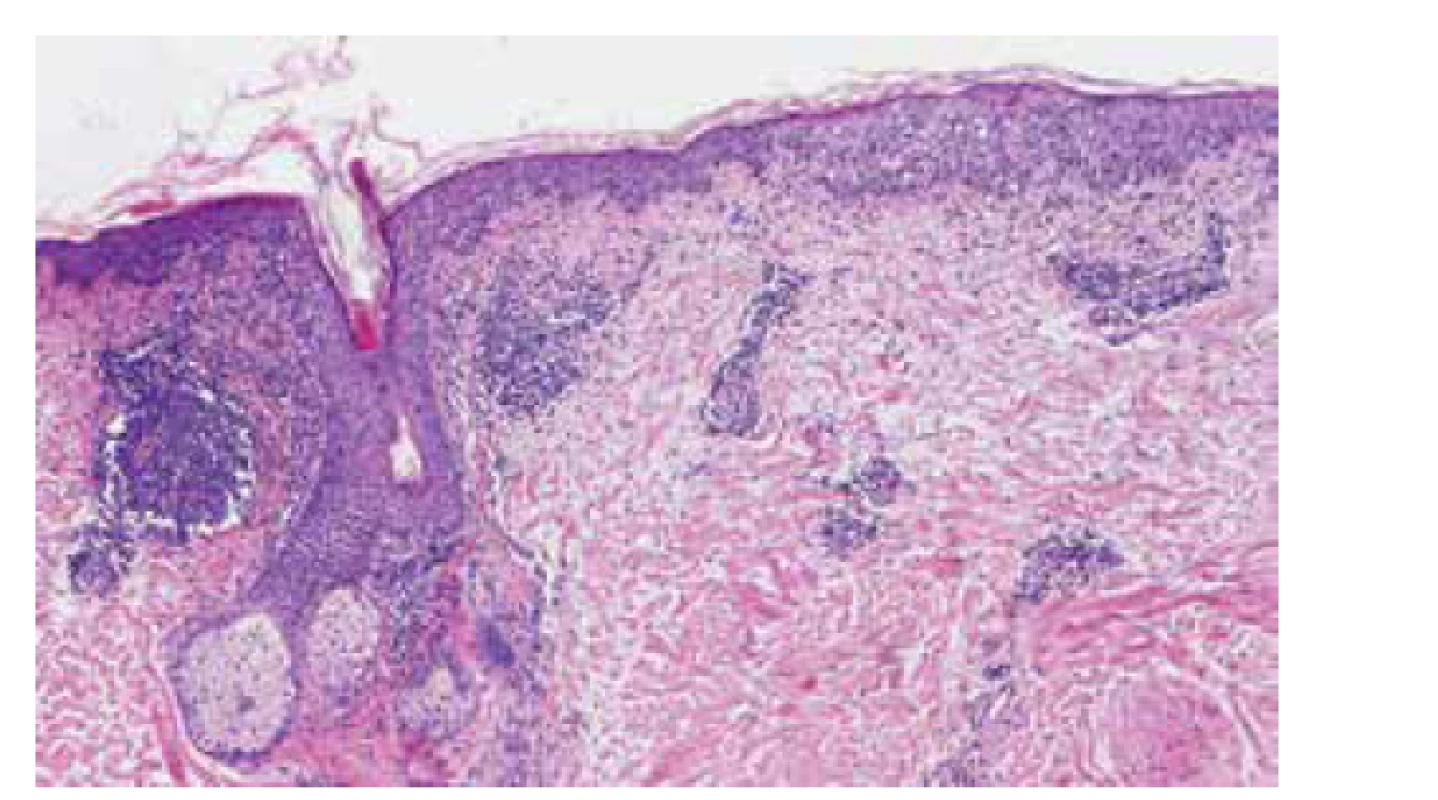
Histologicky byla prokázána ložisková spongióza, četné nekrotické keratinocyty ve stratum spinosum a stratum basale, ložisková vakuolizace v zóně dermoepidermální junkce, lymfocytární exocytóza. V horní části koria byl perivaskulární lymfoidní infiltrát a edém, v dermis difuzně plazmocytoidně dendritické buňky (CD123 pozitivní) a depozita mucinu patrná v barvení koloidním železem. Imunofluorescenční vyšetření prokázalo pouze mírná depozita fibrinogenu v oblasti bazální membrány a pozitivní IgA struktury připomínající Civatteho tělíska, zatímco IgM, IgG a C3 bylo negativní. Po provedení klinicko-patologické korelace nálezu byl histopatologický obraz (obr. 3, zvětšení 100krát) zhodnocen jako nevylučující diagnózu lupus erythematosus, a to především s ohledem na depozita mucinu a nález interface dermatitis.
Pacientce byl nasazen do celkové medikace prednison v iniciální dávce 40 mg pro die, antihistaminika, omeprazol byl po dobu užívání prednisonu zaměněn za lansoprazol, preventivně byl vysazen také atorvastatin (Torvacard®), který může rovněž vyvolat lupus. Lokální léčba spočívala v ošetřování kortikosteroidy v masti. Pacientka byla propuštěna do domácí péče a prednison byl postupně snižován až vysazen. Při kontrole za měsíc od propuštění byly viditelné již jen diskrétní rezidua původních ložisek v horní části zad, jinde po těle byla zcela zhojena.
DISKUSE
Lupus erythematosus indukovaný léky je reverzibilní onemocnění definované jako syndrom podobající se LE, který po vysazení příslušného léku regreduje. Bylo popsáno více než 80 léků, které mohou indukovat systémový LE, a tento počet stále narůstá [12]. Nejčastější z nich jsou uvedeny v tabulce 1 [11, 12].
![Léky uplatňující se v etiologii lékového SLE [11, 12]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/deef3799f1afe14c55cf93995b594c99.png)
Pro lupus erythematosus vyvolaný léky nejsou stanovena standardní diagnostická kritéria a jeho patogeneze není zcela objasněna. Tvorba určitých autoprotilátek i mechanismus vzniku onemocnění se liší u různých vyvolávajících léků a lékových skupin. Riziko vzniku onemocnění u konkrétního pacienta souvisí v závislosti na vyvolávajícím léku s genetickými predispozicemi týkajícími se metabolismu léků a imunogenetickými faktory. Některé léky mohou být spouštěcím faktorem autoimunitní odpovědi a indukují tvorbu autoprotilátek (např. ANA), které mohou být detekovány u významného počtu léčených pacientů (isoniazid, inhibitory TNF-alfa), i když většina nemá známky autoimunitního onemocnění a ke vzniku klinických příznaků dojde jen u určitého procenta z nich [9, 13].
Léky indukovaný LE může být systémový lupus erythematosus (SLE), subakutní kožní lupus erythematosus (SCLE) a chronický lupus erythematosus (CCLE) [13].
Lékový SLE probíhá jako lehčí verze idiopatické formy. Nejčastěji ho vyvolávají hydralazin, prokainamid a quinidin. Kožní projevy jsou charakterizovány fotosenzitivitou a purpurou. Z celkových příznaků se mohou objevit artralgie, myalgie, horečka, perikarditida či pleuritida. Velmi vzácně může být postižen i centrální nervový systém a ledviny [2]. Pozitivní jsou antinukleární protilátky a protilátky proti histonu, ale anti-ENA a anti-dsDNA bývají zpravidla negativní [13].
Lékový SCLE je nejčastěji se vyskytující formou a bývá vyvolán zejména antihypertenzivy, terbinafinem, inhibitory protonové pumpy nebo chemoterapeutiky [5, 6]. Klinicky nacházíme anulární a papuloskvamózní ložiska v oblasti trupu a horních končetin [3], ale také bulózní projevy a ložiska připomínající erythema multiforme [5, 6]. Na rozdíl od idiopatického SCLE, kdy jsou postiženy zejména ženy kolem 40 let, u lékového SCLE jsou postiženy ženy spíše ve věku kolem 60 let [4]. U pacientů zjišťujeme pozitivní antinukleární protilátky, anti-Ro/SS-A a anti-La/SS-B, méně často antihistonové protilátky. Anti-dsDNA protilátky bývají zpravidla negativní [13].
Polékový chronický diskoidní lupus erythematosus vídáme jen zřídka. Vyvolávajícími léky jsou nejčastěji fluorouracil, nesteroidní antiflogistika a inhibitory TNF-alfa, zejména infliximab a adalimumab [13]. Pro kožní projevy jsou charakteristické diskoidní léze ve fotosenzitivních oblastech kůže a často jsou pozitivní antinukleární protilátky [1, 14].
Prvním krokem v léčebném přístupu je vždy vysazení vyvolávajícího léku. Pokud jsou kožní projevy lokalizované, postačí lokální kortikosteroidní externa, případně lokální inhibitory kalcineurinu. Při generalizaci kožních projevů se k lokální léčbě přidávají antimalarika, zejména hydroxychloroquin, krátkodobě systémové kortikosteroidy nebo v závažných případech imunosupresiva [7].
Inhibitory protonové pumpy patří mezi nejčastěji předepisované léky ve světě. Indikace k jejich preskripci jsou zejména eradikace Helicobacter pylori, žaludeční vřed, gastroezofageální reflux nebo Zollinger-Ellisonův syndrom. Tyto léky bývají dobře tolerovány, nicméně musíme myslet na kožní projevy, které mohou způsobovat např. lichen planus, urtikárii, angioedém, toxickou epidermální nekrolýzu nebo výše zmíněný léky indukovaný subakutní kožní lupus erythematosus [10].
Prohlášení
V souvislosti s tématem práce nemám žádný střet zájmů.
Do redakce došlo dne 9. 12. 2020.
Adresa pro korespondenci:
MUDr. Natália Lobotková
Kožní oddělení
Krajská nemocnice T. Bati, a.s.
Havlíčkovo nábřeží 600
762 75 Zlín
e-mail: natalia.bognerova@gmail.com
Sources
1. ADACHI, A., NAGAI, H., HORIKAWA, T. Anti-SS/Ro antibody as a risk factor for fluorouracil-induced drug eruptions showing acral erythema and discoid lupus erythematosus-like lesions. Dermatology, 2007, 214, p. 85–88.
2. BREATHANACH, S. M. Drug reactions. In: Burnss T., Breathnach S., Cox N., Griffiths C. Rook´s Textbook of Dermatology, Oxford: Blackwell Science, 2004, p. 73.1–73.180.
3. CETKOVSKÁ, P. Kožní autoimunitní nemoci indukované léčbou. Čes-slov Derm, 2005, 80, p. 322–325.
4. LAURINAVICIENE, R., SANDHOLDT, L. H, BYGUM, A. Drug induced cutaneous lupus erzthematosus: 88 new cases. Eur J Dermatol, 2017, 27, p. 28–33.
5. MARZANO, A. V., LAZZARI, R., POLLONI, I., CROSTI, C., FABRII, P., CUGNO, M. Drug induced subacute cutaneous lupus erythematosus: evidence for differences from its idiopathic counterpart. Br J Dermatol, 2011, 165, p. 335–341.
6. MARZANO, A. V., VEZZOLI, P., CROSTI, C. Drug-induced lupus: an update on its dermatologic aspect. Lupus, 2009, 18, p. 935–940.
7. OKON, L. G., WERTH, V. P. Cutaneous lupus erythematosus: diagnosis and treatment. Best Pract Res Clin Rheumatol, 2013, 27, p. 391–404.
8. REED, B. R., HUFF, J. C., JONES, S. K. et al. Subacute cutaneous lupus erythematosus associated with hydrochlorothiazide therapy. Ann Intern Med, 1985, 103, p. 49–51.
9. RUBIN, R. L. Drug-induced lupus. Toxicology, 2005, 209, p. 135–147.
10. SANDHOLDT, H. L., LAURINAVICIENE, R., BYGUM, A. Proton pump inhibitor - induced subacute cutaneous lupus erythematosus. Br J Dermatol, 2014, 170, p. 342–351.
11. TOMKOVÁ, H., DRAHOTUSKÁ, Z., POCK, L. Subakutní kožní lupus erythematosus indukovaný spironolaktonem. Čes-slov Derm, 2012, 87, p. 138–140.
12. VEDOVE, C. D., DEL GIGLIO, M., SCHENA, D., GIROLOMONI, G. Drug induced lupus erythematosus. Arch Dermatol Res, 2009, 301, p. 99–105.
13. VEDOVE, C. D., SIMON, C. J., GIROLOMONI, G. Drug-induced lupus erythematosus with emphasis on skin manifestations and the role of anti-TNF alfa agents. JDDG, 2012, 10, p. 889–897.
14. YOSHIMASU, T., HIROI, A., UEDA, K., FURUKAWA, F. Discoid lupus erythematosus (DLE)-like lesion induced by uracil-tegafur (UFT). Eur J Dermatol, 2001, 11, p. 54–57.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2021 Issue 1
-
All articles in this issue
- Lichen Planus. Review
- KONTROLNÍ TEST
-
Registry of Biological/Targeted Therapy BIOREP
– Summary Report 2020 -
Drug-induced Subacute Cutaneous Lupus Erythematosus.
Case report -
Patchy Alopecia with Excoriations.
Minireview - Zápis ze schůze výboru ČDS 7. 1. 2021
- Co zaznělo na 13. konferenci Akné a obličejové dermatózy
- Odborné akce 2021
- Author and Referee Guidelines
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Lichen Planus. Review
-
Drug-induced Subacute Cutaneous Lupus Erythematosus.
Case report -
Patchy Alopecia with Excoriations.
Minireview -
Registry of Biological/Targeted Therapy BIOREP
– Summary Report 2020
