Doporučení ČDS ČLS JEP a ČSAKI pro léčbu chronické spontánní urtikarie
Guidelines of the Czech Society of Dermatology ČLS JEP and the Czech Society of Allergology and Clinical Immunology for the Treatment of Chronic Spontaneous Urticaria
Chronic spontaneous urticaria is relatively common disease with considerable impact on patient´s quality of life, impairing the performance at school, work and in daily life. Early diagnostics and early appropriate treatment are crucial for getting the disease and it’s symptoms under control. The update and revision of international guidelines for the treatment of chronic urticaria (2021) as a joint initiative of The European Academy of Allergy and Clinical Immunology (EAACI), Global Allergy and Asthma European Network (GA2LEN), European Dermatology Forum (EDF) and The Asia Pacific Association of Allergy, Asthma and Clinical Immunology (APAAACI) represent a suitable tool for clinical practice in the Czech Republic. Proven non-sedative 2nd generation antihistamines are the first line of therapy, even in increased dosage. These can be administered even by general practitioners as they are often the first physicians seen by the patient. Omalizumab is added to the antihistamine as a second line, and now also at higher doses. In the third line, cyclosporin A is in combination with an antihistamine. This treatment is in the competence of specialists in specialized centers.
Due to the interdisciplinary character of chronic urticaria, it is effective and beneficial to manage the treatment of patients with chronic urticaria not only by dermatologists, but also by allergologists and clinical immunologist, including higher-line treatments such as biologics and immunosuppressants and kinase inhibitors and other drugs in the future. The article was revised by the Expert Working Group of both professional societies and approved by the committees of The Czech Dermatovenerological Society and The Czech Society for Allergology and Clinical Immunology.
Authors:
N. Benáková 1,2; Čds Skupina Pro Chronickou Urtikarii Pracovní; Čsaki *
Authors‘ workplace:
za ČSAKI: Dalibor Jílek, Irena Krčmová
*; za ČDS: Petr Arenberger, Nina Benáková, Olga Filipovská, Iva Karlová, Miroslav Nečas
*; Dermatovenerologická klinika 1. LF UK Praha přednosta prof. MUDr. Jiří Štork, CSc.
1; Dermatologická ordinace alergoimunologického centra ImmunoFlow Praha vedoucí lékař MUDr. Martin Fuchs
2
Published in:
Čes-slov Derm, 97, 2022, No. 3, p. 84-99
Category:
Reviews (Continuing Medical Education)
Overview
Chronická spontánní kopřivka je relativně časté onemocnění s výrazným dopadem na kvalitu života, negativně ovlivňující studijní, pracovní i běžně denní aktivity nemocného. Včasná diagnostika a včasná adekvátní léčba jsou pro zvládnutí choroby a jejích příznaků zásadní. Aktualizované mezinárodní doporučené postupy pro léčbu chronické kopřivky odborných společností Evropské akademie alergologie a klinické imunologie (EAACI), Evropské globální sítě pro astma a alergii (GA2LEN), Evropské dermatologické forum (EDF) a Asijské pacifické asociace pro astma, alergii a klinickou imunologii APAAACI (2021) představují vhodnou pomůcku pro praxi v České republice. Léky první volby jsou prověřená nesedativní H1 antihistaminika 2. generace, a to i ve zvýšeném dávkování. Této léčbě se mohou věnovat též praktičtí lékaři, neboť jsou často prvními, koho pacient navštíví. Jako druhá linie se k antihistaminiku přidává omalizumab, a to nově i ve vyšším dávkování. V třetí linii je pak cyklosporin A v kombinaci s antihistaminikem; tato léčba je v kompetenci specialistů, resp. specializovaných center.
Vzhledem k mezioborovému charakteru chronické urtikarie je účelné a prospěšné, aby se kromě dermatologů ujímali léčby pacientů s chronickou urtikarií také lékaři oboru alergologie a klinické imunologie, a to výhledově včetně vyšších linií léčby v centrech biologické léčby, kde se podávají biologika a imunosupresiva, v budoucnu pak inhibitory kináz a další léky. Text prošel Pracovní skupinou odborníků obou odborných společností a schválily ho výbory České dermatologické společnosti (ČDS) ČLS JEP a České společnosti alergologie a klinické imunologie (ČSAKI).
ÚVOD
Chronická urtikarie byla donedávna jakousi popelkou mezi kožními chorobami [12, 30]. Potenciální příčiny a spouštěče byly nepřeberné a nepřehledné, zásadnější výzkum neprobíhal a léčba byla neuspokojivá pro pacienty i jejich lékaře. Zásadní posun nastal v roce 1991 objevem autoprotilátek IgG proti FcεRI a proti IgE, průlomový byl pak rok 2011, kdy Maurer prokázal u chronické urtikarie účinnost léčby anti IgE protilátkou omalizumabem [12]. Původně „idiopatická“ urtikarie dostala nové označení – spontánní. Chronická urtikarie se od té doby dostala do popředí výzkumu a stala se častým tématem na vzdělavacích akcích.
Ze současných zahraničních průzkumů i z praxe je zjevné, že často trvá řadu let, než je pacient správně diagnostikován a že doporučení pro léčbu chronické urtikarie nejsou v praxi ještě dostatečně zažitá, přestože se objevila v odborné literatuře již v roce 2006 [16, 20, 29]. Kromě fyzického postižení se až u 1/3 pacientů vyskytují deprese, úzkosti, poruchy spánku a choroba se negativně promítá i do běžných denních aktivit pacientů včetně školy a práce [4]. Chronická urtikarie má dopad nejen na pacienta a jeho rodinu, ale i jeho ošetřujícího lékaře a zdravotní systém. Je žádoucí, aby pacienti byli nejen zavčasu diagnostikováni, ale aby se léčba u nich zahajovala co nejdříve, neboť doba trvání urtikarie je negativním prediktivním faktorem. Léčba má být co možná nejúčinnější a nejbezpečnější, cílem je pokračovat v léčbě až do kompletního odeznění projevů choroby a do návratu kvality života k normálnímu stavu [29].
Poznatky o etiopatogenezi chronické urtikarie, aktualizace doporučených postupů, jakož i farmaceutický výzkum prodělávají v posledních letech bouřlivý vývoj. Počátkem roku 2022 vyšla 5. aktualizace a revize evropských Doporučených postupů EAACI/GA(2)LEN/ EuroGuiDerm/APAAACI [29] a stávající česká doporučení jsou z roku 2015 [5], a tak vyvstala potřeba české aktualizace, jež je tentokrát zaměřena cíleně na léčbu chronické spontánní urtikarie.
Péče o pacienty s chronickou urtikarií má jednoznačně mezioborový charakter, a proto ČDS ČLS JEP považuje za účelné a prospěšné, aby se kromě dermatologů ujímali léčby pacientů s chronickou urtikarií také lékaři oboru alergologie a klinické imunologie, a to výhledově včetně vyšších linií léčby v centrech biologické léčby, kde se podávají biologika a imunosupresiva, v budoucnu pak inhibitory kináz a další léky. Text prošel Pracovní skupinou odborníků obou odborných společností a schválily ho výbory ČDS ČSL JEP a ČSAKI.
Charakteristika [2, 19, 23, 29]
Chronická urtikarie (CU) představuje etiopatogeneticky nesourodou skupinu stavů, které se projevují výsevy svědících kopřivkových pupenů (pomfus, urtika) a/nebo lokalizovaným otokem – angioedémem, pro něž je charakteristické:
• projevy se objevují denně či téměř denně
• onemocnění trvá déle jak šest týdnů
• typický je náhlý vznik a prchavý charakter projevů (jednotlivé pomfy mizí řádově v minutách až hodinách, nepřesahují 24 hodin); angioedém a pozdní tlaková urtikarie odeznívají pomaleji, až do tří dnů
• projevy mohou být lokalizované, omezené na určitou oblast či generalizované a nabývat různého vzhledu a konfigurace
• objevuje se cca u 1 % populace (0,5 – 5 %), v jakémkoliv věku, převažují mladší jedinci (30.–50. let) a ženy, u dětí je prevalence obdobná [2].
Doporučená klasifikace dělí CU podle vyvolávajících faktorů na [2, 19, 23, 29]:
• spontánní – nejčastější typ (CSU, představuje ¾ případů), projevy nelze cíleně vyvolat; CSU se dále člení na CSU ze známých a CSU z neznámých příčin
• indukovatelné – méně časté (CINDU, představuje ¼ případů), projevy lze vyvolat; patří sem: fyzikální urtikarie, jako je urtikarie dermografická, chladová, tlaková pozdní, solární, tepelná a vibrační; a dále urtikarie cholinergní, kontaktní a akvagenní
• kombinované – relativně častý je souběh CSU s fyzikálními urtikariemi (až 20 %), zejména s pozdní tlakovou.
Patofyziologie/patogeneze CSU
• podkladem vzniku pomfu je edém v horním koriu, vznik angioedému je podmíněn edémem v dolním koriu a v subcutis
• hlavním mediátorem je histamin, dalšími jsou mediátory spojené s degranulací mastocytů, bazofilů a aktivací eozinofilů
• patogeneze je složitá a netýká se jen uvolnění histaminu cestou receptorů pro IgE
• k častým spouštěčům CSU patří: potraviny (hlavně histaminoliberátory), léky (hlavně NSAID), infekce a také stres
• až 50 % chronických spontánních kopřivek má autoimunitní etiologii
• CSU není projevem alergické reakce, ale autoreaktivity, resp. autoimunity.
Klinické subfenotypy u CSU odpovídají dvěma autoimunitním mechanismům [2, 4, 12, 29]:
1. typ I – autoalergie, nejčastější: tvorba autoreaktivních IgE protilátek proti autoantigenům – TPO, IL-24, dsDNA, tkáňovému hemokoagulačnímu faktoru. Tito pacienti mívají hodnoty cIgE vyšší (či u horní hranice normy), mívají negativní ASST a BHRT/BAT.
2. typ II b – humorální autoimunita, méně častá: tvorba IgG a IgM protilátek proti vysokoafinnímu receptoru pro IgE (FcεRI), méně často proti IgE na mastocytech a bazofilech; na patogenezi se podílí i aktivace komplementu. Tito pacienti mívají bazopenii, eozinopenii a nízké či velmi nízké cIgE, vyšší CRP, pozitivní ASST a BHRT/BAT.
V praxi existují i smíšené a ne tak dobře klasifikovatelné případy. Vyšší hodnoty cIgE bývají u autoalergického subtypu a mohou být markerem dobré reakce na léčbu omalizumabem. Markerem II b typu CSU se zdá být pozitivita IgG proti tyreoperoxidáze (anti TPO), tito pacienti mívají urtikarii závažnější a prolongovanou, hůře či pomaleji reagují na léčbu omalizumabem, zato obvykle reagují na léčbu cyklosporinem A. Zcela jednoznačné biomarkery pro predikci léčebné odpovědi ale dosud neexisují [2, 12].
Komorbidity mohou ovlivnit závažnost CSU, zhoršovat kvalitu života a působit jako spouštěče i příčiny úpornosti průběhu i přes řádnou léčbu [29].
Je proto vhodné po nich pátrat a zhodnotit jejich vliv na průběh CSU:
• atopie, alergie: astma, polinóza aj.
• autoimunita: tyreoiditida, anemie, Sjögrenův syndrom, celiakie, revmatoidní artritida aj.
• mastocyty a histamin: histaminová intolerance, syndrom aktivovaných mastocytů aj.
• psychika: deprese, sexuální dysfunkce, poruchy spánku aj.
• indukovatelná urtikarie: nejčastější komorbidita u CSU rezistentní vůči H1 antihistaminikům
Průběh a prognóza CSU [2, 4, 12, 19, 29]
• průběh je nepředvídatelný, s léčbou podle doporučených postupů ale lépe zvladatelný
• do 1–5 let odezní a plné remise dosáhne 50 % případů; trvání déle jak 5 let je navzdory léčbě pozorováno u 50 % a déle jak 10 let trvá u 20 %
• prognosticky nepříznivé faktory jsou především:
– souběžná fyzikální urtikarie
– přítomnost angioedému
– trvání déle jak šest měsíců
– imunosupresivní léčba z jiné indikace
– průkaz autoprotilátek
– proti IgE/IgER, TPO, pozitivita ASST a BHRT
– známky aktivace vnější cesty hemokoagulační kaskády nebo fibrinolýzy.
Pro vykazování urtikarie podle klasifikace MKN-10 se doporučují kódy [4]:
Pro chronické urtikárie se nedoporučuje používat kód L 50.9 – urtikarie NS.
DIAGNOSTICKÝ A LÉČEBNÝ POSTUP
Základem je podrobná, cílená anamnéza, fyzikální vyšetření a základní laboratorní vyšetření. S jejich pomocí lze celkem rychle dospět k diagnóze [4]. Podrobný postup dotazů v anamnéze je uveden v tabulce 2, popř. lze využít evropské doporučení s 13 otázkami [29] či další zdroje, např. v Registru pro chronickou urtikárii CURE s 43 otázkami (www. urticaria-registry.com/for-participants.html). Pro prchavý charakter projevů lze využít i pacientovu fotodokumentaci. Rozšířený panel vyšetření se doporučuje cíleně – viz dále.
Diagnostický a léčebný postup u CSU lze shrnout do následujících bodů:
• ověřit správnost diagnózy, vyloučit jiná onemocnění, kde se pomfy vyskytují a také indukovatelné chronické urtikarie (CINDU, může být i souběh); u izolovaného angioedému bez pomfů vyloučit i jiné angioedémy a edémy (tab. 1 a obr. 1) [18, 19]

![Anamnestické okruhy a dotazy u chronické spontánní urtikarie [5]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/48f7e25756c4be311b0bcae26f0f7a3f.jpg)

• pátrat po individuálních spouštěčích a provokačních faktorech, včetně komorbidit
• určit závažnost CSU – intenzita a frekvence příznaků (pomfy, angioedém, pruritus) – viz dále
• zahájit léčbu, nečekat až na laboratorní výsledky, sledovat a hodnotit její průběh a efekt, optimálně standardizovanými dotazníky, včetně kvality života – viz dále
• pokračovat v léčbě, dokud objektivní projevy urtikarie i subjektivní potíže zcela neodezní.
DIFERENCIÁLNÍ DIAGNOSTIKA ANGIOEDÉMU
Doporučení odborných evropských a světových alergologických a dermatologických společností EAACI, GA(2)LEN, EDF a WAO, publikovaná v letech 2006, 2009, 2014, 2018 a nyní v 2022 [29], poskytují lékařům praktická vodítka pro diagnostiku a léčbu. Pokud pacient nemá doprovodné příznaky autoinflamatorních chorob, projevy nelze opakovaně vyvolat a jednotlivé pomfy netrvají déle než 24 hodin (viz obr. 1), vedou tato vodítka s velkou spolehlivostí k diagnóze CSU [5, 19, 29].
Chronická spontánní urtikarie se projevuje jen pomfy cca v 60 % případů, pomfy s angioedémem cca v 30 % a jen angioedémem cca v 10 % případů [4, 19, 29].
Angioedém u CSU (CSU-AE), který je často poddiagnostikovaný, má zásadní, negativní dopad na kvalitu života. Obvykle postihuje pouze kůži, málokdy vede k edému jazyka a horních cest dýchacích, vzácně k systémovým anafylaktickým projevům (není mediován přes IgE) [4]. Vznik angioedému u CSU je způsobený histaminem.
V případě recidivujícího angioedému (AE) bez pomfů je třeba odlišit jiné angioedémy:
– další histaminové, resp. angioedémy způsobené mediátory mastocytů: edém rychle vzniká (minuty až hodiny) a rychle odeznívá (hodiny, maximálně 1–3 dny), svědí a současně se mohou vyskytovat kopřivkové pomfy. Patří sem klasický alergický angioedém (mediovaný IgE) a pseudoalergický angioedém (deliberace histaminu či zvýšení jeho koncentrace nealergickým, non IgE mechanismem); léčba antihistaminiky a urgentně i kortikoidy je s efektem.
– nehistaminové, kde léčba antihistaminiky tudíž nemívá efekt. Jsou způsobené nejčastěji bradykinem: edém vzniká pomalu (hodiny) a i pomalu odeznívá (2–5 dnů), obvykle nesvědí a není doprovázen kopřivkovými pomfy; léčba antihistaminiky bývá s malým efektem. Nejčastější příčinou chronického angioedému bez kopřivky jsou léky: inhibitory angiotensin konvertujícího enzymu (ACEI), blokátory receptoru pro ACE (ARBS) – sartany a inhibitory neprilysinu (ARNI), kde mediátorem je bradykinin. Dále nesteroidní antiflogistika, kde mediátorem jsou leukotrieny, a ojediněle i antidiabetika jako thiazolidindiony a gliptiny. Méně často je příčinou hereditární či získaný angioedém (mediátorem je nejčastěji bradykinin) – obr. 2, v podrobnostech odkazujeme na zdrojovou odbornou literaturu [4, 8, 9, 18]. Kromě bradykininu mohou nehistaminové hereditární angioedémy způsobovat též angiopoetin 1, plasminogen, kininogen, myoferilin, heparan sulfátglukosamino - sulfotransferáza a také dosud neznámé mediátory. K bradykininem zprostředkovaným edémům patří též premenstruální a těhotenský edém

– estrogeny totiž inhibují ACE a vedou k expresi bradykininového receptoru. Léčba nehistaminových AE je rozvedena dále v textu.
– angioedémy neznámé příčiny: vrozené či získané, histaminergní či non-histaminergní
– v širším kontextu pak edémy u interních chorob (insuficience kardiální, renální, hepatální, hypotyreóza), tumorů (renální, pankreatické, tyreoidální, karcinoid, feochromocytom, mastocytóza, v obličeji zejména lymfomy, histiocytózy a neuroblastomy), lymfedém, edémy u chronických granulomatózních zánětů (lepra, tuberkulóza, sarkoidóza, m. Crohn), autoimunitních chorob (dermatomyositida, lupus erytematosus) a obličejových dermatóz (rosacea, m. Morbihan).
LABORATORNÍ VYŠETŘOVÁNÍ U CHRONICKÉ SPONTÁNNÍ URTIKARIE
Doporučené postupy upřednostňují co nejméně laboratorních vyšetření – tab. 3, v podrobnostech odkazujeme na zdrojovou odbornou literaturu [4, 19, 29]:

• Základem je pátrání po zánětlivých chorobách, tedy vyšetření krevního obrazu + diferenciálního rozpočtu leukocytů a sedimentace erytrocytů a C-reaktivního proteinu; nově se doporučuje i stanovení celkového IgE a protilátek proti tyreoperoxidáze [29]
• Při klinickém podezření na komorbidity a spouštěče a obecně u pacientů s dlouhotrvající či léčebně refrakterní CSU se provádí i další vyšetření – rozšířený panel na komorbidity, fokusy a případné další spouštěče – cíleně na základě anamnézy, příznaků a s vědomím co a proč chceme zjistit či vyloučit. Urtikarie může vzniku a diagnostikování komorbidit časově předcházet.
• Při podezření na urtikariální vaskulitidu je přínosné histologické vyšetření
• Ojediněle i onkologický screening, existuje-li pro něj klinický důvod či podezření.
ZHODNOCENÍ ZÁVAŽNOSTI CHRONICKÉ SPONTÁNNÍ URTIKARIE
• V běžné praxi lze pro orientační zhodnocení využít slovní popis intenzity, rozsahu, průběhu/aktivity kopřivky a dopadu na kvalitu života a zhodnocení účinku léčby.
• Nejčastěji používané a doporučované jsou pacientské skórovací dotazníky UAS7 / AA7 (Urticaria Activity Score/Angioedema Activity Score) [28, 29]. Pacient zaznamenává denně počet pomfů/přítomnost angioedému a intenzitu pruritu po dobu jednoho týdne; skóre nabývá hodnot 0–42 (tab. 4, 5, 6) a podle dosažené hodnoty se přiřazuje do čtyřstupňové škály závažnosti – viz tab. 5. Ve specializovaných centrech je používání skóre UAS7 při kontrolách pacienta obligatorní. Používá se jak k hodnocení výchozí závažnosti, tak k hodnocení léčebného efektu. Pacient vyplněný dotazník může lékaři předat osobně, v případě distanční konzultace též zaslat.



(podle [29])
• V ambulantní praxi doporučujeme použít hodnocení závažnosti ve formě UAS7 skóre minimálně před odesláním pacienta do specializovaného centra k vyšším liniím léčby, aby údaje o závažnosti byly takto podloženy a nedocházelo k prodlevám se zahájením léčby vyšší linie. Pacientovi je vhodné dotazník vydat fyzicky (neodkazovat na internetové stažení apod.) a poučit ho, jak ho správně vyplňovat.
• Dalším skórovacím dotazníkem je UCT/AECT (Urticaria Control Test/Angioedema Control Test), kdy pacient hodnotí za uplynulý měsíc v pětistupňové škále fyzické potíže, kvalitu života, nedostatečnost léčby a povšechnou kontrolu nad chorobou. Rutinně se zatím nepoužívá.
LÉČEBNÝ POSTUP U CHRONICKÉ SPONTÁNNÍ URTIKARIE
Léčba, resp. zvládání chronické spontánní kopřivky jsou náročné pro pacienta i lékaře. Jen řídce lze příčiny CSU odhalit anebo odstranit. Dlouhodobé vedení léčby chronické spontánní kopřivky má zahrnovat identifikaci a vyloučení potenciálních spouštěčů, edukaci pacienta a personalizovaný léčebný plán [23]. Ke zvládnutí chronické kopřivky jsou terapeutická edukace pacienta a psychosomatický přístup téměř stejně důležité jako vhodná farmakoterapie [5].
Pro praxi je proto důležité:
1. vysledovat a vyloučit či alespoň omezit spouštěcí faktory:
• léky, zejména nesteroidní antiflogistika – jako příčiny, spouštěče či kofaktory; pozor na léky jen občasně, přechodně užívané
• potraviny a nápoje bohaté na histamin a jeho liberátory
• fyzikální a kontaktní vlivy (souběh CSU s fyzikálními urtikariemi bývá častou příčinou rezistence CSU léčené antihistaminiky)
• chronické záněty, infekce, autoimunitní onemocnění (zejména tyreopatie), hormonální i psychické vlivy
• podrobněji k pátrání po spouštěčích urtikarie viz tabulka 3 a evropská doporučení [29].
2. zahájit symptomatickou farmakologickou léčbu snižující uvolňování mediátorů mastocytů nebo jejich působení na cílový orgán s cílem navození tolerance. Cílem léčby je naprosté a dlouhodobé vymizení projevů a potíží. Postupovat se má stejně, ať má pacient jen pomfy, pomfy a angioedém, nebo pouze angioedém [4, 29].
• Realistickým cílem je zpočátku spíše dostat chorobu pod kontrolu, zmírnit příznaky, stabilizovat průběh, zabránit vzniku komplikací a snížit dopad na kvalitu života. Jde tedy o postupné snížení frekvence a intenzity výsevů až po dosažení bezpříznakového období [5].
• Podle aktivity choroby a průběhu je dle doporučených postupů vhodné léčbu upravovat – stoupat směrem k dalším liniím a naopak – při zlepšování klesat zpět k nižším liniím léčby či léčbu v případě dlouhodobé remise i ukončit. Pravidelné hodnocení se doporučuje po 3–6 měsících [29]. Jedná se vlastně o obecný princip kombinované léčby, kdy se v dlouhodobém, udržovacím režimu přidaný lék při zlepšení ubírá a při zhoršení opět přidává.
• Tento princip lze v zásadě použít i pro další léky (empirické, pro málo dat nezařazené do linií současných doporučení) – viz v textu dále, jež mohou být přínosné v individuálních případech, vždy je třeba zvážit poměr rizik ku prospěšnosti [5].
• Pacienti s angioedémy a anafylaktickými reakcemi by měli být vybaveni pohotovostním balíčkem.
• Jak z odborného hlediska (řada doporučení je v kategorii off-label use), tak pojišťovnického (úhrady, revize) je důležité vést dokumentaci pečlivě a pacienta průběžně edukovat [4].
3. poskytnout edukaci o chorobě, možnostech a limitacích léčby, latenci nástupu a rozsahu efektu léčby, prognóze, preventivních opatřeních, včetně písemné formy letáčku (k dispozici edukační letáček Benáková - Karlová, vyšlo v Čs. Derm.) a doporučení seriózních edukačních webů (např. www.urticariaday.org).
4. psychosomatický přístup lékaře k pacientovi [5], „základem je získat pacientovu důvěru ve zvolenou léčbu“ (prof. Maurer).

*Doporučeno nově v postupech z roku 2022.
EVROPSKÉ DOPORUČENÉ POSTUPY
Algoritmus Doporučených postupů EAACI/GA2LEN/ EDF/WAO 2021 (publikováno v 2022) se oproti předchozím změnil, a to především v možnosti individuální změny, resp. navýšení dávkování omalizumabu [29] – obr. 3. Léčba je diferencována stupňovitě do tří linií s tím, že 1. linie je v kompetenci nejen dermatologů a alergologů, ale zejména lékařů v první linii – praktických lékařů. Léčba vyšších linií je v kompetenci specialistů – dermatologů a výhledově i alergologů, a v České republice (ČR) je soustředěna do center, která mají smlouvu se zdravotními pojišťovnami na tuto léčbu.
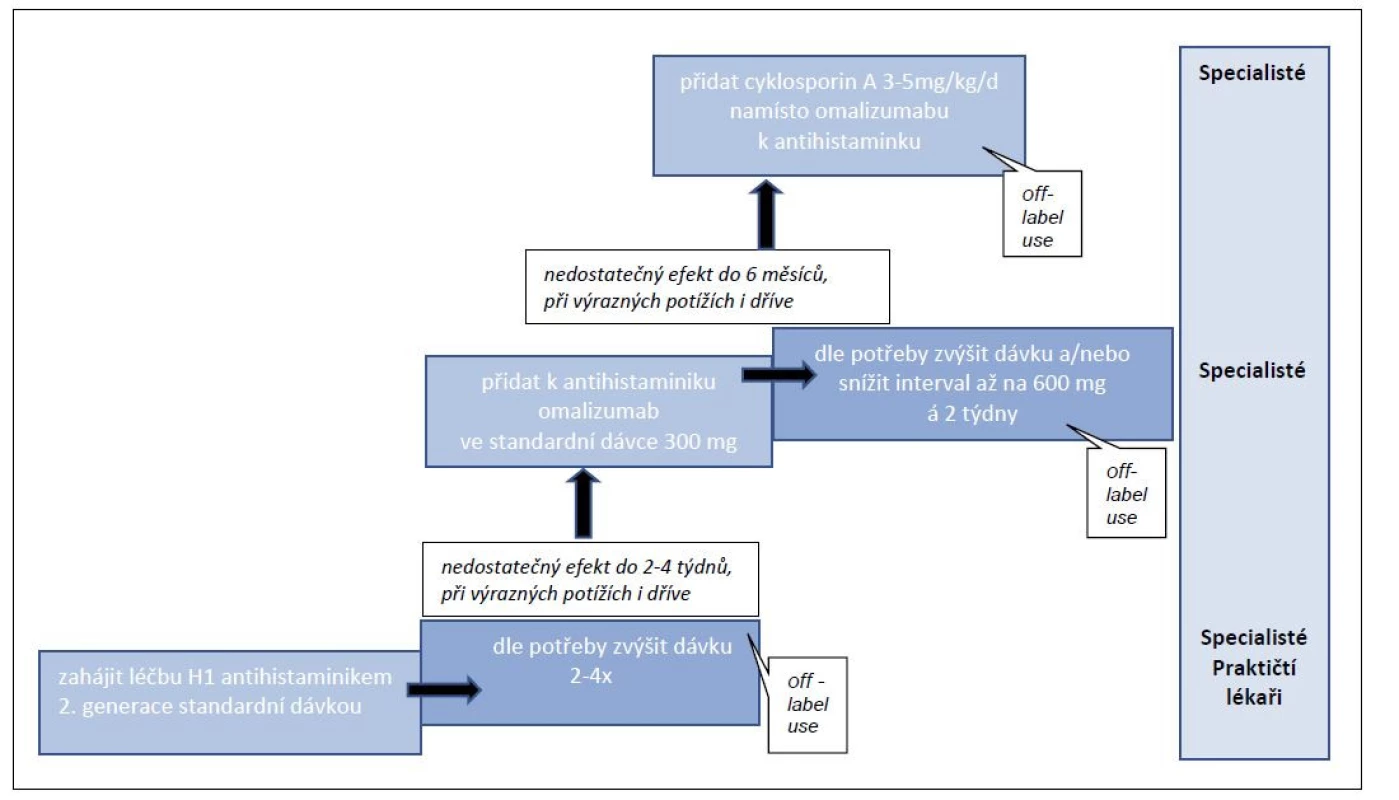
PŘEHLED LINIÍ LÉČBY

TERAPEUTICKY REZISTENTNÍ URTIKARIE
Rezistentní CSU nereagující ani na omalizumab je svízelná. Tito pacienti, převážně ženy, mají oproti ostatním pacientům s CSU normální hladiny cIgE, mají častěji autoimunitní komorbidity. Prevalence se udává okolo 6 % ze všech pacientů s CSU a u 14–33 % pacientů již léčených omalizumabem či cyklosporinem A [17, 20]. V odborné literatuře se kromě navýšení dávky omalizumabu a/nebo zkrácení intervalu jeho podání (3, 24, 27), objevují informace o léčbě kombinací omalizumabu s imunosupresivem: cyklosporin A 1–3 mg/kg/den, případně azathioprin 1–2,5 mg/kg/den nebo metotrexát až do dávky 20 mg/týdně [17, 22]. Kombinace omalizumabu s jinými biologiky při souběhu diagnóz, např. u současné atopické dermatitidy léčené dupilumabem nebo revmatoidní artritidy léčené etanercepem či astmatu léčeného mepolizumabem či benralizumabem se z literárních sdělení zdají být bezpečné a nesnižují účinnost dané léčby. Zatím ale údaje ohledně bezpečnosti a účinnosti léčby při „nezáměrné“ kombinaci biologik nejsou dostatečné [4].
Evropské doporučené postupy uvádí též přehled jiných léků a léčebných metod, které jsou mimo uvedený standardní algoritmus [29], z nichž uvádíme zejména antileukotrieny, antimalarika, sulfony, metotrexát.
LÉČBA OMALIZUMABEM V ČR
Omalizumab je monoklonální humanizovaná protilátka třídy IgG1 proti IgE, která představuje dosud jedinou schválenou léčbu pro pacienty s CSU, kteří nereagují dostatečně na léčbu antihistaminiky. Lék je v klinické praxi již od roku 2005 v léčbě těžkého astmatu, takže je k dispozici solidní množství bezpečnostních dat.
Preskripce léku v indikaci CSU je v ČR vázána na centra biologické léčby se smlouvou se zdravotními pojišťovnami na úhradu této léčby (symbol „S“). Kromě dermatologie očekáváme výhledově i zařazení center alergologických. Preskripce není explicitně vázána na odbornost, protože „podmínka úhrady „S“ při omezení léčby na specializovaná pracoviště již zaručuje požadovanou kvalitu preskripce, a navíc je velmi málo pravděpodobné, že by v těchto centrech předepisoval uvedený přípravek jiný lékař než specialista v terapii daného onemocnění“ (citace SÚKL).
Dávkování omalizumabu
• Podává se parenterálně, jako přídatná léčba k antihistaminiku, a to standardně v intervalu jednoho měsíce a v dávce 300 mg s. c. (dávkování nezávisí na hmotnosti, na rozdíl od astmatu), a to do oblasti horní třetiny paže či při samoaplikaci do oblasti břicha.
• Nová doporučení (2022) pracují se zvýšením dávky či zkrácením intervalu, což je sice v kategorii off-label use, ale je podpořeno robustními daty ohledně účinnosti i bezpečnosti. Pacienta je třeba v tomto směru informovat [21, 29].
• Z hlediska úhrady ze zdravotního pojištění je v případech plánovaného navýšení dávky zatím jedinou možností zažádat o úhradu zdravotní pojišťovnu pacienta s využitím paragrafu 16.
Kontinuita léčby
• Léčba omalizumabem u CSU by měla být kontinuální, jak z povahy etiologie CSU, tak podle výsledků klinických studií a zkušeností [26], v ČR je ale úhradově omezena na 6 měsíců – viz dále.
• Průměrná doba od ukončení léčby ke ztrátě klinické odpovědi je 5–7 týdnů, zejména u pacientů s angioedémem.
• Kontinuální léčba déle jak 6 měsíců má smysl také u pacientů reagujících jen částečně či pomaleji na léčbu („partial/slow responders“) [7], protože reakce na léčbu se s časem dále zlepšuje a také proto, že omalizumab má podstatně příznivější bezpečnostní profil než cyklosporin A.
• Typy léčebné odpovědi jsou uvedeny v tabulce 8.
![Hodnocení reakce na léčbu omalizumabem – typy léčebné odpovědi [11]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/8e12d22d5a9cdab77435681fb1d75e9d.jpg)
Bezpečnost omalizumabu v praxi [1, 2, 4]
• Omalizumab je nákladný, ale účinný a bezpečný lék.
• První tři aplikace se doporučuje provádět ve zdravotnickém zařízení s vybavením pro řešení anafylaxe, další si může zacvičený pacient – po posouzení ošetřujícím lékařem – aplikovat sám v domácím prostředí (problematika hodnocení efektu léčby pro revizní účely – viz níže). Aplikace pouze ve zdravotnickém zařízení se doporučuje u gravidních a u pacientů s anafylaxí v anamnéze.
• Není třeba laboratorního sledování v souvislosti s léčbou.
• Pacient by měl být laboratorně předvyšetřen, neboť se jedná o vyšší linii léčby, nicméně průběžné monitorování není běžně nutné.
• Riziko anafylaxe je malé < 0,1–0,2 %, potenciálně rizikoví jsou pacienti s anafylaxí po potravinách, lécích, očkování, štípnutí hmyzem a polysorbátu. Většina reakcí se objevila v průběhu prvních třech aplikací, většinou do jedné hodiny od aplikace.
• Monitorování pacienta po aplikaci se doporučuje minimálně po dobu 30 minut.
• Při běžných infektech není nutno léčbu přerušovat, resp. při febrilním průběhu anebo léčbě antibiotiky je vhodné přerušení do doby kompletního odeznění.
• Při plánovaném očkování (neživé i živé vakcíny) se pro jistotu doporučuje minimálně týdenní odstup, ačkoliv omalizumab není imunosupresivní a do mechanismů imunizace nezasahuje. Urgentní vakcinaci (např. tetanus) lze provést kdykoliv, bez přerušení.
• Při pečlivém zvážení prospěchu k rizikům lze použít i v graviditě, neboť jsou k dispozici údaje z řady gravidit; při expozici v prvním trimestru se doporučuje ultrazvukové sledování.
• Maligní nádory nepředstavují absolutní kontraindikaci. U pacientů s aktivní malignitou je třeba individuálně posuzovat poměr rizika ku prospěchu léčby [4].
Úhrada léčby CSU omalizumabem v ČR
Indikační kritéria pro úhradu omalizumabu ze zdravotního pojištění 2022 v ČR (zkráceně):
1. těžká CSU, při souběžném angioedému i středně těžká urtikarie (dle UAS7)
2. u osob nad 12 let
3. nereagující dostatečně na předchozí šestitýdenní léčbu H1 antihistaminiky druhé generace, kdy se minimálně po dva týdny podávala dvojnásobná dávka (v monoterapii nebo v kombinaci).
Podmínky úhrady ze zdravotního pojištění (podrobněji podle indikačního znění SÚKL):
– úhrada je omezena na těžkou CSU, tj. UAS7 ≥ 28 (jiné země a i v SPC je uvedena indikace již od středně těžké CSU), výjimkou je kombinace s angioedémem, kde je UAS7 ≥ 16, tj. středně těžká CSU;
– je omezena na 6měsíční cyklus, který lze při aktivaci urtikarie po ukončení léčby na vstupní, resp. indikační hodnotu závažnosti UAS7 znovu zahájit;
– je vázána na zlepšení ve 12. týdnu, po podání 3. dávky (tj. v týdnu před podáním čtvrté dávky), kdy je podmínkou snížení hodnoty UAS7 skóre o více než 11 bodů v porovnání s výchozí hodnotou, tedy zdokumentování účinností. Pak je možno podat čtvrtou, pátou a šestou dávku;
– úhrada se neposkytuje v případě dosažení kompletní remise/odpověď (UAS7 = 0) kdykoli po 3. dávce, pak se v léčbě již nepokračuje. Z těchto důvodů je i žádoucí aplikace léku u lékaře. Aplikace doma pacientem je sice od 3. dávky technicky možná a v evropských doporučeních uváděna, ale v ČR může být potenciálním problémem při revizi zdravotní pojišťovnou pro absenci zhodnocení efektu léčby přímo lékařem. V nezbytných případech (rodinné, pracovní důvody apod.) je domácí aplikace výjimečně možná, podmínkou je adherence a spolehlivost pacienta a zaslání přehledu skóre UAS7 ošetřujícímu lékaři;
– následné opakování léčebného cyklu („retreatment“) se realizuje u pacientů, u kterých dojde k relapsu onemocnění, to znamená u těch, u kterých dojde ke zvýšení aktivity onemocnění na hodnoty indikačního UAS7 skóre (≥ 28, resp. ≥ 16 při současném AE);
– podmínkou pro opakování léčby je podání všech 6 dávek omalizumabu v předchozím cyklu, nebo dosažení kompletní odpovědi (UAS7 = 0) v předchozím cyklu. Podmínky pro podání čtvrté, páté a šesté dávky jsou totožné, jako v prvním léčebném cyklu;
– u pacientů s opakovanými relapsy CSU po ukončení léčebného cyklu omalizumabu je ke zvážení souvislá, nepřerušovaná terapie (1–2 roky kontinuálně), v ČR je zatím v kategorii off-label use, nutno žádat revizního lékaře. Stran bezpečnosti kontinuální léčby jsou k dispozici pětiletá data u pacientů s bronchiálním astmatem [1, 2].
Cesta pacienta od antihistaminik k biologické léčbě
Odesílající lékař by pro zpřehlednění informací pro lékaře v centru měl v průvodní epikrize uvést potřebné údaje – kritéria v tabulce 9.

Lékař v centru prověří diagnózu CSU na základě zprávy od ambulantního dermatologa, zreviduje anamnézu, lokální nález a dosavadní laboratorní vyšetření, popř. cíleně doplní o rozšířený panel laboratorních vyšetření. Dále zkontroluje závažnost kopřivky prostřednictvím UAS7 z předchozího týdne a zreviduje léčebnou rezistenci na prověřená H1 antihistaminika 2. generace:
– užíval pacient antihistaminikum vhodné k léčbě CU?
– byly použity 2–4krát vyšší dávky?
– užíval pacient antihistaminikum souvisle denně a dlouhodobě?
– je dosavadní léčba nedostatečná?
– není rezerva ve stávající léčbě, prevenci a hledání spouštěčů?
LÉČBA CSU U DĚTÍ A ZVLÁŠTNÍCH POPULACÍ
• Prevalence u dětí je obdobná jako u dospělých.
• Vyšetřování a léčba se řídí obdobnými zásadami a doporučeními jako u dospělých [10, 25, 29].
• Vhodná antihistaminika 2. generace a jejich dolní věková hranice – tab. 10 a 11.


• V doporučených postupech i v další odborné literatuře se důrazně nedoporučuje používat antihistaminika 1. generace pro jejich horší bezpečnost a absenci studií prokazujících účinnost a bezpečnost v pediatrické populaci; mají slabou selektivitu pro H1 receptor a potenciální průchod přes hematoencefalickou bariéru, a tak i výrazné anticholinergní a sedativní účinky [13].
• Pro vyšší dávkování jsou literární odkazy zatím jen u loratadinu/desloratadinu, cetirizinu/levocetirizinu.
• Omalizumab se u dětí používá u astmatu již od 6 let, tedy ho v zásadě lze v indikovaných případech bezpečně použít u CSU i u této věkové kategorie (6–11), nicméně je třeba seznámit s tímto faktem rodiče/zákonné zástupce, mít jejich Informovaný souhlas [4] a zažádat o úhradu zdravotní pojišťovnu pacienta dle paragrafu 16.
LÉČBA NEHISTAMINOVÝCH ANGIOEDÉMŮ
U bradykininem zprostředkovaných angioedémů se k akutní a dlouhodobé léčbě používají níže uvedené léky. Algoritmy se mohou lišit podle lokální dostupnosti a regionálních doporučení [8]:
1. akutní léčba (± protišoková léčba):
– koncentrát C1 INH z krevní plazmy i. v. (i ke krátkodobé profylaktické léčbě před operativními výkony; gravidita, laktace)
– rekombinantní inhibitor C1 INH (Berinert, Cinryze, Ruconest) i. v.
– blokátor bradykininového receptoru B2 ikatibant acetát (Firazyr) s. c.
– inhibitor kalikreinu ekalantid (Kalbitor) s. c.
2. dlouhodobá profylaktická léčba:
– koncentrát C1 INH z krevní plazmy i. v./s. c.
– protilátka proti kalikreinu – biologikum lanadelumab (Takhzyro) s. c.
– berotralstat – jediný kalikreinový p. o. inhibitor
– starší – Danazol (androgeny zvyšují syntézu C1 inhibitoru v játrech), tranexamová kyselina (antifibrinolytikum) p. o.
Léčba hereditárních angioedémů je v ČR léčba soustředěna do alergo-imunologických center ve čtyřech fakultních nemocnicích: Praha-Motol, Hradec Králové, Plzeň, U svaté Anny Brno.
PERSPEKTIVY LÉČBY CHRONICKÉ URTIKARIE
[1, 2, 6, 15]
Další monoklonální protilátkou proti IgE, která vykazuje vyšší účinnost při obdobné bezpečnosti, je ligelizumab, jež má mnohonásobně vyšší afinitu k IgE než omalizumab. Zcela novou skupinu představují inhibitory Bruttonovy kinázy (BTK) a inhibitory SYK kinázy (spleen tyrosine kinase). Tezepelumab (protilátka proti tymickému lymfopoetinu – TSLP) působí na úrovni blokace epiteliálních cytokinů a je v II. fázi klinických studií u CSU. Protilátky proti IgE, TSLP, inhibitory BTK a SYK působí mechanismem inhibice signálů vedoucích k aktivaci mastocytů. Další místem pro terapeutický zásah je dráha T2 zánětu – v EU probíhají registrační studie biologik jako je dupilumab (CSU, cholinergní a chladová urtikarie), benralizumab a mepolizumab (CSU). Obecným mechanismem je zde inhibice mediátorů z mastocytů, jako je tomu u antihistaminik. Lirentelimab (protilátka proti Siglec-8) zasahuje na úrovni mastocytárních receptorů a je v klinickém testování u CSU, urticaria factitia a cholinergní urtikarie. Mechanismem účinku je zde aktivace inhibičních receptorů na mastocytech. Na depleci mastocytů cílí monoklonální protilátka proti KIT, receptoru kmenových buněk. Na jiné receptorové úrovni působí avdoralimab, protilátka zasahující u CSU proti receptoru pro C5a složku komplementu.
ZÁVĚR
Dlouhodobé vedení léčby a zvládání chronické spontánní urtikarie jsou náročné a svízelné vzhledem k heterogenitě příčin, mediátorů, spouštěcích vlivů a dalších kofaktorů. Současné aktualizované doporučené postupy poskytují lékařům objektivně prověřené návody a praktická vodítka pro diagnostiku, léčbu a její vedení.
Z klinických průzkumů ale vyplývá, že se chronická spontánní urtikarie v praxi neléčí dostatečně, a to navzdory dostupnosti účinné terapie a doporučeným postupům. V odborné literatuře se objevují údaje z mezinárodního průzkumu, hovořící až o 20–30 % lékařů, kteří nepostupují podle Doporučených postupů nebo se od nich odchylují a spoléhají více na své vlastní, empirické zkušenosti [16]. Nejen z těchto důvodů nemá velká část pacientů projevy pod kontrolou, což má zásadní vliv na kvalitu jejich života. Jde o důležitou oblast, v níž je pro zlepšení ještě velký prostor [20].
Aktualizované evropské Doporučené postupy z roku 2021 (revidují se každé čtyři roky) uvádí nadále jako léky první volby prověřená nesedativní H1 antihistaminika, a to i v 2–4násobném dávkování. V 2. linii se přidává omalizumab a při jeho nedostatečném účinku je nově zařazeno doporučení navýšit dávku a/nebo zkrátit interval podání léku. Ve 3. linii je přidání cyklosporinu A k antihistaminiku, namísto omalizumabu.
Při nedostatečném efektu této léčby je třeba hledat rezervy v diagnostice, prevenci i léčbě; uvažovat v širších souvislostech, využívat mezioborové spolupráce a zvažovat i jiné léčebné možnosti a postupy.
V léčbě chronické spontánní urtikarie zůstává řada bílých míst, nicméně klinický i farmaceutický výzkum přináší nové poznatky a s nimi i nové potenciální cíle a léky pro chronickou kopřivku. A to je dobře pro pacienty i pro jejich lékaře.
Použité zkratky
AA7 – týdenní skóre aktivity angioedému (za 7 dnů)
AAE – získaný angioedém
ACEI – inhibitory angiotensin konvertujícího enzymu
AE – angioedém
AECT – dotazník kontroly nad angioedémem
AH – antihistaminika
APAACI – Asijská pacifická asociace pro astma, alergii a klinickou imunologii
ASST – kožní test s autologním sérem
BHRT/ – test uvolnění histaminu z bazofilů/ – test
BAT aktivace bazofilů
CINDU – indukovatelná chronická urtikarie
CsA – cyklosporin A
CU – chronická urtikarie;
CSU = spontánní chronická urtikarie
ČDS – Česká dermatologická společnost České
ČLS JEP lékařské společnosti Jana Evangelisty Purkyně
ČSAKI – Česká společnost alergologie a klinické imunologie
EAACI – Evropská akademie alergologie a klinické imunologie
EDF – Evropské dermatologické forum
GALEN – Evropská globální síť pro astma a alergii H1
AH – antihistaminika proti H1 receptoru
HAE – hereditární angioedém
IgE/IgE R – protilátka třídy IgE, receptor pro IgE
NSAIDS – nesteroidní antiflogistika
SPC – souhrn údajů o přípravku
UAS7 – týdenní skóre aktivity urtikarie (za 7 dnů)
UCT – měsíční dotazník kontroly nad urtikarií (za 30 dnů)
WAO – Světová alergologická organizace
Do redakce došlo dne 30. 5. 2022.
Adresa pro korespondenci:
MUDr. Nina Benáková, Ph.D.
Immunoflow s. r. o.
Rychnovská 651
199 00 Praha 9
e-mail: nina.benakova@email.cz
Sources
1. AGACHE, I., ROCHA, C., PEREIRA, A. et al. Efficacy and safety of treatment with omalizumab for chronic spontaneous urticaria: A systematic review for the EAACI Biologicals Guidelines. Allergy. 2021, 76 (1), s. 59–70.
2. AGACHE, I., AKDIS, C., AKDIS, M. et al. EAACI Biologicals Guidelines – Omalizumab for the treatment of chronic spontaneous urticaria in adults and in the paediatric population 12–17 years old. Allergy. 2022, 77, s. 17–38.
3. AGHDAM, M., VAN DEN BROEK, F., RIJKEN, F. et al. High-dose omalizumab use in patients with chronic spontaneous urticaria. J Allergy Clin Immunol Pract. 2019, 8, s. 426–427.
4. BAUER, A., DICKEL, H., JAKOB, T. et al. Expert consensus on practical aspects in the treatment of chronic urticaria Allergo Journal International. 2021, 30, s. 64–75.
5. BENÁKOVÁ, N. Současné praktické postupy pro vyšetřování a léčbu chronické urtikárie. Čs. Derm. 2015, 5, s. 177–224.
6. BERNSTEIN, J. A., SINGH, U., RAO, M. B., BERENDTS, K., ZHANG, X., MUTASIM, D. Benralizumab for Chronic Spontaneous Urticaria. N Engl J Med. 2020, 383 (14), s. 1389–1391.
7. BERNSTEIN, J. A., KAVATI, A., THARP, M. D. et al. Effectiveness of omalizumab in adolescent and adult patients with chronic spontaenous urticaria: a systematic review of „real-world“ evidence. Expert Opin Biol Ther. 2018, 18, s. 425–448.
8. CABALLERO, T. Medical algorithm. Management of C1 inhibitor hereditary angioedema. Allergy, 2022, 77 (3), s. 1060–1063.
9. CICARDI, M. et al. Classification, diagnosis and approach to treatment of angioedema. Allergy. 2014, 69, s. 602–616.
10. GABRIELI, S. Chronic urticaria in children can be controlled effectively with updosing second-generation antihistamines. J Am Acad Dermatol. 2020, 82 (6), s. 1535–1353.
11. GIMÉNEZ-ARNAU, A. M., VALERO, S. A., BARTRA, T. J. et al. Therapeutic strategy according to differences in response to omalizumab in patients with chronic spontaneous urticaria. J. Invest Allerg. Clin Imunol. 2019, 29, s. 338–348.
12. GONCALO, M. Chronic urticaria – From ‘Cinderella’ to a ‘Rock star’ in 30 years. JEADV, 2021, 35, s. 2259 – 2260.
13. CHANG, J. et al. Management of Pediatric Chronic Spontaneous Urticaria: A Review of Current Evidence and Guidelines. J Asthma Allergy. 2021, 14, s. 187–199.
14. CHURCH, M. K., MAURER, M. H1 antihistamines and urticaria - how can we predict the best drug for our patient? Clin. Exp. Allerg. 2012, 42, s. 1423–1429.
15. KOLKHIR, P., ALTRICHTER, S., MUNOZ, M., HAWRO, T., MAURER, M. New treatments for chronic urticaria. Ann Allergy Asthma Immunol. 2020, 124, s. 2–12.
16. KOLKHIR, P., POGORELOV, D., DARLENSKI, R. et al. Management of chronic spontaneous urticaria: a worldwide perspective. World Allergy Organ J. 2018, 11(1), s. 14.
17. MAOZ-SEGAL, R., LEVY, T., HAJ-YAHIA, S., OFFENGENDEN, I., IANCOVICH-KIDON M., AGMON-LEVIN, N. Combination therapy with omalizumab and an immune-suppressive agent for resistant chronic spontaneous urticaria – A real-life experience. World Allergy Organ J. 2020, 13 (8),100448. (doi: 10.1016/j.waojou.2020.100448).
18. MAURER, M., PARISH, L. C. The dermatology view of hereditary angio-oedema: practical diagnostic and management considerations, JEADV, 2013, 27, s. 133–141.
19. MAURER, M. et al. Practical algorithm for diagnosing recurent wheals or angioedema. Allergy, 2013, 68, s. 816–819.
20. MAURER, M., RAAP, U., STAUBACH, P. Antihistamine-resistant chronic spontaneous urticaria: 1-year data from the AWARE study. Clin Exp Allergy. 2019, 49(5), s. 655–662.
21. METZ, M., VADASH, Z., KOCATÜRK, E, GIMÉNEZ-ARNAU, AM. Omalizumab updosing in chronic spontaneous urticaria: an overview of real-world evidence. Clin Rev Allergy Immunol. 2020, 59, s. 38–45.
22. PATIL, A. D., BINGEWAR, G., GOLDUST, M. Efficacy of methotrexate as add on therapy to H1 antihistamine in difficult to treat chronic urticaria: A systematic review and meta-analysis of randomized clinical trials. Dermatol Ther. 2020, 33 (6), e14077.
23. POWELL, R. J., LEECH, S. C., TILL, S., HUBER, P. A., NASSER, S. M., CLARK, A. T. BSACI guideline for the management of chronic urticaria and angioedema. Clin Exp Allergy. 2015, 45(3), s. 547–565.
24. SALMAN, A., COMERT, E. The real-life effectiveness and safety of omalizumab updosing in patients with chronic spontaneous urticaria. J Cutan Med Surg. 2019, 23(5), s. 496–500.
25. SARTI, L., BARNI, S., GIOVANNINI, M., LICCIOLI, G., NOVEMBRE, E., MORI, F. Efficacy and tolerability of the updosing of second-generation non-sedating H1 antihistamines in children with chronic spontaneous urticaria. Pediatr Allergy Immunol. 2021, 32 (1), s. 53–160.
26. SU, O., BAHALI, AG., ONSUN, N. The effect of at least 1-year use of omalizumab without interruption on relapse in patients with chronic spontaneous urticaria. Dermatol Ther. 2020, 33 (6), e14192.
27. TURK, M., KOCATURK, E., CURE, K. et al. Two-week intervals during omalizumab treatment may provide better symptom control in selected patients with chronic urticaria. J Allergy Clin Immunol Pract. 2018, 6(4), s. 1389–1390.
28. WELLER, K., ZUBERBIER, T., MAURER M. Chronic urticaria: tools to aid the diagnosis and assessment of disease status in daily practice. JEADV. 2015, 29, Suppl. 4, s. 38–44.
29. ZUBERBIER, T., ABERER, W., ASERO, R. et al. EAACI/ GA(2)LEN/EuroGuiDerm/APAAACI guideline for the definition, classification, diagnosis and management of urticaria. Allergy 2022, 30, s. 734–766.
30. YOSIPOVITCH, G., GREAVES, M. Chronic idiopathic urticaria. A “Cinderella” disease with a negative impact on quality of life and health care costs. Arch Dermatol. 2008, 144, s. 102–103.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology
2022 Issue 3
-
All articles in this issue
- Guidelines of the Czech Society of Dermatology ČLS JEP and the Czech Society of Allergology and Clinical Immunology for the Treatment of Chronic Spontaneous Urticaria
- Kontrolní test
- Registr biologické/cílené léčby BIOREP – Souhrnná zpráva za rok 2021
- Bullous Pemphigoid after COVID-19 Vaccination. Two Cases Report
- Unilateral Breast Areola Enlargement – Breast Areola Sebaceous Hyperplasia with Demodicosis. Minireview.
- Zápis ze schůze výboru ČDS konané dne 24. 3. 2022
- Odborné akce 2022
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Guidelines of the Czech Society of Dermatology ČLS JEP and the Czech Society of Allergology and Clinical Immunology for the Treatment of Chronic Spontaneous Urticaria
- Unilateral Breast Areola Enlargement – Breast Areola Sebaceous Hyperplasia with Demodicosis. Minireview.
- Bullous Pemphigoid after COVID-19 Vaccination. Two Cases Report
- Registr biologické/cílené léčby BIOREP – Souhrnná zpráva za rok 2021






