Vplyv iniciálneho ventilačného manažmentu na incidenciu bronchopulmonálnej dysplázie a ďalšie ochorenia u novorodencov narodených v 24.–27. týždni tehotenstva na Novorodeneckej klinike FNsP Nové Zámky
The Effect of Initial Management of Ventilation on the Incidence of Bronchopulmonary Dysplasia and Other Morbidities in Neonates Born at 24th–27th Weeks of Gestation at Clinic of Neonatology Slovak University Hospital Nove Zamky
Objective:
Evaluation of the incidence of bronchopulmonary dysplasia (BPD) and other comorbidities on the basis of initial ventilation management in the delivery room.
Methods:
Retrospective analysis of data from newborns born at Clinic of Neonatology University Hospital Nove Zamky, at 24th–27th weeks of gestation, from birth until discharge, during the period from 01. 01. 2005 to 31. 12. 2009. Patients were infants who were in the delivery room initially intubated and prophylactic surfactant was administered followed by N-CPAP (nasal continuous positive pressure in pulmonary passages) and babies who after surfactant administration continued on mechanical ventilation. In addition, the incidence of various types of BPD (classification according to NICHD, National Institute of Child Health and Human Development), comorbidities, length of hospitalization, and administration of postnatal steroids were observed in both groups.
Results:
The results of our retrospective analysis showed significantly lower incidence of mild forms of BPD in the group of newborns with gestation 24+0 to 27+6 weeks initially stabilized by early administration of surfactant and N-CPAP compared with newborn stabilized by early surfactant administration followed by mechanical ventilation (25% vs. 70%; p=0.001). The incidence of secondary forms of BPD was lower in group N-CPAP compared with MV (5% vs. 12.5%, p=0.361).
Conclusion:
Immediate extubation after surfactant administration to N-CPAP in neonates with gestation 24+0 to 27+6 weeks has shown decrease in the incidence of BPD, and other comorbidities as well as in shortening the length of hospitalization.
Key words:
delivery room, ELBWI (extremely immature newborns), resuscitation, CPAP, intubation, surfactant
:
K. Demová; G. Magyarová; A. Bystrická
:
Novorodenecká klinika FNsP, Nové Zámky
prednosta doc. MUDr. F. Bauer, PhD.
:
Čes-slov Pediat 2010; 65 (9): 503-509.
:
Original Papers
Cieľ:
Vyhodnotenie incidencie bronchopulmonálnej dysplázie (BPD) a ďalších komorbidít na základe iniciálneho ventilačného manažmentu v pôrodnej sále.
Metodika:
Retrospektívna analýza údajov o novorodencoch narodených na Novorodeneckej klinike FNsP Nové Zámky, v 24.–27. týždni tehotenstva, od narodenia až do prepustenia, v sledovanom období od 1. 1. 2005 do 31. 12. 2009. Súbor pacientov tvorili novorodenci, ktorí boli v pôrodnej sále po aplikácii surfaktantu iniciálne napojení na N-CPAP (nasálny kontinuálny pozitívny tlak v dýchacích cestách) a novorodenci, u ktorých po aplikácii surfaktantu pokračovala umelá pľúcna ventilácia. Okrem incidencie jednotlivých foriem BPD (klasifikácia podľa NICHD – National Institute of Child Health and Human Development) bola v oboch skupinách sledovaná aj komorbidita, dĺžka hospitalizácie, podávanie postnatálnych steroidov.
Výsledky:
Výsledky našej retrospektívnej analýzy preukázali významne nižšiu incidenciu miernej formy BPD v skupine novorodencov s gestáciou 24 + 0 až 27 + 6 týždňov, iniciálne stabilizovaných včasnou aplikáciou surfaktantu a N-CPAP v porovnaní s novorodencami stabilizovanými včasnou aplikáciou surfaktantu s následnou umelou pľúcnou ventiláciou (25 % vs 70 %, p = 0,001). Incidencia strednej formy BPD bola nižšia v skupine N-CPAP v porovnaní s UPV (umelá pľúcna ventilácia) (5 % vs 12,5 %, p = 0,361).
Záver:
Okamžité napojenie na N-CPAP bezprostredne po aplikácii surfaktantu u novorodencov s gestáciou 24 + 0 až 27 + 6 týždňov preukázalo benefit v nižšej incidencii BPD, nižšej incidencii komorbidít ako i v skrátení dĺžky hospitalizácie.
Kľúčové slová:
pôrodná sála, ELBWI (extrémne nezrelí novorodenci), resuscitácia, CPAP, intubácia, surfaktant
Úvod
Vďaka výraznému technologickému pokroku a novým poznatkom v liečebnej stratégii sa prežívanie výrazne nezrelých novorodencov zvýšilo. Zlepšenie mortality však nie je sprevádzané poklesom morbidity. Incidencia závažných komplikácií, ako sú bronchopulmonálna dysplázia (BPD), retinopatia nezrelých (ROP), závažné intraventrikulárne krvácanie (IVH) alebo cystické periventrikulárne leukomalácie (cPVL), sa aj napriek zvýšenému používaniu prenatálnych kortikosteroidov a surfaktantu, implementácii liečby perzistujúceho arteriálneho duktu indometacínom nemení [7, 17, 20, 32].
Napriek vývoju a skvalitňovaniu umelej pľúcnej ventilácie je táto aj naďalej sprevádzaná ventilátorom indukovaným poškodením pľúc. Najčastejšou diagnózou u predčasne narodených novorodencov je syndróm respiračnej tiesne (RDS). Použitie surfaktantu a umelej pľúcnej ventilácie, s využitím protektívnych postupov konvenčných alebo nekonvenčných metodík sú štandardnou súčasťou starostlivosti pri RDS. Vzhľadom k faktu, že umelá pľúcna ventilácia môže viesť k poškodeniu pľúc, sa predpokladá, že obmedzenie umelej pľúcnej ventilácie môže viesť k zníženiu bronchopulmonálnej dysplázie [13, 19]. Aj napriek skvalitňovaniu ventilačného manažmentu je naďalej bronchopulmonálna dysplázia (BPD) jednou z najčastejších príčin mortality a morbidity u veľmi nezrelých novorodencov. Poškodenie pľúc je multifaktoriálne a významnou mierou sa na jeho vzniku podieľa aj dĺžka invazívnej ventilácie [4, 13, 14, 15].
Cieľom predkladanej práce bolo vyhodnotenie vplyvu iniciálneho ventilačného manažmentu na incidenciu BPD a ďalšie ochorenia u novorodencov narodených v 24.–27. týždni gravidity.
Metodika
Retrospektívna analýza incidencie BPD u novorodencov narodených s gestáciou 24 + 0 až 27 + 6 týždňov od narodenia až do prepustenia alebo do 40 týždňov postmenstruačného veku. Do analýzy boli zahrnutí novorodenci narodení na Novorodeneckej klinike FNsP Nové Zámky v sledovanom období od 1. 1. 2005 do 31. 12. 2009.
Pacienti boli rozdelení do dvoch skupín. Prvú skupinu tvorili novorodenci, ktorí boli v pôrodnej sále po aplikácii surfaktantu iniciálne napojení na N-CPAP („S“ + N-CPAP), druhú skupinu tvorili novorodenci, ktorí po aplikácii surfaktantu naďalej vyžadovali umelú pľúcnu ventiláciu („S“ + UPV). Indikáciou pre podanie surfaktantu v pôrodnej sále bol do roku 2008 gestačný vek <28 týždňov a od roku 2008 boli akceptované indikačné kritériá uvedené v zborníku Ministerstva zdravotníctva (tab. 1) [35].
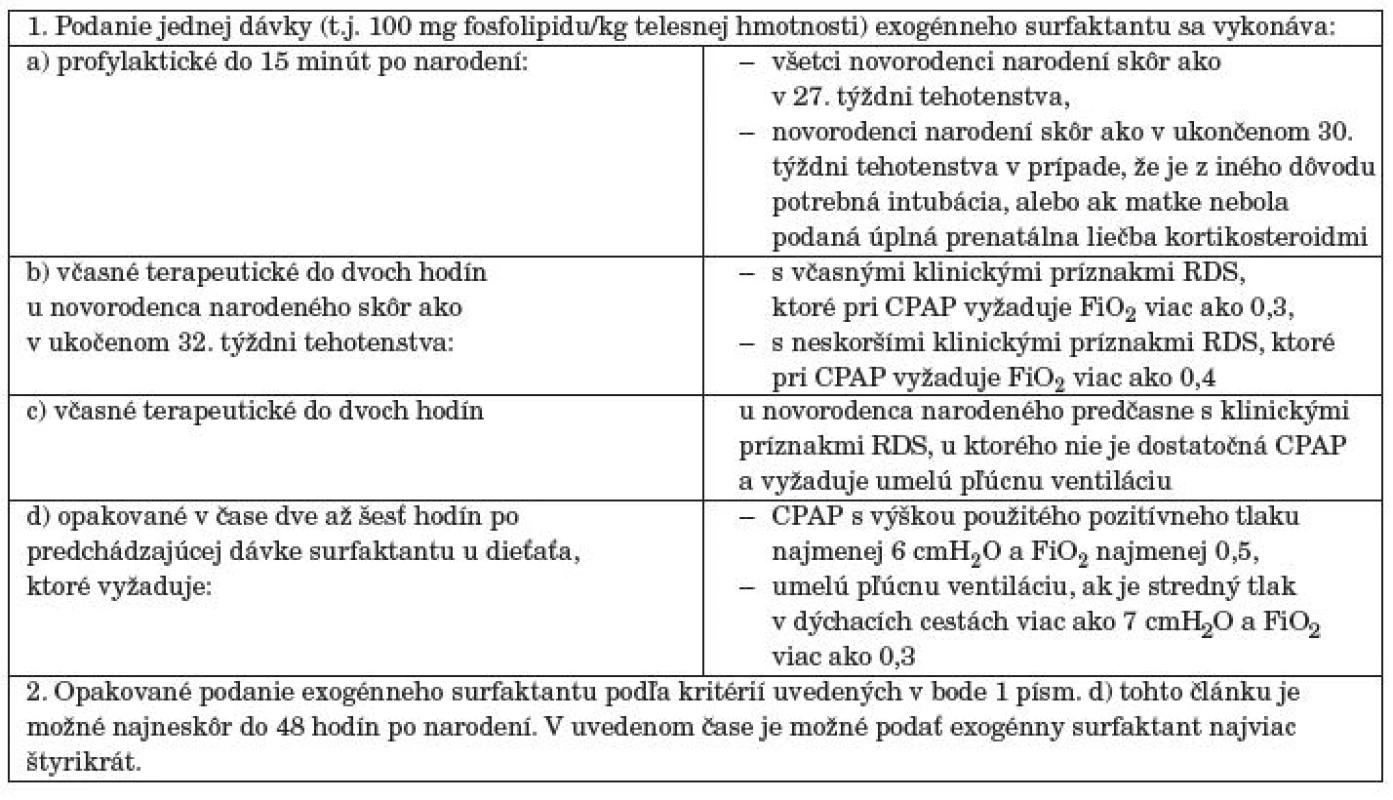
Novorodenci boli po aplikácii surfaktantu pri spontánnej dychovej aktivite extubovaní na N-CPAP. Iniciálne bola hodnota koncového tlaku nastavená na 5 cmH2O a frakcia inspirovaného kyslíka 0,4 (podľa aktuálnej saturácie krvi kyslíkom, meranej pulznou oxymetriou). U novorodencov bez spontánnej dychovej aktivity sme pokračovali v umelej pľúcnej ventilácii. Kritériom pre zlyhanie N-CPAP bolo zvýraznenie respiračnej tiesne (tachypnoe, dyspnoe), apnoické pauzy (nereagujúce na mechanickú stimuláciu, >6 za 6 h s potrebou stimulácie, alebo >1 epizóda vyžadujúca použitie vaku a masky), potreba zvýšenia FiO2 >0,6; pCO2 >60 mmHg a pH <7,25.
Vyhodnocovaná bola incidencia jednotlivých foriem BPD (klasifikácia podľa konsenzu NICHD) [31], sledované boli demografické ukazovatele, použitie kortikosteroidov pre CLD a komorbidita (PTX, ROP – hodnotenie podľa medzinárodnej klasifikácie, PDA, NEC, IVH III–IV – klasifikácia podľa Papile, cPVL) v oboch skupinách. Pri vyhodnocovaní získaných údajov bolo použité štatistické vyhodnocovanie s použitím Mann-Whitneyvho U-testu a chí-kvadrát testu. Hodnota p <0,05 bola použitá ako indikátor štatistickej významnosti.
Výsledky
V sledovanom období sme na našom pracovisku hospitalizovali 92 novorodencov narodených na Novorodeneckej klinike FNsP Nové Zámky s gestáciou 24 + 0 až 27 + 6 týždňov.
Zo súboru boli vylúčení novorodenci, u ktorých nebolo možné vyhodnotenie incidencie BPD v dôsledku prekladu pacienta pred ukončením 36. týždňa PMA a exitovaní pacienti. Celkový počet pacientov zaradených do analýzy incidencie BPD bol 60.
Pri vyhodnocovaní incidencie BPD boli pacienti rozdelení na základe iniciálneho ventilačného manažmentu v pôrodnej sále do dvoch skupín. Prvú skupinu („S“ + N-CPAP) tvorili pacienti, ktorí boli po aplikácii surfaktantu iniciálne napojení na N-CPAP, ich počet bol 23 (38,3 %). Ku zlyhaniu CPAP došlo u 3 pacientov (13 %).
Druhú skupinu pacientov („S“ + UPV) tvorili novorodenci, ktorí vyžadovali po aplikácii surfaktantu pokračovanie v UPV, ich počet bol 37 (61,7 %).
V rámci demografických údajov sme sledovali gestáciu, pôrodnú hmotnosť, pohlavie, spôsob pôrodu, antenatálne steroidy, predčasný odtok plodových vôd a gestózu v oboch skupinách (tab. 2).
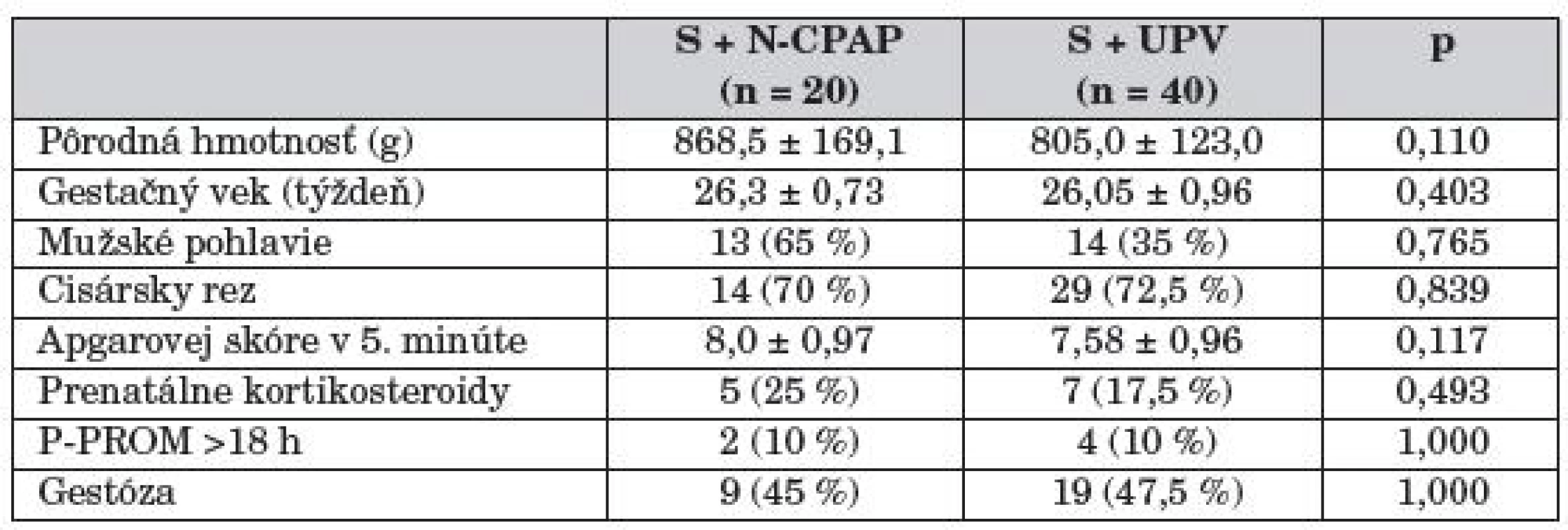
Priemerný gestačný vek novorodencov v skupine „S“ + N-CPAP bol 26,3 týždňa, v skupine „S“ + UPV 26,1 týždňov. Priemerná pôrodná hmotnosť novorodencov v skupine „S“ + N-CPAP bola 868 g, v skupine „S“ + UPV 805 g. V skupine „S“ + N-CPAP bolo 65 % novorodencov mužského pohlavia, v skupine „S“ + UPV 35 %. Cisárskym rezom bolo v skupine „S“ + N-CPAP porodených 70 % novorodencov, v skupine „S“ + UPV 72,5 % novorodencov. Úplnú prenatálnu kortikosteroidnú prípravu dostalo v skupine „S“ + N-CPAP 25 % matiek, v skupine „S“ + UPV 17,5 % matiek. Predčasný odtok plodových vôd sa vyskytoval u 10 % matiek v oboch skupinách. Gestóza bola evidovaná u 45 % matiek v skupine „S“ + N-CPAP a v skupine „S“ + UPV u 47,5 % matiek.
Vyhodnotená bola i priemerná dĺžka hospitalizácie. Doba hospitalizácie v skupine „S“ + N-CPAP bola priemerne 71,3 dní a v skupine „S“ + UPV 84,9 dní.
Známky BPD nemalo 70 % novorodencov iniciálne stabilizovaných na N-CPAP. V skupine novorodencov iniciálne stabilizovaných na UPV sme BPD neevidovali u 17,5 % pacientov. Incidencia miernej formy BPD v skupine pacientov iniciálne stabilizovaných na N-CPAP bola 25 %, v skupine UPV 70 %. Incidencia strednej formy BPD v skupine pacientov iniciálne stabilizovaných na N-CPAP bola 5 %, v skupine UPV 12,5 %. Závažnú formu BPD sme neevidovali u žiadneho pacienta v oboch skupinách (graf 1).

Terapiu kortikosteroidmi pre bronchopulmonálnu dyspláziu vyžadovalo 35 % pacientov v skupine iniciálne stabilizovaných na UPV.
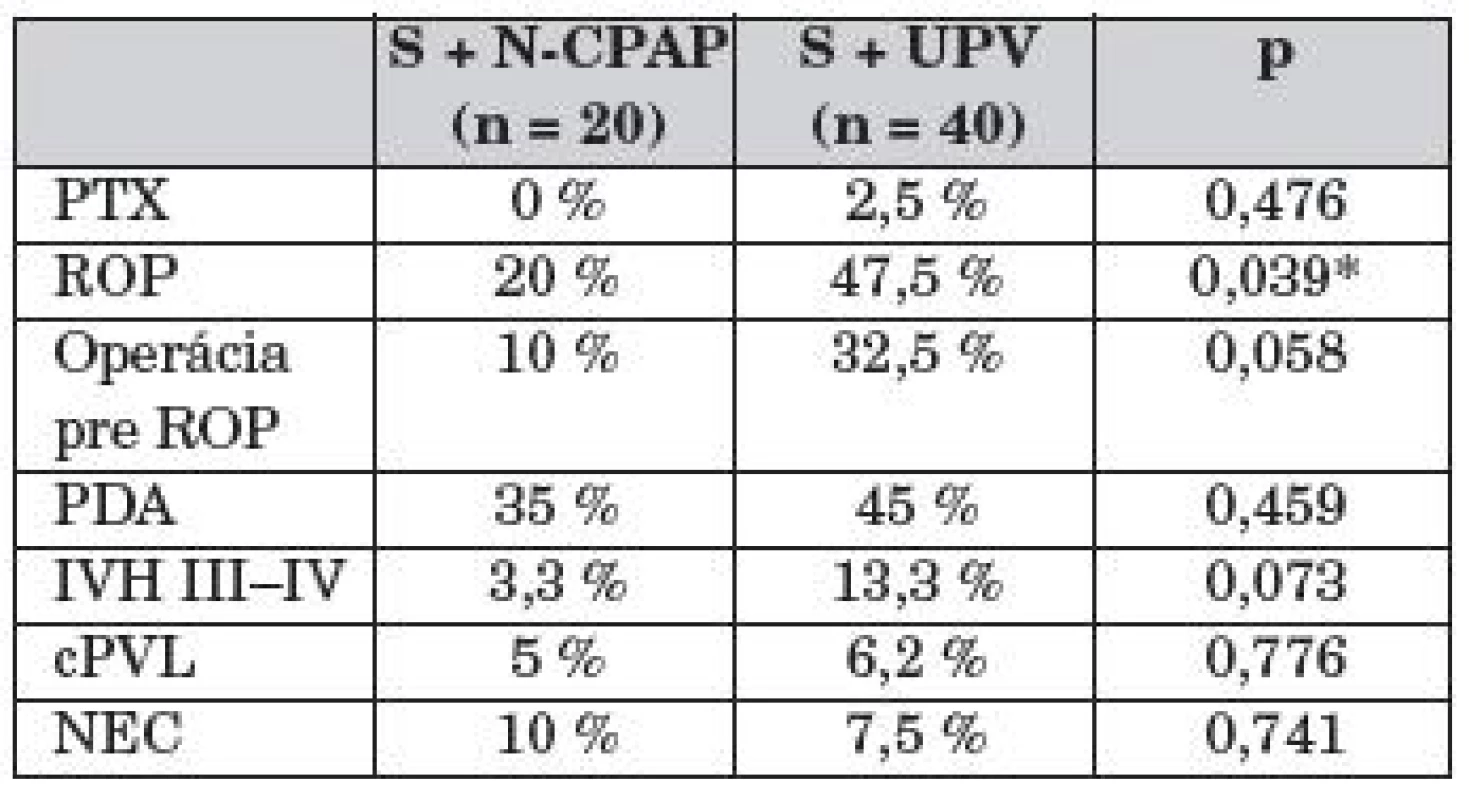
Sledovali sme a porovnali incidenciu komorbidít (PTX, ROP, PDA, NEC, IVH III–IV, cPVL) u pacientov v oboch skupinách (tab. 3).
Diskusia
Prvým krokom v rámci stabilizácie respirácie (prípadne resuscitácie) predčasne narodených detí v pôrodnej sále je vytvorenie funkčnej reziduálnej kapacity a následná neinvazívna ventilácia, ktorej cieľom je minimalizácia poškodenia pľúc a následného vývoja BPD, ako aj iných komplikácií s tým súvisiacich. V súčasnosti je včasný manažment ventilácie novorodencov s veľmi nízkou pôrodnou hmotnosťou veľkou dilemou. Otázkou je prednostné včasné použitie N-CPAP bezprostredne po pôrode alebo použitie profylaktického surfaktantu s následnou extubáciou a zahájením N-CPAP.
Posledné práce ukázali, že v skutočnosti 60–70 % novorodencov narodených v 26. až 28. týždni gravidity a každé dieťa narodené v 25. týždni gestácie a menej bolo v pôrodnej sále intubovaných [8, 23]. Existuje dostatok dôkazov podporujúcich benefit profylaktického podávania surfaktantu na redukciu mortality a respiračnej morbidity [10]. Avšak už samotné podanie surfaktantu je spojené s potrebou endotracheálnej intubácie. Použitie mechanickej ventilácie predovšetkým počas prvých dní života zvyšuje riziko vzniku BPD. Mechanická ventilácia prvý deň života zvyšuje pravdepodobnosť vývinu CLD 13-násobne, táto pravdepodobnosť sa pri neskoršej iniciácii mechanickej ventilácie v priebehu prvého týždňa života znižuje [33].
Niektoré štúdie naznačujú, že N-CPAP môže byť zahájený pri narodení u väčšiny detí s gestáciou viac ako 25 týždňov [16], avšak pozorovacie štúdie samy o sebe nemajú dostatok dôkazov pre zmenu klinickej praxe. Štúdie s využitím iniciálneho N-CPAP [6, 11, 21, 22, 28] uvádzajú potrebu randomizovaných, kontrolovaných štúdií porovnávajúcich N-CPAP s intubáciou a ventiláciou. Štúdia Te Pasa podporila využitie včasného N-CPAP na pôrodnej sále s aplikáciou surfaktantu až pri potrebe intubácie alebo iniciálnej umelej pľúcnej ventilácie [30]. Finner a Carlo v randomizovanej štúdii poukázali na možnosť včasného použitia N-CPAP u novorodencov narodených v 25.–28. týždni gestácie [8]. Kontrolovaná randomizovaná štúdia COIN (Kontinuálny CPAP alebo intubácia po pôrode) autorov Morley a kol. bola zameraná na dôkaz hypotézy, že využitie N-CPAP u novorodencov narodených v 25. až 28. týždni gestácie včasne po pôrode redukuje úmrtnosť a bronchopulmonálnu dyspláziu. Výsledky štúdie však túto hypotézu nepotvrdili. V skupine pacientov s N-CPAP autori evidovali viac pacientov s komplikáciou v zmysle pneumotoraxu, avšak menej pacientov vyžadovalo kyslík 28. deň života a kratšia bola aj dĺžka ventilácie [23]. Nasálny kontinuálny pozitívny tlak v dýchacích cestách (N-CPAP) v kombinácii s včasným profylaktickým podaním surfaktantu môže byť efektívnou a menej škodlivou metódou, ktorá umožňuje zníženie potreby umelej pľúcnej ventilácie [2], avšak jeho prospech nebol preukázaný u novorodencov narodených pred 28. týždňom tehotenstva [24]. Booth vo svojej práci prezentoval možnosť účinnej liečby nasálnym CPAP aj u novorodencov s gestáciou menej ako 26 týždňov [3].
Liečba surfaktantom je dostupná už 25 rokov. Surfaktant spoločne s antenatálnymi steroidmi zlepšuje prežívanie nezrelých novorodencov. Profylaktická liečba, hoci sa zdá byť ideálnou, vystavuje niektorých novorodencov, ktorí by mohli byť iniciálne stabilizovaní pomocou N-CPAP, intubácii a ventilácii, čo môže zvýšiť riziko bronchopulmonálnej dysplázie [29]. Mnohí autori obhajujú elektívnu intubáciu a včasné podanie surfaktantu [9, 25, 26, 31], iní volia ako alternatívny prístup včasný N-CPAP a selektívnu liečbu surfaktantom [31].
Verder v multicentrickej kontrolovanej štúdii randomizoval novorodencov s gestáciou menej ako 30. týždeň a diagnózou RDS na dve skupiny, novorodencom v prvej skupine bol včasne aplikovaný surfaktant a nasálny CPAP. Pacientom v druhej skupine bol včasne aplikovaný N-CPAP a surfaktant bol podávaný terapeuticky. Výsledky práce preukázali zlepšenie oxygenácie a redukciu potreby mechanickej ventilácie v skupine, ktorej bol včasne aplikovaný surfaktant a nasálny CPAP, avšak nebol zistený rozdiel v incidencii BPD a IVH v oboch skupinách [34]. Výsledky metaanalýzy šiestich prác publikované v Cochrane Review preukázali, že použitie surfaktantu s následnou rýchlou extubáciou u novorodencov znížilo potrebu mechanickej ventilácie a znížilo taktiež riziko pneumotoraxu v porovnaní s novorodencami, ktorým bol surfaktant aplikovaný neskoro [27].
Manažment ventilácie ELBWI na našom pracovisku v sledovanom období zahŕňal profylaktické podanie surfaktantu na základe vyššie uvedených kritérií s následným odpojením na N-CPAP, alebo profylaktickú aplikáciu surfaktantu s ďalšou umelou pľúcnou ventiláciou. V sledovanom období sme v súvislosti s podávaním surfaktantu dodržiavali indikačné kritéria platné pre dané obdobie, kde bola akceptovaná profylaktická aplikácia surfaktantu do 27. týždňa tehotenstva. Hoci súčasné indikačné kritériá pre profylaktické podávanie surfaktantu platné pre Slovenskú republiku nie sú v súlade s novým európskym odporučením z roku 2010 [36], vzhľadom na nízku úroveň centralizácie rizikových gravidít v Slovenskej republike ako i neúplnú či absentujúcu antenatálnu prípravu matiek, ktoré prichádzajú na pôrodnú sálu neskoro, považujeme v súčasnosti dodržiavanie indikačných kritérií uvedených vo Vestníku MZ Slovenskej republiky za optimálne riešenie pri znižovaní úmrtnosti a chorobnosti extrémne nezrelých novorodencov.
Skupina „S“ + N-CPAP bola porovnaná so skupinou pacientov „S“ + UPV. Pri vyhodnotení oboch skupín v rámci demografických ukazovateľov z aspektu gestácie nebol zistený signifikantný rozdiel (26,3 vs 26,1 týždňov, p = 0,403), neevidovali sme signifikantný rozdiel ani v pôrodnej hmotnosti (868 g vs 805 g, p = 0,110). Štatisticky významný rozdiel sme neevidovali ani v zastúpení novorodencov mužského pohlavia (65 % vs 35 %, p = 0,765). Obe skupiny boli porovnateľné z aspektu Apgarovej skóre v 5. minúte života (8,0 vs 7,58, p = 0,117). Pri vyhodnotení podávania antenatálnych kortikosteroidov matke nebolo zistené signifikantne častejšie podanie úplnej steroidnej profylaxie ani v jednej z oboch skupín (25 % vs 17,5 %, p = 0,493). Nízke percento antenatálne aplikovaných steroidov pravdepodobne súvisí s nízkym percentom centralizácie rizikových gravidít ako aj s vyšším počtom matiek, ktoré boli hospitalizované na našej klinike a porodili do 24 hodín od prijatia a teda len pri neúplnej alebo chýbajúcej antenatálnej príprave.
Pri porovnaní oboch skupín sme neevidovali častejší výskyt gestózy u matiek (45 % vs 47,5 %, p = 1,0), ani výskyt predčasného odtoku plodových vôd (10 % vs 10 %, p = 1,0). Pri vyhodnotení spôsobu pôrodu sme neregistrovali významný rozdiel z aspektu pôrodu cisárskym rezom (70 % vs 72,5 %, p = 0,839).
Výsledky práce autorov Aly a kol. preukázali skrátenie dĺžky hospitalizácie u pacientov iniciálne stabilizovaných na N-CPAP [1]. Dani a kol. preukázali významne dlhšiu dobu hospitalizácie na NICU u pacientov, ktorí boli iniciálne stabilizovaní po podaní profylaktického surfaktantu na UPV [5]. Výsledky našej analýzy rovnako preukázali významne dlhšiu dobu hospitalizácie v skupine pacientov iniciálne stabilizovaných na UPV (71,3 vs 84,9 dní, p = 0,010). Práca autorov Geary a kol. prezentovala 24% incidenciu miernej a strednej formy a 11% incidenciu závažnej formy BPD u pacientov iniciálne stabilizovaných po podaní surfaktantu na N-CPAP [9]. V skupine našich pacientov iniciálne stabilizovaných na N-CPAP sme evidovali signifikantne vyšší počet pacientov bez bronchopulmonálnej dysplázie v porovnaní so skupinou stabilizovaných na UPV (70 % vs 17,5 %, p = 0,001). Výsledky našej retrospektívnej analýzy preukázali významne nižšiu incidenciu miernej formy BPD v skupine novorodencov s gestáciou 24+0 až 27+6 iniciálne stabilizovaných včasnou aplikáciou surfaktantu a N-CPAP v porovnaní s novorodencami stabilizovanými včasnou aplikáciou surfaktantu s následnou umelou pľúcnou ventiláciou (25 % vs 70 %, p = 0,001). Incidencia strednej formy BPD bola nižšia v skupine N-CPAP v porovnaní s UPV (5 % vs 12,5 %, p = 0,361).
Sledovali sme a porovnali incidenciu komorbidít v oboch skupinách. Hoci práca Morleya preukázala, že použitie N-CPAP zvyšuje riziko vzniku air leaku [23], v skupine našich pacientov primárne stabilizovaných na N-CPAP sme neevidovali žiadneho pacienta s PTX, kým v skupine UPV sme PTX zaznamenali u 2,5 % pacientov (p = 0,476). Pri porovnaní ďalších komorbidít v skupine N-CPAP a UPV sme zaznamenali signifikantne nižšiu incidenciu ROP (20 % vs 47,5 %, p = 0,039), menší počet operácií pre ROP (v skupine „S“ +N-CPAP boli operovaní len 2 pacienti, 10 % vs 32,5 %, p = 0,058), nižšia bola aj incidencia IVH III–IV (3,3 % vs 13,3 %, p = 0,073) a cPVL (5 % vs 6,2 %, p = 0,776). Včasná liečba s použitím N-CPAP môže alterovať kaskádu mediátorov zodpovedných za uzatvorenie PDA [40], alternatívne môže CPAP liečba znížiť pľúcnu vaskulárnu rezistenciu a tým zvýšiť ľavo-pravý tok cez PDA a bráni tým jeho uzatvoreniu. Paradoxne, výsledky našej analýzy preukázali nižšiu incidenciu PDA v skupine „S“ + N-CPAP (35 % vs 45 %, p = 0,459). Incidencia nekrotizujúcej enterokolitídy bola mierne vyššia v skupine N-CPAP v porovnaní s UPV (10 % vs 7,5 %, p = 0,741) (tab. 2).
Záver
Okamžité napojenie na N-CPAP bezprostredne po aplikácii surfaktantu u novorodencov s gestáciou 24+0 až 27+6 preukázalo benefit v nižšej incidencii BPD, nižšej incidencii komorbidít ako i v skrátení dĺžky hospitalizácie. Iniciálna stabilizácia extrémne nezrelých novorodencov na N-CPAP pravdepodobne bude i naďalej trendom v rámci prístupu k ventilácii v pôrodnej sále.
Skratky:
BPD – bronchopulmonálna dysplázia, CLD – chronické pľúcne ochorenia, cPVL – cystické periventrikulárne leukomalácie, ELBWI – extrémne nezrelí novorodenci, IVH – intraventrikulárne krvácanie, MV – mechanical ventilation, N-CPAP – nasálny kontinuálny pozitívny tlak v dýchacích cestách, NICHD – National Institute of Child Health and Human Development, NEC – nekrotizujúca enterokolitída, PDA – perzistujúci arteriálny duktus, PMA – postmenstruačný vek, P-PROM – predčasný odtok plodových vôd pri predčasnom pôrode, PTX – pneumotorax, ROP – retinopatia nezrelých, t.g. – týždeň gestácie, UPV – umelá pľúcna ventilácia
MUDr. Klaudia Demová, PhD.
Novorodenecká klinika FNsP
Slovenská 11
940 34 Nové Zámky
Slovenská republika
e-mail: neonatal@nspnz.sk
Sources
1. Aly H, Massaro AN, El-Mohandes AAE. Can delivery room management impact the length of hospital stay in premature infants? J. Perinatol. 2006; 26 : 593–596.
2. Bohlin K, Jonsson B, Gustafsson AS, et al. Continuous positive airway pressure and surfactant. Neonatology 2008; 93 : 309–315.
3. Booth C, Premkumar MH, Yannoulis A, et al. Sustainable use of continuous positive airway pressure in extremely preterm infants during the first week after delivery. Arch. Dis. Child Fetal. Neonatal. Ed. 2006; 91 : 398–402.
4. Clark RH, Gerstmann DR, Jobe AH, et al. Lung injury in neonates: causes, strategies for prevention and long-term consequences. J. Pediatr. 2001; 139 : 478–486.
5. Dani C, Bertini G, Pezzati M, et al. Early extubation and nasal continuous positive airway pressure after surfactant treatment for respiratory distress syndrome among preterm infants <30 weeks’ gestation. Pediatrics 2004; 113 : 560–563.
6. Dunn MS, Reilly MC. Approaches to the initial respiratory management of preterm neonates. Paediatr.Respir. Rev. 2003; 4 : 2–8.
7. Fanaroff AA, Stoll BJ, Wright LL, et al. NICHD Neonatal Research Network: Trends in neonatal morbidity and mortality for very low birth weight infants. Am. J. Obstet. Gynecol. 2007; 196 : 14 147.1–147. e8.9.
8. Finer NN, Carlo WA, Duara S, et al. Delivery room continuous positive airway pressure/positive endexpiratory pressure in extremely low birth weight infants: a feasibility trial. Pediatrics 2004; 114 : 651–657.
9. Geary C, Caskey M, Fonseca R, et al. Decreased incidence of bronchopulmonary dysplasia after early management changes, including surfactant and nasal continuous positive airway pressure treatment at delivery, lowered oxygen saturation goals, and early amino acid administration: A historical cohort study. Pediatrics 2008; 121(1): 89–96.
10. Halliday H. Surfactant, past, present and future. J. Perinatol. 2008; 28: S47–S56.
11. Halliday HL. Continuous positive airway pressure. Acta Paediatr. 1993; 82 : 1028–1028.
12. Hermes-DeSantis ER, Clyman RI. Patent ductus arteriosus: pathophysiology and management. J. Perinatol. 2006; 26: S14–S18.
13. Jobe A, Bancalari E. Bronchopulmonary dysplasia. Am. J. Respir. Crit. Care Med. 2001; 163 : 1723–1729.
14. Jobe A. Antenatal factors and the development of bronchopulmonary dysplasia. Semin. Neonatal. 2003; 8 : 9–17.
15. Jobe AH, Ikegami M. Mechanism initiating lung injury in the preterm. Early Hum. Dev. 1998; 53 : 81–94.
16. Kamper J, Ringsted C. Early treatment of idiopathic respiratory distress syndrome using binasal continuous positive airway pressure. Acta Paediatr. Scand. 1990; 79 : 581–586.
17, Kobaly K, Schluchter M, Minich Net, et al. Outcomes of extremely low birth weight (<1000 g) and extremely low gestational age (<28 weeks) infants with bronchopulmonary dysplasia: effects of practice changes in 2000 to 2003. Pediatrics 2008; 121 : 73–81.
18. Kramer BW. The respiratory distress syndrome (RDS) in preterm infants. Intensivmedizin und Notfallmedizin 2007; 44(7): 403–408.
19. Kraybill EN, Runyan DK, Bose CL, et al. Risk factors for chronic lung disease in infants with birth weights of 751 to 1000 grams. J. Pediatr. 1989; 115 : 115–120.
20. Landmann E, Misselwitz B, Steiss JO. Mortality and morbidity of neonates born at <26 weeks gestation (1998–2003). A population based study. J. Perinatol 2008. online; doi: 10.1515/JPM.2008.016.
21. Lundstrom KE, Griesen G. Early treatment with nasal CPAP. Acta Paediatr. 1993; 82 : 856–856.
22. Lundstrøm KE. Early nasal continuous positive airway pressure for preterm neonates: the need for randomized trials. Acta Paediatr. 2003; 92 : 1124–1126.
23. Morley CJ, Davis PG, Doyle LW, et al. COIN Trial Investigators. Nasal CPAP or intubation at birth for very preterm infants. N. Engl. J. Med. 2008; 358(7): 700–708.
24. Plavka R, Keszler M. Interaction between surfactant and ventilatory support in newborns with primary surfactant deficiency. Biology of the Neonate 2003; 84(1): 89–95.
25. Sekar KC, Corff KE. To tube or not to tube babies with respiratory distress syndrome. To tube or not to tube in RDS. J. Perinatol. 2009; 29 : 68–72.
26. Soll RF, Morley CJ. Prophylactic versus selective use of surfactant in preventing morbidity and mortality in preterm infants. Cochrane Database Syst. Rev. 2001; CD000510.
27. Stevens TP, Blennow M, Soll RF. Early surfactant administration with brief ventilation vs selective surfactant and continued mechanical ventilation for preterm infants with or at risk for respiratory distress syndrome. Cochrane Database Syst. Rev. Issue 3, 2004.
28. Subramaniam P, Henderson-Smart DJ, Davis PG. Prophylactic nasal continuous positive airways pressure for preventing morbidity and mortality in very preterm infants. Cochrane Database Syst. Rev. 2005; 3: CD001243–CD001243.
29. Sweet DG, Halliday HL. The use of surfactants in 2009. Arch. Dis. Child Educ. Pract. Ed. 2009; 94 : 78–83.
30. Te Pas AB, Lopriore E, et al. Early respiratory management of respiratory distress syndrome in very preterm infants and bronchopulmonary dysplasia: A case-control study. PLoS ONE 2007; 2(2): 192.
31. Te Pas AB, Walther FJ. Ventilation of very preterm infants in the delivery room. Current Pediatric Reviews 2006; 2 : 87–197.
32. Tommiska V, Heinonen K, Lehtonen L, et al. No improvement in outcome of nationwide extremely low birth weight infant population between 1996–1997 and 1999–2000. Pediatrics 2007; 119 : 29–36.
33. Van Marter LJ, Allered EN, Pagano M, et al. Do clinical markers of barotrauma and oxygen toxicity explain interhospital variation in rates of chronic lung disease? The Neonatology Committee for the Developmental Network. Pediatrics 2000; 105(6): 1194–1201.
34. Verder H, Albertsen P, Ebbesen F, et al. Surfactant and Nasal-Cpap Before 30 Weeks of Gestation. European Society for Pediatric Research Abstracts. September 1997; Vol. 42, Issue 3, 414.
35. Vestník MZ zo dňa 12. decembra 2008, čiastka 57, číslo 23344/2008OZS: Odborné usmernenie MZ SR pre profylaxiu a liečbu syndrómu dychovej tiesne novorodencov exogénnym surfaktantom.
36. Sweet DG, Carnielli V, Greisen G, et al. Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2010 Update. Neonatology 2010; 97 : 402–417.
Labels
Neonatology Paediatrics General practitioner for children and adolescentsArticle was published in
Czech-Slovak Pediatrics

2010 Issue 9
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- Expression Pattern of Homeodomain Genes Does Not Define the Known Subgroups of Childhood Acute Lymphoblastic Leukemias
- The Effect of Initial Management of Ventilation on the Incidence of Bronchopulmonary Dysplasia and Other Morbidities in Neonates Born at 24th–27th Weeks of Gestation at Clinic of Neonatology Slovak University Hospital Nove Zamky
- Neonatal Hydrocephalus – The Value of Evaluation of the Brain by Means of Sonography
- Congenital Hyperinsulinism – Most Frequent Cause of Persistent Hypoglycemia in Newborns and Infants
- 19th Annual Meeting of the European Society for Pediatric Clinical Research (ES-PCR)
- ABSTRACTS
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Congenital Hyperinsulinism – Most Frequent Cause of Persistent Hypoglycemia in Newborns and Infants
- Neonatal Hydrocephalus – The Value of Evaluation of the Brain by Means of Sonography
- The Effect of Initial Management of Ventilation on the Incidence of Bronchopulmonary Dysplasia and Other Morbidities in Neonates Born at 24th–27th Weeks of Gestation at Clinic of Neonatology Slovak University Hospital Nove Zamky
- Expression Pattern of Homeodomain Genes Does Not Define the Known Subgroups of Childhood Acute Lymphoblastic Leukemias
