Mikrochirurgická operace varikokély u dětí a dospívajících – prospektivní srovnání laparoskopické a otevřené subingvinální operace
Microsurgical varicocelectomy in children and adolescents: prospective comparison of laparoscopic and open subinguinal repair
Aim:
To compare outcome of microsurgical varicocelectomy performed by laparoscopy or open using microscope.
Material and methods:
Patients (< 18 years old) with unilateral varicocele grade II–III have been randomly assigned to laparoscopic microsurgical repair (Group L) or to subinguinal microscopic repair (Group M). The research protocol contained age, pubertal stage, testicular size, blood level of LH, FSH and testosterone; spermiogram; surgical details and postoperative course were studied. For final evaluation, patients with minimal follow up of one year were selected (57 in group L, 69 in group M).
Results:
After ∅ 2-year follow up, clinical, hormonal and spermiologic parameters from both groups did not differ significantly. Testicular hypoplasia persisted in 59.4% of patients in Group L and in 50% in Group M. In the laparoscopic repair, length of surgery was ∅ 75 min, in the microscopic repair ∅ 110 min. (after technical modification 99 min) (p = 0.0001); number of divided veins was ∅ 6 and ∅ 13, respectively (p = 0.0001), and periarterial venous network was found in 74% and 94% of patients, respectively. Parenteral analgesia (mostly one injection) was required in 42% of patients in Group L and in 15% of Group M (p = 0.00106). Varicocele persisted in 5.8% (after modification in 3.3%) in Group M, in no patient in Group L.
Conclusion:
Clinical and andrological outcome of both microsurgical repairs is comparable. The laparoscopic repair is shorter with lower number of veins to be divided. The microscopic repair faces higher incidence of periarterial venous network, that must be dissected very safely, the postoperative analgesia is less. It is on the surgeon experience, which type of repair to use.
Key words:
varicocele in children and adolescents, lymphatic sparing varicocelectomy, microsurgical varicocelectomy, laparoscopic varicocelectomy.
:
Radim Kočvara 1; Josef Sedláček 1; Zdeněk Dítě 1; Jaroslav Zvěřina 2; Jana Zvárová 3; Jan Dvořáček 1
:
Urologická klinika 1. LF UK a VFN, Praha
1; Sexuologický ústav 1. LF UK a VFN, Praha
2; EuroMISE centrum, Ústav informatiky AV
ČR v. v. i., Praha
3
:
Ces Urol 2010; 14(3): 148-155
:
Original article
Cíl:
Srovnat výsledky mikrochirurgické operace varikokély provedené laparoskopicky nebo otevřeně pomocí mikroskopu.
Materiál a metoda:
Nemocní s jednostrannou primární varikokélou II.–III. stupně mladší 18 let byli randomizovaně zařazeni k laparoskopické mikrochirurgické operaci (skupina L) nebo k otevřené mikroskopické subingvinální operaci (skupina M). Sledován věk, stadium puberty, velikost varlat, LH, FSH, testosteron a spermiogram, dále sledován průběh operace a pooperační průběh. K závěrečnému hodnocení byli vybráni nemocní s kontrolou minimálně jeden rok po operaci, 57 ve skupině L a 69 ve skupině M.
Výsledky:
V průměru za 2 roky sledování se klinické, hormonální i spermiologické parametry nelišily. Hypoplazie varlete přetrvává u 59,4 % nemocných ve skupině L a u 50 % ve skupině M. Délka operace byla u laparoskopické operace ∅ 75 min, u mikroskopické operace ∅ 110 min (po modifikaci postupu 99 min) (p = 0,0001), počet přerušených žil byl ∅ 6, resp. ∅ 13 (p = 0,0001), periarteriální venózní síť byla zjištěna u 74 %, resp. 94 % nemocných. Silnou analgezii (většinou jednorázově) vyžadovalo 42 % nemocných ve skupině L, 15 % ve skupině M (p = 0,00106). Perzistenci varikokély jsme zaznamenali u 5,8 % (po modifikaci 3,3 %) ve skupině M, u žádného nemocného ve skupině L.
Závěr:
Klinické i andrologické výsledky jsou srovnatelné u obou mikrochirurgických postupů. Laparoskopická operace je kratší s menším počtem přerušených vén. Mikroskopická operace vyžaduje přísnou ochranu artérie při disekci periarteriální venózní sítě, pooperační analgezie je jednodušší. Výběr operačního postupu závisí na zkušenostech operatéra v používání příslušné techniky.
Klíčová slova:
varikokéla u dětí a dospívajících, lymfatika šetřící varikokélektomie, mikrochirurgická varikokélektomie, laparoskopická varikokélektomie.
Úvod
Varikokéla se vyskytuje u cca 15–20 % adolescentů. Bylo prokázáno, že po časné operaci varikokély může původně hypoplastické varle dorůst a že škodlivý účinek varikokély se s délkou trvání zvyšuje. Negativní vliv na fertilitu je zřejmý, přesto chybí kvalitní studie, které by potvrdily zlepšení fertility po operaci (1). Jedním z důvodů může být způsob provedené varikokélektomie (2). Velmi populární je stále operace podle Palomo otevřenou či laparoskopickou cestou (3, 4). Tato operace má málo recidiv, ale přerušení lymfatických cév vede ke vzniku hydrokély u 3–40,4 % nemocných (5) a dále k vývoji hypertrofie varlete u 42–44 % nemocných v důsledku intersticiálního edému (6, 7).
Zachování lymfatických cév varlete je jednou z předností mikrochirurgické subingvinální operace varikokély, která se standardně používá u dospělých a která má i lepší andrologické výsledky (2, 8–11). Tato operace je však technicky obtížnější pro velmi častý výskyt sítě drobných vén obkružujících spermatickou artérii a nebezpečí vzniku atrofie varlete při poranění vnitřní spermatické artérie (12–14). Tento výkon proto vyžaduje použití mikroskopu a zkušenost s ním pracovat. Laparoskopická lymfatika šetřící operace varikokély je nová metoda zavedená do praxe teprve v posledních letech (15, 16). Díky až 20násobnému zvětšení obrazu lze zajistit stejný mikrochirurgický přístup jako při použití mikroskopu. Tato modifikace je spojena s minimálním výskytem pooperační hydrokély i hypertrofie varlete ve srovnání s klasickým vysokým podvazem provedeným laparoskopicky (15). Vzhledem k tomu, že v urologii narůstá zkušenost s používáním mikrochirurgie v laparoskopii, může se mikrochirurgická laparoskopická varikokélektomie stát odpovídající alternativou mikroskopické subingvinální operaci. Rozhodli jsme se proto provést randomizované prospektivní srovnání obou mikrochirurgických postupů včetně stanovení andrologického účinku. Podobná prospektivní studie dosud nebyla provedena.
Materiál a Metoda
V období 6/2004 až 1/2009 byli do studie zařazováni nemocní s varikokélou ve věku do 18 let, kteří byli indikováni k operaci z důvodů hypoplazie varlete, bolesti, pozitivní motivace nemocného či přání rodičů. Dalšími kritérii pro zařazení byla jednostranná varikokéla II.–III. stupně a absence jiné patologie varlete. Nemocní byli randomizovaně rozdělováni do dvou skupin podle způsobu plánované operace varikokély: mikrochirurgická laparoskopická operace, nebo mikroskopická otevřená operace. Randomizace spočívala ve střídavém zařazování do skupin v den, kdy byl nemocný indikován k operaci. Pacienti byli vždy informováni o obou možnostech. Studie byla schválena etickou komisí a informovaný souhlas byl vypracován.
Před operací, za rok po operaci a dále po 17 letech věku byly sledovány toto parametry:
- věk a stadium puberty (podle Tannera),
- velikost levého a pravého varlete (měřeno ultrazvukem metodou rotačního elipsoidu),
- index atrofie (IA) pomocí vzorce: (VR-VL/ VR)*100 (VR – objem pravého varlete, VL objem levého varlete),
- přítomnost venózního refluxu v poloze vleže a vstoje, dále v klidu a při Valsalvově manévru (stanoveno dopplerovskou ultrasonografií),
- bazální sérové hladiny luteinizačního hormonu (LH), folikul stimulačního hormonu (FSH) a testosteronu; dále maximální hladiny po stimulaci 100 μg gonadorelinu,
- spermiologické parametry u nemocných starších 17 let (koncentrace spermií, pohyblivost a morfologie podle kritérií WHO); vyšetření provedeno po 4denní abstinenci, v případě patologického nálezu bylo opakováno.
Hypoplazie varlete byla definována při indexu atrofie ≥ 25 % či při rozdílu ve velikosti varlat větším než 2,0 cm3. Pooperační hypertrofie varlete byla stanovena v případě, když levé varle přesáhlo alespoň o 10 % velikost pravého varlete (tj. IA ≤ -10).
Při operaci byla sledována mikroanatomie svazku vnitřních spermatických cév supraingvinálně, či semenného provazce subingvinálně: počet vén, přítomnost sítě drobných vén kolem artérie, počet lymfatických cév a artérií, dále byl sledován operační čas. V pooperačním období byla sledována spotřeba analgetik. Oba výkony se provádí formou jedno až dvoudenní hospitalizace.
Do závěrečného hodnocení byli zařazeni pouze nemocní, kteří se dostavili na kontrolní vyšetření s odstupem alespoň jednoho roku po operaci:
- I. skupina (L) – 57 nemocných (operovaných laparoskopicky),
- II. skupina (M) – 69 nemocných (operovaných otevřeně pomocí mikroskopu).
Bylo provedeno statistické srovnání vstupních a kontrolních parametrů pomocí t-testu a Wilcoxonova testu. V případě hodnocení shodnosti struktury byl použit χ2 test s Yatesovou korekcí či Fisherův exaktní test, u párových pozorování McNemarův test.
Operační technika
Mikrochirurgická laparoskopická operace
Oba pracovní 5mm vstupy zakládáme na obou stranách od pupku ve dvou třetinách vzdálenosti směrem ke crista iliaca. Nad odstupem chámovodu incidujeme peritoneum a obnažujeme vnitřní spermatické cévy. Přibližujeme optiku k operačnímu poli a získáváme tak až 15–20násobné zvětšení obrazu. Používáme fixátor optiky, abychom předešli její vibraci. Zachycujeme silnou vénu, která je obvykle umístěna laterálně, a roztahujeme celý cévní svazek do šířky. Hledáme vnitřní spermatickou artérii, nejčastěji je umístěna na mediodorzální stěně laterální žíly. Artérie je obvykle doprovázena větším či menším množstvím doprovodných vén, které často tvoří venózní síť. Tyto drobné vény bývají propojeny se silnou žílou, preparací drobných spojek obnažujeme postupně všechny doprovodné menší vény. Identifikujeme lymfatické cévy, které jsou sklovité, některé jemnější jsou doprovázeny drobnou serpentinovitou venulou. Mediálně obvykle nacházíme 1–2 silné vény. Vény přetínáme ultrazvukovým skalpelem poté, co z nich tupou preparací oddělíme doprovodná lymfatika. Svorky používáme výjimečně, zhoršují preparaci a identifikaci dalších cév. Při kontrole reziduálních struktur pak nalézáme jen četná lymfatika a pulzující artérii, případně její pulz ozřejmíme zpětným přitažením venózních pahýlů.
Mikroskopická subingvinální operace
Z řezu před anulus inguinalis externus obnažíme provazec semenný. Zprvu jsme provazec celý uvolnili a zvedali nad ránu pro usnadnění další preparace. Větší manipulace s provazcem vedla u části nemocných ke spazmu artérie. Proto jsme následně ponechali provazec in situ a vyzdvihovali pouze okraje otevřeného m. cremaster. Po lokalizaci chámovodu začínáme preparaci žil v místě, kde konvolut cév pulzuje; pokud pulzaci nevidíme, začínáme u nejsilnější vény. Mikroskopem identifikujeme i chabě pulzující artérii a její doprovodné vény, které téměř vždy tvoří periarteriální síť. Drobné žilní spojky mezi vénami nás vedou k dalším doprovodným vénám, jejich včasné přepálení zabrání krvácení. Po izolaci artérie odstraňujeme všechny drobné i silné vény. Lymfatické cévy odtahujeme stranou. Postupujeme přísně v jedné příčné rovině, odhalíme další lymfatické cévy a obvykle další svazek dvou až tří vén, který může být doprovázen tenkou artérií. Cévy chámovodu vždy pečlivě šetříme. Na konci operace přerušujeme všechny extrafunikulární žíly, které vstupují do ingvinálního kanálu.
Výsledky
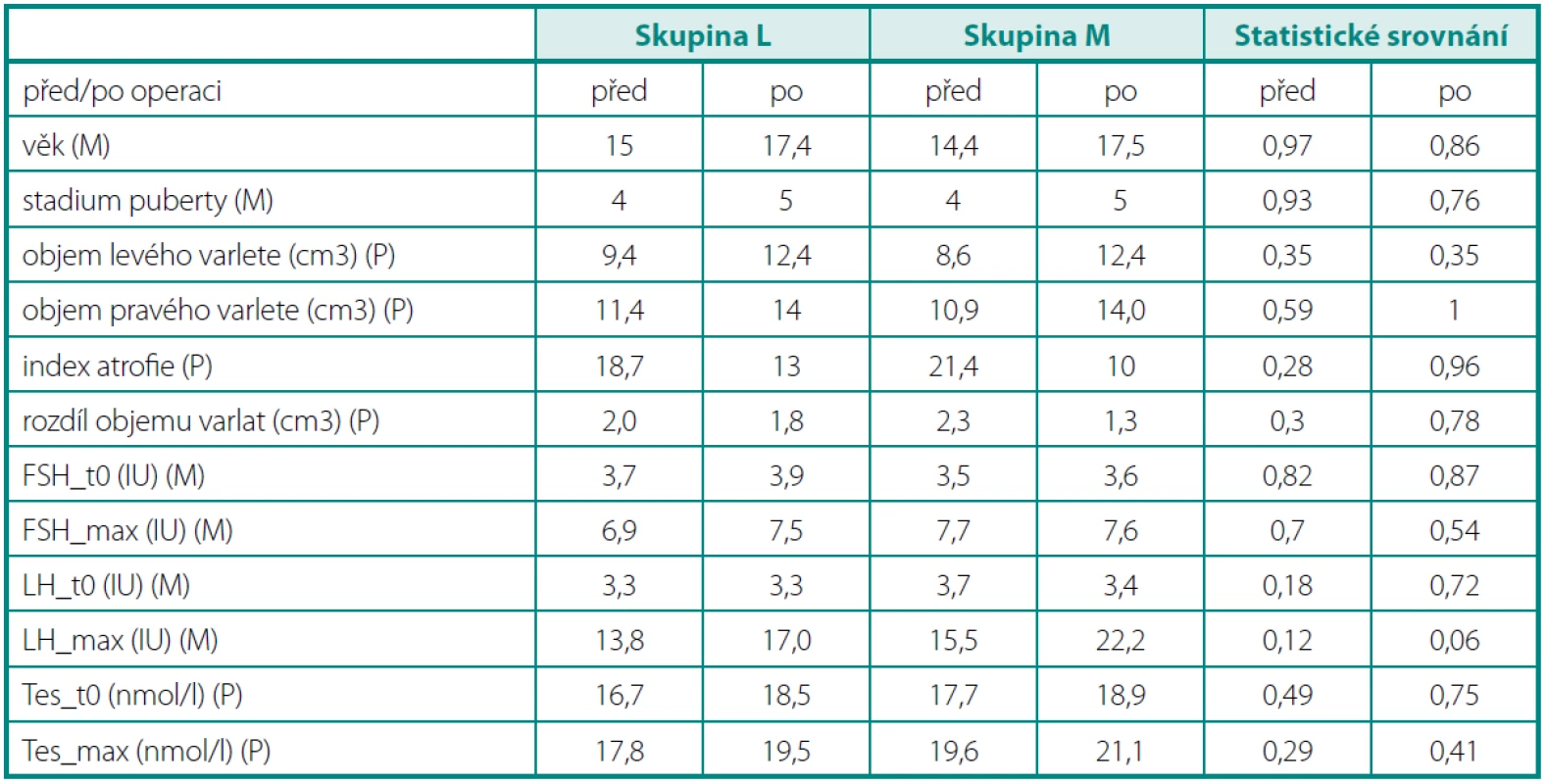
Obě skupiny (L i M) jsou srovnatelné po stránce vstupních klinických a hormonální parametrů (tab. 1).
Srovnání mikroanatomie cévního svazku. U subingvinální operace bylo ošetřeno ∅ 13 žil, u laparoskopické operace (supraingvinalně) ∅ 6 žil (p = 0,0001; Wilcoxon). Periarteriální síť drobných vén byla nalezena u 66 nemocných (94 %) při subingvinální mikroskopické operaci a u 42 nemocných (74 %) při laparoskopické operaci. Nalezli jsme v průměru šest lymfatických cév při operaci na obou úrovních.
Délka operace byla významně delší u mikroskopické operace (medián 110 min, rozpětí 55) než u laparoskopické operace (medián 75 min, rozpětí 26) (p = 0,0001) (Wilcoxon).
Po zavedení modifikovaného postupu s vynecháním mobilizace provazce se délka operace snížila u posledních 30 operací na ∅ 98,5 minut, i to je významně déle než ∅ 75,1 minut u laparoskopické operace (p = 0,00001, t-test).
Komplikace při operaci. Poranění vnitřní spermatické artérie se vyskytlo u dvou nemocných při laparoskopické operaci, kdy musela být artérie zasvorkována; při subingvinální operaci bylo poranění artérie povrchně sešito u jednoho nemocného.
Pooperační analgezie. Čtyřicet dva procent nemocných po laparoskopii a 15 % nemocných po mikroskopické operaci vyžadovalo (většinou jednorázově) podání pyritramidu či tramadolu (p = 0,00106); bez analgezie bylo 49 %, resp. 80 % nemocných (p = 0,00064; χ2 test). V bezprostředním pooperačním průběhu se u jednoho nemocného po laparoskopii objevil podkožní emfyzém šourku, po mikroskopické operaci se otok šourku objevil u čtyř nemocných.
Perzistence varikokély. Nemocní byli sledováni po laparoskopické operaci průměrně 1,95 let, po mikroskopické 2,04 (s rozptylem 1,0–5,1 let). V souboru 57 laparoskopických operací jsme nezaznamenali žádnou perzistenci varikokély. V souboru 69 mikroskopických operací jsme zjistili čtyři recidivy (5,8 %), u posledních 30 pouze v jednom případě (tj. 3,3 %), což může souviset s výše uvedeným modifikovaným operačním postupem.
Srovnání pooperačních klinických a hormonálních parametrů (tab. 1) neukázalo žádné významné rozdíly v růstu obou varlat po operaci při srovnatelném věku a stadiu puberty. Bazální ani stimulační hladiny LH, FSH a testosteronu se po obou typech operací nelišily.
Srovnání spermiologických parametrů po operaci. Vyšetření spermiogramu bylo provedeno u 32 nemocných po laparoskopické operaci a u 28 nemocných po mikroskopické operaci. Průměrná koncentrace spermií byla ve skupině L 62,7, ve skupině M 59,1 milionů/ ml; rychlá progresivní motilita byla nalezena u 30 %, resp. 35 %, normální morfologie u 59 %, resp. 60,5 % nemocných. V žádném ze sledovaných parametrů jsme po operaci nezjistili významné rozdíly mezi oběma skupinami. Patologický spermiogram (podle norem WHO) jsme po operaci nalezli u sedmi nemocných ve skupině L (tj. 21,9 %; 3× oligoastenozoospermie; 4× astenozoospermie); ve skupině M u pěti nemocných (17,9 %; 3× oligoastenozoospermie; 2× astenozoospermie).
Výskyt hypoplazie varlete před a po operaci. Hypoplazie levého varlete se před operací vyskytla ve skupině L u 32 (56,1 %), po operaci u 23 (40,4 %); ve skupině M u 42 (60,9 %), resp. 25 (36,8 %). Procento hypoplazií je po obou operacích významně nižší než před operací (p = 0,04904), resp. (p = 0,0009105); po mikroskopické operaci je statistický rozdíl více vyjádřen i na 1% hladině významnosti (přesný McNemarův test). U pacientů, kteří měli hypoplazii varlete před operací, přetrvává tato hypoplazie po laparoskopické operaci u 19 (59,4 %) a po mikroskopické operaci u 21 (50,0 %) nemocných.
Hypertrofie levého varlete se vyskytla u jednoho nemocného po laparoskopické operaci, u žádného nemocného po mikroskopické operaci. U žádného nemocného z obou skupin se po operaci neobjevila hydrokéla ani atrofie varlete.
Diskuse
Subingvinální mikroskopická operace se stala standardním postupem u dospělých pacientů s varikokélou, o její rozšíření se postarali Goldstein et al. v roce 1992 (8, 11). Posléze se objevila i řada prací u dětských pacientů s nízkým výskytem recidiv a pooperačních hydrokél (17, 18). Použití mikroskopu umožňuje rozpoznat mikroanatomii provazce, umožňuje oddělit drobné vény, doprovázející artérii, jejichž ponechání může být příčinou perzistence varikokély. Při použití zvětšovacích brýlí nelze bezpečně rozeznat pulzaci artérie, jejíž poranění na subingvinální úrovni může vést k atrofii varlete (19). I při použití mikroskopu byla atrofie varlete popsána u dospělých i dětí (13, 14). Atrofie varlete byla také možnou komplikací u antegrádní sklerotizace varikokély (20). Naproti tomu u supraingvinálního přístupu otevřeným či laparoskopickým přístupem nebyla atrofie varlete popsána, i přes podvaz vnitřní spermatické artérie (3, 7, 21). Řada autorů se snaží artérii zachovat, je to však spojeno s vyšším výskytem recidiv (22). Proto někteří se spíše soustředí na zachování lymfatických cév, které detekují pomocí barviva aplikovaného intraskrotálně, a zbytek cévního svazku přerušují (23).
V roce 1999 jsme zavedli do klinické praxe laparoskopickou mikrochirurgickou operaci varikokély. Využili jsme až 15–20násobného zvětšení obrazu a současně fixátoru optiky proti třesu takto zvětšeného obrazu. Tím jsme výrazně snížili výskyt hydrokély a hypertrofie varlete při stejném výskytu recidiv varikokély (15). Následně jsme získali zkušenosti i se subingvinální mikroskopickou technikou (18). Obě tyto techniky se zásadně liší nejen anatomickou strukturou preparovaných cévních svazků, ale i technickým provedením a jiným typem potřebné manuální dovednosti. Naše studie si dala za cíl stanovit, zda výsledky obou operací jsou srovnatelné z hlediska operační zátěže, možných komplikací a andrologického účinku. Díky přísné randomizaci byly obě skupiny plně srovnatelné (tab. 1). Po průměrně dvouletém sledování jsme zjistili srovnatelný vývoj velikosti varlat včetně částečného urychlení růstu hypoplastického varlete u 40–50 % nemocných, podobně srovnatelné byly i hormonální výsledky (tab. 1). U části nemocných starších 17 let jsme zjistili srovnatelné spermiologické parametry s nálezem patologických hodnot u 17,4 % operovaných pod mikroskopem a 21,5 % operovaných laparoskopický. Zampieri popisuje patologický spermiogram u 30–32 % adolescentů po laparoskopické operaci, přičemž jednotlivé parametry byly horší po přerušení i artérie (22).
Celkový operační čas byl významně delší při mikroskopické operaci (110 minut vs. 75 minut). Čas mikroskopické operace v písemnictví kolísá od 65 do 140 minut (8, 9, 17, 24). Souvisí to s rozdílnou anatomií cévního svazku, kdy na subingvinální úrovní bylo třeba přerušit více než dvojnásobné množství vén. Navíc na této úrovni nacházíme, podobně jako Hopps et al., u téměř všech nemocných periarteriální síť drobných vén, která musí být pečlivě oddělena, aby nevzniklo poranění artérie s následnou atrofií varlete (12). To je důvod, proč je mikroskopická operace považována za technicky obtížnější výkon. Operační čas se nám podařilo částečně zkrátit (na ∅ 99 min) omezením mobilizace provazce, které zabránilo vzniku spazmu artérie, a dále snazším vyhledáváním extrafunikulárních žil na úrovní anulus inguinalis externus. Periarteriální venózní síť jsme nalezli také u většiny nemocných (74 %) při laparoskopické operaci, což je v nesouhlasu s tvrzením Hoppse et al., který jej popsal jen u třetiny nemocných na ingvinální úrovni (12). Přehlédnutí této sítě doprovodných drobných vén je nejspíše příčinou častějších recidiv u artérie šetřící laparoskopické varikokélektomie.
Atrofii varlete jsme nezaznamenali v žádné skupině. U mikroskopické operace jsme v jednom případě stehem ošetřili povrchní lézi artérie, u laparoskopické operace jsme ve dvou případech byli nuceni artérii přerušit pro krvácení. Po laparoskopické operaci více nemocných vyžadovalo aplikací silnějších analgetik (většinou jednorázově). Perzistenci varikokély jsme u mikroskopické operace po zavedení výše uvedené modifikace zaznamenali u jednoho nemocného (3,3 %). U laparoskopické operace jsme ve sledovaném souboru perzistenci nezjistili. Tento příznivý nález, který je lepší, než bylo původně publikováno (15), vychází z modifikace laparoskopické mikrochirurgické techniky zaměřené právě na detekci a přerušení drobných vén doprovázející artérii, jejich vzájemné propojení usnadňuje jejich identifikaci a odlišení od drobných lymfatik. Identifikace silnějších vén a lymfatik je pak technicky snazší.
Všechny dosavadní publikace srovnávající různé techniky operací varikokély u dětí a adolescentů se zaměřují na výskyt perzistence varikokély, hydrokél, případně urychlení růstu varlete Jen vzácně srovnávají celkový andrologický efekt operace, tj. hormonální a spermiologické vyšetření (22). Dosud byla publikována jediná práce srovnávající uvedené dvě mikrochirurgické techniky. Jednalo se o retrospektivní studii s podobným závěrem nálezu vyššího počtu přerušených vén a delšího operačního času u mikroskopické operace (45 vs. 140 min). Srovnání andrologického účinku operace provedeno nebylo (24).
Závěr
Prospektivní randomizovanou studií jsme prokázali stejný andrologický efekt mikrochirurgické laparoskopické i mikroskopické subingvinální varikokélektomie u dětí a dospívajících. Mikroskopická operace je časově delší pro vyšší počet vén, které musí být přerušeny a pro absolutní nutnost zachování integrity vnitřní spermatické artérie, vyžaduje zkušenost s používáním mikroskopu. Laparoskopická operace je časově kratší, v pooperačním průběhu nemocní potřebují intenzivnější analgezii, vyžaduje zkušenosti s laparoskopickou mikrochirurgíí. Obě techniky jsou srovnatelné a záleží na zkušenostech operatéra, alespoň v případě jednostranné primární varikokély, kterou techniku použije.
Práce byla podpořena grantem IGA MZ ČR NR 8817-4.
Došlo: 17. 2. 2010
Přijato: 22. 2. 2010
Kontaktní adresa
doc. MUDr. Radim Kočvara, CSc.
Urologická klinika 1. LF UK a VFN
Ke Karlovu 6,
128 08 Praha 2
e-mail: radim.kocvara@lf1.cuni.cz
Sources
1. Ficarra V, Cerruto MA, Liguori G, et al. Treatment of varicocele in subfertile men: the Cochrane review – a contrary opinion. Eur Urol 2006; 49 : 258–263.
2. Cayan S, Kadioglu TC, Tefekli A, Kadioglu A, Tellaloglu S. Comparison of results and complications of high ligation surgery and microsurgical high varicocelectomy in the treatment of varicocele. Urology 2000; 55 : 750–754.
3. Feber KM, Kass EJ. Varicocelectomy in adolescent boys: long-term experience with the Palomo procedure. J Urol 2008; 180(Suppl 4): 1657–1659.
4. Husár M, Zerhau P, Tůma J, Macháček R, Hnilička B. Laparoskopické operace varikokély v dětském a adolescentním věku – naše zkušenosti s 202 pacienty. Rozhl Chir 2006; 85 : 498–500.
5. Richter F, Stock JA, LaSalle M, Sadeghi-Nejad H, Hanna MK. Management of prepubertal varicoceles-results of questionnaire study among pediatric urologists and urologists with infertility training. Urology 2001; 58 : 98–102.
6. Gershbein AB, Horowitz M, Glassberg KI. The adolescent varicocele I: Left testicular hypertrophy following varicocelectomy. J Urol 1999; 162 : 1447–1449.
7. Kočvara R, Doležal J, Hampl R, et al. Division of lymphatic vessels at varicocelectomy leads to testicular oedema and decline in testicular function according to the LH-RH analogue stimulation test. Eur Urol 2003; 43 : 430–435.
8. Goldstein M, Gilbert BR, Dicker AP, Dwosh J, Gnecco C. Microsurgical inguinal varicocelectomy with delivery of the testis: An artery and lymphatic sparing technique. J Urol 1992; 148 : 1808–1811.
9. Kočárek J, Köhler O, Režnar P, et al. Mikrovarikokélektomie – moderní léčba varikokély. Urologie pro praxi 2005; 6 : 47–49.
10. Novák I, Fiala R, Pacovský J, et al. Současné chirurgické přístupy k léčbě varikokély. Urologie pro praxi 2009; 10 : 66–68.
11. Pacík D, Turjanica M. Výsledky mikrochirurgické varikokélektomie (soubor 97 pacientů). Čes Urol 2001; 5 : 44–46.
12. Hopps CV, Lemer ML, Schlegel PN, Goldstein M. Intraoperative varicocele anatomy: a microscopic study of the inguinal versus subinguinal approach. J Urol 2003; 170 : 2366–2370.
13. Chan PTK, Wright EJ, Goldstein M. Incidence and postoperative outcomes of accidental ligation of the testicular artery during microsurgical varicocelectomy. J Urol 2005; 173 : 482–484.
14. Diamond DA, Xuewu J, Cilento Jr BG, et al. Varicocele surgery: a decade‘s experience at a children‘s hospital. BJU Int 2008; 104 : 246–249.
15. Kočvara R, Dvořáček J, Sedláček J, Dítě Z. Lymphatic-sparing laparoscopic varicocelectomy: a microsurgical repair. J Urol 2005; 173 : 1751–1754.
16. Glassberg KI, Poon SA, Gjerson CK, DeCastro CJ, Misseri R. Laparoscopic lymphatic sparing varicocelectomy in adolescents. J Urol 2008; 180 : 326–331.
17. Schiff J, Kelly C, Goldstein M, Schelgel P, Poppas D. Managing varicoceles in children: results with microsurgical varicocelectomy. BJU Int 2005; 95 : 399–402.
18. Kočvara R, Sedláček J, Doležal J, et al. Mikrochirurgická subingvinální varikokélektomie u dětí a dospívajících. Čas Lék čes 2007; 146 : 763–766.
19. Gontero P, Pretti G, Fontana F, Zitella A, Marchioro G, Frea B. Inguinal versus subinguinal varicocele vein ligation using magnifying loupe under local anesthesia: which technique is preferable in clinical practice? Urology 2005; 66 : 1075–1079.
20. Zaupa P, Mayr J, Hollwarth ME. Antegrade scrotal sclerotherapy for treating primary varicocele in children. BJU Int 2006; 97 : 809–812.
21. Študent V, Záťura F, Scheinar J, Vrtal R, Vrána J. Testicle hemodynamics in patients after laparoscopic varicocelectomy evaluated using color Doppler sonography. Eur Urol 1998; 33 : 91–93.
22. Zampieri N, Zuin V, Corroppolo M, et al. Varicocele and adolescents: semen quality after 2 different laparoscopic procedures. J Androl 2007; 28 : 727–733.
23. Riccabona M, Oswald J, Koen M, et al. Optimizing the operative treatment of boy with varicocele: sequential comparison of 4 techniques. J Urol 2003; 169 : 666–668.
24. VanderBrink BA, Palmer LS, Gitlin J, Levitt SB, Franco I. Lymphatic-sparing laparoscopic varicocelectomy versus microscopic varicocelectomy: is there a difference? Urology 2007; 70 : 1207–1210.
Labels
Paediatric urologist Nephrology UrologyArticle was published in
Czech Urology

2010 Issue 3
-
All articles in this issue
- Urinary tractinfection after cystectomy with continent orthotopic diversion – Vesica ileale padovana (V.I.P.)
- Our experience with shock waves therapy in patiens with Peyronie’s disease (average follow-up of 13 months)
- Position of magnetic resonance and magnetic resonance with spectroscopy in detection of prostate cancer
- Molecular characteristics of clinically significant prostate carcinoma
- Genetic risk of prostate cancer
- Microsurgical varicocelectomy in children and adolescents: prospective comparison of laparoscopic and open subinguinal repair
- Late urinary toxicity after 3D-CRT and IMRT for prostate cancer
- Dose escalation with IMRT technique versus IMRT + HDR BRT in patients with high-risk carcinoma of the prostate – comparison of acute toxicity
- Czech Urology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Microsurgical varicocelectomy in children and adolescents: prospective comparison of laparoscopic and open subinguinal repair
- Our experience with shock waves therapy in patiens with Peyronie’s disease (average follow-up of 13 months)
- Position of magnetic resonance and magnetic resonance with spectroscopy in detection of prostate cancer
- Molecular characteristics of clinically significant prostate carcinoma
