Non-traumatická arteriovenózna malformácia sleziny s fatálnym krvácaním
Non-traumatic arteriovenous malformation of the spleen with fatal hemorrhage
From the medical point of view, splenic rupture developed either as a result of traumatic injury or as a result of any type of splenic disease represents a very severe and life-threatening condition. We describe the case of a 65-year old man without any obvious traumatic injury who was hospitalised because of left abdominal pain. Investigations performed at admission to the hospital (RTG, USG) failed to indicate any signs of intraabdominal bleeding. However, the patient died suddenly after 24 hours of hospitalisation. At autopsy massive intraabdominal bleeding was found. It was caused by rupture of splenic intraparenchymal hematoma developed as a result of an arteriovenous malformation in the lower pole of the spleen. This case shows the necessity of knowledge of all circumstances of death as well as the necessity of consistent histological investigation of the spleen in such cases.
Keywords:
splenic rupture – intraparenchymatous hematoma – splenic arteriovenous malformation – delayed splenic rupture
Authors:
Silvia Farkašová Iannaccone 1; Daniel Farkaš 2; Marián Švajdler ml. 3; Jana Kaťuchová 4; Vlasta Vyhnálková 2; Vladimír Sihotský 5
Authors‘ workplace:
Ústav súdneho lekárstva UPJŠ LF, Košice
1; Úrad pre dohľad nad zdravotnou starostlivosťou, SLaPA pracovisko, Košice
2; Šiklův ústav patologie, Univerzita Karlova Praha, Lékařská fakulta Plzeň, Bioptická laboratoř s. r. o.
Plzeň a Oddelenie patológie, Univerzitná nemocnica Louisa Pasteura, Košice
3; 1. Chirurgická klinika, UPJŠ LF, Košice
4; Klinika cievnej chirurgie, Východoslovenský ústav srdcových chorôb, Košice
5
Published in:
Čes.-slov. Patol., 52, 2016, No. 2, p. 107-111
Category:
Original Article
Overview
Ruptúra sleziny vzniknutá či už na podklade úrazového poškodenia alebo chorobného postihnutia predstavuje z medicínskeho pohľadu závažný a životohrozujúci stav. V článku popisujeme prípad 65 ročného muža bez úrazovej anamnézy, ktorý bol prijatý do nemocnice pre bolesti lokalizované v ľavej polovici brucha. Vyšetreniami realizovanými pri prijatí do nemocnice (RTG, USG) nebolo zistené krvácanie do brušnej dutiny, avšak po 24 hodinách pacient náhle zomrel. Pri pitve bolo zistené masívne intraabdominálne krvácanie. Príčinou bola ruptúra sleziny vzniknutá na podklade intraparenchymatózneho hematómu, ako dôsledku arteriovenóznej malformácie lokalizovanej v tkanive dolného pólu sleziny. Prípad poukazuje na potrebu znalostí všetkých okolností úmrtia pre pitvajúceho lekára, ako aj na nutnosť dôsledného vyšetrenia sleziny v takýchto prípadoch.
Kľúčové slová:
ruptúra sleziny – intraparenchymatózny hematóm – arteriovenózna malformácia sleziny – 2-dobá ruptúra sleziny
Krvácania do sleziny s následnou ruptúrou puzdra sleziny sú stavy, ktoré sa objavujú často v súvislosti s úrazmi brucha, ako aj v dôsledku chorobného postihnutia sleziny bez úrazovej anamnézy. K ruptúram dochádza pri rôznych patologických zmenách sleziny (1-3), ako aj pri dlhodobých komplikáciach predchádzajúcich výkonov (adhézie v brušnej dutine) (4,5). Z medicínskeho pohľadu predstavujú závažný a životohrozujúci stav. V literatúre sú publikované prípady nielen traumatického poškodenia rôznym priamym alebo nepriamym mechanizmom, ale aj prípady ruptúry sleziny po rôznych medicínskych neinvazívnych a invazívnych výkonoch. Z daného vyplýva, že ruptúra sleziny nepredstavuje až tak zriedkavý jav. Z klinického pohľadu je nutné na ňu myslieť v diferenciálnej diagnostike u pacientov s nešpecifikovanou bolesťou hlavne v ľavej polovici brucha. Z pohľadu pitvajúceho lekára v prípadoch ruptúry sleziny je nutné mať na pamäti, že k ruptúre sleziny môže dôjsť nielen bezprostredne po úraze, ale aj v neskoršom období po poškodení tkaniva, často s bezpríznakovou periódou. V prípadoch bez úrazovej anamnézy je nutné vylúčiť primárne ochorenia a vrodené anomálie sleziny, respektíve jej zmeny pri rôznych zápalových a systémových ochoreniach. Predmetom našeho príspevku je ruptúra sleziny na podklade arteriovenóznej anastomózy u pacienta bez úrazovej anamnézy.
OPIS PRÍPADU
Išlo o 65 ročného obézneho muža (180 cm, 105 kg, BMI 32,4), ktorý bol ambulantne sledovaný pre paroxyzmálnu fibriláciu predsiení a liečil sa aj pre artériovú hypertenziu 3. stupňa. Z anamnestických údajov vyplynulo, že okrem antihypertenzív denne užíval aj warfarín. Pacient, ako aj jeho blízka rodina, vylúčili akýkoľvek pozoruhodný úraz v oblasti brucha, respektíve neobvyklý pohyb. U pacienta nebol vykonaný ani v minulosti, ani tesne pred smrťou žiaden neinvazívny alebo invazívny operačný výkon, ako napríklad laparoskopická cholecystektómia alebo kolonoskopia, nebola vykonávaná žiadna resuscitácia (napr. masáž srdca). Do nemocnice bol prijatý na chirurgickú kliniku v neskorých večerných hodinách pre bolesti lokalizované v ľavej polovici brucha, ktoré pociťoval od rána toho istého dňa, pričom podobné bolesti v minulosti nemal. Pri vyšetrení ťažko priehmatného brucha udával bolesť v ľavom mezogastriu a hypogastriu, pričom nebola zistená žiadna hmatná rezistencia, peristaltika čriev bola prítomná, známky peritoneálneho dráždenia neboli zistené. RTG vyšetrenie brucha (natívna snímka brucha) neodhalilo prítomnosť vzduchu ani tekutiny v brušnej dutine. Ultrasonografické vyšetrenie bolo limitované meteorizmom, avšak rozmery a štruktúra pečene a sleziny boli z klinického pohľadu bez nápadnejších zmien, čo bolo v diskrepancii s rozmermi sleziny pri pitve. V mieste palpačnej citlivosti brucha bol obraz svedčiaci pre možnú akútnu divertikulitídu. Počas hospitalizácie bol afebrilný, toleroval príjem tekutín. Laboratórnymi vyšetreniami pri prijatí do nemocnice bola v krvi zistená mierne zvýšená hodnota leukocytov 14,2 (norma 4000-10000 /μl), CRP 11,3 mg/l (norma <10 mg/l), hodnota hemoglobínu bola minimálne znížená na 13,4 g/dl (norma 14-18 g/dl). Konzervatívnou liečbou spočívajúcou v podávaní cefalosporínových antibiotík, antihypertenzív, analgetík a zmenou warfarínu na fragmin (antitrombotikum) sa lokálny nález na bruchu zlepšil, avšak mierna bolestivosť bez prejavov peritoneálneho dráždenia v ľavom podbruší počas celej hospitalizácie pretrvávala. V popolnočných hodinách nasledujúci deň, po 24 hodinovej hospitalizácii, sa u pacienta objavili a prehĺbili bolesti brucha. Následne došlo k náhlemu celkovému zhoršeniu stavu s poruchou vedomia. Zahájená kardiopulmonálna resuscitácia v trvaní 1,5 hodiny bola bez efektu.
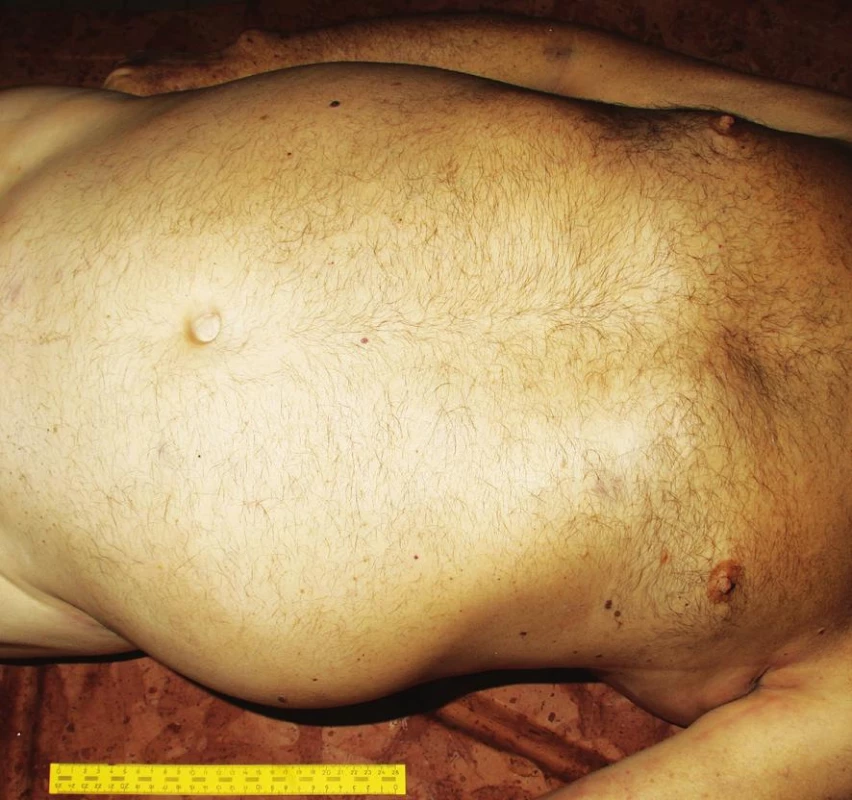
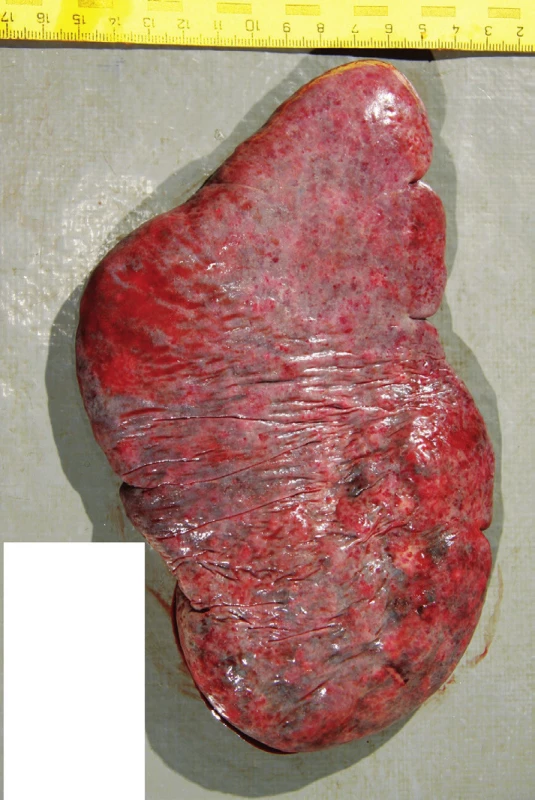
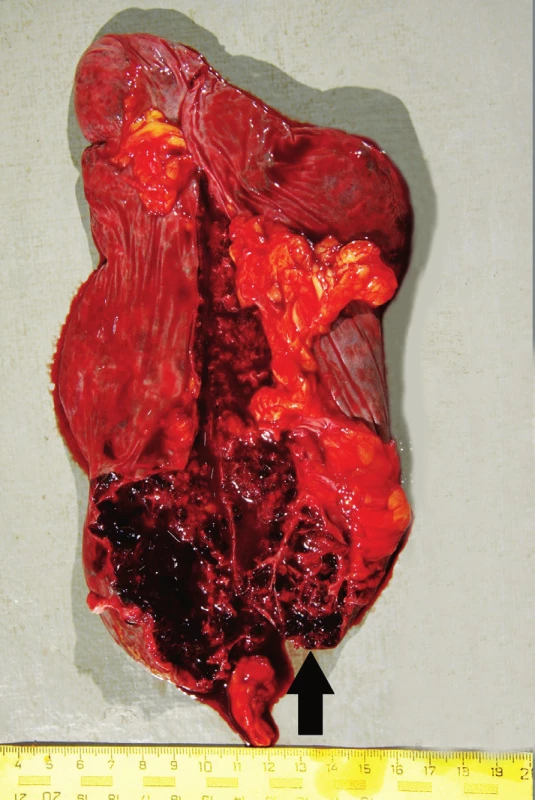
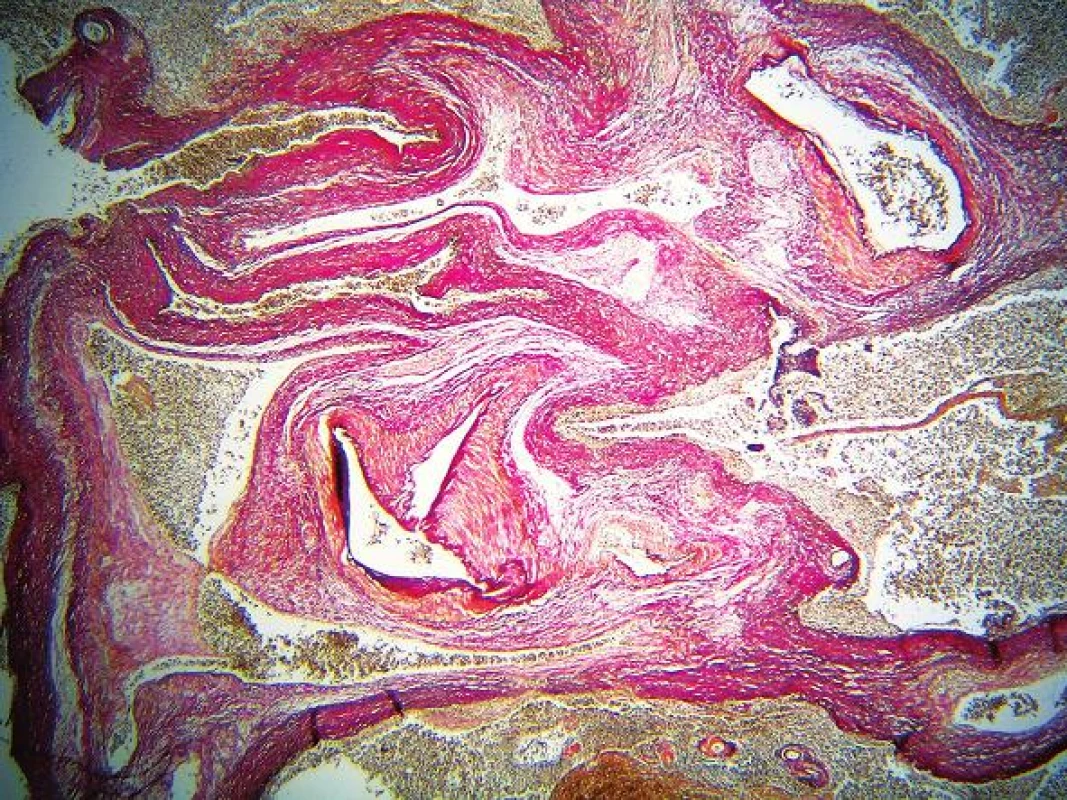
Pitva bola vykonaná na tretí deň po smrti. Pri pohľade na telo bolo nápadné vyklenutie sa brušnej steny doľava (obr. 1). Na tele nebohého pri pitve neboli v celom rozsahu zistené žiadne čerstvé, alebo hojace sa kožné odreniny alebo krvné podliatiny. Za najvýznamnejší a tak z klinického ako aj patologického pohľadu najprekvapujúcejší nález sme považovali zakrvácanie do brušnej dutiny o množstve 5000 ml ako aj prítomnosť krvných koagúl v oblasti sleziny o hmotnosti 430 g. Samotná slezina mala rozmery 20 cm x 11 cm x 3 cm (obr. 2), hmotnosť 342 g. Na konvexnej ploche sleziny (facies diaphragmatica) naliehajúcej na ľavú klenbu bránice neboli okrem zbytkov krvných koagúl zistené žiadne úrazové, ani chorobné zmeny, v celom rozsahu neboli prítomné žiadne zrasty. Puzdro sleziny na tejto ploche bolo miestami mierne zvraštené, ale bez porušenia celistvosti. Na konkávnej ploche (facies visceralis) izolovane od hilu v dolnej časti sleziny na plôške susediacej s hrubým črevom (facies colica) bola prítomná trhlina dĺžky 2 cm s neostrými okrajmi (obr. 3). Na zvislých rezoch tkanivom sleziny bol v dolnej časti v mieste trhliny neostro od okolia ohraničný intraparenchymatózny hematóm o veľkosti približne 6 cm x 4 cm x 3 cm (obr. 4). Celkovo konzistencia sleziny bola chabšia, neudržiavala svoj tvar, makroskopicky v oblasti hilu bola bez nápadnejších zmien, inzercia ciev primeraná, bez ich torzie a rozšírenia. Tkanivo sleziny na dolnom okraji bolo výrazne krehké, prekrvácané, oproti ostatnému tkanivu výrazne tmavšej červenofialovej farby. Brušná stena, rebrá, bránica, pankreas, mäkké tkanivá brucha v priľahlej oblasti sleziny boli bez zjavných čerstvých alebo hojacich sa traumatických alebo chorobných zmien. Takmer kompletným, mikroskopickým vyšetrením sleziny z oblasti trhliny sme zistili prítomnosť subkapsulárne lokalizovanej arteriovenóznej malformácie veľkosti približne 1 cm x 0,5 cm x 0,5 cm (obr. 5) s čerstvým intraparenchymatóznym hematómom, v okolí ktorého boli prejavy staršieho krvácania v zmysle depozície hemosiderínu (pozitívna Perlsova reakcia)(obr. 6) a fibrózy (obr. 7). Na povrchu kapsuly sleziny v mieste ruptúry sme zistili nešpecifické reaktívne zmeny v zmysle fibrínu a úzkeho, diskontinuálneho lemu leukocytov. Artérie a vény v hile sleziny boli makroskopicky a mikroskopicky bez nápadnejších zmien. Medzi menej dôležité nálezy zistené pri vnútornej obhliadke a pri následnom histologickom vyšetrení patrila univerzálna ateroskleróza ťažkého stupňa, koncentrická hypertrofia ľavej komory srdca (566 g) a disperzná myofibróza ľavej komory srdca stredného stupňa. Pitvou sa prítomnosť klinicky suponovaných divertikulov na čreve nezistila. Taktiež neboli prítomné žiadne prejavy portálnej hypertenzie.

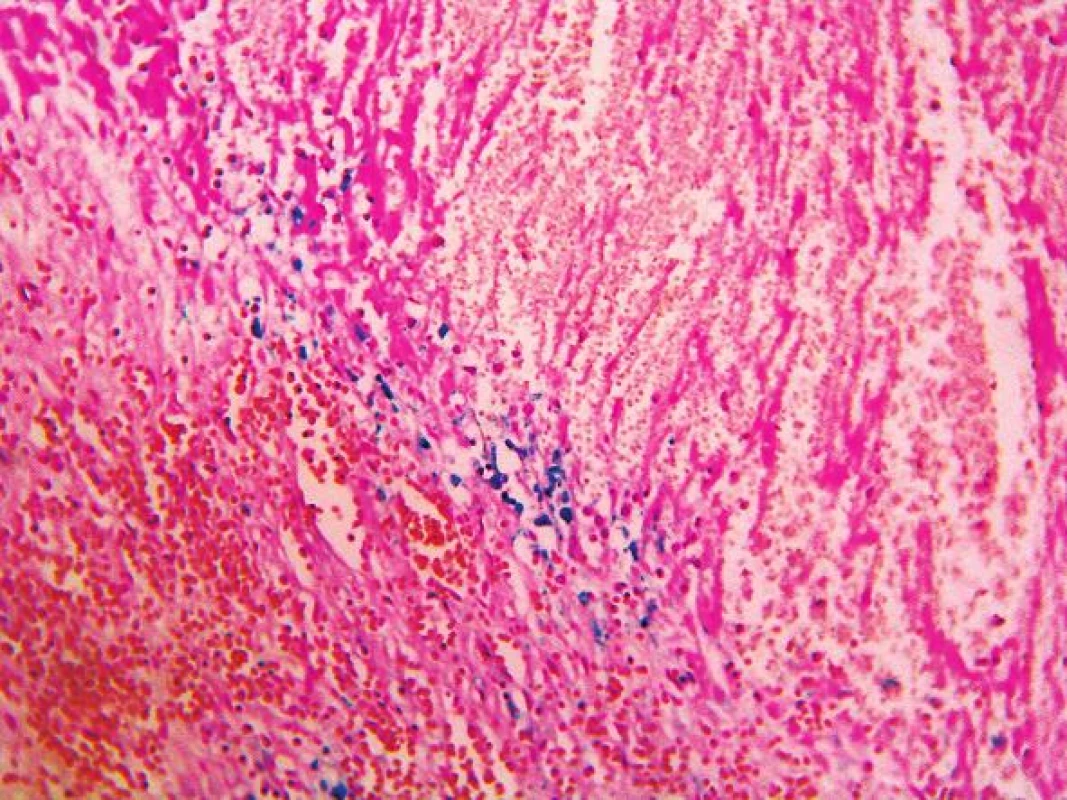
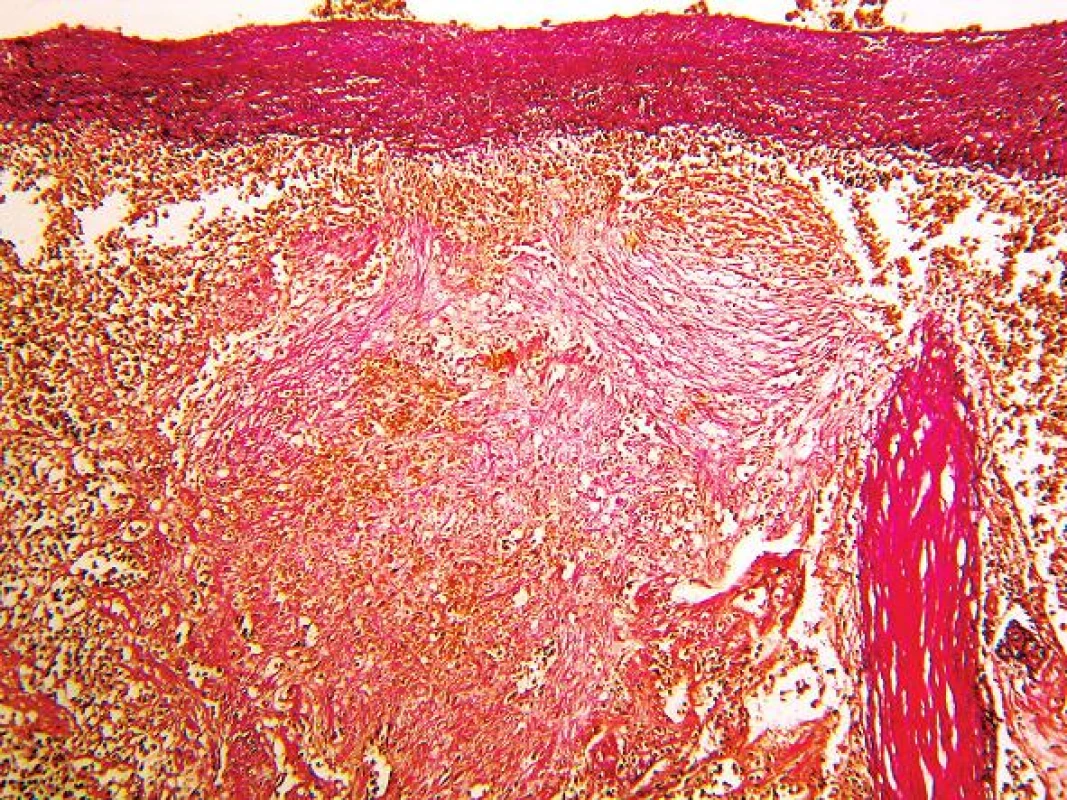
Na podklade histopatologického nálezu sme prípad uzavreli ako intraparenchymatózny hematóm sleziny vzniknutý na podklade zriedkavo sa vyskytujúcej arteriovenóznej malformácie s vykrvácaním do brušnej dutiny. Prikláňame sa k predpokladu, že sa jednalo o kongenitálnu malformáciu. Vzhľadom k tomu, že v okolí sleziny sa nenachádzali žiadne úrazové zmeny, ako aj vzhľadom k opakovane overovanej a potvrdenej negatívnej úrazovej anamnéze pripúšťame možnosť spontánnej ruptúry sleziny na podklade postupne sa zväčšujúceho intraparenchymatózneho hematómu.
DISKUSIA
Krvácanie do sleziny, ruptúra sleziny sú stavy, ktoré sa objavujú často v súvislosti s tupými úrazmi. Pri roztrhnutí puzdra sleziny môže dôjsť k výraznému krvácaniu do brušnej dutiny, k posthemoragickému šoku alebo až ku vykrvácaniu. K ruptúram dochádza taktiež pri rôznych patologických zmenách v slezine, napr. pri amyloidóze, v septických tumoroch, pri infiltrácii nádormi, najčastejšie lymfómami (1), pri leukémiach, malárii (2), pri infekčnej mononukleóze (3). V literatúre sú publikované prípady ruptúry sleziny po rôznych medicínskych neinvazívnych a invazívnych výkonoch ako sú napr. Heimlichov manéver vykonávaný po vdýchnutí cudzieho telesa s dusením sa (4), laparoskopická cholecystektómia (5), kolonoskopia (6), blokovanie ligamentum hepatoduodenale (Pringlov manéver)(7), endoskopická retrográdna cholagiopankreatografia (8), takže ruptúra sleziny z tohto pohľadu nepredstavuje až tak zriedkavý stav a je nutné na ňu stále myslieť v diferenciálnej diagnostike hlavne u pacientov s nešpecifikovanou bolesťou v ľavom hornom kvadrante brucha aj v prípadoch s negatívnou úrazovou anamnézou. Veľmi zriedkavo sú prezentované prípady ruptúry sleziny bez akejkoľvek zmienky o úraze, bez iného simultánne prebiehajúceho celkového ochorenia alebo lokálneho nálezu, pričom ani následné histologické vyšetrenie prasknutej sleziny neodhalí bezprostrednú príčinu jej ruptúry (9,10). V našom prípade tak rodina, ako aj samotný pacient vylúčili akýkoľvek úraz do oblasti brucha v predchádzajúcom období, nebola zmienka o žiadnom neobvyklom pohybe tela, ktorý by takúto zmenu mohol indukovať. Nakoľko pri pitve sme nezistili žiadne prejavy čerstvého alebo staršieho úrazového poškodenia v oblasti trupu (napr. pomliaždenia, zrasty, kalusy rebier) jednalo sa o atraumatickú ruptúru sleziny.
Podrobným vyšetrením sleziny pozostávajúcom z viacerých excízií (11 blokov) sme v mieste intraparenchymatózneho hematómu zistili v jednom preparáte solitárny nález zodpovedajúci arteriovenóznej malformácii, v okolí ktorej sa nachádzali prejavy staršieho a čerstvého krvácania. Arteriovenózna malformácia (AVm) je abnormálna komunikácia medzi artériami a vénami bez prekleňujúcich kapilár. Je najčastejšou kongenitálnou vaskulárnou malformáciou mozgu s najväčším klinickým významom (11). Klinické prejavy závisia od miesta lokalizácie. Okrem mozgu bola popísaná napr. v pľúcach (12,13), v brušnej dutine postihujúca gastroepiploickú artériu (14) a slezinu (15). Prítomnosť AVm s klinicky detekovateľným gastrointestinálnym krvácaním bola popísaná takmer v celom rozsahu tráviaceho traktu (žalúdok, duodenum, ileum, takmer celé hrubé črevo)(16). U pacientov sa môže vyskytovať AVm v gastrointestinálnom trakte ako solitárna alebo multifokálna lézia a môže postihovať súčasne aj extrakolické oblasti (17). AVm sú relatívne často súčasťou geneticky podmienenej hereditárnej hemoragickej teleangiektázie (syndróm Osler–Weber–Rendu), pri ktorej sa nachádzajú v rôznom percentuálnom zastúpení v pľúcach, v pečeni, v mozgu a v mieche (18,19). V popisovanom prípade sa jednalo o solitárnu léziu prítomnú iba na vnútornej ploche dolného pólu sleziny, ktorej hmotnosť 362 g presahovala bežne udávané fyziologické rozpätie v rozmedzí 150 – 250 g (20). Vzhľadom k tomu, že v oblasti dolného pólu bol evidentne prítomný intraparenchymatózny hematóm domnievame sa, že hmotnosť sleziny pred jej ruptúrou mohla byť ešte o niečo väčšia. Puzdro sleziny bolo bez nápadnejších chorobných zmien, napr. fibrózneho zhrubnutia, ktoré by mohlo poukazovať na nejakú v minulosti prebehnutú subjektívne bezvýznamnú traumu. Iné prejavy postihnutia samotnej sleziny (napr. nádorová infiltrácia, amyloidóza, hemosideróza, reaktívne zmeny sprevádzajúce celkové zápalové ochorenia), alebo iných orgánov sme nezistili. Histologickým vyšetrením sleziny bola zistená fibróza s prítomnosťou hemosiderínu v tesnej blízkosti AV malformácie, pričom tieto zmeny vo vzdialenejších častiach vrátane hilu neboli zistené. Prítomnosť hemosiderínu v makrofágoch, ako prejavu rozpadu erytrocytov, sa vo všeobecnosti pozoruje napr. v tromboch a tromboemboloch okolo 10. dňa po jeho vzniku (rozpätie 4 – 20 dní), v oblasti hyalinizácie po 8 – 17 dňoch (21). V mozgu sa môžu objaviť makrofágy s fagocytovaným hemosiderínon už po 5. dňoch, ale vo všeobecnosti nie sú nápadné do 7. dňa po poranení (22). So zreteľom na vyššie uvedené, ako aj na všeobecne dobre známe procesy hojenia poranení popísané v literatúre predpokladáme, že prejavy krvácania v slezine pacienta prebiehali minimálne 10 dní. Nakoľko pri prijatí pacienta do nemocnice nebolo zistené krvácanie do brušnej dutiny, ale pri pitve boli zistené jednak prejavy staršieho krvácania do sleziny ako aj masívne krvácanie do brušnej dutiny jednalo sa z nášho pohľadu o krvácanie v druhej dobe. Rýchlosť krvácania mohla byť potencovaná dlhodobým užívaním warfarínu, ktorý bol v nemocnici zmenený na antitrombotikum fragmin. Dvojdobá ruptúra sleziny predstavuje subkapsulárne krvácanie sleziny, postupne dochádza k napätiu sleziny s následným roztrhnutím puzdra a rezultujúcim intraperitoneálnym krvácaním. Vzniká niekoľko hodín až dní po úraze (2), vyskytuje sa v 20 % poranení sleziny, najdlhší popísaný interval dvojdobej ruptúry bol 42 dní. Nebezpečenstvo predstavuje počiatočný asymptomatický priebeh s následným prudkým vývojom hemoragického šoku (23). Liečba ruptúry sleziny závisí od mnohých faktorov, ako napr. vek a celkový stav pacienta, etiológia primárneho ochorenia, rozsah a lokalizácia úrazového poškodenia, technická možnosť danej inštitúcie vykonať záchovnú operáciu. V diagnostike príčin takýchto raritných prípadov by bolo možné využiť selektívne, alebo kontrastné angiografické CT. Nakoľko v nami popísanom prípade neboli prítomné klinické ani zobrazovacími metódami potvrdené prejavy akútneho krvácania do brušnej dutiny, nebola zmienka o akomkoľvek úraze, takéto vyšetrenie nebolo ani realizované.
ZÁVER
V opísanej kazuistike sme prezentovali prípad 65 ročného muža so sponátnnou ruptúrou sleziny v druhej dobe, ktorá vznikla na podklade arteriovenóznej malformácie. Vzhľadom k tomu, že v praxi sa stretávame nielen s evidentnou traumatickou ruptúrou sleziny, ale sporadicky aj s prípadmi bez zjavnej úrazovej anamnézy je v takýchto prípadoch vždy nutné myslieť na možnosť vzniku ruptúry pri primárnom ochorení, pri sekundárnom systémovom postihnutí sleziny, po dlhšom časovom období po primárnom poranení, na súvislosť s predchádzajúcimi neinvazívnymi alebo invazívnymi medicínskymi výkonmi, ako aj na možnosť vzniku poranenia pri oživovaní v terminálnych fázach života. Vzhľadom k uplatňovaným zákonom o ochrane osobných údajov, právnym predpisom súkromných ako aj štátom zriadených nemocníc neumožňujúcim prístup pitvajúcich lekárov k zdravotnej dokumentácii zomrelých, môže predstavovať riziko nárastu počtu „netraumatických spontánnych ruptúr sleziny“ bez akejkoľvek príčiny.
PREHLÁSENIE
Autor práce prehlasuje, že v súvislosti s témou, vznikom a publikácií tohto článku nie v konflikte záujmov a vznik ani publikácia článku neboli podporené žiadnou farmaceutickou firmou. Toto prehlasenie sa týka i všetkých spoluautorov.
Adresa pre korešpondenciu:
MUDr. Daniel Farkaš
Úrad pre dohľad nad zdravotnou starostlivosťou
SLaPA pracovisko Košice
Letná 47,
041 01 Košice
tel.: +421552852660
e-mail: farkas.dany@gmail.com
Sources
1. Povýšil C, Šteiner I et al. Speciální patologie (2 vyd). Galén Karolinum; 2007 : 88.
2. DiMaio VJ, DiMaio D. Forensic Pathology (2nd edn). CRC Press Florida; 2001 : 135.
3. Rinderknecht AS, Pomerantz WJ. Spontaneous splenic rupture in infectious mononucleosis: case report and review of the literature. Pediatr Emerg Care 2012; 28(12): 1377-1379.
4. Cecchetto G, Viel G, Cecchetto A, Kusstatscher S, Montisci M. Fatal splenic rupture following Heimlich maneuver: case report and literature review. Am J Forensic Med Pathol 2011; 32(2): 169-171.
5. Leff D, Nortley M, Melly L, Bhutiani RP. Ruptured spleen following laparoscopic cholecystectomy. JSLS 2007; 11(1): 157-160.
6. Abunnaja S, Panait L, Palesty JA, Macaron S. Laparoscopic splenectomy for traumatic splenic injury after screening colonoscopy. Case Rep Gastroenterol 2012; 6(3): 624-628.
7. van Buijtenen JM, Lamme B, Hesselink EJ. Spontaneous splenic rupture during Pringle maneuver in liver surgery World J Hepatol 2010; 2(6): 243-245.
8. Zyromski NJ, Camp CM. Splenic injury: a rare complication of endoscopic retrograde cholangiopancreatography. Am Surg 2004; 70(8): 737-739.
9. Weaver H, Kumar V, Spencer K, Maatouk M, Malik S. Spontaneous splenic rupture: A rare life-threatening condition; Diagnosed early and managed successfully Am J Case Rep 2013; 14 : 13–15.
10. Aubrey-Bassler FK, Sowers N. 613 cases of splenic rupture without risk factors or previously diagnosed disease: a systematic review BMC Emergency Medicine 2012; 12 : 11.
11. Rubin E, Gorstein F, Rubin R, Schwarting R, Strayer D. Rubin´s Pathology, clinicopathologic foundations of medicine (4th edn), Lippincott 2005 : 1435.
12. Iqbal M, Rossoff L, Steinberg H, Marzouk K, Siegel D. Pulmonary arteriovenous malformations: a clinical review Postgrad Med J 2000; 76(897): 390–394.
13. White RI Jr, Pollak JS, Wirth JA. Pulmonary arteriovenous malformations: diagnosis and transcatheter embolotherapy. J Vasc Interv Radiol 1996; 7(6): 787-804.
14. Kokaine L, Lemanis A, Sapovalovs S, Abolins A, Balodis A. Torsion of Arteriovenous Malformation – A Rare Case of Acute Abdomen. American Journal of Medical Case Reports 2014; 2(11): 229-231.
15. Khan MI, Baqai MT, Baqai MF, Mufti N. Exsanguinating upper GI bleeds due to Unusual Arteriovenous Malformation (AVM) of stomach and spleen: a case report World J Emerg Surg 2009; 4 : 15.
16. Cavett CM, Selby JH, Hamilton JL, Williamson JW. Arteriovenous malformation in chronic gastrointestinal bleeding. Ann Surg 1977; 185(1): 116–121.
17. Emanuel RB, Weiser MM, Shenoy SS, Satchidanand SK, Asirwatham J. Arteriovenous malformations as a cause of gastrointestinal bleeding: the importance of triple-vessel angiographic studies in diagnosis and prevention of rebleeding. J Clin Gastroenterol 1985; 7(3): 237-246.
18. Dupuis-Girod S, Bailly S, Plauchu H. “Hereditary hemorrhagic telangiectasia (HHT): from molecular biology to patient care”. J Thromb Haemost 2010; 8(7): 1447–1456.
19. De Cillis E, Burdi N, Bortone AS, et al. Endovascular treatment of pulmonary and cerebral arteriovenous malformations in patients affected by hereditary haemorrhagic teleangiectasia. Curr Pharm Des 2006;12(10): 1243-1248.
20. Sternberg SS. Histology for pathologist. Second Edition. Lippincott-Raven. Philadephia; 1997 : 676.
21. Dettmeyer RB. Forensic Histopathology. Springer: Berlin Heidelberg; 2011 : 176.
22. Leestma JE. Forensic neuropathology (2nd edn). Boca Raton Florida CRC Press; 2009 : 509.
23. Durdík Š. Význam poznania patomorfológie sleziny v kontexte chirurgickej liečby ochorení a traumy sleziny. Univerzita Komenského: Bratislava; 2012 : 22-23.
Labels
Anatomical pathology Forensic medical examiner ToxicologyArticle was published in
Czecho-Slovak Pathology

2016 Issue 2
-
All articles in this issue
- Histopatologické principy vyšetření intersticiálních plicních procesů
- Idiopatická plicní fibróza - problematika multidisciplinární diagnostiky a léčby ve světle nových poznatků
- Diferenciální diagnostika granulomatózních procesů v plicích
- Intersticiální plicní onemocnění asociovaná s kouřením
- Non-traumatická arteriovenózna malformácia sleziny s fatálnym krvácaním
- Meningoteliální hamartom měkkých tkání hlavy
- With the winner of the Bednář Award 2015
- Czecho-Slovak Pathology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Diferenciální diagnostika granulomatózních procesů v plicích
- Intersticiální plicní onemocnění asociovaná s kouřením
- Idiopatická plicní fibróza - problematika multidisciplinární diagnostiky a léčby ve světle nových poznatků
- Histopatologické principy vyšetření intersticiálních plicních procesů
