Streptokokový syndrom toxického šoku – život ohrožující stav vyvolaný různými druhy streptokoků
Streptococcal toxic shock syndrome – a life-threatening condition caused by various streptococcal species
Streptococcal toxic shock syndrome (STSS) is an acute, life-threatening condition which presents as a rapid onset shock and multiorgan failure (multiorgan dysfunction syndrome, MODS). This communication summarizes the existing body of evidence and presents three case reports. In two patients, STSS was caused by the bacterium Streptococcus pyogenes and in one patient, Streptococcus dysgalactiae was identified as the causative agent. STSS cases caused by other streptococcal species have been reported less often in the literature. A number of articles and manuals (including the CDC definition from 2010) even continue to state that STSS can only be caused by group A streptococci (S. pyogenes) [1]. To our knowledge, the case report presented of STSS caused by another streptococcal species is the first report in the Czech literature.
Keywords:
oxic shock syndrome – Streptococcus pyogenes –Streptococcus dysgalactiae
Authors:
H. Bartoš; L. Fabianová; P. Dlouhý
Authors‘ workplace:
Infekční oddělení Masarykovy nemocnice v Ústí nad Labem
Published in:
Epidemiol. Mikrobiol. Imunol. 67, 2018, č. 2, s. 82-86
Category:
Short Communication
Overview
Streptokokový syndrom toxického šoku (SSTŠ) je akutní život ohrožující onemocnění, které se projevuje velmi rychlým rozvojem šoku a multiorgánovým selháním (MODS). V našem sdělení předkládáme soubor aktuálních poznatků a popisujeme tři vlastní kazuistiky. Ve dvou případech byl syndrom vyvolán bakterií Streptococcus pyogenes, v jednom byl jako etiologické agens určen Streptococcus dysgalactiae. Kazuistiky syndromu toxického šoku způsobeného jinými druhy streptokoků jsou ve světové literatuře popisovány méně často. V řadě článků a učebnic (včetně CDC definice z roku 2010) je dokonce stále uváděno, že tento syndrom může vyvolávat pouze streptokok skupiny A (S. pyogenes) [1]. Prezentovaná kazuistika SSTŠ vyvolaného jiným druhem streptokoka je podle našich zjištění v české literatuře publikována poprvé.
Klíčová slova:
syndrom toxického šoku – Streptococcus pyogenes –Streptococcus dysgalactiae
Incidence SSTŠ je globálně udávána okolo 3,5/100 000 obyvatel, mortalita onemocnění dosahuje až 70 % [2]. Výskyt tohoto syndromu má stoupající tendenci a značnou geografickou variabilitu – více se objevuje v severní části Evropy a v USA. V České republice zdaleka nedosahuje globálního průměru: u syndromu toxického šoku obecně (tedy streptokokového i stafylokokového) je udáváno 0,34 případů na 100 000 obyvatel. V letech 2006–2016 se roční incidence syndromu toxického šoku bez specifikace etiologie pohybovala podle statistických výkazů mezi 0–13 případy ročně, přičemž mortalita zhruba odpovídala světovému průměru [3]. Skutečný výskyt onemocnění je ale v ČR nejspíše několikanásobně vyšší; udávaná nízká incidence je způsobena zejména nízkým povědomím o této nozologické jednotce a jistě také nedostatečným hlášením.
Etiologicky v rámci streptokokového syndromu toxického šoku jednoznačně převažují streptokoky skupiny A, tedy S. pyogenes (group A streptococci – GAS). Jsou ale doloženy případy způsobené streptokoky skupiny C a G, konkrétně S. dysgalactiae subsp. equisimilis (SDSE) a také streptokoky skupiny B (S. agalactiae) [4, 5]. S. pyogenes i S. dysgalactiae subsp. equisimilis patří mezi beta-hemolytické streptokoky tvořící velké kolonie. SDSE byl dlouho považován za méně virulentní než GAS, podle posledních studií ale může způsobit stejně závažné infekce. To je dáno genetickou příbuzností obou druhů. Mají mnoho identických faktorů virulence – například adheziny, některé toxiny, faktory šíření či invazivní faktory [6].
Patofyziologie – syndrom toxického šoku způsobuje přemrštěná imunitní reakce organismu na exotoxiny produkované některými streptokoky. Tyto exotoxiny mají vlastnosti superantigenu – aktivují imunitní systém přímou vazbou na receptory T-lymfocytů, a to bez předchozího zpracování antigen-prezentující buňkou. Toxinem může být současně aktivováno až 30 % T-lymfocytů, oproti 0,1 % T-lymfocytů u běžných infekcí. Tím se spustí proces vyplavení extrémního množství prozánětlivých cytokinů (zejména IL-1, IL-2, IL-6, TNF-alfa, IFN-gamma) do krevního oběhu. Následkem je generalizovaná porucha mikrocirkulace s rozvojem šokového stavu a multiorgánového selhání. Tento proces se někdy výstižně označuje jako „cytokinová bouře“ [2, 7].
Syndrom toxického šoku se může objevit u banálních onemocnění (například faryngitidy či povrchové infekce měkkých tkání), častěji však u závažných a rozsáhlých infekcí měkkých tkání (fasciitida a myonekróza), ty jsou většinou spojeny s bakteriémií.
Mezi rizikové faktory pro rozvoj syndromu toxického šoku patří vyšší věk, diabetes mellitus, alkoholismus, toxikomanie, imunodeficience jakékoliv etiologie, onkologické onemocnění, porucha integrity kůže (trauma, recentní chirurgický výkon), užívání nesteroidních antirevmatik, předcházející virové infekce (neštovice, chřipka), stav po porodu či nepřítomnost specifických protilátek [8].
Prvním klinickým projevem závažné infekce měkkých tkání, se kterou je streptokokový syndrom toxického šoku nejčastěji spojen, bývá úporná a stupňující se bolest jedné končetiny, někdy i břicha, a to většinou v době, kdy je objektivní nález v místě bolesti ještě normální. Méně často se setkáme s příznaky imitujícími infarkt myokardu, perikarditidu, cholecystitidu či pneumonii. Postižení měkkých tkání se později projevuje lokálním edémem a zarudnutím, tvorbou bul, v 70–80 % případů progreduje do nekrotizující fasciitidy nebo myozitidy. Difuzní skarlatiniformní erytém, typický pro stafylokokovou formu onemocnění, byl popsán pouze ve 4 % případů [9]. Často je pacient febrilní, v pokročilé fázi s rozvojem šoku naopak hypotermický. Pravidelně dochází k alteraci vědomí. Velmi rychle (do 4 hodin od prvních příznaků) vzniká hypotenze (systolický krevní tlak pod 90 mm Hg), šok a projevy MODS: porucha renálních funkcí s rozvojem akutní renální insuficience (AKI), koagulopatie, trombocytopenie, elevace aminotransferáz či rozvoj respirační insuficience při capillary-leak syndromu (ARDS) [8].
Diagnóza se opírá o klinický obraz (hypotenze + minimálně dva příznaky provázející výše uvedené multiorgánové selhání) a kultivační průkaz streptokoka ze sterilní (definitivní případ) či nesterilní (pravděpodobný případ) tkáně (podrobněji – tabulka 1). Národní referenční laboratoř (NRL) pro streptokoky stanovuje u izolovaných kmenů geny pro produkci toxinů. Běžná laboratorní vyšetření ukazují leukocytózu s posunem doleva, elevaci kreatininu a kreatinkinázy, hypoalbuminemii a hypokalcemii. Hemokultury jsou pozitivní přibližně v 60 % případů [2].
Table 1. CDC definition from 2010 and selected laboratory, clinical, and microbiological parameters from individual case reports
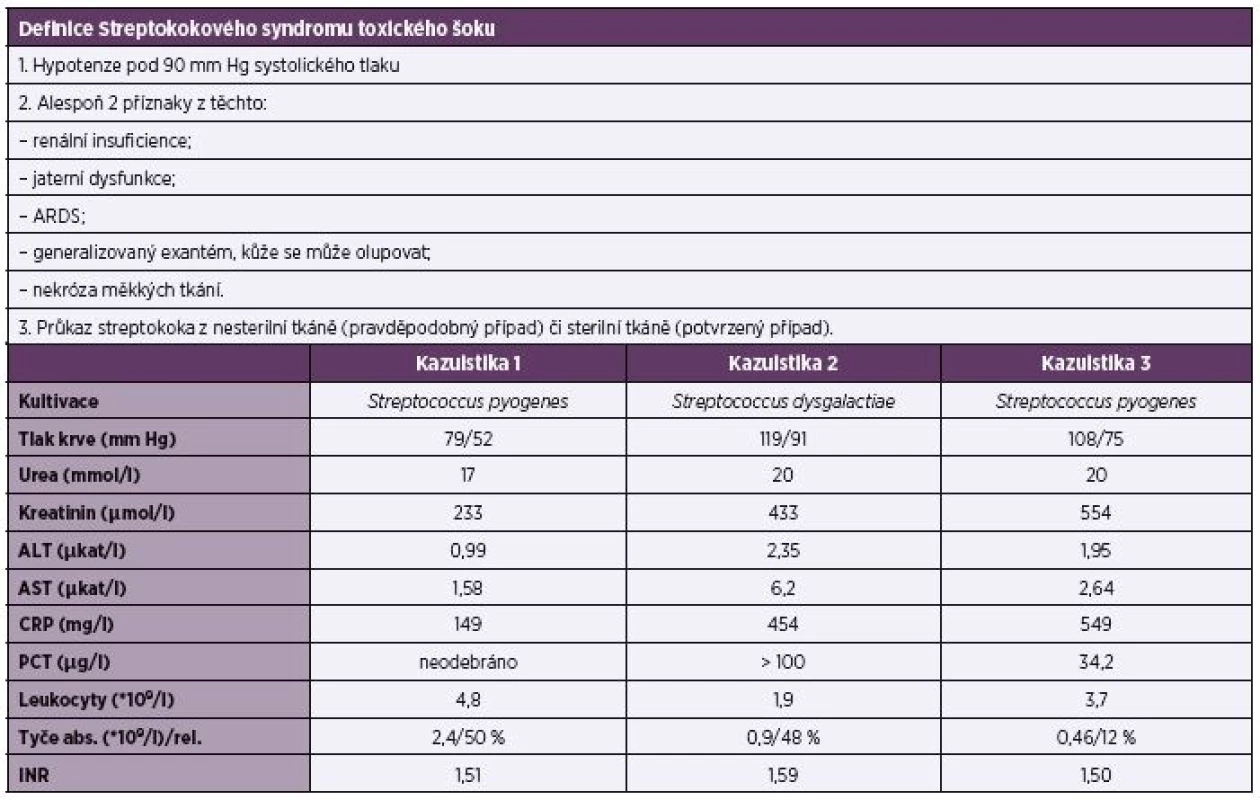
The baseline data are presented for each patient.
V diferenciální diagnóze je nutno zvažovat stafylokokový syndrom toxického šoku, sepsi jiné etiologie, spálu, leptospirózu, meningokokovou meningitidu, pneumokokovou pneumonii, akutní gastroenteritidu, u dětí i Kawasakiho syndrom a u cestovatelů například i horečku Skalistých hor či břišní tyfus.
Léčba musí být zahájena co nejdříve zajištěním vitálních funkcí a okamžitým podáním antibiotik. Pokud je to možné, je indikována včasná agresivní chirurgická intervence se sanací ložiska. V případě diagnostické nejistoty má být antibiotická terapie zahájena kombinací baktericidního beta-laktamového antibiotika, nejlépe penicilinu s inhibitorem beta-laktamázy (např. piperacilin/tazobactam) s antibiotikem inhibujícím proteosyntézu a tím i tvorbu toxinů (klindamycin či linezolid). V případě alergie na penicilin podáváme klindamycin s vankomycinem či karbapenemem. Po potvrzení streptokokové etiologie se pokračuje v cílené léčbě klindamycinem a při dobré citlivosti kmene krystalickým penicilinem ve vysokých dávkách. Délka léčby je individuální, minimálně však 14 dní. Při hlubokém postižení měkkých tkání terapie pokračuje ještě 14 dní od posledního pozitivního průkazu streptokoka získaného z tkání při debridementu.
Adjuvantně lze podat intravenózní imunoglobulin (IVIG) ve třech po sobě jdoucích dnech v sestupném dávkování, v několika ojedinělých studiích byla zkoušena hyperbarická oxygenoterapie, kortikoterapie či podání anti-TNF protilátek. Doporučení týkající se těchto postupů zatím nejsou všeobecně akceptována [2].
Na Infekčním oddělení Masarykovy nemocnice v Ústí nad Labem jsme se v letech 2015–2017 setkali se třemi případy potvrzeného SSTŠ.
KAZUISTIKA 1
Šestapadesátiletá žena, hypertonička s hypofunkcí štítné žlázy a dyslipidémií, vyhledala ošetření na akutním příjmu ústecké nemocnice pro bolesti břicha, zvracení a průjem trvající ne více než 5 hodin. Po ultrazvukovém a chirurgickém vyšetření břicha byla odeslána s pracovní diagnózou akutní gastroenteritida na příjem infekčního oddělení. Zde již akcentovala bolesti pravé dolní končetiny, bez jakéhokoliv objektivního nálezu v udávané lokalizaci. Pro hypotenzi a nejasný klinický nález byla umístěna na jednotku intenzivní péče infekčního oddělení. Zde byla ihned zahájena empirická antibiotická terapie sepse kombinací cefalosporinu III. generace a fluorochinolonu za současné intenzivní rehydratace. K podání antibiotik však došlo až 5 hodin po prvním kontaktu s akutním příjmem nemocnice. U pacientky progredovala hypotenze s těžkou laktátovou acidózou, bylo nutné zahájit podporu oběhu katecholaminy. Objevilo se lividní zbarvení v pravém třísle a na pravém stehně. Pro respirační insuficienci byla pacientka zaintubována. Akutně provedené CT vyšetření hrudníku, břicha, pánve a stehna ukázalo prosáknutí svalů v pravé jámě kyčelní přecházející na zevní a mediální stranu stehna. Medikace byla eskalována o klindamycin, dobutamin a hydrokortizon. Při refrakterním šokovém stavu došlo k srdeční zástavě s asystolií, kardiopulmonální resuscitace byla neúspěšná. K úmrtí pacientky došlo pouhých 13 hodin po přijetí do nemocnice. Při zdravotní pitvě byla zjištěna oboustranná chronická, akutně exacerbovaná pyelonefritida a rozvinutá nekrotizující fasciitida pravostranného paravertebrálního svalstva, pánevního dna a horní poloviny pravého stehna. Byl proveden stěr z vnitřní plochy lopaty pravé kosti kyčelní, v NRL pro streptokoky byl potvrzen invazivní kmen S. pyogenes, typ emm1, mající geny pro produkci exotoxinů speA, speB, speF, speG, speH, speJ, speZ a streptokokový mitogenní exotoxin smeZ.
KAZUISTIKA 2
Jednapadesátiletý muž s anamnézou ICHS, arteriální hypertenze a diabetu II. typu na perorálních antidiabetikách byl přivezen záchrannou službou na akutní příjem ústecké nemocnice pro dva dny trvající bolesti na hrudi, dušnost, bolesti svalů a kloubů dolních končetin. Byla vyloučena ischemie myokardu a hluboká žilní trombóza dolních končetin. Vzhledem k zarudnutí pravé dolní končetiny byl pacient odeslán na infekční oddělení k hospitalizaci pro suspektní erysipel. Pro dušnost s hyposaturací, tachykardii a hypotermii při počínajícím šoku byl pacient ihned umístěn na infekční JIP. Zde byla zahájena empirická antibiotická terapie (3,5 hodiny po prvním kontaktu s akutním příjmem) kombinací cefalosporinu III. generace, oxacilinu a klindamycinu a zahájena tekutinová resuscitace. Progredující hypotenze si vynutila podporu oběhu katecholaminy, vzhledem k respiračnímu selhání byl pacient akutně intubován a byla zahájena umělá plicní ventilace. Záhy však došlo ke zhroucení oběhu s asystolií, po desetiminutové resuscitaci se podařilo obnovit srdeční akci. Podpora oběhu byla eskalována dobutaminem. Zástava oběhu se během další hodiny opakovala ještě dvakrát.
Otok lividně zbarvené pravé dolní končetiny narůstal před očima a teplota nemocného vystoupala přes 40 °C. Pro vysokou oběhovou nestabilitu nebyl pacient schopen transportu na CT ani akutního chirurgického výkonu. K další srdeční zástavě došlo 16 hodin po přijetí na JIP, resuscitace již nebyla úspěšná a pacient zemřel. Navrhovanou pitvu rodina odmítla. V hemokultuře zachycený S. dysgalactiae byl v NRL pro streptokoky dourčen jako S. dysgalactiae subspecies equisimilis. Geny pro produkci toxinů nebyly stanoveny.
KAZUISTIKA 3
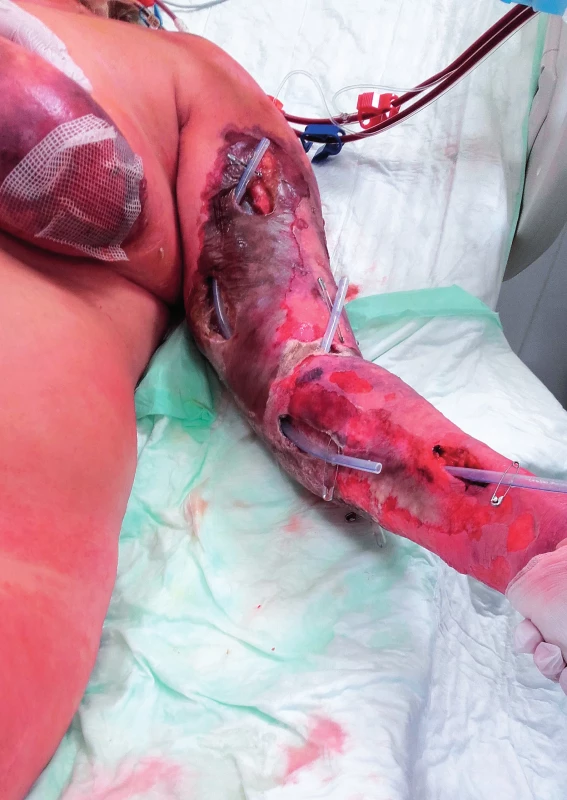
Třiašedesátiletá pacientka s anamnézou suspektní primární biliární cirhózy (bez terapie), hypertenze a hypofunkce štítné žlázy byla ambulantně ošetřena ortopedem pro bolest a zarudnutí v oblasti lokte levé horní končetiny. Ortoped vyslovil podezření na burzitidu a indikoval sádrovou dlahu a analgetika. Dva dny poté byla pacientka přivezena na akutní příjem ústecké nemocnice pro kolapsový stav. Po nasazení sádry se jí doma zhoršovala bolest končetiny, která jí výrazně otekla, kůže začala černat, proto dlahu musela sejmout. Zároveň měla doma febrilie, zvracela a měla průjem. Pacientka byla přijata na ortopedickou JIP, podle konzultace s infekcionistou byla podána ATB terapie (5 hodin po prvním kontaktu s akutním příjmem) kombinací piperacilin/tazobactam s klindamycinem. Ještě týž den byl realizován překlad na infekční JIP pro rychle progredující šokový stav. Byla zahájena tekutinová resuscitace. Od druhého dne byla při anurii zahájena kontinuální hemodialýza, od třetího dne pak i umělá plicní ventilace. Na končetině rychle progredovala nekrotizující fasciitida (obr. 1). I přes opakovanou snahu o včasnější agresivní chirurgické řešení bylo ortopedy přistoupeno k exartikulaci v ramenním kloubu teprve pátý den. Z punktátu z puchýřů a ze stěrů z ran opakovaně vykultivován Streptococcus pyogenes (v NRL pro streptokoky byl určen typ emm1), hemokultury byly negativní. Stav byl komplikován paralytickým ileem a nozokomiálními infekcemi. Čtrnáctý den byla pacientka extubována, kontinuální eliminační metoda byla ukončena po šestadvaceti dnech. Rána po exartikulaci ramene se zhojila per secundam. Pacientka byla propuštěna domů po dvaapadesáti dnech. Po propuštění byla ještě operačně řešena postintubační stenóza trachey. V současnosti je pacientka v dobré fyzické kondici a vede plnohodnotný život.
Figure 1. Upper limb necrotising fasciitis in patient 3 (published with the patient's consent)
DISKUSE
Streptokokový syndrom toxického šoku je urgentní stav, překrývající se velmi často s diagnózou nekrotizující fasciitidy. Všichni naši pacienti udávali při přijetí do nemocnice bolesti končetin. První a třetí pacientka měly také příznaky akutní gastroenteritidy, druhý pacient měl příznaky imitující akutní koronární syndrom. Lokální nález na končetinách byl v době příjmu přítomen pouze u druhého a třetího pacienta, u první nemocné se rozvinul až postupně. Nepřítomnost lokálního nálezu může výrazně ztížit stanovení diagnózy na počátku onemocnění. U žádného z pacientů nebyla v úvodu přítomna horečka ani leukocytóza, což může oddálit diagnózu infekčního původu obtíží. U všech pacientů byl v diferenciálním rozpočtu leukocytů výrazný posun doleva. Jde o onemocnění, kde provedení diferenciálního rozpočtu leukocytů má zásadní význam pro rychlé zjištění akutně probíhající infekce. Laboratorně byla u všech pacientů přítomna významná elevace CRP, známky renální dysfunkce a zvýšené jaterní testy. Všichni pacienti měli známky koagulopatie se spontánním INR > 1,5, avšak nesplňovali laboratorní kritéria pro syndrom DIC. Laboratorní nálezy podrobně shrnuje tabulka 1.
Výskyt tří uvedených případů na stejném oddělení v rámci krátkého časového období považujeme za alarmující. Máme za to, že syndrom toxického šoku, a zejména ten streptokokový, patří spolu s meningokokovou sepsí k nejakutnějším stavům v infekčním lékařství. Všeobecné povědomí o meningokokové sepsi je však mezi laickou i lékařskou veřejností nesrovnatelně vyšší. Skutečná incidence streptokokového syndromu toxického šoku v ČR bude zřejmě vyšší, než udávají statistiky. Důvodem je obtížná diagnóza a opomenuté hlášení. Vzhledem k perakutnímu průběhu léčí SSTŠ nejčastěji intenzivisté. Znalost této nozologické jednotky je důležitá také pro lékaře akutních příjmů nemocnic, k podání první dávky antibiotik by totiž mělo dojít již tam. Od septického šoku, se kterým je často zaměněn, jej v úvodní léčbě odlišuje zejména indikace nasazení klindamycinu či linezolidu v empirické kombinované antibiotické terapii a také indikace k agresivnímu chirurgickému přístupu již v prvních hodinách. Jedině správně a rychle podaná antibiotická terapie spolu s agresivním chirurgickým řešením a kvalitní intenzivní péčí může přinést záchranu pacienta.
Do redakce došlo dne 11. 7. 2017.
Adresa pro korespondenci:
MUDr. Hynek Bartoš
Infekční oddělení Masarykovy nemocnice
Sociální péče 3316/12A
401 13 Ústí nad Labem
e-mail: hynek.bartos@kzcr.eu
Sources
1. Streptococcal Toxic Shock Syndrome (STSS) (Streptococcus pyogenes) 2010 Case Definition [online]. [cit. 2017-02-16] Dostupné na www: <https://wwwn.cdc.gov/nndss/conditions/streptococcal-toxic-shock-syndrome/case-definition/2010>.
2. Tyll T, Bílková M, Revinová A, et al. Syndrom toxického šoku. Epidemiol. Mikrobiol. Imunol, 2015;64(4):210–220.
3. Infekce v České republice – EPIDAT [online]. 2016 [cit. 2017-02-16]. Dostupné na www: <www.szu.cz/publikace/data/kumulativni-nemocnost-vybranych-hlasenych-infekci-v-ceske-republice >.
4. Nei T, Akutsu K, Shima A, et al. A case of streptococcal toxic shock syndrome due to Group G streptococci identified as Streptococcus dysgalactiae subsp. equisimilis. J Infect Chemother, 2012;18(6):919–924.
5. Hashikawa S, Iinuma Y, Furushita M, et al. Characterization of group C and G streptococcal strains that cause streptococcal toxic shock syndrome. J Clin Microbiol, 2004; 42(1):186–192.
6. Reglinski M, Sriskandan S. The contribution of group A streptococcal virulence determinants to the pathogenesis of sepsis. Virulence, 2014;5(1):1–10.
7. Brosnahan A, Schlievert M. Gram Positive Bacterial Superantigen Outside-In Signaling Causes Toxic Shock Syndrome. FEBS J, 2011;278(23):4649–4667.
8. Stevens DL. Streptococcal Toxic-Shock syndrome: Spectrum of Disease, Pathogenesis, and new Concepts in Treatment. Emerg Infect Dis, 1995;1(3):69–78.
9. Stevens DL, Tanner MH, Winship J. Severe group A streptococcal infections associated with a toxic shock-like syndrome and scarlet fever toxin A. N Engl J Med, 1989;321(1):1–7.
Labels
Hygiene and epidemiology Medical virology Clinical microbiologyArticle was published in
Epidemiology, Microbiology, Immunology

2018 Issue 2
-
All articles in this issue
- Stav imunitního systému u pacientů se subklinickou formou urogenitální tuberkulózy
- Molekulární epidemiologie tuberkulózy v hlavním městě Praha v letech 2013 a 2014
- Surveillance invazivního meningokokového onemocnění založená na sekvenaci celého genomu (WGS), Česká republika, 2015
- Boj s rezistencí mikroorganismů na antibiotika
- Streptokokový syndrom toxického šoku – život ohrožující stav vyvolaný různými druhy streptokoků
- Bakteriémie vyvolaná Staphylococcus aureus – význam správného přístupu k diagnostice a léčbě
- Aktualizace českých doporučených postupů pro laboratorní diagnostiku infekcí vyvolaných Clostridium difficile
- Epidemiology, Microbiology, Immunology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Streptokokový syndrom toxického šoku – život ohrožující stav vyvolaný různými druhy streptokoků
- Bakteriémie vyvolaná Staphylococcus aureus – význam správného přístupu k diagnostice a léčbě
- Boj s rezistencí mikroorganismů na antibiotika
- Aktualizace českých doporučených postupů pro laboratorní diagnostiku infekcí vyvolaných Clostridium difficile
