Včasný skríning a liečba spomaľujú progresiu diabetickej nefropatie
Early screening and treatment slow the progression of diabetic nephropathy
Increasing number of diabetic patients and their longer life expectancy contribute to the higher prevalence of diabetic nephropathy. Epidemiological survey NEFRITI brought actual data on a prevalence of chronic kidney disease in diabetic patients in Slovakia. Early diagnosis based on albuminuria and estimated glomerular filtration rate and subsequent standard treatment are cardinal preconditions for slowing the progression of diabetic nephropathy. Diabetic patients with chronic kidney disease are the biggest subgroup from among all patients on renal replacement therapy. The European Renal Best Practice work group developed Clinical practice guideline on management of patients with diabetes and chronic kidney disease stage 3b or higher.
Keywords:
treatment of diabetic patients with chronic kidney disease – prevalence of diabetic nephropathy – screening of diabetic nephropathy
Authors:
Peter Ponťuch
Authors‘ workplace:
IV. interná klinika LF UK a UN Bratislava, Nemocnica sv. Cyrila a Metoda, prednosta prof. MUDr. Peter Ponťuch, CSc.
Published in:
Forum Diab 2015; 4(3): 166-169
Category:
Main Theme: Review
Overview
Nárast počtu diabetikov a ich dlhšie prežívanie prispievajú k zvýšenej prevalencii diabetickej nefropatie. Epidemiologický prieskum NEFRITI priniesol aktuálne údaje o výskyte chronickej obličkovej choroby u diabetikov na Slovensku. Včasná diagnóza na základe albuminúrie a odhadu glomerulovej filtrácie a následná správna liečba sú základnými opatreniami na spomalenie progresie diabetickej nefropatie. Diabetici s chronickou obličkovou chorobou sú najväčšou skupinou spomedzi všetkých pacientov na liečbe nahradzujúcej renálne funkcie. Pracovná skupina European Renal Best Practice vypracovala Usmernenia o manažmente diabetikov s chronickou obličkovou chorobou v štádiu 3b a vyššom.
Kľúčové slová:
liečba diabetikov s chronickou obličkovou chorobou – prevalencia diabetickej nefropatie – skríning diabetickej nefropatie
Prevalencia diabetickej nefropatie
Diabetes mellitus 1. typu
Diabetická nefropatia sa vyvinie po 20 rokoch trvania diabetu u 30–40 % diabetikov 1. typu, pričom sa len zriedkavo objaví v prvých 5 rokoch trvania diabetu. Dôležitým diagnostickým ukazovateľom začínajúcej (incipientnej) diabetickej nefropatie je pretrvávajúca mikroalbuminúria.
Celoeurópske údaje o výskyte diabetickej nefropatie u diabetikov 1. typu priniesla prvýkrát začiatkom 90. rokov epidemiologická štúdia EURODIAB IDDM. V kohorte 3 250 diabetikov 1. typu s priemerným trvaním diabetu 15 rokov sa zistila prevalencia mikroalbuminúrie 21 % a klinickej albuminúrie (makroalbuminúrie) 9 % [1].
Po ukončení štúdie Diabetes Control and Complications Trial (DCCT), v ktorej sa porovnával vplyv konvenčnej a inzulínovej liečby na progresiu retinopatie a nefropatie u diabetikov 1. typu, pokračovalo sledovanie pacientov s perzistentnou mikroalbuminuriou v observačnej štúdii DCCT/EPIC. V skupine 325 diabetikov 1. typu s perzistentnou mikroalbuminúriou sa počas mediánu sledovania 13 rokov zistila progresia z mikroalbuminúrie do makroalbuminúrie u 28 %, ale aj regresia z mikroalbuminúrie do normoalbuminúrie u 40 % pacientov. Ústup mikroalbuminúrie bol najmä u diabetikov s lepšou glykemickou kompenzáciou, lepšou kontrolou krvného tlaku, priaznivejším lipidogramom, bez retinopatie a prevažovali ženy [2].
V súbore 640 diabetikov 1. typu z diabetologických ambulancií v Bratislave sme zistili mikroalbuminúriu u 17 % pacientov s najvyšším výskytom pri trvaní diabetu 11–15 rokov a 16–20 rokov. Klinickú proteinúriu sme zistili u 20 % pacientov s najvyšším výskytom pri trvaní diabetu 21–25 rokov [3].
Diabetes mellitus 2. typu
U diabetikov 2. typu je celková prevalencia diabetickej nefropatie v Európe 10–20 %, avšak ich absolútny počet prevažuje vzhľadom na podstatne väčšiu prevalenciu diabetu 2. typu. V štúdii United Kingdom Prospective Diabetes Study (UKPDS) sa porovnával účinok intenzívnej a konvenčnej liečby sulfonylureou alebo inzulínom na vývin mikrovaskulárnych a makrovaskulárnych komplikácií u diabetikov 2. typu. Po 10 rokoch trvania diabetu sa v súbore 5 097 pacientov zistila prevalencia mikroalbuminúrie 25 %, makroalbuminúrie 5 % a zvýšeného kreatinínu v sére (v štúdii definovaného hodnotou viac ako 175 µmol/l) 0,8 %. S progresiou diabetickej nefropatie stúpalo riziko kardiovaskulárneho úmrtia a u pacientov s makroalbuminúriou dosiahlo ročne 3,5 % [4].
Do nemeckej epidemiologickej štúdie German Chronic Kidney Disease bolo zaradených 5 217 pacientov priemerného veku 60 rokov s glomerulovou filtráciou 30–60 ml/min/1,73 m2 alebo s proteinúriou nad 0,5g/24 hodín. Zastúpenie diabetikov bolo 35 %, ale len u 15 % sa uviedlo, že majú diabetickú nefropatiu. Pri porovnaní diabetikov s predpokladanou diabetickou a nediabetickou nefropatiou boli ich demografické a klinické údaje veľmi podobné okrem pomeru UACR (u-albumín/u-kreatinín), ktorý bol vyšší pri diabetickej nefropatii [5].
V súbore 664 diabetikov 2. typu z 8 diabetologických ambulancií, ktorí boli liečení perorálnymi antidiabetikami alebo inzulínom sme zistili normoalbuminúriu u 66 %, mikroalbuminúriu u 23 % a klinickú proteinúriu u 11 % diabetikov [6].
Do epidemiologického prieskumu NEFRITI, vykonaného v 62 diabetologických ambulanciách v rôznych regiónoch Slovenska, bolo zaradených 1 831 diabetikov 2. typu priemerného veku 64 rokov, s priemerným trvaním diabetu 9,3 rokov a HbA1c 7,6 %. Albumín v moči bol stanovený imunoturbidimetrickou metódou v rannej vzorke moču. Odhad glomerulovej filtrácie (eGFR) bol vypočítaný pomocou vzorca CKD-EPI. Normoalbuminúriu malo 68 %, mikroalbuminúriu 27 % a makroalbuminúriu (klinickú albuminúriu) 5 % diabetikov 2. typu. Zastúpenie diabetikov 2. typu v jednotlivých štádiách CKD podľa klasifikácie KDIGO bolo nasledovné: štádium 1 – 43 %, štádium 2 – 43 %, štádium 3a – 9 %, štádium 3b – 3,3 %, štádium 4 – 1,2 %, štádium 5 – 0,4 % [7].
Diabetici tvoria vo väčšine európskych krajín najpočetnejšiu skupinu z pacientov zaradených na liečbu nahradzujúcu renálne funkcie (renal replacement therapy – RRT), čo zahŕňa hemodialýzu, peritoneálnu dialýzu a transplantáciu obličky. Podiel diabetikov na RRT dosahuje v ekonomicky vysoko rozvinutých krajinách 40–45 %. Podľa ročných hlásení dialyzačných pracovísk pre Národné centrum zdravotníckych informácií (NCZI) je na Slovensku v posledných rokoch okolo 3 100 pacientov liečených pravidelnou hemodialýzou, z nich je 33 % diabetikov.
Na základe analýzy údajov o prevalencii RRT u diabetikov v 12 európskych krajinách, získaných z ročných správ ERA-EDTA v rokoch 1998–2011, sa vytvorila predpoveď do roku 2025. Medián prevalencie diabetickej nefropatie na milión obyvateľov (p.m.p) v hodnotených krajinách by mal byť v roku 2025 podľa jednotlivých štádií nasledovný: 3. štádium CKD 132 900 p.m.p, 4. štádium CKD 11 500 p.m.p a 5. štádium CKD 4 300 p.m.p. Tieto údaje môžu pomôcť odborníkom, ktorí robia rozhodnutia o výške liečebných nákladov na zdravotnú starostlivosť v horizonte budúcich 10 rokov [8].
Diagnostika diabetickej nefropatie
Chronická obličková choroba sa definuje na základe prítomnosti známok obličkového poškodenia počas viac ako 3 mesiacov alebo pri zníženej GF < 60 ml/min/1,73 m2 nezávisle od typu obličkovej choroby. Pre obličkové poškodenie svedčia patologické histologické nálezy a abnormality zistené v krvi, moči alebo zobrazovacími metódami [9]. Základnými biochemickými parametrami, na ktorých je postavená diagnóza diabetickej nefropatie, sú albuminúria a glomerulová filtrácia.
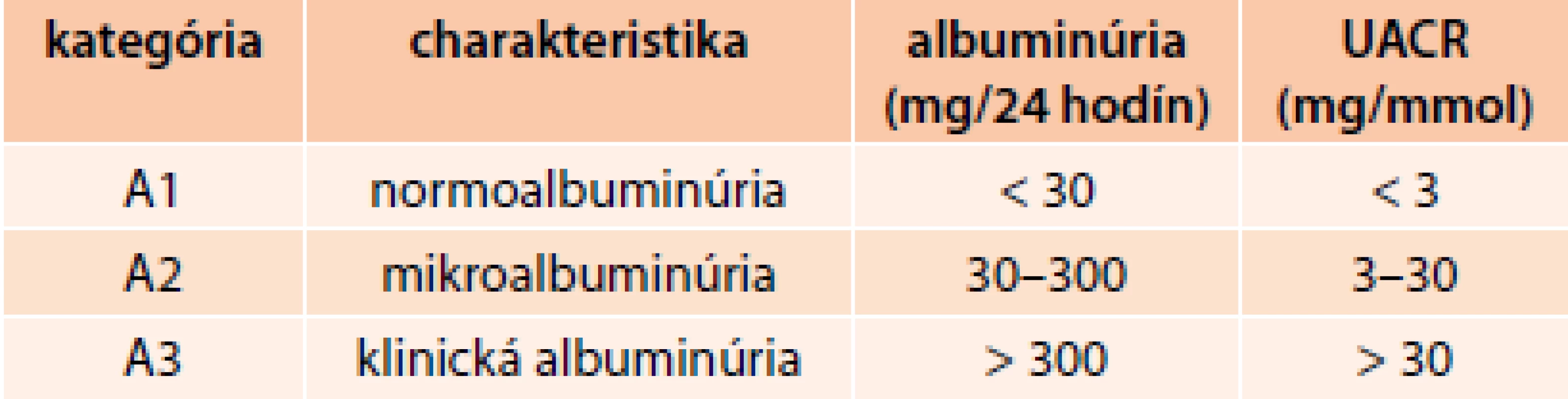
Albuminúria je citlivý ukazovateľ včasného obličkového poškodenia pri rôznych obličkových chorobách, vrátane diabetickej nefropatie. Možno ju stanoviť kvantitatívne v zbieranom 24-hodinovom alebo 8-hodinovom nočnom moči (22 : 00 až 06 : 00 hodín). V rannej vzorke moču možno vypočítať pomer koncentrácií albumínu a kreatinínu (UACR). Poradie preferencií pre určenie albuminúrie a proteinúrie je nasledovné: 1. pomer albumín/kreatinín v moči, 2. pomer proteín/kreatinín v moči, 3. reagenčné prúžky.
Mikroalbuminúria je mierne zvýšené vylučovanie albumínu močom v rozpätí 30–300 mg/24 hodín (20–200 µg/min). Pretrvávajúca mikroalbuminúria poukazuje na začínajúcu diabetickú nefropatiu a súčasne silne predpovedá zvýšené kardiovaskulárne riziko nielen u diabetikov najmä 2. typu, ale aj u nediabetikov.
Klinická albuminúria (makroalbuminúria) je vylučovanie albumínu močom viac ako 300 mg/24 hodín (200 µg/min), čo približne zodpovedá klinickej proteinúrii nad 0,5 g/24 hodín.
Pri posudzovaní zvýšenej exkrécie albumínu do moču treba pamätať na to, že albuminúria sa zvyšuje aj pri zlej glykemickej kompenzácii, veľkej telesnej záťaži, vysokom krvnom tlaku, srdcovom zlyhávaní a celkovej zápalovej reakcii.
Skríninig diabetickej nefropatie
Diabetici 2. typu – u všetkých raz ročne vyšetriť albuminúriu (pomer UACR) vo vzorke ranného moču a koncentráciu kreatinínu v sére (výpočet eGFR).
Diabetici 1. typu – skríning začína po 5 rokoch trvania diabetu 1. typu, pretože pri jeho kratšom trvaní sa ešte nepredpokladá vývin diabetickej nefropatie; vyšetriť 1-krát albuminúriu (pomer UACR) vo vzorke ranného moču a koncentráciu kreatinínu v sére (výpočet eGFR).
Albuminúriu treba stanoviť u každej tehotnej diabetičky.
Podľa hodnôt albuminúrie v zbieranom moči alebo pomeru UACR v rannej vzorke moču sa určí kategória albuminúrie A1 až A3 (tab. 1). Ak je prítomná nefrotická albuminúria, uvedie sa to slovne. Štandardy ADA už nepoužívajú termín mikroalbuminúria a makroalbuminúria a pracovná skupina to odôvodňuje tým, že albuminúria je kontinuálna premenná [10].
Glomerulová filtrácia je hlavným parametrom pri posudzovaní progresie obličkových chorôb. U zdravých osôb závisí od veku, pohlavia a telesnej veľkosti. U dospelých pacientov sa v ambulantnej a klinickej praxi uprednostňuje výpočet odhadu glomerulovej filtrácie (eGFR) pomocou vzorca CKD-EPI so 4 premennými (kreatinín v sére, vek, pohlavie, rasa). Pri diagnostike chronickej obličkovej choroby treba určiť jej štádium na základe hodnoty eGFR (tab. 2).
![Štádiá chronických obličkových chorôb [9]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/cdfaf717c2c26a4c04a537e551cc4885.png)
V lekárskych správach by sa mala diagnóza diabetickej nefropatie uvádzať spolu s funkčným stavom obličiek vyjadreným štádiom CKD a stupňom albuminúrie. Napríklad pri eGFR 50 ml/min/1,73 m2 a UACR 60 mg/mmol bude diagnóza nasledovná:
- diabetická nefropatia, štádium 3a CKD, klinická albuminúria
- diabetická nefropatia, G3a A3
Ultrasonograficky sa zistí hypertrofia obličiek pri dlhodobo zle kompenzovanom diabete 1. typu bez nefropatie, ale po zlepšení glykemickej kompenzácie sa hypertrofia zmenší. Typickým nálezom pri diabetickej nefropatii s redukovanou eGFR sú o niečo väčšie obličky, ako by bol rozmer obličiek u nediabetikov s rovnako zníženou eGFR.
U diabetikov sa však môže vyvinúť aj nediabetická glomerulopatia, ktorá je pravdepodobná, ak sa proteinúria objaví u detí pred pubertou, u dospelých s kratším trvaním diabetu 1. typu ako 5 rokov, neprimerane rýchlym vývinom nefrotickej proteinúrie nad 3 g/24 hodín a pri neprítomnosti diabetickej retinopatie.
Renálna biopsia sa vykonáva u diabetikov len v diagnosticky nejasných prípadoch s nefrotickou proteinúriou alebo redukovanou eGFR na vylúčenie nediabetickej glomerulopatie. Nález mikroalbuminúrie s normálnou alebo zvýšenou eGFR nie je indikáciou na biopsiu obličky.
Správna diferenciálna diagnostika je dôležitou úlohou pre diabetológa a nefrológa, pretože určuje primeranú liečbu, a tak spomalí progresiu obličkovej choroby. Diabetik by mal byť dispenzarizovaný aj v nefrologickej ambulancii pri poklese GF < 1 ml/s/1,73 m2 alebo pri klinickej proteinúrii > 0,5 g/24 hodín.
Liečba diabetickej nefropatie
Hlavným cieľom liečebných opatrení je spomaliť progresiu diabetickej nefropatie.
Primárna prevencia má zabrániť progresii z normoalbuminúrie do mikroalbuminúrie.
Sekundárna prevencia má spomaliť alebo zabrániť progresii z mikroalbuminúrie do klinickej albuminúrie (makroalbuminúrie).
Terciárna prevencia má spomaliť progresiu do posledného 5. štádia CKD.
Liečebné postupy
Pre diabetikov sa v rámci jednotlivých stupňov prevencie odporúčajú nasledovné liečebné postupy [10].
Optimálna glykemická kontrola znižuje riziko vzniku alebo spomaľuje progresiu diabetickej nefropatie.
Ciele liečby:
HbA1c < 7 % zníži sa výskyt mikrovaskulárnych komplikácií, ak je dlhodobo veľmi dobrá glykemická kontrola už od začiatku diabetu, zníži sa aj výskyt makrovaskulárnych komplikácií.
HbA1c < 8 % tento cieľ liečby je opodstatnený u diabetikov s opakovanými hypoglykémiami alebo pri pokročilých mikrovaskulárnych a makrovaskulárnych komplikáciach.
Optimálna kontrola krvného tlaku znižuje riziko vzniku alebo spomaľuje progresiu diabetickej nefropatie.
Inhibítory angiotenzín konvertujúceho enzýmu (ACEI) alebo blokátory angiotenzínových receptorov (ARB) sa neodporúčajú na primárnu prevenciu diabetickej nefropatie, teda pri normálnom krvnom tlaku a normálnej albuminúrii. ACEI alebo ARB sa odporúčajú na liečbu diabetikov (okrem gravidných diabetičiek) s mierne zvýšenou albuminúriou 30–300 mg/24 hodín a pri viac zvýšenej albuminúrii nad 300 mg/24 hodín.
Cieľom liečby je u diabetikov mladého a stredného veku znížiť krvný tlak < 130/80 mm Hg.
U diabetikov staršieho veku stačí dosiahnuť krvný tlak < 140/90 mm Hg. Ak ide o mnohoročnú výraznú systolickú hypertenziu, treba tlak znižovať postupne a dočasným cieľom môže byť aj systolický tlak okolo 150 mm Hg.
Diabetikom s dlhotrvajúcim diabetom treba zmerať krvný tlak aj v stojacej polohe, aby sa zistila prípadná ortostatická hypotenzia ako prejav autonómnej neuropatie.
Neodporúča sa znižovať denný príjem proteínov v strave diabetika s chronickou obličkovou chorobou pod 0,8 g/kg, pretože sa takouto redukciou nemení glykemická kompenzácia, kardiovaskulárne riziko ani priebeh poklesu eGFR.
Pri progresii chronických obličkových chorôb, vrátane diabetickej nefropatie, s poklesom eGFR na 30–45 ml/min/1,73 m2 (štádium 3b), sa začínajú viac prejavovať komplikácie súvisiace so zníženou renálnou funkciou a zvyšuje sa riziko komorbidít. Nové vedecké a klinické poznatky boli dôvodom, aby pracovná skupina European Renal Best Practice vypracovala Usmernenie o liečbe diabetikov s chronickou obličkovou chorobou v štádiu 3b CKD a vyššom [11]. Otázky v usmerneniach sa týkajú niekoľkých okruhov: výberu liečby nahradzujúcej renálne funkcie (RRT) pre diabetikov v štádiu 5 CKD, spôsobu dosiahnutia dobrej glykemickej kompenzácie a manažmentu kardiovaskulárneho rizika u diabetikov v štádiu 3b CKD a vyššom. V nasledujúcom texte sú uvedené niektoré otázky a odpovede ERBP, ktoré riešia diabetológovia v praxi. Úplný materiál je dostupný na webovej stránke časopisu Nephrology Dialysis Transplantation. Pri jednotlivých vyjadreniach sú uvedené stupne odporúčaní: 1 (silný), 2 (slabý) a stupne celkovej kvality dôkazu: A (vysoký), B (stredný), C (nízky), D (veľmi nízky). V slovnej formulácii sa použilo Odporúčame (We recommend) pre stupeň 1 a Navrhujeme (We suggest) pre stupeň 2.
- Majú diabetici v štádiu 5 CKD začať dialyzačnú liečbu skôr ako nediabetici?
- Odporúčame začať s dialyzačnou liečbou diabetikov na základe tých istých kritérií ako u nediabetikov (1A).
- Je transplantácia obličky prínosom pre diabetikov v poslednom štádiu 5 CKD?
- Odporúčame oboznámiť diabetikov v štádiách 4 a 5 CKD, ktorí sú považovaní za vhodných na transplantáciu, s jej rôznymi druhmi a očakávanými výsledkami (1D).
- Navrhujeme pre diabetikov 1. typu v štádiu 5 CKD transplantáciu obličky od živého darcu alebo simultánnu transplantáciu pankreasu a obličky na zlepšenie prežívania vhodných pacientov (2C).
- Odporúčame, aby sa nerobila u diabetikov 2. typu v štádiu 5 CKD transplantácia pankreasu alebo simultánna transplantácia obličky a pankreasu (1D).
- Odporúčame, aby samotný diabetes 2. typu nebol považovaný za kontraindikáciu transplantácie obličky u pacientov, ktorí inak spĺňajú kritériá pre transplantáciu (1C).
- Má sa znížiť HbA1c striktnejšou glykemickou kontrolou diabetikov v štádiu 3b CKD a vyššom?
- Je agresívna liečebná stratégia nadradená voľnejšej liečbe diabetikov v štádiu 3b CKD a vyššom, ktorí užívajú inzulín?
- Odporúčame nedosahovať striktnú glykemickú kontrolu, ak táto vedie k ťažkým hypoglykemickým epizódam (1B).
- Odporúčame byť obozretný pri sprísňovaní glykemickej kontroly, ak znižujeme HbA1c < 8,5 % (1C).
- Je niektoré perorálne antidiabetikum nadradené inému, čo sa týka mortality, komplikácií a glykemickej kontroly diabetikov v štádiu 3b CKD a vyššom?
- Je maximálna liečba perorálnymi antidiabetikami u pacientov v štádiu 3b CKD a vyššom lepšia ako skoršie začatie/pridanie inzulínovej liečby?
- Odporúčame metformín v dávke upravenej podľa obličkovej funkcie ako liek prvej línie, ak samotné opatrenia životného štýlu nedokážu dostať HbA1c do želateľného rozsahu (obr. 4 v úplnom dokumente) (1B) [11].
- Odporúčame ako prídavnú liečbu antidiabetikum s nízkym rizikom hypoglykémie (obr. 5, 6, 7 v úplnom dokumente), ak treba zlepšiť glykemickú kontrolu (1B) [11].
- Odporúčame inštruovať pacientov, aby dočasne vynechali metformín pri dehydratácii, vyšetreniach s kontrastnou látkou alebo zvýšenom riziku akútneho poškodenia obličiek (1C).
prof. MUDr. Peter Ponťuch, CSc.
pontuch@pe.unb.sk
IV. interná klinika LF UK a UN Bratislava, Nemocnica sv. Cyrila a Metoda
www.unb.sk
Doručené do redakcie 21. 9. 2015
Prijaté po recenzii 11. 10. 2015
Sources
1. EURODIAB IDDM Complications Study Group. Microvascular and acute complications in IDDM patients. Diabetologia 1994; 37(3): 278–285.
2. de Boer IH, Rue TC, Cleary PA et al. Long-term renal outcomes of patients with type 1 diabetes mellitus and microalbuminuria: An analysis of Diabetes Control and Complications Trial / Epidemiology of Diabetes Interventions and Complications Cohort. Arch Intern Med 2011; 171(5): 412–420.
3. Ponťuch P, Hozlárová M et al. Za skupinu DIANEBA. Prevalencia diabetickej nefropatie u diabetikov 1. typu v Bratislave. Diabetes a obezita 2002; 2(3): 37–41.
4. Adler AI, Stevens RJ, Manley SE et al. Development and progression of nephropathy in type 2 diabetes: The United Kingdom Prospective Diabetes Study (UKPDS 64). Kidney Int 2003; 63(1): 225–223.
5. Titze S, Schmid M, Köttgen A et al. Disease burden and risk profile in referred patients with moderate chronic kidney disease: composition of the German Chronic Kidney Disease (GCKD) cohort. Nephrol Dial Transplant 2015; 30(3): 441–451.
6. Ponťuch P, Lištiaková D, Černá K et al. Výskyt mikroalbuminúrie, klinickej proteinúrie a artériovej hypertenzie u diabetikov 2. typu na Slovensku. Diabetes a obezita 2004; 4 : 41–48.
7. Martinka E, Ponťuch P. The prevalence of diabetic nephropathy in patients with type 2 diabetes mellitus in Slovakia. The NEFRITI Study. In: 51st meeting of European Association for the Study of Diabetes. Stockholm 2015: A1117. Dostupné z WWW: <http://www.easdvirtualmeeting.org>.
8. Kainz A, Hronsky M, Stel VS et al. Prediction of prevalence of chronic kidney disease in diabetic patients in countries of the European Union up to 2025. Nephrol Dial Transplant 2015; 30(S4): iv113-iv118.
9. KDIGO CKD work group. KDIGO 2012 clinical practice guideline for the evaluation and management of chronic kidney disease. Kidney Int Suppl 2013; 3(1): 1–150.
10. American Diabetes Association. Standards of medical care in diabetes – 2015. Diabetes Care 2015; 38(Suppl 1): S58-S66.
11. European Renal Best Practice. Clinical practice guidelines on management of patients with diabetes and chronic kidney disease stage 3b or higher (eGFR<45 ml/min). Nephrol Dial Transplant 2015; 30(Suppl 2): ii1–142. Dostupné z DOI: <http://dx,doi.org/10.1093/ndt/gfv100>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2015 Issue 3
-
All articles in this issue
- Pacient s diabetem z pohledu klinického nefrologa
- Včasný skríning a liečba spomaľujú progresiu diabetickej nefropatie
- Možnosti použitia inhibítorov DPP4 a SGLT2 u pacientov s diabetes mellitus 2. typu so zníženou funkciou obličiek
- Pohľad na kardiorenálny syndróm
- Najčastejšie infekčné komplikácie u diabetikov a ich liečba
- Rizikové faktory vzniku a progresie diabetickej retinopatie
- Obezita – kľúčový rizikový faktor pre diabetes mellitus po transplantácii obličky
- Obtížnost kontroly hypertenze u diabetické nefropatie
- Výskyt diabetickej nefropatie v populácii pacientov s diabetes mellitus na Slovensku: výsledky prieskumu NEFRITI
- Forum Diabetologicum
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Pohľad na kardiorenálny syndróm
- Najčastejšie infekčné komplikácie u diabetikov a ich liečba
- Výskyt diabetickej nefropatie v populácii pacientov s diabetes mellitus na Slovensku: výsledky prieskumu NEFRITI
- Včasný skríning a liečba spomaľujú progresiu diabetickej nefropatie
