Metodické pokyny pro farmakoterapii nádorové bolesti
Authors:
T. Doležal 1; M. Hakl 2; J. Kozák 3; M. Kršiak 1; J. Lejčko 4; B. Skála 5; O. Sláma 6; P. Ševčík 7; J. Vorlíček 6; (v Abecedním Pořadí)
Authors‘ workplace:
Ústav farmakologie 3. lékařské fakulty UK, Praha, přednosta prof. MUDr. Miloslav Kršiak, DrSc.
1; Anesteziologicko-resuscitační klinika LF MU a FN u sv. Anny, Brno, přednosta doc. MUDr. Vladimír Šrámek, Ph. D.
2; Centrum pro léčbu bolestivých stavů FN Motol, Praha, přednosta prim. MUDr. Jiří Kozák
3; Anesteziologicko-resuscitační klinika Lékařské fakulty UK a FN, Plzeň, přednosta doc. MUDr. Eduard Kasal, CSc.
4; Ordinace praktického lékaře pro dospělé, Lanškroun
5; Interní hematoonkologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jiří Vorlíček, CSc.
6; Klinika anesteziologie, resuscitace a intenzivní medicíny Lékařské fakulty MU a FN Brno, pracoviště Bohunice
přednosta prof. MUDr. Pavel Ševčík, CSc.
7
Published in:
Vnitř Lék 2007; 53(1): 91-96
Category:
Guidelines
Metodické pokyny v tomto znění byly schváleny výbory Společnosti pro studium a léčbu bolesti České lékařské společnosti J.E. Purkyně, České onkologické společnosti České lékařské společnosti J.E. Purkyně a Společnosti všeobecného lékařství České lékařské společnosti J.E. Purkyně, České společnosti anesteziologie, resuscitace a intenzivní medicíny České lékařské společnosti J.E. Purkyně a České společnosti pro experimentální a klinickou farmakologii a toxikologii České lékařské společnosti J.E. Purkyně
Úvod
Bolest představuje jeden z nejzávažnějších projevů nádorového onemocnění. Zásadním způsobem ovlivňuje kvalitu života onkologicky nemocných. Je povinností lékaře, který o onkologicky nemocného pečuje, bolesti věnovat pozornost a účinně ji tišit. V ČR máme v současné době k dispozici prostředky k dostatečnému zmírnění bolesti u všech onkologicky nemocných.
Cíle léčby onkologické bolesti
Při léčbě onkologické bolesti si postupně klademe následující cíle:
- zajištění bezbolestného spánku ( - dosažitelný cíl u všech nemocných)
- úleva od bolesti v klidu ( - dosažitelný cíl u naprosté většiny nemocných)
- úleva od bolesti při pohybu ( - dosažitelný cíl u většiny nemocných)
Úleva od bolesti obvykle neznamená úplnou bezbolestnost, ale zmírnění bolesti na aktivitách a aby významně negativně neovlivňovala jeho prožívání.
Předpoklady úspěšné léčby onkologické bolesti
- Systematické zhodnocení bolesti (podle charakteru, časového průběhu, vztahu k nádorovému onemocnění a jeho léčbě, účinnosti dosavadní analgetické léčby).
- Zasazení léčby bolesti do komplexního plánu onkologické léčby (optimální využití postupů protinádorové léčby, psychosociální podpora atd).
- Využití farmakologických a nefarmakologických postupů v léčbě bolesti.
- Pravidelné sledování analgetického účinku, nežádoucích účinků a řešení těchto nežádoucích účinků.
- Včasné odeslání nemocného na specializované pracoviště léčby bolesti v případě nedostatečné odpovědi na systémově podávanou léčbu.
Hodnocení bolesti
Má-li být léčba bolesti racionální, je nutné provést podrobnou charakteristiku bolestivého stavu:
- doba trvání bolesti
- událost, která doprovází její vznik
- lokalizace a její šíření
- charakter bolesti (škubavá, pálivá, vystřelující, bodavá, křečovitá, tlaková apod.)
- faktory ovlivňující bolest (zhoršení, zmírnění)
- intenzita bolesti a její změny v určitém časovém období
- vliv bolesti na denní aktivity a náladu
Pravidelné hodnocení intenzity a charakteru bolesti je jedním z předpokladů úspěšné léčby.
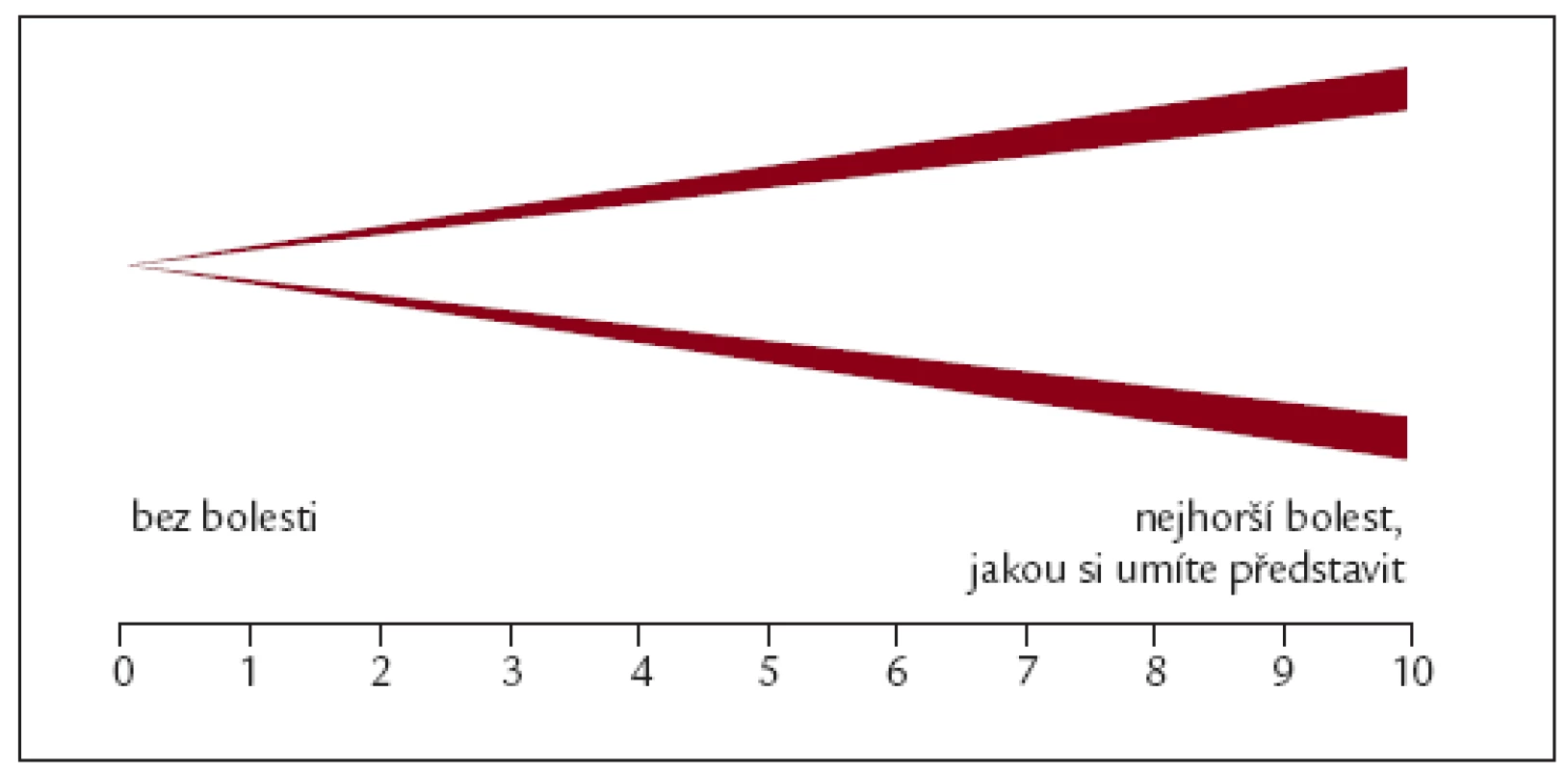
Pro hodnocení intenzity bolesti se nejčastěji používá vizuální analogová škála (VAS), obr. 1. Pacient na úsečce nebo výseči označí intenzitu bolesti od „žádná bolest“ až po „nejhorší bolest“, jakou si dokáže představit.
Následně se subjektivní hodnocení převede na číselnou škálu od 0–10, bolest, jakou si pacient dokáže představit. Intenzita bolesti se může měnit během denního 24hodinového intervalu, např. v návaznosti na vykonávání denních aktivit. Pro dosažení cílů analgetické léčby je přínosem, pokud má lékař k dispozici záznamy od pacienta týkající se vývoje bolesti. Je proto vhodné, aby si pacient zaznamenával aktuální stav bolesti do deníku bolesti.
Obecné rozdělení druhů léčby onkologické bolesti
Pokud je to možné, je třeba vždy využívat potenciálu protinádorové (kauzální) léčby k zmenšení velikosti nádoru, popř. jeho aktivity. Současně s protinádorovou léčbou a také při přetrvávání bolesti po jejím ukončení podáváme analgetickou (symptomatickou) léčbu.
Protinádorové modality v léčbě bolesti
- chirurgická intervence (radikální nebo paliativní)
- radioterapie (kurativní nebo nekurativní):
- 1. teleradioterapie
- 2. brachyradioterapie
- 3. otevřené zářiče (izotopy)
- chemoterapie a hormonální terapie
Symptomatické postupy léčby bolesti
- systémové podávání analgetik a koanalgetik
- metody regionální analgezie
- RHB a fyzikální léčba
- psychoterapie
Základním pilířem léčby onkologické bolesti je farmakoterapie!
Pravidla farmakologické léčby
- Při léčbě se řídíme především pacientovým údajem o intenzitě a charakteru bolesti.
- Cílem léčby nemusí být vždy úplná bezbolestnost. Je však nutné dosáhnout zmírnění bolesti na subjektivně dobře snesitelnou úroveň.
- Analgetika nasazujeme postupně podle síly jejich účinku. Schematicky tento přístup znázorňuje 3stupňový analgetický „žebříček“ WHO (schéma 1).
- Je výhodné kombinovat léky ze skupiny neopioidních analgetik se slabými nebo silnými opioidy.
- Pomocné léky („adjuvantní analgetika“, „koanalgetika“) podáváme současně s analgetiky podle charakteru bolesti.
- Analgetika podáváme v pravidelných časových intervalech („podle hodin“). Délka intervalu závisí na farmakokinetických vlastnostech jednotlivých léků a lékových forem.
- K zajištění dostatečné kontroly bolesti při její kolísavé intenzitě (tzv. „průlomové bolesti“) je někdy třeba kombinovat lékové formy opioidů s dlouhým účinkem s lékovými formami s rychlým uvolňováním (např. transdermální fentanyl a morfinový sirup).
- Dávku analgetika stanovujeme vždy individuálně podle analgetického účinku a nežádoucích účinků. V učebnicích uváděné doporučené a maximální dávky silných opioidů mají informativní charakter, často je zapotřebí dávek vyšších.
- Dáváme přednost co nejméně invazivnímu způsobu podání. Pro dlouhodobou léčbu je výhodné podání perorální a transdermální. V případě nemožnosti těchto způsobů podání lze některá analgetika podávat rektálně.
- Pouze menšina nemocných potřebuje k tlumení chronické bolesti injekční analgetika. Léky lze podávat formou jednotlivých dávek v pravidelných intervalech nebo formou kontinuální subkutánní nebo intravenózní infuze. Ke kontinuální aplikaci je výhodné užití přenosných infuzních pump („lineárních dávkovačů“).
- Pravidelně kontrolujeme analgetickou účinnost a výskyt nežádoucích účinků. Výskyt nežádoucích účinků není důvodem k přerušení podávání analgetik, ale k léčbě a řešení těchto nežádoucích účinků.
- Pacientovi je třeba vystavit písemný časový plán užívání léků s informací o důvodu jejich nasazení a kontakt na lékaře pro případ výskytu závažných nežádoucích účinků.
- Pacienta je třeba poučit o pravidlech užívání volně prodejných léků a přípravků k léčbě bolesti či potravinových doplňků na bolest a uklidnění.
- O úspěšné farmakologické léčbě bolesti lze hovořit pouze, pokud prospěch z analgezie jasně převyšuje zátěž nežádoucích účinků.
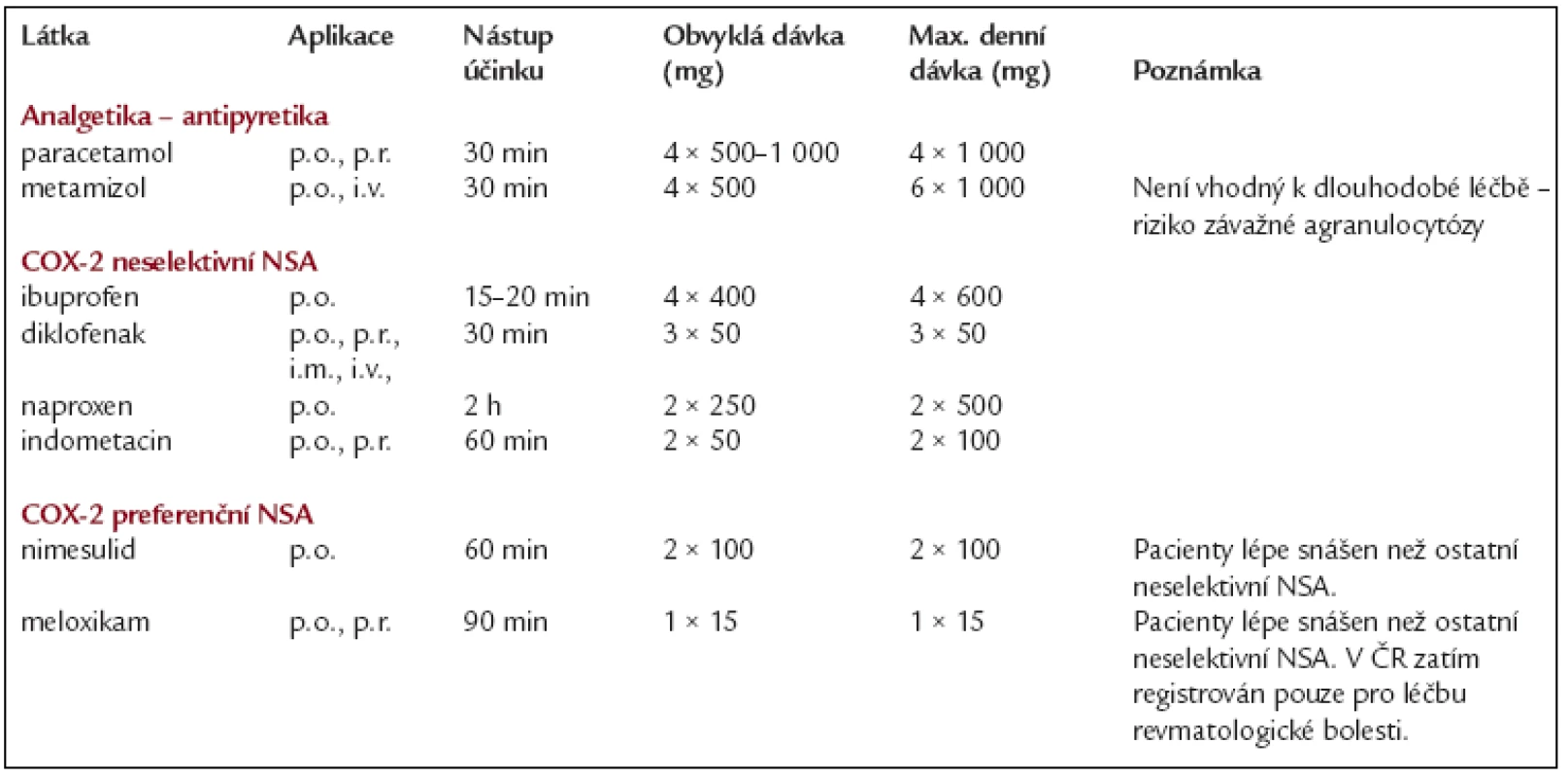
Analgetika I. stupně žebříčku WHO
- Jsou indikována v monoterapii k léčbě mírné a středně silné nocicepční bolesti. Pro léčbu silné bolesti je třeba vždy kombinace s opioidy.
- Pokud po nasazení těchto léků v maximální dávce není do 24–36 hodin dosaženo zmírnění bolesti na snesitelnou míru, je indikován přechod na analgetika II. nebo III. stupně žebříčku WHO.
- Zvyšování dávek neopioidních analgetik nad uvedenou maximální denní dávku obvykle nevede k posílení analgetického účinku, ale k zvýšení rizika závažných nežádoucích účinků.
- Existuje velká variabilita účinku (a nežádoucích účinků) jednotlivých analgetik u daného pacienta. Někdy je výhodné vyzkoušet jiné neopioidní analgetikum.
- Kombinace paracetamolu a metamizolu s nesteroidními antiflogistiky (NSA) zvyšuje analgetický účinek.
- Kombinace více nesteroidních antiflogistik není racionální a zvyšuje riziko nežádoucích účinků.
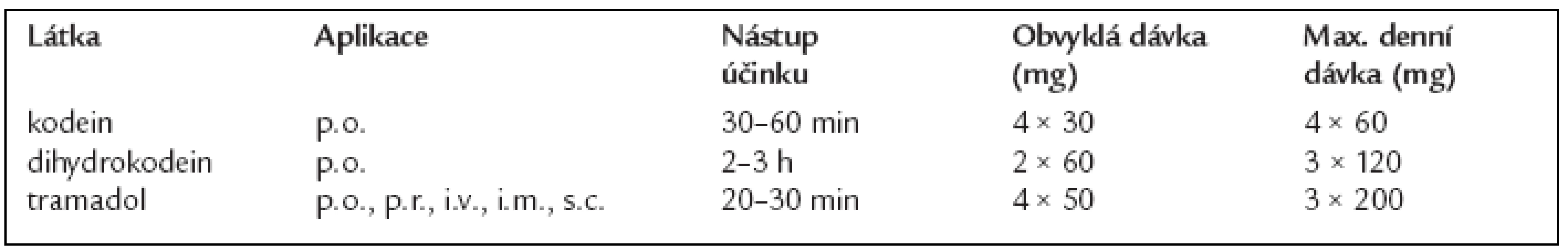
Analgetika II. stupně žebříčku WHO
- Jsou indikována k léčbě středně silné a silné bolesti. Výhodné je podání v kombinaci s neopioidními analgetiky a koanalgetiky.
- Dávku je třeba podle léčebného efektu postupně zvyšovat až po maximální denní dávku (tab. 2). Další zvyšování dávky obvykle nevede k zvýšení analgetické účinnosti, ale pouze k zvýraznění nežádoucích účinků.
- Pokud po nasazení těchto léků v maximální dávce (v kombinaci s neopioidními analgetiky) není do několika dnů hodin dosaženo zmírnění bolesti na snesitelnou míru, je třeba zvážit přechod na analgetika 3. stupně dle WHO.
- V případě silné bolesti působené nádorem (např. kostní metastázy, prorůstání nádoru do měkkých tkání a nervových pletení) je někdy indikováno podání silných opioidů (analgetika 3. stupně dle WHO) bez předchozí léčby slabými opioidy.
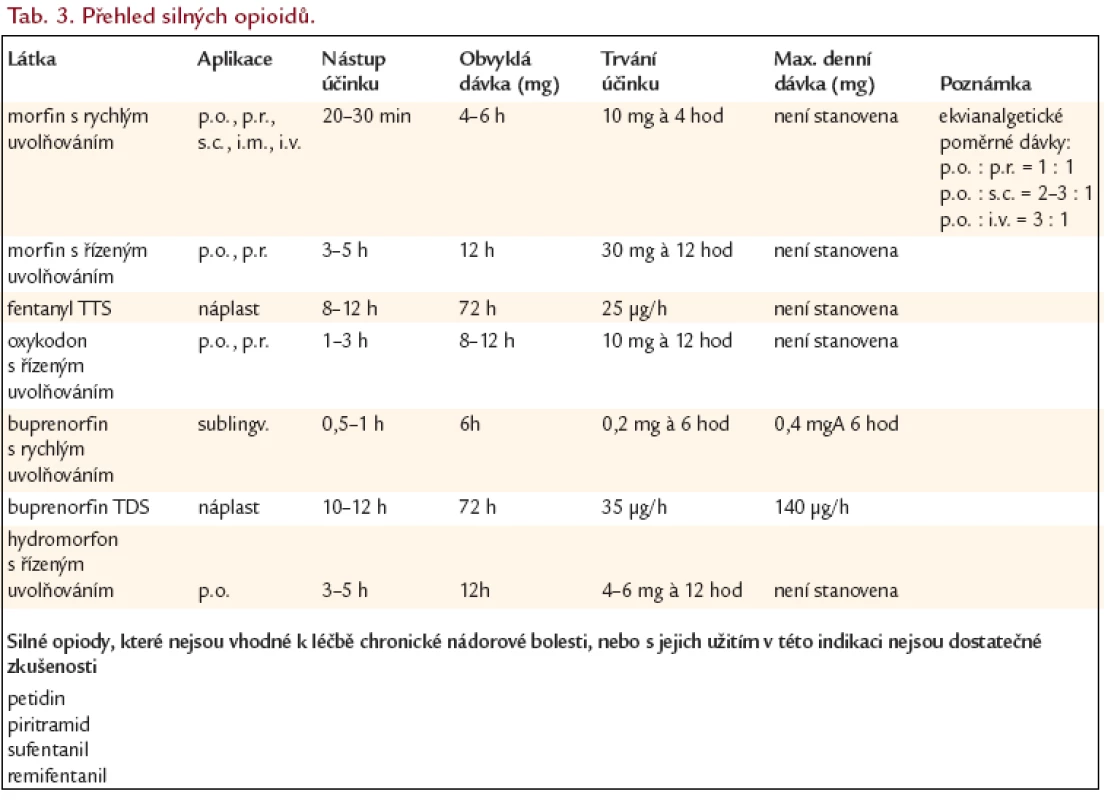
Analgetika III. stupně analgetického žebříčku WHO
- Silné opioidy jsou základní lékovou skupinou pro léčbu silné nádorové bolesti. Bolestmi, které vyžadují léčbu silnými opioidy, trpí 60 až 90 % onkologických pacientů (v závislosti na typu nádoru a stupni pokročilosti
- Silné opioidy jsou indikovány vždy, když se bolest nepodaří v přijatelně krátké době zmírnit slabšími analgetiky (tj. slabými opioidy a neopioidními analgetiky), a to bez ohledu na prognózu základního onemocnění.
- Dávku postupně zvyšujeme („titrujeme“) podle analgetického účinku a míry nežádoucích účinků. Rychlost zvyšování dávky závisí na intenzitě bolesti a farmakologických vlastnostech léku. Obvyklé počáteční dávky u pacientů, kteří dosud nebyli léčení silnými opioidy, uvádí tab. 3. Pokud při dané dávce není bolest dostatečně tlumena, zvýšíme dávku o 30–50 %.
- K počátečnímu nalezení účinné dávky jsou výhodnější lékové formy s rychlým uvolňováním. Při použití lékových forem s pomalým uvolňováním je třeba k posouzení účinnosti dané dávky a rozhodnutí o případném zvýšení vyčkat dosažení vyrovnané plazmatické hladiny (u retardovaného morfinu, hydromorfonu a oxykodonu 3 dny, u transdermálního fentanylu a buprenorfinu 5–7 dní).
- Někdy je výhodné kombinovat silné opioidy s neopioidními analgetiky a koanalgetiky.
- Je nevhodné kombinovat silné a slabé opioidy.
- Je nevhodné kombinovat parciální agonisty/antagonisty a čisté agonisty opioidních receptorů (např. pentazocin a morfin). Tato kombinace může vést ke snížení analgetického účinku a zvýraznění nežádoucích účinků.
- Někdy je výhodné kombinovat lékové formy s pomalým uvolňováním (podávané pravidelně „podle hodin“) a lékové formy s rychlým uvolňováním (podávané „dle potřeby v případě průlomových bolestí).
- Je třeba pravidelně hodnotit a léčit případné nežádoucí účinky silných opioidů (zácpa, nevolnost, sedace).
- Existuje velká variabilita účinku a nežádoucích účinků jednotlivých analgetik u daného pacienta. Při nevýhodném poměru analgezie a nežádoucích účinků nebo vzniku tolerance na opioid je výhodné zkusit jiný opioid (tzv. „rotace opioidů“).
- Při rotaci opioidů musíme na základě denní dávky původního opioid stanovit ekvianalgetickou dávku nového opioidu (tj. dávku se stejným analgetickým účinkem), tab. 4.
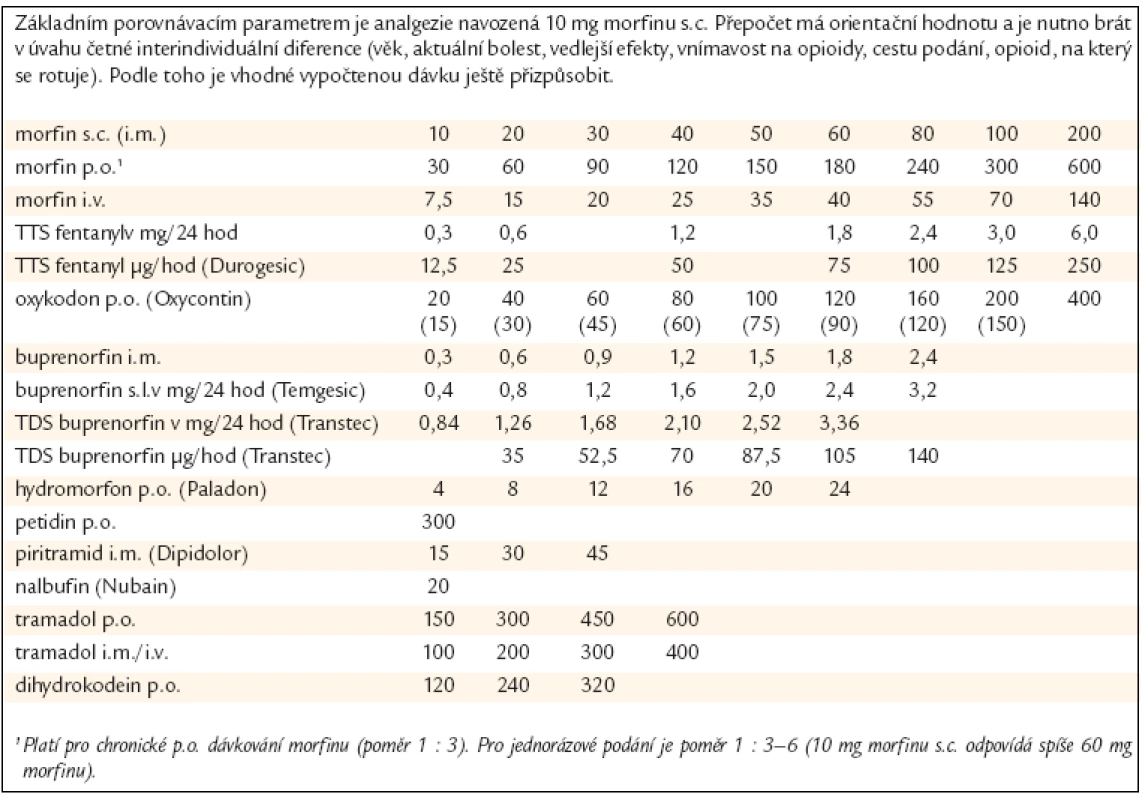
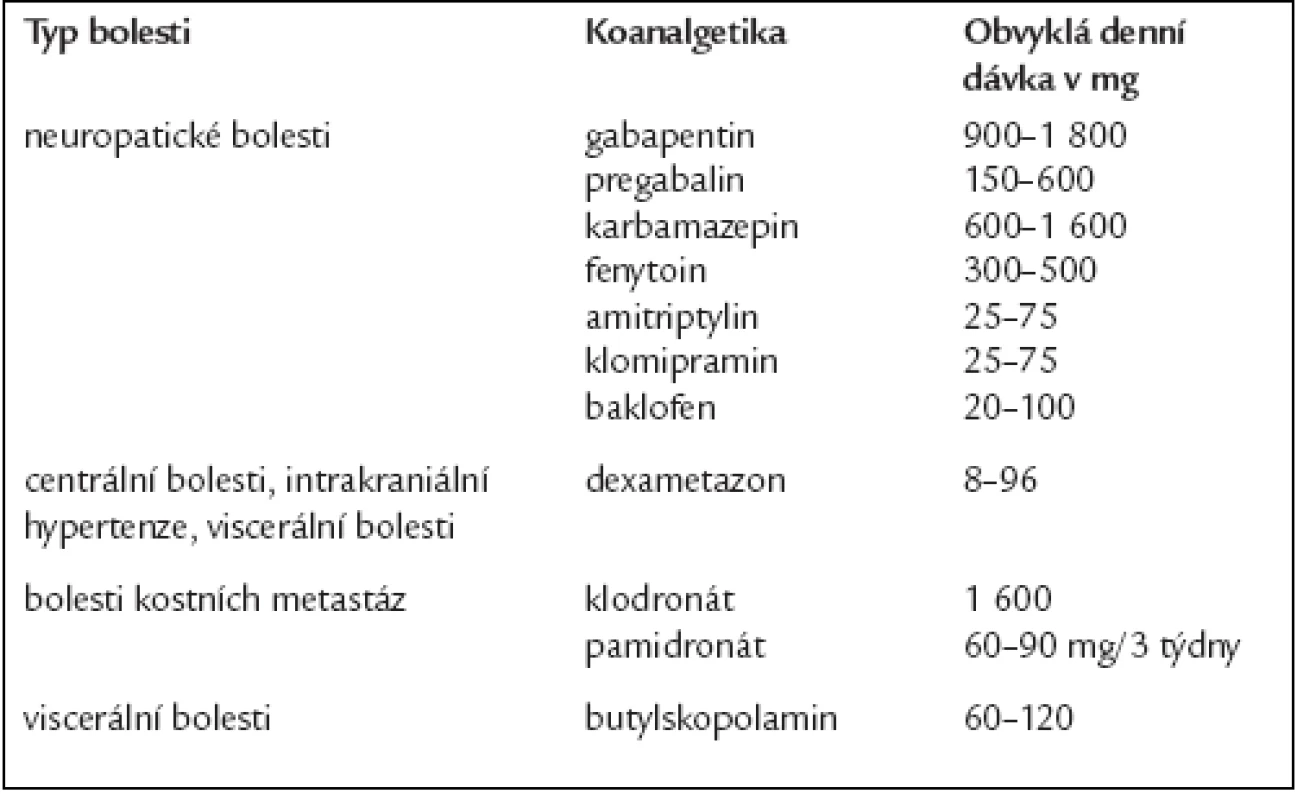
Pomocná analgetika (koanalgetika)
- Jejich užití je výhodné u některých bolestivých stavů (neuropatické bolesti, kostní bolesti atd).
- Koanalgetika pro léčbu kostní bolesti podáváme, pokud přes optimální nastavení dávky analgetik není dosaženo dobrého poměru analgetické účinnosti a nežádoucích účinků.
- V léčbě převážně neuropatické bolesti je výhodné zahájit léčbu koanalgetikem ze skupiny antikonvulziv nebo tricyklickýh antidepresiv (např. amitriptylin) v monoterapii.
- Před přidáním dalšího koanalgetika je třeba optimalizovat dávku předchozího koanalgetika. Obvykle není výhodné současně užívat nízké dávky více různých koanalgetik. Pokud není zmírnění neuropatické bolesti dosaženo samotnými koanalgetiky (popř. jejich kombinací), je třeba přidat do kombinace opioidní analgetikum.
- U smíšených bolestivých stavů (s významnou nocicepční i neuropatickou složkou) obvykle zahajujeme léčbu kombinací opioidního analgetika a koanalgetika.
Příloha
Nejčastější nežádoucí účinky opioidů a jejich řešení
- Klinicky nejvýznamnější nežádoucí účinky při dlouhodobé léčbě opioidy jsou zácpa, nevolnost až zvracení a celkový útlum.
- Pacienta je třeba na výskyt nežádoucích účinků připravit a současně stanovit plán jejich léčby.
- Výskyt nežádoucích účinků není důvodem k přerušení podávání analgetik, ale k léčbě a řešení těchto nežádoucích účinků.
Zácpa
- Vyskytuje se obvykle po celou užívání opioidů (na tento NÚ nevzniká tolerance) a může velmi negativně ovlivnit kvalitu života pacientů.
- U většiny pacientů musíme po celou dobu užívání silných opioidů pravidelně podávat laxativa.
- Obvykle začínáme s osmotickými a změkčujícími laxativy (např. laktulóza 1–6 polévkových lžic, MgSO4 10–30 g ve vodném roztoku). Pokud není efekt dostatečný, přidáme kontaktní laxativa (např. list senny, vývar z 1,5–3 g listu v 250 ml vody, bisakodyl 5–15 mg per os). Často je třeba užívat kombinovanou laxativní léčbu.
- Předpokladem účinku laxativ je dobrá hydratace (alespoň 2 litry tekutin denně).
- U refrakterní zácpy způsobené orálním podáním opioidů je někdy výhodné přejít na transdermální lékové formy.
Nevolnost a zvracení
- Vyskytuje se často (50–80 % pacientů) na začátku podávání silných opioidů. Po 7–10 dnech na ní vzniká tolerance.
- Během 1. týdne léčby silnými opioidy je výhodné podávat profylakticky antiemetika (např. metoklopramid 10 mg a` 6–8 hod, popř. thiethylperazin 6,5 mg a` 8 až 12 hod). Většina pacientů může antiemetickou
léčbu po 1 týdnu ukončit. Někdy je třeba antiemetika podávat dlouhodobě. - Při dlouhodobé nevolnosti při užívání daného opioidu je vhodné zvážit změnu druhu („rotaci“) opioidu. Celkový útlum (sedace)
- Vyskytuje se obvykle na začátku léčby (1–2 týdny). U většiny nemocných se na sedativní účinek opioidů rozvíjí tolerance.
- Pokud je pacient o možnosti sedace na začátku léčby informován a počítá s ní, obvykle jí mnohem lépe snáší.
- Při léčbě vysokými dávkami silných opioidů (ekvivalent stovek miligramů až několika gramů morfinu denně) je sedace častá. Lékař musí spolu s nemocným stanovit, jak je pro nemocného tento nežádoucí účinek významný.
- Při významné přetrvávající sedaci je vhodné zvážit změnu druhu opioidu.
- Pokud není ani změnou druhu opioidu dosaženo zmírnění celkového útlumu, je třeba zvážit použití invazivních metod analgezie (intraspinální aplikace analgetik, neurodestruktivní intervence). V této situaci je třeba zvážit odeslání pacienta na specializované pracoviště léčby bolesti.
Otištěno s laskavým svolením autorů a se svolením redakční rady časopisu Farmakoterapie, publikováno v časopise Farmakoterapie 2006; 2 : 281–285.
MUDr. Tomáš Doležel
www.farmakoterapie.cz
e-mail: dolezal@farmakoterapie.cz
Doručeno do redakce: 25. 6. 2006
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2007 Issue 1
-
All articles in this issue
- Metabolický syndrom a tuková tkáň: opravdu za všechno mohou adipocyty? - editorial
- Intermediární stadium Hodgkinova lymfomu - citius, altius, nebo fortius? - editorial
- Aortální alograft (homograft) v léčbě chlopenních srdečních vad dospělých s důrazem na léčbu infekční endokarditidy aortální chlopně
- FEVER studie (The Felodipine EVEnt Reduction), randomizovaná, dvojitě slepá, placebem kontrolovaná studie u čínských hypertenzních pacientů
- Plicní hypertenze u Takayasuovy arteritidy: kazuistika
- Metodické pokyny pro farmakoterapii akutní a chronické nenádorové bolesti
- Metodické pokyny pro farmakoterapii nádorové bolesti
- Zdravé osoby versus pacienti s diagnózou diabetes mellitus 2. typu: vybrané parametry v séru a v subkutánní abdominální tukové tkáni
- Porucha regulace glukózového metabolizmu u pacientů s mnohočetným myelomem léčených vysokými dávkami kortikosteroidů na naší klinice v roce 2004
- Smoothness index betaxolol hydrochloridu u pacientů s čerstvě zjištěnou hypertenzí
- Chemoterapie BOVAPEC v primární léčbě středně pokročilých stadií Hodgkinova lymfomu
- Význam stanovení Nt-proBNP a big-endotelinu pro diagnostiku chronického srdečního selhání u nemocných v pravidelném hemodialyzačním programu
- Epilepsia a reprodukčné poruchy
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Aortální alograft (homograft) v léčbě chlopenních srdečních vad dospělých s důrazem na léčbu infekční endokarditidy aortální chlopně
- Metodické pokyny pro farmakoterapii akutní a chronické nenádorové bolesti
- Epilepsia a reprodukčné poruchy
- Význam stanovení Nt-proBNP a big-endotelinu pro diagnostiku chronického srdečního selhání u nemocných v pravidelném hemodialyzačním programu

