Program řízené ambulantní rehabilitace u pacientů po operaci chlopenních srdečních vad
The programme of managed ambulatory rehabilitation for patients after heart valve defect surgery
The aim of our research was to evaluate the impact of 8‑week comprehensive rehabilitation programme on circulatory parameters, left ventricular (LV) function and functional capacity of patients after aortal (ao) and mitral (mi) heart defect surgery. Patient sample and methodology: The rehabilitation programme was completed by 54 patients (exercising, RHB+) following valve defect surgery (13 women/ 41 men), aged 27 – 83 (56 ± 16) years. The majority were patients with aortal (ao) stenosis (39), the remainder had a combined ao defect (7), ao regurgitation (3) or mitral (mi) regurgitation (5). Myocardial revascularisation was concomitantly performed in 18 patients. There were 18 patients in the control group (non‑exercising, RHB – ). Patients from both groups were assessed before and after the rehabilitation with exercise echocardiography and spiroergometry to the individual maximum. The intervention group underwent the managed rehabilitation programme. The control group exercised individually. Results: Reduction of the heart rate (HR) values at rest and on exercise and of the systolic and diastolic blood pressure (sBP, dBP) was observed in the exercising group. However, these changes were not statistically significant. The systolic, diastolic and global LV function parameters showed improvement although, once again, not statistically significant. Highly significant improvement in exercise tolerance (1.41 W/ kg before and 1.67 W/ kg after, p < 0.01) and peak oxygen consumption (20.0 ml/ min/ kg before and 23.6 ml/ min/ kg after, p < 0.01) were observed in the exercising patients. Improvement in functional and aerobic capacity in the control group was not statistically significant. The resting and exercise parameters (SF, sBP, dBP) have not changed either. Conclusion: The ambulatory rehabilitation programme was associated with improvement in circulatory response to exercise together with reduction in resting and exercise SF, sBP a dBP values. Tendency towards improvement in systolic, diastolic and global LV function parameters was observed even though not statistically significant in our sample. Unlike control group, the exercising group showed significant increase in exercise tolerance and aerobic capacity (p < 0.01). Managed rehabilitation programme enabled evaluation of the outcomes of the surgery, better education of the patients and optimal adjustment of pharmacotherapy, the anticoagulation treatment in particular. We did not observe any adverse reactions or other complications associated with the exercise.
Key words:
valve defects – exercise tolerance – aerobic capacity – left ventricular function – lifestyle changes
:
S. Nehyba 1; V. Chaloupka 1; R. Souček 1; Š. Chaloupková 2; R. Vysoký 2; F. Štětka 3; E. Skřičková 3
:
Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Jindřich Špinar, CSc., FESC
1; Rehabilitační oddělení FN Brno, pracoviště Bohunice, přednostka prim. MU Dr. Jana Roubalová
2; Centrum kardiovaskulární a transplantační chirurgie Brno, ředitel doc. MU Dr. Petr Němec, CSc.
3
:
Vnitř Lék 2009; 55(12): 1118-1125
:
Original Contributions
Cílem naší práce bylo zhodnotit, jak ovlivní 8týdenní komplexní rehabilitační program oběhové parametry, funkci levé komory srdeční (LK) a funkční kapacitu pacientů po operaci aortální (ao) a mitrální (mi) srdeční vady. Soubor a metodika: Rehabilitaci podstoupilo 54 nemocných (cvičící, RHB+) operovaných pro chlopenní vadu (13 žen/ 41 mužů), věk 27 – 83 (56 ± 16) let. Převažovali nemocní s aortální (ao) stenózou (39), ostatní měli kombinovanou ao vadu (7), ao regurgitaci (3) nebo mitrální (mi) regurgitaci (5). 18 pacientů mělo současně provedenu revaskularizaci myokardu. Kontrolní soubor tvořila skupina 18 nemocných (necvičící, RHB – ). Pacienti z obou skupin byli vyšetřeni před a po skončení rehabilitace zátěžovou echokardiografií a spiroergometrií do individuálního maxima. Intervenovaná skupina absolvovala řízený rehabilitační program. Kontrolní skupina cvičila individuálně. Výsledky: Ve cvičící skupině došlo k poklesu klidových i zátěžových hodnot srdeční frekvence (SF), systolického i diastolického tlaku (sTK, dTK). Změny však nedosáhly statistické významnosti. Parametry systolické, diastolické i globální funkce LK vykazovaly zlepšení, statistické významnosti ale rovněž nedosáhly. Cvičící pacienti vykazovali vysoce významné zlepšení zátěžové tolerance (před 1,41, po 1,67 W/ kg, p < 0,01) a vrcholové spotřeby kyslíku (před 20,0, po 23,6 ml/ min/ kg, p < 0,01). V kontrolní skupině nedosáhlo zlepšení funkční ani aerobní kapacity statistické významnosti. Neměnily se ani hodnoty klidových a zátěžových parametrů (SF, sTK, dTK). Závěr: Program řízené ambulantní rehabilitace vede ke zlepšení cirkulační odpovědi na zátěž, která je doprovázená poklesem klidových i zátěžových hodnot SF, sTK a dTK. Je patrna také tendence ke zlepšení parametrů systolické, diastolické i globální funkce LK, i když změny nedosáhly v naší sestavě statistické významnosti. Ve cvičící skupině došlo k významnému zvýšení tolerance zátěže a aerobní kapacity (p < 0,01) na rozdíl od kontrolní skupiny. Řízený rehabilitační program umožňuje zhodnocení výsledku operace, dokonalejší edukaci pacienta a optimální nastavení farmakoterapie, především antikoagulační léčby. Během cvičení jsme nepozorovali žádné nepříznivé reakce ani jiné komplikace.
Klíčová slova:
chlopenní srdeční vady – zátěžová tolerance – aerobní kapacita – funkce levé komory srdeční – režimová opatření
Úvod
Kardiovaskulární rehabilitace a její význam
Kardiovaskulární rehabilitace znamená kontrolovaný fyzický trénink doplněný intervencí rizikových faktorů, které se podílejí na vzniku srdečních chorob [1–4]. Jejím hlavním přínosem je zlepšení zátěžové tolerance, redukce rizikových faktorů aterosklerózy a trombogeneze, zmírnění symptomů onemocnění a zlepšení kvality života. Pravidelná fyzická aktivita umožňuje také odhalit progresi onemocnění. Stupeň tolerované fyzické zátěže patří k důležitým ukazatelům kardiovaskulární mortality a je s ní v opačném vztahu. Tolerance zátěže (TZ) patří tedy k nejvýznamnějším prognostickým ukazatelům [5–8]. Rehabilitace je dnes proto považována za nedílnou součást léčby kardiaků podobně jako např. u nemocných s pohybovým deficitem. Musí mít individuální rozměr odpovídající stavu nemocného a prostředí, v němž se pohybuje.
V posledních letech dochází ke zkrácení hospitalizace pro akutní koronární syndromy a po srdečních operacích. Tím nabývá na významu rehabilitace ambulantní po propuštění nemocného (fáze II). Představuje nejdůležitější období pro získání dobré fyzické kondice a návrat ke zdravému životnímu stylu. Nemocný je v tomto období ochotnější ke spolupráci a k přijetí zásad sekundární prevence.
Při fyzickém tréninku nemocných se srdečním onemocněním tvoří základ cvičení dynamická zátěž aerobního typu [3,8,9], která nejlépe vyhovuje oběhovým požadavkům a vede k redukci hmotnosti mobilizací tukových zásob. Pravidelný fyzický trénink tohoto typu těsně pod nebo na úrovni anaerobního prahu vede k příznivým změnám v organizmu, které byly potvrzeny na velkých sestavách pacientů po srdečním infarktu (IM) a srdečních revaskularizačních operacích (CABG) v posledních desetiletích. Komplexní rehabilitační programy přispěly významně k poklesu recidiv koronárních příhod a ke snížení kardiovaskulární mortality [10,11]. Aerobní trénink tak zaujal významné postavení v sekundární, ale i primární prevenci ischemické choroby srdeční (ICHS).
Pravidelný trénink vyvolává v organizmu změny přímé a nepřímé. První jsou způsobeny bezprostředním vlivem na hemodynamiku a její účinnost. Změny nepřímé jsou vyvolány dlouhodobým metabolickým působením (tab. 1). Obě se v různé míře podílí na zvýšení tolerance zátěže a umožňují dosáhnout vyššího zatížení s nižšími energetickými požadavky na oběh. Tento fenomén se označuje jako tréninkový efekt a byl prokázán u zdravých jedinců i u pacientů s ICHS. Lze tedy předpokládat, že zůstane zachován i u jiných srdečních onemocnění. Řada zpráv popisuje příznivý vliv cvičení také u nemocných se srdečním selháním, po operacích srdečních vad i po transplantaci srdce [1,12–16] (graf 1).


Chlopenní srdeční vady v současnosti
Chlopenní srdeční vady tvoří stále významnou skupinu srdečních chorob, představují určité klasické modely poruch hemodynamiky a jejich přirozené kompenzace. I když se v posledních desetiletích změnily jejich příčiny a zastoupení jednotlivých typů lézí, patří stále mezi častá onemocnění a tvoří významný podíl operovaných v našich i světových kardiocentrech. Nejčastějšími chlopenními vadami současnosti jsou aortální (ao) stenóza a mitrální (mi) regurgitace. Aortální stenóza degenerativní etiologie je nejčastější chlopenní vadou v dospělém věku a 3. nejčastějším srdečním onemocněním dospělých vůbec. Postihuje asi 3% populace starší 65 let. Je také nejčastější operovanou chlopenní vadou (přibližně 50% všech operací chlopní). Mitrální regurgitace různé etiologie je na 2. místě a zahrnuje asi 20% operací. Rozhodujícím způsobem léčby zůstává stále léčba chirurgická, která spočívá v náhradě nebo plastické úpravě chlopně. Z registrů Evropské kardiologické společnosti (ESC) vyplývá, že každý rok je v zemích EU provedeno kolem 50 000 chlopenních náhrad a přibližně stejný počet plastik srdečních chlopní [17]. V ČR je to přibližně 3 000 operací za rok [18]. Počet těchto výkonů zůstává v posledních letech poměrně stabilní. Stále častěji jsou však operováni nemocní z vyšších věkových skupin s řadou přidružených chorob. To s sebou přináší některá úskalí v pooperačním průběhu a prodloužení rekonvalescence. Zdokonalení operačních technik a pokroky v pooperační péči naopak zkracují dobu hospitalizace a umožňují předcházet řadě komplikací. Tyto skutečnosti mění postavení rehabilitace a zvyšují její význam.
Pacient po operaci chlopenní vady
Pacienti po operaci chlopenní vady mají často sníženou výkonnost způsobenou delším trváním choroby a omezením fyzické aktivity již před operací. I po úspěšném výkonu přetrvávají u nich odchylky hemodynamiky vyjádřené hlavně při fyzické zátěži [19]. Na chlopenních protézách zůstává malý tlakový gradient i při jejich bezchybné funkci (obr. 1), bývá přítomna dysfunkce levé komory srdeční (LK) různého stupně a plicní hypertenze (PH), která může být také příčinou dysfunkce pravé komory (PK). Nemocní po operaci mitrální vady mají často fibrilaci síní. Hemodynamika i příznaky jsou u nich podobné jako u pacientů se srdečním selháním. U pacientů s významným postižením koronárních tepen je kromě operace chlopně provedena také revaskularizace myokardu. Více než 1/2 především starších nemocných má hypertenzi a téměř 1/3 má diabetes mellitus. Tyto faktory mají vliv na délku rekonvalescence a zahájení rehabilitace.
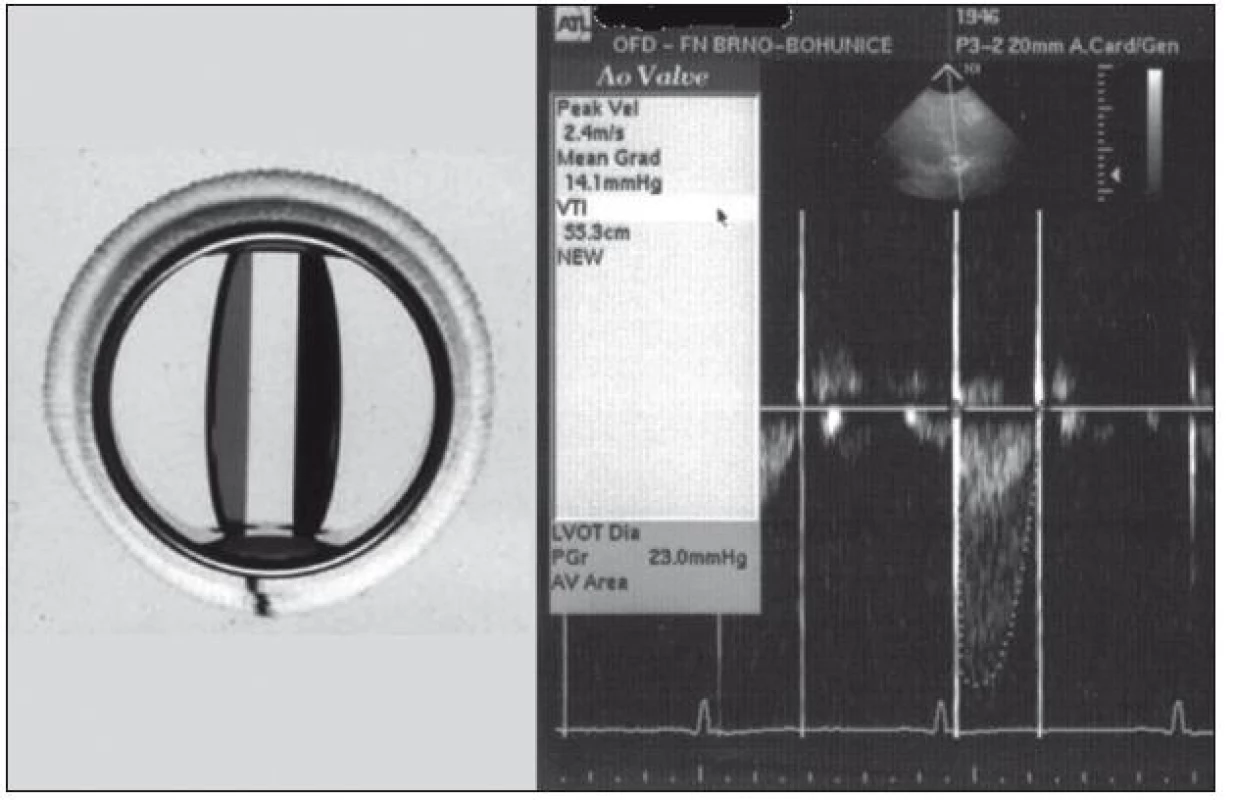
Komplexní rehabilitační program představuje ideální prostředí pro časnou pooperační kontrolu, posouzení operačního výsledku, zhodnocení funkce chlopně, funkce LK a včasný záchyt méně či více závažných komplikací. Pravidelný kontakt s nemocným umožňuje správné nastavení antikoagulace, vyladění antihypertenzní léčby, kontrolu srdečního selhání, úpravu metabolických odchylek, detekci a léčbu arytmií. Umožňuje také častější laboratorní kontroly, které jsou nutné zvláště v časném pooperačním období, kdy bývá kolísání hodnot INR pravidlem. Riziko trombózy chlopně při neúčinné antikoagulační léčbě ani riziko krvácení, které tuto léčbu doprovází, není zanedbatelné. Obávanou komplikací je také infekční endokarditida, která může vzniknout již záhy po operaci. Nemocné je proto nezbytné o těchto komplikacích a jejich projevech informovat a současně je třeba jim vysvětlit, jak jim předcházet. V rámci tréninkového programu je možno dobře uplatňovat pravidla sekundární prevence. Téměř polovina nemocných s degenerativní ao stenózou má také postižení koronárních tepen. Proto se opatření týkají bezprostředně také jich a uplatňují se dlouhodobě. Kouření, dyslipidemie, nekontrolovaná hypertenze a diabetes představují nezávislé rizikové faktory trombózy umělé chlopně i při efektivní antikoagulační léčbě.
Rehabilitace usnadňuje překonání řady fyzických a psychických problémů, které zákonitě doprovázejí pooperační průběh (kosmetické defekty, zvýšená anxiozita, ztráta sebedůvěry) a podporuje návrat k původnímu zaměstnání u osob v produktivním věku.
Program založený na pravidelném fyzickém tréninku je úspěšný při odstraňování pooperační dekondice, vede ke zvýšení fyzické zdatnosti (graf 2), jejíž úroveň rozhoduje o kvalitě života a pravděpodobně zlepšuje i dlouhodobou prognózu [12].

Funkční kapacita nemocných po korekci chlopenní vady závisí na obnovení funkce chlopně, zlepšení centrální hemodynamiky a stavu koronární cirkulace. Úprava trvá řadu měsíců i let. Základem tréninku je aerobní cvičení – jízda na rotopedu nebo rychlá chůze na běhátku. Zařazení silových (rezistenčních) cviků je možné po plném zhojení sternotomie a je vhodné zejména u pacientů se známkami svalové ochablosti, což je většina starších nemocných. Tato cvičení zlepšují svalovou sílu a pohybovou koordinaci nezbytnou při každodenních činnostech (obr. 2) [20,21]. Pacient je informován o energetické náročnosti různých typů cvičení a pohybová aktivita musí odpovídat jeho individuálním možnostem. Tréninková doporučení musí proto zahrnovat intenzitu, frekvenci, způsob a délku trvání cvičení. S tréninkem je možno začít již za 3–4 týdny po propuštění z nemocnice a jeho intenzitu lze pozvolna zvyšovat podle reakce pacienta.
Vlastní práce
Naším hlavním záměrem bylo posoudit efekt 8týdenního komplexního programu řízené ambulantní rehabilitace u nemocných po operaci chlopenní srdeční vady. Hledali jsme odpovědi na tyto otázky:
- Jak ovlivňuje trénink základní oběhové parametry?
- Jaký je vliv tréninku na funkční kapacitu nemocných?
- Jak ovlivňuje trénink funkci LK?
- Jaká je bezpečnost a existují nežádoucí účinky cvičení?
Charakteristika souboru
Pacienti po operacích chlopní cvičí na našem oddělení od roku 2005. Program doposud absolvovalo 54 nemocných operovaných na Centru kardiovaskulární a transplantační chirurgie v Brně v letech 2005–2008. Soubor pacientů zařazených do rehabilitace (cvičící, RHB+) tvořilo 41 mužů a 13 žen ve věku 27–83 let (56 ± 16 let). 39 bylo operováno pro aortální stenózu, 7 pro kombinovanou aortální vadu, 3 pro aortální regurgitace a 5 pro regurgitaci mitrální. 37 mělo implantovánu mechanickou chlopeň, 12 biologickou a 5 mělo provedenu plastiku mitrální chlopně. U 18 nemocných s významným nálezem na koronárních tepnách byly současně založeny aortokoronární bypassy (CABG) v počtu 1–3 (tab. 2).
Jako kontrolní soubor sloužila skupina 18 nemocných, kteří z různých důvodů cvičení odmítli anebo je záhy ukončili (necvičící, RHB–). Jejich základní charakteristiky se nelišily od cvičící skupiny (tab. 1). Výsledky u obou skupin byly navzájem porovnány ve stejném časovém období (tzn. před zahájením cvičení a po jeho skončení).
Farmakoterapie odpovídala současným standardům a v obou skupinách se významněji nelišila (graf 3). Pacienti s mechanickou chlopní užívají trvale kumarinová antikoagulancia.

Metodika
Základem byl program řízené ambulantní rehabilitace dostatečně prověřený na více než 1 000 nemocných po infarktu myokardu a koronárních intervencích, který realizujeme na našem pracovišti již od roku 1993. Před zahájením cvičení a po předchozím podepsání schváleného typu informovaného souhlasu pacientem provádíme tato vyšetření:
- základní klinické fyzikální vyšetření
- echokardiografii klidovou a zátěžovou se zaměřením na funkci implantované chlopně a zhodnocení funkce LK. Systolickou funkci LK hodnotíme ve dvourozměrném (2 D) zobrazení výpočtem podle Simpsonovy formule – jednorovinná modifikace ve 4dutinové apikální projekci (A4Ch). Diastolickou funkci podle dopplerovských časových intervalů a rychlostních parametrů toků na aortální a mitrální chlopni (poměr E/A, decelerační čas DT, izovolumická relaxační perioda IRT, index myokardiální funkce MPI dle Teie).
- spiroergometrické vyšetření (symptomy limitovaný rampový test) určí vrcholovou spotřebu kyslíku (pVO2), případně hodnotu anaerobního prahu. Z těchto veličin vycházíme při předpisu intenzity cvičení.
- stanovení intenzity zátěže při cvičení je velmi důležité proto, aby bylo jednak dosaženo tréninkového efektu a zároveň bylo minimalizováno riziko nežádoucích vedlejších reakcí. Při cvičení by nemocný neměl překračovat tepovou frekvenci (TF) dosaženou na úrovni anaerobního prahu, ale měl by se pohybovat těsně pod ní. U našich nemocných volíme intenzitu tréninku na úrovni 50–70% pVO2. To je ovšem teoretická hodnota. Vždy je nutno přihlédnout k intenzitě vnímané únavy, reakci TK a k dalším projevům doprovázejícím cvičení u konkrétního pacienta. Cvičení obvykle zahajujeme za 4–8 týdnů po ukončení hospitalizace.
Vlastní program pohybové aktivity vychází z programu vytvořeného pro pacienty s koronární chorobou [8,20–23] a je součástí Doporučení ČKS.
Skládá se ze zahřívací části, vlastního aerobního cvičení na rotopedu nebo běhátku a relaxace. Nemocní cvičí 3krát týdně, délka cvičební jednotky je 60 min a celý program trvá 8 týdnů. Od 2. měsíce přidáváme rezistenční cviky do úrovně 50% 1krát opakovatelného maxima (1–RM). U pacientů s dysfunkční LK a nízkou tolerancí zátěže využíváme intervalový trénink. Základní oběhové parametry – srdeční frekvence (SF) a krevní tlak (TK) se měří před cvičením, během něj a po něm. Pacienti s vyšším rizikem dysrytmií jsou napojeni na EKG monitor. V individuálních případech volíme nižší zatížení s mírnější progresí a doplňkové cviky (např. dechová cvičení ke zlepšení ventilační kapacity plic).
Statistické zpracování dat
Naměřené hodnoty před rehabilitací a po ní byly porovnány párovým t testem. Jsou vyjádřeny průměrnou hodnotou ± SD. Stejný způsob hodnocení byl použit u kontrolní skupiny necvičících ve stejném časovém období. Ke zpracování jsme použili statistický program NCSS 6.0 (Number Cruncher Statistical System, dr. Jerry L. Hintze, Kaysville, Utah, USA). Změny jsme považovali za významné, jestliže byla nulová hypotéza zamítnuta na 5% hladině významnosti.
Výsledky
Ve cvičící skupině pacientů došlo po absolvování rehabilitace k poklesu klidových hodnot SF, systolického (sTK) i diastolického (dTK) krevního tlaku. Změny však nedosáhly statistické významnosti (tab. 3). Podobně se vyvíjely hodnoty SF a TK při zátěži. Parametry systolické, diastolické i globální funkce vykazovaly zlepšení, které rovněž nedosáhlo statistické významnosti (tab. 4).
Po absolvování programu došlo ke zlepšení zátěžové tolerance z průměrné hodnoty 1,41 před rehabilitací na hodnotu 1,67 W/kg po jejím skončení (p < 0,01) a zvýšení vrcholové spotřeby kyslíku z výchozí hodnoty 20,0 na 23,6ml/min/kg (p < 0,01). Obě změny jsou statisticky vysoce významné (tab. 5).
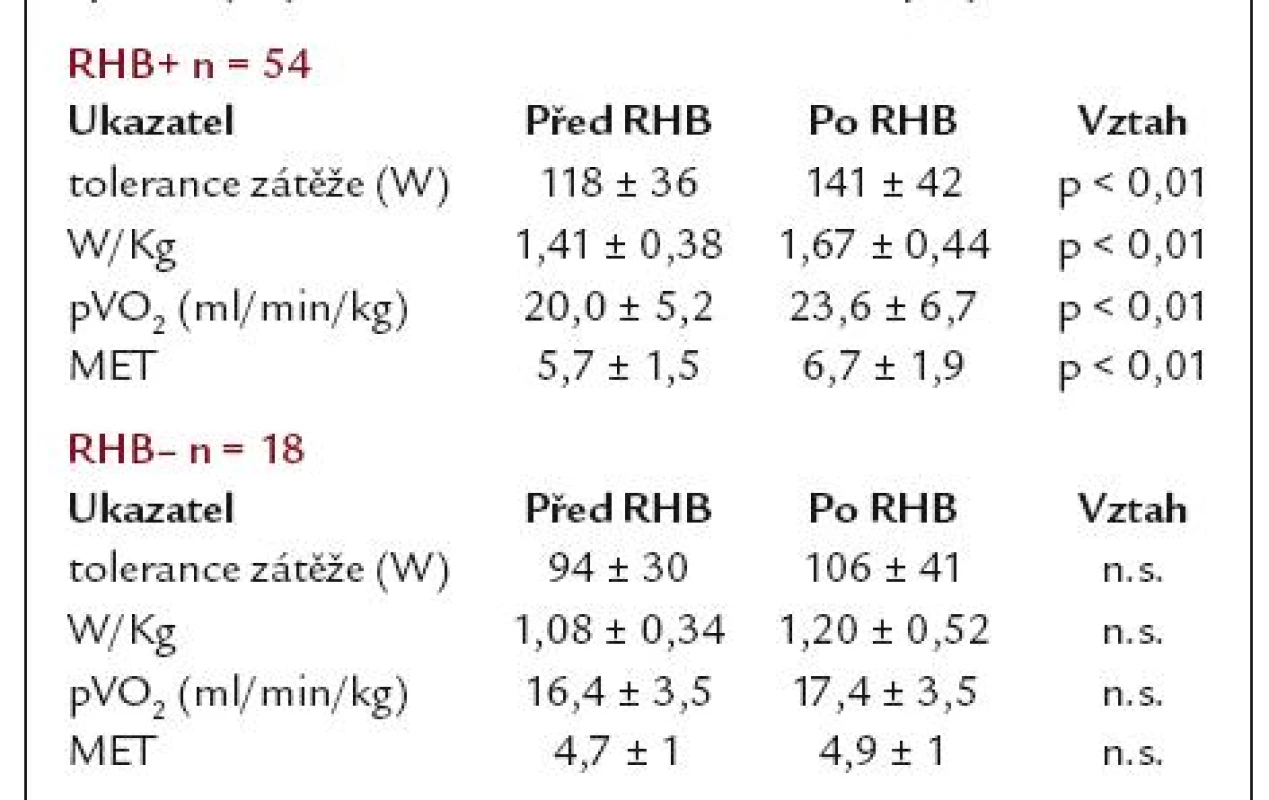
Zlepšení výkonnosti v kontrolním souboru statistické významnosti nedosáhlo. Průměrná hodnota zátěžové tolerance u necvičících byla 1,08 W/kg a po 2 měsících dosáhla 1,20 W/kg (n.s.). Vrcholová spotřeba kyslíku pVO2 byla 16,85 po operaci a 17,20ml/min/kg po 2 měsících individuální aktivity různého typu a stupně (n.s.). Významněji se neměnily ani hodnoty klidové a zátěžové SF a hodnoty TK (tab. 3, 4, 5).
Diskuze
V posledních desetiletích se změnil zásadním způsobem pohled na fyzickou aktivitu nemocných se srdečním onemocněním. Její pozitivní a mnohostranné působení je dnes poměrně jednoznačně přijímáno. Kardiovaskulární rehabilitaci je věnována zvýšená pozornost i v rámci odborných společností, což se odráží v doporučeních amerických (AHA/ACC), evropské (ESC) i jednotlivých národních společností [17,24,25]. Kontrolovaná a pravidelná fyzická zátěž je v nich trvale zahrnuta. Pravidelný aerobní trénink (AT) spojený s intervencí v oblasti rizikových faktorů se stal součástí léčby stejně jako moderní farmakoterapie a je prokázáno, že u nemocných s ICHS vedl k poklesu recidiv koronárních příhod, snížení kardiovaskulární i celkové mortality a ke zlepšení jejich dlouhodobé životní prognózy. Podobné výsledky byly dosaženy i u pacientů se srdečním selháním a dalšími srdečními chorobami. Některé příznivé účinky tréninku byly již poměrně přesně definovány (tab. 1). Lze tedy předpokládat, že stejné nebo obdobné mechanizmy se mohou uplatnit u různých srdečních chorob včetně chlopenních vad a mohou dále zlepšit funkci cirkulace nad rámec vlastního operačního výkonu.
Ani tyto výsledky však zatím dostatečně nepřesvědčily větší část laické i odborné veřejnosti. Účast v nich je proto spíše výjimkou. Jedním z možných řešení je odesílání pacientů k rehabilitaci již záhy po operaci formou překladu z lůžka kardiochirurgie na lůžko rehabilitačního zařízení. Nese s sebou však některá úskalí. Lázeňská zařízení, která mají odpovídající personální a technické vybavení, nemohou léčit všechny operované pacienty. Náklady spojené s touto formou rehabilitace jsou poměrně vysoké [26]. Jako další možnost se proto nabízí rehabilitace ambulantní. I tato léčba je stále považována za „něco navíc“, co lze oželet. Proto se jí účastní pouze minimální počet operovaných, i když je plně hrazena zdravotními pojišťovnami. Jednou z možných příčin je obecně nízká úroveň fyzické aktivity v naší populaci a nedostatek informací o významu cvičení jako přirozené součásti zdravého způsobu života. Významnou roli mohou sehrát také faktory socioekonomické nebo obtížná dopravní dostupnost. Příprava na rehabilitaci by však mohla začít již v samotném kardiocentru před operací a těsně po ní. Zdůraznění jejího významu v prostředí, kde byl nemocný operován, by mělo svoji nespornou váhu. Informace může být podána současně s edukací nemocného před propuštěním. Nemocný v ambulantním rehabilitačním programu je totiž pod trvalým odborným dohledem, a může tak být dále veden k dodržování nezbytných režimových opatření (prevence infekční endokarditidy, správná antikoagulace a další nezbytná farmakoterapie). Trénovaný a patřičně informovaný pacient může být potom předán do trvalé péče ošetřujícího kardiologa v optimálním stavu.
Limitace studie
Ačkoliv výsledky naší studie jsou povzbudivé, data jsou ovlivněna velikostí testovaného i kontrolního souboru operovaných. Poněvadž účast ve studii je záležitost zcela dobrovolná, zúčastnili se rehabilitace většinou nemocní s přirozenou afinitou k pravidelnému pohybu a s relativně dobrou funkcí oběhového systému po operaci. To je celkem přirozený jev, i když představuje z čistě metodického hlediska určitou preselekci nemocných. Pro většinu z nich znamenala účast ve studii jisté časové zaneprázdnění a finanční zatížení. Očekávané biochemické a metabolické změny jsme nehodnotili, poněvadž to přesahovalo naše současné ekonomické i personální možnosti.
Závěry
- Ambulantní řízený rehabilitační program vede ke zlepšení cirkulační odpovědi na zátěž, která je doprovázena poklesem klidových i zátěžových hodnot TK a SF.
- Současně dochází k významnému zlepšení zátěžové tolerance a aerobní kapacity nemocných. Tato změna je doprovázena zlepšením funkční kapacity nemocných a jejich posunem do nižších tříd funkční klasifikace NYHA po skončení rehabilitace (graf 4). U kontrolního souboru tyto změny nedosahují statistické významnosti.
- Je patrná tendence ke zlepšení systolické funkce a ukazatelů diastolické i globální funkce LK. Tyto změny však také nedosahují statistické významnosti.
- Rehabilitační program daného typu vede u pacientů po operaci chlopenní vady k příznivým oběhovým změnám, které jsou obdobné jako u nemocných s ICHS.
- Při cvičení se nevyskytly žádné nepříznivé účinky s ním bezprostředně související ani oběhové komplikace, které by si vyžádaly jiné způsoby léčby nebo hospitalizaci. Ojedinělé posturální výkyvy TK a nevýznamné dysrytmie (SVES a KES) přítomné na počátku cvičení se upravily spontánně nebo korekcí farmakoterapie. Zánětlivé komplikace ani krvácení v souvislosti s antikoagulační léčbou jsme řešit nemuseli.
- Kontrolovaný rehabilitační program umožňuje přesné zhodnocení operačního výsledku, napomáhá k trvalé prevenci pooperačních rizik a optimalizuje farmakoterapii.
- Poněvadž cvičení zvyšuje funkční kapacitu nemocných, lze předpokládat, že se tím zlepšuje i jejich životní prognóza. Definitivní průkaz vlivu na dlouhodobou prognózu bude vyžadovat zařazování větších počtů pacientů do rehabilitačních programů. K dosažení tohoto cíle bude nutno zvýšit zájem o rehabilitaci již v předoperačním období za přispění ošetřujících kardiologů a v časném pooperačním období v kardiocentrech podobně, jako je tomu např. v Německu. Absolvování rehabilitačního programu je zde integrální součástí pooperační péče. Ke změně postoje nemocných i odborné veřejnosti v tomto směru by chtěla přispět i naše práce.

Práce byla podpořena grantem FN Brno IGF 9/05.
MUDr. Svatopluk Nehyba
www.fnbrno.cz
e mail: snehyba@fnbrno.cz
Sources
1. Stewart KJ, Badenhop, D, Brubaker, PH et al. Cardiac rehabilitation following percutaneous revascularisation, heart transplant, heart valve surgery, and for chronic heart failure. American college of chest physicians. Chest 2003; 123 : 2104 – 2111.
2. Balady GJ, Ades PA, Comoss P et al. Core components of cardiac rehabilitation/ secondary prevention programs: a statement for healthcare professionals from the American heart association and the American association of cardiovascular and pulmonary rehabilitation writing group. Circulation 2000; 102 : 1069 – 1073.
3. Tavazzi L et al. Task force of the working group on cardiac rehabilitation of the European society of cardiology 1992. Long‑term comprehensive care of cardiac patiens – recommendations by the Working group on rehabilitation of the ESC. Cardiac rehabilitation: definition and goals. Eur Heart J 1992; 13 (Suppl C): 1 – 45.
4. Gohlke H, Gohlke‑Bärwolf C. Cardiac rehabilitation. Eur Heart J 1998; 19 : 1004 – 1010.
5. Paffenbarger RS, Hyde RT, Wing AL et al. The Association of changes in physical‑activity level and other life style characteristics with mortality in men. N Eng J Med 1993; 328 : 538 – 545.
6. Blair SN, Kohl HW, Barlow CE et al. Changes in physical fitness and all cause mortality: A prospective study of healthy and unhealthy men. JAMA 1995; 273 : 1093 – 1098.
7. Chaloupka V, Elbl L, Nehyba S et al. Vliv rehabilitačního programu na prognózu nemocných po infarktu myokardu. Cor Vasa 2004; 46 : 29 – 35.
8. Chaloupka V, Elbl L, Nehyba S et al. Pohybová aktivita u nemocných s kardiovaskulárním onemocněním. Kardiol Rev 2003; 1 : 16 – 20.
9. Fletcher GF, Balady G, Froelicher VF et al. Exercise standards – a statement for health care Professional from the American Heart Association. Circulation 1995; 91 : 580 – 615.
10. O’Connor GT, Buring JE, Yusuf S et al. An overview of randomized trials of rehabilitation with exercise after myocardial infarction. Circulation 1989; 80 : 234 – 244.
11. Oldridge NB, Guyatt GHH, Fischer ME et al. Cardiac rehabilitation after myocardial infarction. Combined experience of randomized clinical trials. JAMA 1988; 260 : 945 – 950.
12. Gohlke‑Bärwolf C, Gohlke H, Samek L et al. Exercise tolerance and working capacity after valve replacement. J Heart Valve Dis 1992; 1 : 189 – 195.
13. Belardinelli R, Georgiou D, Cianci G et al. Randomized, controlled trial of long‑term moderate exercise training in chronic heart failure: effects on functional capacity, quality of life, and clinical outcome. Circulation 1999; 99 : 1173 – 1182.
14. Sire S. Physical training and occupational rehabilitation after aortic valve replacement. Eur Heart J 1987; 8 : 1215 – 1220.
15. Jairath N, Salerno T, Chapman J et al. The effect of moderate exercise training on oxygen uptake post‑aortic/ mitral valve surgery. J Cardiopulm Rehabil 1995; 15 : 424 – 430.
16. Meurin P, Iliou MCh, Driss AB et al. Early exercise training after mitral valve repair. A multicentric prospective French study. Chest 2005; 128 : 1638 – 1644.
17. Butchart EG, Gohlke‑Bärwolf C, Antunes MJ et al. A on behalf of the working groups on valvular heart disease, thrombosis, and cardiac rehabilitation and exercise physiology, European society of cardiology. Recommendations for the management of patients after heart valve surgery. Eur Heart J 2005; 26 : 2463 – 2471.
18. Čerbák R et al. Nejčastější chlopenní vady. Aortální stenóza a mitrální regurgitace. Praha: Galén 2008.
19. Carstens V, Behrenbeck DW, Hilger HH. Exercise capacity before and after cardiac valve surgery. Cardiology 1983; 70 : 41 – 49.
20. Chaloupka V, Elbl L, Nehyba S. Silový trénink u nemocných po infarktu myokardu. Vnitř Lék 2000; 46 : 829 – 834.
21. Elbl L, Chaloupka V, Nehyba S et al. Význam kombinovaného rehabilitačního programu u nemocných s chronickou ischemickou chorobou srdeční. Vnitř Lék 2005; 51 : 741 – 748.
22. Chaloupka V, Elbl L. Rehabilitace po infarktu myokardu. Kardiol Rev 2005; 7 : 187 – 190.
23. Nehyba S, Chaloupka V, Elbl L. Rehabilitační péče o nemocné po prodělaném srdečním infarktu. Prakt Lék 1995; 6 : 272 – 273.
24. Bonow RO, Carabello BA, Chatterjee K et al. ACC/ AHA 2006 Practice guidelines for the management of patiens with valvular heart disease: executive summary. J Am Coll Cardiol 2006; 48 : 598 – 673.
25. Chaloupka V, Siegelová J, Špinarová L et al. Rehabilitace u nemocných s kardiovaskulárním onemocněním. Doporučené postupy v kardiologii. Cor Vasa 2006; 48: Kardio: K127 – K135.
26. Karel I, Bukatová L, Zeleňák J et al. Časná lázeňská rehabilitace nemocných po kardiochirurgických výkonech. Cor Vasa 2006; 48 : 312 – 316.
27. Svačinová H, Siegelová J, Dobšák P et al. Diferencovaný přístup k preskripci fyzické aktivity u nemocných s dysfunkcí levé komory srdeční. Vnitř Lék 2008; 54 : 53 – 61.
28. Svačinová H, Nováková M, Placheta Z et al. Benefit of combined cardiac rehabilitation on exercise capacity and cardiovascular parameters in patients with type 2 diabetes. Tohoku J Exp Med 2008; 215 : 103 – 111.
29. Svačinová H. Pohybová léčba u pacientů s metabolickým syndromem. Vnitř Lék 2007; 53 : 540 – 544.
30. Chaloupka V, Elbl L, Nehyba S et al. Vliv rehabilitace na vrcholovou spotřebu kyslíku u nemocných po infarktu myokardu léčených beta‑blokátory. Vnitř Lék 2008; 54 : 225 – 228.
31. Karel I, Skalická H. Kardiovaskulární rehabilitace v současnosti. Vnitř Lék 2009; 55 : 22 – 26.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2009 Issue 12
-
All articles in this issue
- The programme of managed ambulatory rehabilitation for patients after heart valve defect surgery
- Liver transplantation and peri- operative changes to renal function
- Impact of pandemic H1N1 2009 influenza virus on critical care in Australia: A single centre case series
- The complexity of interactions of the tumour growth process
- The complexity of interactions of the tumour growth process
- Pre‑eclampsia from the perspective of inter- professional collaboration
- Gender differences in pharmacotherapy of chronic heart failure
- Diabetes insipidus followed, after 4 years, with dysarthria and mild right‑ sided hemiparesis – the first clinical signs of Erdheim- Chester disease. Description and depiction of a case with a review of information on the disease
- Symmetrical phlebothrombosis of lower extremities resulting from congenital malformation of vena cava inferior
- Nuclear receptors gene polymorphisms and risk of restenosis and clinical events following coronary stenting
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Pre‑eclampsia from the perspective of inter- professional collaboration
- The programme of managed ambulatory rehabilitation for patients after heart valve defect surgery
- The complexity of interactions of the tumour growth process
- Symmetrical phlebothrombosis of lower extremities resulting from congenital malformation of vena cava inferior

