Medikace kardiovaskulárních chorob v seniorském věku
Cardiovascular medications in elderly
Authors analyze recommended groups of medications and their risks for elderly patients. Angiotensinconverting enzyme blockers and their influence on the endothelial dysfunction, but the risk of hyperpotassemia are showed. The risk of gastrointestinal bleeding during the treatment with antiagregants and anticoagulants, the risk of bradycardia in beta-blockade, possible interactions with other medications lowering the heart rate are discussed. Attention is paid to calcium channel blockers, diuretics and digoxin. Important conclusions for practice are resumed at the end of the article.
Key words:
angiotensinconverting enzyme inhibitors - antiagregants - beta-blockers - statins - calcium blockers - diuretics - digoxin - pharmacotherapy in elderly - unwanted side effects - interaction of medications
Authors:
H. Matějovská Kubešová; P. Weber; H. Meluzínová; J. Matějovský
Authors‘ workplace:
Klinika interní, geriatrie a praktického lékařství Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednostka prof. MUDr. Hana Matějovská Kubešová, CSc.
Category:
Online
Overview
Autoři rozebírají jednotlivé doporučované lékové skupiny a jejich rizika vyplývající pro straší nemocné - je rozebrána skupina inhibitorů angiotenzinkonvertujícího enzymu, příznivé ovlivnění endoteliální dysfunkce touto skupinou se zdůrazněním nebezpečí vzniku hyperkalemie, skupina antiagregačních preparátů, riziko gastrointestinálního i dalších druhů krvácení a možnosti využití dalších typů antiagregancií, skupina beta-blokátorů a jejich bradykardizující efekt a možnosti závažných interakcí s dalšími druhy podávané medikace, skupina statinů a jejich příznivý vliv na endoteliální dysfunkci s rizikem vzniku myopatií až rabdomyolýzy. Z dalších skupin kardiovaskulárních medikamentů je věnována pozornost blokátorům kalciového kanálu, diuretikům a digoxinu. V závěru článku jsou shrnuty nejdůležitější závěry pro praxi.
Klíčová slova:
inhibitory angiotenzinkonvertujícího enzymu - antiagregancia - beta-blokátory - statiny - kalciové blokátory - diuretika - digoxin - farmakoterapie ve stáří - nežádoucí vedlejší účinky - lékové interakce
Úvod
Problematika polymorbidity, polyfarmakoterapie a specifických rysů medikace u seniorů může ve snaze o respektování doporučení odborných společností vyústit do přímého rozporu s Beersovými kritérii zahrnujícími léky potenciálně nevhodné pro nemocné vyššího věku [1,2].
Ze studie prováděné nedávno na našem pracovišti vyplynuly některé skutečnosti, které je možno hodnotit právě z těchto pohledů prakticky protichůdně.
Populace starších nemocných s různými formami ischemické choroby srdeční je léčena z poloviny kombinací medikamentů doporučovanou kardiologickými odbornými společnostmi, tedy inhibitory angiotenzinkonvertujícího enzymu, beta-blokátory, antiagregační terapií. Hypolipidemiky je léčena jen asi 1/3 těchto nemocných. Analýzu složení medikace před přijetím pro akutní koronární syndrom souboru 126 nemocných nad 75 let věku ukazuje graf 1.
![Zastoupení lékových skupin v medikaci nemocných starších 75 let přijatých k hospitalizaci na geratrické oddělení pro akutní koronární syndrom - n = 126, převzato z [9].](https://pl-master.mdcdn.cz/media/image/583921c916d96aef24a58c20d7c52631.jpeg?version=1537790322)
Při vyhodnocení podílu kardiovaskulární medikace v seniorské populaci bez rozdílu základní diagnózy léčených v ordinacích praktických lékařů zjistíme téměř 60 % seniorů pravidelně užívajících inhibitory angiotenzinkonvertujícího enzymu (ACEI) nebo sartany, 40 % seniorů užívajících pravidelně beta-blokátory či diuretika a 1/3 seniorů se zavedenou terapií antiagregancii či hypolipidemiky [3]. K tomuto vysokému zastoupení lékových skupin v populaci seniorů je nutno samozřejmě zvažovat celkové počty a druhy užívaných léků, abychom mohli objektivně zhodnotit riziko pro konkrétního nemocného.
Jako další rizikový faktor vzhledem ke starší populaci vstupuje rozmanitost farmaceutického trhu s desítkami firemních názvů jednoho generika a mnohdy praktická nečitelnost skutečného názvu generika pro nemocného s deficitem vizu.
Z těchto důvodů je nutné se zabývat problematikou užívaného lékového schématu u seniorů na všech úrovních zdravotnické péče a s prozíravou ostražitostí a za opakovaného důkladného vysvětlování schéma modifikovat, redukovat či jinak racionálně upravovat.
Inhibitory angiotenzinkonvertujícího enzymu, blokátory receptorů angiotenzinu I
V současné době jsou nejčastěji podávanou lékovou skupinou u seniorů vůbec. Vzhledem k zastoupení nejčastějších chorob ve vyšším věku - ischemická choroba srdeční, hypertenze, diabetes mellitus - lze jejich podávání označit za velmi racionální, kdy jeden medikament, dnes již většinou v podání jednou denně, ovlivňuje 3 choroby staršího nemocného.
Významné a bohužel často opomíjené jsou možné interakce s další kardiologickou, ale i nekardiologickou medikací. Právě podávání ACEI změnilo naše nazírání na hladinu kalia u kardiaků i hypertoniků. V dobách, kdy pro terapii srdečního selhání byla užívána kombinace digoxinu a diuretik, byla naší hlavní obavou hypokalemie, která zvyšovala toxicitu digoxinu a pohotovost k arytmiím. Dbali jsme tedy, aby diuretická terapie byla buď v kombinaci s kalium šetřícím diuretikem nebo suplementací kalia. V současné době řešíme problematiku opačnou - ACEI již podstatou svého účinku mají tendenci způsobovat hyponatremii a hyperkalemii a v kombinaci s kalium šetřícími diuretiky, zvláště s antagonisty aldosteronu, mohou vyvolat u seniorů až hyperkalemii život ohrožující. Nejsou výjimkou sérové koncentrace kalia až 8,5 mmol/l [4].
Antiagregační, antikoagulační terapie
Nejčastější látkou navozující antiagregační efekt u starších nemocných je v našich podmínkách kyselina acetylsalicylová (ASA). O příznivém vlivu antiagregace na morbiditu i mortalitu kardiovaskulárních chorob dnes již nikdo nepochybuje.
Souhrn farmaceutických údajů o ASA kontraindikuje její podání u vředové choroby gastroduodena a při patologickém sklonu ke krvácení, nabádá k opatrnosti u nemocných s bronchiálním astmatem, poškozením funkce jater a ledvin, s chronickými gastrointestinálními obtížemi. Interakce ASA s dalšími lékovými skupinami ukazuje tab. 1.
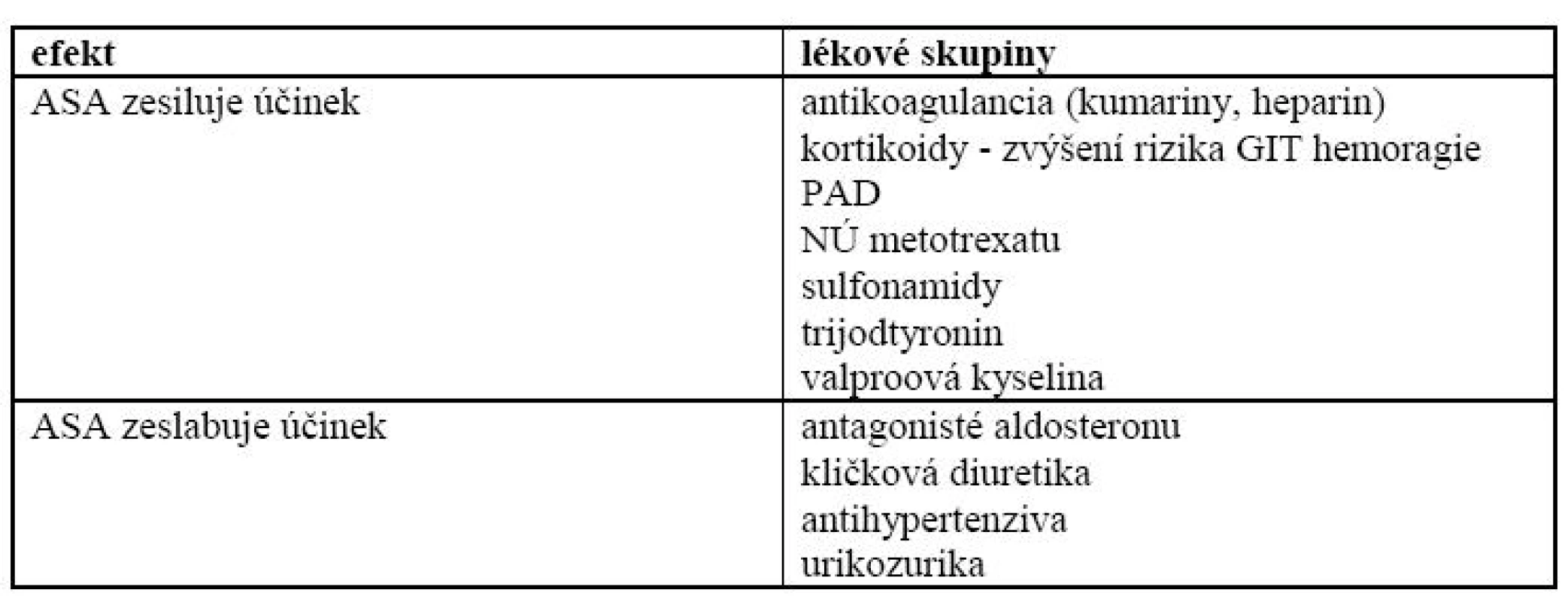
V běžné praxi nejčastěji narážíme na krvácivé komplikace, které sice vzniknou v době užívání ASA, jejich vznik je však často potencován vzhledem k vysokému výskytu onemocnění pohybového systému užíváním dalších nesteroidních antirevmatik.
V případě nesnášenlivosti nebo omezené účinnosti či jiné kontraindikace podání nahrazujeme ASA jinými antiagregancii blokujícími reverzibilně či ireverzibilně agregační aktivity - clopidogrel, ticlopidin. Clopidogrel (Plavix) je podáván v prvních měsících po provedených invazivních výkonech na arteriích, především koronárních, některá pracoviště jej podávají v této indikaci i v kombinaci s ASA. Profylaktická efektivita ticlopidinu je také opakovaně prokázána, pro starší nemocné je však tento preparát zařazen v seznamu potenciálně nevhodných léčiv ve stáří pro nebezpečí vzniku neutropenie a trombocytopenie [5,6]. Dalším možným postupem je ovlivnění sérových srážecích faktorů a také zlepšení hemoreologických vlastností sulodexidem (Vessel due F), nicméně zatím bez EBM podpory.
Jednou z nejdiskutovanějších otázek v klinické praxi u starších nemocných s kardiovaskulárním postižením je, zda dlouhodobou profylaxí mozkové příhody při fibrilaci síní má být u starších nemocných ASA či warfarin.
Nová doporučení Evropské kardiologické společnosti týkající se antikoagulační či antiagregační léčby u starších nemocných s fibrilací síní zahrnují stratifikaci nemocných podle možných rizik vyplývajících ze samotné arytmie a souběžných onemocnění (CHADS2 skóre - chronické srdeční selhání, hypertenze, věk nad 75 let, diabetes mellitus, mozková příhoda dříve proběhlá, CHADS2-VASC2 - vaskulární onemocnění, mužské pohlaví), ale také možných rizik vyplývajících z antikoagulační či antiagregační léčby (HAS-BLED skóre - hypertenze, abnormální renální funkce, mozková příhoda v anamnéze, krvácení v anamnéze, labilní INR, věk nad 65 let, abúzus léků nebo alkoholu) [7].
Beta-blokátory
Z hlediska rizik u starších nemocných je nutno mít na paměti, že i nepatrná dávka může u citlivějších seniorů vyvolat závažnou bradykardii a poruchy atrioventrikulárního převodu až s klinickými projevy závratí a pádů s možností závažných poranění. Tento efekt může být samozřejmě umocněn podáváním dalších medikamentů - efekt digoxinu, případně antidepresiv typu SSRI [2]. Opomíjeným vlivem potencujícím vznik AV blokády vyšších stupňů při terapii beta-blokátory je hypotyreóza.
Dlouhodobé podávání nízkých dávek beta-blokátorů nemocným se srdečním selháním ve stabilizovaném stavu bylo opakovaně prokázáno jako jednoznačně příznivé. Poslední doporučení jsou však i pro starší nemocné poněkud razantnější - blokáda β-receptorů by měla být zavedena u všech nemocných NYHA II-III nejpozději 1 měsíc po dekompenzaci.
V této oblasti jsou v posledních letech hojně využívány blokátory α - i β-adrenergního účinku - vůbec poprvé proběhla multicentrická, dvojitě slepá, randomizovaná studie srovnávající u starších nemocných s chronickým srdečním selháním efekt vysoce kardioselektivního beta-blokátoru bisoprololu a α - i beta-blokátoru carvedilolu - CIBIS-ELD [8].
U diabetiků starších i mladších podáváme beta-blokátory spíše méně často, a to vždy za důkladného zvážení rizika zastření příznaků hypoglykemie případně vyvolání hypoglykemie u diabetiků léčených inzulinem či perorálními antidiabetiky. Dalším rizikem je zhoršení prokrvení končetin zvláště u diabetiků s mikroangiopatií se vznikem periferních vazospazmů a urychlením vývoje diabetické nohy.
Další skupinou, u které nelze v léčbě ischemické choroby srdeční plně využít výhod blokády β-receptorů, jsou nemocní s CHOPN - i beta-blokátory prezentované jako vysoce β1-selektivní (bisoprolol), je obvykle možno podávat jen ve velmi nízkých dávkách.
Rizikovým obdobím u starších nemocných je ukončování terapie beta-blokátory či přerušení léčby z důvodu noncompliance samotného nemocného. V rámci rebound fenoménu známe ze zkušenosti i velmi závažné tachyarytmie - nejčastěji tachyfibrilaci či flutter síní s nízkým stupněm převodu na komory, závažné zhoršení anginy pectoris až vznik infarktu myokardu či vznik hypertenzní krize.
Nejvýznamnější lékové interakce beta-blokátorů jsou zachyceny v tab. 2.
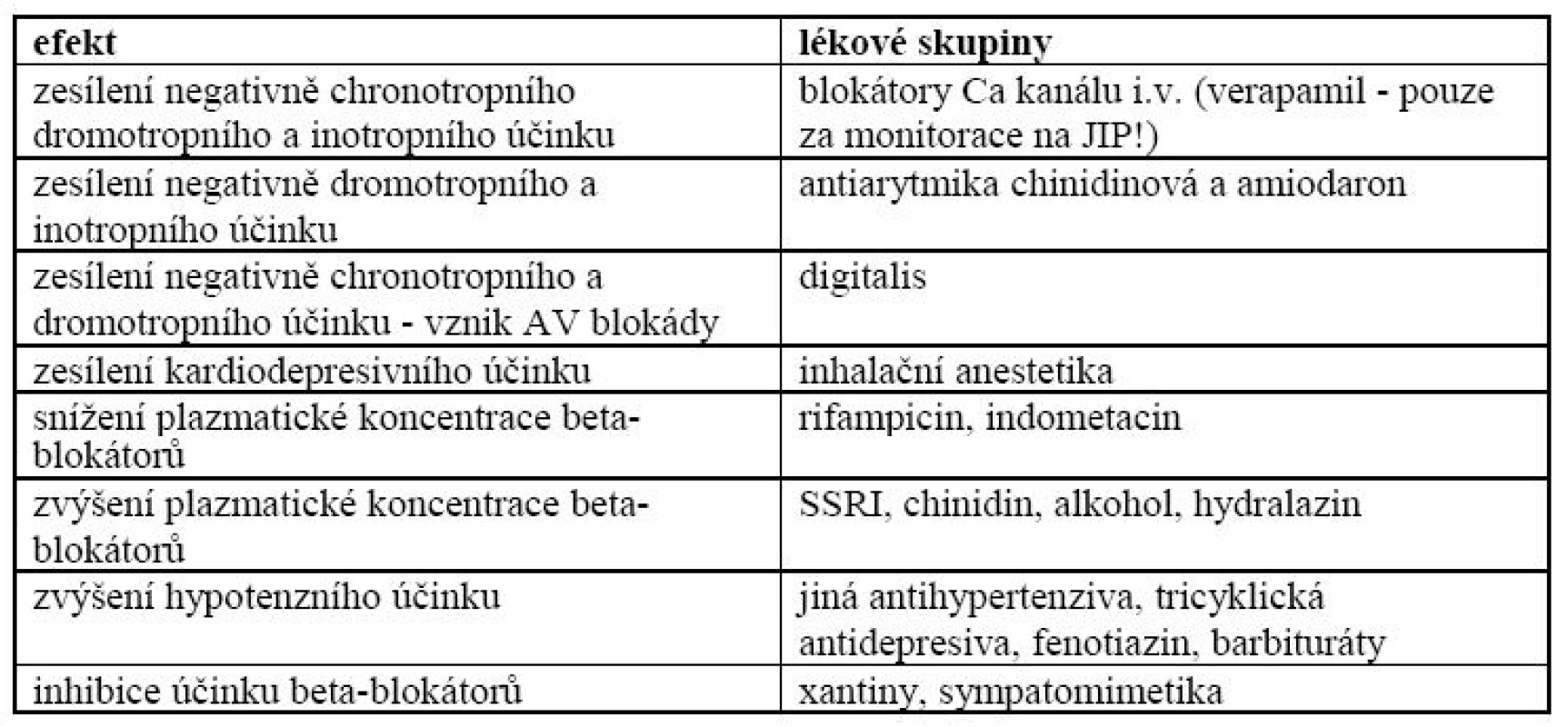
Amiodaron
Po zveřejnění výsledků antiarytmických studií se amiodaron ocitá na jednom z čelních míst mezi doporučovanými antiarytmiky v akutním i dlouhodobém podávání. Časté zastoupení chronických supraventrikulárních arytmií ve vyšším věku znamená vysokou pravděpodobnost zařazení amiodaronu do lékového schématu. Zároveň však vzhledem k vysokému výskytu latentních tyreopatií v seniorské populaci a k vysokému obsahu jodu v molekule amiodaronu je třeba mít se na pozoru před klinickou manifestací až dekompenzací preexistující tyreopatie.
Riziko kumulace amiodaronu v rohovce a z tohoto faktu vyplývající nutnost přerušovaného dávkování je známa již od samotného počátku klinického užití amiodaronu v 80. letech minulého století, stejně jako možnost vzniku periferní neuropatie, poruch spánku, poruch paměti a plicní fibrózy, tzv. amiodaronové plíce. Nepříznivě se může kumulovat myopatie vyvolaná současně podávaným amiodaronem se statiny.
Další možné interakce a nežádoucí účinky amiodaronu uvádí tab. 3.
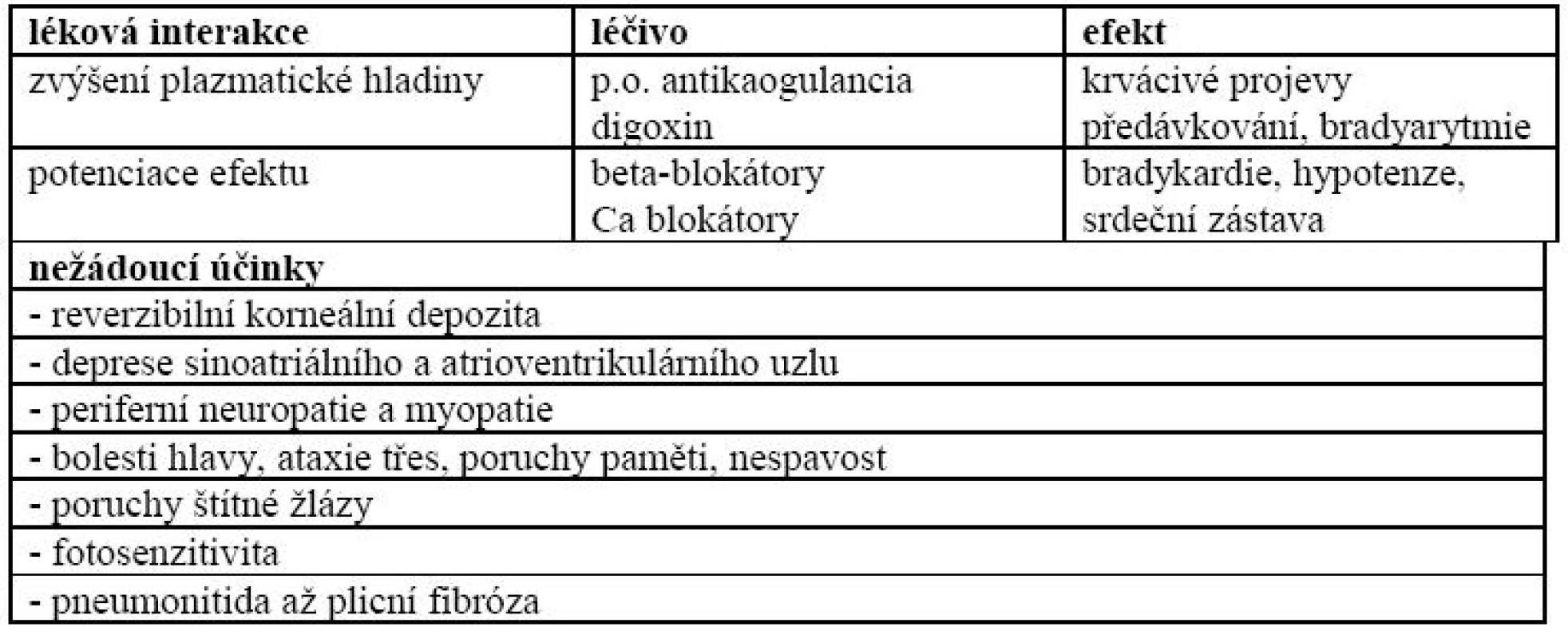
Statiny
Statiny užívá přibližně 1/3 nemocných s diagnostikovanou ischemickou chorobou srdeční a 1/2 geriatrických nemocných po prodělané kardiovaskulární příhodě [9]. Tato procenta jsou poměrně nízká vzhledem k přínosům, které snižování hladin krevních lipoproteinů, ale i vlastní aktivity statinů např. na endoteliální dysfunkce znamenají. Podobná konstatování se můžeme dočíst i ze zahraničních literárních zdrojů [10,11].
Objevují se také diskuze, ale i fakta ohledně možného podílu statinů na zpomalení vývoje Alzheimerovy choroby (AD). Poruchy metabolizmu lipidů i celý metabolický syndrom vyskytující se ve středním věku je dnes některými autory zařazován mezi rizikové faktory Alzheimerovy choroby jako nadcházejícího populačního problému a od intervence rizikových faktorů právě ve středním věku je očekáváno zpomalení vývoje a snížení výskytu AD ve stárnoucí populaci [12,13].
Nežádoucí vedlejší účinky statinů jsou všeobecně známé, u starších nemocných dochází k jejich častějšímu výskytu (dyspepsie, bolesti hlavy, nespavost, závratě, myalgie, parestezie, cholestatický ikterus, rabdomyolýza). Nová ještě razantnější doporučení ohledně udržování hladin LDL-cholesterolu pod 1,8 mmol/l znamenají nutnost zvyšování dávek samozřejmě s ještě vyšší pravděpodobností výskytu nežádoucích účinků.
Blokátory kalciového kanálu
Relaxace hladké arteriální svaloviny je nejvýraznějším účinkem této lékové skupiny - efektu se využívá při snaze o ovlivnění zejména epikardiální části koronárního řečiště, k terapii hypertenze, ke snížení periferní cévní rezistence při námahové angině pectoris a při srdečním selhání - to vše při minimálním efektu inotropním a dromotropním.
Nežádoucí účinek poměrně častý u dříve podávaných neretardovaných forem - tedy zčervenání v obličeji s pocitem horkosti - je možno občas pozorovat u starších nemocných i po zavedení terapie preparátem retardovaným. U některých nemocných může dojít k rozvoji masivních otoků dolních končetin imitujících pravostranné kardiální selhání, ovšem bez doprovodné dušnosti - tento příznak není obvykle řešitelný jinak než vysazením preparátu. Podávání kalciových blokátorů novější generace vyvolává edémy podstatně řidčeji.
Diuretika
Nejčastěji jsou předepisována diuretika kličková a thiazidová, chlortalidon je v monoterapii pokládán za nevhodný u seniorů, protože může způsobovat hypokalemii a interindividuálně rozdílné ne vždy předvídatelné ztráty tekutin.
Furosemid jako kličkové diuretikum může způsobovat ztráty kalia, kalcia, magnezia a natria - podáván dlouhou dobu (měsíce) bez kontroly sérových hladin minerálů může vést zpočátku ke zvýšené nervosvalové dráždivosti, křečím, arytmiím, hypomagnezemie způsobuje častější a těžší záchvaty anginy pectoris, později dochází až k těžkému život ohrožujícímu minerálnímu rozvratu.
V terapii srdečního selhání je nyní s výhodou kombinován s ACEI, je však nutno mít na paměti vzájemný potencující vliv na vznik hyponatremie - v současné době nejčastější minerální poruchy u geriatrických nemocných [14]. Podávání thiazidových diuretik vede k retenci kyseliny močové až po možnost vyvolání dnavého záchvatu.
U starších nemocných by optimální podávaná dávka hydrochlorothiazidu měla být 12,5 mg a neměla by překročit 25 mg denně.
Obecně je nutno na staršího nemocného léčeného diuretiky pohlížet při jakékoli i nepříliš velké ztrátě tekutin jako na ohroženého akutním vznikem dehydratace se všemi důsledky včetně prerenálního selhání ledvin a mozkové dysfunkce s delirantním stavem.
Z hlediska režimu podávání diuretik je nutno samozřejmě respektovat podání v ranních hodinách, aby se nezvyšoval počet nočních mikcí a nezhoršovala se compliance nemocného. Dalším velkým úskalím v diuretické terapii seniorů je inkontinence - po zavedení diuretické terapie se mohou příznaky inkontinence zhoršit, zvýší se spotřeba pomůcek pro inkontinentní a nemocný diuretickou terapii spontánně vynechává, což je obvyklou příčinou četných rehospitalizací nemocných s chronickým srdečním selháním.
Digoxin
Jedinou evidence based indikací digoxinu je fibrilace síní s rychlou odpovědí komor, procento starších nemocných užívající digoxin se tedy snižuje. Nicméně stále je nutno mít na paměti jeho poměrně úzké terapeutické rozmezí i malý distribuční prostor, a tedy možnost snadného předávkování s nutností kontrolovat hladinu digoxinu a hladiny minerálů, zvláště kalia. U některých starších nemocných má digoxin i v terapeutické hladině výrazně bradykardizující efekt až po hodnoty TF pod 40/min či až do vývoje AV blokády vyšších stupňů.
Předávkování digoxinu je jednou z častých příčin vážných dyspeptických obtíží nemocného s nechutenstvím, nauzeou a zvracením, které vedou k další dehydrataci, dalšímu zmenšení distribučního prostoru a k dalšímu zvýšení toxické hladiny obvykle dále poctivě užívaného digoxinu. Z těchto důvodů je doporučováno nepřekračovat u seniorů dávku 125 mg za den, a to i při normálních renálních funkcích [6].
Závěry pro praxi
Léčebné ovlivnění kardiovaskulárního postižení se u většiny seniorů přičítá k mnoha dalším preparátům užívaným pro další choroby včetně volně dostupných medikamentů. Narůstá riziko snížené compliance a zvýšeného výskytu nežádoucích vedlejších účinků i lékových interakcí.
Dávkování obvyklé u mladší populace je u starších nemocných nutno s ohledem na aktuální eliminační kapacitu individuálně přizpůsobovat.
U seniorské populace je nutno při podávání kardiovaskulární medikace očekávat výskyt i těch nežádoucích vedlejších účinků, které jsou u mladších nemocných spíše výjimečné či podstatně méně vyjádřené.
U starších multimorbidních nemocných je třeba mít na paměti nejen interakce podávaných léčiv mezi sebou, ale i možné interakce léčiv a souběžných chorob či interakce léčiva a stravy.
Podávání retardovaných léčiv, prospěšné u seniorů z hlediska možné redukce počtu užívaných tablet, může s sebou nést riziko kumulace léčiva nebo naopak trvání účinku, které nepokrývá celou předpokládanou dobu účinnosti.
prof. MUDr. Hana Matějovská Kubešová, CSc.
www.fnbrno.cz
e-mail: hkubes@med.muni.cz
Doručeno do redakce: 25. 8. 2011
Sources
1. Beers MH, Ouslander JG, Rollingher I et al. Explicit criteria for determining inappropriate medication use in nursing home residents. UCLA Division of Geriatric Medicine. Arch Intern Med 1991; 151 : 1825-1832.
2. Beers MH. Explicit criteria for determining potentially inappropriate medication use by the elderly: an update. Arch Intern Med 1997; 157 : 1531-1536.
3. Matějovský J. Komplexní pohled na funkční a zdravotní stav seniorů žijících ve svém vlastním prostředí. Diplomová práce. Brno: LF MU 2007.
4. Konopa J, Bullo B, Rutkowski B. Life threatening drug-induced hyperkaliemia - case report. Pol Arch Med Wewm 2006; 115 : 238-242.
5. Topinková E. Geriatrie pro praxi. Praha: Galén 2005.
6. Fialová D, Topinková E, Gambassi G et al. AdHOC Project Research Group. Potentially Inappropriate Medication Use Among Elderly Home Care Patients in Europe. JAMA 2005; 293 : 1348-1358.
7. European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery. Camm AJ, Kirchhof P, Lip GY et al. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC). Eur Heart J 2010; 31 : 2369-2429.
8. Cleland JGF, Coletta AP, Torabi A et al. Clinical trials update from the European Society of Cardiology heart failure meeting 2009: CHANCE, B-Convinced, CHAT, CIBIS-ELD and Signal HF. Eur J Heart Fail 2009; 11 : 802-805.
9. Kubešová H, Weber P, Polcarová V et al. Akutní koronární syndrom u seniorů nad 75 let. Čes Ger Rev 2008; 6 : 141-146.
10. Manderbacka K, Keskimäki I, Reunanen A et al. Equity in the use of antithrombotic drugs, beta-blockers and statins among Finnish coronary patients. Int J Equity Health 2008; 7 : 16-20.
11. Pretnar-Oblak J, Sebestjen M, Sabovic M. Statin treatment improves cerebral more than systemic endothelial dysfunction in patients with arterial hypertension. Am J Hypertens 2008; 21 : 674-678.
12. Pregelj P. Involvement of cholesterol in the pathogenesis of Alzheimer’s disease: Role of statins. Psychiatr Danub 2008; 20 : 162-167.
13. Duron E, Hanon O. Vascular risk factors, cognitive decline and dementia. Vasc Health Risk Manag 2008; 4 : 363-381.
14. Kalvach Z, Zadák Z, Jirák R et al. Geriatrie a gerontologie. Praha: Grada publishing 2004.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine
Popular this weekMost read in this issue
- Antibiotická léčba akutních bakteriálních infekcí
- Moderní technologie v diabetologii. CSII (kontinuální subkutánní infuze inzulinu) a CGM (kontinuální glykemický monitoring) v klinické praxi
- Terapie obezity – postupy, účinnost a perspektivy
- Genetika monogénových foriem diabetu
