Léčba diabetu u osob vyššího věku
Treatment of an elderly patients with diabetes
Type 2 diabetes has become a pandemic disease over the past 50 years. Its incidence increases the most rapidly in the senior population, i.e. among people older than 65. In a number of countries 1/4 of the people with diabetes are now older than 65 years. Geriatrics now examines numerous differences regarding the senior patients, which often lead to somewhat different therapeutic procedures as compared to the treatment of other adult patients. This paper aims to show some different aspects of the treatment of an elderly patient with diabetes. The intensity of diabetes treatment in the elderly is mainly defined by the incidence of symptoms caused by diabetic decompensation which negatively affect quality of life and are likely to increase mortality. The treatment goals expressed by HbA1c, fasting and post-prandial glycemia, should be set individually based on age, initial HbA1c, present comorbidities and the level of frailty of an elderly patient. An effort to reduce weight regarding people at an older age is probably inappropriate and maybe even harmful, while physical activity reduces mortality and slows muscle catabolism at every age. Ideal is normal walking for 20–30 minutes a day. Except for “very fit elders” without renal insufficiency, the sulfonylurea treatment is unsuitable and perhaps even harmful. It significantly increases the incidence of different types of hypoglycemia and very likely overall mortality as well. The basis of diabetes treatment for the elderly is the effort to perform any regular exercise. In regard to medication treatment it is recommended to choose metformin or gliptin following the rule “start low, go slow“, i.e. start with low medication doses and increase them at a slow pace. The main goal of the treatment is to maintain the good quality of life as long as possible, without symptoms associated with hyperglycemia with minimizing the risk of hypoglycemia development.
Key words:
diabetes mellitus – diet – frailty – physical activity – gliptin – HbA1c – diabetes treatment – metformin – the elderly – sulphonylurea – older age
Authors:
Zdeněk Rušavý; Michal Žourek
Authors‘ workplace:
Diabetologické centrum I. interní kliniky LF UK a FN Plzeň, přednosta prof. MUDr. Martin Matějovič, Ph. D.
Published in:
Vnitř Lék 2015; 61(4): 321-327
Category:
Reviews
Overview
Diabetes 2. typu se stal v posledních 50 letech pandemickým onemocněním. Jeho výskyt roste nejrychleji v populaci seniorů, tj. osob starších 65 let. V řadě zemí žije v současnosti 1/4 osob trpících diabetem starších 65 let. Obor geriatrie se zabývá řadou odlišností u seniorů, které často vedou k poněkud rozdílným terapeutickým postupům ve srovnání s léčbou ostatních dospělých pacientů. Cílem této práce je poukázat na odlišnosti léčby seniora trpícího diabetem. Intenzita léčby diabetu u seniorů je definovaná především výskytem příznaků způsobených dekompenzací diabetu, které zhoršují kvalitu života a pravděpodobně zvyšují mortalitu. Léčebné cíle vyjádřené hodnotami HbA1c, glykemií na lačno a postprandiální, by měly být stanoveny individuálně dle věku, vstupní hodnoty HbA1c, přítomných komorbidit a míry křehkosti seniora. Snaha o redukci tělesné hmotnosti u osob vyššího věku je pravděpodobně nevhodná a možná dokonce škodlivá, fyzický pohyb naopak v každém věku snižuje mortalitu a zpomaluje svalový katabolizmus. Ideální je prostá chůze 20–30 min/den. Léčba sulfonylureou je s výjimkou „zdatných seniorů“ bez renální insuficience nevhodná, a možná dokonce škodlivá. Významně zvyšuje výskyt hypoglykemií a velmi pravděpodobně i celkovou mortalitu. Základem léčby diabetu u seniora je snaha o jakoukoliv pravidelnou tělesnou aktivitu. Z medikamentózní léčby je vhodné volit metformin nebo gliptin s pravidlem „start low, go slow“, tzn. začínat léčit nízkými dávkami léků a pozvolna je zvyšovat. Hlavním cílem léčby je udržet co nejdéle dobrou kvalitu života bez symptomů spojených s hyperglykemií s minimalizováním rizika vzniku hypoglykemie.
Klíčová slova:
diabetes mellitus – dieta – frailty – fyzická aktivita – gliptin – HbA1c – léčba diabetu – metformin – senior – sulfonylurea – vyšší věk
Úvod
Ještě před 30 lety jsme neměli žádné důkazy o tom, že má dobrá kontrola glykemie význam pro prevenci vzniku a ovlivnění rychlosti progrese pozdních komplikací. Lékaři mohli léčebně využívat pouze změnu životního stylu, biguanidy, sulfonylureové preparáty a klasické inzuliny. Studie UKPDS u nově diagnostikovaných diabetiků 2. typu prokázala účinnost intenzivní kontroly glykemie v prevenci vzniku a zpomalení rozvoje mikrovaskulárních komplikací a po dlouhé době observace, i komplikací makrovaskulárních [1]. Jedno z vylučovacích kritérií při zařazování osob do studie UKPDS byl věk nad 65 let. Diabetici v intenzivně léčené skupině sice zvýšili svojí hmotnost v průběhu 10 let téměř o 10 kg a byl u nich pozorován podstatně vyšší výskyt hypoglykemií, přesto tato intenzivně kontrolovaná skupina dopadla lépe z hlediska vzniku a progrese pozdních komplikací. Výsledky ze studie UKPDS jsou stále zkoumány a recentně publikovány [2], i když v době, v níž jsou k dispozici statiny, ACE inhibitory, moderní antidiabetika, analogové inzuliny a invazivní kardiologie, by možná výsledky UKPDS dopadly jinak.
Dnešní diabetologie se však pronikavě změnila. Od roku 2008 víme díky výsledkům velkých studií ACCORD, ADVANCE, VADT, jak riziková je hypoglykemie z hlediska celkové, a především pak kardiovaskulární (KV) mortality. Máme k dispozici několik skupin „nových“ antidiabetik, která jsou stejně účinná jako sulfonylurea, a přesto hypoglykemii nezpůsobují. Máme k dispozici inzulinová analoga s vyšší bezpečností léčby především z hlediska noční hypoglykemie. Na poli medicíny se objevily statiny a ACE inhibitory, které působí rychleji a jsou účinnější ve snížení rizika KV komplikací, ale i dalších komplikací diabetu a celkové mortality než prostá kontrola glykemie. Nové postupy v léčbě medikamentózní, rozvoj intervenční kardiologie, intervenční radiologie a moderní nefrologie prodloužily významně život diabetiků 1. i 2. typu. Je to jedna z příčin, proč progresivně narůstá počet seniorů s diabetem.
Výskyt a odlišnosti diabetu u seniorů
Stále větší segment diabetiků 2. typu tvoří senioři. V důsledku celkového stárnutí populace je v následujících 40 letech odhadován 4,5krát vyšší nárůst prevalence diabetes mellitus (DM2T) u osob starších 65 let ve srovnání s 3krát vyšším nárůstem prevalence DM2T v celé populaci. V současnosti má v USA diagnostikovaný nebo dosud nezjištěný diabetes 27 % osob ve věku nad 65 let. V roce 2012 byla v USA provedena komplexní ekonomická analýza nákladů na léčbu diabetu. Přímé náklady na léčbu osob s diagnostikovaným diabetem činily 176 miliard dolarů. Přitom 25 % osob s DM2T bylo starších 65 let. Tato skupina však čerpala 59 % nákladů na zdravotní péči, zatímco osoby mladší 45 let čerpaly pouze 8 % nákladů [3].
Geriatrický pacient může být definován jako člověk vyššího věku, u něhož involuční a chronické chorobné změny ovlivňují natolik funkční stav organizmu a duševní schopnosti, že dochází ke zhoršení adaptibility, regulačních mechanizmů i tolerance k fyzické zátěži. Senioři křehcí (výraz odvozen z anglického slova – frail) mají chronické riziko pádů, mívají mírný až střední stupeň demence (horšení kognitivních funkcí), poruchy zraku a sluchu, jsou rovněž psychicky labilní se sklonem k depresím a bývá u nich přítomna inkontinence moče nebo stolice. Mimo zdravotní služby využívají i služby sociální (domácí péči – home care, pečovatelskou službu, nebo žijí v domech s pečovatelskou službou a v domovech důchodců). Významná křehkost seniora vede k jeho zvýšené zranitelnosti při stresu, která nezávisí na specifickém onemocnění. Míra křehkosti u seniorů často koresponduje s mírou demence.
U seniorů se obáváme vysoké glykemie. Pokud je však hyperglykemie asymptomatická, nemáme k dispozici kvalitní informace, jak vysoké glykemie se máme obávat. Na druhé straně máme kvalitní důkazy o tom, jak snadno vznikne hypoglykemie u seniorů a jaké riziko pro ně představuje. Pomocí dat získaných z pojišťovny v průběhu 2 let byla sledována příčina hospitalizací dle věku a dle přítomnosti diabetu [4]. Z 887 hospitalizovaných osob s DM2T byla téměř 1/4 (23,5 %) přijata do nemocnice pro výskyt hypoglykemie. U diabetiků 2. typu starších 65 let byla hypoglykemie příčinou hospitalizace v 38,3 % případů, zatímco u mladších 65 let byla hypoglykemie příčinou hospitalizace pouze v 11,4 % případů. Výskyt hypoglykemií v závislosti na stáří pacienta lze znázornit J křivkou. Zvýšené riziko hypoglykemie je přítomno u malých dětí, ale ještě výrazněji u starých osob [5]. Retrospektivní studie na podkladě dat z primární péče sledovala výskyt hypoglykemií v závislosti na věku. Do sledování bylo zařazeno 1 253 osob mladších 60 let, 1 184 osob ve věkovém rozpětí 60–69 let a 1 373 osob starších 70 let. Výskyt hypoglykemií jednoznačně rostl s věkem [6].
Cílem této práce je poukázat na odlišnosti léčby seniorů s diabetem. Máme k dispozici minimum důkazů založených na randomizovaných studiích, protože takové studie prakticky neexistují. Studie, které se věnovaly tomuto tématu v poslední době [7,8], doporučení expertních komisí [9,10] i guidelines České diabetologické společnosti nám pomohly tuto problematiku lépe uchopit [11].
Diabetická dieta a fyzická aktivita
Od nepaměti jsou diabetikům doporučovány různé, často velice protichůdné diety. Vzpomeňme na dietu používanou v minulém století, která byla založena téměř výhradně na tucích (Atkinsonova dieta) a naproti tomu dietu založenou na sacharidech v nedávné minulosti používanou v USA i u nás. Tato dieta byla v roce 2012 revidována a dávka sacharidů byla v dietě snížena. Důvodem je předpoklad, že zvýšený podíl sacharidů přispívá k pandemii obezity v USA. Z hlediska prevence aterosklerózy se zdá výhodná „středomořská dieta“, ale celkově nejvýhodnější se jeví „vegetariánská dieta“, která využívá velkou měrou vlákninu (ovoce a zeleninu). Otázkou je, jak dlouhou dobu by pacient musel dietu dodržovat, aby došlo k významnému ovlivnění KV mortality a morbidity. Význam složení stravy je navíc modifikován množstvím kalorií v dietě a intenzitou a frekvencí fyzické aktivity. Rovněž není jasné, kolik jídel za den je pro diabetika 2. typu optimální. Není však jasné, zda má tento postup u seniorů s relativně krátkou životní prognózou význam.
V roce 2013 byla v USA publikována první prospektivní studie, do které bylo zařazeno 5 145 osob trpících DM2T s nadváhou nebo s obezitou. Diabetici byli randomizováni k intenzivní edukaci změny životního stylu s cílem snížit hmotnost pomocí nízkokalorické diety a cvičení ve srovnání s obvyklou léčbou diabetu. Cílem studie bylo zhodnotit výskyt kombinovaného ukazatele: úmrtí z KV příčiny + nefatální infarkt myokardu + nefatální cévní mozková příhoda + hospitalizace pro anginu pectoris. Doba sledování osob ve studii byla 9,6 let. V intervenované skupině došlo k významnému snížení hmotnosti i zlepšení kompenzace diabetu, ale nedošlo ke snížení kombinovaného ukazatele – KV morbidity a mortality [12].
V rozsáhlých observačních studiích se ukazuje, že pokles hmotnosti u seniorů vyjádřený pomocí BMI je spojen s vyšší mortalitou a toto pozorování je označováno pojmem „paradox obezity“. V roce 2014 byla provedena metaanalýza observačních studií, do které bylo zahrnuto 197 940 seniorů starších 65 let věku s průměrnou dobou sledování 12 let. Z výsledků je patrné, že vztah mezi BMI a mortalitou vytváří U křivku. Nejnižší mortalita byla zjištěna v rozmezí BMI 27–30, vzestup mortality byl patrný při BMI < 23 a při BMI > 33 [13].
Recentní norská studie HUNT se zaměřila na zjištění biologické interakce redukce hmotnosti a fyzické aktivity s KV komplikacemi. V letech 1995–1997 bylo 55 534 obyvatel části Norska, 70 % všech oslovených v určité oblasti, klinicky vyšetřeno včetně anamnézy a prospektivně sledováno 12,3 let s ohledem na vzájemný vztah diabetu, fyzické aktivity a BMI. V průběhu sledování byl zaznamenáno 1 887 infarktů myokardu (IM). Diabetici bez fyzické aktivity měli HR 2,39 (riziko vzniku infarktu) ve srovnání s neaktivními osobami bez diabetu. Diabetici s pravidelnou fyzickou aktivitou měli proti fyzicky neaktivním osobám bez diabetu srovnatelné riziko vzniku IM (HR 1,04). Diabetici s BMI 18–25 kg/m2 měli HR 1,60 ve srovnání s nediabetiky s normálním BMI, diabetici s BMI > 30 kg/m2 měli HR 2,55 ve srovnání s nediabetiky s normálním BMI. Byla stanovena biologická interakce mezi diabetem a fyzickou aktivitou s rizikem 1,43 u neaktivních osob s diabetem oproti fyzicky aktivním diabetikům. U obezity dle BMI byla biologická interakce menší než 0,67. Studie ukazuje na zásadní význam fyzické aktivity populace na prevenci vzniku infarktu [14].
Velice zajímavá je recentně publikovaná čínská randomizovaná studie Da Qing Diabetes Prevention Study. Studie byla uskutečněna před více než 20 lety s cílem zjistit, jaký postup je nejúčinnější v prevenci diabetu u osob s prediabetem. Po 6 letech trvání prokázali autoři studie větší účinnost fyzické aktivity než nízkokalorické diety v prevenci diabetu. Osoby zařazené do studie byly dále sledovány i po skončení intervence. V roce 2014 byly publikovány výsledky 6 let trvající intervence zahájené před 23 lety na KV a celkovou mortalitu. Byl zjištěn statisticky významný pokles kardiovaskulární i celkové mortality u osob, které před 23 lety po dobu 6 let žili změněným životním stylem [15].
Rozsáhlá populační studie zaměřená na predikci celkové mortality u seniorů Aerobic Center Longitudinal Study sledovala 2 603 seniorů průměrného věku 64,5 let. Senioři byli vyšetřeni v letech 1979–2001. Byla u nich stanovena fyzická výkonnost pomocí zátěže na chodítku, BMI, obvod pasu a množství tělesného tuku. V průběhu 12 let trvání studie došlo k 450 úmrtím. Byl zjištěn nárůst mortality při BMI pod 24 a nad 35 a při nárůstu abdominálního tuku u fyzicky neaktivních jedinců. U fyzicky aktivních osob se mortalita při změnách BMI a objemu viscerálního tuku neměnila. Studie ukazuje na rozhodující vliv celkové trénovanosti na mortalitu u seniorů [16].
Závěr
U seniorů diabetiků i nediabetiků nemá redukce hmotnosti z hlediska celkové i kardiovaskulární mortality pravděpodobně význam, a naopak větší redukce hmotnosti může mortalitu zvýšit – „paradox obezity“. Toto tvrzení neplatí u mladších osob, u nichž je jednoznačně doporučováno dosažení zdravé hmotnosti.
Fyzická aktivita je výhodná v každém věku, a to i malé intenzity (např. chůze 20 min/den). Vede k snížení KV i celkové morbidity a mortality, ke snížení inzulinové rezistence a snížení objemu viscerálního tuku. U starších jedinců zpomaluje svalový katabolizmus, snižuje výskyt deprese a oddaluje rozvoj křehkosti.
Výhody a nevýhody dlouhodobě používaných perorálních antidiabetik
Tato část článku je zaměřena na „stará“ dlouhodobě používaná antidiabetika, která se vyznačují nízkou cenou, dobrou snášenlivostí a dobrou účinností. Mnoho lékařů se domnívá, že u osob vysokého věku s relativně krátkou životní prognózou jsou tyto léky plně vyhovující. Budu se snažit ukázat, že tento předpoklad může být mylný a někdy dokonce nebezpečný.
Metformin
I po téměř 60 letech používání se dozvídáme o stále dalších potenciálních pozitivech metforminu, jediného antidiabetika, které přetrvalo z biguanidové skupiny. V současnosti je metformin doporučován jako lék první volby při zahájení léčby diabetu. Pouze málo studií tento postup jednoznačně podporuje, ale téměř žádné studie tento postup neodmítají. Vysoká účinnost, především na snížení jaterní produkce glukózy (glykemii nalačno), minimální riziko hypoglykemie, minimální nárůst hmotnosti a relativní bezpečnost při respektování kontraindikací, nízká cena a dlouhodobá zkušenost s léčbou předurčují tento lék k použití u každého diabetika 2. typu, který léčbu toleruje. Velkou výhodou metforminu je minimum interakcí s jinými léky. V posledních letech se objevují zprávy i o možném negativním účinku metforminu. Může vést ke karenci vitaminu B12 s možným negativním důsledkem na kognitivní funkce mozku a demenci, což vyžaduje obezřetnost zvláště u seniorů [17].
Přesto se domnívám, že tento účinný lék má být maximálně využíván u seniorů s dobrou funkcí ledvin jako první volba perorální léčby. Obával bych se použít tento lék u křehkých malnutričních seniorů s anamnézou opakovaných dehydratací, kteří vyžadují hospitalizaci. Léčba metforminem u této skupiny křehkých osob zvyšuje riziko progrese malnutrice a riziko potenciace laktátové acidózy při urosepsi a dehydrataci.
Sulfonylureová antidiabetika
O sulfonylurei se zmíním podrobněji, protože se domnívám, že nemá místo v současné léčbě starých osob s výjimkou „zdatných seniorů“, kteří nejsou polymorbidní a kteří mají normální funkci ledvin.
Sulfonylureová antidiabetika jsou odvozená od sulfonamidových antibiotik. V roce 1942 byl náhodně zjištěn jejich hypoglykemizující účinek. V diabetologii jsou používána od roku 1956, kdy byl poprvé do praxe uveden tolbutamid. Postupně byly zásahem do molekuly léku připraveny preparáty 2. generace a od poloviny 80. let minulého století preparáty 3. generace, které možná vykazují nižší kardiotoxicitu a které užíváme dosud. Sulfonylureová antidiabetika jsou typická inzulinová sekretagoga, neovlivňují syntézu inzulinu ani rezistenci k inzulinu. V B-buňce se vážou na ATP dependentní draselné kanály a vedou k jejich uzavření a k otevření kalciových kanálů, které je provázeno vzestupem intracelulárního vápníku. Vzestup vápníku v B-buňce vede k uvolnění inzulinu ze sekrečních granul. Draslíkové kanály jsou přítomny mimo jiné i v buňkách srdečního svalu, a proto panovaly a panují obavy z nežádoucích účinků sulfonylurey na srdeční sval.
V roce 1970 byla publikovaná informace o vyšší KV mortalitě ve srovnání s placebem u osob léčených tolbutamidem [18]. UKPDS ukázala nižší výskyt mikrovaskulárních komplikací u recentních diabetiků při léčbě glibenklamidem. Do studie však nebyli zahrnuti senioři. Studie sice na zvýšenou KV mortalitu při léčbě sulfonylureou neupozornila, ale poukázala na nižší KV mortalitu při léčbě metforminem [1]. Od té doby mnoho observačních studií ukazuje potenciální riziko léčby sulfonylureou, nebo na rozdílnou škodlivost různých preparátů sulfonylurey [19,20]. Rozborem dat velké, kvalitně připravené, americké studie Nurses Health Study (NHS) bylo zjištěno, že dlouhodobá léčba žen s DM2T pomocí sulfonylurey (SU) byla spojená se zvýšeným rizikem infarktu myokardu (IM) [19]. Čím déle léčba SU trvala, tím vyšší bylo riziko vzniku IM ve srovnání s ženami, které sulfonylureu neužívaly [SU-(1–5) let (RR = 1,24), SU-(6–10) let (RR = 1,51), SU > 10 let (RR = 2,15)]. Nebyla nalezena asociace mezi léčbou SU a výskytem cévních mozkových příhod. V Mogensenově práci [20] byla kombinace sulfonylurey s inzulinem spojena s vyšší, celkovou i KV mortalitou. Nelze vyloučit významný podíl hypoglykemie na zvýšení mortality, která je častější při kombinaci sulfonylurea + inzulin proti kombinaci metformin + inzulin. Je zarážející vysoký podíl celkové mortality, který budí podezření na ještě další možný nežádoucí efekt sulfonylurey. Nabízí se ale i jiné vysvětlení, a to, že osoby léčené kombinací sulfonylurea + inzulin mají jiný rizikový profil než osoby léčené kombinací metformin + inzulin.
Hlavním rizikem léčby sulfonylureou u seniorů není pravděpodobně potenciální kardiotoxicita, ale především riziko hypoglykemie. V roce 2008 bylo jednoznačně prokázáno vysoké riziko mortality, především KV, při hypoglykemii. V nejvyšším riziku fatálních komplikací při hypoglykemii byli cévně kompromitované osoby s KV chorobami a starší pacienti [21–23]. Aféra s rosiglitazonem, která vypukla poté, co prof. Nissen upozornil na jeho KV rizikovost, vedla v roce 2008 k zákazu používání rosiglitazonu v Evropě. V návaznosti na tuto aféru byl FDA vydán dokument Guidance for Industry [24], který udává, že KV bezpečnost nového antidiabetika je důležitější než jeho hypoglykemizující účinek. I když byl rosiglitazon v roce 2014 od nařčení z KV rizikovosti očištěn, je považováno testování nových léků z hlediska KV bezpečnosti v USA za základní podmínku uvedení nového léku do praxe. Pokud by sulfonylurea byla novým lékem, musela by být podrobena dlouhotrvající randomizované studii zaměřené na KV bezpečnost. Studie by vyřešila tuto 40 let trvající diskusi, ale bohužel nebude nikdy provedena. Jsme proto odkázáni na observační studie, případně sekundární výsledky studií randomizovaných.
Mezi potenciální škodlivé účinky sulfonylurey jsou počítány:
- rychlý pokles sekrece vlastního inzulinu (ztráta účinku sulfonylurey za 2–5 let);
- významné riziko vzniku hypoglykemie zvláště u osob s renální insuficiencí (20 % diabetiků má chronickou renální insuficience III. stadia klasifikace K/DOQI) a u starých osob. Navíc léčba sulfonylureou pravděpodobně urychluje progresi chronické renální insuficience [25]
- vysoký výskyt interakcí sulfonylurey s dalšími léky (sulfonamidy, nesteroidní antirevmatika, fibráty, antikoagulancia, alkohol, alopurinol a další) činí tuto léčbu problematickou u polymorbidních osob s polypragmazií
- nižší pre-conditioning myokardu při vzniku IM
Všechna uvedená negativa sulfonylureových preparátů zjištěná z observačních a retrospektivních studií jsou vyrovnávána nízkou cenou, rychlým nástupem účinku, dlouholetou zkušeností a dobrou snášenlivostí. Tyto relativně pozitivní dlouhodobé zkušenosti ale nemusí platit u křehkých seniorů.
Závěr
Léčba metforminem je bezpečná u seniorů, kteří nemají kontraindikace užívání metforminu a kteří léčbu snáší. Při léčbě je vhodné kontrolovat možné karence, především sérovou koncentraci vitaminu B12 u osob ve zvýšeném riziku karence. Léčba metforminem je nevhodná u křehkých seniorů s anamnézou opakovaných uroinfekcí a dehydratací.
Léčba sulfonylureou je pravděpodobně u starých osob nevhodná s výjimkou „zdatných seniorů“ s vědomím zkráceného reakčního času při případné hypoglykemii. Léčbu sulfonylureou považuji za kontraindikovanou u křehkých seniorů a u seniorů s renální insuficiencí, protože obrovské riziko hypoglykemie u této skupiny osob převýší možný a možná i sporný benefit zlepšené kontroly glykemie.
Moderní léčba seniorů
Senioři s diabetem, zvláště křehcí senioři, se odlišují od ostatní populace s ohledem na rychlost metabolizmu a vylučování léků, polypragmazii, demenci a sociální zázemí, a proto by se k nim mělo přistupovat jiným léčebným způsobem. Z řady důvodů jsou senioři ohroženi při léčbě antidiabetiky vznikem hypoglykemie. Proto je bezpečnější používat antidiabetické léky, které hypoglykemii nezpůsobují. Pacienti užívají celou řadu léků, takže je optimální volit léky s minimem interakcí. Senioři často mají různě těžkou demenci a nespolupracují při komplikovanější léčbě, a tudíž je u nich ideální perorální léčba tabletami, nebo léčba kombinovanými preparáty. Léčba by měla mít minimum vedlejších účinků, aby byla seniorem tolerována. Senioři s manifestací diabetu ve vyšším věku mívají více vyjádřenou poruchu sekrece. Z toho důvodu profitují z léčby, která zvyšuje vyplavování inzulinu, snižuje sekreci glukagonu a nevede k hypoglykemii.
Veškeré uvedené požadavky splňuje poměrně nová léková skupina gliptinů – inhibitorů dipeptidyldipeptidázy 4 (DPP4). První lék z této skupiny (sitagliptin – Januvia) byl schválen pro Evropu v roce 2007 a ihned po něm následovaly další léky této skupiny. Gliptiny, na rozdíl od jiných lékových skupin, mají randomizované studie u seniorů, které prokazují výbornou účinnost a bezpečnost, která je srovnatelná s účinností a bezpečností u mladších osob. V roce 2011 byla publikována randomizovaná studie se sitagliptinem ve srovnání s placebem u 206 osob ve věku 72 let a s dobrou kompenzací diabetu (vstupní HbA1c bylo 7,8 %). 60 % pacientů užívalo před zařazením do studie antidiabetika, která byla 2 měsíce před randomizací vynechána. Při léčbě sitagliptinem došlo po 24 měsících léčby ke snížení HbA1c o 0,5 % a ke zhoršení HbA1c o 0,2 % ve skupině s placebem [26]. Další studie, jež byla publikována v roce 2013, zahrnovala 278 osob s DM2T ve věku 74 let a s HbA1c 7,9 % na začátku studie. 80 % osob bylo před zařazením do studie léčeno metforminem nebo sulfonylureou. K zavedené léčbě byl randomizovaně přidán vildagliptin nebo placebo. Při léčbě vildagliptinem došlo po 26 měsících léčby k poklesu HbA1c o 0,9 %, při léčbě placebem k poklesu HbA1c o 0,3 % [27]. Ve stejném roce byla publikována 28 měsíců trvající studie s linagliptinem proti placebu. Do ní bylo zařazeno 241 osob ve věku 74,9 let s počátečním HbA1c 7,8 %. Na začátku studie užívalo 76,9 % osob sulfonylureu, kombinaci sulfonylurey a metforminu nebo metformin a 21 % osob bylo léčeno bazálním inzulinem v kombinaci s antidiabetiky per os nebo pouze bazálním inzulinem. Došlo zde ke snížení HbA1c o 0, 64 % oproti placebu [28].
Metaanalýza výsledků z 12 prospektivních randomizovaných studií s DPP4 inhibitory u osob starších 65 let prokázala dobrou účinnost léčby, snížení HbA1c o 0,7–1,2 %. Léčba seniorů vykazovala podobnou účinnost i bezpečnost jako u mladších pacientů. Riziko hypoglykemie bylo minimální a léčba nevedla ke změně hmotnosti [29]. Účinnost léčby vildagliptinem, riziko hypoglykemie a snášenlivost byly sledovány dokonce u osob starších 75 let se vstupním HbA1c 8,3 % v monoterapii nebo v kombinaci s metforminem. Po 28 měsících léčby vildagliptinem došlo k poklesu HbA1c o 0,9 % v monoterapii a o 1,1 % při kombinaci s metforminem [30]. Studie je velice zajímavá, protože ukazuje na potenciál léčby gliptinem i v monoterapii, pokud by pacient metformin nesnášel, nebo při kontraindikaci metforminu. V této studii nebyla zachycena žádná hypoglykemie. Subanalýza dat z randomizované, dvojitě zaslepené studie se 105 pacienty staršími 75 let s DM2T a středně těžkou a těžkou renální insuficiencí užívajících vildagliptin v redukované dávce 50 mg 1krát denně oproti placebu ukázala po 28 měsících velmi dobrou účinnost vildagliptinu (pokles HbA1c o 1 %). Výskyt hypoglykemie byl ve srovnání s placebem dokonce nižší a nebyl pozorován nárůst jaterních testů [31].
Jedno z možných vysvětlení sníženého výskytu hypoglykemie při léčbě vildagliptinem proti placebu nabízí překřížená studie, která sledovala odezvu α-buněk pankreatu (koncentraci glukagonu v plazmě) na uměle vyvolanou hyperglykemii a hypoglykemii při léčbě vildagliptinem. Do studie bylo zařazeno 25 osob s dosud neléčeným DM2T. Diabetici byli 28 dní léčeni vildagliptinem a na 28 dnů byla léčba přerušena. Na konci každého období byli diabetici exponováni hyperglykemii (standardizovaný pokrm) a hypoglykemii (hypoglykemický clamp s cílovou glykemií 2,5 mmol/l). Při léčbě vildagliptinem byla postprandiální hyperglykemie provázena poklesem sekrece glukagonu o 41 %, a pokud byla vyvolána hypoglykemie, sekrece glukagonu se i přes léčbu vildagliptinem o 38 % zvýšila [32]. Sekrece glukagonu je postprandiálně u DM2T zvýšena a její snížení pomocí gliptinu je důležité při snaze léčebně kontrolovat hyperglykemii. Fyziologická odezva glukagonu – zvýšená koncentrace v plazmě při hypoglykemii, není při léčbě gliptinem porušena.
Závěr
Nejdůležitější pravidlo při léčbě seniora trpícího diabetem je nepoškodit pacienta hypoglykemií a dosáhnout u něj co nejvyšší kvality života. V současnosti toto pravidlo jednoznačně splňují gliptiny. Jejich účinnost je u seniorů podobná jako u mladších jedinců a je srovnatelná s ostatními perorálními antidiabetiky. Léčba funguje v monoterapii i v kombinaci s metforminem. V kombinaci se sulfonylureou je provázena zvýšeným výskytem hypoglykemie. Aplikace ve formě tablet s minimem vedlejších účinků a s minimem interakcí s ostatními léky je velkou výhodou této lékové skupiny.
Kdy a jakým způsobem léčit diabetes u seniorů
Na začátku léčby je třeba odlišit symptomatického a asymptomatického seniora diabetika.
Symptomatický diabetes se projevuje ztrátou hmotnosti, slabostí, svalovým katabolizmem, únavou a zhoršením kognitivních funkcí ve spojení s vysokou glykemií a glykosurií. Pokud se podaří zbavit seniora výše uvedených symptomů, lze rychle zlepšit jeho kvalitu života.
Při léčbě doporučujeme využít bazální inzulin, případně v kombinaci s metforminem nebo gliptinem. U seniorů je často více vyjádřená ztráta inzulinové sekrece a léčba inzulinem bývá v řadě případů nutná. V tomto článku se nebudeme zabývat léčbou inzulinem, protože se jedná o velice širokou problematiku a minimem kvalitních údajů.
Asymptomatický diabetes u seniora probíhá bez příznaků, nebo s minimálními příznaky (genitální infekce, onychomykóza, kožní plísňová onemocnění), je charakterizován pouze zvýšenou glykemií. Není k dispozici dostatek dat, abychom mohli odpovědět, zda tento diabetes léčit, a jakou cílovou hodnotu HbA1c si máme stanovit. Doporučení odborných společností jsou založena na zkušenostech expertů. Americká diabetická asociace (ADA) a European Diabetes Working Party for Older People (EDWP) vydaly doporučení, která se mírně liší (tab) [33,34].
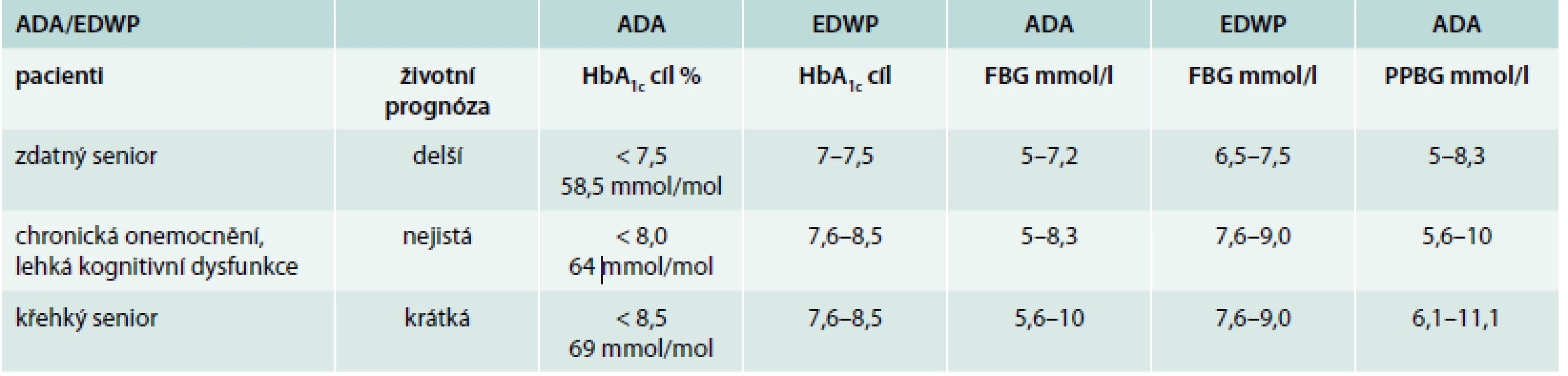
Způsob léčby seniorů je modifikován nejen typem diabetu (rezistence, sekrece), polymorbiditou, renální insuficiencí, ale především demencí a křehkostí. Proto je třeba u těchto osob zdůraznit individuální přístup. Skupiny expertů doporučují stanovit u seniorů s DM2T individuální léčebné cíle. I když se tato doporučení neopírají o důkazy, zdají se být velice rozumná. Individuální cíle by měly být stanoveny dle věku diabetika, vstupního HbA1c, komorbidit a křehkosti pacienta. Poprvé bylo stanovení individuálních cílů v praxi použito ve studii INTERVAL a publikováno v roce 2013 v časopise Lancet [27]. K léčbě vildagliptinem nebo placebem se snahou o dosažení individuálních cílů bylo randomizováno 278 osob s DM2T nad 75 let ve spolupráci se 45 ambulantními evropskými pracovišti. Pacienti nebyli léčeni medikamentózně a jejich vstupní HbA1c byl vyšší než 7 %. Po 24 týdnech léčby se podařilo u 27 % ve skupině léčené placebem a u 52,6 % ve skupině léčené vildagliptinem dosáhnout individuálně stanoveného cílového HbA1c. Bylo dosaženo poklesu HbA1c o 0, 9 % proti bazální hodnotě HbA1c – 7,9 % ve skupině léčené vildagliptinem a ve skupině léčené placebem došlo k poklesu HbA1c o 0,3 %. Skupiny se nelišily ve výskytu hypoglykemií ani ve výskytu vedlejších příznaků. Autoři uzavírají, že individuálně stanovené cíle jsou dosažitelné při léčbě vildagliptinem bez nežádoucích účinků.
Podporováno Programem rozvoje vědních oborů Karlovy Univerzity (projekt P36).
prof. MUDr. Zdeněk Rušavý, CSc.
rusavy@fnplzen.cz
I. interní klinika LF UK a FN Plzeň
www.lfp.cuni.cz
Doručeno do redakce 5. 3. 2015
Přijato po recenzi 13. 3. 2015
Sources
1. UKPDS group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPODS 33). UK Prospective Diabetes Study (UKPDS) Group. Lancet 1998; 352(9131): 837–853. Erratum in Lancet 1999; 354(9178): 602.
2. Vijan S, Sussman JB, Yudkin JS et al. The effect of patients´ risk and preferences on health gains with glucose lowering in type 2 diabetes mellitus. JAMA Intern Med 2014; 174(8): 1227–1234.
3. American Diabetes Association. Economic Cost of Diabetes in the U.S. in 2012. Diabetes Care 2013; 36(4): 1033–1046.
4. Fu H, Curtis BH, Xue W et al. Frequency and causes of hospitalization in older compared to younger adults with type 2 diabetes in the United states: A retrospective, claims-based analysis. J Diabetes Complications 2014; 28(4): 477–481.
5. Garg S et al. Poster. 5th International Conference on Advanced Technologies and Treatment for diabetes. Barcelona 2012.
6. Bramlage P, Gitt AK, Binz C et al. Oral antidiabetic treatment in type 2 diabetes in the elderly: balancing the need for glucose control and the risk of hypoglycemia. Cardiovasc Diabetol 2012; 11 : 122. Dostupné z DOI: <http://doi: 10.1186/1475–2840–11–122>.
7. Pratley RE, Heller SR, Miller MA. Treatment of type 2 diabetes mellitus in older: a review. Endocr Pract 2014; 20(7): 722–736.
8. Kezerle L, Shalev L, Barski L. Treating the elderly diabetic patient: special considerations. Diabetes Metab Syndr Obes 2014; 7 : 391–394.
9. Sinclair AJ, Paolisso G, Castro M et al. European Diabetes Working Party for Older People 2011 clinical guidelines for type 2 diabetes mellitus. Executive summary. Diabetes Metab 2011; 37(Suppl 3): S27-S38.
10. Sinclair A, Morley JE, Rodriguez-Mañas L et al. Diabetes mellitus in older people: position statement on behalf of the International Association of Gerontology and Geriatrics (IAGG), the European Diabetes Working Party for Older People (EDWPOP), and the International Task Force of Experts in Diabetes. J Am Med Dir Assoc 2012; 13(6): 497–502.
11. Svačina Š, Jurašková B, Karen I et al. Doporučené postupy v léčbě starších pacientů s diabetes mellitus v ČR. DMEV 2013; 16(2): 82–89.
12. The Look AHEAD research group: Cardiovascular effects of intensive lifestyle intervention in type 2 diabetes. N Engl J Med 2013; 369(2): 145–154. Erratum inN Engl J Med. 2014; 370(19): 1866.
13. Winter JE, MacInnis RJ, Wattanapenpaiboon N et al. BMI and all-cause mortality in older adults: a meta-analysis. Am J Clin Nutr 2014; 99(4): 875–890.
14. Moe B, Augestřad LB, Flanders WD et al. The averse association of diabetes with risk of first acute myocardial infarction is modified by physical activity and body mass index: prospective data from the HUNT Study, Norway. Diabetologia 2015; 58(1): 59–66.
15. Li G, Zhang P, Wang J et al. Cardiovascular mortality, all-cause mortality, and diabetes incidence after lifestyle intervention for people with impaired glucose tolerance in the Da Qing Diabetes Prevention Study: a 23-year follow-up study. Lancet Diabetes Endocrinol 2014; 2(6): 474–480.
16. Sui X, LaMonte MJ, Laditka JN et al. Cardiorespiratory fitness and adiposity as mortality predictors in older adults. JAMA 2007; 298(21): 2507–2516.
17. de Jager J, Kooy A, Lehert P et al. Long term treatment with metformin in patients with type 2 diabetes and risk of vitamin B12 deficiency: randomised placebo controlled trial. BMJ 2010; 340: c2181. Dostupné z DOI: <http://doi: 10.1136/bmj.c2181>.
18. Meinert CL, Knatterud GL, Prout TE et al. A study of the effects of hypoglycemic agents on vascular complications in patiens with adult-oneset diabetes II. Mortality results. Diabetes 1970; 19(Suppl): S789-S830.
19. Li Y, Hu Y, Ley SH et al. Sulfonylurea use and incident cardiovascular disease among patients with type 2 diabetes: prospective cohort study among women. Diabetes Care 2014; 37(11): 3106–3113.
20. Mogensen UM, Sndersson CH, Fosbol EL et al. Sulfonylurea in combination with insulin is associated with increased mortality compared with a combination of insulin and metformin in a retrospective Danish nationwide study. Diabetologia 2015; 58(1): 50–58.
21. Patel A MacMahon S, Chalmers J et al. ADVANCE Collaborative Group. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358(24): 2560–2572.
22. Duckworth W, Abraira C, Moritz T et al. Intensive glucose control and complications in American veterans with type 2 diabetes. N Engl J Med 2009; 360(2): 129–139.
23. The Action to Control Cardiovascular Risk in Diabetes Study Group. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008; 358(24): 2545–2559.
24. Hirshberg B. Raz I. FDA Guidance for Industry. Diabetes mellitus-evaluating cardiovascular risk in new antidiabetic therapies to treat type 2 diabetes. Diabetes Care 2011; 34(Suppl 2): S101-S106.
25. Hung AM, Roumie ChL, Greevy RA et al. Comparative effectiveness of incident oral antidiabetic drugs on kidney function. Kidney Int 2012; 81(7): 698–706.
26. Barzilay N, Guo H, Mahoney EM et al. Efficacy and tolerability of sitagliptin monotherapy in elderly patients with type 2 diabetes: a randomized, doube-blind, placebo-controlled trial. Curr Med Res Opin 2011; 27(5): 1049–1058.
27. Strain WD, Lukashevich V, Kothny V et al. Individualised treatment targets for elderly patients with type 2 diabetes using vildagliptin add-on or lone therapy (INTERVAL): a 24 week, randomised, double-blind, placebo-controlled study. Lancet 2013; 382(9890): 409–416.
28. Barnett AH, Huisman H, Jones R et al. Linagliptin for patients aged 70 years or older with type 2 diabetes inadequately controlled with common antidiabetes treatment: a randomised double-blind, placebo controlled trial. Lancet 2013; 382(9902): 1413–1423.
29. Schwartz SL. Treatment of elderly patients with type 2 diabetes mellitus. A systematic review of the benefits and risks of dipeptidyl peptidase -4 inhibitors. Am J Geriatr Pharmacother 2010; 8(5): 405–418.
30. Schweizer A, Dejager S, Foley JE et al. Clinical experience with vildagliptin in the management of type 2 diabetes in a patient population ≥ 75 years: a pooled analysis from a database of clinical trials. Diabetes Obes Metab 2011; 13(1): 55–64.
31. Schweizer A, Dejager S. Experience with vildagliptin in patients ≥ 75 years with type 2 diabetes and moderate or severe renal impairment. Diabetes Ther 2013; 4(2): 257–267.
32. Thornberry NA, Gallwitz B. Mechanism of action of inhibitors of dipeptidyl-peptidase-4 (DPP-4). Best Pract Res Clin Endocrinol Metab 2009; 23(4): 479–486.
33. Sinclair AJ, Paolisso G, Castro M et al. European Diabetes Working Party for Older People 2011 clinical guidelines for type 2 diabetes mellitus. Executive summary. Diabetes Metab 2011; 37(Suppl 3): S27-S38.
34. Sinclair A, Morley JE, Rodriguez-Mañas L et al. Diabetes mellitus in older people: position statement on behalf of the International Association of Gerontology and Geriatrics (IAGG), the European Diabetes Working Party for Older People (EDWPOP), and the International Task Force of Experts in Diabetes. J Am Med Dir Assoc 2012; 13(6): 497–502.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2015 Issue 4
-
All articles in this issue
- Biosimilární inzuliny – nové možnosti v léčbě diabetu
- Léčba diabetu u pacientů s onemocněním jater a ledvin
- Možnosti terapie agonisty receptoru pro GLP1 u diabetiků s nefropatií
- Léčba agonisty receptoru pro GLP1 a kontrola hmotnosti
- Léčba diabetu u osob vyššího věku
- Problematika infekce při syndromu diabetické nohy
- Léčba hypertenze u diabetes mellitus
- Pohybová aktivita u pacientů s mikrovaskulárními komplikacemi diabetu
- Glykace proteinů oční čočky u diabetiků a její neinvazivní měření – první zkušenosti v České republice
- miRNA-192, miRNA-21 a miRNA-200: nové markery karcinomu pankreatu u diabetiků?
- Pokroky ve vývoji inzulinových pump a jejich pokročilých automatických funkcí
- Mikrobiální flóra trávicího traktu a diabetes
- Myokiny – hormony svalové tkáně
- Postavení nových antidiabetik v klinické praxi: SGLT2 vs DPP4 inhibitory
-
Volí diabetologové terapii racionálně?
Základní výsledky projektu PROROK (Prospektivní observační projekt významu diference glykemie nalačno a postprandiální glykemie pro odhad úspěšnosti terapie diabetu 2. typu)
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Myokiny – hormony svalové tkáně
- Léčba diabetu u pacientů s onemocněním jater a ledvin
- Léčba agonisty receptoru pro GLP1 a kontrola hmotnosti
- Léčba hypertenze u diabetes mellitus
