Klinický význam natriuretických peptidů v diferenciální diagnostice dušnosti
Clinical significance of natriuretic peptides in the differential diagnosis of dyspnea
Acute dyspnea is one of the most common emergency department symptoms. But early diagnosis and treatment could be e challenging because of multiple potential causes. The gold standard biomarkers in cardiac dyspnea are B-type natriuretic peptide (BNP) and N-terminal pro-B-type (natriuretic peptide NT-pro BNP), which play an important role in the diagnosis, prognosis, and management of acute decompensated heart failure. The purpose of this review is to analyze diagnostic potential of BNP and NT-pro BNP biomarkers use in patients with acute dyspnea. BNP and NT-proBNP are markers of cardiac stress but are not cardiac-specific. They have comparable clinical utility, and both help in excluding acute cardiac dyspnea but they cannot reliably discriminate systolic from diastolic HF.
Key word:
acute dyspnea – natriuretic peptide – heart failure
Authors:
Jiří Špác
Authors‘ workplace:
II. interní klinika LF MU a FN U sv. Anny v Brně
Published in:
Vnitř Lék 2016; 62(7-8): 640-645
Category:
Reviews
Motto
Biomarkers make bad doctors worse and good doctors better | Biomarkery dělají ze špatných lékařů horší a z dobrých lékařů lepší.
Maisel A, přednáška ESC 2011
Overview
Akutní dušnost je jedním z nejčastějších příznaků na ambulancích akutního příjmu. Časná diagnostika a léčba může být obtížná vzhledem k mnohočetnosti příčin, které ji vyvolávají. Zlatým standardem při použití biomarkerů jsou BNP a NT-pro BNP, které mají významnou roli při diagnostice, určení prognózy a řízení léčby akutní srdeční dušnosti. Cílem tohoto přehledu je analyzovat diagnostické možnosti použití BNP a NT-pro BNP u nemocných s akutní dušností. BNP a NT-proBNP jsou ukazatelé zatížení myokardu, které ale nejsou specifické pro srdeční etiologii obtíží. Mají podobné klinické využití a jsou schopny vyloučit akutní formu srdeční dušnosti, ale nejsou schopny rozlišit mezi srdečním selháváním se sníženou ejekční frakcí od srdečního selhávání se zachovanou ejekční frakcí.
Klíčová slova:
akutní dušnost – natriuretické peptidy – srdeční selhání
Úvod
Diferenciální diagnostika náhlé dušnosti patří k obtížným úkolům medicíny. Může být přítomna u pacienta bez somatického onemocnění, ale na druhé straně může být výsledkem mnohočetných závažných onemocnění. V ambulantní praxi výskyt tohoto příznaku kolísá mezi 25–50% [1].
Akutní dušnost a její etiologie
Dušnost je subjektivní příznak nedostatku vzduchu nebo ztíženého dýchání, který je neadekvátní aktuální tělesné aktivitě. Existuje mnoho klasifikačních schémat dušnosti podle různých kritérií – rychlosti vzniku, závislosti na dechové fázi, lokalizace příčiny. Akutní dušnost bývá definována jako dušnost vznikající náhle nebo v průběhu minut v posledních 12–24 hod. Často bývá tento příznak doprovázen objektivními změnami dýchání – změnou frekvence nebo hloubky dýchání, zapojením pomocných dýchacích svalů, cyanózou nebo poruchou vědomí, hodnotou saturace kyslíkem. Také se mohou vyskytovat další doprovodné příznaky jako bolest na hrudníku, kašel, teplota, synkopa, bušení srdce, hypotenze, svalová slabost. Pocit a stupeň dušnosti neodpovídá vždy objektivnímu nálezu – např. nemocný v hyperkapnii (cor pulmonale) ji může snášet velmi dobře, při zkaleném vědomí ji nemusí pociťovat vůbec, zatímco neurotik se zdravým srdcem a plícemi může mít silný pocit dechové nedostatečnosti.
Příčiny náhle vzniklé dušnosti jsou nejčastěji asthma cardiale, asthma bronchiale, plicní embolizace, psychogenní dušnost, akutní poškození srdečních chlopní, spontánní pneumotorax, náhlý uzávěr horních dýchacích cest, náhlá ztráta krevní (vnitřní krvácení), anafylaxe, srdeční tamponáda nebo bronchiolitida. Pomaleji vzniká dušnost při metabolické acidóze, zánětlivých onemocněních plic a pohrudnice, pozvolnější anemizaci, některých otravách, svalových obrnách.
Může jít ovšem o kombinaci různých mechanizmů, např. plicní embolizaci, nebo prasknutí emfyzémové buly u kardiaka, nefrologický nemocný může mít perikardiální nebo pleurální výpotek apod. Nezapomínejme, že i neurotik může mít nerozpoznanou srdeční vadu, plicní embolizaci nebo metabolickou poruchu.
Diagnostika akutní dušnosti
Diagnostika příčin dušnosti může být relativně jednoduchá v přítomnosti klasických klinických příznaků kardiovaskulárních, plicních nebo jiných chorob. Anamnesticky a fyzikálním vyšetřením lze dobře analyzovat a hodnotit různé druhy dušnosti, významnou roli mají i pomocné vyšetřovací metody jako EKG, RTG metody a ultrasonografické vyšetření srdce ev. plic.
Rychlé stanovení diagnózy s rozlišení podílu srdeční a plicní dušnosti a cílená správná terapie jsou nezbytné ke zvýšení účinnosti léčby nemocného. Musíme tak zabránit použití nesprávných terapeutických postupů a zabránit zpoždění v zahájení správné léčby dušnosti. Zpoždění v diagnostice a zahájení léčby akutního srdečního selhávání je spojeno s vyšší mortalitou [2]. Např. nesprávně použitá inhalační bronchodilatační terapie u nemocných se špatně diagnostikovanou dušností je spojena s horším osudem těchto nemocných. Časná diagnostika s rychlým zahájením správné léčby vede ke snížení mortality [3]. Z hlediska léčby je nejvýznamnější odlišení srdeční a plicní dušnosti, tedy dvou nejčastěji se vyskytujících onemocnění spojených s akutní dušností – srdečního selhání a obstrukční choroby bronchopulmonální.
Příznaky srdečního selhání jsou nespecifické, atypický obraz je přítomen jen u méně než 50 % nemocných. Přesnost diagnostiky srdečního selhání na příjmové ambulanci na základě klinických parametrů je v literatuře udávána kolem 60 % [5]. Nemocné se srdečním selháváním můžeme rozdělit na skupinu, u níž můžeme klinickým vyšetřením vyloučit nebo potvrdit diagnózu srdečního selhávání, ale mezi nimi je ale tzv. „zóna nejistoty“, ve které klinickými metodami nejsme schopni odlišit podíl plicní nebo kardiální dušnost, ev. ve které dochází ke kombinaci obou složek nebo příznaky nejsou specifické. Dušnost, únava, a pískoty jsou hlavní příznaky srdečního selhání stejně jako plicní dušnosti nebo astmatu a srdeční selhávání se může při netypickém průběhu nebo ve spojení s plicním onemocněním projevovat také jako astmatický záchvat s pískoty [6]. Za některých situací může být diagnostika srdečního selhání obtížná, zvláště u polymorbidních starších nemocných při současném výskytu plicních a kardiovaskulárních chorob, nebo v případě úzkostných nebo emočních stavů [7]. Rychlé a přesné odlišení srdečního selhání od dalších příčin dyspnoe může být obtížné, zejména v prostředí urgentní medicíny, což vede často k nesprávné diagnóze a odkladu přiměřené terapie.
V diferenciální diagnostice dušnosti hraje jednu z klíčových roli echokardiografie, kterou můžeme dnes považovat za vyšetřeni první linie, hned po fyzikálním vyšetřeni a EKG. U pomocných vyšetřovacích metod včetně echokardiografie může být problémem jejich okamžitá dostupnost a omezené možnosti zobrazitelnosti nemocných v akutní situaci s tachykardií, extrémní dušností a omezenou možností polohování a snímání obrazu v optimálních ultrazvukových oknech. S rozvojem přenosných (kapesních) ultrazvukových přístrojů bude do budoucna echokardiografie dostupná velkému procentu lékařů v místě prvního kontaktu s nemocným [8]. V registrech akutního srdečního selhání v zahraničí se ukazuje, že téměř 90 % nemocných má provedenu echokardiografii a ve srovnání s daty před 10 lety jde o nárůst zhruba o 10 %.
Velké naděje ve zlepšení přesnosti diagnostiky srdeční dušnosti se proto vkládaly do použití tzv. biomarkerů, z nichž nejpoužívanější jsou v klinické praxi natriuretické peptidy BNP a NT-pro BNP, ostatní zatím nepřekročily experimentální rámec použití.
Fyziologie natriuretických peptidů
Mezi biomarkery akutního srdečního selhání jsou natriuretické peptidy (NP) nejlépe ověřeným typem biomarkerů. Význam NP – jak BNP, tak i jeho inaktivní formy NT-proBNP (N-terminal pro-B-type natriuretic peptide) – ukazuje jejich zařazení do doporučení pro diagnostiku srdečního selhání [9]. Oba NP jsou produkovány myocyty v síních nebo komorách jako odpověď na objemové nebo tlakové přetížení. Zatímco ANP je skladován v granulích cytosolu a následně uvolňován s menším vzestupem (+ 20 %) než BNP, který je syntetizován de novo. Dochází k rychlé transkripci genu pro BNP a k následnému vzestupu syntézy BNP (až o +500 %). Biologický poločas BNP je delší (22 min) a je odstraňován z těla vazbou na receptory (endocytózou), filtrací v ledvinách nebo pasivní exkrecí. Změny hladiny BNP v krvi při krátkodobé funkční zátěži jsou menší než hladiny ANP, proto je také BNP více využíván v diagnostice. Stabilnější vlastnosti s delším poločasem má fragment proANP označovaný MR-proANP. Pokroky v poznání metabolizmu NP ukazují, že zatím z ne zcela jasných příčin při zhoršení srdečního selhání větší procento cirkulujících NP stanovované v krvi jsou ve skutečnosti jejich nerozštěpené prekurzory proBNP a proANP, které nemají stejné biologické účinky jako aktivní NP. Tento jev se označuje jak handicap natriuretických peptidů: jde o stav, při němž i přes vysoké hladiny NP není přítomen jejich biologický efekt (vazodilatace, diuréza, natriuréza a další) [10]. NT-proBNP je vytvářen a uvolňován jako výsledek rozštěpení prekurzoru proBNP pomocí dvou proteáz – furinu a korinu [11]. Denní kolísání hladiny NT-proBNP může být až 20 % a je pozorovatelné i u nemocných se srdečním selháním. V běžné praxi je více využíváno stanovení fragmentu NT-proBNP vzhledem k snadnější metodice odběru a transportu vzorků. Stanovení BNP lze provést z EDTA plazmy nebo plné krve odebrané do plastových zkumavek. NT-proBNP lze stanovit v heparinizované nebo EDTA plazmě nebo séru, odběr krve může být do plastových i skleněných zkumavek. BNP je stabilní ve vzorku krve při pokojové teplotě max. 4 hod, zatímco NT-proBNP 7 dní. BNP je stabilní při uskladnění krevního vzorku v chladničce nejdéle 24 hod, NT-proBNP 10 dní. Stanovení NT-proBNP je mezinárodně standardizovaná metoda. To je rozdíl od stanovení BNP, pro které existuje celá řada výrobců, kteří používají různé metody pro stanovení. Známá je degradace BNP, která může mít efekt na protilátkové aktivity a na odpovídající rozdíly ve stabilitě BNP určovaném různými komerčními soupravami.
Natriuretické peptidy v diagnostice dušnosti
NP jsou zkoušeny nebo používány ve 4 různých klinických aplikacích: screening preklinického onemocnění u asymptomatických osob, v diagnostice srdečního selhání u nemocných s příznaky nejasného původu, stratifikace rizika u pacientů s klinickým onemocněním a řízení léčby u známého onemocnění.
V roce 2002 byla publikována studie Breathing NOT Properly (studie BNP), která otevřela cestu k širokému použití NP v diagnostice akutní dušnosti [12]. Hodnoty BNP v této studii byly vyšší u nemocných se známkami akutního srdečního selhávání oproti nemocným bez této diagnózy (110 ± 225 pg/ml vs 675 ± 450 pg/ml) a hodnoty se lišily podle stupně NYHA (p < 0,001). Řada dalších prací prokázala zvýšení hladiny NT-proBNPu nemocných s levostranným srdečním selháním systolického HFrEF (HF with reduced ejection fraction) i nesystolického typu (HF with preserved ejection fraction – HFpEF) a jejich korelaci s obtíží symptomů i s prognózou nemocného [12–14]. Doporučované mezní hodnoty BNP a NT pro BNP pro diagnostiku akutního srdečního selhání (ASS) jsou uvedeny v tab. 1.
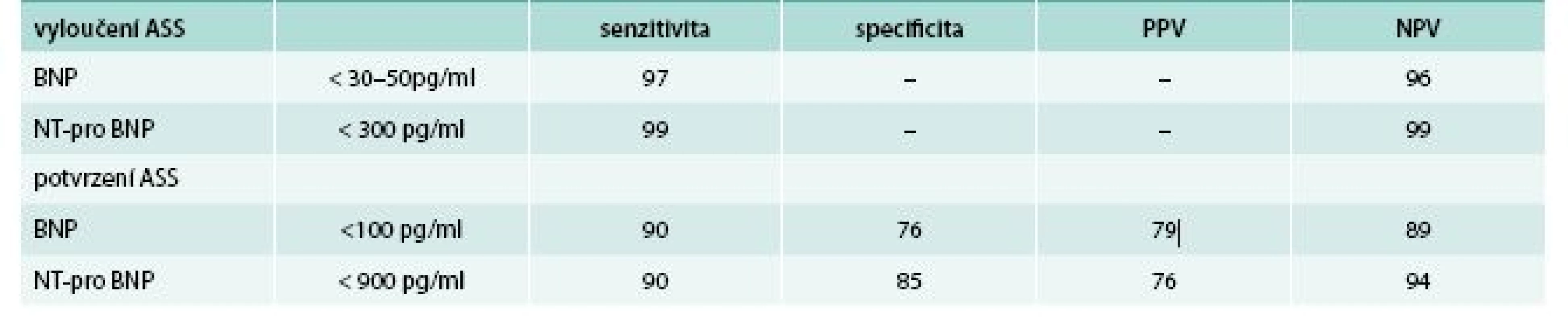
Další studie potvrdily přínos stanovení BNP a NT-proBNP ke zpřesnění diagnózy srdečního selhání u pacientů vyšetřených pro dušnost v podmínkách pohotovostní služby. V prospektivní studii hodnotící hladiny NT-proBNP u 221 nemocných s akutní dušností se ukázalo, že přidatná hodnota NT-pro BNP pomůže zpřesnit diagnózu akutní dušnosti u 18 % nemocných ve srovnání s klinickým přístupem [15].
Klinická použitelnost NT-proBNP byla testována v klinické studii IMPROVE-CHF, která prokázala úsporu při diagnostice řízené NP (6 129 USD až 5 180 USD pro pacienta; p = 0,023) a zlepšení osudu nemocných [16]. Podobné výsledky ukázala také studie BASEL, která testovala hypotézu, že diagnostický postup podporovaný rychlým měřením BNP zlepší vyhodnocení stavu a péči o pacienty s akutní dyspnoe, kteří přicházejí na oddělení „emergency“, a sníží tak čas do propuštění z nemocnice a celkové náklady na léčbu [17]. Ve skupině s měřením NT-proBNP bylo hospitalizováno 75 % pacientů, z kontrolní skupiny bylo hospitalizováno 85 % pacientů (p = 0,008). Průměrný čas do propuštění byl ve skupině s měřením NT-proBNP 8 dní, zatímco v kontrolní skupině to bylo 11 dní (p = 0,001). Průměrné celkové náklady na péči byly ve skupině NT-proBNP 5 410 USD, zatímco v kontrolní skupině to bylo 7 264 USD. Podobné údaje z ČR nemáme, ale víme, že náklady na jednu hospitalizaci pacienta s akutním srdečním selháním v období let 2005–2009 byly 92 515 Kč při mediánu délky pobytu 7 dní [18].
Jiné práce přínos NP ke zpřesnění a zrychlení diagnostiky akutní srdeční dušnosti nepotvrdily v plném rozsahu – závisí to na zkušenosti personálu a složení souboru nemocných (stanovení správné diagnózy pomocí klinických známek je dokonalejší, čím je personál zkušenější a čím je typičtější klinický stav) [19]. Zdá se, že diagnostický přínos ve srovnání s klinickým vyšetřením je vyjádřen jen ve skupině nemocných s méně typickou formou srdečního selhání. U nemocných by se měly dělat 2 odběry NP, jeden při přijetí nemocného s diagnostickým významem a druhý odběr s odstupem přibližně 2 týdnů, který při poklesu hladiny NP po léčbě umožní identifikovat nemocné s lepší prognózou a je referenční hodnotou používanou při řízení léčby při dalším ambulantním sledování. Tento postup naráží na stanovené limity počtu vyšetření NP na jednotlivého nemocného hrazených ze zdravotního pojištění.
Úskalí spojené s diagnostickým použitím natriuretických peptidů
Hodnota NP se může zvyšovat při řadě klinických stavů, které mohou mít podobnou symptomatologii jako srdeční selhání, ale jejich léčba je odlišná. Hladiny BNP < 100 pg/ml (NT pro BNP < 30 pg/ml) mají vysokou negativní prediktivní hodnotu pro akutní srdeční selhávání a BNP > 500 pg/ml (NT pro BNP > 900 pg/ml)ukazuje na akutní srdeční selhávání. Důležitá je i adjustace hodnot NP na věk – mezní hodnoty pro věk < 50 let jsou 450 pg/ml, pro věk 50–75 let jsou 900 ph/ml a pro věk > 75 let 1 800 pg/ml a poskytují 90% senzitivitu a 84% specificitu pro diagnostiku akutního srdečního selhání a věkově nezávislá mezí hodnota NT pro BNP < 600 pg/ml má 98% negativní předpovědní hodnotu k vyloučení akutního zhoršení srdečního selhání [20]. Přibližně u 20 % nemocných hodnoty NP jsou v oblasti tzv. „šedé zóny“ (hodnoty BNP mezi 100–500 pg/ml), v níž jejich plazmatické hodnoty nemohou vyloučit ani potvrdit diagnózu akutní srdeční dušnosti a nejsme schopni rozlišit pomocí NP mezi kardiální a extrakardiální etiologií obtíží [21]. Falešně pozitivní elevace BNP se vyskytuje u plicní embolizace, převodnění (ledvinné a jaterní selhání), přetížení pravé komory u cor pulmonale, plicní hypertenze a septických stavů. U některých stavů, jako je např. obezita, mitrální stenóza, srdeční tamponáda nebo perikardiální konstrikce, plicní edém typu „flash“ jsou hodnoty NP naopak nižší. Ke zlepšení výtěžnosti NP v diagnostice akutní dušnosti se zkoušelo použití stanovení hladiny střední části ANP – MR-ANP (midregional proatrial natriuretic peptide), který ve studii BACH prokázal podobnou senzitivitu a specificitu jako BNP a jeho stanovení vedlo ke zlepšení diagnostické přesnosti v oblasti tzv. „šedé zóny“ v hodnotách mezi 100–500 pg/ml (schéma) [22].

Použití NP je někdy nesprávně vnímáno jako prostředek k jednoduché diagnostice („automatické“) srdečního selhání. Opak je pravdou. Jedna hodnota získaná biochemickým rozborem málokdy vede ke správné diagnóze. Jsou klinické situace, v nichž je použití NP zbytečné, protože diagnostiku srdečního selhání můžeme zvládnout vzhledem k typickým příznakům nebo při možnosti rychlého provedení ultrasonogafického vyšetření. Za těchto situací mají NP význam prognostický nebo znalostí jejich hladin můžeme využít k řízení léčby srdečního selhávání. U části nemocných s atypickými příznaky srdečního selhávání nebo při výskytu různých komorbidit (hlavně onemocnění plic) je jejich použití v diagnostice srdečního selhávání naopak přínosné, zvláště v situacích, v nichž není k dispozici ultrasonografické vyšetření a vede k rychlejšímu nasazení správné terapie, a tím ke zlepšení prognózy nemocného. Musíme se si být vědomi řady omezení, která stanovení hladin NP má, a umět je interpretovat jako jeden z elementů, který dotváří mozaikovou strukturu diagnózy srdečního selhání. Nejlepší uplatnění nalezly NP jako součást některých skórovacích systémů pro diagnostiku akutní kardiální dušnosti, jako např. PRIDE skóre, které spojuje klinické parametry a navíc i hodnoty NP [23]. PRIDE skóre zahrnovalo zvýšené hodnoty NT-pro BNP, intersticiální edém na RTG, ortopnoe, nepřítomnost teploty, používání kličkových diuretik, věk > 75 let, chrůpky na plicích, nepřítomnost kašle. Při hodnotě indexu ≥ 6 bodů mělo 96% senzitivitu a 84% specificitu pro diagnózu akutního srdečního selhání.
Nemocní s poškozenou ledvinnou funkcí mají zvýšené hladiny NP nejen v důsledku snížené clearence peptidů, ale také zvýšený objem tekutiny – hypervolemii při snížené funkci ledvin a četnou přítomnost kardiovaskulárních abnormalit přítomných při tomto onemocnění [24]. V současnosti také léčba srdečního selhání novou lékovou skupinou – inhibitory neprilysinu, jako např. látky LCZ696 ve studii PARADIGM-HF, vede k významně vyšším hodnotám BNP, částečně jako terapeutický účinek této látky (neprilysin – neutrální endopeptidáza se podílí na degradaci BNP) [25]. NT-proBNP není substrátem pro neprilysin, a proto se jeho hladina nezvyšuje. Interpretace hodnot BNP u takto léčených nemocných může být velmi rozporuplná.
Natriuretické peptidy u nemocných se srdečním selháváním se zachovanou ejekční frakcí levé komory srdeční
Srdeční selhávání se zachovanou ejekční frakcí (HFpEF) se vyskytuje až u 50 % nemocných, zvláště starších, hypertoniků, diabetiků, a porucha diastolických vlastností je přes vžité představy zdaleka nejčastější příčinou dušnosti. Doprovází vždy systolickou dysfunkci, avšak existuje i v „izolované“ podobě u nemocných, jejichž ejekční frakce může byt jinak normální nebo jen lehce snížená. Jeho diagnostika je ve srovnání se systolickou poruchou složitější a nemocní nemusí být vždy správně léčeni.
U nemocných s tímto typem srdečního selhávání je senzitivita NP mírně snížena ve srovnání se systolickou dysfunkcí, protože tento typ srdečního selhávání je provázen nižším napětím stěny levé komory [26]. Zvláště u osob s obezitou a HFpEF mohou být hodnoty NP falešně sníženy o 15–20 % [27]. U osob s vyšším BMI (> 35 kg/m2) se nacházejí nižší hodnoty NP vzhledem k jejich zvýšené clearence receptory v adipocytech, a proto k vyloučení diagnózy srdečního selhávání se doporučují nižší hodnoty (BNP < 50 pg/ml) [28]. Také v našem souboru 150 nemocných s hypertenzí a BMI < 30 kg/m2 (graf 1) jsme zjistili pro hodnotu BNP = 47,06 ng/l senzitivitu 61 % a specificitu 92 % v diagnostice diastolické dysfunkce při srovnání s echokardiografickými parametry pomocí indexu E/Em ≥ 15 (E – rychlost toku na mitrální chlopni, Em – rychlost pohybu anulu mitrální chlopně pomocí pulzního tkáňového dopplerovského vyšetření), zatímco u obézních jedinců s BMI > 30 (graf 2) byla senzitivita 7 % a specificita 93 %.


Použití NP k diagnostice časných stadií poruchy diastolického plnění levé komory u nemocných s metabolickým syndromem a obezitou dle BMI > 30 je nepřesné a korelace mezi NP a echokardiografickými parametry poruchy diastolického plnění chybí. Naproti tomu u osob bez obezity s BMI < 30 je možné NP využívat k včasnému rozpoznání diastolické poruchy plnění levé komory, protože v těchto případech existuje statisticky významná korelace mezi NP a echokardiografickými parametry.
Kromě diagnostického využití NP u nemocných se srdeční etiologií dušnosti se prokázal jejich prognostický význam se zaměřením na řízení léčby. Např. studie HABIT II při denním měření hladin BNP v domácím prostřední a řízením léčby podle poklesu nebo vzestupu BNP u nemocných se srdečním selháním ukázala schopnost NP v časné detekci retence tekutin a zhoršování srdečního selhávání [29]. Nemocní s největším poklesem BNP v průběhu léčby oproti vstupním hodnotám mají nejnižší úmrtnost za 1 rok, zatímco pacienti s největším nárůstem těchto hodnot mají úmrtnost nejvyšší. Prognóza u pacientů s více než 30% poklesem plazmatických koncentrací NT-proBNP během hospitalizace pro srdeční selhání byla významně lepší oproti pacientům bez změny či dokonce se vzestupem koncentrací NT-proBNP. U nemocných s významným poklesem NP během hospitalizace, u nichž došlo ke stabilizaci srdečního selhání, je tedy možno podle hladiny NP plánovat ukončení hospitalizace. Terapie využívající znalost aktuálních hodnot NP pro titraci medikace mírně zlepšuje mortalitu a snižuje počet hospitalizací, a to především u pacientů s HFrEF mladších 75 let s relativně málo komorbiditami.
Závěr
Natriuretické peptidy (NP)jsou biomarkery s úspěchem používané v diagnostice akutní srdeční dušnosti, zvláště při nemožnosti provést echokardiografii nebo při netypických klinických známkách srdečního selhání. Zvýšené hodnoty NP musí být vždy interpretovány v klinickém kontextu s ohledem na věk nemocného, renální funkce a používanou medikaci. Jejich paušální použití v diagnostice u srdečního selhání není indikováno, zvláště při možnosti echokardiografického vyšetření. Jejich nevýhodou je možnost falešně pozitivních i negativních výsledků při různých klinických stavech nesouvisejících se srdeční dysfunkcí. Poskytují velký potenciál pro monitoraci a řízení léčby nemocného.
doc. MUDr. Jiří Špác, CSc.
jiri.spac@fnusa.cz
II. interní klinika LF MU a FN u sv. Anny v Brně
www.fnusa.cz
Doručeno do redakce 4. 7. 2016
Přijato po recenzi 25. 7. 2016
Sources
1. Parshall MB, Schwartzstein RM, Adams L et al. [American Thoracic Society Committee on Dyspnea]. An official American Thoracic Society statement: update on the mechanisms, assessment, and management of dyspnea. Am J Respir Crit Care Med 2012; 185(4): 435–452.
2. Maisel AS, Peacock WF, McMullin N et al. Timing of immunoreactive B-type natriuretic peptide levels and treatment delay in acute decompensated heart failure: an ADHERE (Acute Decompensated Heart Failure National Registry) analysis. J Am Coll Cardiol 2008; 52(7): 534–540.
3. Singer AJ, Emerman C, Char DM et al. Bronchodilator therapy in acute decompensated heart failure patients without a history of chronic obstructive pulmonary disease. Ann Emerg Med 2008; 51(1): 25–34.
4. Mueller C, Scholer A, Laule-Kilian K et al. Use of B-type natriuretic peptide in the evaluation and management of acute dyspnea. N Engl J Med 2004; 350(7): 647–654.
5. Ray P, Birolleau S, Lefort Y et al. Acute respiratory failure in the elderly: etiology, emergency diagnosis and prognosis. Crit Care 2006; 10(3): R82.
6. Jorge S, Becquemin MH, Delerme S et al. Cardiac asthma in elderly patients: incidence, clinical presentation and outcome. BMC Cardiovasc Disord 2007; 7 : 16. Dostupné z DOI: <http://doi10.1186/1471–2261–7-16>.
7. Lien CT, Gillespie ND, Struthers AD et al. Heart failure in frail elderly patients: diagnostic difficulties, co-morbidities, polypharmacy and treatment dilemmas. Eur J Heart Fail 2002; 4(1): 91–98.
8. Papadimitriu L,Georgiopoulou VV, Kort S et al. Echocardiography in Acute Heart Failure: Current Perspectives. J Cardiac Fail 2016; 22(1): 82–94.
9. McMurray JJ, Adamopoulos S, Anker SD et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J 2012; 33(14): 1787–1847. Erratum in Eur Heart J 2013; 34(2): 158.
10. Liang F, O’Rear J, Schellenberger U et al. Evidence for functional heterogeneity of circulating B-type natriuretic peptide. J Am Coll Cardiol 2007; 49(10): 1071–1078.
11. Semenov AG, Tamm NN, Seferian KR et al. Processing of Pro-B-Type Natriuretic Peptide Furin and Corin as Candidate Convertases. Clin Chem 2010; 56(7): 1166–1176.
12. Maisel AS, Krishnaswamy P, Nowak RM et al. Rapid measurement of B-type natriuretic peptide in the emergency diagnosis of heart failure. N Engl J Med 2002; 347(3): 161–167.
13. Januzzi JL, Camargo CA, Anwaruddin S et al. The N-terminal Pro-BNP investigation of dyspnea in the emergency department (PRIDE) study. Am J Cardiol 2005; 95(8): 948–954.
14. Januzzi JL, Van Kimmenade R, Lainchbury J et al. NT-proBNP testing for diagnosis and short-term prognosis in acute destabilized heart failure: an international pooled analysis of 1256 patients: the International Collaborative of NT-proBNP Study. Eur Heart J 2006; 27(3): 330–337.
15. van der Burg-de Graauw N, Cobbaert CM, Middelhoff CJ et al. The additive value of N-terminal pro-B-type natriuretic peptide testing at the ED in patients with acute dyspnea. Eur J Intern Med 2009; 20(3): 301–306.
16. Moe GW, Howlett J, Januzzi JL et al. Canadian Multicenter Improved Management of Patients With Congestive Heart Failure (IMPROVE-CHF) Study Investigators]. N-terminal pro-B-type natriuretic peptide testing improves the management of patients with suspected acute heart failure: primary results of the Canadian prospective randomized multicenter IMPROVE-CHF study. Circulation 2007; 115(24): 3103–3110.
17. Mueller C, Laule-Kilian K, Schindler C et al. Cost-effectiveness of B-type natriuretic peptide testing in patients with acute dyspnea. Arch Intern Med 2006; 166(10): 1081–1087.
18. Ondráčková B. Farmakoekonomická analýza nákladů na hospitalizaci pacientů s akutním srdečním selháním. Disertační práce. LF MU: Brno 2011.
19. Schneider HG, Lam L, Lokuge A et al. B-type natriuretic peptide testing, clinical outcomes, and health services use in emergency department patients with dyspnea: a randomized trial. Ann Intern Med 2009; 150(6): 365.
20. Januzzi JL, Van Kimmenade R, Lainchbury J et al. NT-proBNP testing for diagnosis and short-term prognosis in acute destabilized heart failure: an international pooled analysis of 1256 patients: the International Collaborative of NT-proBNP Study. Eur Heart J 2006; 27(3): 330–337.
21. Van Kimmenade RR, Pinto YM, Januzzi JL Importance and interpretation of intermediate (gray zone) amino-terminal pro-B-type natriuretic peptide concentrations. Am J Cardiol2008; 101(3A): 39–42.
22. Maisel A, Mueller C, Nowak R et al. Mid-region pro-hormone markers for diagnosis and prognosis in acute dyspnea: results from the BACH (Biomarkers in Acute Heart Failure) trial. J Am Coll Cardiol 2010; 55(19): 2062–2076.
23. Baggish AL, Siebert U, Lainchbury JG et al. A validated clinical and biochemical score for the diagnosis of acute heart failure: The ProBNP Investigation of Dyspnea in the Emergency Department (PRIDE) Acute Heart Failure Score. Am Heart J 2006; 151(1): 48–54.
24. Van Kimmenade RR, Januzzi JL, Bakker JA et al. Renal clearance of B-type natriuretic peptide and amino terminal pro-B-type natriuretic peptide a mechanistic study in hypertensive subjects. J Am Coll Cardiol 2009; 53(10): 884–890.
25. Packer M, McMurray JJ, Desai AS et al. Angiotensin receptor neprilysin inhibition compared with enalapril on the risk of clinical progression in surviving patients with heart failure. Circulation 2015; 131(1): 54–61.
26. Krishnaswamy P, Lubien E, Clopton P et al. Utility of B-natriuretic peptide levels in identifying patients with left ventricular systolic or diastolic dysfunction. Am J Med 2001; 111(4): 274–279.
27. Krauser DG, Lloyd-Jones DM, Chae CUet al. Effect of body mass index on natriuretic peptide levels in patients with acute congestive heart failure: a ProBNP Investigation of Dyspnea in the Emergency Department (PRIDE) substudy. Am Heart J 2005; 149(4): 744–750.
28. Maisel A, Muller C, Adams K Jr et al. State of the art: Using natriuretic peptide levels in clinical practice. Eur J Heart Fail 2008; 10(9): 824–839.
29. Maisel A, Barnard D, Jaski B et al. Primary Results of the HABIT Trial (Heart Failure Assessment with BNP in the Home). J Am Coll Cardiol 2013; 61(16): 1726–1735.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2016 Issue 7-8
-
All articles in this issue
- Určení prevalence potenciálních lékových interakcí u pacientů léčených 5 a více léčivými přípravky v České a Slovenské republice
-
Autoimunitná inzulítída u pacientov s diabetes mellitus 2. typu.
Randomizovaný klinický prieskum u hospitalizovaných pacientov. - Klinický přínos nových bazálních analog inzulinu
- Posuny v nutričních doporučeních pro zdravé obyvatelstvo a jejich dopad pro diabetickou dietu
- Syndrom porušeného vnímání hypoglykemie u diabetes mellitus
- Hypoglykemie jako symptom maligního onemocnění v dospělém věku
- Sepse – jak ji poznat, na co se zaměřit aneb zpět k základům ve světle nové definice
- Kůže – zrcadlo vnitřních nemocí
- Vliv antidiabetické léčby na skelet nemocných s diabetes mellitus 2. typu
- Přínos urgentně provedené endoskopické retrográdní cholangiopankreatografie pro terapii akutní pankreatitidy
- Diabetes mellitus 2. typu a srdeční selhání
- Diferenciální diagnostika pleurálních výpotků
- Nežádoucí účinky biologické léčby v revmatologii
-
Možnosti ovlivnění kardiovaskulárního rizika u diabetes mellitus 2. typu antidiabetickou léčbou
Snížení kardiovaskulárního rizika při léčbě liraglutidem – výsledky studie LEADER - Metanol: hrozba intoxikace je stále aktuální
- Diabetická retinopatie: patogeneze a terapeutické implikace
- Diference a poměr sérových koncentrací natria a chloridů u pacientů s hyponatremií
- Cílové hodnoty systolického krevního tlaku
- Klinický význam natriuretických peptidů v diferenciální diagnostice dušnosti
- Srdeční selhání se zachovanou ejekční frakcí
- Blízká budoucnost léčby dyslipidemie u diabetiků 2. typu
- Antagonisté glukagonu otevírají novou cestu v léčbě diabetu 2. typu
- Breviár edukácie diabetika pre internistu
- Prevence a terapie sarkopenie ve stáří
- Granulomatóza s polyangiitidou manifestující se jako diabetes insipidus
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Sepse – jak ji poznat, na co se zaměřit aneb zpět k základům ve světle nové definice
- Kůže – zrcadlo vnitřních nemocí
- Prevence a terapie sarkopenie ve stáří
- Hypoglykemie jako symptom maligního onemocnění v dospělém věku
