Akutní a rekurentní perikarditida
Acute and recurrent pericarditis
Pericardial diseases have been until recently relatively neglected entity; however, there has been a markedly increased interest in these disorders in the last decade due to new diagnostic as well as therapeutic options. Various clinical manifestations of pericardial diseases may be generally grouped into pericardial syndromes including pericarditis, pericardial effusion, cardiac tamponade and constrictive pericarditis. In this review, the comprehensive analysis of acute and recurrent pericarditis is presented. Acute and recurrent pericarditis represent the most common pericardial disorders in clinical practice, in which major changes in therapeutic procedures occurred based on recently published trials, particularly the introduction of colchicine therapy.
Keywords:
magnetic resonance – acute pericarditis – colchicine – pericardial effusion – recurrent pericarditis
Authors:
Tomáš Paleček
Authors‘ workplace:
II. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN v Praze
Published in:
Vnitř Lék 2019; 65(10): 624-629
Category:
Overview
Perikardiální choroby byly ještě nedávno relativně opomíjenou entitou, nicméně v posledním desetiletí je o tato onemocnění vzhledem k novým diagnostickým i terapeutickým možnostem zaznamenáván výrazný vzestup zájmu. Rozličné klinické manifestace chorob osrdečníku mohou být obecně označeny jako tzv. perikardiální syndromy, mezi které řadíme perikarditidu, perikardiální výpotek, srdeční tamponádu a konstriktivní perikarditidu. V tomto přehledném sdělení je komplexně rozebrána problematika akutní a rekurentní perikarditidy. Jedná se o nejčastější onemocnění perikardu v klinické praxi, u nichž došlo na základě recentních výsledků k zásadním změnám terapeutických postupů, především k zavedení léčby kolchicinem.
Klíčová slova:
akutní perikarditida – echokardiografie – magnetická rezonance – perikardiální výpotek – rekurentní perikarditida
Akutní perikarditida
Akutní perikarditida představuje nejčastější onemocnění osrdečníku, čemuž odpovídá i skutečnost, že je zodpovědná za přibližně 5 % akutních vyšetření pro syndrom bolesti na hrudi. Primární postižení perikardu vede k izolované manifestaci akutní perikarditidy, která ale může být též projevem, často prvým, systémového onemocnění [1].
Etiologie
Etiologicky může být akutní perikarditida podmíněna celou škálou infekčních i neinfekčních příčin, které shrnuje tab. 1. V našich geografických podmínkách naprosto dominuje idiopatická perikarditida. U této perikarditidy sice nejsme schopni jasně prokázat její příčinu, vzhledem k obvyklé návaznosti na virové onemocnění je však obvykle předpokládána tato etiologie. U imunokompromitovaných (ale nejen u nich) jedinců je možný vývoj tuberkulózní či bakteriální, purulentní perikarditidy [2]. K šíření bakteriálního zánětu dochází hematogenně, lymfatickými cestami nebo přímým přechodem z okolí, především z plic a pleury. Purulentní perikarditida též může vzniknout v důsledku chirurgické manipulace s perikardem. Nejčastějšími agens vyvolávajícími bakteriální perikarditidu jsou grampozitivní organizmy, zejména stafylokoky [3].
![Etiologie akutní perikarditidy. Upraveno podle [4]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/ff435b2ddaa5a4adc6836d8ebcf7bd15.png)
Po akutním infarktu myokardu může dojít ke vzniku 2 typů perikarditidy, které mají rozdílnou etiologii. Časně po akutní koronární příhodě se rozvíjí pericarditis epistenocardiaca, podmíněná přestupem zánětu v okolí infarktového ložiska přímo do přilehlé epikardiální vrstvy. Pericarditis epistenocardiaca se typicky vyskytovala u rozsáhlejších infarktů a v době časné reperfuzní terapie je proto vzácná. Dresslerův syndrom se naopak objevuje v odstupu několika týdnů od infarktu myokardu. Je podmíněn autoimunitní reakcí vůči imunokomplexům lokalizovaným v perikardu [3]. Tento syndrom se společně s postperikardiotomickým syndromem a nepřímými postiženími perikardu při invazivních kardiologických výkonech či nepenetrujícím poranění hrudníku v současnosti řadí do tzv. syndromu perikardiálního poškození, což je skupina perikarditid podmíněných imunitními mechanizmy [4].
Systémové autoimunitní choroby jsou podkladem asi 10–15 % případů akutních a rekurentních perikarditid. Nejčastěji se jedná o systémový lupus erythemathosus, sklerodermii, revmatoidní artritidu a Sjögrenův syndrom. Postižení perikardu je zřídka prvomanifestací systémové choroby, u většiny nemocných je postižení perikardu diagnostikováno již dříve [5]. U nemocných s chronickým renálním selháním se lze setkat s 2 typy akutní perikarditidy. Uremická perikarditida se rozvíjí před zahájením dialyzační léčby nebo do 8 týdnů po její iniciaci. Dialyzační perikarditida je pak diagnostikována u nemocných již stabilizovaných na dialyzační terapii. U většiny pacientů je typická absence EKG změn a malá četnost perikarditického typu bolesti na hrudi (až u 30 % jedinců) [6]. Je nutné zdůraznit, že nemocní s chronickým selháním ledvin jsou vzhledem k trvalému objemovému přetížení náchylní ke vzniku perikardiálního výpotku; u stabilních pacientů na dialyzační terapii je objem perikardiální tekutiny větší než u kontrolních jedinců [7]. Ne všechny perikardiální výpotky jsou u těchto jedinců proto odrazem zánětu osrdečníku.
Perikarditida související s maligními nádorovými onemocněními vzniká nejčastěji sekundárně, přímou invazí tumoru z okolí srdce nebo jako součást hematogenního či lymfatického rozsevu. Primární maligní tumory osrdečníků jsou velmi vzácné. Je nutné podotknout, že stále častější příčinou perikarditidy u nemocných s karcinomem prsu či tumory mediastina je radioterapie [8].
Manifestace a diagnostika
Klinicky je akutní perikarditida stále diagnostikována na základě přítomnosti minimálně 2 ze 4 následujících kritérií: bolest na hrudi pleuritického charakteru, perikardiální třecí šelest, typické EKG známky a nález nového nebo progredujícího perikardiálního výpotku [4]. Bolest na hrudi je kardinálním příznakem akutní perikarditidy, typicky se jedná o ostrou, respiračně vázanou bolest, lokalizovanou retrosternálně s možnou iradiací a s náhlým vznikem. K jejímu zhoršení dochází vleže, naopak poloha v předklonu či vzpřímená pozice vedou často ke zmírnění bolesti. Dalšími symptomy akutní perikarditidy jsou subfebilie až febrilie, únavnost, dušnost, kašel, bolesti svalů. U bakteriální perikarditidy jsou typicky přítomny vysoké horečky a zimnice, průběh je fulminantní. Autoimunitně podmíněné a neoplastické perikarditidy mají častěji subakutní průběh a projevují se febriliemi.
Perikardiální třecí šelest je velmi specifickou známkou akutní perikarditidy. Jeho nález není podmíněn přítomností perikardiálního výpotku. Detekce perikardiálního třecího šelestu je velmi obtížná, zvýrazňuje se v předklonu a nejlépe je obvykle slyšitelný vlevo od spodní poloviny sterna, na konci výdechu. Na rozdíl od pleurálního třecího šelestu je slyšet po celou dobu respirace či v apnoe. Ve fyzikálním vyšetření pátráme též po možných známkách tamponády a manifestacích eventuálního primárního onemocnění.
Vývoj EKG během akutní perikarditidy má typicky 4 stadia. V prvých dnech dochází k rozvoji difuzních, vzhůru konkávních elevací ST úseku, které jsou často doprovázeny depresemi segmentu PR (obr. 1). Po normalizaci těchto změn se vyvíjejí difuzní inverze vln T, jejichž přítomnost může být patrna i řadu týdnů. V konečném stadiu je EKG opět normalizováno nebo nadále trvá negativita vln T. Je nutné zdůraznit, že až u 30 % nemocných nemusí být EKG změny patrné [9].
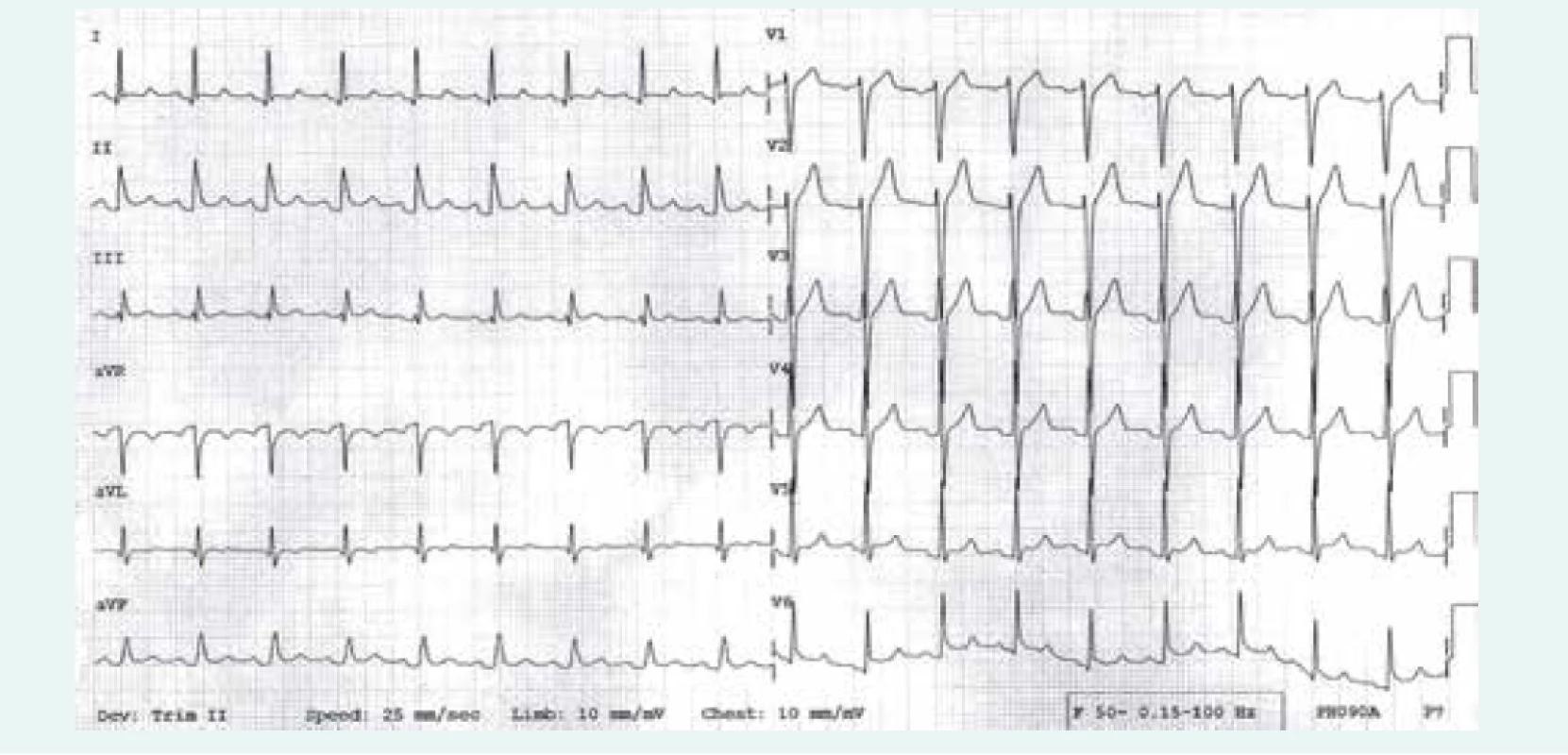
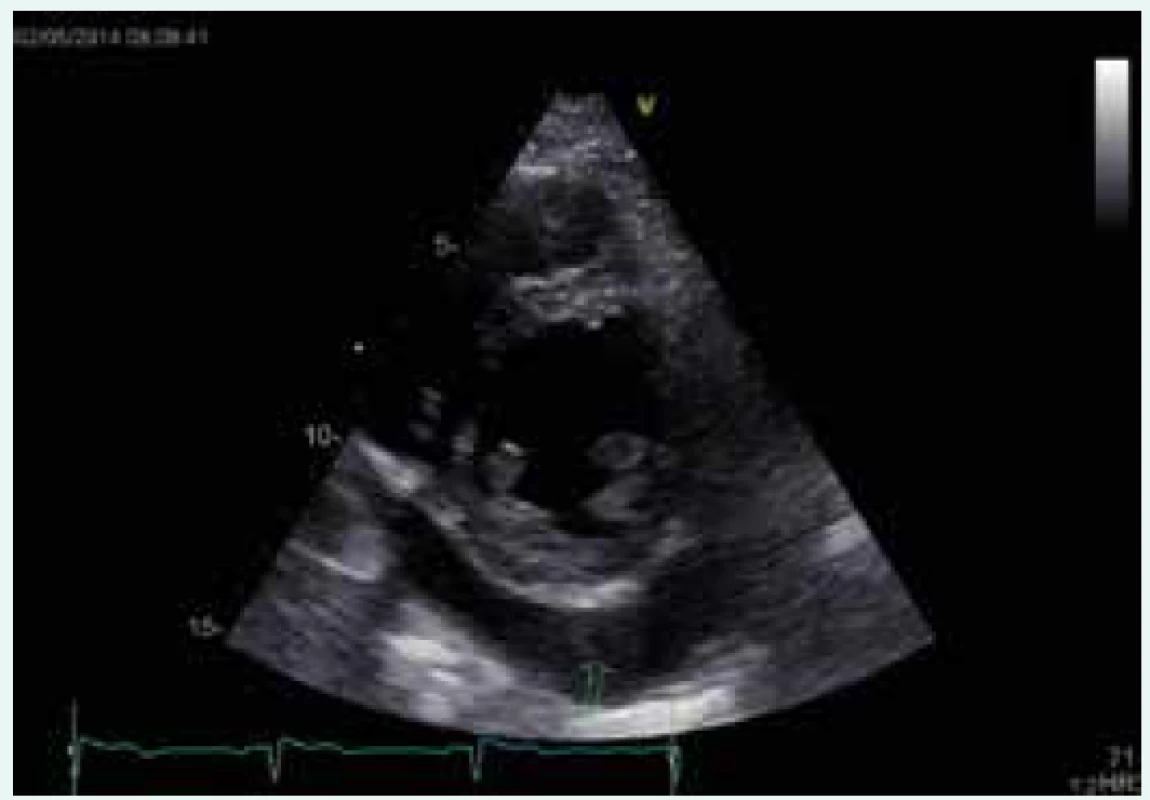
Průkaz přítomnosti perikardiálního výpotku provádíme echokardiograficky, neboť tato metoda je senzitivní jak pro detekci i minimálního množství perikardiální tekutiny, tak v případě nálezu velkého výpotku i pro známky počínající srdeční tamponády před objevením se jejích klinických projevů (obr. 2). Je nutné si ovšem uvědomit, že nepřítomnost perikardiálního výpotku při echokardiografii diagnózu akutní perikarditidy absolutně nevylučuje [10]. Echokardiografie je také velmi důležitá v diferenciální diagnostice jiných příčin bolestí na hrudi, jako je infarkt myokardu, disekce aorty, plicní embolizace atd. Přínosné může být v některých nejasných případech vyšetření magnetickou rezonancí, neboť akutně zanícený perikard se typicky sytí kontrastní látkou na bázi gadolinia a vykazuje zvýšenou signálovou intenzitu v T2 vážených sekvencích [7].
V laboratorních vyšetřeních se zaměřujeme na známky zánětu a markery myokardiální nekrózy. Typicky je zvýšena FW, přítomna leukocytóza a elevována hodnota CRP, kterou dále využíváme k monitoraci efektu léčby. Stanovování protilátek proti virovým agens není v současnosti doporučováno pro jejich nízkou diagnostickou výtěžnost. Asi u poloviny nemocných nacházíme lehké zvýšení markerů myokardiální nekrózy, především troponinu. Je to podmíněno přestupem zánětu z epikardu na přiléhající myokard. O myoperikarditidě hovoříme, pokud převažuje postižení perikardiální; pokud je přítomna porucha kinetiky levé komory, lokální či difuzní, pak se jedná o perimyokarditidu. Důležité je, že lehká elevace troponinu není u akutní perikarditidy asociována s horší prognózou [5].
Jelikož je většina akutních perikarditid idiopatických, resp. pravděpodobně virově podmíněných, je výše uvedený soubor vyšetření dostačující ke stanovení správné diagnózy a k identifikaci rizikových pacientů, kteří by měli být hospitalizováni. Ostatní vyšetření doplňujeme pouze v případě podezření na jinou než idiopatickou etiologii perikarditidy. Při suspekci na systémové, autoimunitní onemocnění stanovujeme hladinu antinukleárních protilátek a revmatoidního faktoru. Tuberkulinový kožní test nebo QuantiFERON-TB test provádíme při podezření na tuberkulózní zánět osrdečníku. U bakteriální perikarditidy odebíráme opakovaně hemokultury [3]. Punkce perikardu, tj. perikardiocentéza, je z diagnostických důvodů indikována u velmi suspektní purulentní, tuberkulózní a neoplastické perikarditidy. Dále je doporučováno její zvážení minimálně u středně velkých perikardiálních výpotků nejasné etiologie, perzistujících po více než 1 týdnu medikamentózní terapie [4].
Mezi akutní komplikace akutní perikarditidy patří rozvoj srdeční tamponády, resp. následný vznik rekurentní perikarditidy. Chronickou komplikací je pak možný přechod do konstriktivní perikarditidy s nejvyšším rizikem u bakteriální a tuberkulózní perikarditidy. Prognóza je u akutní perikarditidy závislá na její etiologii. Obecně příznivou prognózu má idiopatická perikarditida; naopak purulentní a tuberkulózní perikarditida jsou zatíženy nemalou mortalitou. Neoplastická perikarditida je samozřejmě vždy spojena s nedobrou prognózou postižených jedinců [11].
Léčba
V léčbě je u všech typů akutní perikarditidy po dobu trvání obtíží indikován klid na lůžku. Restrikce fyzické zátěže je pak doporučována do normalizace laboratorních hodnot, resp. EKG a echokardiografických nálezů, u sportovců minimálně 3 měsíce. V případě perimyokarditidy je pak, podobně jako u myokarditidy, doporučována absence větší fyzické zátěže, včetně sportovní, po dobu 6 měsíců. Nekomplikované případy akutní idiopatické perikarditidy je možné léčit ambulantně, k hospitalizaci indikujeme nemocné, u nichž jsou přítomny známky vyššího rizika nebo podezření na jinou než idiopatickou, resp. virovou etiologii. Mezi známky vyššího rizika patří febrilie, subakutní průběh, přítomnost velkého perikardiálního výpotku, známky tamponády, absence reakce na obvyklou terapii nesteroidními antiflogistiky, dále akutní trauma, myoperikarditida imunodeficience a léčba antikoagulancii [4].
Kombinace nesteroidních antiflogistik či kyseliny acetylsalicylové s kolchicinem představují prvou linii léčby nejčastější akutní idiopatické perikarditidy. Začínáme podáváním vysokých, útočných dávek protizánětlivých léků a po odeznění bolesti, resp. normalizaci hodnot CRP je postupně snižujeme, jak je shrnuto v tab. 2. Tuto léčbu zpravidla doplňujeme podáváním inhibitorů protonové pumpy kvůli ochraně žaludeční sliznice. Nejlepší bezpečnostní profil vykazuje ibuprofen, nicméně u nemocných s ICHS představuje lék volby kyselina acetylsalicylová. U jedinců bez anamnézy ICHS je též možné podávat jako empirickou protizánětlivou léčbu indometacin [4]. Kolchicin zkracuje dobu trvání bolestí na hrudi a především významně snižuje riziko následných rekurencí perikarditidy. Podáváme je od počátku léčby po dobu 3 měsíců. Při léčbě kolchicinem je potřeba pravidelně kontrolovat krevní obraz, aktivitu kreatinkinázy a jaterní enzymatický soubor, neboť může mít myelotoxický, myotoxický a hepatotoxický účinek. Nejčastějším nežádoucím účinkem při léčbě kolchicinem je vznik průjmu. Jedná se však o negativní účinek, který se obvykle vyskytuje při daleko vyšším dávkování kolchicinu, např. v léčbě dny; při terapii perikarditidy jsou tyto nežádoucí účinky vzácné. Zvýšenou pozornost je v tomto ohledu nutné věnovat nemocným s chronickou renální insuficiencí, u nichž dochází ke zvýšení hladin kolchicinu, podobně jako při současné léčbě léky interferujícími s cytochromem P450 3A4 a P-glykoproteinem, např. makrolidy [12,13].
![Protizánětlivá léčba akutní a rekurentní perikarditis. Upraveno podle [4,8]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/92341564c74030e3e61821c245bfe5cd.png)
Pokud i při výše uvedené terapii nesteroidními antiflogistiky či kyselinou acetylsalicylovou v kombinaci s kolchicinem perzistují obtíže pacienta a zvýšené hladiny CRP, přistupujeme k léčbě kortikoidy, opět od počátku v kombinaci s kolchicinem [4]. Byť jejich podávání vede k rychlému ústupu bolesti a známek zánětu, využíváme je až jako léčbu 2. linie, neboť velmi výrazně zvyšují riziko rekurencí. V prvé linii jsou indikovány jen v případech autoimunitně navozené perikarditidy u systémových onemocnění, uremické perikarditidy, a dále pokud nelze podávat nesteroidní protizánětlivé léky či kyselinu acetylsalicylovou. Kortikoidy je možné též podávat v těhotenství a po dobu laktace. V léčbě akutní perikarditidy užíváme nízké až střední útočné dávky prednisonu, a to do vymizení symptomů a normalizace hodnot CRP s následným pozvolným snižováním dávek k zabránění rekurencí, stejně jako u léků 1. linie (tab. 2). K lokálnímu intraperikardiálnímu podání kortikoidů je možné sáhnout ve velmi vzácných případech perzistentní autoimunitní perikarditidy [14].
Ostatní formy akutní perikarditidy je nutné léčit cíleně dle jejich etiologie. U bakteriální, purulentní perikarditidy je zásadní časné provedení perikardiocentézy, resp. spíše chirurgické drenáže perikardu subxifoidální perikardiotomií a mikroskopické a kultivační vyšetření perikardiálního výpotku. Antibiotická terapie je obvykle zahajována necíleně kombinací antistafylokokového a aminoglykozidového antibiotika, a poté upravena dle kultivačních vyšetření. Kromě celkového je vhodné též intraperikardiální podání antibiotika. K prevenci organizace výpotku a následnému vývoji konstrikce lze využít intraperikardiální instilaci fibronolytika. Při selhání výše uvedené léčby purulentní perikarditidy je nutné indikovat perikardektomii [4]. Tuberkulózní perikarditida je léčena po dobu minimálně 2 měsíců 4kombinací izoniazid, rifampicin, pyrazinamid a etambutol, s následnou 4měsíční terapií izoniazidem a rifampicinem. Vzhledem k vyššímu riziku vývoje konstrikce u tuberkulózní perikarditidy je stran její prevence vhodné zvážit intraperikardiální instilaci fibrinolytika či u HIV negativních pacientů podání vysokých dávek kortikoidů [4].
Akutní perikarditida u systémových onemocnění je léčena intenzifikací imunosupresivní léčby kombinovanou se symptomatickou terapií. Uremická perikarditida zpravidla rychle odeznívá po zahájení dialyzační terapie. U perikarditidy asociované s dialýzou je indikována intenzifikace dialyzační léčby. V léčbě akutních perikarditid sdružených do tzv. syndromu perikardiálního poškození v současnosti využíváme kombinovanou léčbu ibuprofenem či kyselinu acetylsalicylovou společně s kolchicinem, podobně jako v terapii idiopatické perikarditidy. V prevenci postperikardiotomického syndromu lze zvážit 1měsíční podávání kolchicinu [15]. Zde je nutné zdůraznit, že většina perikardiálních výpotků v pooperačních obdobích je asymptomatických, bez doprovodných známek zánětu, a v těchto případech není protizánětlivá terapie, včetně kolchicinu, indikována [4].
Velké výpotky při neoplastické perikarditidě jsou indikovány k drenáži perikardu, neboť perikardiocentéza je zatížena vysokým procentem rekurencí. U některých nádorů je možné intraperikardiální podání imunomodulačních léků, např. cisplatiny u bronchogenního karcinomu, dále lze lokálně instalovat sklerozující či cytotoxické agens. U radiosenzitivních nádorů lze využít iradiace. V nemocných s velkými recidivujícími perikardiálními výpotky maligní etiologie, které mají hemodynamický dopad, je vhodné vytvoření perikardiálního okna, přímé pleuroperikardiální komunikace, pomocí perkutánní balónkové perikardiotomie či chirurgického přístupu [16].
Rekurentní perikarditida
V éře před léčbou kolchicinem docházelo po první atace idiopatické perikarditidy k rekurencím zánětu až ve 30 % případů, což činí z rekurentní perikarditidy nejčastější komplikaci akutní perikarditidy. Byť etiopatogeneze tohoto onemocnění není jasná, většinou je přepokládán autoimunitní původ. Velmi častá je u postižených nemocných neadekvátní léčba první ataky perikarditidy, tj. iniciální léčba kortikoidy, nízké dávkování útočných dávek antiflogistik či jejich rychlé snižování [13].
Manifestace a diagnostika
Diagnóza rekurentní perikarditidy je založena na anamnéze epizody akutní perikarditidy s rekurencí bolesti na hrudi perikarditického typu v odstupu alespoň 4 týdnů od první ataky a přítomnosti jednoho z těchto kritérií: subfebrilie až febrilie, poslechový nález perikardiálního třecího šelestu, EKG známky konzistentní s diagnózou akutní perikarditidy (viz výše), přítomnost perikardiálního výpotku a zvýšení laboratorních markerů zánětu [4]. První symptomy se sice většinou objevují v odstupu mnoha měsíců od iniciální ataky, ke vzniku rekurentní perikarditidy však může dojít i v horizontu několika týdnů. Bolest při rekurenci je obvykle méně intenzivní než při první atace, což může působit diagnostické rozpaky. V těchto situacích, pokud jiné vyšetřovací metody nepřinášejí jasné závěry pro potvrzení či vyvrácení rekurence perikarditidy, je výhodné vyšetření magnetickou rezonancí – nález pozdního sycení perikardu kontrastní látkou velmi citlivě a specificky prokazuje recidivu akutního zánětu osrdečníku [17].
Stran prognózy není rekurentní perikarditida závažnou chorobou, velmi vzácné jsou případy srdeční tamponády či v dlouhodobém horizontu vývoje konstriktivní perikarditidy. Jedná se však o onemocnění, které výrazně limituje kvalitu života postižených jedinců, často s dlouhodobou pracovní neschopností, též její léčba patří mezi obtížnější a vyžaduje velkou trpělivost pacienta i lékaře.
Léčba
V terapii rekurentní perikarditidy postupujeme podle stejných zásad jako při léčbě první ataky. Do odeznění bolestí je indikován tělesný klid, následné omezení fyzické zátěže je podobné jako po akutní perikarditidě. Farmakologická léčba směřuje k ovlivnění symptomů, tj. především bolesti, a zároveň se snaží zabránit dalším rekurencím zánětu. Stejně jako v léčbě akutní perikarditidy nasazujeme útočné dávky nesteroidních antiflogistik či kyseliny acetylsalicylové v kombinaci s kolchicinem, který potencuje analgetický efekt a signifikantně redukuje riziko recidiv (tab. 2). Odlišností od iniciální ataky je daleko pozvolnější snižování dávek protizánětlivých léků, které trvá několik týdnů, a minimálně 6měsíční podávání kolchicinu. Při perzistenci či rekurenci bolesti je možné využít i kombinace antiflogistik. Pro gastroprotekci je samozřejmá léčba inhibitory protonové pumpy [4,18].
I v léčbě rekurentní perikarditidy představují kortikoidy až terapii 2. volby. Používáme je u nemocných s perikarditidou rezistentní na kombinovanou léčbu nesteroidními protizánětlivými léky s kolchicinem (tab. 2). Podobně jako u akutní perikarditidy je využíváme jako léky první linie v terapii rekurentní perikarditidy u jedinců se systémovým onemocněním a také, pokud je léčba nesteroidními antiflogistiky či kyselinou acetylsalicylovou kontraindikována. Útočné iniciální dávky prednisonu jsou podobné jako u iniciální ataky, velmi pozvolna je snižujeme, léčbu kombinujeme od počátku s kolchicinem, vše s cílem snížit riziko následných dalších rekurencí. U výrazně bolestivých forem perikarditidy můžeme k léčbě kortikoidy přidat nesteroidní antiflogistikum nebo kyselinu acetylsalicylovou [19]. Při kombinované terapii pak vždy snižujeme a následně vysazujeme jen jeden lék, typicky nejprve nesteroidní protizánětlivou léčbu, následně prednison. Kolchicin v léčbě ponecháváme minimálně 6 měsíců od odeznění bolestí a normalizace markerů zánětu, vysazujeme jej vždy jako poslední [4].
Při selhání výše uvedené farmakoterapie, resp. pokud je nutná dlouhodobá léčba kortikoidy, která má své obecně známé nežádoucí účinky, přistupujeme k léčbě 3. linie, kterou představuje podávání azatioprinu, intravenózní aplikace imunoglobulinů či terapie rekombinantním antagonistou receptoru IL1β anakinrou, která je však velmi drahá. Léčba rekurentní perikarditidy by i z tohoto pohledu měla být vedena ve specializovaném kardiocentru. Ultimum refugium v léčbě rekurentní perikarditidy, zcela rezistentní na farmakologickou terapii, představuje provedení perikardektomie [4].
Doručeno do redakce 26. 12. 2018
Přijato po recenzi 23. 9. 2019
prof. MUDr. Tomáš Paleček, Ph.D.
II. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN v Praze
Sources
- Sheith S, Wang DD, Kasapis C. Current and emerging strategies for the treatment of acute pericarditis: a systematic review. J Inflamm Res 2010; 3 : 135–142. Dostupné z DOI: <http://dx.doi.org/10.2147/JIR.S10268>.
- Troughton RW, Asher CR, Klein AL. Pericarditis. Lancet 2004; 363(9410): 717–727. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(04)15648–1>.
- Maisch B, Seferović PM, Ristić AD et al. Guidelines on the diagnosis and management of pericardial diseases executive summary; The Task force on the diagnosis and management of pericardial diseases of the European society of cardiology. Eur Heart J 2004; 25(7): 587–610. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ehj.2004.02.002>.
- Adler Y, Charron P, Imazio M et al. 2015 Guidelines for the diagnosis and management of pericardial diseases: The Task Force for the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology (ESC) Endorsed by: The European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J 2015; 36(42): 2921–2964. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehv318>.
- Imazio M. Pericardial involvement in systemic inflammatory diseases. Heart 2011; 97(22): 1882–1892. Dostupné z DOI: <http://dx.doi.org/10.1136/heartjnl-2011–300054>.
- Gunukula SR, Spodick DH. Pericardial disease in renal patients. Semin Nephrol 2001; 21(1): 52–56.
- Renfrew R, Buselmeier TJ, Kjellstrand CM. Pericarditis and renal failure. Annu Rev Med 1980; 31 : 345–360. Dostupné z DOI: <http://dx.doi.org/10.1146/annurev.me.31.020180.002021>.
- Imazio M. Contemporary management of pericardial diseases. Curr Opin Cardiol 2012; 27(3): 308–317. Dostupné z DOI: <http://dx.doi.org/10.1097/HCO.0b013e3283524fbe>.
- Spodick DH. Electrocardiogram in acute pericarditis. Distributions of morphologic and axial changes by stages. Am J Cardiol 1974; 33(4): 470–474. Dostupné z DOI: <http://dx.doi.org/10.1016/0002–9149(74)90603–1>.
- Klein AL, Abbara S, Agler DA et al. American Society of Echocardiography clinical recommendations for multimodality cardiovascular imaging of patients with pericardial disease: endorsed by the Society for Cardiovascular Magnetic Resonance and Society of Cardiovascular Computed Tomography. J Am Soc Echocardiogr 2013; 26(9): 965–1012. Dostupné z DOI: <http://dx.doi.org/10.1016/j.echo.2013.06.023>.
- Dudzinski DM, Mak GS, Hung JW. Pericardial Diseases. Curr Probl Cardiol 2012; 37(3): 75–118. Dostupné z DOI: <http://dx.doi.org/10.1016/j.cpcardiol.2011.10.002>.
- Imazio M, Bobbio M, Cecchi E et al. Colchicine in addition to conventional therapy for acute pericarditis: results of the COlchicine for acute PEricarditis (COPE) trial. Circulation 2005; 112(13): 2012–2016. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.105.542738>.
- Imazio M, Brucato A, Cemin R et al. A randomized trial of colchicine for acute pericarditis. N Engl J Med 2013; 369(16): 1522–1528. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1208536>.
- Maisch B, Ristic AD, Pankuweit S. Intrapericardial treatment of autoreactive pericardial effusion with triamcinolone: the way to avoid side effects of systemic corticosteroid therapy. Eur Heart J 2002; 23(19): 1503–1508. Dostupné z DOI: <http://dx.doi.org/10.1053/euhj.2002.3152>.
- Imazio M, Trinchero R, Brucato A et al. COlchicine for the Prevention of the Postpericardiotomy Syndrome (COPPS): a multicentre, randomized, double-blind, placebo-controlled trial. Eur Heart J 2010; 31(22): 2749–2754. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehq319>.
- Imazio M, Spodick DH, Brucato A et al. Controversial issues in the management of pericardial diseases. Circulation 2010; 121(7): 916–928. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.108.844753>.
- Imazio M, Trinchero R, Shabetai R. Pathogenesis, management, and prevention of recurrent pericarditis. J Cardiovasc Med 2007; 8(6): 404–410. Dostupné z DOI: <http://dx.doi.org/10.2459/01.JCM.0000269708.72487.34>.
- Imazio M, Brucato A, Cemin R et al. Colchicine for recurrent pericarditis (CORP): a randomized trial. Ann Intern Med 2011; 155(7): 409–414. Dostupné z DOI: <http://dx.doi.org/10.7326/0003–4819–155–7-201110040–00359>.
- Imazio M, Brucato A, Trinchero R et al. Corticosteroid therapy for pericarditis: a double-edged sword. Nat Clin Pract Cardiovasc Med 2008; 5(3): 118–119. Dostupné z DOI: <http://dx.doi.org/10.1038/ncpcardio1094>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2019 Issue 10
-
All articles in this issue
- Interdisciplinární spolupráce k maximálnímu zrychlení dostupnosti moderní léčby ischemických iktů pro všechny nemocné, kteří potřebují endovaskulární trombektomii
- Novinky ve farmakologické léčbě srdečního selhání
- Nová evropská guidelines diagnostiky a léčby hypertenze 2018 – stručný komentář
- Akutní a rekurentní perikarditida
- Profylaxe infekční endokarditidy – nekonečný příběh s pestrou minulostí, neurčitou přítomností a nejasnou budoucností
- Zánětlivá onemocnění myokardu
- Současné a budoucí trendy v léčbě dyslipidemií
- Genetické vyšetření u pacientů s hypertrofickou kardiomyopatií
- Tako-tsubo syndrom
- Úvodník
- Odešel profesor Marek, velký internista, endokrinolog, ale především velký člověk
- Z odborné literatury
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Akutní a rekurentní perikarditida
- Novinky ve farmakologické léčbě srdečního selhání
- Tako-tsubo syndrom
- Profylaxe infekční endokarditidy – nekonečný příběh s pestrou minulostí, neurčitou přítomností a nejasnou budoucností
