Limitovaná ambulantní noční monitorace spánku u pacientů s podezřením na syndrom obstrukční spánkové apnoe: Je dostatečně indikovaná?
Limited ambulatory night sleep testing in patients with a suspicion of sleep apnoea syndrome: Is its indication tenable?
Introduction:
Ambulatory sleep testing is nowadays an available diagnostic method, measuring air flow and blood oxygen saturation in patients with a suspicion of obstructive sleep apnoea syndrome (OSAS). It can be performed by either a general practitioner or an ambulatory specialist in various fields. Using this simple screening method it is possible to exclude subjects without OSAS, who therefore do not require further sleep testing at a sleep laboratory. There is no published data regarding the use of ambulatory sleep testing by sleep laboratories in the Czech Republic.
The aim of this study was to evaluate the proportion of patients examined by ambulatory sleep testing and to determine the factors influencing its indication.
Material and methods:
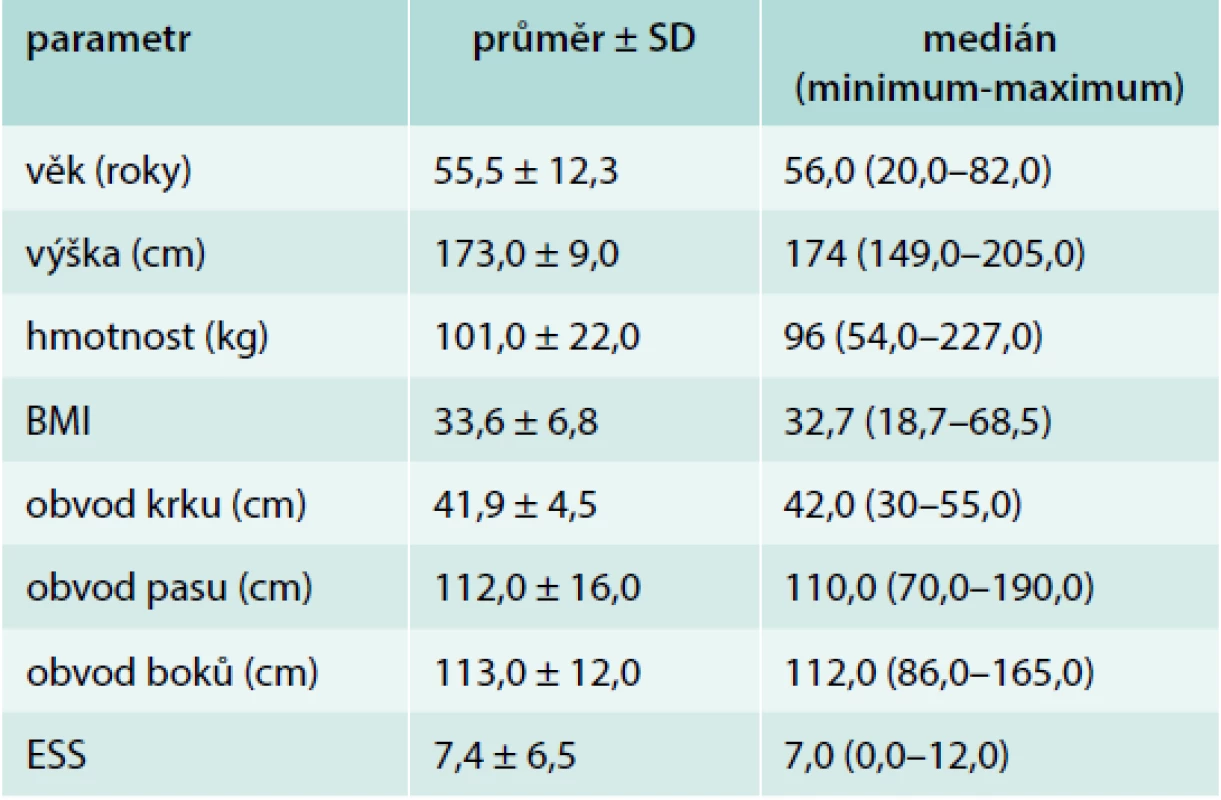
The study involved 497 patients (363 males) with an average age of 55.5 ± 12.3 years. These patients were tested by the sleep laboratory at University Hospital Olomouc with a suspicion of OSAS. The clinical complaints of the patients were evaluated (e.g. excessive daytime sleepiness, microsleeps, etc.) along with a basic examination, including anthropometric parameter measurements, on admission to the ward. Whilst admitted, night sleep testing using respiratory polygraphy or videopolysomnography was performed in all patients. Furthermore, the number of patients that underwent ambulatory sleep testing prior to admission to the sleep laboratory and the number of patients with an indication for positive airway pressure therapy (PAP) (apnoea-hypopnea index > 15) was assessed. The results were processed using the software IBM SPSS Statistics v22.
Results:
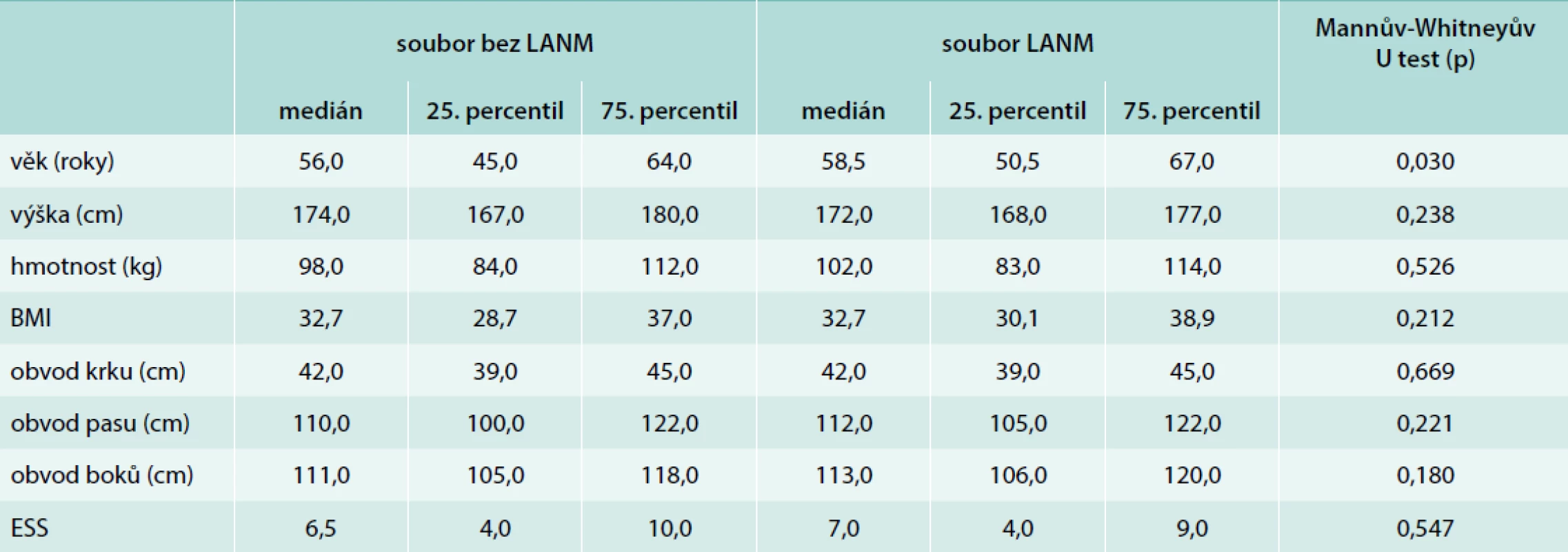
Ambulatory sleep testing was performed in only 96 patients (19.3 %). Among these patients, 76 (79.0 %) were diagnosed with OSAS with an indication for PAP. In the 401 patients who did not undergo ambulatory sleep tests, 227 (53.9 %) were diagnosed with OSAS with an indication for PAP. Patients who underwent ambulatory sleep tests and those who did not differed only in age (p = 0.03). There were no significant differences in other parameters (sex, height, weight, BMI, circumference of neck, waist and hips, ESS), including sleepiness (p = 0.605) and microsleeps (p = 0.74).
Conclusion:
Ambulatory sleep testing is performed in only a small proportion of patients. Its use can reduce healthcare costs as well as waiting times for sleep laboratory tests.
Keywords:
ambulatory night sleep testing – sleep apnoea
:
Milan Sova 1; Samuel Genzor 1; Petra Palyzová 2; Jana Zapletalová 3; Amjad Ghazal Asswad 2; Vítězslav Kolek 1
:
Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc
1; LF UP v Olomouci
2; Ústav lékařské biofyziky LF UP v Olomouci
3
:
Vnitř Lék 2019; 65(5): 348-351
:
Original Contributions
Úvod:
Limitovaná ambulantní noční monitorace spánku (LANM) neboli měření flow (toku vzduchu) a saturace kyslíkem u pacientů s podezřením na syndrom obstrukční spánkové apnoe (Obstructive Sleep Apnea Syndrome – OSAS) je v dnešní době dostupnou metodou, kterou mohou provádět praktičtí lékaři a jednotliví ambulantní specialisté. V rámci tohoto jednoduchého screeningu se dají vyloučit osoby, které OSAS nemají, a tedy nemají být odeslány k vyšetření do spánkové laboratoře. V České republice nejsou dostupné údaje o tom, jaká část pacientů toto vyšetření podstoupí před vyšetřením ve spánkové laboratoři.
Cílem této studie bylo zhodnotit procento pacientů, kteří ambulantně podstoupili u jednotlivých specialistů měření LANM, a zjistit, které parametry ovlivňují indikaci tohoto vyšetření.
Materiál a metody:
Do studie bylo zařazeno celkem 497 pacientů (363 mužů), průměrného věku 55,5 ± 12,3 roku, kteří byli během roku 2017 vyšetřeni ve spánkové laboratoři FN Olomouc pro suspektní OSAS. Vstupně byly hodnoceny údaje o klinických potížích pacienta (přítomnost nadměrné denní spavosti, mikrospánků) a provedeno základní fyzikální vyšetření včetně měření antropometrických parametrů. U všech pacientů byla provedena noční monitorace spánku pomocí respirační polygrafie nebo videopolysomnografie. Dále bylo zhodnoceno, kolik pacientů podstoupilo měření LANM před odesláním do spánkové laboratoře a kolik pacientů z obou skupin bylo indikováno k terapii přetlakovým dýcháním (positive airway pressure – PAP; apnea-hypopnea index > 15). Výsledky byly následně statisticky zpracovány pomocí softwaru IBM SPSS Statistics v22.
Výsledky:
Měření LANM bylo provedeno pouze u 96 pacientů (19,3 %), z nichž byl následně OSAS indikovaný k terapii PAP diagnostikován u 76 pacientů (79,0 %). U pacientů bez LANM (401 pacientů) byl OSAS indikovaný k terapii PAP diagnostikován u 227 (53,9 %) pacientů. Pacienti s provedeným LANM a bez LANM se lišili pouze ve věku (p = 0,03) a nelišili se v ostatních parametrech (pohlaví, výška, hmotnost, BMI, obvod krku, obvod pasu, obvod boků a ESS) včetně udávané spavosti (p = 0,605) a mikrospánků (p = 0,74).
Závěr:
LANM je užívána u malého procenta pacientů. Její používání by mohlo snížit náklady na zdravotní péči a zkrátit čekací doby ve spánkových laboratořích.
Klíčová slova:
ambulantní noční monitorace spánku – spánková apnoe
Úvod
Syndrom obstrukční spánkové apnoe (Obstructive Sleep Apnea Syndrome – OSAS) je nejvýznamnější porucha dýchání ve spánku. Dle International Classification of Sleep Disorders – Third Edition (ICSD-3) je definován jako kombinace obstrukční spánkové apnoe nebo hypopnoe s dalšími příznaky a klinickými důsledky. Pro splnění kritérií musí být počet dechových událostí (Apnea–Hypopnea Index – AHI) > 5 s přítomnou symptomatikou, pokud je AHI > 15, přítomnost symptomatiky není k naplnění diagnózy vyžadována. Obstrukční apnoe je definována jako úplná zástava dechu s přítomným dechovým úsilím >10 s, hypopnoe pak jako snížení toku vydechovaného vzduchu o 50 % s asociovanou hyposaturací ≥ 3 % anebo redukce toku vzduchu o 30 % s hyposaturací ≥ 4 % [1].
Klasickými denními příznaky je potom nadměrná denní spavost, únava a mikrospánky, nočními příznaky jsou chrápání a přítomnost apnoických pauz [1]. Dalším častým příznakem je noční močení. 28 % pacientů uvádí, že chodí močit 4–7krát za noc [2].
Nejvýznamnějším rizikovým faktorem je obezita, a to zejména obezita viscerální [3]. U obézních pacientů je nezbytné na přítomnost OSAS myslet a pacienty důkladně vyšetřit.
V rámci diagnostiky OSAS se uplatňují také dotazníkové systémy. Z dotazníků je v České republice je nejčastěji používána Epworthská škála spavosti (senzitivita 46 %, specificita 60 %) [4]. Dále je možno použít např. Berlínský dotazník (senzitivita 73 %, specificita 44 %) [4]. Jedním z nejnovějších skórovacích systémů je STOP-BANG dotazník (senzitivita 66 % a specificita 60 %) [5]. Tento systém hodnotí kromě denních a nočních příznaků i antropometrické parametry jako je BMI (> 35 kg/m2), obvod krku (> 40 cm), pohlaví (muž) a věk (> 50 roků).
Z těchto údajů (senzitivita, specificita dotazníkových metod) je evidentní, že k určení pravděpodobnosti, že pacient bude mít spánkovou apnoe, nestačí pouhé dotazníkové vyšetření. S vývojem spánkové medicíny se také rozvíjí možnost limitované ambulantní noční monitorace – měření flow a saturace (LANM). V současné době je na našem trhu celá řada přístrojů (např. Somnocheck, ApneaLink a další), které je možné pro tento účel použít. Senzitivita a specificita obou přístrojů je na velice dobré úrovni pro AHI ≥ 15 (ApneaLink 91 %, resp. 95 % [6], Somnocheck 90 %, resp. 97 % [7]). Oproti polysomnografickému vyšetření je výhodou zejména možnost provedení v domácím prostředí, a tedy nižší míra nespavosti ve srovnání s vyšetřením ve spánkové laboratoři [8]. Dalším pozitivem je možnost opakování vyšetření v krátkém časovém intervalu, pokud jsou pochybnosti o jeho validitě. Vyšetření může být na základě aktuálních doporučení spánkové společnosti [9] provedeno i lékařem bez specializace na somnologii a nevyžaduje složitou validaci lékařem či laborantem. Nevýhodou může být absence informace o tom, zda pacient spí anebo ne – je zde tedy limitace pro pacienty se současnou nespavostí. Částečnou limitací je také nepřítomnost laboranta – pokud dojde k odpojení některého senzoru, bude to zjištěno až při vyhodnocování záznamu. Tyto negativa jsou však plně kompenzována nízkou cenou a dostupností vyšetření.
Podle současné literatury nemáme dostatek údajů pro doporučení provádění plošného screeningu OSAS [10]. Zejména není jasné, zda budou pacienti přímo profitovat z včasného zahájení terapie. Tyto rozpaky jsou způsobeny zejména nedostatkem dat z randomizovaných studií. Nicméně vzhledem k prokázaným souvislostem mezi výskytem OSAS a arteriální hypertenzí [11], ischemickou chorobou srdeční [12] a cévní mozkovou příhodou [13] se dá předpokládat, že nejméně u některých skupin pacientů včasná diagnostika a terapie zlepšuje prognózu a celkovou kvalitu života.
Situace v České republice stran čekacích dob v jednotlivých spánkových laboratořích se mezi jednotlivými pracovišti liší, ale vždy se pohybuje nejméně v řádu měsíců. Kapacity spánkových laboratoří jsou tak naplněny a není velká tendence jednotlivých zdravotních pojišťoven spolupracovat s novými centry. I v takovéto situaci se často stává, že jsou do spánkových laboratoří odesíláni pacienti, kteří nemají příznaky OSAS a předtestová pravděpodobnost pozitivního výsledku je nízká. Při tom použití LANM by vyloučilo pacienty, kteří OSAS jistě nemají. Jaká část pacientů referovaných do spánkových laboratoří LANM podstoupí, není zcela jasné. Cílem této studie bylo zhodnotit procento pacientů, kteří ambulantně podstoupili u jednotlivých specialistů LANM, a zjistit, které parametry ovlivňují indikaci vyšetření.
Soubor a metodika
Do studie byli zařazeni pacienti, kteří byli během roku 2017 vyšetřeni ve spánkové laboratoři Kliniky plicních nemocí a tuberkulózy LF UP a FN Olomouc z indikace suspektního OSAS. Pacienti, kteří byli odesláni k vyšetření z důvodu nespavosti nebo dalších diagnóz, nebyli hodnoceni. Zařazeno bylo celkem 497 pacientů (73 % mužů), průměrného věku 55,5 ± 12,3 roku. Byly získány základní antropometrické údaje, jako je výška, hmotnost, obvod krku, pasu, boků, pacienti vyplnili dotazník Epwortské škály spavosti (ESS) a cílenými dotazy byla zjišťována přítomnost nadměrné denní spavosti a mikrospánků.
Následně všichni pacienti podstoupili respirační polygrafii (Miniscreen 7, F+G, Německo) nebo kompletní videopolysomnografii (Alice 5, Respironics, USA) a byli podle současných platných doporučení České společnosti pro výzkum spánku a spánkovou medicínu případně indikováni k terapii přetlakovým dýcháním (PAP) [9]. Podle použití měření LANM (přístroje Somnocheck a ApneaLink) před noční monitorací spánku byl soubor následně rozdělen 2 podsoubory (LANM a bez LANM). Data byla následně statisticky zpracována pomocí softwaru IBM SPSS Statistics v22. Normalita distribuce dat byla hodnocena pomocí Shapirova-Wilkova testu a všechny testy byly provedeny na hladině významnosti 0,05.
Výsledky
V souboru LANM bylo celkem 96 pacientů (19,3 % souboru, 66 mužů), v souboru bez LANM bylo 401 pacientů (80,1 %, 297 mužů).
Základní antropometrické údaje celého souboru spolu se skóre ESS jsou uvedeny v tab. 1.
Soubory LANM a bez LANM se nelišily v zastoupení pohlaví (p = 0,292). Srovnání základních parametrů obou souborů je uvedeno v tab. 2. Soubory se statisticky významně lišily pouze ve věku: pacienti v souboru LANM byli v průměru o 1,5 roku starší (p = 0,03). Dále byly soubory porovnány v parametru spavost a mikrospánky, v nichž také nebyl nalezen významný rozdíl (p = 0,605, p = 0,74).
V souboru LANM byl OSAS indikovaný k terapii PAP diagnostikován u 76 pacientů (79,0 %). U pacientů bez LANM (401 pacientů) byl OSAS indikovaný k terapii PAP diagnostikován u 227 (53,9 %) pacientů.
Diskuse
V této práci jsme prokázali, že možnosti LANM nejsou příliš využívány, a to ani u pacientů, u nichž jsou přítomny mikrospánky a nadměrná denní spavost. U pacientů vyšetřených v jednom centru pouze necelá pětina pacientů podstoupila před vyšetřením ve spánkové laboratoři screeningové vyšetření. Při typu pacientů ve spánkové laboratoři se dá předpokládat, že stejná situace bude v celé ČR.
Screeningové vyšetření při tom může provádět nejen praktický lékař a ambulantní specialista, ale v literatuře najdeme i možnost screeningu, kterou provádí například komunitní farmaceut ve spolupráci s praktickým lékařem. Farmaceut při vydávání běžných léků vyplní s pacientem jednoduchý dotazník, např. Berlínskou škálu spavosti, a v případě pozitivního výsledku odešle pacienta k přístrojovému vyšetření [15].
V naší práci jsme chtěli najít parametr, který by nám ukázal, proč některé pacienty lékař odešle k LANM a jiné rovnou do spánkové laboratoře. Při srovnání souborů s LANM a bez LANM jsme prokázali signifikantní rozdíl pouze ve věku: bylo prokázáno, že pacienti, kteří LANM podstoupili, byli signifikantně starší (p = 0,030). Tento jev se dá vysvětlit tím, že prevalence OSAS vzrůstá s věkem [16]. Oba soubory pacientů se v dalších parametrech signifikantně nelišily, i když by bylo logické očekávat vyšší výskyt denní spavosti, přítomnosti mikrospánků a vyšší skóre ESS u souboru LANM.
Je jasné, že ani u souboru LANM nebude u všech nalezen OSAS indikovaný k PAP. Nicméně téměř 80 % pacientů indikovaných k PAP v našem souboru ukazuje, že vstupní screening, který vyloučí pacienty bez OSAS nebo s lehkou OSAS, má smysl.
Není pak překvapivé, že u souboru LANM bylo k terapii PAP indikováno více pacientů (79 %) než v souboru bez LANM (53,9 %). Z tohoto rozdílu (25,1 % „zbytečně“ vyšetřených pacientů = 101 pacientů!) by se dala orientačně vypočítat finanční úspora, pokud by všichni pacienti měli před hospitalizací proveden LANM.
Hospitalizace pacienta k provedení noční monitorace je v ČR průměrně ohodnocena 13 490 Kč, cena měření LANM je za předpokladu poměru bod/koruna je 697 Kč. Na jednoho pacienta je tedy úspora 12 793 Kč (celkové náklady na hospitalizaci těchto pacientů – cena LANM). U našich 101 pacientů by pak roční úspora byla 1 292 093 Kč. Pokud počítáme s tím, že každý pacient na noční monitoraci bude hospitalizován 1 den, je tak možno dále v naší spánkové laboratoři ušetřit také minimálně 101 lůžkodní. Celková částka (1 292 093 Kč) se v kontextu celkových nákladů na zdravotní péči v ČR může zdát zanedbatelná, nicméně při počtu spánkových laboratoří v ČR jsou to desítky milionů Kč. Navíc snížením počtu pacientů vyšetřených bez indikace k další terapii je možno zkrátit čekací dobu na hospitalizaci ve spánkové laboratoři.
Ideální situací by samozřejmě bylo, kdyby bylo možné všechny pacienty se suspektním OSAS vyšetřit v některé ze spánkových laboratoří. Bohužel, z kapacitních důvodů se může stát, že pacient bude na vyšetření čekat několik měsíců. Proto je vhodné zvolit cestu zjednodušeného vyšetření. V případě pozitivního výsledku, tj. AHI > 15 odeslat pacienta do spánkové laboratoře. Pokud se AHI pohybuje v tzv. „šedé zóně“, je nutné volit individuální přístup a zhodnotit zejména přítomnost mikrospánků a jiných projevů nadměrné denní spavosti. Pokud jsou přítomny, potom je vyšetření ve spánkové laboratoři jednoznačně indikováno. V opačném případě je možné vyšetření s časovým odstupem např. 6 měsíců zopakovat. Specifická situace nastává, pokud je pacientovým největším steskem chrápání. Potom je možné pří nálezu prosté ronchopatie a lehkého SAS (AHI 0–15) pacienta odeslat přímo na ORL, kde specialista zhodnotí, zda je indikován chirurgický výkon a v případě potřeby pacienta do spánkové laboratoře sám dále referuje. U pacientů s nálezem těžkého SAS (AHI > 30) je také možné objednat přešetření a zároveň rovnou nastavení na PAP.
Závěr
Možnosti LANM v ČR jsou využívány pouze málo. Pomocí měření LANM je možné snížit počet „zbytečných“ vyšetření ve spánkové laboratoři, a tím je možno zkrátit čekací doby k noční monitoraci spánku.
Podpořeno grantem IGA_LF_2019_028.
MUDr. Samuel Genzor
Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc
Doručeno do redakce 4. 9. 2018
Přijato po recenzi 5. 11. 2018
Sources
- American Academy of Sleep Medicine: International classification of sleep disorders (ICD-3). 3rd diagnostic and coding manual. American Academy of Sleep Medicine: Westchester 2014.
- Hajduk IA, Strollo PJ, Jasani RR et al. Prevalence and predicition of nocturia in obstructive sleep apnea-hypopnea syndrome – a retrospective study. Sleep 2003; 26(1): 61–64.
- Kryger M, Roth T, Dement W et al. Principles and Practice of Sleep Medicine. 6th ed. Elsevier 2017. ISBN 9780323242882.
- Ulasli SS, Gunay E, Koyuncu T et al. Predictive value of Berlin Questionnaire and Epworth Sleepiness Scale for obstructive sleep apnea in a sleep clinic population. Clin Respir J 2014; 8(3): 292–296. Dostupné z DOI: <http://dx.doi.org/10.1111/crj.12070>.
- Chung F, Subramanyam R, Liao P et al. High STOP-Bang score indicates a high probability of obstructive sleep apnoea. Br J Anaesth 2012; 108(5): 768–775. Dostupné z DOI: <http://dx.doi.org/10.1093/bja/aes022>.
- Erman MK, Stewart D, Einhorn D. Validation of the ApneaLink for the screening of sleep apnea: a novel and simple single-channel recording device. J Clin Sleep Med 2007; 3(4): 387–392.
- Sommermeyer D, Zou D, Grote L et al. Detection of sleep disordered breathing and its central/obstructive character using nasal cannula and finger pulse oximeter. J Clin Sleep Med 2012; 8(5): 527–533. Dostupné z DOI: <http://dx.doi.org/10.5664/jcsm.2148>.
- Hirscher V, Unbehaun T, Feige B et al. Patients with primary insomnia in the sleep laboratory: do they present with typical nights of sleep? J Sleep Res 2015; 24(4): 383–389. Dostupné z DOI: <http://dx.doi.org/10.1111/jsr.12280>.
- Pretl M, Hobzova M, Honnerova M et al. Indikační kritéria pro léčbu poruch dýchání ve spánku pomocí přetlaku v dýchacích cestách u dospšlých. Dokument České společnosti pro výzkum spánku a spánkovou medicínu. Neurologie pro praxi 2013; 14(1): 38–41. Dostupné z WWW: <http://www.pneumologie.cz/upload/1480186001.pdf>.
- Bibbins-Domingo K, Grossman DC, Curry SJ. [US Preventive Services Task Force]. Screening for Obstructive Sleep Apnea in Adults: US Preventive Services Task Force Recommendation Statement. JAMA 2017; 317(4): 407–414. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2016.20325>.
- Calhoun DA, Harding SM. Sleep and hypertension. Chest 2010; 138(2): 434–443. Dostupné z DOI: <http://dx.doi.org/10.1378/chest.09–2954>.
- Lee CH, Khoo SM, Tai BC et al. Obstructive sleep apnea in patients admitted for acute myocardial infarction. Prevalence, predictors, and effect on microvascular perfusion. Chest 2009; 135(6): 1488–1495. Dostupné z DOI: <http://dx.doi.org/10.1378/chest.08–2336>.
- Sahlin C, Snadberg O, Gustafson Y et al. Obstructive sleep apnea is a risk factor for death in patients with stroke. Arch Intern Med 2008; 168(3): 297–301. Dostupné z DOI: <http://dx.doi.org/10.1001/archinternmed.2007.70>.
- Perraudin C, Le Vaillant M, Pelletier-Fleury N. Cost-Effectiveness of a Community Pharmacist-Led Sleep Apnea Screening Program – A Markov Model. PLoS One 2013; 8(6): e63894. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0063894>.
- Rajagopalan N. Obstructive sleep apnea: not just a sleep disorder. J Postgrad Med 2011; 57(2): 168–175. Dostupné z DOI: <http://dx.doi.org/10.4103/0022–3859.81866>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2019 Issue 5
-
All articles in this issue
- Limited ambulatory night sleep testing in patients with a suspicion of sleep apnoea syndrome: Is its indication tenable?
- Surgical treatment of chronic thromboembolic pulmonary hypertension
- Communication with cancer patient
- Multimodal treatment of thymic carcinoid: a case report
- Nontuberculous mycobacterial disease: a case report-based review
- Use of idarucizumab in clinical practice: a case report
- Otto Kahler and his family: II. Ripening years in Prague
- Compliance with ethical rules for scientific publishing in biomedical Open Access journals indexed in Journal Citation Reports
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Communication with cancer patient
- Surgical treatment of chronic thromboembolic pulmonary hypertension
- Limited ambulatory night sleep testing in patients with a suspicion of sleep apnoea syndrome: Is its indication tenable?
- Nontuberculous mycobacterial disease: a case report-based review
