Léčba hypertenze a dyslipidemie po cévní mozkové příhodě
Hypertension and dyslipidemia treament in stroke
Stroke is the second most common cause of mortality worldwide and the third most common cause of disability. Arterial hypertension is the most prevalent risk factor for stroke. A precise management of arterial hypertension prevents the first episode of stroke and the recurrence. Blood pressure must be decreased carefully and not very vigorously in the acute phase of the stroke. Recommended blood pressure goals in chronic tratment are at least 140 / 90 mm Hg and lower if tolerated. ACE inhibitors or angiotensin receptor blockers in combination with calcium channel blockers or indapamide are favorable antihypertensive drugs. Dyslipidemia is also a strong risk factor for ischaemic stroke and has no relatioship to the other etiologies of stroke. The cardiovascular risk in patients after a stroke is very high. An intensive hypolipidemic treatment by statins, ezetimibe and PCSK9i to LDL-cholesterol goals < 1,4 mmol/l and a 50% decrease was proved to decrease the incidence of recurrent stroke.
Keywords:
hypolipidemic drugs – stroke – secondary prevention – statin – Antihypertensive drugs – arterial hypertension – dyslipidemia – ezetimibe – PCSK9i
Authors:
Barbora Nussbaumerová
Authors‘ workplace:
Centrum preventivní kardiologie, II. interní klinika LF a FN v Plzni
Published in:
Vnitř Lék 2022; 68(3): 172-177
Category:
Review Articles
Overview
Cévní mozková příhoda (CMP) je druhou nejčastější příčinou úmrtí v celosvětovém měřítku. Současně je i třetí nejčastější příčinou invalidity. Arteriální hypertenze je nejvýznamnějším rizikovým faktorem CMP. Důsledná kontrola hodnot krevního tlaku vede ke snížení incidence CMP i jejich recidiv. V akutní fázi CMP není doporučováno razantní snižování hodnot krevního tlaku. V chronické léčbě snižujeme krevní tlak pod hodnoty 140/90 mm Hg. Vhodnou lékovou skupinou jsou inhibitory angiotenzin konvertujícího enzymu (ACE) nebo sartany v kombinaci s blokátory kalciových kanálů nebo indapamidem. Dyslipidemie je významným rizikovým faktorem CMP ischemické etiologie a nemá vztah k patogenezi iktů z ostatních příčin. Pacienti po prodělané CMP ischemické etiologie jsou řazeni do kategorie velmi vysokého kardiovaskulárního rizika. Je prokázána prospěšnost intenzivní léčby hypolipidemiky (statiny, ezetimibem a PCSK9i) k cílové hladině LDL ‑ cholesterolu < 1,4 mmol/l a současně k poklesu LDL ‑ cholesterolu o nejméně 50 % vedoucí ke snížení počtu recidiv CMP.
Klíčová slova:
dyslipidemie – hypolipidemika – cévní mozková příhoda – arteriální hypertenze – sekundární prevence – statin – ezetimib – PCSK9i – antihypertenziva
Úvod
Cévní mozkové příhody (CMP) představují závažný medicínský i sociální problém. Pojmem cévní mozková příhoda (CMP, iktus) je označována situace, kdy dojde k přerušení zásobování části mozku krví. Proto není následně postižená část mozku schopna plnit svou funkci a dochází k rychlému odumírání mozkových buněk. Příčinou je většinou okluze cévy krevním trombem, v menší míře ruptura cévy a následné krvácení do mozku. Převládají CMP ischemické (asi v 85–90 %). Dalšími příčinami CMP jsou intracerebrální hemorrhagie (8–12 %), subarachnoidální krvácení (1–2 %) a někdy je uváděna trombóza žilních splavů (do 0,5 %).
Následkem CMP je obvykle invalidita s poruchou hybnosti, snížená schopnost řeči, částečné oslepnutí, v nejhorším případě i smrt. V Evropě se CMP podílejí na úmrtí asi 10 % mužů a 15 % žen (1–3), další recentnější česká data uvádějí 6 % (4). Právě CMP jsou celosvětově i v České republice jednou z nejčastějších příčin úmrtí a trvalé invalidizace. Úmrtnost na CMP se v posledních 30–40 letech ve vyspělých zemích významně snížila, je otázka vývoje dalšího trendu při stárnutí populace. Ačkoliv příčiny tohoto poklesu nejsou zcela zřejmé, je velmi pravděpodobné, že se na nich podílí zlepšení kontroly rizikových faktorů v populaci – zlepšení lipidového profilu, pokles kuřáctví, pokles průměrného krevního tlaku v populaci a zlepšení léčby hypertenze. Nelze opomenout zlepšení péče o pacienty v akutní fázi CMP (podání trombolytické léčby, endovaskulární léčba, hospitalizace na iktových jednotkách). Recidivy CMP představují čtvrtinu všech CMP. Riziko recidivy se v prvním roce udává kolem 7–8 %, v dalších pěti letech až 16–19 % (4, 5). Recidivy CMP jsou spojeny s vyšší úmrtností, závažnější invaliditou a vyššími náklady na péči o nemocné. Recidivu CMP lze zhruba v polovině případů považovat za selhání sekundární prevence, což je způsobeno i nedostatečnou léčbou arteriální hypertenze (6).
Arteriální hypertenze jako rizikový faktor CMP
Arteriální hypertenze je nejvýznamnějším rizikovým faktorem CMP. Léčbě arteriální hypertenze musí být věnována velká pozornost v primární i sekundární prevenci CMP. Dle práce českých autorů se vyskytovala hypertenze jako nejčastější rizikový faktor u pacientů po proběhlé ischemické CMP u více než 90 % nemocných (7). Optimální hodnota krevního tlaku pro pacienty po ischemické CMP nebyla ověřena ve velkých klinických studiích (8), dlouhodobě je za ni považováno < 140/90 mm Hg. Této hodnoty dosáhla ve studii českých autorů méně než polovina vyšetřených pacientů (7). V zahraničních studiích dosahuje hodnoty krevního tlaku < 140/90 mm Hg po prodělané CMP po 6–12 měsících sledování mezi 40–70 % pacientů (8, 9).
Léčba hypertenze v akutní fázi CMP
Nejnovější doporučení pro léčbu hypertenze v akutní fázi CMP jsou shrnuta v dokumentu European Stroke Organisation (ESO) publikovaném na podzim roku 2019 (10). Cílové hodnoty krevního tlaku v akutní fázi CPM jsou uvedeny ve vztahu k etiologii CMP a dle předpokladu další léčby pacienta (Tab. 1).
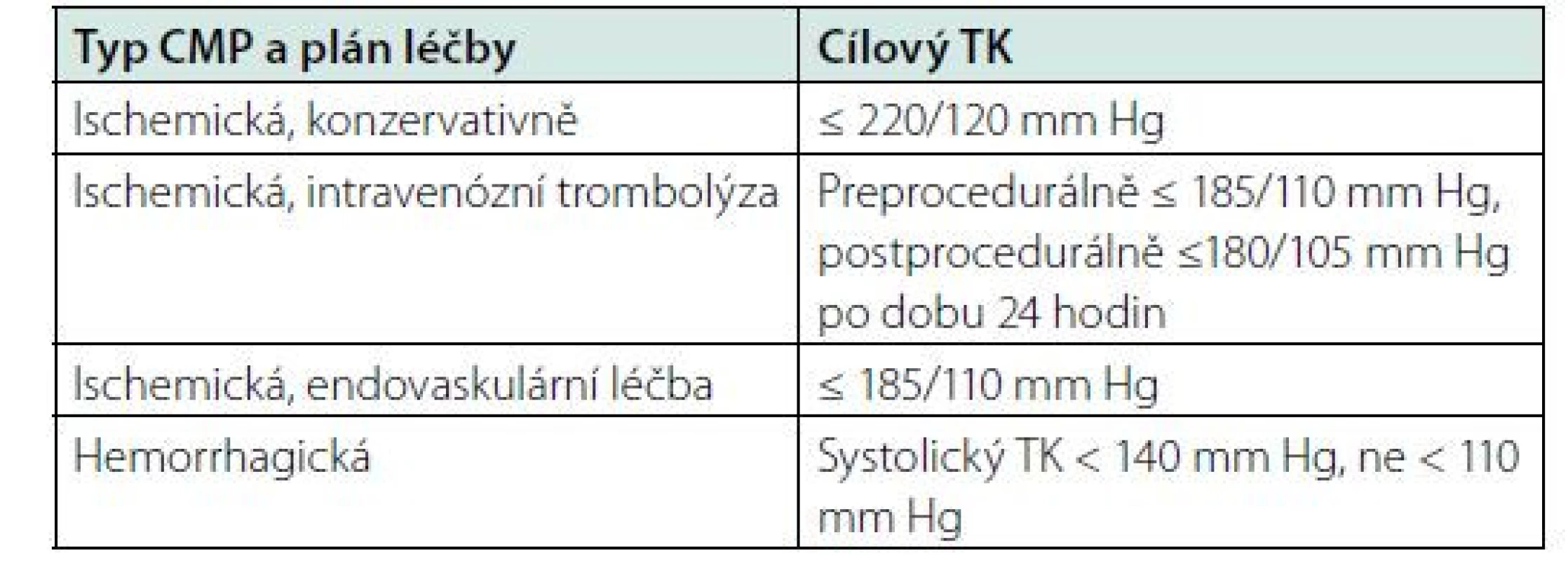

V případě ischemické CMP a konzervativním postupu (není indikována rekanalizační léčba) snižujeme krevní tlak pouze, pokud je jeho hodnota > 220/120 mm Hg. Léčba má být vedena s ohledem na komorbidity pacienta a jeho předchozí anamnézu arteriální hypertenze. V akutní fázi ischemické CMP je doporučeno užití parenterálních antihypertenziv (urapidil, nitráty, labetalol, enalapril, clonidin). Perorální antihypertenziva do chronické medikace zavádíme, pokud trvají zvýšené hodnoty krevního tlaku i v dalších dnech po odeznění akutní fáze CMP.
Pokud je u ischemické CMP indikována rekanalizační léčba podáním intravenózní trombolýzy, před jejím podáním musí být hodnoty krevního tlaku sníženy na ≤185/110 mmHg a po ukončení podání musí být udržovány v hodnotách ≤180/105 mmHg po dobu 24 hodin. V případě endovaskulární léčby je nutné snížit pre-, intra - i postprocedurálně hodnotu krevního tlaku ≤ 185/110 mmHg. Pokud má pacient velký neurologický deficit nebo okluzi některé z velkých tepen, má být endovaskulární léčba zahájena bez ohledu na hodnotu krevního tlaku.
U ischemických CMP je nutné se vyvarovat rychlého poklesu krevního tlaku, protože při hypoperfuzi mozku by mohlo dojít k selhání kolaterálního zásobení. V prvních 48 hodinách není žádoucí plná korekce hodnot krevního tlaku. Ideální je udržovat hodnoty v rozmezí 140–160/90–100 mm Hg.
U hemorrhagické CMP snižujeme systolický krevní tlak < 140 mm Hg, ale ne níže než < 110 mm Hg. Při snížení systolického tlaku < 90 mmHg může dojít k akutnímu poškození ledvin, a proto je tak výrazné snížení krevního tlaku nežádoucí. Krevní tlak u hemorrhagické CMP byl měl být snížen do doporučených hodnot co nejrychleji, optimálně do 2,5 hodiny od počátku příznaků. Po snížení systolického krevního tlaku < 140 mm Hg je třeba tuto hodnotu dále udržovat, aby nedošlo k další expanzi hematomu, která by hrozila při vyšších hodnotách krevního tlaku. Doporučena jsou parenterální antihypertenziva s krátkým poločasem působení.
Léčba hypertenze v sekundární prevenci CMP
V současné době není dostatek důkazů pro zahájení antihypertenzní léčby u pacientů s anamnézou CMP a vysokým normálním tlakem. Aktuální nejnovější odborná doporučení pro léčbu arteriální hypertenze vydaná ve spolupráci Evropské kardiologické společnosti a Evropské společnosti pro hypertenzi uvádějí, že léčba arteriální hypertenze u pacientů, včetně těch po CMP, má být vedena v závislosti na věku pacienta (11) (Tab. 3). U pacientů ve věku 18–79 let po CMP má být farmakoterapie hypertenze zahajována od hodnoty krevního tlaku ≥140 a/nebo 90 mm Hg. U pacientů straších 80 let s anamnézou CMP je doporučeno zahájit léčbu arteriální hypertenze od hodnot ≥ 160 a/nebo 90 mm Hg. Samozřejmostí je doporučení zdravých životních návyků – racionální dieta se snížením množství soli, snížení konzumace alkoholu, udržení optimální tělesné hmotnosti, pravidelná pohybová aktivita a nekouření.
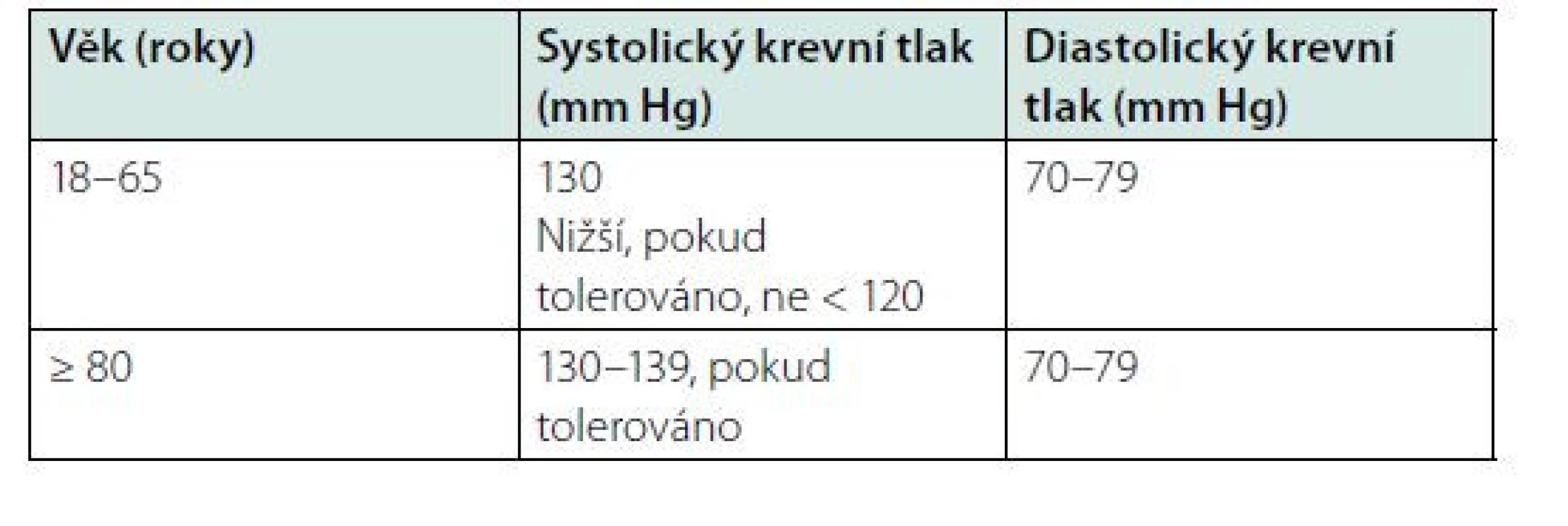
Cílové hodnoty krevního tlaku v sekundární prevenci CMP
V cílových hodnotách krevního tlaku nová odborná doporučení odkazují na výsledky metaanalýz nedávno provedených studií, do nichž byli zařazeni pacienti s již přítomným kardiovaskulárním onemocněním vč. prodělané CMP, ale i pacienti ve vysokém kardiovaskulárním riziku dosud bez anamnézy kardiovaskulárních komplikací. Bylo prokázáno, že každé snížení krevního tlaku o 10 mm Hg, pokud začneme na hodnotě 160 mm Hg, přinese další snížení kardiovaskulární morbidity a incidence velkých kardiovaskulárních příhod, a to až k hodnotám systolického krevního tlaku < 130 mm Hg. Prospěch z dalšího snižování < 120 mm Hg byl též patrný, nicméně plynul zejm. z výsledků studie SPRINT, v níž nebyli zařazeni pacienti po CMP, jimž se věnujeme v tomto článku (12). Cílovou hodnotu krevního tlaku stanovují tato odborná doporučení <140/90 mm Hg u všech pacientů. U pacientů po CMP mladších 65 let má být systolický krevní tlak dále snižován k hodnotám 130 mm Hg a pokud toto pacienti tolerují, i k nižším. Krevní tlak nemá klesnout <120 mm Hg pro absenci důkazů z klinických studií pro prospěšnost tohoto postupu. U pacientů po CMP ve věku 65 let a starších má být cílová hodnota krevního tlaku v rozmezí 130–139 mm Hg. Diastolický krevní tlak by měl být snížen < 80 mm Hg u všech hypertoniků, ale neměl by poklesnout < 70 mm Hg (11).
Volba antihypertenziv v sekundární prevenci CMP
Nová odborná doporučení uvádějí pět základních skupin antihypertenziv – inhibitory ACE, blokátory AT1 receptorů pro angiotenzin II – sartany, blokátory kalciových kanálů, diuretika a betablokátory (11). Všechny základní skupiny antihypertenziv jsou si rovny co do potenciálu snižování hodnoty krevního tlaku a snížení incidence velkých kardiovaskulárních příhod v porovnání s placebem. V primární prevenci CMP byl přínos betablokátorů menší než u ostatních antihypertenziv (13, 14). Důkazy o prospěšnosti léčby inhibitorem ACE perindoprilem s ev. přidáním diuretika indapamidu v sekundární prevenci CMP přinesla studie PROGRESS (Perindopril Protection Against Recurrent Stroke Study) (15). Nejnovější odborná doporučení uvádějí u většiny nekomplikovaných hypertoniků zahájení farmakoterapie ideálně fixní kombinací inhibitoru renin‑angiotenzin‑aldosteronového systému v kombinaci s blokátorem kalciového kanálu nebo diuretikem, kdy do ev. trojkombinace při nedostatečném účinku přidáváme chybějící účinnou látku. Tento postup lze extrapolovat i na ambulantní léčbu po CMP, nicméně pokud je zahájena za hospitalizace v akutní fázi iktu, platí výše uvedený postup pomalejšího snižování hodnot krevního tlaku.
Dyslipidemie jako rizikový faktor CMP
Dyslipidemie je významným rizikovým faktorem ischemické CMP, ale nikoliv ostatních příčin iktů. Zvýšená hladina celkového a LDL‑cholesterolu v plazmě je nezávislým rizikovým faktorem vzniku aterosklerózy vč. ischemické choroby srdeční. Zatímco v epidemiologických studiích nebyl prokázán jednoznačný vztah mezi zvýšenou hladinou celkového a LDL‑cholesterolu a výskytem CMP, v intervenčních studiích bylo jasně dokumentováno, že výskyt ischemických CMP je hypolipidemickou léčbou vedoucí ke snížení LDL‑cholesterolu snížen. Tento jev je tradičně nazýván cholesterolovým paradoxem (16, 17). Opakovaně byla vznesena otázka, zda hypolipidemická léčba nezvyšuje výskyt hemorrhagických iktů, ale kauzální vztah stran nárůstu rizika nebyl prokázán. Tyto diskrepance pramení zřejmě z několika příčin. V epidemiologických studiích byl v minulosti stanovován pouze celkový cholesterol. Často nebyla rozlišena etiologie iktu nebo byla dokonce neznámá. Též nebyl brán v potaz fakt, že v iniciálních fázích iktu hladina cholesterolu klesá podobně jako u infarktu myokardu.
Léčba dyslipidemie v sekundární prevenci CMP
Již v 90. letech 20. století bylo v prvních statinových studiích (zpočátku sekundárně preventivní studie u osob s ischemickou chorobou srdeční) pozorováno snížení výskytu CMP (18). Následující intervenční studie se statiny měly stejný výstup, který vedl k publikování metaanalýzy se závěrem, že riziko CMP klesá při terapii statinem o 21 %. Bylo zároveň konstatováno, že nezáleží na vstupní hladině LDL‑cholesterolu, ale na míře jeho snížení, a benefit z léčby není závislý na hladině LDL‑cholesterolu před léčbou (19). Současně bylo potvrzeno, že příznivý účinek statinů nezávisí na pohlaví, věku nebo přítomnosti diabetu. Klíčovou sekundárně preventivní studií u osob po prodělaném ischemickém iktu byla studie SPARCL, kde byla porovnávána intenzivní hypolipidemická léčba 80 mg atorvastatinu s placebem. Primárním cílem byla rekurence ischemického iktu. Pacienti léčení statinem dosáhli průměrné hladiny LDL‑cholesterolu 1,9 mmol/l. Současně u nich kleslo relativní riziko opakování CMP statisticky významně o 16 % (p = 0,03), ačkoliv v průběhu studie byla u 25 % nemocných v placebové větvi zahájena farmakoterapie statinem (20). Z tohoto důvodu byla provedena následná analýza zaměřená na rozdíly mezi pacienty s výrazným (> 50%) a méně znatelným snížením hladin LDL‑cholesterolu na konci studie v porovnání se vstupní hladinou LDL‑cholesterolu. Bylo zjištěno, že výrazný pokles hladiny LDL‑cholesterolu byl asociován s 31% poklesem výskytu CMP bez zvýšení rizika hemorrhagických příhod (21). Ve studii SPARCL bylo definitivně potvrzeno, že intenzivní hypolipidemická léčba vysokovu dávkou statinu v sekundární prevenci CMP přináší jasný profit. Relativně recentní navazující práce s téměř 3000 probandy publikovaná v r. 2020 přinesla důkazy, že v 3,5letém sledování osob po CMP léčených k hladinám LDL‑cholesterolu 1,8 mmol/l nebo 2,4 mmol/l přinesla intenzivnější kontrola hypercholesterolemie statisticky významný prospěch. Při vyhodnocení primárního sledovaného cíle složeného z různých aterotrombotických příhod včetně úmrtí z vaskulárních příčin měly osoby zařazené do větve studie s intenzivnější hypolipidemickou terapií pokles relativního rizika o 22 % (p = 0, 036), opět bez nárůstu krvácivých komplikací. V této studii byl podáván v méně intenzivně léčené větvi statin v monoterapii a v intenzivně léčeném rameni v 33 % i v kombinaci s ezetimibem (22). Byly přineseny důkazy, že statiny jsou účinné v prevenci ischemických CMP u osob s manifestním kardiovaskulárním onemocněním, po proběhlé tranzitorní ischemické atace (TIA) nebo CMP, ale i u osob se zvýšeným celkovým kardiovaskulárním rizikem bez anamnézy kardiovaskulárního onemocnění.
S příchodem nových nestatinových hypolipidemik bylo pokračováno v dalších intervenčních studiích. Ezetimib (10 mg) v kombinaci se simvastatinem (40 mg) byl porovnán s monoterapií 40 mg simvastatinu ve studii IMPROVE‑IT (23). Studie zkoumala po dobu svého 7letého trvání přes 18 000 osob po prodělaném akutním koronárním syndromu a přinesla jasný důkaz pro prospěšnost snižování hladiny LDL‑cholesterolu nejen na riziko sledovaných cévních příhod včetně CMP. Primární složený cíl studie IMPROVE‑IT zahrnoval úmrtí z kardiovaskulárních příčin, infarkt myokardu nevedoucí k úmrtí, nefatální CMP a hospitalizaci pro nestabilní anginu pectoris nebo koronární revaskularizaci vyskytující se nejméně 30 dní po randomizaci. K manifestaci primárního cíle došlo u 32,7 % probandů léčených kombinační léčbou ve srovnání s 34,7 % probandů léčených monoterapií simvastatinem (poměr rizik [HR] 0,936; p = 0,016). Je nutno poznamenat, že v konzervativněji léčené větvi došlo k poklesu střední hladiny LDL‑cholestrolu k hodnotě 1,8 mmol/l a v intenzivně léčené větvi k 1,4 mmol/l. I takto intenzivní další pokles hladiny LDL‑cholesterolu přinesl pacientům prospěch, což je v souladu s předchozími intervenčními studiemi, které dokumentovaly pokles rizika aterotrombotických příhod přibližně o 20 % na každý 1 mmol/l poklesu hladiny LDL‑cholesterolu. Největší prospěch z intenzivní intervence byl sledován u pacientů s nejvyšším vaskulárním rizikem vč. diabetiků, u nichž bylo sníženo riziko ischemické CMP o 39 %. U nejrizikovějších pacientů z recidivujícími vaskulárními příhodami byl sledován prospěch s léčby i hladinám LDL‑cholesterolu kolem 1 mmol/l. Dle výsledků studie IMPROVE‑IT se ezetimib etabloval mezi doporučené léky, mj. i v prevenci CMP, indikovaným u osob se zvýšeným rizikem CMP, které nedosahují cílové hodnoty celkového a LDL‑cholesterolu při maximální tolerované dávce statinu. Na základě výsledků studie IMPROVE ‑ IT došlo k dalšímu snížení cílové hladiny LDL‑cholesterolu v sekundární prevenci pod 1,4 mmol/l a byla stanovena kategorie pacientů s „extrémním“ kardiovaskulárním rizikem, kteří profitují z hladin LDL cholesterolu k hodnotám 1 mmol/l.
Ještě novějšími hypolipidemiky jsou monoklonální protilátky – inhibitory proprotein konvertázy subtilisin‑kexin 9 (PCSK9i) – evolokumab a alirokumab, podávané podkožní injekcí 1× za 2 nebo 4 týdny. Účinek na snížení hladiny LDL‑cholesterolu je významných 50–70 % ještě nad rámec dosažitelný farmakoterapií statiny ± ezetimibem. Pro tyto léky jsou již k dispozici výsledky morbi‑mortalitních studií hodnotících vliv na riziko první i další CMP. Studie ODYSSEY OUTCOMES (alirokumab) i FOURIER (evolocumab) s uvedeným významným snížením hladiny LDL‑cholesterolu za použití těchto terapií přinesly jednoznačné důkazy o účinném snížení rizika ischemické CMP o 27, resp. 21 %. Riziko hemorrhagických příhod nebylo zvýšeno a prospěch z léčby nebyl závislý na vstupní hladině LDL‑cholesterolu (24, 25). Ve studii FOURIER u osob s anamnézou CMP před zařazením do studie dosáhl pokles recidiv CMP 15 %.
Mechanismus účinku inclisiranu spočívá v blokádě translace proteinu PCSK9, tzn. zabránění jeho vzniku. Tímto mechanismem působí jako vlastní PCSK9i, podávání je 1× za 6 měsíců. Program klinického hodnocení inclisiranu je nazván ORION. Při léčbě osob s aterosklerotickým vaskulárním onemocněním a terapií maximální tolerovanou dávkou statinu došlo k 50% snížení hladiny LDL‑cholesterolu. I když se jednalo o menší vzorek pacientů, trend v poklesu vaskulárních příhod byl povzbudivý. Primárního kardiovaskulárního cílového ukazatele (kardiovaskulární úmrtí, infarkt myokardu nebo srdeční zástava) byl nižší ve skupině inclisiranu než ve skupině placeba − 63 (7,8 %) vs. 83 (10,3 %) osob. Největší rozdíl byl zaznamenán v případě fatálního infarktu myokardu či fatální cévní mozkové příhody – jejich výskyt byl ve skupině s inclisiranem v porovnání se skupinou s placebem poloviční, konkrétně u 12 (1,5 %) vs. u 30 (3,7 %) osob. Tyto výsledky byly hodnoceny velmi příznivě, protože trend ke snižování počtu příhod je pozitivní, ale čekáme na další výsledky větších studií, které mají potenciál dosáhnout statistické významnosti. Ve studiích byli zařazeni i pacienti po CMP, ale jejich počet je zatím malý.
Cílové hodnoty lipidogramu v sekundární prevenci CMP a prostředky k jejich dosažení
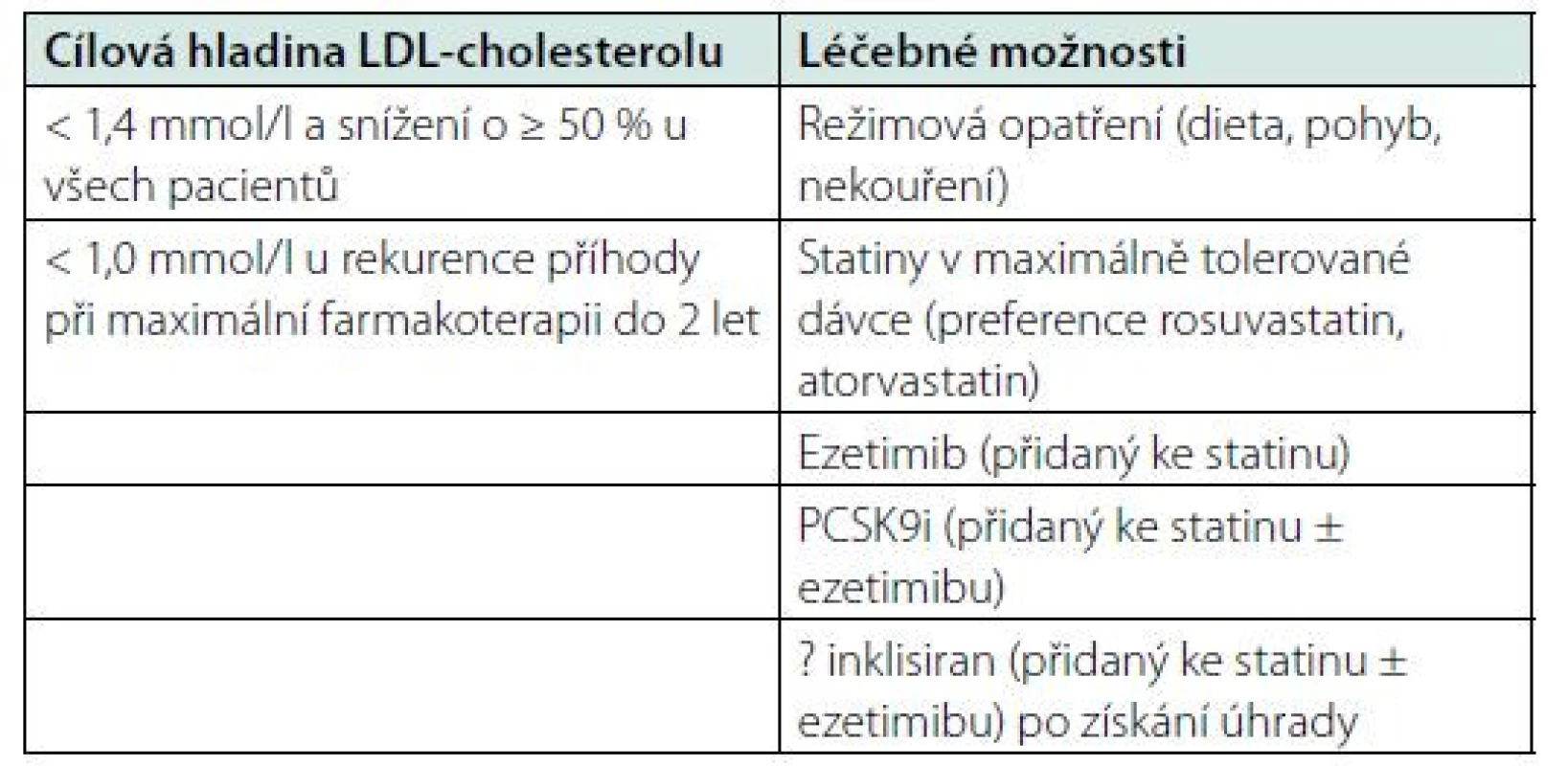
Na základě provedných klinických studií byla stanovena cílová hladina LDL‑cholesterolu pro pacienty po CMP, která je identická jako pro osoby s velmi vysokým kardiovaskulárním rizikem – 1,4 mmol/l a nižší, při současném snížení hladiny LDL‑cholesterolu o minimálně 50 % v porovnání se vstupní hodnotou (28, 29). Terapie hyperlipoproteinemie v prevenci CMP jako samostatné jednotky dostává v doporučených postupech překvapivě svůj odstavec až v r. 2019. Prostředky jsou identické jako u ostatních aterosklerotických vaskulárních onemocnění a jsou shrnuty v tabulce 4. Základem je nefarmakologiká léčba, vždy je nutná farmakoterapie statinem v maximální tolerované dávce s ev. přidáním ezetimibu, PCSK9i dle dosažení cílových hodnot. Všechny tyto farmakoterapie mají nejvyšší třídu doporučení (28, 29).
Závěr
Pečlivá kontrola arteriální hypertenze a hypolipidemická farmakoterapie k cílovým hladinám LDL‑cholesterolu jsou přínosné v primární i sekundární prevenci CMP. Správně vedenou prevencí aterosklerotických vaskulárních onemocnění dle aktuálně platných odborných doporučení můžeme přispět ke snížení počtu příhod, zlepšení kvality a prodloužení života našich pacientů.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Barbora Nussbaumerová, Ph.D.
Centrum preventivní kardiologie, II. Interní klinika LF a FN v Plzni
E. Beneše 13, 305 99 Plzeň
Cit. zkr: Vnitř Lék 2022;68(3):172-177
Článek přijat redakcí: 8. 3. 2022
Článek přijat po recenzích: 28. 3. 2022
Sources
1. Donkor ES. Stroke in the 21st Century: A Snapshot of the Burden, Epidemiology, and Quality of Life. Stroke Res Treat. 2018; 2018 : 3238165. doi: 10.1155/2018/3238165
2. Kotseva K, De Backer G, De Bacquer D. Lifestyle and impact on cardiovascular risk factor control in coronary patients across 27 countries: Results from the European Society of Cardiology ESC‑EORP EUROASPIRE V registry. European Journal of Preventive Cardiology 2019(26);8. https://doi.org/10.1177/2047487318825350
3. Nichols M, Townsend N, Scarborough P, Rayner M. Cardiovascular disease in Europe 2014: epidemiological update. Eur Heart J 2014;35 : 2950-2959.
4. Samsa GP, Bian J, Lipscomb J, Matchar DB. Epidemiology of recurrent cerebral infarction: a medicare claims‑based comparison of first and recurrent strokes on 2-year survival and cost. Stroke. 1999;30 : 338-349.
5. Feng W, Hendry HM, Adams RJ. Risk of recurrent stroke, myocardial infarction, or death in hospitalized stroke patients. Neurology 2010;74(7) DOI: https://doi.org/10.1212/WNL.0b013e3181cff776
6. Zanchetti A, Liu L, Mancia G et al. Blood pressure and low‑density lipoprotein‑cholesterol lowering for prevention of strokes and cognitive decline: a review of available trial evidence. J Hypertens. 2014;32 : 1741-1750.
7. Cífková R, Bruthans J, Adámková V et al. Prevalence základních kardiovaskulárních rizikových faktorů v české populaci v letech 2006–2009. Studie Czech post‑MONICA. Cor Vasa. 2011;53 : 220-222.
8. Hong SK. Blood Pressure Management for Stroke Prevention and in Acute Stroke. J Stroke. 2017;19(2): 152-165. doi: 10.5853/jos.2017.00164
9. Kohok DD, Sico JJ, Bae F et al. Post-stroke hypertension control and receipt of health care services among veterans. JCH. 2018;20(2):382-387. https://doi.org/10.1111/jch.13194
10. Ahmed N, Audebert H, Turc G et al. Consensus statements and recommendations from the ESO‑Karolinska Stroke Update Conference, Stockholm 11-13 November 2018. European Stroke Journal. 2019;4(4):307-317 https://doi.org/10.1177/2396987319863606
11. Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension (ESH). European Heart Journal. 2018;39(33): 3021-3104 https://doi.org/10.1093/eurheartj/ehy339
12. Williamson JD, Supiano MA, Applegate WB et al., SPRINT Research Group. Intensive vs standard blood pressure control and cardiovascular disease outcomes in adults aged ≥75 years: a randomized clinical trial. JAMA. 2016;315 : 2673-2682.
13. Ettehad D, Emdin CA, Kiran A et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta‑analysis. Lancet. 2016;387 : 957-967.
14. Emdin CA, Rahimi K, Neal B et al. Blood pressure lowering in type 2 diabetes: a systematic review and meta‑analysis. JAMA. 2015;313 : 603-615.
15. PROGRESS Collaborative Group Randomised trial of a perindopril‑based blood‑pressure‑lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet. 2001;358(9287):1033-1041.
16. Law MR, Wald NJ, Thompson SG. By how much and how quickly does reduction in serum cholesterol concentration lower risk of ischaemic heart disease? BMJ. 1994;308 : 367-372.
17. Amarenco P. Lipid lowering and reccurent stroke: another stroke paradox. Eur Heart J. 2005;26 : 1818-1819.
18. Scandinavian Simvastatin Survival Study Group. Randomised trial of cholesterol lowering in 4444 patients with coronary heart disease: the Scandinavian Simvastatin Survival Study (4S). Lancet. 1994;344 : 1383-1389.
19. Cholesterol Treatment Trialists’ Collaborators. Efficacy and safety of cholesterol‑lowering treatment: retrospective meta‑analysis of data from 90056 participants of 14 randomised trials of statins. Lancet 2005;366 : 1267-1278.
20. Amarenco P, Bogousslavsky J, Callahan A et al. SPARCL Investigators. High‑dose atorvastatin after stroke or transient ischemic attack. N Engl J Med. 2006;355 : 549-555.
21. Amarenco P, Goldstein LB, Szarek M et al. SPARCL Investigators. Effects of intense LDL‑c reduction in patients with stroke or transient ischemic attack: the Stroke Prevention by Aggressive Reduction in Cholesterol Levels (SPARCL) trial. Stroke. 2007;38 : 3198-3204.
22. Amarenco P, Kim JS, Labreuche J et al. Treat Stroke to Target Investigators. A comparison of two LDL cholesterol targets after ischemic stroke. N Engl J Med. 2020 Jan 2; 382(1): 9.
23. Cannon CP, Blazing MA, Giugliano RP et al. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med. 2015;372 : 2387-2397.
24. Sabatine MS, Giugliano RP, Wiviott SD et al. Efficacy and safety of evolocumab in reducing lipids and cardiovascular events. N Engl J Med. 2015;372 : 1500-1509.
25. Jukema JW, Zijlstra LE,Bhatt DL et al. Effect of alirocumab on stroke in ODYSSEY OUTCOMES. Circulation. 2019;140 : 2054-2062.
26. Koenig W, Ray KK, Kallend DG et al. Efficacy and safety of inclisiran in patients with established cerebrovascular disease: pooled, post hoc analysis of the ORION-9, ORION-10 and ORION-11, phase 3 randomised clinical trials. Data presented at the ESC Congress –The Digital Experience. August 2021;27-30.
27. Ray K, Wright R, Kallend D et al. Two Phase 3 Trials of Inclisiran in Patients with Elevated LDL Cholesterol. N Engl J Med. 2020;382(16):1507-1519.
28. Visseren FL, Mach F, Smulders YM et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice: Developed by the Task Force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies With the special contribution of the European Association of Preventive Cardiology (EAPC). European Heart Journal. 42(34):32273337, Avaible from: https://doi.org/10.1093/eurheartj/ehab484.
29. Mach F, Baigent C, Catapano AL et al. [ESC Scientific Document Group]. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2019; pii: ehz455. <http://dx.doi.org/10.1093/eurheartj/ehz455>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2022 Issue 3
-
All articles in this issue
- Telemedicína ve vnitřním lékařství
- Telemedicine in diabetology
- Use of telemedicine in patients with heart failure
- Telemedicine in arrhythmology
- Digitisation and telehealth – Telemedicine in rehabilitation in the Czech environment
- Hypertension and dyslipidemia treament in stroke
- Beta‑blockers after myocardial infarction and chronic coronary heart disease
- Differential diagnosis of chronic lower limb edema
- Myocardial free wall rupture as a complication of STEMI
- Dyslipidemia and PCSK9 inhibitors – practical focused update of indication and reimbursement criteria
- Co spojuje SGLT2 inhibitory, diabetes mellitus, srdeční selhání a empagliflozin?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Differential diagnosis of chronic lower limb edema
- Hypertension and dyslipidemia treament in stroke
- Dyslipidemia and PCSK9 inhibitors – practical focused update of indication and reimbursement criteria
- Telemedicine in diabetology
