Diferenciální diagnostika hyponatremie a hypernatremie
Differential diagnosis of hyponatremia and hypernatremia
Dysnatremias are among the most common mineral imbalances encountered in clinical practice. Both hyponatremia and hypernatremia are associated with increased morbiditidy and mortality and represent negative prognostic factors regardless of their cause. Serum osmolality, extracellular fluid volume and sodium urine concentration are important parameters for evaluation the cause and differential diagnosis. The rate of onset of ionic disorder and severity of clinical symptoms are essential. While acute disorders with symptoms are treated immediately, in chronic disorders, thorough diagnostic evaluation and a careful approach to their correction are necessary. Especially with rapid substitution of chronic hyponatremia, there is a risk of osmotic demyelination syndrome. Therefore, a slow correction of the serum sodium level with frequent mineralogram checks is required.
Keywords:
hyponatremia – SIADH – hypernatremia – osmolality – osmotic demyelination syndrome
Authors:
Otakar Pšenička; Jarmila Křížová
Authors‘ workplace:
3. interní klinika 1. LF UK a VFN, Praha
Published in:
Vnitř Lék 2022; 68(E-8): 23-28
Category:
Differential Diagnosis Column or What You Can Be Asked at a Postgraduate Certification Exam
doi:
https://doi.org/doi.org/10.36290/vnl.2022.118
Overview
Poruchy metabolismu sodíku patří mezi nejčastější minerálové dysbalance, se kterými se setkáváme v klinické praxi. Hyponatremie i hypernatremie jsou spojeny s vyšší morbiditou a mortalitou a představují negativní prognostické faktory bez ohledu na jejich příčinu. Důležitými parametry pro zhodnocení příčiny a diferenciální diagnostiku jsou osmolalita séra, objem extracelulární tekutiny a koncentrace sodíku ve vzorku moči. Zásadní je rychlost vzniku iontové poruchy a závažnost klinických příznaků. Zatímco akutně vzniklé dysbalance s přítomnými symptomy léčíme neprodleně, u chronických poruch je nutná pečlivá diagnostická rozvaha a opatrný přístup k jejich korekci. Zvláště u těžké chronické hyponatremie je při rychlé substituci nebezpečí vzniku osmotického demyelinizačního syndromu. Proto je zapotřebí pomalá úprava sérové hladiny natria za častých kontrol mineralogramu.
Klíčová slova:
hyponatrémie – SIADH – hypernatrémie – osmolalita – osmotický demyelinizační syndrom
Hyponatremie
Definice, dělení, epidemiologie
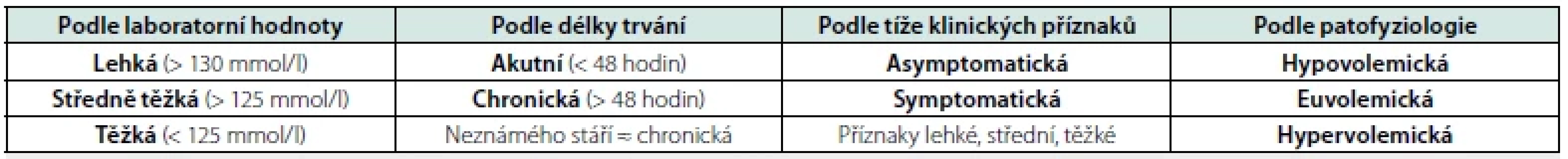
Hyponatremie je definována jako pokles sérové koncentrace sodíku (resp. sodného kationtu Na+) pod 135 mmol/l (1). Dle laboratorní hodnoty hyponatremii dělíme na lehkou (>130 mmol/l), středně těžkou (125–130 mmol/l) a těžkou (< 125 mmol). Toto arbitrární dělení však vždy neodráží klinickou významnost hyponatremie. Zásadní z hlediska klinického přístupu je spíše rychlost vzniku hyponatremie (akutní < 48h, chronická > 48) a přítomnost či nepřítomnost symptomů (symptomatická či asymptomatická hyponatremie). Jednoznačné rozdělení na akutní a chronickou hyponatremii je dáno dokumentovaným přechozím nálezem normální natremie, v praxi však ve většině případů přesný čas vzniku neznáme. K takové hyponatremii přistupujeme jako ke chronické, pokud klinické symptomy či anamnestické údaje nesvědčí o akutním vzniku (1). Podle patofyziologie hyponatremii dělíme na hypovolemickou, euvolemickou a hypervolemickou. Zhodnocení volemie je důležité pro diferenciální rozvahu a cílenou terapii.
Hyponatremie je nejčastější elektrolytovou dysbalancí v klinické praxi. Je přítomna cca u 15–20 % pacientů akutně přijímaných k hospitalizaci (2). V poměrně recentní rozsáhlé retrospektivní studii švýcarských autorů byla přítomna dokonce u více než 30 % hospitalizovaných pacientů. Její přítomnost vedla ke zvýšení hospitalizační a třicetidenní mortality, prodloužení doby hospitalizace, četnějším a časnějším rehospitalizacím (3).
Fyziologie a patofyziologie
Regulace natremie, resp. osmolality, je dána několika vzájemně provázanými mechanismy. Ústředním článkem tohoto systému je hypotalamus a neurohypofýza. Pokud je osmoreceptory v hypotalamu registrováno zvýšení osmolality plazmy, dochází k vyvolání pocitu žízně. Neurohypofýzou je secernován antidiuretický hormon (ADH), který zvýšením množství a propustnosti aquaporinů ve sběrných kanálcích ledvin zvyšuje reabsorpci vody a tím snižuje osmolalitu plazmy. Naopak osmolalita moči se zvyšuje. Kromě této osmotické regulace sekrece ADH existuje také jeho sekrece neosmotická. K té dochází při poklesu tzv. efektivního cirkulujícího volumu, který registrují volumoreceptory v srdci a velkých cévách. Do regulace intravaskulárního objemu se zapojuje také systém renin‑angiotenzin‑aldosteron (RAAS) a natriuretické peptidy. Při hypovolemii je aktivován RAAS, který způsobuje snížené vylučování sodíku, naopak vlivem zvýšené hladiny natriuretických peptidů se ztráty sodíku zvyšují. Podrobnější popis fyziologických regulací přesahuje rámec této publikace.
Při poklesu osmolality dochází k otoku buněk v důsledku vyrovnání osmotického gradientu mezi intra - a extracelulárním prostředím. Při akutním vzniku hyponatremie a hypoosmolarity dochází v důsledku zvětšení objemu neuronů k závažným neurologickým projevům. Pokud je vznik hyponatremie pozvolnější, buňky se na nastalou situaci mohou adaptovat tvorbou a uvolňováním osmoticky aktivních molekul do mezibuněčného prostoru. Tyto molekuly zadržují vodu extracelulárně a tím redukují otok neuronů. V situaci takovéto adaptace je naopak nebezpečná rychlá korekce sérové hladiny natria, neboť přívodem dalšího hypertonického solutu porušíme nastalou rovnováhu, dochází naopak k exsikóze buněk, demyelinizaci a narušení hematoencefalické bariéry. Tento stav se označuje jako osmotický demyelinizační syndrom.
Klinické příznaky
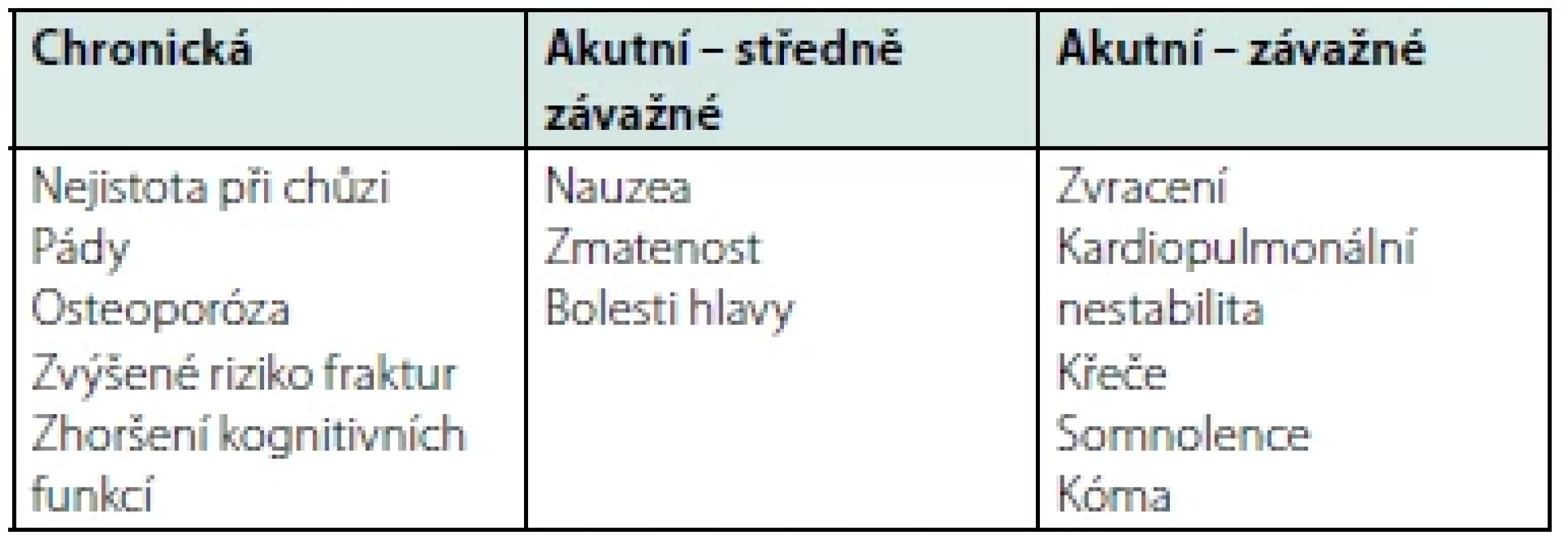
Klinické projevy hyponatremie jsou rozmanité a závisí na mnoha okolnostech. Kromě samotné tíže hyponatremie je zásadním faktorem rychlost jejího rozvoje. Projevy hyponatremie jsou také často překryty projevy základního onemocnění, které k hyponatremii vedlo, či symptomy přidružených komorbidit.
Při akutně vzniklé hyponatremii dominují závažné neurologické příznaky, jako jsou křeče, delirium, kvantitativní porucha vědomí charakteru stuporu až kómatu. Akutní těžká hyponatremie je závažný stav s až 50% mortalitou (4).
Naproti tomu u chronické hyponatremie jsou v popředí nespecifické příznaky. Mezi možné projevy patří pocit nejistoty při chůzi, četné pády, poruchy pozornosti, bolesti hlavy, zmatenost, nauzea. Nezřídka může být chronická hyponatremie asymptomatická a je objevena náhodně při laboratorním vyšetření.
Diferenciální diagnostika a přístup k pacientovi
Před zahájením prosté korekce hyponatremie je ve většině případů důležité provést diferenciálně diagnostickou rozvahu. Přehledný diagnostický postup (viz schéma 1) byl publikován v citovaných doporučeních odborných společností z r. 2014 (1).

Prvním, respektive spíše nultým krokem je vyloučení jiné než hypotonické hyponatremie. Nutné je tedy změření osmolality séra a vyloučení pseudohyponatremie a hypertonické (izotonické) hyponatremie. Pseudohyponatremie je poměrně vzácný laboratorní artefakt, který je způsoben naředěním plazmy před stanovením Na+ při stanovování vysokých sérových koncentrací lipidů či proteinů (5). Stanovená osmolalita v tomto případě neodpovídá naměřené natremii, ale natremii skutečné. Skutečnou natremii mohou ozřejmit také metody stanovení iontově selektivní elektrodou, například ABR analyzátory či některé POCT metody. Hypertonická či izotonická hyponatremie se vyskytují při vysokých koncentracích osmoticky působících látek (glukóza, urea, etanol, metanol), jejichž působením dochází k přesunu vody z buněk extracelulárně, a tím ke snížení koncentrace sodíku v séru. Při úpravě vyvolávající příčiny (korekce hyperglykemie, metabolizování etanolu či metanolu) se sérová natremie spontánně upraví. Tuto úpravu lze odhadnout – např. na každých 5,6 mmol/l nad normální glykemii připadá cca 2,4 mmol/l Na+ (18).
Při potvrzené hypotonické hyponatremii je prvním krokem zhodnocení přítomnosti a tíže symptomů. Při výskytu závažných neurologických příznaků (křeče, koma) je jejich management jistě předřazen podrobnější diferenciální diagnostice hyponatremie. V tomto případě je indikováno okamžité podání roztoku 3% NaCl (viz dále).
V rámci klinického vyšetření pacienta také posuzujeme stav hydratace, respektive zhodnocení objemu extracelulární tekutiny (ECT). Hodnotíme stav sliznic, kožní řasu, přítomnost otoků a další parametry. Přesnost fyzikálního zhodnocení volumového statusu je v klinických studiích často zpochybňována pro jeho nízkou sensitivitu a specificitu (6, 7). Problematické je zejména rozlišení euvolemické a hypovolemické hyponatremie. Proto je v současných guidelines předřazeno laboratorní vyšetření vzorku moči. Podrobné fyzikální vyšetření však dle autorů tohoto článku patří k základnímu iniciálnímu zhodnocení ambulantního či hospitalizovaného pacienta.
Dalším krokem je tedy stanovení osmolality moči. Nízká močová osmolalita (cca < 100 mosmol/l) se vyskytuje u primární polydipsie, nadměrného pití piva či při nízkém příjmu solutů. S tím se setkáváme poměrně často u starších malnutričních pacientů nebo u alkoholiků.
V případech vysoké osmolarity moči (cca > 100 mosmol/l) nám v diferenciální diagnostice napomůže koncentrace Na+ ve vzorku moči.
Nízká hodnota (cca < 30 mmol/l) ukazuje na snížený efektivní arteriální volum s aktivací RAAS (viz výše). Pokud jsou současně přítomny známky zvýšeného extracelulárního objemu (otoky, ascites), jedná se o hyponatremii při srdečním selhání, jaterní cirhóze či nefrotickém syndromu. Pokud má pacient snížený objem ECT (suché sliznice, kožní řasa), může se jednat o hyponatremii při průjmech či zvracení, ztrátách do 3. prostoru, či post‑diuretický efekt po užívání diuretik v minulosti.
Při vysoké koncentraci Na+ ve vzorku moči (> 30 mmol/l) je nutné vyloučit užívání diuretik či přítomnost renálního onemocnění. Užívání zejména thiazidových diuretik je v současné době častou příčinou hyponatremie. Pokud pacient neužívá diuretika, rozhodujeme se dle zhodnocení objemu ECT. Při hypovolemii se může jednat o hyponatremii při renálních ztrátách či nepoznané/nepřiznané diuretické terapii, „syndromu mozkově podmíněné ztráty soli“ (cerebral salt‑wasting syndrome, CSWS) či vzácné primární adrenální insuficienci. Při euvolemii je velmi častou příčinou hyponatremie se zvýšeným obsahem sodíku v moči syndrom nepřiměřené sekrece antidiuretického hormonu (SIADH). Nejčastější příčiny SIADH jsou shrnuty v tabulce 3.

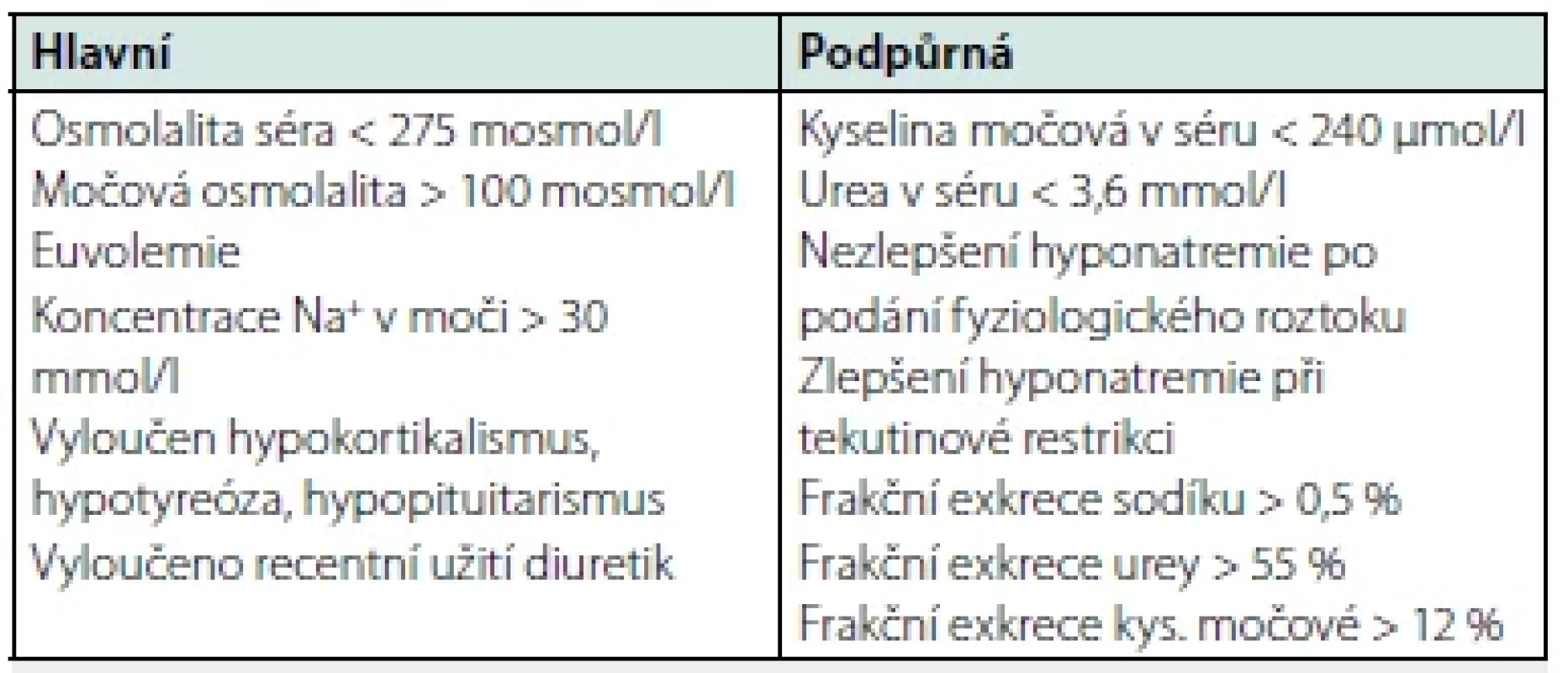
Stanovení ADH v plazmě je sice možné, nicméně v běžné klinické praxi nemá větší význam. K diagnostice SIADH slouží diagnostická kritéria (Tab. 4). SIADH je nejčastější příčinou hyponatremie vůbec, u pacientů bez zjevných otoků tvoří minimálně polovinu všech případů (8). Jiné příčiny euvolemické hyponatremie jsou poměrně vzácné (hypothyreóza periferní i centrální, hypokortikalismus), nicméně jejich vyloučení je nutné před stanovením diagnózy SIADH. Vždy tedy vyšetřujeme hodnotu bazálního kortisolu, TSH a fT4 (9).
Terapie
Zásadním faktorem určující přístup k léčbě je přítomnost závažných příznaků, které by mohly s hyponatremií souviset. U pacientů s neurologickými příznaky je indikována hospitalizace na jednotce intenzivní péče a podání hypertonického roztoku NaCl. Guidelines Evropské endokrinologické společnosti z r. 2014 doporučují podání 100–150 ml 3% NaCl během 20 minut (1). Dle tíže přítomných symptomů tuto infuzi 2–3× opakujeme, cílem je vzestup natremie o 5 mmol/l v první hodině a odeznění akutní symptomatologie. Vzestup natremie by však neměl přesáhnout 8–10 mmol/l za prvních 24 hodin (1, 10). 3% roztok NaCl většinou není v běžné praxi dostupný, nicméně můžeme ho jednoduše připravit přidáním 30 ml 10% NaCl do 100 ml fyziologického roztoku. Při známkách převodnění podáváme kličková diuretika.
U hyponatremie s nespecifickými příznaky či u hyponatremie chronické je přístup k terapii odlišný. Vždy je nutné provést alespoň základní diferenciální diagnostiku dle výše uvedeného algoritmu a k terapii poté přistupovat na základě předpokládané příčiny. U hypovolemické hyponatremie přítomný deficit opatrně substituujeme fyziologickým roztokem. Rychlost infuze nesmí překročit 0,5–1 ml/kg/hod. Při hyponatremii způsobené diuretiky často postačí pouhé vysazení užívaného léku. Změna či vysazení medikace je indikováno také při SIADH suspektně způsobeném léky.
U ostatních příčin hyponatremie, včetně SIADH, je základním přístupem k terapii restrikce tekutin (dle doporučení většinou do 1000 ml/ den.) Při hypervolemické hyponatremii podáváme kličková diuretika, která narozdíl od thiazidových vedou k větším ztrátám volné vody než sodíku močí. K terapii SIADH máme kromě restrikce tekutin k dispozici vaptany, případně ureu. Vaptany blokují receptor pro ADH (vasopresin) typu 2, čímž snižují zpětnou reabsorpci vody ve sběrném kanálku ledvin. V ČR je v indikaci léčby SIADH registrován tolvaptan.
Vaptany jsou velmi účinné ve zvýšení natremie, ohledně zlepšení prognózy pacientů však chybí důkazy z randomizovaných klinických studií (11).
Urea způsobuje osmotickou diurézu a tím zvyšuje exkreci volné vody. Její využití v terapii může být zajímavou alternativou k vaptanům (12). Podává se v dávce 0,25–0,5 g/kg/den, její nepříjemnou chuť je možno korigovat např. pomerančovou či citronovou šťávou s cukrem (9).
Jak již bylo zmiňováno, u chronické hyponatremie je důležité zabránit rychlé korekci sérových hladin natria. Doporučeno je první den nepřekračovat vzestup natremie o více než 10 mmol/l a v dalších dnech o 8 mmol/l/24 hodin (1).
Hypernatremie
Definice, dělení, epidemiologie
Jako hypernatremii označujeme vzestup natremie nad 145 mmol/l. Dle laboratorní tíže ji dále dělíme na hypernatremii lehkou (146 – 150 mmol/l), středně těžkou (151–154 mmol/l) a těžkou (155 mmol/l a více). Hypernatremie je vždy hyperosmolární. Pro přístup k terapii je zásadní dělení dle objemu ECT (hypovolemická, euvolemická, hypervolemická) a podobně jako u hyponatremie také dle rychlosti vzniku (akutní, chronická).
Hypernatremie je v klinické praxi vzácnější poruchou než hyponatremie. Setkáváme se s ní především v intenzivní péči u závažných stavů spojených s porušeným příjmem tekutin či ovlivněním renálních funkcí (14). V obecné populaci mimo intenzivní lůžka jsou dehydratací a hypernatremií ohroženy především starší osoby. Dle některých autorů je tak hypernatremie rozdělována na tzv. community acquired hypernatremia (CAH), tedy takovou, se kterou jsou pacienti přijímáni k hospitalizaci, a na tzv. intensive care acquired hypernatremia (IAH), která se rozvíjí během léčby na JIP (13).
V rozsáhlé retrospektivní studii rakouských autorů (15) byla hypernatremie přítomna při přijetí na JIP u 5,1 % (lehká hypernatremie), 1,2 % (středně těžká) a 0,6 % (těžká). Mortalita dle jednotlivé tíže byla 21,1 % (lehká), 36,2 % (středně těžká) a 46,1 % (těžká) oproti 9,7 % mortalitě pacientů s normonatremií. Obdobnou mortalitu prokázala také kohortová studie pacientů, u kterých se hypernatremie vyvinula po > 24 hodinách od přijetí na JIP. Prevalence této IAH byla častější než CAH, konkrétně 11,1 % (lehká) a 4,2 % (střední a těžká) (16).
Fyziologie a patofyziologie
Za normální situace již malé zvýšení osmolality vyvolá pocit žízně a hyperosmolarita je rychle korigována zvýšeným příjmem tekutin. Současně se vyplaví ADH a zvyšuje se reabsorpce vody v ledvinách. Tyto regulační mechanismy jsou popsány výše.
Hypernatremie, zejména ta vzniklá během hospitalizace, je často multifaktoriální. Při poruše vědomí či umělé plicní ventilaci je omezený příjem tekutin, infuzní terapie fyziologickým roztokem může vést k přetížení solí. Extenzivní terapie zejména kličkovými diuretiky vede k dehydrataci za větších ztrát volné vody než soli, podobný efekt má osmotická diuréza např. při glykosurii. K další dehydrataci může přispívat porucha koncentrační schopnosti ledvin či ztráty povrchem kůže a plícemi při horečce a hyperventilaci.
Při hyperosmolaritě dochází k přesunu volné vody z buněk a tím dojde k jejich svráštění, tzv. exsikóze. To je nebezpečné zejména u mozkových buněk. Proces jejich adaptace je obdobný jako u hyponatremie a stejně tak může při rychlé korekci docházet k jejich poškození za vzniku osmotického demyelinizačního syndromu.
Klinické příznaky
Symptomatologie hypernatremie je podobná jako u hyponatremie. Dominují neurologické příznaky, typická je zvýšená nervosvalová dráždivost, někdy však může převládat spíše letargie, slabost, únava. Při vyšetření bývá přítomna hyperreflexie a spasticita, mohou se vyskytovat křeče. Těžší hypernatremie typicky způsobí kvalitativní i kvantitativní poruchy vědomí.
Diferenciální diagnostika a přístup k terapii
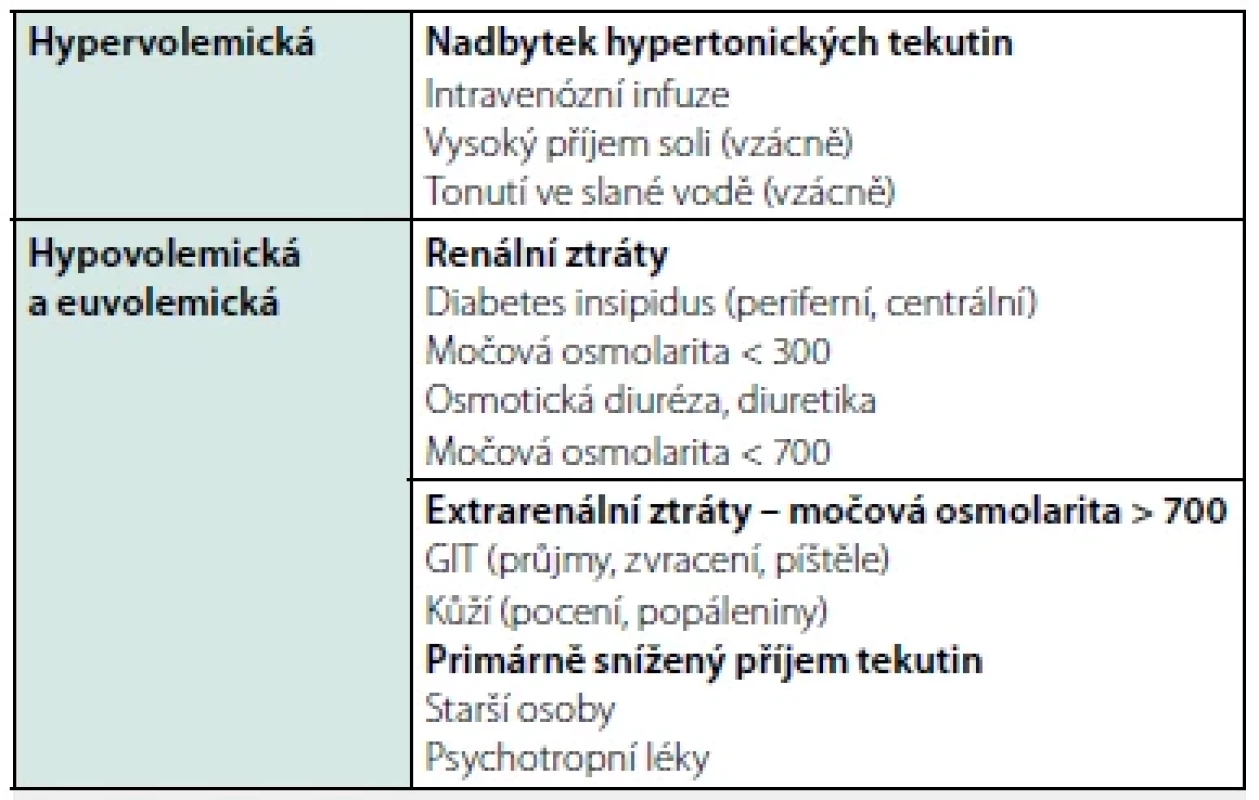
V případě hypernatremie neexistuje jasně daný diagnostický algoritmus doporučený odbornými společnostmi. Příčiny hypernatremie a základní diferenciální rozvahu shrnuje tabulka 5.
Ještě důležitější než u hyponatremie je zde určení objemu ECT. Pouhý klinický odhad je zatížen již zmiňovanou chybovostí. Pomoci nám mohou laboratorní parametry, např. poměr urea/kreatinin, známky hemokoncentrace (zvýšení hematokritu) a další (16). V intenzivní péči můžeme využít i další ukazatele, například centrální žilní tlak, reakce na tekutinovou výzvu, invazivní či neinvazivní monitoraci srdečního výdeje a jiné hemodynamické parametry.
Hypervolemická hypernatremie je nejméně častá. Její původ je většinou iatrogenní při nadměrném přívodu hypertonických roztoků (F1/1, NaHCO3). Léčba spočívá v náhradě volné vody např. roztokem 5% glukózy a současné mobilizaci retinovaných tekutin diuretiky.
Hypovolemická hypernatremie je častá v prostředí akutního příjmu, tedy jako community‑acquired (viz výše). Příčinu můžeme často odhalit již při pečlivém odběru anamnézy. V odlišení renálních a extrarenálních ztrát tekutin nám může napomoci stanovení močové osmolality nebo koncentrace Na+ ve vzorku moči.
Při osmolalitě moči > 800 mosmol/kg jde často o dehydrataci při primárně sníženém příjmu tekutin, nebo se na deficitu volné vody podílí extrarenální ztráty. Může jít o ztráty kůží při nadměrném pocení či popáleninách, nebo gastrointestinálním traktem při průjmech, zvracení, ztráty píštělemi atd. Při osmolalitě moči < 800 mosmol/kg se na hypernatremii podílí renální ztráty vody při koncentrační poruše ledvin. Ta může být způsobena diuretiky či osmotickou diurézou, ale také například postobstrukční nefropatií, či v rámci polyurické fáze po akutní tubulární nekróze.
Stavy s nízkou močovou osmolalitou a polyurií způsobené poruchou produkce či účinku ADH se označují jako diabetes insipidus (DI). Centrální DI je způsoben poškozením hypotalamu či hypofýzy, při nedostatečném účinku ADH v ledvinách se jedná o nefrogenní DI. Ten je častěji získaný než vrozený, např. při poškození dřeňového osmotického gradientu (tubulointersticiální nefritidy), při některých iontových poruchách (hypokalemie, hyperkalcemie) či účinkem léků (lithium). U DI bývá velmi nízká osmolalita moči, hodnoty > 300 mosmol/kg DI vylučují. K odlišení obou typů se užívá test s desmopresinem (17).
Léčba hypernatremie obecně spočívá v hrazení deficitu volné vody. Ten můžeme odhadnout dle vztahu (0,6 × těl. hmotnost v kg) x (měřená [Na+] / 140). U starších osob a u osob s chronickým srdečním selháním hradíme v prvních 24 hodinách pouze polovinu vypočteného množství. V praxi podáváme roztok 5% glukózy, většinou s přídavkem minerálů. Pokud je to možné, vyvarujeme se podávání fyziologického roztoku včetně jeho využití jako nosného roztoku např. v perfuzorech. Stejně jako u hyponatremie korigujeme deficit volné vody pomalu, u chronických poruch by pokles natremie neměl přesáhnout 0,5 mmol/l/hod a 10 mmol/l/den. U akutní hypernatremie se závažnými příznaky korigujeme rychlostí až 2 mmol/l/ hod, ve velmi akutních případech můžeme využít také hemodialýzu.
Centrální diabetes insipidus léčíme desmopresinem, nefrogenní DI lze někdy ovlivnit malou dávkou thiazidového diuretika za současného omezení příjmu soli, u získaných poruch léčíme vyvolávající příčinu.
Závěr
S hypo - i hypernatremií se běžně setkáváme v každodenní klinické praxi. Obě poruchy mají širokou diferenciální diagnostiku, kterou je třeba mít na paměti. Zejména hyponatremie je bohužel často léčena pouhou substitucí fyziologickým roztokem, která bude v lepším případě bez většího efektu, v horším případě jí můžeme pacienta i poškodit. U chronických poruch je nutné dodržet velmi pozvolnou úpravu natremie pro nebezpečí vzniku osmotického demyelinizačního syndromu.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Otakar Pšenička
otakar.psenicka@vfn.cz
3. interní klinika 1. LF UK a VFN, Praha
U Nemocnice 504, 128 00 Praha – Nové Město
Cit. zkr: Vnitř Lék. 2022;68(8):E23-E28
Článek přijat redakcí: 2. 9. 2022
Článek přijat po recenzích: 21. 11. 2022
Sources
1. Spasovski G, Vanholder R, Allolio B et al. Hyponatraemia Guideline Development Group. Clinical practice guideline on diagnosis and treatment of hyponatraemia. Eur J Endocrinol. 2014 Feb 25;170(3):G1-47.
2. Upadhyay A, Jaber BL, Madias NE. Epidemiology of hyponatremia. Semin Nephrol. 2009 May;29(3):227-38.
3. Lu H, Vollenweider P, Kissling S et al. Prevalence and Description of Hyponatremia in a Swiss Tertiary Care Hospital: An Observational Retrospective Study. Front Med (Lausanne). 2020 Sep 11;7 : 512.
4. Gill G, Huda B, Boyd A et al. Characteristics and mortality of severe hyponatraemia - --a hospital‑based study. Clin Endocrinol (Oxf). 2006 Aug;65(2):246-9.
5. Katrangi W, Baumann NA, Nett RC et al. Prevalence of Clinically Significant Differences in Sodium Measurements Due to Abnormal Protein Concentrations Using an Indirect Ion‑Selective Electrode Method. J Appl Lab Med. 2019 Nov;4(3):427-432.
6. Hoorn EJ, Halperin ML, Zietse R. Diagnostic approach to a patient with hyponatraemia: traditional versus physiology‑based options. QJM. 2005 Jul;98(7):529-40.
7. Fenske W, Maier SK, Blechschmidt A et al. Utility and limitations of the traditional diagnostic approach to hyponatremia: a diagnostic study. Am J Med. 2010 Jul;123(7):652-7.
8. Sherlock M, Thompson CJ. The syndrome of inappropriate antidiuretic hormone: current and future management options. Eur J Endocrinol. 2010 Jun;162 Suppl 1:S13-8.
9. Jiskra J. Hyponatremie: Diagnostický postup a nové léčebné možnosti. Interní Med. 2012;14(8 a 9):312-317.
10. Verbalis JG, Goldsmith SR, Greenberg A e tal. Diagnosis, evaluation, and treatment of hyponatremia: Expert panel recommendations. Am J Med. 126[Suppl 1] S1–S42,2013
11. Rozen‑Zvi B, Yahav D, Gheorghiade M et al. Vasopressin receptor antagonists for the treatment of hyponatremia: Systematic review and metaanalysis. Am J Kidney Dis 56 : 325–337, 2.
12. Gankam Kengne F, Couturier BS, Soupart A et al. Urea minimizes brain complications following rapid correction of chronic hyponatremia compared with vasopressin antagonist or hypertonic saline. Kidney Int. 2015 Feb;87(2):323-31.
13. Liamis G, Filippatos TD, Elisaf MS. Evaluation and treatment of hypernatremia: a practical guide for physicians. Postgrad Med. 2016;128(3):299-306.
14. Lindner G, Funk GC. Hypernatremia in critically ill patients. J Crit Care. 2013 Apr;28(2):216. e11-20.
15. Funk GC, Lindner G, Druml W et al. Incidence and prognosis of dysnatremias present on ICU admission. Intensive Care Med. 2010 Feb;36(2):304-11.
16. Hooper L, Abdelhamid A, Attreed NJ et al. Clinical symptoms, signs and tests for identification of impending and current water‑loss dehydration in older people. Cochrane Database Syst Rev. 2015 Apr 30;2015(4):CD009647.
17. Christ‑Crain M, Winzeler B, Refardt J. Diagnosis and management of diabetes insipidus for the internist: an update. J Intern Med. 2021 Jul;290(1):73-87.
18. Hillier TA, Abbott RD, Barrett EJ. Hyponatremia: evaluating the correction factor for hyperglycemia. Am J Med. 1999 Apr;106(4):399-403.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2022 Issue E-8
-
All articles in this issue
- Sklerotizace cystických uzlů štítné žlázy absolutním alkoholem v České republice
- Liddleův syndrom
- Jak přesvědčit pacienta odmítajícího kolonoskopické vyšetření – kvalitativní studie
- Vzácná příčina obstrukčního ikteru u mladého pacienta
- Diferenciální diagnostika hyponatremie a hypernatremie
- Životní jubileum prof. MUDr. Miroslava Součka, CSc.
- 70 let prof. MUDr. Štěpána Svačiny, DrSc., MBA
- Zemřel profesor MUDr. Zbyněk Píša, CSc.
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diferenciální diagnostika hyponatremie a hypernatremie
- Jak přesvědčit pacienta odmítajícího kolonoskopické vyšetření – kvalitativní studie
- Liddleův syndrom
- Sklerotizace cystických uzlů štítné žlázy absolutním alkoholem v České republice
