Vzácná příčina obstrukčního ikteru u mladého pacienta
Rare cause of obstructive icterus in a young patient
In this case report is discussed the diagnosis of papillary carcinoma in the case of a patient in whose age the occurrence of the disease is very rare. The patient underwent a series of non-invasive and invasive examinations, the results of which eventually led to a surgical solution of the suspected lesion (Wipple’s procedure). Histological examination of the resection confirmed mixed type ampular adenocarcinoma. In the context of this finding, the results of the examination, their information value, interpretation and mutual interaction are discussed. In the postoperative period, the patient suffered from gastrointestinal bleeding, subileum and poor postoperative healing. After hospitalization, the patient was transferred to oncology care and indicated for genetic testing.
Keywords:
obstructive icterus – familial adenomatous polyposis – carcinoma of the papilla of Vater – Whipple procedure
Authors:
Marie Kundratová
Authors‘ workplace:
Gastroenterologické oddělení, Oblastní nemocnice Mladá Boleslav, a. s.
Published in:
Vnitř Lék 2022; 68(E-8): 18-22
Category:
Case reports
doi:
https://doi.org/10.36290/vnl.2022.117
Overview
V této kazuistice je řešena diagnostika karcinomu Vaterovy papily na případu pacienta, v jehož věku se onemocnění vyskytuje velmi vzácně. Pacient prošel sérií neinvazivních a invazivních vyšetření, jejichž výsledky nakonec vedly k chirurgickému řešení suspektní léze (Whippleova operace). Histologické vyšetření resekátu potvrdilo ampulární adenokarcinom smíšeného typu. V kontextu tohoto nálezu jsou diskutovány výsledky vyšetření, jejich informační hodnota, interpretace a vzájemná interakce. V pooperačním období pacient trpěl krvácením do gastrointestinálního traktu, subileem a špatným hojením rány. Po ukončení hospitalizace byl pacient předán do onkologické péče a indikován ke genetickému vyšetření. Klíčová slova: familiární adenomatózní polypóza, karcinom Vaterovy papily, obstrukční ikterus, Whippleova operace.
Klíčová slova:
obstrukční ikterus – familiární adenomatózní polypóza – karcinom Vaterovy papily – Whippleova operace
Úvod
Na konkrétním případu pacienta s karcinomem Vaterovy papily chceme demonstrovat problematiku diagnostiky této poměrně vzácné choroby. Většinu nádorů ampulární oblasti D2 duodena tvoří adenokarcinomy (až 75 % nálezů), zhruba 20 % reprezentují benigní adenomy a zbytek připadá na vzácnější formy nádorů (1–3). Nicméně nádory Vaterovy papily tvoří jen asi 0,2–1 % nádorů gastrointestinálního traktu a obecně ampulomy způsobují 15–20 % obstrukcí žlučových cest (1,3–5). Věkový medián záchytu onemocnění je 72 let a 50 % případů spadá do intervalu 64–79 let (3). Roční incidence ampulomů ve zdravé populaci je 4–10/1 000 000 (3, 6). Častější je výskyt onemocnění v mužské populaci (55 %) (3).
Karcinomy Vaterovy papily se vyskytují ve dvou variantách. Intestinální typ ampulomu je charakteristický tubulární strukturou, vysokým obsahem adenomatózní složky, nízkou agresivitou progrese a nízkou tendencí k lymfangioinvazi. Pankreatobiliarní typ ampulomu je oproti tomu charakteristický nízkou adenomatózní komponentou, vysokou agresivitou perineurálního růstu a časnou invazí do lymfatických uzlin (1, 7).
Benigní adenom je typickým předstupněm adenokarcinomu. Maligní transformace adenomu jsou poměrně časté a vyskytují se u 30–65 % adenomů (8). Adenomy histologicky klasifikujeme na tubulární, tubulovilózní a vilózní. Nejvyšší riziko maligní transformace mají vilózní typy. Tato transformace však nemusí být zachycena při klešťové biopsii, falešně negativní výsledky jsou popisovány u 16–60 % případů (9).
Pacienti s adenomem Vaterovy papily mají možnosti odstranění léze chirurgickou hemipankreatoduodenektomií (Whippleova operace), chirurgickou lokální excizí (chirurgická ampulektomie) nebo endoskopickou ampulektomií. Pacientům s prokázaným a nebo suspektním karcinomem Vaterovy papily je indikována hemipankreatoduodenektomie nebo endosonograficky navigovaná paliativní drenáž. Chirurgická řešení jsou indikována u velkých adenomů (větší než 2–3 cm), u adenomů s ložisky karcinomu, u postižení spádových uzlin nebo při šíření do žlučovodu nebo pankreatického vývodu (9). Hemipankreatoduodenektomie má větší pravděpodobnost kompletního odstranění a téměř nulové riziko rekurence, ale je zatížena větší letalitou zákroku (5 %) (10). Chirurgická ampulektomie má nižší mortalitu, nicméně riziko rekurence dosahuje až 50 % (9). Endoskopická ampulektomie je indikována u pacientů s menšími lézemi bez ložisek karcinomu a u pacientů, kde nelze přistoupit k chirurgickému řešení. Riziko rekurence u endoskopické ampulektomie se pohybuje mezi 0–33 % (9). Nejčastější komplikací je vznik pankreatitidy, perforace, krvácení, cholangoitida a stenóza papily. Endoskopická paliativní léčba se provádí zavedením stentu do žlučovodu s cílem odstranění biliární obstrukce.
Popis případu
Muž 31 let, dosud bez interních onemocnění, byl vyšetřen primárně na Lékařské pohotovostní službě pro bolesti zad a febrilie, kde byl nález uzavřen jako suspektní infekce močových cest, nasazena antibiotika a doporučena následná kontrola u praktického lékaře. Následující den přišel pacient na Urgentní interní příjem ONMB (Oblastní nemocnice Mladá Boleslav) pro náhle vzniklý ikterus kůže a sklér, intermitentní bolesti břicha v oblasti epigastria a pravého podžebří, pruritus celého těla a několik dní trvající febrilie kolem 39°C doprovázené zimnicemi a třesavkami. Pacient trpěl v předchorobí asi měsíc nechutenstvím, ale nezvracel a nezaznamenal váhový úbytek. Pro bolesti zad užíval analgetika typu NSA (nesteroidní antirevmatika) a teploty tlumil paracetamolem v běžných dávkách.
Pacientovi byly provedeny odběry krve s nálezem elevace jaterních testů s převahou obstrukčních (ALT 12,57 μkat/l, AST 5,80 μkat/l, ALP 22,21 μkat/l, GMT 33,72 μkat/l), hyperbilirubinemie (79 mmol/l), mírně zvýšených zánětlivých parametrů (CRP 40,1 mg/l) a mikrocytární hypochromní anémie (hemoglobin 95 g/l, MCV 68,0 fl, MCH 20,7 pg), prokalcitonin byl negativní. Onkomarkery CA19-9 a AFP byly v normě, CEA (4,1 μg/l) byl mírně zvýšený. Vzhledem k pacientově udávané cestovatelské anamnéze do Ománu bylo pomyšleno na možnost infekční etiologie. Proto byly provedeny odběry na infekční hepatitidy, které toto podezření vyloučily.
Pacientovi byl proveden ultrazvuk břicha s nálezem dilatovaných extra i intrahepatálních žlučovodů se zesílením jejich stěny, ductus hepatocholedochus dosahoval šíře až 15 mm, žlučník byl se zahuštěným obsahem a drobnými konkrementy. Ultrazvukový nález podporoval diagnózu akutní cholangoitis. Na základě výsledků vyšetření byl pacient přijat na lůžko interního oddělení k provedení ERCP (endoskopická retrográdní cholangiopankreatografie) a zahájení antibiotické terapie akutní cholangoitidy cefalosporiny 3. generace a byly mu podány intravenózně inhibitory protonové pumpy.
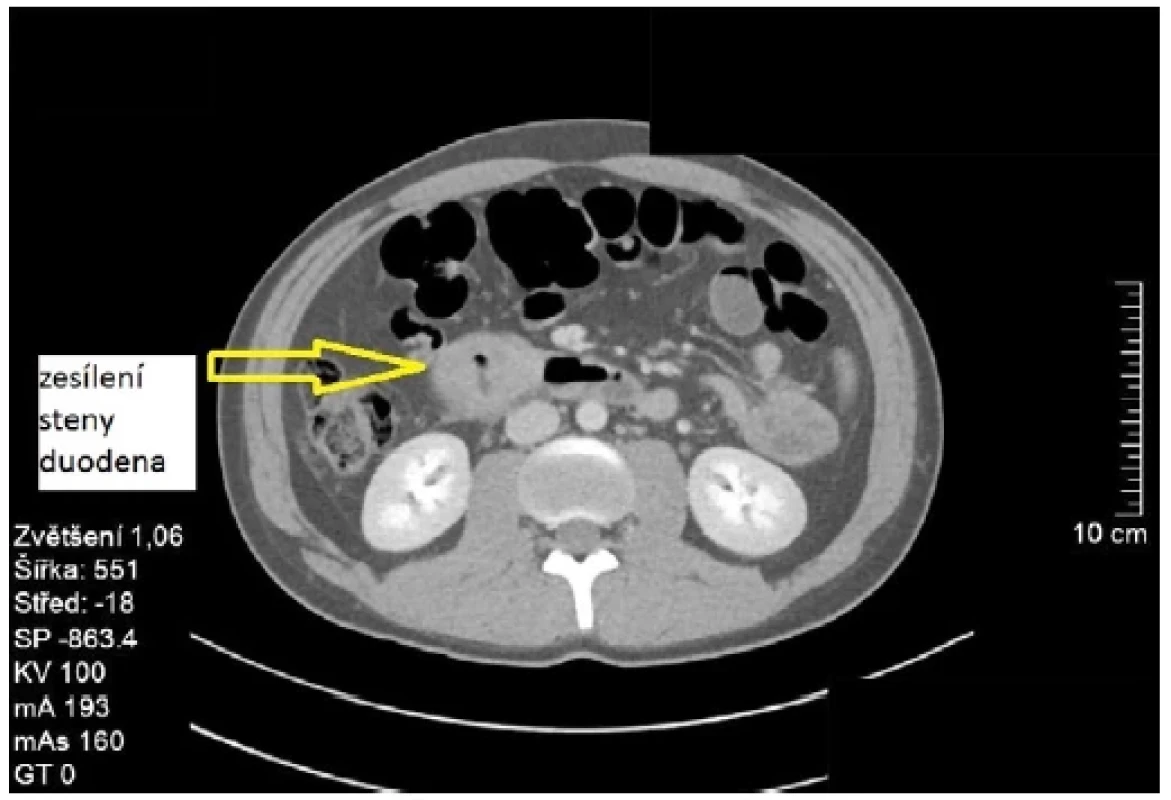
ERCP nebylo úspěšné pro stenózující vřed postbulbárního duodena. Proto bylo doplněno CT břicha a malé pánve, kde byla, kromě již zmiňovaných dilatovaných intra a extrahepatálních žlučovodů, popsána cirkulárně zesílená stěna D2 duodena zánětlivé či tumorózní etiologie (Obr. 1). Ta byla i příčinou stenózy terminálního choledochu. Ve vyšetřovaném rozsahu nebyla zaznamenána lymfadenopatie či metastázy.
Následně jsme se rozhodli pro gastroskopické vyšetření s biopsií vředové léze. Výsledek histologie byl vyhodnocen jako nízce diferencovaný (high grade) tubulovilózní adenom, bez známek kancerizace či invazivního růstu.
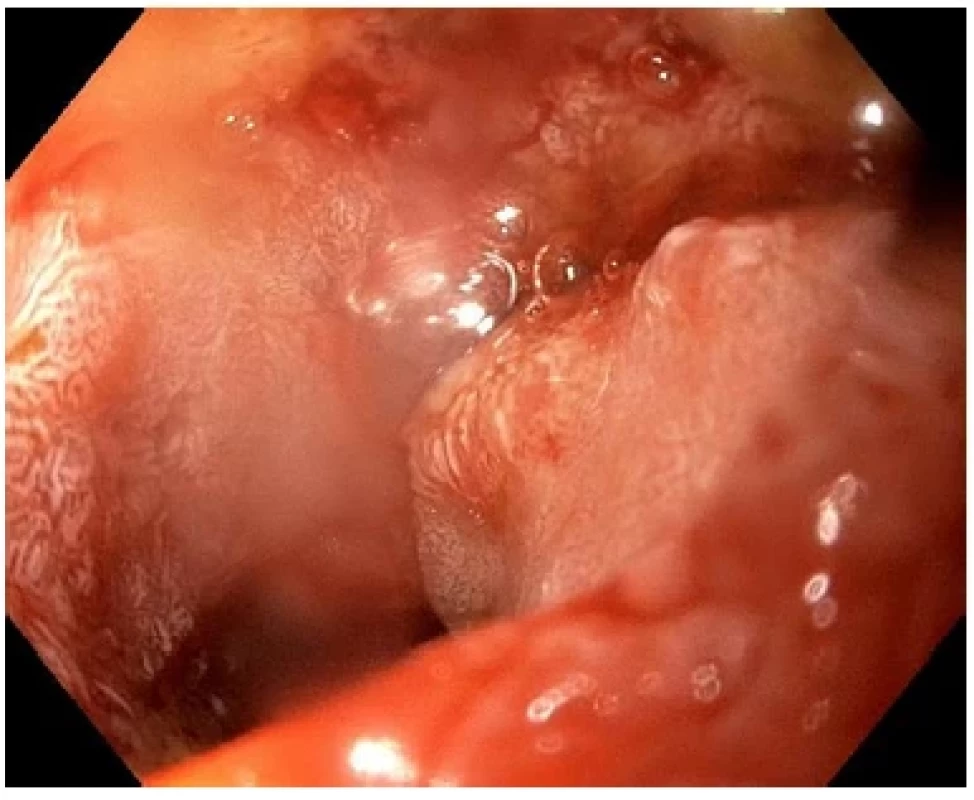
Pro laboratorní nárůst jaterních testů a bilirubinu byl pacient indikován k re‑ERCP k provedení drenáže žlučových cest a endoskopické ultrasonografii (EUS) na vyšším pracovišti (Nemocnice Jablonec nad Nisou). V apexu bulbu duodena byly zjištěny cirkulárně lokalizované typické vilózní, polypoidní hmoty stenózující lumen, zasahující až k papile, která byla těmito hmotami infiltrovaná (Obr. 2). Aborálně od papily byla již sliznice normálního vzhledu. Ductus choledochus byl v infiltrované papile pro kanylaci nedostupný. Vzhledem k již histologicky potvrzenému adenomu s high grade dysplazií byl nález jednoznačně indikován k chirurgickému řešení. Od endosonograficky navigované drenáže bylo tudíž odstoupeno. Po ERCP byl pacient bez klinických obtíží, ale laboratorně měl známky mírné iritace pankreatu s elevací CRP i prokalcitoninu. Proto mu byla provedena změna antibiotik na ciprofloxacin s metronidazolem.
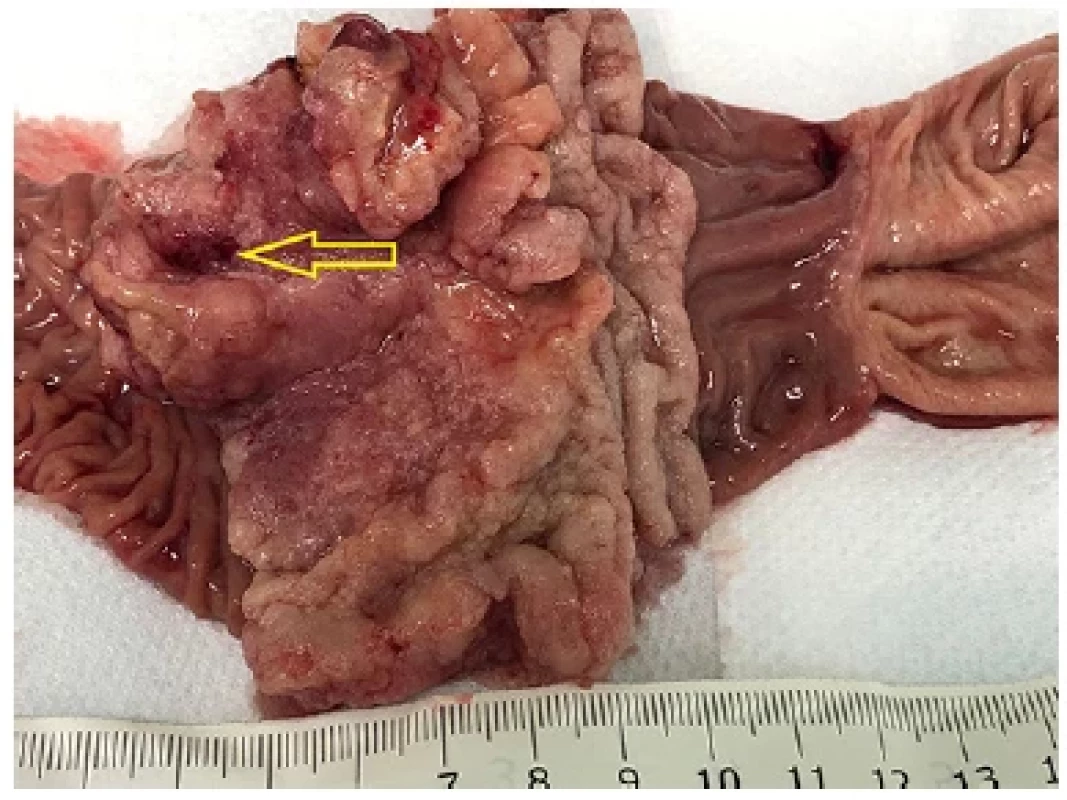
Pacient byl přeložen na chirurgické oddělení ONMB k provedení Whipple‑Kausch duodenohemipankreatektomie. Histologické vyšetření resekátu prokázalo středně diferencovaný, tubulárně a solidně uspořádaný ampulární adenokarcinom smíšeného intestinálního a pankreatobiliárního typu (Obr. 3). Adenokarcinom vznikl kancerizací high grade ampulárního adenomu. Byla zastižena perisphinkterická invaze a prorůstání karcinomu do submukózy duodena. Lymfatické uzliny byly bez nádorových změn.
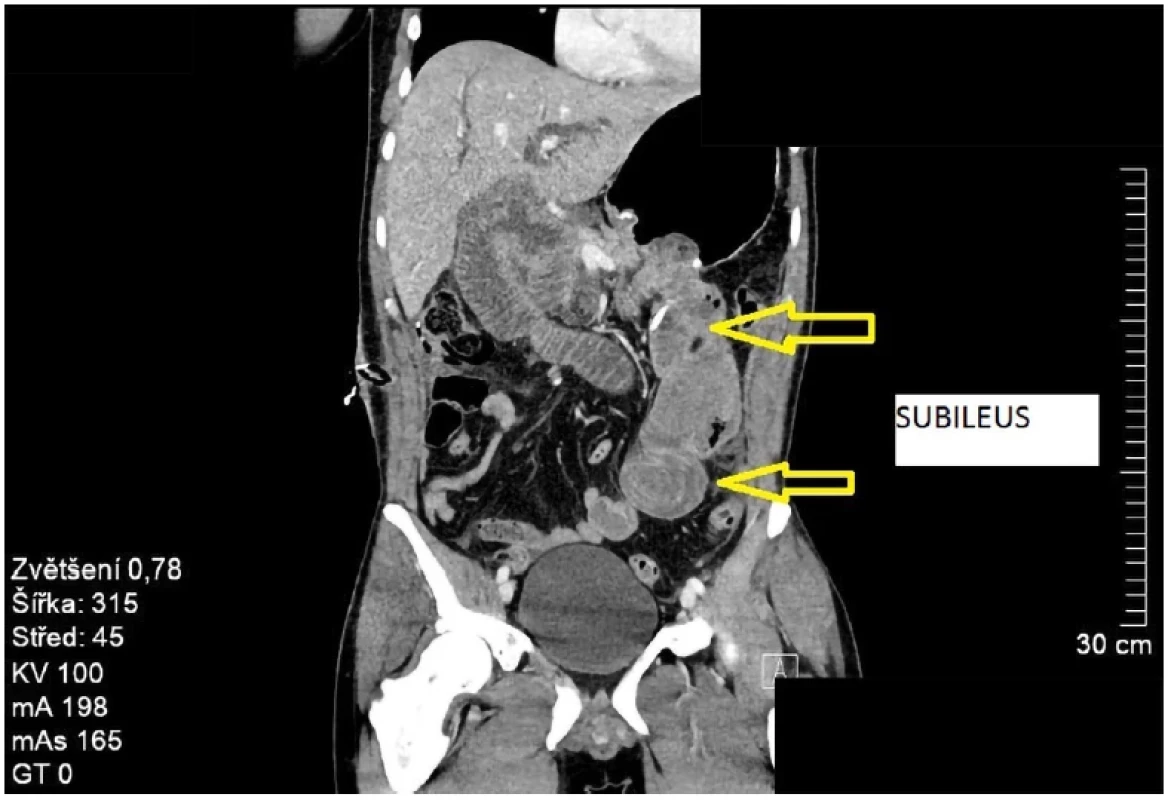
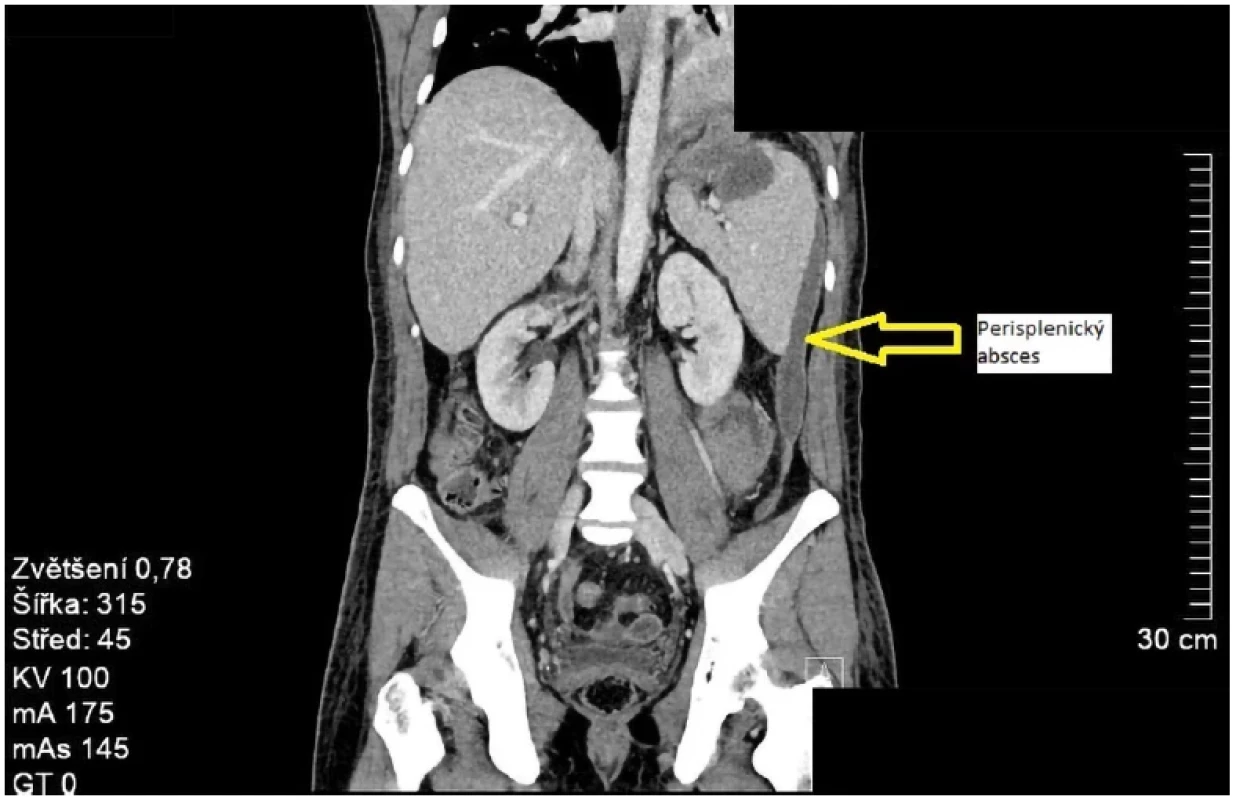
Pacient byl první týden po operaci v klinicky dobrém stavu, postupně vertikalizován, byla nasazena enterální a parenterální výživa, postupně obnovena pasáž a rušeny invaze. V druhém pooperačním týdnu došlo k akutnímu zhoršení stavu projevujícím se bolestmi břicha. V návaznosti na to bylo provedeno CT břicha a malé pánve s nálezem subileu tenké kličky (Obr. 4) napojené na žlučovody a gastrektázie. Zpět byla zavedena nazogastrická sonda, která odvedla hojné množství atonické tekutiny. Z operační rány byl vypuštěn drobný absces. Pro suspektní krvácení do gastrointestinálního traktu (GIT) byla indikována gastroskopie s nálezem koagul v žaludečním jezírku a kličce tenkého střeva, bez průkazu akutního krvácení. Vzhledem k hemodynamické stabilitě pacienta předpokládáme, že primárním zdrojem krvácení byla operační rána v kombinaci s preventivní dávkou LMWH (nízkomolekulární heparin). Proto byl pacientovi podán dicynon a snížena dávka LMWH. Pro opakované febrilní peaky a nález raného infektu v celém rozsahu laparotomické rány bylo doplněno nové CT, kde byly popsány polytopně ohraničené kolekce tekutiny vzhledu abscesů v podjaterní krajině, při žaludku, slezině, parakolicky vlevo a v pánvi (Obr. 5). Vedlejším nálezem byl fluidothorax vpravo a středně velký vlevo. Po konzultaci s ATB centrem byla provedena záměna antibiotik a hrudní punkce levého fluidotoraxu s odpuštěním 600 ml výpotku jantarové barvy. V následujícím období se stav pacienta lepšil, zánětlivé parametry postupně klesaly. Na kontrolním CT břicha byla povšechně výrazná regrese tekutinových kolekcí, včetně regrese pleurálního výpotku vlevo. Po pěti týdnech od operace byl pacient dimitován s naplánováním ambulantních kontrol na chirurgické, onkologické a gastroenterologické ambulanci. V době tvorby této kazuistiky pacient podstupoval adjuvantní chemoterapii a měl plánované genetické vyšetření k vyloučení hereditárních syndromů, které dosud nebyly v rodině zaznamenány.
Diskuze
Adenokarcinom Vaterovy papily ve věku 31 let je velmi raritní diagnózou (1, 6). Z dostupných populačních dat (3) plyne, že adenokarcinomy Vaterovy papily do věku 31 let představují nízké jednotky procent tohoto onemocnění. Roční incidence se v této věkové kategorii maximálně pohybuje v řádu 0,1/1 000 000. Primární vyšetření krve a sonografické vyšetření břicha se soustředila na eliminaci frekventovanějších diagnóz ikteru jako litiázy nebo infekčních hepatitid. Dilatace intra a extrahepatálních žlučových cest spolu s absencí jiných vysvětlujících patologií vedly k primárnímu podezření na akutní cholangoitidu. Následné ERCP a CT břicha identifikovaly lézi (zánět nebo suspektní tumor) duodena jako primární příčinu dilatace žlučových cest. Endoskopická biopsie této léze ji identifikovala sice jako benigní adenom, nicméně kleštičková biopsie odebírá tkáň pouze z povrchu léze, tudíž nedokáže spolehlivě vyloučit malignitu. Hlavní váhu pro další postup tak měl rozsah a vzhled léze a klinický obraz pacienta. Všechny tyto faktory, spolu s nemožností endoskopického řešení, vedly k jasné indikaci chirurgické intervence. Hemipankreatoduodenektomie Whippleovou operací je sama o sobě komplikovaným chirurgickým zákrokem, s letalitou až 5 % a častou pooperační morbiditou 20–40 % (10). Nejčastějšími pooperační komplikacemi jsou pankreatická píštěl, opožděná evakuace žaludku a krvácení. U pacientů s poruchou glukózové tolerance v předoperačním období je významné riziko pooperačního diabetu mellitu (10).
Většina karcinomů Vaterovy papily vzniká z adenomu jako premaligního prekurzoru. Obecně jsou ampulomy (benigní i maligní) určeny k resekci, ale její forma (chirurgická nebo endoskopická) závisí na charakteristikách ampulomu. Proto je často žádoucí co nejpřesnější diagnostika ampulomu. Obvykle první přímé potvrzení ampulomu poskytne gastroskopické vyšetření, které umožňuje morfologickou a histologickou diagnostiku. Pokud ampulom vychází z výstelky distálního pankreatického vývodu nebo z buněk distálního žlučovodu, je třeba pro morfologickou a histologickou diagnostiku užít ERCP a EUS s biopsií. ERCP také umožňuje vyloučení případné asociované cholelitiázy a zároveň umožňuje drenáž biliárních obstrukcí pomocí stentu. V případě neúspěšného nebo kontraindikovaného ERCP je možné zvolit u pacientů s dilatovanými žlučovými cestami vyšetření PTC (perkutánní transhepatická cholangiografie). Alternativní neinvazivní metodou k ERCP je MRCP (magnetická rezonance – cholangiopankreatikografie) (9). Pro zpřesnění stagingu, posouzení periampulárních lymfatických uzlin, rozsahu a invaze léze je nutné doplnit endoskopickou ultrasonografii. EUS lze také s výhodou použít pro navigaci FNAB (Fine‑Needle Aspiration Biopsy – biopsie tenkou jehlou), která umožňuje odběr tkáně z hlubších vrstev (6, 8). Vyšetření CT má význam pro posouzení operability stanovením předoperačního stagingu.
Jednoznačné rozlišení adenomu a karcinomu může poskytnout histologické vyšetření biopsií, nicméně je nutné uvažovat způsob a množství odebraných vzorků. Především kleštičkové biopsie provedené v rámci gastroskopie nebo ERCP mohou obsahovat jen benigní tkáň z povrchu léze, přestože hlubší vrstvy mohou vykazovat malignitu. Riziko falešné negativity lze do určité míry eliminovat vyšším počtem provedených biopsií, provedením endoskopické papilosfinkterotomie, popřípadě jiným typem odběru tkáně jako například kličkovou biopsií nebo FNAB.
Familiární adenomatózní polypoza (FAP) je významným faktorem zvyšujícím riziko výskytu ampulomu (7). U pacientů s FAP je výskyt ampulomu 200–300× častější oproti zdravé populaci a začíná se objevovat už o 20 let dříve (1, 6). Proto je především u mladších pacientů žádoucí genetické vyšetření k vyloučení FAP spolu s gastroskopickým a koloskopickým vyšetřením.
Závěr
Karcinomy Vaterovy papily jsou poměrně vzácné, nicméně jejich časná klinická manifestace v podobě obstrukce žlučových cest, spolu se správnou diagnostikou, vede k léčbě časných stadií onemocnění. Proto je prognóza relativně příznivá. Pětileté přežití po úspěšné resekci karcinomu bez postižení lymfatických uzlin je 65–80 % (6). Oproti tomu pokud dojde k postižení lymfatických uzlin, je pravděpodobnost pětiletého přežití jen 27 % (1).
Úspěšná léčba ampulomu vyžaduje těsnou multidisciplinární spolupráci mezi gastroenterologem, hepatobiliárním chirurgem, radiologem a patologem, kterou jsme zaznamenali i v naší kazuistice.
Obrazová dokumentace k této kazuistice byla užita se souhlasem chirurgického a radiodiagnostického oddělení ONMB.
KORESPONDENČNÍ ADRESA AUTORKY:
MUDr. Marie Kundratová
marie.kundratova@onmb.cz
Gastroenterologické oddělení, Oblastní nemocnice Mladá Boleslav, a. s.
třída Václava Klementa 147, 293 01 Mladá Boleslav
Cit. zkr: Vnitř Lék. 2022;68(8):E18-E22
Článek přijat redakcí: 26. 6. 2022
Článek přijat po recenzích: 1. 9. 2022
Sources
1. Zavoral M. Mařatkova Gastroenterologie. Karolinum: Praha 2021 : 912-916,975-976. ISBN 978-80-246-5002-9.
2. Krška Z. Albertova sbírka – Onemocnění slinivky břišní. We Make Media 2019 : 257-268. ISBN 978-80-87339-79-4
3. de Jong E, Geurts S, van der Geest L. A population‑based study on incidence, treatment, and survival inampullary cancer in the Netherlands. European Journal of Surgical Oncology 2021;47(7):1742-1749. DOI:https://doi.org/10.1016/j.ejso.2021. 02. 028
4. Neri V. Gastrointestinal Stomas. IntechOpen 2019. Radioimaging Diagnosis of Vaterian Ampulloma: Technique, Semiology, and Differential Diagnosis. ISBN 978-1-78984-186-2.
5. Ahn D, Bekaii‑Saab T. Ampullary Cancer: An Overview. Am Soc Clin Oncol Educ Book. 2014;112-115. doi:10.14694/EdBook_AM.2014. 34. 112.
6. Martínek J, Trunečka P, Bortlík M et al. Gastroenterologie a hepatologie v algoritmech. Maxdorf 2021 : 502-507. ISBN 978-80-7345-684-9.
7. Zádorová Z. Diagnostika a léčba ampulomů. Onkologie. 2018;12(2):74-77.
8. Yamada T. Textbook of Gastroenterology. 5th edition. Wiley‑Blackwell: Oxford 2009. ISBN 978-1-4051-6911-0.
9. Lukáš K, Hoch J. Nemoci střev. Grada: Praha 2018 : 166-170. ISBN 978-80-271-0353-9.
10. Trna J, Kala Z, Bohatá Š et al. Klinická pankreatologie. Mladá fronta: Praha 2016 : 167-210. ISBN 978-80-204-3902-4.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2022 Issue E-8
-
All articles in this issue
- Sklerotizace cystických uzlů štítné žlázy absolutním alkoholem v České republice
- Liddleův syndrom
- Jak přesvědčit pacienta odmítajícího kolonoskopické vyšetření – kvalitativní studie
- Vzácná příčina obstrukčního ikteru u mladého pacienta
- Diferenciální diagnostika hyponatremie a hypernatremie
- Životní jubileum prof. MUDr. Miroslava Součka, CSc.
- 70 let prof. MUDr. Štěpána Svačiny, DrSc., MBA
- Zemřel profesor MUDr. Zbyněk Píša, CSc.
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diferenciální diagnostika hyponatremie a hypernatremie
- Jak přesvědčit pacienta odmítajícího kolonoskopické vyšetření – kvalitativní studie
- Liddleův syndrom
- Sklerotizace cystických uzlů štítné žlázy absolutním alkoholem v České republice