Vliv moderních nefarmakologických metod léčby kardiovaskulárních onemocnění na délku pracovní neschopnosti
Impact of modern non-pharmacological treatment methods of cardiovascular diseases of cardiovascular diseases on sick leave
The current study aimed at real-world behavior of treating physicians (general practitioners) at České Budějovice Hospital’s complex cardiovascular center as defined by § 54 of Act No. 187/2006 Coll. on health insurance, as amended in relation to the approval and length of sick leave for insured patients treated for predefined diagnoses with the most modern non-pharmacological methods. The catchment areas included the regional districts of South Bohemia, Pilsen and Vysocina, which comprise a population of approximately 800–900 thousand inhabitants.
In total, 14,245 patients were treated in the České Budějovice complex cardiovascular center between 2011 and 2014. Following the acquisition of relevant data from both the hospital database and the Ministry of Labor and Social Affairs databases, the final study sample consisted of 6,665 economically-active clients younger than 65 years of age. Only 956 (14.4%) clients utilized the institute for sick leave: 279 (4.2%) client registration cases were found, as were 677 (10.1%) allowance cases, for which sick leave benefits were paid to clients. The overall extent of paid sick leave benefits reached almost 24,5 million CZK, which amounts to approximately 36,150 CZK per client during the mean length of sick leave (93 ± 110 days).
Descriptive statistics for the actual period of temporary work incapacity according to selected cardiac DRGs, as well as the clinical cardiology diagnosis according to the International Classification of Diseases, version 10 (ICD-10), were elaborated upon. A separate analysis of clients with sick leave durations greater than 1 year was conducted and the reasons for extensive sick leave were clarified.
Finally, recommendations (standards) were proposed for an optimal period of temporary sick leave for individual groups based on ICD-10 clinical diagnoses of cardiology patients undergoing advanced non-pharmacological treatment. Maximum acceptable lengths of sick leave were calculated. In cases where the actual length of sick leave exceeds such limits, control mechanisms should be initiated to prevent any misuse of institutional sick leave.
Keywords:
cardiovascular diseases – invasive cardiology – sick leave – Czech Social Security Administration
:
A. Bulava 1,2; V. Kahoun 1; M. Šnorek 2; D. Gajdoštík 3
:
Jihočeská univerzita v Českých Budějovicích, Zdravotně sociální fakulta, České Budějovice
1; Kardiocentrum, Nemocnice České Budějovice
2; Ministerstvo práce a sociálních věcí, Praha
3
:
Reviz. posud. Lék., 19, 2016, č. 4, s. 131-142
:
Original Articles, Review Articles, Case Reports
Cílem studie bylo zjistit reálné chování ošetřujících a praktických lékařů ve vztahu k uznání a délce dočasné pracovní neschopnosti podle zákona č. 187/2006 Sb., zákon o nemocenském pojištění, v platném znění, u pacientů do 65 let věku léčených pro předdefinované klinické diagnózy za pomoci moderních nefarmakologických metod v Kardiovaskulárním centru Nemocnice České Budějovice, a. s. Spádová oblast zahrnovala Jihočeský kraj a přilehlé oblasti okolních krajů Vysočina a Plzeňského kraje, což dohromady představovalo oblast o velikosti přibližně 800–900 tisíc obyvatel.
Celkem bylo v období let 2011–2014 v komplexním kardiovaskulárním centru Nemocnice České Budějovice, a. s., léčeno 14 245 pacientů. Po filtraci relevantních dat a po spárování s údaji poskytnutými Českou správou sociálního zabezpečení byl vybrán cílový vzorek 6 665 ekonomicky aktivních klientů mladších 65 let. Bylo zjištěno, že dočasnou pracovní neschopnost z nich využilo pouze 956 pacientů (14,34 %): evidenčních případů bylo zaznamenáno 279 (4,2 %), dávkových případů s vypláceným nemocenským pak 677 (10,1 %). Celková výše vyplacených dávek nemocenského za sledované období činila 24,5 mil Kč, což představuje v průměru 36 150 Kč na jednoho klienta využívajícího institut dočasné pracovní neschopnosti v průměrné délce trvání 93 ± 110 dnů.
Autoři v článku představují podrobná deskriptivní data týkající se délky dočasné pracovní neschopnosti pro jednotlivé kardiologické diagnózy podle DRG bází a pro kardiologické diagnózy podle členění Mezinárodní klasifikace nemocí, verze 10 (MKN-10). Zvlášť byla provedena analýza pro klienty v dočasné pracovní neschopnosti trvající déle než 1 rok a byly zkoumány důvody takto dlouho trvající neschopnosti.
Řešitelé stanovili optimální a maximální dobu dočasné pracovní neschopnosti (standardy) pro nemocné léčené s vybranými kardiologickými onemocněními podle MKN-10 za pomocí moderních nefarmakologických metod. V případech, kdy dočasná pracovní neschopnost přesáhne stanovené limity, by měly být zahájeny kontrolní mechanismy zabraňující zneužití systému dávek nemocenské. Výsledky studie a její doporučení zahrnula Česká správa sociálního zabezpečení do své metodiky pro kontrolu posuzování dočasné pracovní neschopnosti ošetřujícími lékaři.
Klíčová slova:
kardiovaskulární onemocnění – invazivní kardiologie – dočasná pracovní neschopnost – Česká správa sociálního zabezpečení
ÚVOD
Článek seznamuje s výsledky projektu zadaného Technologickou agenturou České republiky, jehož řešitelem byla Jihočeská univerzita v Českých Budějovicích v týmu pod vedením doc. MUDr. Mgr. Alana Bulavy, Ph.D., se spoluřešiteli prof. JUDr. Vilémem Kahounem, Ph.D., a MUDr. Ing. Michalem Šnorkem, Ph.D. Zadání projektu připravilo Ministerstvo práce a sociálních věcí, odborným garantem projektu za MPSV byl MUDr. Dušan Gajdoštík.
Cílem projektu bylo zjistit chování ošetřujících a praktických lékařů ve vztahu k uznání a délce trvání dočasné pracovní neschopnosti u pojištěnců mladších 65 let, ošetřených intervenčními kardiologickými výkony v komplexním kardiovaskulárním centru Nemocnice České Budějovice, a. s. Spádovou oblastí byl Jihočeský kraj a přilehlé části kraje Vysočina a Plzeňského kraje (cca 800–900 000 obyvatel). Konkrétním výstupem projektu je zpracování deskriptivní statistiky skutečné doby dočasné pracovní neschopnosti podle vybraných klinických diagnóz podle Mezinárodní klasifikace nemocí, verze 10 (MKN-10) za sledované čtyři roky (2011–2014) a navržení metodického doporučení (standardů) optimální doby dočasné pracovní neschopnosti pro jednotlivé kardiologické diagnózy podle MKN-10, léčené moderními intervenčními postupy s ohledem na přítomné komorbidity a průběh hospitalizace (měřeno přítomností či absencí komplikací).
I. KLINICKÁ ČÁST
Problematika kardiovaskulárních onemocnění
Kardiovaskulární choroby představují dnes více než 50 % příčin úmrtí populace. V souvislosti s rozšířením tzv. civilizačních chorob, zejména hypertenze a diabetu, zůstává problematika kardiovaskulárních onemocnění v centru pozornosti poskytovatelů i plátců zdravotní péče. Spolu s ekonomickou vyspělostí se zvyšuje incidence obezity, s čímž souvisí zvyšování počtu nemocných s diabetem a arteriální hypertenzí, což společně s neustupujícím kuřáctvím (popř. i abúzem jiných návykových látek), sníženou fyzickou aktivitou a nárůstem psychických stresorů vede k nárůstu kardiovaskulární nemocnosti.
V České republice vznikl v roce 2010 ucelený kardiovaskulární program, kdy byla superspecia-lizovaná kardiovaskulární péče koncentrována do 11 komplexních kardiovaskulárních center. Obrovský rozvoj moderních kardiologických nefarmakologických léčebných metod v posledních 10 letech, které jsou dnes v České republice dobře dostupné, má za následek daleko rychlejší a efektivnější léčbu a možnost časnějšího návratu do ekonomicky aktivního života. Ačkoliv pro to zatím chybějí relevantní statistická data, nelze vyloučit, že se uvedený rozvoj léčebných metod dostatečně nepromítá do délky dočasné pracovní neschopnosti, kterou po propuštění z akutní péče dále vedou a ukončují především praktičtí lékaři. To by ve svém důsledku mohlo vést ke značným ekonomickým ztrátám.
V oblasti invazivní kardiologie dominují dvě velké subspecializace. Jednou je arytmologie (nauka o poruchách srdečního rytmu) a druhou je intervenční kardiologie, jejímž hlavním cílem je léčba ischemické choroby srdeční, nejrozšířenějšího onemocnění v civilizovaných zemích ekonomicky rozvinutého světa.
Poruchy srdečního rytmu
Poruchy srdečního rytmu (srdeční arytmie) jsou definovány jako poruchy tvorby nebo vedení elektrického vzruchu v myokardu. Pod pojmem arytmie se míní nejen nepravidelnost srdečního rytmu, ale i pravidelné rytmy, které nejsou sinusové, spolu s poruchami vedení vzruchu (např. AV blokády, raménkové blokády), stejně jako frekvenční odchylky, byť normálního rytmu (např. sinusová bradykardie s TF pod 50/min). Existují 4 základní mechanismy vzniku arytmií:
- abnormální automacie – elektrický vzruch vzniká jinde než v SA uzlu;
- porucha normální automacie – elektrický vzruch vzniká v SA uzlu, ale s jinou než normální frekvencí;
- spouštěná aktivita – ve fázi 3 nebo 4 akčního potenciálu vznikají depolarizační zákmity, které při dostatečné intenzitě otevřou v membráně kardiomyocytu napěťově řízené rychlé sodíkové kanály a dojde k plné depolarizaci buňky a
- reentry mechanismus – princip krouživého vzruchu.
Podle tepové frekvence lze arytmie rozdělit na bradyarytmie (TF < 50/min) a tachyarytmie (TF > 100/min), podle místa vzniku na supraventrikulární (vznikají v srdečních síních) a komorové (pro své udržení nepotřebují myokard síní, vznikají a udržují se výhradně v srdečních komorách), dále na vrozené a získané, na idiopatické a doprovodné u nejrůznějších strukturálních srdečních onemocnění.
Léčba arytmií je většinou komplexní. Obecně a velice zjednodušeně se dá říci, že bradyarytmie se léčí kardiostimulací (součást elektroimpulzoterapie) a tachyarytmie se léčí buď farmakologicky tzv. antiarytmiky, nebo invazivně tzv. radiofrekvenční (RF) katétrovou ablací. Komorové tachyarytmie patří k nejzávažnějším život ohrožujícím poruchám srdečního rytmu. Jejich vznik je často spojen s oběhovou zástavou a bezvědomím. Léčí se proto kromě farmakoterapie implantací tzv. kardioverterů-defibrilátorů (ICD), což je opět součást srdeční elektroimpulzoterapie.
Radiofrekvenční katétrové ablace
Podstatou je ireverzibilní poškození nebo zničení kritické anatomické oblasti, která je zodpovědná buď za vznik, nebo za udržení arytmie. Jako zdroje energie ničící tkáň se v současné době používá nejčastěji radiofrekvenční (RF) proud nebo kryotermie (zničení tkáně mražením). Jiné zdroje energie, jako např. laser nebo vysoce energetický fokusovaný ultrazvuk, se dnes používají raritně, spíše v rámci výzkumných úkolů. Principem RF ablace je ohřev tkáně procházejícím elektrickým proudem o frekvenci 500–750 kHz (obr. 1), kdy elektrický proud prochází tkáněmi pacienta mezi hrotem ablačního katétru a plošnou indiferentní elektrodou. Ta bývá obvykle nalepena na pacientových zádech. Hustota RF proudu je nejvyšší v místě kontaktu hrotu ablačního katétru se srdečním endokardem. Dochází zde k rezistivnímu a následně i ke kondukčnímu ohřevu tkáně a vzniku koagulační nekrózy, která je pak v dalším hojení srdečního myokardu nahrazena postupně vazivem.
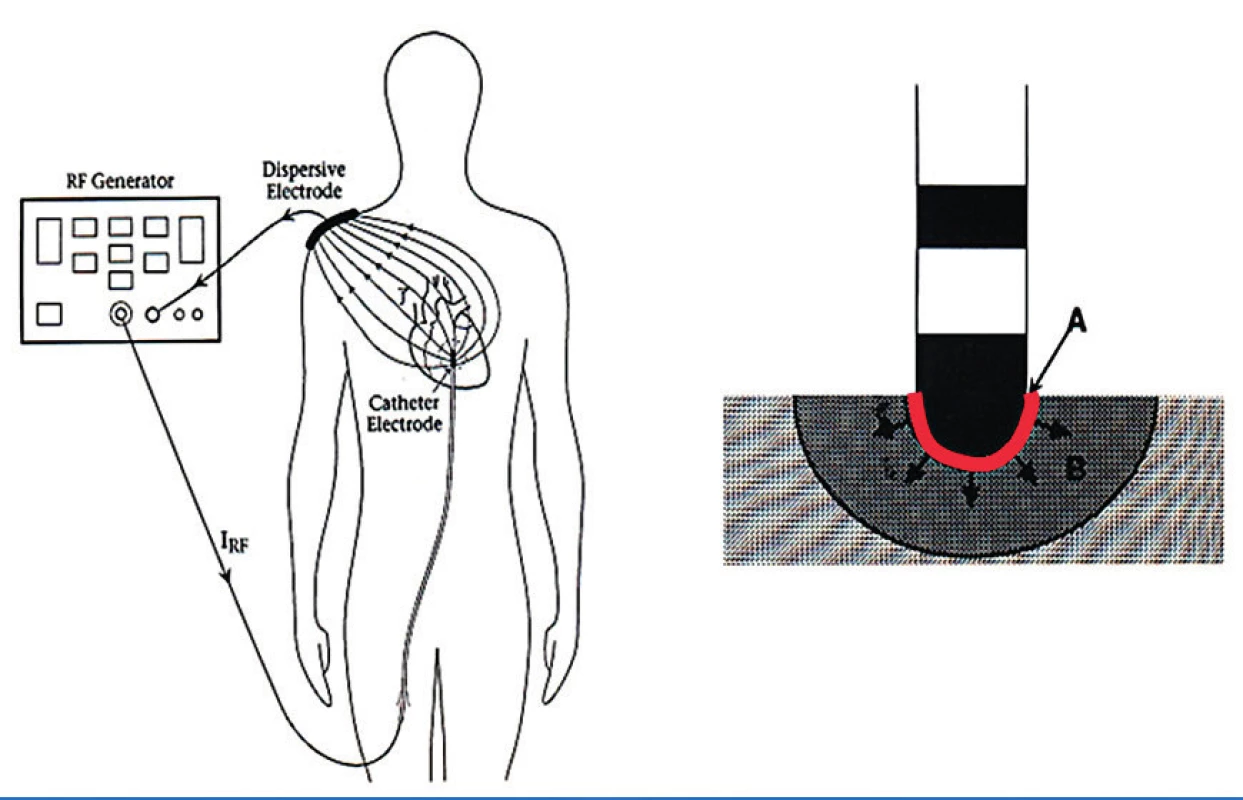
RF katétrové ablace, při nichž využíváme běžné mapování za pomocí RTG obrazu a snímaných elektrických signálů zevnitř srdečních dutin, nazýváme konvenční. RF katétrové ablace, u nichž využíváme trojrozměrné (3D) zobrazovací systémy (např. CARTO 3), zejména z důvodu komplexnosti a složitosti arytmogenního substrátu (např. u fibrilace síní, síňových či komorových tachykardií), nazýváme komplexní.
Elektroimpulzoterapie
Pod pojmem elektroimpulzoterapie rozumíme léčbu poruch srdečního rytmu voperováním přístroje, který danou arytmickou poruchu léčí sérií dodávaných elektrických impulzů (tzv. stimulací) nebo jednorázovým dodáním většího množství vysokovoltážové energie, která způsobí srdeční defibrilaci (tzv. šoková terapie, šok nebo též výboj). Podle charakteru a vlastností implantátů rozlišujeme zejména kardiostimulátory (KS), implantabilní kardiovertery-defibrilátory (ICD) a systémy pro srdeční resynchronizační léčbu (SRL).
Kardiostimulátory
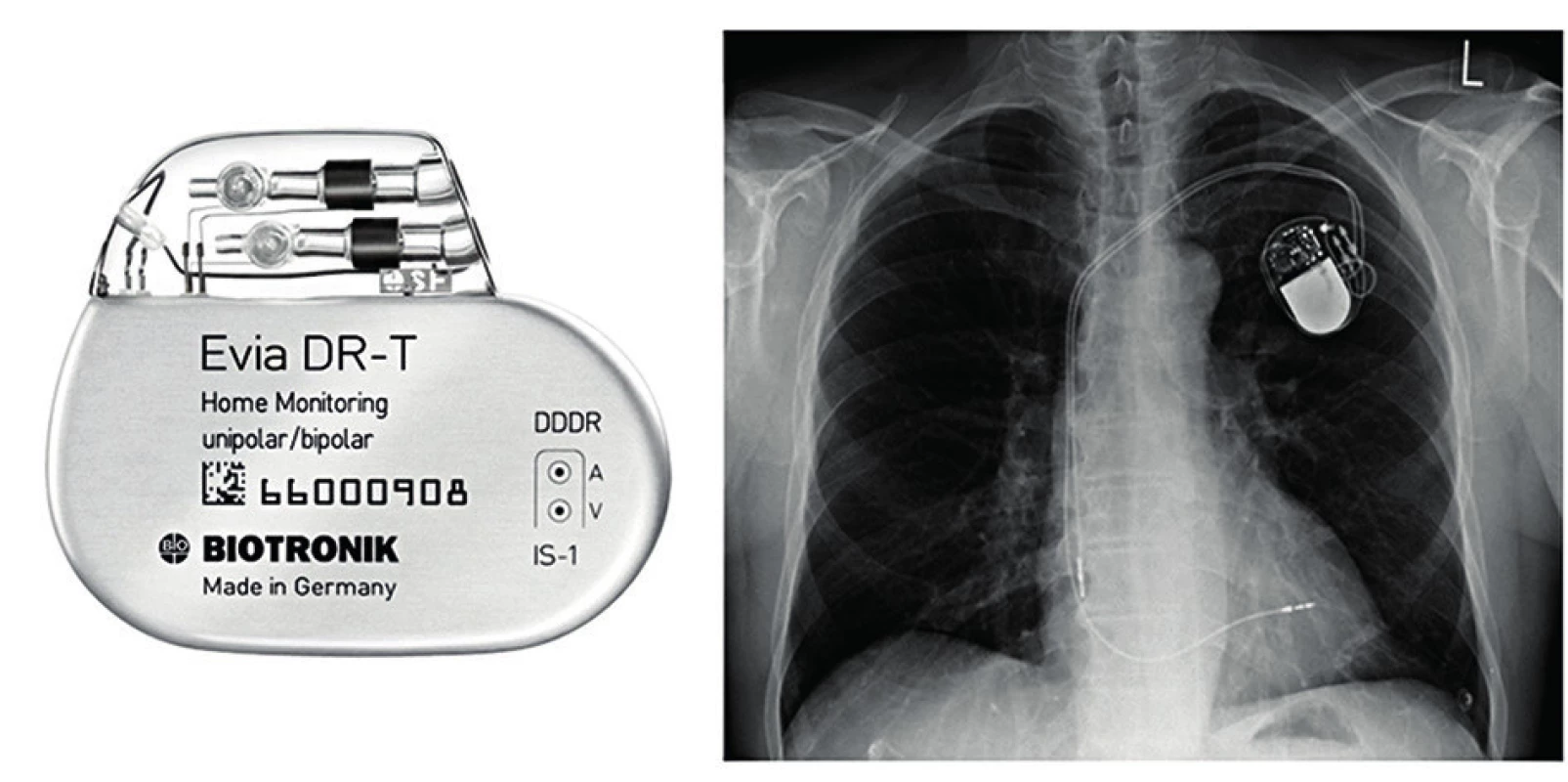
Kardiostimulátory (KS) se voperovávají nejčastěji do levé nebo pravé podklíčkové krajiny (obr. 2) a jsou spojeny s jednou nebo dvěma elektrodami, které se cestou podklíčkové žíly zavádějí do srdečních dutin (síní nebo komor). Obecně slouží k léčbě bradykardie. Rozlišujeme jednodutinové, dvoudutinové a biventrikulární (dvoukomorové). Jednodutinové mají pouze jednu elektrodu, která je zavedena buď do oblasti ouška pravé síně (síňová stimulace), nebo do oblasti hrotu či septa pravé komory (komorová stimulace). Dvoudutinový má elektrodu síňovou a komorovou. Biventrikulární, který dokáže stimulovat pravou i levou komoru, má většinou tři elektrody, dvě komorové a jednu síňovou. Používá se k tzv. srdeční resynchronizační léčbě srdečního selhání.
Implantabilní kardiovertery-defibrilátory
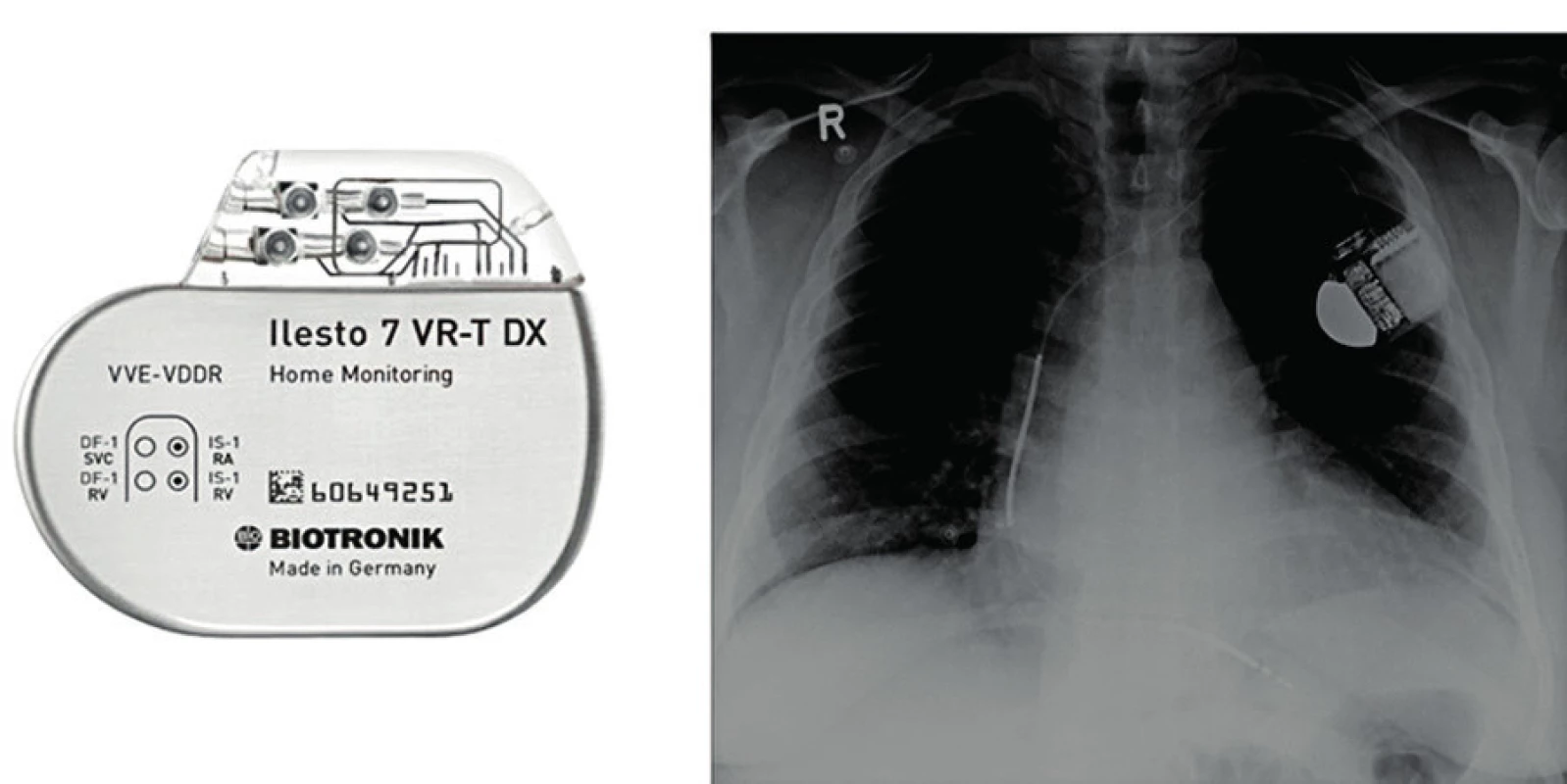
Implantabilní kardiovertery-defibrilátory (ICD) jsou přístroje, které kromě své kardiostimulační funkce umějí rozpoznat a léčit život ohrožující komorové tachyarytmie (komorové tachykardie, fibrilaci komor). Rovněž ICD přístroje se voperovávají nejčastěji do levé nebo pravé podklíčkové krajiny (obr. 3) a jsou spojeny s jednou nebo dvěma elektrodami, které se cestou podklíčkové žíly zavádějí do srdečních dutin. ICD přístroj neustále vyhodnocuje spontánní srdeční rytmus a pokud detekuje vznik maligní arytmie, dodá rychlou stimulační sekvenci (tzv. antitachykardický pacing, ATP), která arytmii ve velké většině případů nebolestivě zruší a pacient pocítí maximálně zatočení hlavy z důvodu sníženého srdečního výdeje při běžící arytmii před jejím ukončením ICD přístrojem. Pokud tato stimulační sekvence není úspěšná, ICD se začne nabíjet a po cca 5–6 sekundách dodá do srdce vysokovoltážový výboj (šok), který způsobí kardioverzi nebo defibrilaci a nastolí normální sinusový rytmus. Šoky jsou pro pacienty bolestivé, a proto se jim snažíme programováním ICD, popř. další léčbou (antiarytmika nebo katétrová ablace komorových dysrytmií), co možná nejvíce vyhnout.
ISCHEMICKÁ CHOROBA SRDEČNÍ
Kardiovaskulární mortalita díky zavedení a dostupnosti péče o pacienty s akutními formami ischemické choroby srdeční (ICHS) společně s postupným prosazováním primárně preventivních opatření od 90. let minulého století klesá, nicméně stále je v čele příčin úmrtí v ČR. Z tohoto pohledu lze stále hovořit o „epidemii“ kardiovaskulárních onemocnění. Problém je o to akutnější, že v populaci trvale roste počet diabetiků, což je jeden z hlavních rizikových faktorů ICHS (kromě kouření, obezity, hypertenze, hyperlipidémie atd.).
Koronarografické vyšetření a perkutánní koronární intervence
Koronarografické vyšetření je diagnostické vyšetření, které se provádí na katetrizačních sálech. Jejich hlavním vybavením je RTG přístroj a přístroje pro monitorování životních funkcí včetně defibrilátoru. Speciálním vybavením je např. intrakoronární ultrazvuk, přístroje pro překonání chronických okluzí apod. Pokud je při koronarografickém vyšetření nalezena stenóza věnčité tepny, většinou navazuje intervenční výkon zvaný perkutánní transluminální koronární angioplastika (PTCA, obr. 4). Dnes hovoříme častěji o tzv. perkutánních koronárních intervencích (PCI), které zahrnují prostou PTCA nebo PTCA s implantací stentu.
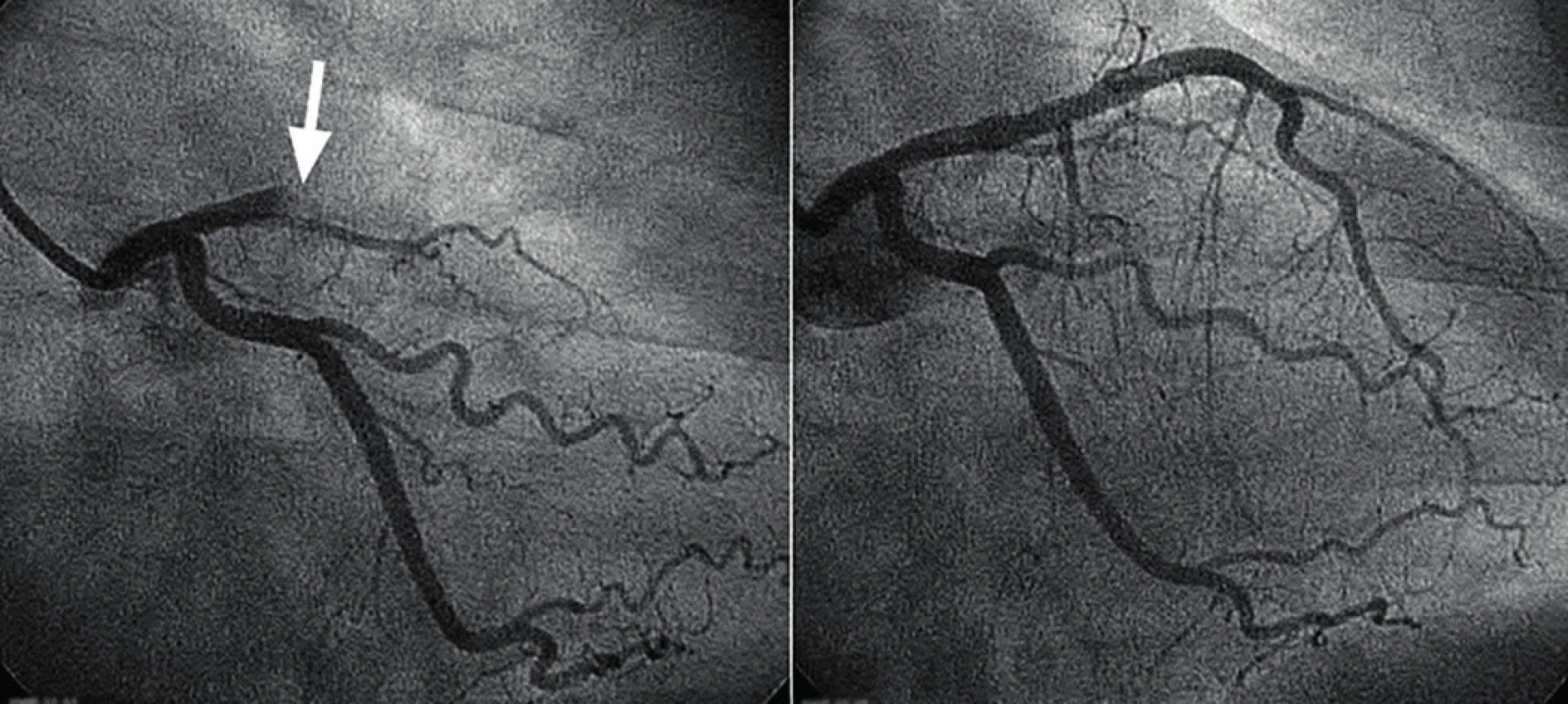
Stent je kovová výztuž, která se implantuje do úseku věnčité tepny postižené stenózou a zabraňuje jednak tzv. akutnímu elastickému recoilu (tj. znovu smrsknutí cévy po deflaci balonku), jednak restenóze způsobené endointimální proliferací (obr. 5). Rozlišujeme buď prosté metalické stenty (bare metal stenty – BMS), nebo stenty potažené některou z látek (většinou ze skupiny tzv. buněčných jedů), které zabraňují proliferaci endotelu (cévní výstelky) v místě implantovaného stentu, a sníží tak riziko restenózy. Hovoříme o tzv. drug-eluting stentech (DES). V dnešní době se používají i moderní resorbabilní stenty potažené cytostatiky.
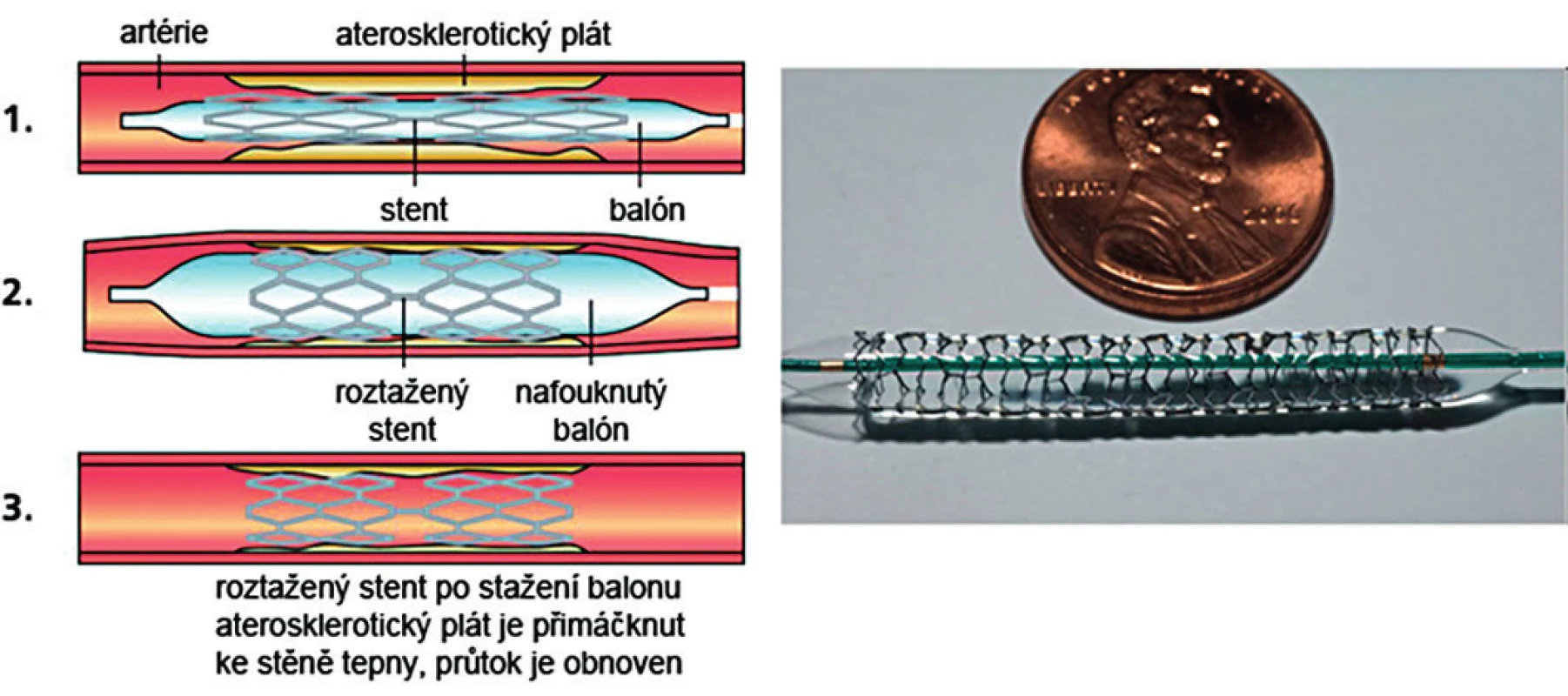
Jak diagnostický výkon, tak i vlastní intervenční výkon (angioplastika) se provádí buď přes pravou femorální tepnu, nebo dnes ve většině center také tzv. radiálním přístupem (punkce radiální tepny nedominantní horní končetiny). Výhodou radiálního přístupu je časná mobilizace pacienta, nevýhodou technické obtíže při složitějších angioplastikách a vyšší radiační zátěž vyšetřujícího lékaře.
Nefarmakologická léčba všech chronických forem ICHS zahrnuje koronarografické vyšetření a případnou revaskularizaci, pokud je nalezeno významné zúžení věnčité tepny (> 70 %). K vyšetření jsou dnes bez rozpaků indikováni všichni symp-tomatičtí nemocní nebo nemocní s klinickým podezřením na ICHS. Revaskularizaci lze provést buď metodou intervenční kardiologie (balonková angioplastika, většinou s implantací stentu), nebo kardiochirurgickou technikou z otevřeného hrudníku našitím aortokoronárního bypassu.
DEFEKTY SEPTA SÍNÍ A PERKUTÁNNÍ UZÁVĚRY
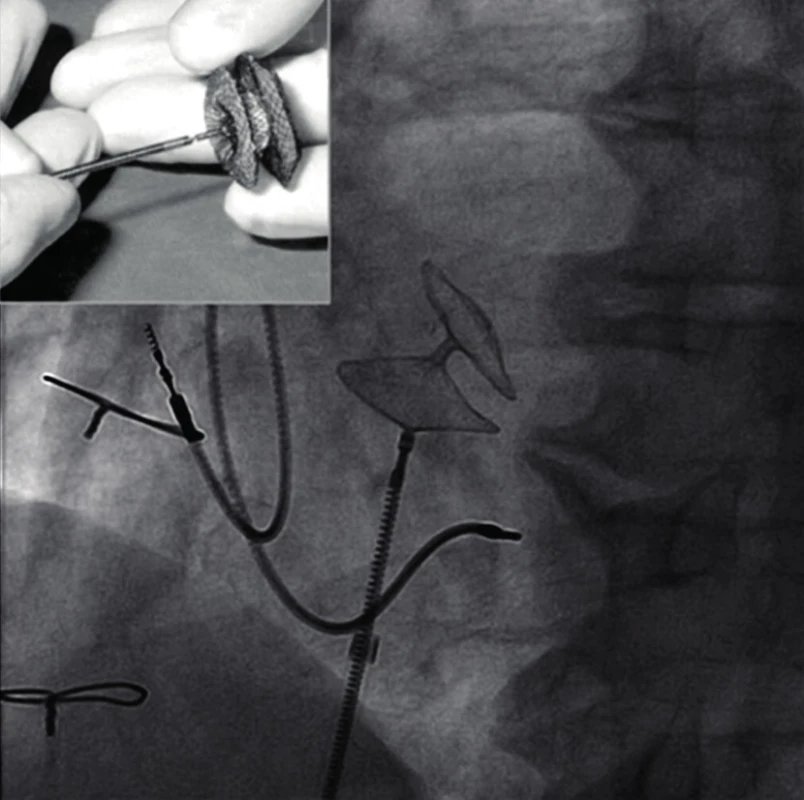
Defekty septa síní patří mezi nejčastější vrozené vývojové vady v dospělosti. Nejčastěji se nacházejí v místě fossa ovalis. Defekty septa diagnostikované v dospělosti jsou většinou málo hemodynamicky významné. Zkrat je většinou levo-pravý, a proto při významnější vadě dochází k objemovému přetížení pravé síně a pravé komory. Vada je dlouho asymptomatická, pokud se dostavují příznaky, pak dominuje dušnost, únava a palpitace ze síňových arytmií. Pokud je vada významná (zkrat ≥ 1,5 : 1), pak se později spolu se vznikem plicní hypertenze zkratový tok obrací (místo levo-pravého se objevuje tok pravo-levý). To představuje absolutní indikaci k operaci. Nevýznamné zkratové vady jsou indikovány k uzávěru u pacientů s paradoxními embolizacemi (trombus přes mezisíňové septum vycestuje do levé síně a odtud do velkého oběhu).
Léčba spočívá v kardiochirurgické operaci, kdy je defekt při operaci na otevřeném srdci uzavřen záplatou (většinou z perikardiální tkáně nebo z umělých materiálů, např. dakronu). Intervenční kardiologie dnes nabízí miniinvazivní techniku uzávěru defektu tzv. Amplatzerovým okluderem. Výkon se provádí přístupem z pravé femorální žíly tak, že se dlouhým vodičem nasonduje otvor v mezisíňovém septu, po něm se do levé síně přetáhne a postupně rozvine instrumentárium, které defekt z obou stran zcela překryje (obr. 6).
II. STATISTICKÉ SLEDOVÁNÍ
Metodika
Ke statistickému sledování byla použita analytická metoda sesbíraných dat. Nejprve byli identifikováni všichni klienti komplexního kardiologického centra v Českých Budějovicích (KKC ČB), kteří v letech 2011–2014 (včetně, tj. 4 roky) absolvovali některý z předem definovaných léčebných či diagnostických výkonů. KKC ČB pokrývá jako jediné v Jihočeském kraji poptávku po moderních kardiovaskulárních metodách léčby a v oblasti intervenční kardiologie i v oblasti arytmologické péče patří co do počtu výkonů i kvality péče mezi tři největší pracoviště v ČR. To bylo zárukou reprezentativního souboru a vzorku pacientů jednoho geografického a samosprávného celku (tj. kraje) a zajistilo sběr dat o počtu ošetřených obyvatel z přesně definované spádové oblasti v daném období. Tím je dán předpoklad, že takto získaná data jsou co do struktury poměrně homogenní.
Data klientů KKC ČB byla následně poskytnuta České správě sociálního zabezpečení (ČSSZ), a to v podobě zabraňující identifikaci onemocnění či poskytnuté léčby. Řešitel ČSSZ zajistil spárování události příslušného období hospitalizace a doplnil data týkající se doby dočasné pracovní neschopnosti (DPN) a skutečnosti, zda se jednalo jen o evidenční či dávkový případ, výši poskytnutých dávek v jednotlivých měsících a pracovní zařazení klientů. Následně byla data znovu spárována, vyčištěna a byla provedena kontrola adekvátního párování. Data byla testována v každé kategorii na přítomnost nevalidních údajů a numerických chyb. Z finální datové sestavy byla posléze odstraněna data těch klientů, kteří nebyli nalezeni v databázích ČSSZ, a také data klientů, jimž v době uzávěry statistického zpracování, tj. k 1. 4. 2015, DPN stále trvala.
Pro účely další analýzy byla data o pracovním zařazení sloučena do kategorií duševní pracovník (DUŠ) a manuální pracovník (MAN). Pokud nebylo povolání uvedeno, byla data pro některé specifické analýzy vyloučena. Celková vyplacená dávka nemocenského byla přepočítána na 1 den čerpané DPN. S finální databází pak bylo pracováno analytickými nástroji tak, aby data mohla být automatizovaně tříděna podle jednotlivých předdefinovaných kritérií a podle diagnostických kódů MKN-10. Statistické zpracování kvantitativních veličin zahrnovalo deskriptivní charakteristiku (průměr, medián, směrodatné odchylky), kvalitativní data jsou vyjádřena jako absolutní a relativní četnosti znaků. Porovnání spojitých proměnných mezi skupinami bylo provedeno Studentovým t-testem za předpokladu normality rozložení dat a Mannovým-Whitneyovým U-testem v případě nenormální distribuce. Srovnání kategoriálních dat bylo provedeno chí-kvadrát testem maximální věrohodnosti. Za statisticky významné byly považovány hodnoty p < 0,05.
VÝSLEDKY
V letech 2011–2014 bylo v KKC ČB ošetřeno celkem 14 245 klientů průměrného věku 65,5 ± 12,1 roku (minimum 16 let, maximum 97 let) spadajících do některé z předem definovaných DRG bází. Z této primární databáze byly odstraněny záznamy klientů s věkem v době vyšetření ≥ 65 let, neboť zde nebyl předpoklad ekonomické aktivity a čerpání DPN (n = 7479), záznamy klientů, kteří v době uzávěry (tj. k 1. 4. 2015) stále byli ve stavu DPN, neboť případy nebylo možno konkluzivně uzavřít (n = 39, všichni představovali dávkový případ DPN) a záznamy klientů, jejichž data nebyla nalezena v databázích ČSSZ (n = 62).
K finální analýze pro účely posuzování DPN tak byla získána data celkem od 6 665 klientů průměrného věku 55,5 ± 8,7 let. Z těchto 6 665 ekonomicky aktivních klientů mělo u ČSSZ záznam o vzniku dočasné pracovní neschopnosti (DPN) pouze 956 (14,4 %, obr. 7).
Takzvaný evidenční případ (bez nároku na nemocenské) vznikl u 279 klientů (4,2 %) a dávkový případ (nemocenské bylo vypláceno) vznikl u zbývajících 677 klientů (10,1 %). Jen malá část klientů podstupujících operační výkon pro některou ze sledovaných diagnóz využila institut DPN. V celém souboru to bylo pouze cca 14,4 % respondentů. Signifikantně největší relativní zastoupení klientů využívajících DPN bylo nalezeno u pacientů s akutním IM podstupujících PCI. Celková výše vyplacených dávek nemocenského za období sledování 4 let pro 677 klientů s nárokem na dávku v našem souboru činila pouze necelých 24,5 mil. Kč, tj. cca 36 150 Kč na 1 klienta při průměrné délce trvání DPN 93 ± 110 dnů. Stát jednomu pojištěnci se sledovanými kardiologickými diagnózami, který se nechal uznat práce neschopným, vyplatil na nemocenském v průměru 289 Kč denně. Z výsledků vyplynulo, že na nemocenských dávkách se vyplácejí větší částky pojištěncům s duševním typem povolání, kteří patřili k vyšším příjmovým skupinám, než pojištěncům vykonávajícím manuální práci. Tento jev byl statisticky průkazný (p < 0,001) napříč všemi diagnózami a výkony.
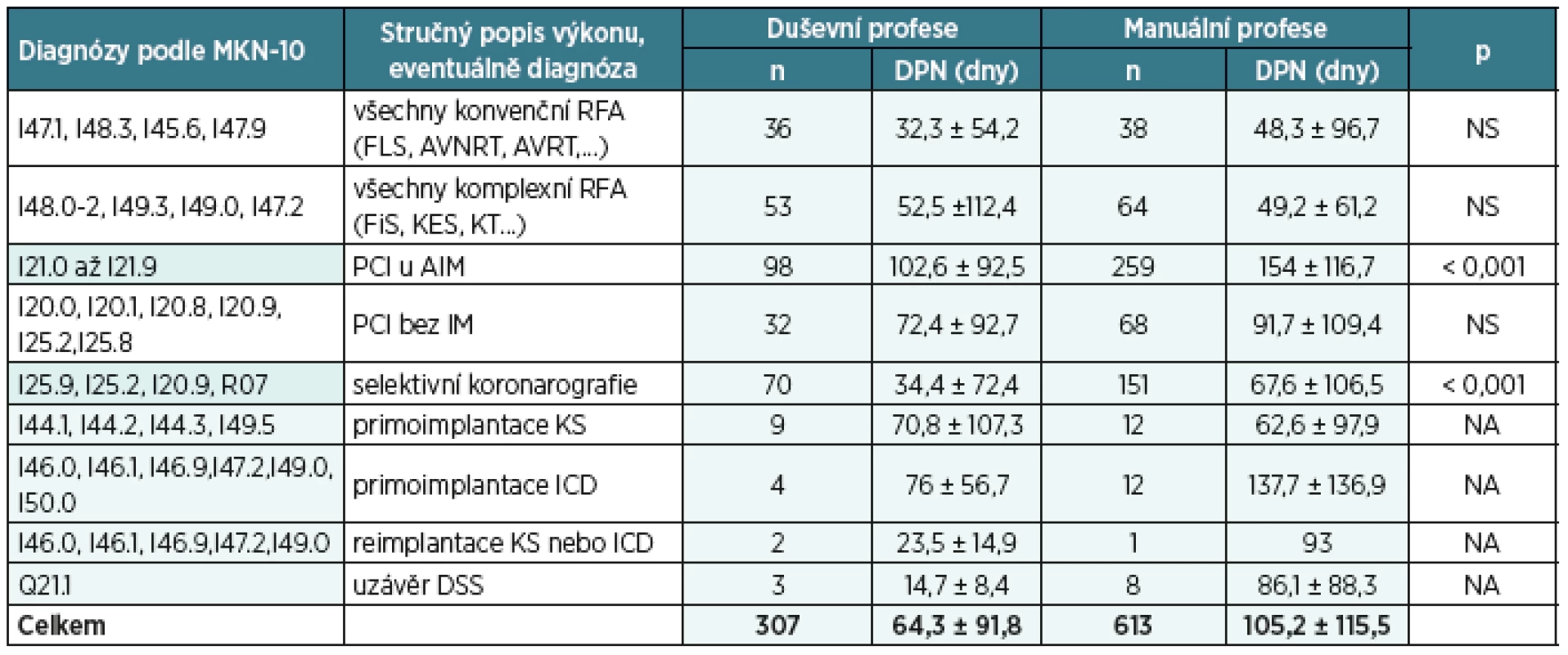
Klinické diagnózy (např. I05, I10 atd.), které byly kvůli malému počtu nehodnotitelné, byly z další analýzy vyřazeny. Po vyřazení nereprezentativních skupin zastoupených pouze několika pacienty a po sloučení DRG bází tak, aby odpovídaly jednotlivým klinickým diagnózám a také způsobu invazivní léčby, byly zjištěny průměrné délky DPN pro sledované diagnózy podle MKN-10, které sumarizuje tabulka 1. Délky DPN jsou spočítány zvlášť pro duševně a zvlášť pro manuálně pracující. Na tomto místě je nutné zdůraznit, že zde uvedená čísla vycházejí ze současné reálné klinické praxe za roky 2011–2014. Pro sledované diagnózy MKN-10 jsme dále uvedli tzv. maximální přípustnou délku trvání DPN (DPNmax).
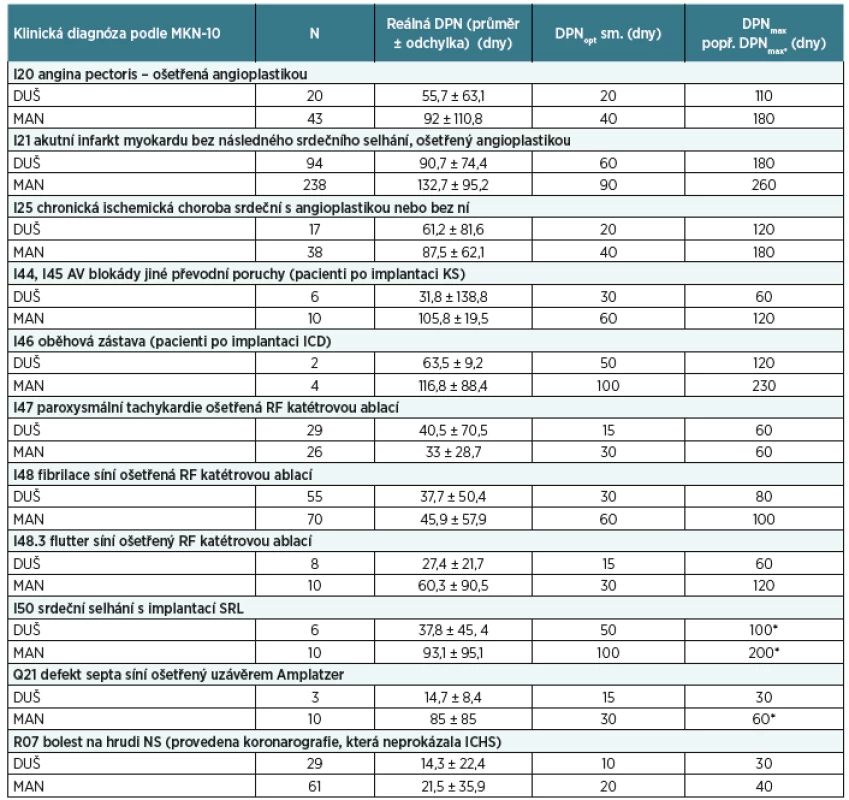
Maximálně přípustná délka DPN byla určena výpočtem jako dvojnásobek reálné průměrné hodnoty zaokrouhlené na celé desítky dnů. Pokud byla takto spočtená doba DPNmax pro manuálně pracující menší než pro pracující duševně, byla pro manuálně pracující považována za maximálně přípustnou délka DPNmax pro pracující duševně. Současně jako konsenzus expertů byla navržena tzv. optimální délka DPN (DPNopt). Ta byla navržena tak, aby podle názorů autorů u více než 90 % ekonomicky aktivních pojištěnců nebyla překročena, a to i za teoretické situace, kdy by všichni klienti ošetření příslušnou nefarmakologickou léčebnou metodou využili institut DPN bez ohledu na své individuální ekonomické dopady. Všechny tyto optimální hodnoty délky trvání DPN předpokládají nekomplikovaný průběh onemocnění a vlastního invazivního výkonu, i když v této studii se přítomnost vykázaných komorbidit či komplikací na reálné průměrné délce DPN ve skutečnosti neprojevila.
Ve sledovaném souboru pacienti s duševním charakterem povolání stonali téměř poloviční dobu ve srovnání se stejně „nemocnými“ pacienty vykonávajícími povolání charakteru převážně manuálního (34,4 ± 72,4 vs. 67,6 ± 106,5 dnů, p < 0,001, tab. 2). Takový rozdíl lze přes poměrně vysoké rozptyly souboru z medicínského hlediska pokládat za neopodstatněný, pokud v konkrétních případech vyloučíme jiné individuální faktory ospravedlňující takto dlouhou dobu DPN (tyto faktory však nebylo možné vzhledem k nutné anonymizaci dat u jednotlivců zkoumat).
DISKUSE
Na základě výsledků studie lze říci, že pacienti s kardiovaskulárními onemocněními, kteří podstupují moderní invazivní léčbu, se ve velké většině případů chovají z ekonomického pohledu racionálně. Ve sledovaném období jen necelých 15 % z nich využilo institut dočasné pracovní neschopnosti (DPN), který pro většinu ekonomicky aktivních lidí znamená významný propad příjmů. Více než 85 % pacientů absolvovalo invazivní kardiologické výkony bez čerpání DPN a absenci v pracovním procesu řešilo náhradním volnem, řádnou dovolenou, popř. dalšími instituty (indispoziční volno). Jen asi 10 % pojištěnců mělo DPN natolik dlouhou, že měli nárok na výplatu nemocenského. Ze zjištěných faktů lze přímo usuzovat, že pro většinu diagnóz, které jsme zkoumali, by stačila doba trvání DPN cca do 10 dnů u převážně duševně pracujících jedinců, u manuálně pracujících pak do dvou až tří týdnů, s výjimkou akutního infarktu myokardu ošetřeného direktní angioplastikou, kde by DPN měla trvat déle, a to podle závažnosti postižení koronárního řečiště, a dále srdečního selhání společně s pacienty po oběhové zástavě, kde je naopak zapotřebí velké míry individualizace.
Výsledky studie ukázaly, že zákonná úprava institutu DPN je v současné době pro stát velmi ekonomicky efektivní. Celkově vyplacená suma na nemocenském pro všechny ekonomicky aktivní kardiovaskulárně nemocné pacienty KKC ČB (celkem 6 665 pacientů) činila za 4 roky sledování jen necelých 24,5 mil. Kč, neboť jen jejich malá část institutu DPN využila a ještě menší část byla v DPN natolik dlouho, že jí vznikl nárok na nemocenské dávky. Jen necelých 5 % pojištěnců čerpalo nemocenské dávky po dobu delší než 1 rok, přičemž u drtivé většiny byl tento nárok medicínsky odůvodněný.
Reálná data současné klinické i posudkové praxe ukazují, že existuje obecný trend stonat déle, pokud pojištěnec vykonává manuální práci, což je v zásadě v souladu s medicínským pohledem za předpokladu, že stonání nepřesáhne jistou mez, od níž by již mohlo být považováno za účelové. To by mohl být např. případ pojištěnců podstupujících diagnostickou koronarografii bez dalšího terapeutického výkonu, kdy ve sledovaném souboru pacienti s duševním charakterem povolání stonali téměř poloviční dobu ve srovnání se stejně „nemocnými“ pacienty vykonávající povolání charakteru převážně manuálního.
METODICKÉ DOPORUČENÍ
Na základě výsledků studie byla pro sledování DPN u vybraných diagnóz po intervenční kardiologické léčbě doporučena tzv. optimální délka DPN (DPNopt) a maximální doba trvání DPN (DPNmax), viz výše výsledky. Obě doby jsou uvedeny zvlášť pro manuálně a duševně pracující pojištěnce (tab. 3). Komentář k doporučení sledování DPN u jednotlivých diagnóz v závislosti na intervenčních výkonech je uveden následně.
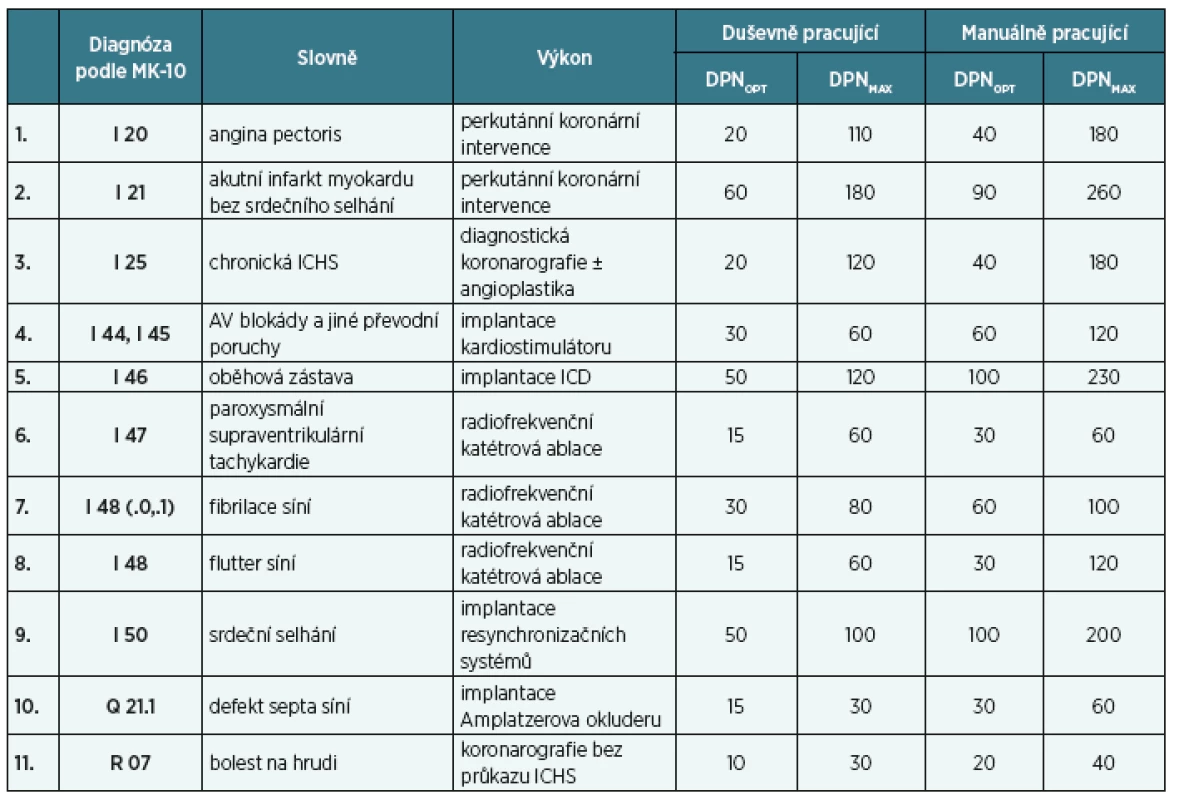
I 20 Angina pectoris ošetřená perkutánní koronární intervencí
Klienta po nekomplikovaném výkonu omezuje doba hojení tříselného vstupu do tepny, což je období cca 7–10 dnů. Někdy bývá nutné nastavení adekvátní farmakoterapie. Doba DPN může být delší, pokud revaskularizace není kompletní a pacient je plánován k dalším perkutánním koronárním intervencím.
I 21 Akutní infarkt myokardu bez následnéhosrdečního selhání ošetřený perkutánní koronární intervencí
Klienta po nekomplikovaném výkonu omezuje doba hojení tříselného vstupu do tepny, což je období cca 7–10 dnů, další omezení je dáno extenzivitou prodělaného infarktu. Většina pacientů se dnes dostane k otevření infarktové tepny do 6 hodin od vzniku potíží, a proto je rozsah srdeční nekrózy u velké části pacientů relativně malý. Pokud je revaskularizace provedena později, jsou výsledky horší a je nutná určitá adaptace a rehabilitace před zapojením se do pracovního procesu. Někdy je také indikována lázeňská léčba. Pacient musí změnit životní styl, dietetické zvyklosti a je mu nastavena příslušná farmakoterapie (beta-blokátory, ACE-inhibitory, statiny, antiagregační léčba apod.). Vzhledem k tomu, že u akutních IM se obvykle revaskularizuje jen infarktová tepna, může být doba DPN delší, pokud je postižení koronárního řečiště vícečetné, revaskularizace není kompletní a pacient je plánován k dalším elektivním intervencím. Míru disability ovlivňuje výsledná ejekční frakce levé komory srdeční (bez omezení při hodnotách ≥ 50 %), funkční klasifikace (bez omezení při klasifikaci NYHA I). Další limitace platí pro profesionální řidiče: podle platných doporučení České kardiologické společnosti (ČKS) nesmí profesionální řidiči vykonávat řízení motorových vozidel po dobu tzv. vyčkávacího období, což jsou 3 měsíce od prodělaného infarktu s tím, že po 6 měsících musí u svého kardiologa absolvovat opětovné vyšetření zátěžovým testem.
I 25 Chronická ischemická choroba srdeční s angioplastikou nebo bez ní
Pokud je postižení koronárního řečiště stacio-nární a intervenční léčba nebyla indikována, pak se jednalo o čistě diagnostický výkon (elektivní koronarografie) a pro pacienta se v zásadě ve srovnání s předchozím stavem nic nemění. Míra jeho disability zůstává stacionární, podobně jako schopnost (či neschopnost) vykonávat dosavadní práci. Klienta po nekomplikovaném výkonu omezuje pouze doba hojení tříselného vstupu do tepny, což je cca 7–10 dnů. Pokud je při koronarografii provedena intervence (angioplastika), pak pro tyto klienty platí v zásadě totéž, co pro pacienty s diagnózou I 20.
I 44 a I 45 AV blokády a jiné převodní poruchy po implantaci kardiostimulátoru
Míra disability je po implantaci kardiostimulátoru a kompletním zhojení rány podobná jako před implantací. Hojení rány per primam intentionem trvá zhruba 10–14 dnů. Samotná přítomnost kardiostimulátoru kvalitu života pacientů nezhoršuje. Výjimkou jsou klienti vykonávající těžkou manuální práci (zvedání břemen, výkopové práce apod.), klienti pracující s vysokonapěťovými systémy, klienti vystavení indukčním elektromagnetickým polím (např. v energetickém průmyslu, svářeči používající elektrický oblouk apod.). Zde hrozí elektromagnetická interference a porucha funkce stimulačního systému, což by v nejhorším případě u pacientů dependentních na kardiostimulaci mohlo vyvolat synkopu. Tyto práce jsou nositelům kardiostimulátorů zakázány. Další výjimku tvoří profesionální řidiči. Podle současných doporučení ČKS nesmí profesionální řidiči vykonávat řízení motorových vozidel po dobu 1 měsíce od implantace a pak je podmínkou pracovní způsobilosti správná funkce kardiostimulačního systému za současného splnění pravidelných kontrol v kardiostimulačním centru v intervalech minimálně 1krát ročně, eventuálně v kombinaci s dálkovým monitorováním.
I 46 Oběhová zástava – pacienti po implantaci ICD
Pacienti po oběhové zástavě, kteří byli resuscitováni a jimž byl voperován ICD, vyžadují individualizovaný přístup. Naše doporučení se v zásadě týká pouze pacientů, kteří příhodu náhlé srdeční smrti přečkali bez neurologického deficitu, do této skupiny lze zařadit i všechny pacienty, jimž byl ICD implantován v primární prevenci náhlé srdeční smrti. Pokud oběhová zástava byla léčena pozdě a pacienti trpí neurodeficitem, pak tato situace ospravedlňuje dlouhou dobu trvání DPN i s výhledem na uznání invalidity. Obecně platí to, co bylo řečeno v dg. I 44 a I 45 o kardiostimulátorech (doba hojení, exkluze pacientů pracujících v elektromagnetických polích či těžce manuálně pracujících). Implantace ICD obecně zhoršuje kvalitu života i možnost návratu do běžného pracovního procesu, která závisí na mnoha faktorech (mentální stav, ejekční frakce levé komory srdeční, funkční klasifikace, přítomnost či nepřítomnost adekvátních nebo neadekvátních šokových nebo antitachykardických terapií). Podle doporučení ČKS nesmí profesionální řidiči po implantaci ICD trvale řídit motorová vozidla.
I 47 Paroxysmální supraventrikulární tachykardie ošetřená RF katétrovou ablací
Pacienti s paroxysmálními tachykardiemi ošetřenými konvenční RF katétrovou ablací (I 47.1 AV nodální reentry tachykardie a AV reciproční tachykardie, I 45.6 preexcitační syndrom) jsou z hlediska tachykardie po úspěšném výkonu (v dnešní době téměř 99 %) zcela vyléčeni a není důvod, aby dlouhodobě zůstávali v pracovní neschopnosti. Doba návratu do pracovního procesu je dána zhojením invazivních žilních nebo tepenných vstupů v tříslech (cca 7–10 dnů). Pacienti nejsou po výkonu indikováni většinou k žádné trvalé farmakologické léčbě.
I 48 (I 48.0, I 48.1) Fibrilace síní ošetřená RF katétrovou ablací
Pacienti s fibrilací síní, kteří byli ošetřeni RF katétrovou ablací, jsou po výkonu indikováni k trvalé antikoagulační léčbě, která musí být podávána minimálně 3 měsíce i u bezrizikových pacientů s nízkým CHA2DS2VASc skóre. Rychlost návratu do pracovního procesu je obecně limitována zhojením invazivních žilních vstupů v tříslech (cca 7–10 dnů). Samotná arytmie pacienty v pracovní činnosti významně nelimituje, výjimkou mohou být extrémně symptomatické arytmie nebo pojištěnci s náročným manuálním povoláním, protože fibrilace síní snižuje obecně toleranci námahy a fyzickou výkonnost. Individuální přístup je zapotřebí zaujmout k pojištěncům vykonávajícím náročnou manuální práci s vysokým rizikem úrazu, protože případné zranění při trvalé antikoagulační léčbě by mohlo způsobit závažné zdravotní poškození (včetně exsangvinace). Vzhledem k zhruba 80% úspěšnosti výkonu u paroxysmální formy fibrilace síní je nutné počítat s opakovanými DPN u těchto pacientů. U pacientů s perzistující formou arytmie je úspěšnost katétrových výkonů horší a více než polovina pacientů je musí absolvovat opakovaně tak, aby úspěšnost dosáhla alespoň 70 %. Tito pacienti často i po výkonech užívají antiarytmickou léčbu, která sama o sobě pracovní schopnost neovlivňuje.
I 48.3 Flutter síní ošetřený RF katétrovou ablací
Pacienti s paroxysmálním nebo perzistujícím typickým flutterem síní ošetřeným RF katétrovou ablací jsou z hlediska tachykardie po úspěšném výkonu (v dnešní době téměř 99 %) zcela vyléčeni a není důvod, aby delší dobu zůstali v pracovní neschopnosti. Doba návratu do pracovního procesu je dána zhojením žilních nebo tepenných vstupů v tříslech (cca 7–10 dnů). Někteří pacienti (s perzistující arytmií) jsou po výkonu indikováni k dočasné antikoagulační léčbě v délce trvání 4–6 týdnů. Pro tyto pacienty platí omezení uvedené u fibrilace síní. Žádná další trvalá farmakologická léčba u těchto pacientů není indikována.
I 50 Srdeční selhání, pacienti po implantaci resynchronizačních systémů
K pacientům se srdečním selháním je zapotřebí přistupovat individuálně. Obecně platí, že schopnost vykonávat manuální práci u nich bude značně omezená. Duševně pracující pojištěnci nemusí být z pracovního procesu vyloučeni, pokud nemají pokročilou formu srdečního selhání (NYHA III, IV). U části pacientů se srdeční resynchronizační léčbou (cca u 25–30 %) dojde prakticky k úplné reverzní remodelaci levé komory srdeční a k normalizaci její systolické funkce. Z hlediska funkčního zařazení jsou pak tito pacienti ve třídě NYHA I a jejich farmakoterapie srdečního selhání je rovněž minimální. Takový efekt srdeční resynchronizace lze očekávat nejdříve po 3–6 měsících po implantaci. Z hlediska schopnosti k práci je u těchto pacientů nutné uplatňovat stejné zásady, jako u pacientů s implantovaným kardiostimulátorem nebo defibrilátorem (viz výše).
Q 21 Defekt septa síní ošetřený Amplatzerovým okluderem
Samotné zavedení Amplatzerova okluderu nikterak nesníží schopnost pacienta vykonávat svou profesi. Jedinou limitací je zhojení žilního vstupu v tříslech (cca 7–10 dnů). Pokud pacienti nemají jinou diagnózu, která by zdůvodňovala pracovní neschopnost, neměla by doba DPN překročit shora uvedené optimální limity.
R 07 Bolest na hrudi NS (provedena koronarografie, která neprokázala ICHS)
Pro všechny tyto pacienty platí to, co bylo řečeno v bodě pro elektivní koronarografie.
ZÁVĚR
Výsledky studie o čerpání dočasné pracovní neschopnosti po intervenčních kardiologických výkonech u vybraných diagnóz ukazují na její malé využívání. Většina pacientů nečerpala DPN ani po závažných výkonech a pro rekonvalescenci volili jiná řešení, např. čerpání řádné dovolené nebo náhradního volna. Duševně pracující (s vyššími příjmy) čerpali při stejné diagnóze statisticky významně méně DPN ve srovnání s manuálně pracujícími (s nižšími příjmy). Pokud ji pacienti vyšších příjmových skupin čerpali, byla významně kratší. Na základě výsledků studie a z praktických zkušeností řešitelů a odborného garanta projektu byla navržena metodická doporučení pro Českou správu sociálního zabezpečení pro kontroly dočasných pracovních neschopností.
Adresa pro korespondenci:
doc. MUDr. Mgr. Alan Bulava, Ph.D.
Kardiocentrum Nemocnice České Budějovice, a. s.
B. Němcové 585/54
370 01 České Budějovice
e-mail: alanbulava@seznam.cz
Sources
1. Aschermann, M. et al. Kardiologie. 1. díl. Galén: Praha 2004, ISBN 80-7262-290-0.
2. Aschermann, M et al. Kardiologie. 2. díl. Galén: Praha 2004, ISBN 80-7262-290-0.
3. Ascherman, M. Koronární angioplastika. AZ servis Praha s. r. o.: Praha 1995, ISBN 80-85992-01-9.
4. Bennett, D. H. Srdeční arytmie – praktické poznámky k interpretaci a léčbě. Překlad, 8. edice, Grada Publishing: Praha 2013, ISBN 978-80-247-5134-4.
5. Eisenberger, M., Bulava, A., Fiala, M. Základy srdeční elektrofyziologie a katétrových ablací. Grada Publishing: Praha 2012, ISBN 978-80-247-3677-8.
6. O’Rourke, R. A., Richard, A. W., Fuster, V. et al. Kardiologie. Hurstův manuál pro praxi. Překlad 12. vydání, Grada Publishing: Praha 2010, ISBN 978-80-247-3175-9.
7. Táborský, M. et al. Fibrilace síní. Mladá fronta, a. s.: Praha 2011, ISBN 978-80-204-2572-0.
Labels
Medical assessment Occupational medicineArticle was published in
Medical Revision

2016 Issue 4
-
All articles in this issue
- Assessment activities and expenditure in medical insurance
- Quality of health care in patients with asthma: How can be the claims data used?
- Psychological and medical aspects of medical assessment activity in history and nowadays
- Impact of modern non-pharmacological treatment methods of cardiovascular diseases of cardiovascular diseases on sick leave
- Medical Revision
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Impact of modern non-pharmacological treatment methods of cardiovascular diseases of cardiovascular diseases on sick leave
- Psychological and medical aspects of medical assessment activity in history and nowadays
- Quality of health care in patients with asthma: How can be the claims data used?
- Assessment activities and expenditure in medical insurance
