Migrény a bolesti hlavy z posudkového hlediska
Migraines and headaches from assessment point of view
Migraines and headaches have a serious impact not only on the quality of life (QoL), but they also interfere significantly into the socio-economic sphere. Nevertheless, there are cases until now, when these diagnoses are still considered as a trivial sickness, both from the sight of the uninitiated people, and moreover, from the sight of some medical doctors. Maybe, also this could be the reason, why illnesses from the headache circuit area are in the practical medicine, underestimated and diagnosed, treated insufficiently or not medicated a tall, and then, consequently, they are not a frequent subject for an evaluation of assessment medicine.
The correct determination of diagnosis and subtype of a headache can bring a relief to patients, not only in the sence of an adequate treatment in Centers, but also on the level of general practitioners and other physicians, for example just by having an awareness of the basics of this problematic, because the patient can be then properly delegated. In the case of possessing this knowledge by a physician of an assessment medicine, there is a chance of a better evaluation, resulting in a secondary improvement of QoL of the person, in the meaning of a better social impact, e.g., by acknowledging him the disablement benefits.
Keywords:
Headaches – Migraine – tension headaches – aura – central care
Authors:
K. Musilová Matúšová
Authors‘ workplace:
Ministerstvo práce a sociálních věcí ČR, LPS Plzeň
Published in:
Reviz. posud. Lék., 26, 2023, č. 1-2, s. 25-36
Category:
Original Articles, Review Articles, Case Reports
Overview
Migrény a bolesti hlavy mají závažný dopad nejen na kvalitu života, ale významně zasahují i socioekonomickou sféru. Přesto jsou případy, kdy je na tyto diagnózy pohlíženo jako na banální onemocnění, a to nejen z pohledů laiků, ale bohužel stále i některých lékařů. Možná i to by mohl být důvod, proč jsou onemocnění z okruhu bolestí hlavy v praktické medicíně poddiagnostikována, nedostatečně nebo vůbec léčena, a pak se i konsekventně poměrně málo stávají předmětem posudkového hodnocení.
Správné určení diagnózy a podtypu bolesti hlavy může přinést pacientovi úlevu nejen ve smyslu adekvátně indikované léčby v Centrech, ale i na úrovni praktických a dalších lékařů například tím, že při povědomí o základech této problematiky může být pacient do již zmíněné centrové péče vhodně nasměrován. V případě této znalosti posudkovým lékařem je šance na adekvátní ohodnocení, jehož výsledkem pak bude sekundární zlepšení kvality života nemocného ve smyslu sociálního zaopatření, např. uznáním invalidity.
Klíčová slova:
bolesti hlavy – migréna – tenzní bolesti hlavy – aura – centrová péče
„Každý, kdo se přestane učit, je starý, ať je mu dvacet nebo osmdesát. Každý, kdo se stále učí, zůstává mladý. Nejlepší v životě je zůstat mladý.“
Henry Ford (1863–1947), Citáty
ÚVOD
Patofyziologie tohoto okruhu onemocnění je již dlouhodobě tématem debat a hypotéz, stále však i v 21. století není znám jasný mechanismus rozvoje. Důležitým aspektem je proto důsledné rozdělení typů bolestí hlavy do co nejpřesnějšího podtypu diagnózy, což umožňuje úspěšné zacílení smysluplné a účinné léčby. K tomu je nápomocna znovelizovaná Mezinárodní klasifikace bolestí hlavy, jejíž 3. vydání z roku 2018 (ICHD-3) a jeho český překlad z roku 2020, s návazností na novou Mezinárodní klasifikaci nemocí MKN-11, platnou od 1. 1. 2022, upřesňuje konkrétní zařazení jednotlivých podtypů bolestí hlavy [1, 2]. Velmi optimistický je pokrok současné medicíny, který přinesl „převrat“ v rámci profylaktické léčby migrény, a po úspěchu s triptany přichází i velmi účinná, bezpečná a dlouhodobě dobře tolerovaná biologická léčba na podkladě CGRP antagonistů [3], spadající v České republice pod tzv. „centrovou péči“, odehrávající se v Centrech diagnostiky a terapie bolestí hlavy, kterých již máme po České republice v současnosti celkem 31, s ohledem na snahu o zastoupení ve všech jednotlivých krajích ČR, a možná budou na základě společné spolupráce s Českou společností pro bolesti hlavy (Czech Headache Society, CHS) vznikat další [4].
Historický aspekt bolestí hlavy a současná migrenologie
Semiologie průběhu migrenózních záchvatů přitahovala pozornost lidí od pradávna. Na neolitických lebkách z období 7 000 let př. n. l. jsou dochovány trepanační otvory, patrně jako výsledek pokusů o primitivní léčebné výkony dávných šamanů k vyhnání z hlavy zlých duchů a démonů, kteří měli být podle pověr příčinami bolestí hlavy a nemocí, jako je např. šílenství nebo epilepsie. Uvedené archeologické památky dokládají, že tento symptom postihoval již naše dávné předchozí civilizace [5, 6]. Nejstarším publikovaným odkazem, pocházejícím z období 3 000 let př. n. l., je báseň popisující migrénu, nalezená na sumerské destičce. Informace o starověké egyptské medicíně, jejichž součástí je popis různých typů bolestí (včetně migrény, jakožto zásadního zástupce primárních bolestí hlavy), i recept na bolest hlavy, lze čerpat z Ebersova papyru thébské nekropole (období 1 200 let př. n. l.). Detailní popis migrény, včetně předcházející zrakové aury, známe od vynikajícího řeckého lékaře Hippokrata (460–377 př. n. l.).
Vlastní slovo migréna je odvozeno z řeckého slova hemicrania, které zavedl Galén (131–201 n. l.) a označil jím typické bolesti poloviny hlavy při migréně. Hemicrania bylo později přeměněno ve staroangličtině na megrim (meagrim) a ve francouzštině na migraine. V roce 1667 perfektně popsal Thomas Willis, zakladatel slova neurologie a jmenovec Willisova arteriálního okruhu baze mozku, těžkou záchvatovitou bolest hlavy u ženy, kterou trpěla od 12 let věku. Tato bolest hlavy měla nejprve periodický, a poté kontinuální charakter, postihovala jednu anebo druhou polovinu hlavy, byla provázena prodromy, jako je zvracení a nesnášenlivost světla a hluku, a jedná se tím pravděpodobně o první popis pacientky s chronickou migrénou. Migrenózními ikty zřejmě také trpěla řada významných státníků, vědců a umělců, např. Julius Caesar, Johanka z Arku, Miguel de Cervantes, Blaise Pascal, Napoleon Bonaparte, Edgar Allan Poe, Charles Darwin, Friedrich Nietsche, Sigmund Freud, Vincent van Gogh, Fréderic Chopin, Elvis Presley, americký prezident John F. Kennedy, ze současnosti pak např. herečka Sharon Stone či tenistka Serene Williamsová.
Bolesti hlavy doposud patří mezi nejčastější potíže pacientů v ambulancích praktických lékařů, internistů, infektologů a zejména neurologů, ať jako doprovodný nespecifický sekundární jev při febriliích, infekcích, nádorových či jiných onemocněních (aktuálním tématem je zejména covidová pandemie s postcovidovými dopady včetně perzistujících bolestí hlavy) [7], tak i jako primární bolesti hlavy, např. při migréně. Po dlouhou dobu platilo Wolffovo rčení, že migréna „sice nezabíjí, ale dovede připravit peklo na zemi“, a její léčba představovala závažný zdravotnický, ale i socioekonomický problém. Moderní medicína pak přinesla významný pokrok, kdy se historie novodobé léčby připisuje k rok 1918 izolací námelového alkaloidu zatím ještě neselektivního ergotaminu, který byl později s úspěchem použit jako první specifické antimigrenikum k subkutánní injekci při léčbě těžké rezistentní migrény. Revoluční význam pak měl objev serotoninových receptorů a zavedení specifických selektivních agonistů receptorů 5-HT 1B/D, tzv. triptanů, do klinické praxe. Z pohledu moderního migrenologa je ovšem opravdovým průlomem v profylaktické léčbě migrény vyvinutí monoklonálních protilátek proti peptidu CGRP (calcitonine gene related peptide) nebo jeho receptoru, kdy tyto vysoce specifické přípravky tzv. biologické léčby přinesly v praxi nejen vynikající a bezpečné výsledky, ale i velkou spokojenost pacientů, zlepšení kvality jejich života a zmírnění socioekonomického dopadu migrény.
Bolesti hlavy se tak staly atraktivní specializací pro řadu mladých neurologů, čímž došlo k významnému rozšíření počtu již zmíněných Center pro diagnostiku a terapii bolestí hlavy a migrén fungujících pod záštitou Czech Headache Society (Sekce pro diagnostiku a léčbu bolestí hlavy je organizačně sekcí České neurologické společnosti ČLS JEP, jejímž dlouholetým prezidentem a průkopníkem léčby a diagnostiky byl doc. MUDr. Gerhard Waberžinek, CSc.), což je dalším dokladem, proč je stále více důležitá znalost patofyziologie a diferenciální diagnostiky jednotlivých typů bolestí hlavy.
ETIOLOGIE A PATOFYZIOLOGIE MIGRÉNY
Definice etiopatogeneze migrény prošly dlouhým vývojem [5, 6]. Byla vytvořena řada hypotéz, které byly vzápětí nahrazeny anebo doplněny jinými. Mezi základní historické teorie patří:
Vaskulární (cévní) teorie
Wolff a Graham ve své práci v roce 1938 demonstrovali, že ergotamin při záchvatu migrény snižuje amplitudu pulzací a působí vazokonstrikci kraniálních cév, čímž potlačí bolest hlavy. Z toho usuzovali, že bolest při atace je způsobena vazodilatací kraniálních cév [8].
Humorální (serotoninová) teorie
Sicuteri et al. v roce 1961 prokázali, že hlavní metabolit serotoninu, kyselina 5-hydroxyindoloctová (5-HIAA) se ve zvýšené míře vyskytuje během migrenózního záchvatu v moči. Hladina plazmatického serotoninu před záchvatem migrény nejdříve stoupá, během bolestivé fáze pak rychle klesá, a zároveň stoupá vylučování 5-IHAA v moči [9]. Byl také prokázán profylaktický účinek antagonisty serotoninu (methylsergid) u migrény.
Trombocytová (destičková) teorie
Při agregaci trombocytů se z nich uvolňuje serotonin [10]. Mnoho studií prokázalo, že migrenici mají abnormální trombocytové funkce, což Haningtonová et al. formulovala v hypotéze, podle které je migréna onemocnění z poruchy funkce krevních destiček [9, 11]. Ve fázi aury se podle destičkové teorie tvoří agregáty trombocytů, z nichž se uvolňuje serotonin a způsobuje vazokonstrikci. Následuje bolestivá fáze, kdy serotonin proniká perivaskulárně a zde s dalšími humorálními činiteli (substance P, bradykinin, histamin, calcitonin gene-related peptide CGRP a neurokinin A – tzv. neurotransmitery bolesti) senzibilizuje receptory bolesti a vyvolává sterilní perivaskulární zánět [12].
Neurogenní teorie
Podle originální studie Lauritzena a Olesena [13, 14, 15] je příčinou migrény primární paroxysmální porucha mozkového parenchymu, kdy podle měření regionálního mozkového krevního průtoku (rCBF) u migreniků pomocí SPECT prokázali v úvodu vzestup rCBF až o 100 % jako následek piální vazodilatace. Počáteční vzestup perfuze odpovídá reaktivní hyperemii (fáze aury), poté dochází k poklesu rCBF o 20–30 % pod bazální úroveň a k poruše reaktivity kortikálních cév na změny pCO2. Při vlastní atace migrény se vyvíjí hypoperfuze (spreadingoligemia) začínající okcipitálně a šířící se po mozkové kůře dopředu rychlostí 2–3 mm/ min [16]. Pozoruhodný fenomén šířící se hypoperfuze a oligemie u migrény s aurou považovali za projev tzv. Leaovy korové šířící se deprese spontánní elektrické aktivity [17].
Posléze nastává exploze dalších poznatků o migréně. Podle Moskowitze et al. je za vnímání bolesti u migrény zodpovědný trigeminovaskulární komplex [18], tvořený tenkými nemyelinizovanými C vlákny, inervujícími supratentoriální kortikální, meningeální a velké cerebrální arterie Willisova okruhu. Nervová vlákna a buněčná těla těchto neuronů jsou převážně v oftalmické větvi trigeminového ganglia. Bolest je udržována uvolňováním neurotransmiterů bolesti ve stěně cév s rozvojem sterilního perivaskulárního zánětu.
Dále se objevují práce o úloze oxidu dusnatého (NO) u migrény bez aury, kdy podle Thomsena [19] je iniciálním momentem stimulace jeho produkce, způsobující vazodilataci velkých intrakraniálních arterií a senzibilizaci perivaskulárních senzitivních zakončení trigeminovaskulárního komplexu.
Ve výzkumu migrény se uplatnila i PET (pozitronová emisní tomografie) odhalením tzv. migrenózního centra (locus coeruleus a nukleus raphe dorsalis) [20, 21], moderní techniky magnetické rezonance (MR) a do popředí se dostává rovněž vývoj genetiky.
KLASIFIKACE A SEMIOLOGIE (KLINICKÝ OBRAZ) MIGRÉNY
ICHD 3 klasifikace rozděluje bolesti hlavy do 4 skupin:
- primární,
- sekundární,
- neuropatie a obličejové bolesti (např. neuralgie trigeminu) a
- apendix (nové podjednotky zmíněných skupin, které jsou ještě předmětem vědeckého zkoumání) [1].
Klasická migréna patří podle ICHD 3 mezi primární bolesti hlavy, které nejsou způsobené žádnou známou organickou příčinou (dalšími zástupci primárních bolestí hlavy jsou např. bolesti hlavy tenzního typu, tzv. „klasické bolesti hlavy“, trigeminové autonomní bolesti hlavy, např. cluster headache, a další primární bolesti hlavy, např. primární bolest hlavy spojená se sexuální aktivitou, při kašli, po chladovém podnětu, prudce nastupující bolest hlavy – tzv. thunder clap headache apod.).
Migréna se dále dělí na:
- Migrénu bez aury
- Migrénu s aurou (sem patří i jediná migréna s geneticky prokázaným podkladem, tzv. familiární hemiplegická migréna)
- Chronickou migrénu (nemocný trpí migrénou více jak 15 dní v měsíci po dobu minimálně 3 měsíce za sebou)
- Komplikace migrény (status migrenosus, migrenózní infarkt či migrenózní aurou spuštěný epileptický záchvat)
- Pravděpodobnou migrénu (některá typická diagnostická kritéria klasické migrény chybí)
- Epizodické syndromy (dříve periodické syndromy dětského věku, např. syndrom cyklického/periodického zvracení, abdominální migréna či benigní paroxysmální vertigo asociované s migrénou).
Jak je vidět v předchozím textu, i migréna může být závažným zdravotním stavem, zejména v případě komplikací migrény, kdy hlavně v případě migrenózního statu (trvání déle jak 72 hodin, tedy více jak 3 dny v kuse) hrozí rozvoj infarktu mozkové tkáně, nebo u migrény s aurou rozvoj epileptického záchvatu. U familiární hemiplegické migrény zase pacienti zažívají velmi nepříjemné chvíle, kdy nejsou schopni při několik hodin trvající auře charakteru fatické či senzitivní poruchy anebo hemiparézy (až hemiplegie), vyskytující se ipsilaterálně k bolesti hlavy, mluvit či hýbat končetinami anebo je cítit. V těchto případech hraje zásadní roli včasné získání rodinné anamnézy, kdy pozitivní údaj o migréně v rodině může být rozhodující informací při dilematu, zda podat intravenózní trombolýzu či nikoliv (v diferenciální diagnostice zde připadá v úvahu cévní mozková příhoda).
Pro posudkové hledisko také nutno zmínit, že devastující dopad na kvalitu života má mimo migrény i syndrom tzv. nakupených bolestí hlavy, cluster headache (a to zejména jeho chronická forma), který je přezdíván jako suicidální bolesti hlavy, neboť intenzita těchto krutých bolestí, přicházejících zničehonic bez varování, je udávána jako bolest při fraktuře kosti. Vezmeme-li v úvahu, že pacienti mívají v některé dny záchvaty cluster headache i několikrát za den, tedy že několikrát za den prožívají bolest odpovídající zlomení si např. stehenní kosti, není divu, že doslova bijí kvůli bolesti hlavou o zeď a mají sebevražedné myšlenky [22].
Pro dokreslení závažnosti diagnózy migréna je vhodné dodat, že u pacientů trpících jak migrénou, tak zároveň i roztroušenou sklerózou (migréna asociovaná s RS/MS), byla srovnávána kvalita života z hlediska každé diagnózy, a migréna byla hodnocena jako to onemocnění, které má horší dopad na QoL (Quality of Life) [23]. Obdobným nálezem obou onemocnění jsou hyperintenzní ložiska v bílé hmotě mozku na T2 vážených snímcích MR, přičemž ložiska asociovaná s migrénou (zejména u chronické migrény) se více vyskytovala v subkortikální bílé hmotě anteriorně, zatímco RS ložiska byla detekována v oblasti corpus callosum a v juxtakortikální bílé hmotě [24]. U RS pacientů s migrénou byla popsána rychlejší progrese nálezů.
Dalšími významnými komorbiditami, často se vyskytujícími souběžně s migrénou, jsou kromě již zmíněné roztroušené sklerózy také epilepsie, anxiozně depresivní syndrom, fibromyalgický syndrom, revmatoidní artritida, kardiovaskulární onemocnění (CMP, IM), žaludeční vředy, alergie a astma a deficit vitaminu D, s výskytem těchto komorbidit minimálně 2krát častějším než u kontrol bez migrény [25].
Diagnostická kritéria migrény
Diagnostická kritéria u nejčastějšího typu migrény, tedy migrény bez aury (asi 80 % všech migrén) [26], jsou splněna, pokud proběhlo alespoň 5 atak bolestí hlavy, neléčených anebo nedostatečně léčených, s trváním 4–72 hodin (delší atakou je již status migrenosus), jednostranných, pulzujícího charakteru, střední nebo těžké intenzity (mírná intenzita bývá častěji u tenzního typu bolestí hlavy), akcentovaných fyzickou námahou, s doprovodnými vegetativními příznaky a hypersenzitivitou (fotofobie, fonofobie, osmofobie, nauzea anebo vomitus) a nebyla prokázána jiná, strukturální příčina. U migrény s aurou (druhý nejčastější typ, 18 % migrén) navíc předchází bolestem hlavy fokální, ložiskové neurologické příznaky z CNS, trvající 5–60 minut, které bývají nejčastěji zrakového typu (scintilace, negativní skotomy či fotopsie, na ipsilaterální straně k bolesti), méně časté jsou senzitivní příznaky (ipsilaterální parestezie či hypestezie) anebo fatické poruchy (dysartrie, expresivní, percepční či smíšená fatická porucha, viz familiární hemiplegická migréna). V některých případech se může vyskytovat samotná aura, kterou nenásleduje migrenózní bolest hlavy (tzv. typická aura bez bolesti hlavy). U některých pacientů popsaným symptomům předchází tzv. prodromy, což je soubor nespecifických CNS příznaků, vyskytující se několik hodin až dní před samotnou bolestí hlavy. Nejčastěji jsou popisovány únava, zívání, podrážděnost, pocit napětí, deprese, či naopak euforie anebo chuť na sladké [27]. V postdromální, postiktální fázi po bolestech hlavy mohou být pacienti unavení, letargičtí anebo i podráždění.
Celý periiktální cyklus migrény, tedy preiktální (prodromální) část, iktální fáze bolesti hlavy (s aurou nebo bez aury) a postiktální (postdromální) část může dohromady trvat i několik dní, přestože se počítá jako 1 ataka migrény. Pokud tedy pacient s cyklem trvajícím např. 4 dny dostane migrénu „o víkendu“, často se pak v ordinaci svěřuje, že musel zrušit veškeré naplánované sociální dění, případně aktivity s dětmi, rodinou, výlety. Sekundárně je stigmatizována a rozčarována i rodina a blízké okolí pacienta (nehledě na narušení např. i intimního života partnerů), neboť tyto nevolní disrupce plánů se často opakují, respektive tito pacienti pak vůbec nejsou schopni dohodnuté aktivity volného času vzhledem ke zdravotní indispozici, kdy doma leží, např. zvracející ve tmě, dodržet. Pokud cyklus zasáhne až do pracovního/školního týdne, dochází k opakovaným absencím ve výuce či v zaměstnání.
TERAPIE MIGRÉNY
Léčbu můžeme rozlišit na nemedikamentózní postupy (mindfullness, jóga, eliminace provokačních faktorů, psychoterapie, fyzioterapie, periiktálně pak studené obklady, klid a navození spánku), medikamentózní postupy a neinvazivní i invazivní neuromodulační techniky.
Farmakoterapii (medikamentózní postupy) rozdělujeme na akutní léčbu migrenózních atak a na profylaktickou léčbu, kterou indikujeme při 4 a více těžkých atakách migrény měsíčně, při atakách prolongovaných, trvajících 48 a více hodin, při neúčinnosti anebo při kontraindikaci (či závažnějších nežádoucích účincích) akutní terapie [5].
Akutní léčba
V akutní léčbě preferujeme kombinaci postupů „krok za krokem“ („konvenční postup“, kdy volíme nejprve nejslabší preparáty) [28] a „stratifikovanou léčbu“ (léky volíme podle tíže migrény, jejíž stupeň lze zjistit např. podle dotazníku MIDAS anebo HIT-6 (tabulky 1 a 2).
Akutní léčba je dosud omezena na užití jednoduchých analgetik, nesteroidních antiflogistik a triptanů. Od ergotaminů se již vzhledem k jejich návykovosti a riziku vzniku sekundární bolesti hlavy z nadužívání upouští, léky jako opioidní analgetika (např. tramadol) jsou u migrény zcela nevhodné, podle některých farmakologů dokonce kontraindikové (u migrény neúčinkují, a navíc také vytváří závislost). Mezi nespecifická analgetika patří např. kyselina acetylsalicylová, paracetamol či nesteroidní protizánětlivé léky (ibuprofen, diklofenak, metamizol, indometacin – výhoda formy suppositoria při zvracení), účinkují většinou jen u záchvatů lehčí intenzity [29]. Triptany, tedy agonisté 5-HT1B/1D, se řadí mezi specifická antimigrenika a představují dosud nejúčinněji působící léky při potlačování akutního záchvatu migrény. Užívají se s úspěchem i u atak s těžkou intenzitou. Základním představitelem je sumatriptan, který existuje i v injekční subkutánní formě (Imigran 6 mg s. c.), tato forma má z triptanů i nejvyšší „terapeutic gain“, 51 % – procentuální efekt aktivní látky po odečtení
efektu placeba, jenž je u migrény přibližně 30 %. Nejsilnějším na českém trhu je eletriptan, u 20–30 % pacientů jsou však nevýhodou rekurence (návrat bolesti během 24 hodin). Zolmitriptan má též rychlý nástup a jako jediný je doporučován i u adolescentů. Naratriptan má pomalejší nástup, je šetrnější, jeho efekt přetrvává až 24 hodin a vyskytuje se u něj proto nejméně rekurencí a nežádoucích účinků. Užití triptanů je nutné správně načasovat (nemají se podávat v době aury či před rozvojem bolesti, ale ihned v úvodu rozvoje bolesti), jejich kontraindikací jsou koronární a cerebrovaskulární onemocnění (např. IM, angina pectoris, CMP, tranzitorní ischemická ataka) či dekompenzovaná hypertenze. Nepoužíváme je ani u hemiplegické migrény či migrény s kmenovou aurou. Jako nežádoucí účinky můžeme u některých pacientů pozorovat tzv. „chest symptoms“, tedy hrudní příznaky (návaly tepla a tlaku do hrudi a hlavy, s propagací do krku, pocity stahování hrdla, parestezie v okolí úst), dále únavu, malátnost, nauzeu [27]. Mechanismus účinku triptanů je vícečetný. Vazbou na serotoninové receptory působí úpravu průsvitu dilatovaných inraktraniálních arterií (cévy částečně vazokonstrihují) a blokují uvolňování vazoaktivních neuropeptidů bolesti z perivaskulárních nervových zakončení trigeminovaskulárního systému.
Při nauzei či vomitu lze zvolit kombinaci s antiemetiky, např. ondasetron bukálně. Při farmakorezistentní atace či status migrenosus je možno aplikovat infuzi valproátu, případně doplněnou o diazepam.
Pokud má pacient frekvenci dnů s migrenózní bolestí hlavy do 14 za měsíc, jedná se o tzv. epizodickou migrénu. Četnost 15 a více dní záchvatů migrény za měsíc (po dobu nejméně 3 měsíců za sebou) již odpovídá chronické migréně [27]. U této je vzhledem k vysokému počtu migrenózních dní za měsíc vysoké riziko rozvoje nadužívání analgetické medikace a sekundárních bolestí hlavy z tohoto nadužívání (tzv. MOH, medication overuse headache) [30, 31]. Jedná se o circulus vitiosus, kdy trpící pacient užívá stále dokola léky na utlumení bolesti hlavy, čímž si však vyvolává a prohlubuje obtíže, kdy se u některých z nich vyskytuje bolest hlavy dokonce pak již denně, každý den v měsíci. Toto riziko hrozí při užívání 10 a více tablet (dávek) analgetik za měsíc. Při pokusu o vysazení nadužívané medikace se pak rozvíjí abstinenční příznaky. Dobrým nástrojem k identifikaci počtu dní bolestí hlavy za měsíc (rozlišení epizodické a chronické migrény) a počtu užité analgetické medikace jsou tzv. kalendáře bolestí hlavy (obr. 1).
Novou nadějí v akutní léčbě jsou po triptanech další selektivní antimigrenika, 5-HT1F agonisté, tzv. ditany (např. lasmiditan), a nyní výzkum přinesl CGRP antagonisty, gepanty (např. rimegepant). Tyto per os medikamenty se dají užívat jak pro akutní léčbu, tak i jako profylaxe. Nepůsobí vazokonstrikci a mohly by proto představovat vhodnou alternativu pro pacienty, kteří mají kardiovaskulární kontraindikace k užívání triptanů [29].
Tabulka 1. Dotazník kvality života při migréně MIDAS
Dotazník MIDAS
Mezinárodní tým odborníků na bolesti hlavy pro Vás připravil dotazník k vyhodnocení, jak bolesti hlavy ovlivnily Váš život za poslední tři měsíce. K tomu používáme nejlepší metodu, která spočívá v součtu dnů, kdy bolest hlavy ovlivnila Váš každodenní život. Postup pro Vás je snadný:
- Vyplňte laskavě odpovědi o všech bolestech hlavy, které jste měl(a) během posledních tří měsíců.
- »Práce« nebo »škola« v otázkách 1 a 2 – znamená placenou práci nebo vzdělávání, pokud jste student ve škole nebo na vysoké škole.
- V otázkách 3 a 4 – »práce v domácnosti« – jde o činnost charakteru domácích prací, opravy a údržbu domu, nákupy, péči o děti a příbuzné.
- Pokud jste bolesti neměl(a) v posledních třech měsících, zapište nulu.
- Svou odpověď vyznačte do předtištěného políčka umístěného vpravo od otázky.
Pokud jste zmíněnou aktivitu nevykonával(a) v posledních třech měsících, napište do políčka nulu.
- Kolik dní v posledních 3 měsících jste pro bolesti hlavy nebyl(a) v práci nebo ve škole?
- Kolik dní v posledních 3 měsících byla Vaše produktivita v práci nebo ve škole snížena na polovinu nebo méně v důsledku bolesti hlavy (nezapočítávejte dny, které byly již uvedeny v otázce 1.)?
- Kolik dní v posledních 3 měsících jste nebyl(a) schopen(a) vykonávat domácí práce pro bolesti hlavy?
- Kolik dní v posledních 3 měsících byla Vaše produktivita v domácnosti snížena na polovinu nebo méně pro bolesti hlavy (nezapočítávejte dny, které byly již uvedeny v otázce 3.)?
- Kolik dní v posledních 3 měsících jste nebyl schopen rodinných, sociálních či společenských aktivit pro bolesti hlavy?
- Kolik dní v posledních 3 měsících jste měl(a) bolesti hlavy? (když bolesti trvaly déle než 1 den, započítejte každý den zvlášť).
- Ve škále 0 až 10 uveďte, jak silné byly tyto bolesti hlavy v průměru (0 = žádné bolesti, 10 = nejsilnější možné bolesti).
Pro vyplnění dotazníku spočítejte celkový počet dnů z otázek 1 až 5 (otázky A a B ignorujte).
Máte-li skóre vyšší než 6, doporučujeme Vám návštěvu lékaře. Tento dotazník vezměte laskavě s sebou. Součet dnů ze všech 5 otázek udává stupeň závažnosti migrény:
Stupeň I: skóre 0–5 Stupeň II: skóre 6–10 Stupeň III: skóre 11–20 Stupeň IV: skóre 21 a více
Převzato a modifikováno z http://www.czech-hs.cz/odborna-verejnost/midas/ 29/.6.2016 a Stewart WF et al. Validity oftheMigraine Disability Assessment (MIDAS) score in comparison to a diary-basedmeasure in a population sample ofmigrainesufferers. Pain 2000 88(1):41-52.

Tabulka 2. Dotazník kvality života při migréně HIT-6
Dotazník HIT-6
Tento dotazník je koncipován tak, aby Vám pomohl popsat a sdělit, jak se cítíte a co nemůžete dělat kvůli bolestem hlavy. Vyplňte laskavě zakroužkováním jedné odpovědi pro každou otázku.
- Máte-li bolesti hlavy, jak často je bolest těžká?
nikdy – zřídka – někdy – velmi často – vždy - Jak často bolesti hlavy omezují Vaši schopnost vykonávat běžné denní činnosti, včetně domácích prací, zaměstnání, školních povinností nebo společenských aktivit?
nikdy – zřídka – někdy – velmi často – vždy - Máte-li bolesti hlavy, jak často máte současně potřebu si lehnout?
nikdy – zřídka – někdy – velmi často – vždy - Jak často jste se cítil(a) tak unavený(á), že jste se nemohl(a) věnovat práci nebo denním aktivitám kvůli vaší bolesti hlavy v posledních 4 týdnech?
nikdy – zřídka – někdy – velmi často – vždy - Jak často jste se cítil(a) podrážděný(á) kvůli vaší bolesti hlavy v posledních 4 týdnech?
nikdy – zřídka – někdy – velmi často – vždy - Jak často vaše bolesti hlavy omezily vaši schopnost soustředit se na práci nebo každodenní činnosti v posledních 4 týdnech?
nikdy – zřídka – někdy – velmi často – vždy
sloupec 1 (6 bodů) – sloupec 2 (8 bodů) – sloupec 3 (10 bodů) – sloupec 4 (11 bodů) – sloupec 5 (13 bodů)
K vypočtení výsledného skóre přidávejte body za odpovědi v každém sloupci. Celkové skóre:
Datum, místo, jméno a příjmení:
Vyšší skóre ukazuje vyšší vliv na Váš život. Rozsah skóre je 36–78. Co Vaše skóre znamená?
- Pokud máte skóre 60 a více: Vaše bolesti hlavy mají velmi vážný dopad na Váš život. Toto postižení může zasahovat do všech aspektů Vašeho života a může mít další závažné projevy. Navštivte co nejdříve lékaře a diskutujte o Vašich výsledcích v testu HIT-6 a vašich bolestech hlavy.Pokud máte skóre 56–59: Vaše bolesti hlavy mají velký vliv na Váš život. Přicházíte o čas plnohodnotně trávený v rodině, v práci, ve škole, nebo při společenských aktivitách. Navštivte co nejdříve lékaře s Vašimi výsledky v testu HIT-6 a řešte s ním Vaše bolesti.
- Pokud máte skóre 50–55: Zdá se, že Vaše bolesti hlavy mají určitý vliv na Váš život, ale neměly by Vás limitovat v čase stráveném s rodinou, v práci, ve škole, nebo při společenských aktivitách. Doporučujeme Vám měsíčně opakovat test HIT-6 a sledovat, jak Vaše bolesti ovlivňují Váš život.
Profylaktická léčba
V profylaktické terapii používáme preparáty z různých farmakodynamických skupin, např. antiepileptika (neboli nově protizáchvatové léky, např. valproát nebo topiramát), blokátory kalciových kanálů (cinarizin), betablokátory (metoprolol) či antidepresiva (amitriptylin, venlafaxin). Při výběru bychom měli dbát na zohlednění komorbidit a přibližovat se co nejvíce personalizované
„tailor made“ medicíně, neboť profylaktikum se užívá denně, a proto je důležitá compliance pacienta. Cílem je jak snížení frekvence, tak i intenzity a délky záchvatů bolestí hlavy, a také spotřeby akutní analgetické medikace, a to optimálně za použití co nejnižší terapeutické dávky, a tím i rozvoje co možná nejmenších, případně pokud možno žádných, nežádoucích účinků.
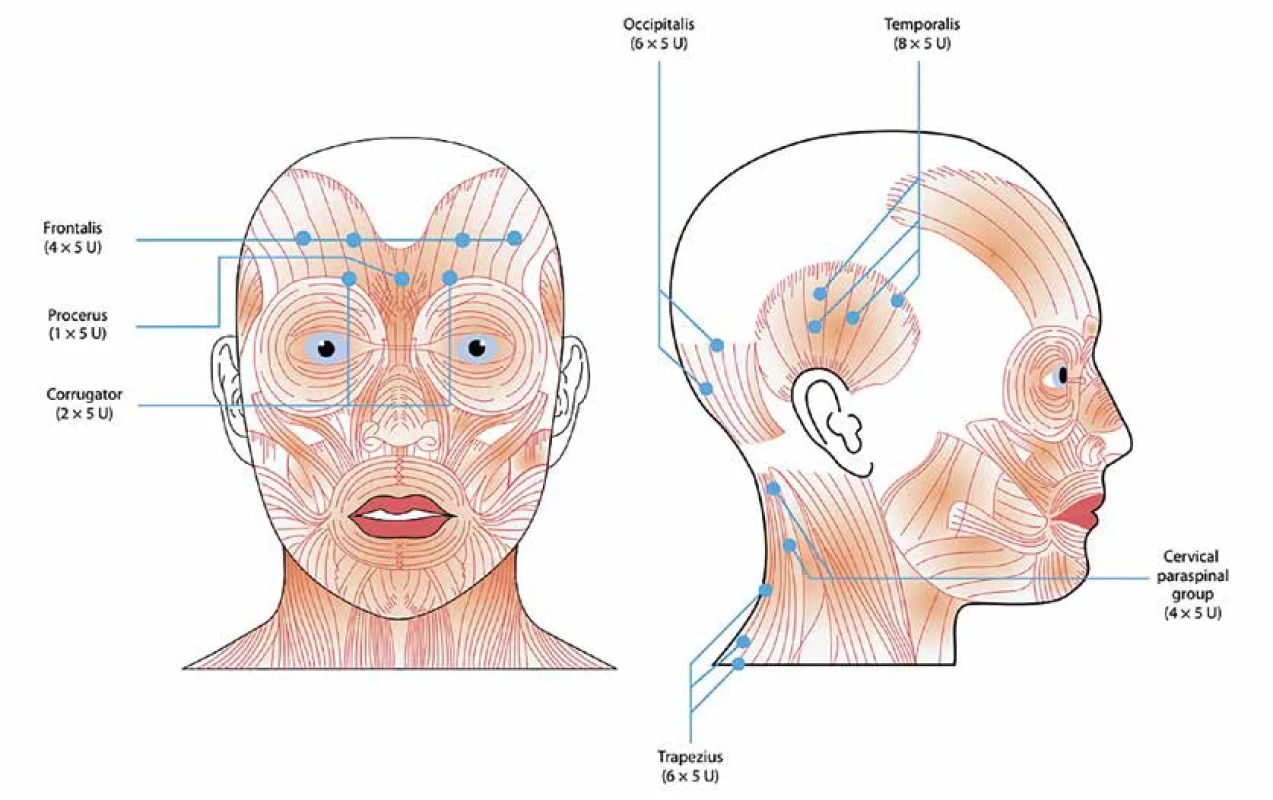
Další možností je aplikace botulotoxinu A (BTX) v přesně definovaném počtu jednotek do přesně určených míst svalů hlavy a krku jednou za 3 měsíce. Tato je schválená u chronické migrény, není však hrazená pojišťovnou [32] – obrázek 2.
V posledních letech je pozornost zaměřena na možnost blokády neuropeptidu bolesti CGRP a jeho receptoru. Tato terapie dosahuje výborného efektu v léčbě osob s epizodickou i chronickou migrénou, pomáhá dokonce pacientům zbavit se mnohaletých problémů se sekundární bolestí hlavy z nadužívání akutní analgetické medikace. Má dlouhý poločas účinku, nízkou toxicitu, a tedy i minimální nebo žádné NÚ. Neinterferuje s jinými léky ani s imunitním systémem. Eliminuje se přes Golgiho aparát (není tedy metabolizována ani játry, ani ledvinami), je proto bezpečná i pro pacienty s hepatální či renální insuficiencí, a může také být používána souběžně s imunomodulační léčbou, např. u pacientů s roztroušenou sklerózou. Efekt je navíc bezprecedentní, u některých pacientů dokonce až stoprocentní, a po letech útrap se jejich kvalita života nesrovnatelně a signifikantně vylepšuje. Prvním zástupcem CGRP skupiny biologické léčby na českém trhu je erenumab ve formě předplněného autoinjektoru v peru (podání s. c. 1krát za 28 dní), dále máme fremanezumab (podání s. c. jedné dávky 1krát měsíčně nebo 3 dávek jednou čtvrtletně) a galcanezumab (podání s. c. 1krát měsíčně s úvodní dvojitou dávkou). Eptinezumab zatím nebyl v ČR schválen (infuzní i. v. podání 1krát za 3 měsíce).
Neurostimulační techniky
Pro některé pacienty s refrakterními chronickými bolestmi hlavy je alternativou periferní neuromodulace. Mezi neinvazivní metody patří repetitivní transkraniální magnetická stimulace (rTMS), transkutánní stimulace n. vagus nebo transkutánní stimulace n. supraorbitalis. V invazivních metodách je zkoušena stimulace okcipitálního nervu nebo ganglion sphenopalatinum [29].
Socioekonomické aspekty migrény
Bolesti hlavy, zejména primární, jsou velmi rozšířené. Prevalence migrény je vysoká, činí kolem 12 %, z toho u žen 18 % a u mužů 6 % [33].
Kvalita života s migrénou je přitom velmi zhoršená, je spojena s výraznou disabilitou a způsobuje významnou individuální i společenskou zátěž [34]. Postižená osoba je během migrenózního záchvatu často plně vyřazena z jakékoliv činnosti, a to po dobu 1–4 dnů, i několikrát měsíčně, přičemž disabilitou, způsobenou bolestmi hlavy, je myšlena funkční ztráta definovaná jako neschopnost vykonávat nebo účastnit se obvyklých denních aktivit. Při hodnocení parametru disability (DALYs, disability – adjusted life years) obsadila ve studiích migréna po CMP a bolestech bederní páteře třetí místo. Vzhledem k tomu, že se jedná prakticky o celoživotní onemocnění s maximem v produktivním věku (mezi 25. a 55. rokem věku), má migréna zásadní ekonomický dopad i pro společnost, a to zejména jsou-li přičtena k samotné bolesti hlavy i negativa sekundárních bolestí hlavy z nadužívání analgetické medikace u chronických forem, snížení pracovního uplatnění s přijetím„role postižené osoby“, sníženým sebehodnocením a sekundární neurotizací, z níž dále vyplývá klesající možnost společenského uplatnění. Přitom přímé ekonomické náklady (direct costs) za léčebnou péči (zahrnující diagnostiku a terapii) tvoří podle socioekonomických studií z Evropské unie a Spojených států amerických jen menší část z celkových nákladů. Odhaduje se, že polovina všech migreniků nikdy nenavštívila žádného lékaře a byla léčena pouze volně prodejnými analgetiky. Nepřímé náklady (indirect costs) v podobě zameškaných pracovních dní tyto přímé náklady výrazně převyšují. V USA mělo podle údajů National Institute of Health (NIH) z roku 1992 více než 50 % migreniků alespoň dva dny absence v zaměstnání pro migrenózní záchvat, se ztrátou celkem 1,3 miliardy USD ušlé mzdy za kalendářní rok. Mimo to ve stejném roce americké děti ve věku 5–17 let zameškaly pro migrénu 300 000 hodin ve škole. Navíc se hovoří o tzv. „skrytých nepřímých nákladech“, což je snížená pracovní výkonnost migrenika během záchvatu bolesti hlavy, a ty dokonce dále převyšují součet nákladů přímých i nepřímých.
Pro Českou republiku zatím jakékoli údaje tohoto typu chybí, avšak vzhledem k přibližně stejné prevalenci migrény v Čechách oproti zemím EU a USA lze tyto hodnoty přímo extrapolovat pro českou populaci, alespoň v počtu dní, přičemž finanční kalkulace se budou poněkud lišit vzhledem k jiné mzdové hladině i ekonomické výkonnosti v ČR [33].
Moderní specifická léčba migrény je velmi efektivní a přímé náklady na léčbu migrény snižuje více jak o jednu třetinu. Případné zlepšení dostupnosti zdravotnických služeb, správné diagnostiky a adekvátní terapie, se tedy z celkového hlediska zdá být přínosné a úsporné a lze realizovat již na úrovni primární anebo sekundární péče, např. dostatečným povědomím o problematice, náležitou úpravou životního stylu, kompetentním stanovením diagnózy, poučením o užívání vhodných medikamentů či zamezením nepatřičných postupů.
POSUZOVÁNÍ INVALIDITY PRO MIGRÉNU
Posuzování zdravotního stavu pro účely nemocenského a důchodového pojištění se váže na řadu legislativních předpisů a řídí se také metodikou ČSSZ a MPSV. Podmínky nároku na nemocenské pojištění (NP) vycházejí ze zákona č. 187/2006 Sb., o nemocenském pojištění, a zdravotní stav a pracovní schopnost se posuzují v relativně krátkodobém horizontu (maximáně 380 dní, plus případně dalších 350 dní, pokud je uznáno prodloužení výplaty nemocenského). Posuzování invalidity upravuje zákon č. 155/1995 Sb., o důchodovém pojištění (DP), a vyhláška č. 359/2009 Sb., kterou se stanoví procentní míry poklesu pracovní schopnosti (PPS) a náležitosti posudku o invaliditě, a která upravuje i posuzování pracovní schopnosti pro účely invalidity (vyhláška o posuzování invalidity). Posuzování zdravotního stavu a pracovní schopnosti pro výše uvedené účely provádí lékařská posudková služba v tzv. pojistné agendě, přičemž posuzovaná osoba je tak z hlediska nemocenského a důchodového pojištění tzv. pojištěncem.
Invalidita pro migrénu se podle přílohy vyhlášky o posuzování invalidity posuzuje podle kapitoly VI, postižení nervové soustavy, ve které obecně platí, že při hodnocení míry PPS se vychází z podrobného neurologického nálezu, poruch jednotlivých funkčních systémů a struktur, rozsahu a tíže motorických, senzitivních a kognitivních poruch, poruch vyjadřování, smyslů či inervace močového měchýře a konečníku, přičemž rozhodné sledované období by mělo trvat zpravidla jeden rok, a míra PPS se stanoví podle rozsahu, stupně a lokalizace zdravotního postižení a jeho dopadu na duševní a fyzickou výkonnost, funkci pohybového a nosného aparátu, a na schopnost zvládat denní aktivity [37].
V položkách týkajících se přímo migrény, tedy 11 a), b) a c), je dále uvedeno, že při zhodnocení míry PPS je třeba hodnotit frekvenci záchvatů, délku trvání záchvatu, intenzitu bolesti a výskyt průvodních jevů, jako jsou vegetativní příznaky (z GIT např. nauzea, vomitus), oční či jiné CNS symptomy, a jejich dopad na celkovou výkonnost a vykonávání denních aktivit, a to jak v iktálním, bolestivém stavu, tak i v interiktálním období (tab. 3).
Vzhledem k devastujícímu charakteru intenzity bolestí při cluster headache, tedy další položky spadající vedle migrény do primárních bolestí hlavy, považuji za důležité zabývat se otázkou stran posouzení invalidity a tabulkového zařazení též pro tento typ bolesti hlavy. Pro svůj torpidní průběh, a to zejména u chronických forem, by bylo podle klinicko-posudkového názoru adekvátní jej hodnotit srovnatelně s položkou č. 12 kapitoly VI, tedy Neuralgie, zejména neuralgie trigeminu (trojklanného nervu).
Tabulka 3. Jednotlivé položky podle stupně postižení při migréně a jejich míra PPS
|
Položka |
Druh zdravotního postižení |
Míra PPS v % |
|
11 |
Migréna |
|
|
11 a |
Forma s lehkým průběhem záchvat migrény neinterferuje s pracovní činností a nevyžaduje pracovní neschopnost, denní aktivity nejsou omezeny |
5 |
|
11 b |
Forma se středně těžkým průběhem záchvat bolesti hlavy ovlivňuje pracovní činnost, některé denní aktivity omezeny jen při záchvatu bolestí |
10–20 |
|
11 c |
Forma s těžkým průběhem dlouhotrvající záchvaty bolestí hlavy se silně vyjádřenými průvodními jevy, interiktální pauzy jen několik dní, status migrenosus, některé denní aktivity omezeny při záchvatu bolestí hlavy a mezi záchvaty vykonávány s obtížemi |
25–35 |
KAZUISTIKA
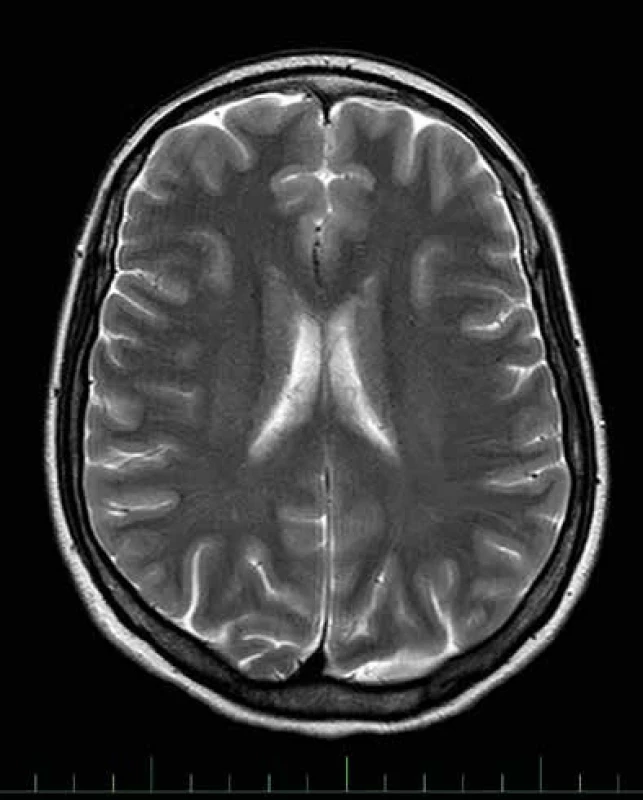
Žena, (1961), s polyartralgiemi, artrózou, osteoporózou, těžkou hypovitaminózou D i přes substituci a bolestmi krční páteře v osobní anamnéze, trpí na bolesti hlavy od dětství. K výraznému zhoršení cefaley došlo od 30. let věku, kdy přechodně bydlela v Německu, a tam také byla léčena. V profylaktické léčbě byl zkoušen flunarizin (bez efektu), topiramát (jako NÚ útlum, únava, hypotenze), valproát (NÚ charakteru zvýšení hmotnosti a hypotenze) a amitriptylin (tento pacientka snášela dobře a užívala jej až do 1/2023). Od roku 2018 splnila kritéria pro německou pojišťovnu k zavedení biologické léčby, nasazen byl Aimovig (erenumab), se kterým cítila efekt, avšak jen na přechodnou dobu, poté účinnost vymizela. Nyní žije opět v ČR, kde byla znovu od 11/2020 nasazena biologická léčba, nejprve léčena v Praze, nyní pacientka pokračuje v dispenzarizaci a léčbě v Centru pro diagnostiku a terapii bolestí hlavy a migrén v Karlových Varech, přičemž vzhledem k selhání efektu erenumabu bylo potřeba provést tzv. swap (výměnu) preparátu za jiný (nově Ajovy, fremanezumab). Charakter bolestí hlavy je u pacientky stále migrenózní, s hemikraniemi lateralizovanými vpravo, někdy vlevo. Bolest je typického pulzujícího rázu, s fotofobií, občasným vomitem a nutností užití metoclopramidu. Bolestem někdy předchází zraková aura. Při atace je pacientka zcela vyřazena z provozu, není schopna fyzické aktivity, přičemž frekvence před nasazením fremanezumabu činila cca 15 atak za měsíc. V mezidobí dominují bolesti hlavy tenzního typu, které pacientce také velmi snižují kvalitu života, omezují ji v některých běžných denních aktivitách a jsou rezistentní k profylaktické léčbě (amitriptylin byl s částečným efektem, poté zkoušen gabapentin, nově k němu navíc nasazen venlafaxin). Z diagnostického hlediska se tedy u pacientky jedná o těžkou formu, chronickou migrénu s aurou, rezistentní na klasickou profylaktickou léčbu, s každodenními bolestmi hlavy kombinovaného charakteru tenzního a migrenózního, přičemž migrenózní ataky zcela vyřazují pacientku z veškerých aktivit prakticky na polovinu měsíce. Efekt biologické léčby je stran redukce migrén částečný, s počtem cca 6–7 migrenózních dní za měsíc, po zbytek měsíce zůstávají i na dvojkombinaci terapie (gabapentin a antidepresivní medikace) tenzní bolesti hlavy. Kvalitu života pacientka podle dotazníku HIT-6 hodnotí na stávající terapii mezi 66 a 54 body (fluktuace mezi významným deprimujícím vlivem a určitým vlivem bolestí hlavy na kvalitu života). Neurotopický nález a nález na magnetické rezonanci mozku je u pacientky negativní, přítomna jsou pouze minimální nespecifická gliová ložiska bílé hmoty (jak je pro radiologický charakter migrén typické, obr. 3).
Z pracovního hlediska se pacientka, profesí administrativní pracovník, po návratu z Německa do ČR vzhledem k migrénám nahlásila dne 3. 8. 2020 na úřad práce, trvalé pracovní zátěže není schopna, nepracuje. Zažádala si o invalidní důchod. Posudek o invaliditě byl prvoinstančně hodnocen na základě lékařských zpráv z Německa, Prahy i Karlových Varů z let 2016–2021, a na základě profesního dotazníku z 10/2021. Jako rozhodující příčina dlouhodobě nepříznivého zdravotního stavu pojištěnce s nejvýznamnějším dopadem na PPS bylo stanoveno zdravotní postižení uvedené v kapitole VI., položce 11c přílohy k vyhlášce o posuzování invalidity, forma s těžkým průběhem, pro které se stanovila míra PPS 35 %, tedy na horní hranici taxačního rozmezí, a to vzhledem ke koincidenci migrény s jiným typem cefaley (tenzní typ bolestí hlavy). Datum vzniku byl dán nástupem na úřad práce od 3. 8. 2020, kdy žadatelka nepobírala náhradu mzdy. Dále bylo stanoveno, že posuzovaná je po vzniku invalidity I. stupně schopna vykonávat výdělečnou činnost jen s podstatně menšími nároky na tělesné, smyslové nebo duševní schopnosti. Vzhledem k věku a prognóze byla dána platnost posudku bez omezení, trvale.
ZÁVĚR
Aspekty migrenózního onemocnění velmi výrazně omezují kvalitu života jak po fyzické stránce, tak i stran psychologických a socioekonomických dopadů. Významně se projevují u osob s těžšími a častějšími atakami a mají přímý dopad na rodinný život a pracovní kariéru. Podle dotazníků kvality života migreniků MIDAS lze dle tíže onemocnění, tj. intenzity a frekvence záchvatů bolestí hlavy, rozdělit nemocné do čtyř skupin I–IV, které přímou úměrností korelují s rizikem nezaměstnanosti [33]. U migreniků ve III. skupině je nezaměstnanost vyšší o 10 %, u migreniků ve IV. skupině o 20 %. V roce 2016 byla migréna na základě hodnocení tzv. „burden of disease“ (zátěže způsobené nemocí) první příčinou disability ve věkové skupině do 50 let věku [37]. Správná diagnostika a včasně podaná adekvátní moderní specifická léčba má okamžitý i dlouhodobý zisk nejen z pohledu osoby s migrénou, ale vzhledem k velmi vysoké prevalenci tohoto onemocnění v produktivním věku i celkově pro společnost, s možným sekundárním pozitivním dopadem promítajícím se do posudkového hlediska v podobě případného snížení počtu žádostí o pracovní neschopnost a invaliditu.
Seznam použitých zkratek
Konflikt zájmů
Autorka deklaruje, že v souvislosti s předmětem práce nemá žádný konflikt zájmů.
Adresa pro korespondenci:
MUDr. Klára Musilová Matúšová, Ph.D.
Posudková komise MPSV ČR
Kollárova 4 301 21 Plzeň
e-mail: klara.matusova@mpsv.cz
Sources
1. Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders. 3rd edition (ICHD-3). Cephalalgia, 2018, 38, 1, s. 1–211. doi: https://doi.org/10.1177/0333102417738202 https://ichd-3.org, www.ihs-headache.org.
2. Výbor sekce pro diagnostiku a léčbu bolestí hlavy České neurologické společnosti JEP (Czech Headache Society, CHS) Mezinárodní klasifikace bolestí hlavy (ICHD-3) – oficiální český překlad. Česká a Slovenská Neurologie a Neurochirurgie, 2020–2022.
3. Edvinsson, L. CGRP and migraine: frombench to bedside. RevNeurol (Paris), 2021, 177, 7, s. 785–790. Epub 2021 Jul 15.
4. czech-headache.cz/centra-pro-lecbu-bolesti-hlavy/
5. Mastík, J. Migréna. Průvodce ošetřujícího lékaře. Maxdorf, Praha 2007.
6. Kotas, R. Historie léčby migrény. www.migrenaforum.cz\
7. Fernández-de-Las-Peñas, C., Na Navarro-Santana, M., Gómez - Mayordomo, V., Cuadrado, M. L., García-Azorín, D., Arendt-Nielsen, L., Plaza-Manzano, G. Headache as an acute and post-COVID-19 symptom on COVID-19 survivors: A meta - analysis of the current literature. Eur J Neurol., 2021, 28, 11, s. 3820–3825. doi: 10.1111/ene.15040. Epub 2021 Aug 8.
8. Wolff, H. G. Headache and other head pain. New York: Oxford University Press 1963 : 632.
9. Hanington, E. Migraine: A blood disorder? Lancet II, 1978, 8088, s. 501–503.
10. Pearce, J. S. M. Migraine. A cerebral disorder. Lancet II, 1982, 8394, s. 86–89.
11. Hanington, E, Jones, R. T., Ames, T. L. A, Wachowicz, B. Migraine A platelet disorder. Lancet II, 1981, 8249, s. 720–723.
12. Diamond, S., Medina, T. L Headaches. Clinical Symposia, 1989, 41, s. 2–32.
13. Lauritzen, M. Spreading depression and migraine. Pathol Biol, 1992, 40, s. 332–337.
14. Lauritzen, M., Olesen, J. Regional cerebral blood flow during migraine attacks by Xenon 133 inhalation and emission tomography. Brain, 1984, 107, s. 447–461.
15. Olesen, J., Larsen, B., Lauritzen, M. Focal hyperemia followed by spreading oligemia and impaired activations of rCBF in classic migraine. Ann Neurol, 1981, 9, s. 344–352.
16. Kotas, R., Ambler, Z., Souček, R. Současná farmakoterapie migrény. Remedia, 1992, 40, s. 230–247.
17. Leao, A. A. P. Spreading depression of activity in cerebral cortex. J Neurophysiol, 1994, 7, s. 359–390.
18. Moskowitz, M. A., MacFarlane, R. Neurovascular and molecular mechanisms in migraine headaches. Cerebrovascr and Brain MetabRev,1993, 5, s. 159–177.
19. Thomsen, L. L. Investigations into the role of nitric oxide and the large intracranial arteries in migraine headache. Cephalalgia, 1997, 17, s. 873–895.
20. Diener, H. C., May, A. New aspects of migraine pathophysiology lessons learned from positron emission tomography. Current Opinion in Neurology, 1996, 9, s. 199–201.
21. Weiller, C., May, A., Limmroth, V., Juptner, M., Kaube, H., van Schayck, R., Coenen, H. H., Diener, H. C. Brainstem activation in human migraine attacks. Nature Med, 1995, 1, s. 658–660.
22. Rozen, T. D., Fishman, R. S. Cluster headache in the United States of America: demographics, clinical characteristics, triggers, suicidality, and personal burden. Headache, 2012, 51, 1, s. 99–113.
23. Vachová, M. Migréna a RS. II. Karlovarské multioborové symposium “Bolesti hlavy”, 18. 5. 2022.
24. Gelfand, A. A., Gelfand, J. M., Goadsby, P. J. Migraine and multiple sclerosis: Epidemiology and approach to treatment. Multiple Sclerosis and Related Disorders, 2013, 2, s. 73–79.
25. Buse, D. C., Reed, M. L., Fanning, K. M., et al. Comorbid and co-occuring conditions in migraine and associated risk of increasing headache pain intensity and headache frequency: results of the migraine in America symptoms and treatment (MAST) study. J Headache Pain, 2020, 21, 1, p. 23.
26. Mastík, J. Migréna – nová mezinárodní klasifikace a moderní léčebné postupy. Neurologie pro praxi, 2004, 2, s. 79–83.
27. Blažková, K., Marková, J. Profylaktická léčba migrény a její současné limity. Dostupné na www: https://mediately.co/cz.
28. Waberžinek, G. Migréna – diagnostika a léčba. Praha, Triton 2003 : 158 s. 29. Kotas, R. Nové perspektivy léčby migrény. Neurol. Praxi, 2017, 18, 3, s. 179–185.
30. Marková, J. Bolesti hlavy při nadužívání akutní analgetické medikace. Neurol. Praxi, 2012, 13, 1, s. 14–16.
31. Nežádal, T. Chronická migréna. Neurol. Praxi, 2019, 20, 2, s. 115 – 120.
32. Bártková, A. Akutní a profylaktická terapie migrény. Prakt. lékáren., 2019, 15, 4, s. 208–212.
33. Dočekal, P. Socioekonomické aspekty migrény. Interní Med., 2003, 5, 11, s. 12–13.
34. Řehulka, P. Socioekonomické dopady bolestí hlavy – příčiny a možnosti ovlivnění. Cesk Slov Neurol N, 2020, 83/116, 5, s. 499–503.
35. Lipton, R. B., et al. Individual and societalimpactofmigraine. In: Olessen, J, et al. Headache classification and epidemiology. New York, RavenPress. 1994.
36. Ostehaus, J. T., et al. Health care resources and lost labour cost of migraine headache in the US. Pharmacoeconomics, 1992, 2, s. 67–76.
37. Příloha k vyhlášce č. 359/2009 Sbírky, kterou se stanoví procentní míry poklesu pracovní schopnosti a náležitosti posudku o invaliditě a upravuje posuzování pracovní schopnosti pro účely invalidity.
Labels
Medical assessment Occupational medicineArticle was published in
Medical Revision

2023 Issue 1-2
Most read in this issue
- Vertebrogenic algic syndrome from the point of view of assessment medicine
- Migraines and headaches from assessment point of view
- Chronic obstructive pulmonary disease
- Imaging methods in assessment medicine
