Význam disekce krčních uzlin v záchovném protokolu
Importance of Neck Nodes Dissection in the Organ Preserving Protocol
In the following study we were evaluating a benefit of a neck dissection as a part of an organ preserving protocol. In patients with local advanced head and neck carcinoma we correlated clinical and histopathological response of neck metastases to the chemoradiotherapy. In 42% the microscopic persistence was confirmed. The correlation to the clinical finding was limited.
Its influence on neither over all survival nor disease-free interval was not significant in comparison to the control group without neck dissection. We confirmed an influence of persistent neck metastases on disease free interval.
Key words:
neck dissection, chemoradiotherapy, organ preserving protocol, lymph node metastasis, head and neck cancer.
Authors:
Z. Horáková
; H. Binková; E. Tóthová
Authors‘ workplace:
Klinika ORL a chirurgie hlavy a krku FN u sv. Anny, Brno, přednosta prof. MUDr. R. Kostřica, CSc.
Published in:
Otorinolaryngol Foniatr, 59, 2010, No. 1, pp. 19-27.
Category:
Original Article
Overview
V následující studii jsme analyzovali přínos elektivní blokové krční disekce jako součásti záchovného protokolu. Hodnotili jsme soubor pacientů s lokálně pokročilými karcinomy hlavy a krku léčených nechirurgicky chemoradioterapií. Radiodiagnostickou odpověď krčních metastáz jsme korelovali s histopatologií po provedené blokové krční disekci. Mikroskopická perzistence nádoru se potvrdila u 42 % pacientů. Klinické a histologické hodnocení vzájemně korelovalo jen značně limitovaně.
Vliv blokové krční disekce (BKD) na terapeutické výsledky a celkové přežívání jsme srovnávali se souborem pacientů, u kterých byla elektivní bloková disekce vynechána. V našem souboru jsme nezjistili žádný statisticky významný rozdíl potvrzující benefit elektivní BKD hodnocený celkovou dobou přežití a intervalem bez recidivy. Ověřili jsme vliv po léčbě perzistujících metastáz (klinicky i histologicky) na prognózu onemocnění.
Klíčová slova:
bloková krční direkce, chemoradioterapie, záchovný protokol, uzlinové metastázy, karcinomy hlavy a krku.
ÚVOD
V poslední době se trendem v terapii pokročilých nádorů stalo maximální možné šetření zdravých, nádorem nepostižených tkání. Stále významnější postavení proto díky multimodalitnímu nechirurgickému léčebnému přístupu získávají záchovné protokoly, které navzdory menší radikalitě neznamenají horší léčebné výsledky.
Přítomnost metastáz do krčních lymfatických uzlin (LU) u pacientů s lokálně pokročilými spinocelulárními karcinomy hlavy a krku je podstatným negativním prognostickým faktorem. Obecně je akceptováno, že časné metastatické postižení (N1) je dostatečně efektivně léčeno jednou modalitou (radioterapie nebo chirurgie); neexistuje však názorová jednota na optimální léčbu pokročilého krčního uzlinového nálezu (N2/3). Někteří autoři doporučují i v tomto případě po primární chemoradioterapii observaci a chirurgickou léčbu ponechávají pouze pro případ recidivy, jiní preferují elektivní blokovou krční disekci (BKD) postradiačně. V minulosti byla nejčastějším typem operace radikální krční disekce; v posledních letech jsou preferovány selektivní typy disekcí.
Smyslem plánované postradiační krční disekce je maximalizace lokoregionální kontroly primární terapií. Postradiační fibróza znesnadňuje dispenzarizaci a časnou detekci recidivy, což se odráží ve špatných výsledcích záchranné blokové disekce řešící často až značně pokročilé nálezy. Proti tomuto postupu mluví morbidita elektivního operačního zákroku. Nutností je kritické zvážení indikace výkonu.
V následující studii prezentujeme výsledky léčby pacientů s pokročilým nádorovým onemocněním se zaměřením na roli blokové krční disekce.
MATERIÁL A METODIKA
Soubor pacientů
Retrospektivně jsme hodnotili soubor pacientů se zhoubnými nádory hlavy a krku léčených ve Fakultní nemocnici u svaté Anny v Brně v letech 2001-2008.
Pozornost jsme zaměřili na pacienty s nádorem v pokročilém stadiu III a IV, léčené primárně nechirurgicky radioterapií nebo kombinovaně chemoradioterapií, u kterých jsme analyzovali především postavení a význam postradiační blokové disekce krčních uzlin. Celý soubor představovalo 227 pacientů, z něhož jsme vyloučili 36 pacientů, u kterých došlo k operaci primárního tumoru i krčních uzlin pro stacionární onemocnění neodpovídající na neoadjuvantní chemoterapii; před prováděnou blokovou krční disekcí u nich nebyla na oblast krku aplikována plná terapeutická radiační dávka.
Sledovaný soubor tvořilo 191 pacientů, z toho 166 mužů a 25 žen ve věkovém rozpětí 42-85 let, s průměrem 62 let. Dle lokalizace primárního tumoru bylo rozdělení následující: orofarynx - 85, hypofarynx – 49, larynx – 33 a ústní dutina – 23. Před zahájením léčby byla klinicky a radiodiagnosticky stanovena TNM klasifikace. Dle hodnot T byl soubor definovaný: T1 – 11, T2 – 33, T3 – 44 a T4 – 102. Dle hodnot N bylo rozdělení: N0 – 22, N1 – 44, N2 – 111 a N3 – 14. Všichni pacienti měli pokročilé stadium onemocnění: stadium III – 38 a stadium IV – 153. Vzdálené metastázy nebyly nalezeny u žádného pacienta. Histologie byla jednotná: spinocelulární karcinom. Dle gradingu byl nádor dobře diferencovaný v 20 případech, středně diferencovaný ve 137 případech, nízce diferencovaný ve 31 a nediferencovaný ve 3 případech.
Terapie
Staging pacientů byl stanoven před zahájením léčby klinickým vyšetřením pomocí zobrazovacích metod (CT, sonografie) a endoskopicky. Stejným postupem byla hodnocena léčebná odpověď v odstupu 4-8 týdnů od ukončení radioterapie. Za patologické byly považovány uzliny větší než 1,5 cm v oblasti I a II a větší než 1 cm v oblasti III - V, dále uzliny s centrálním projasněním, nekrózou nebo extrakapsulárním šířením.
Primární léčba probíhala podle několika léčebných schémat. Vždy byla aplikována zevní radioterapie v dávce 60-70 Gy; u 76 pacientů pouze samostatně, u 115 pacientů spolu s chemoterapií; formou neadjuvantní chemoterapie u 63 pacientů, jako součást konkomitantní chemoradioterapie u 87 pacientů. Nejčastějším schématem bylo podání RT konkomitantně s cisplatinou nebo taxolem. Efekt léčby byl hodnocen zobrazovacími metodami, klinickým a endoskopickým vyšetřením, včetně probatorní excize z místa primárního tumoru. 109 pacientů dosáhlo léčbou kompletní remise primárního tumoru, u 16 pacientů byla nutná záchranná chirurgie pro perzistenci tumoru. Dále byla do léčebného schématu zařazena plánovaná postradiační bloková krční disekce.
Ze souboru dokončilo terapii 167 pacientů, 24 léčbu nedokončilo. Kompletní remise dosáhlo léčbou 125 pacientů, 66 remise nedosáhlo. Jednalo se o pacienty, u kterých radioterapie, resp. chemoradioterapie, nepřivodila kompletní remisi nádoru a vzhledem k rozsahu lokálního nálezu nebo celkovému stavu nemohli podstoupit záchrannou chirurgii. Doba sledování se pohybovala mezi 3 a 100 měsíci. Za tuto dobu se recidiva verifikovala u 39 ze 125 pacientů. K exitu došlo celkem u 120 pacientů, z nichž u 105 v souvislosti se základním onemocněním.
Terapie krčních uzlin
Krční lymfatické uzliny byly stejně jako primární nádor léčeny radioterapií, resp. chemoradioterapií. U 63 pacientů následovala plánovaná bloková krční disekce. U těchto pacientů byly výsledky klinické a radiodiagnostické odpovědi korelovány s histopatologickými výsledky z krčního resekátu. Histologicky byly hodnoceny krční LU v resekátu jako pozitivní, pokud byly identifikovány viabilní nádorové buňky v uzlině. Za negativní se považovaly uzliny kompletně nekrotické, obsahující keratin nebo obrovskobuněčnou reakci kolem cizích těles.
Soubor bez blokové krční disekce představovalo 62 pacientů. Všichni dosáhli léčbou kompletní klinické remise primárního tumoru i metastáz v krčních uzlinách. K operaci nedošlo především pro celkový stav, resp. závažné interkurence komplikující celkovou anestezii, nebo nesouhlas pacientů s operací.
Obě skupiny byly po ukončení terapie dispenzarizovány. Regionální kontrola byla definována jako kontinuální kontrola onemocnění během dispenzarizace. Sledována byla frekvence a lokalizace recidiv. Výsledky byly hodnoceny a navzájem srovnány parametry intervalu bez recidivy a celkového kumulativního přežití.
VÝSLEDKY
Odpověď na léčbu
Z celého souboru bylo hodnoceno 63 pacientů s plánovanou blokovou krční disekcí. U 14 pacientů probíhaly disekce současně s operací primárního tumoru pro perzistenci, u 48 pacientů bylo dosaženo histologicky verifikované remise primárního tumoru a chirurgicky byly ošetřeny pouze lymfatické uzliny. Krční disekce byly provedeny u 31 pacientů oboustranně, u 32 jednostranně, což představovalo celkem 94 disekcí. Disekce byly provedeny v odstupu 6-12 týdnů od ukončení radioterapie. Dle typů provedených disekcí byly rozděleny: selektivní disekce - 22, komprehensivní subradikální disekce - 49 a komprehensivní radikální krční disekce - 23.
Předléčebný staging hodnotil postižení krčních uzlin (cN), které byly pozitivní u všech kromě jednoho pacienta. Lokálně pokročilé postižení krčních uzlin cN2 a větší mělo 78 % (49 z 63) pacientů. Dále bylo provedeno klinické a radiodiagnostické zhodnocení efektu léčby a stanovena poléčebná klasifikace (ycN). Za klinicky negativní bylo po léčbě označeno 58 % pacientů, pozitivní uzliny perzistovaly u 42 %. Spektrum klinických nálezů bylo korelováno s histopatologickými výsledky (ypN). Histologicky verifikované kompletní remise krčních metastáz dosáhlo 58 % (37) pacientů, zatímco mikroskopická perzistence nádoru se potvrdila u 42 % (26) pacientů (graf 1).

Problémem zůstává otázka spolehlivé diagnostiky krčních uzlin po léčbě. Klinický a histopatologický nález spolu korelovaly značně limitovaně. Pouze u 64 % (40 z 63) pacientů nález koreloval; u 36 plně, u 4 pacientů byl nález lehce podhodnocen (ycN1 vs ypN2b). U 36 % (23 z 63) pacientů nález klinický s histologickým nekoreloval. U 18 % (11) byl klinický nález falešně negativní, histologicky se potvrdila perzistence metastáz v uzlinách. U 19 % (12) bylo klinické hodnocení falešně pozitivní, histologicky byl resekát negativní. Ve skupině pacientů s histologicky negativními LU v krčních resekátech bylo 32 % (12 z 37) radiodiagnosticky hodnoceno falešně pozitivně (graf 2); ve skupině histologicky pozitivních pacientů bylo hodnoceno 43 % (11 z 26) falešně negativně (graf 3).


Při hodnocení pouze skupiny s klinicky perzistující lymfadenopatií, tj. neúplné odpovědi na léčbu, jsme získali skupinu 27 pacientů. Jejich klinická poléčebná klasifikace byla ve všech případech ycN + a histologicky bylo verifikováno ypN0 u 12 a ypN+ u 15 pacientů, což znamená histologickou perzistenci v 56 % případů klinické lymfadenopatie. 44 % pacientů bylo histologicky negativních, CT zobrazení bylo falešně pozitivní a BKD lze považovat v těchto případech za overtreatment (graf 4).

U 35 pacientů jsme po léčbě klinicky konstatovali kompletní remisi v krčních uzlinách, což představuje potenciální soubor pacientů, u kterých by mohl být elektivní chirurgický zákrok vynechán. Při klinickém vyšetření byl soubor před léčebnou klasifikován cN+ a terapií bylo u všech dosaženo klinické kompletní remise v krčních uzlinách ycN0. Histopatologicky z krčních resekátů byla potvrzena kompletní remise, tj. ypN0 u 69 % (24 z 35) pacientů. U 31 % (11 ze 35) pacientů byla histologie pozitivní. Nález pozitivních uzlin byl vždy jen ipsilaterálně. Tři z těchto pacientů měli původní předléčebnou klasifikaci cN1, což představuje skupinu, u které není podle současných doporučení elektivní krční disekce indikována (graf 5).

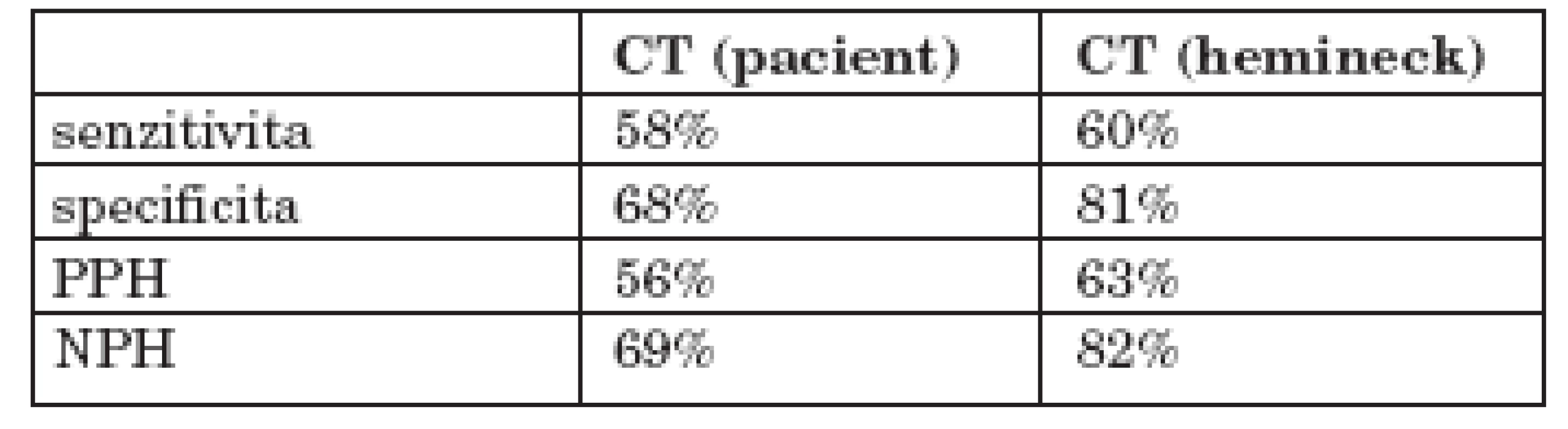
Při hodnocení přesnosti klinického a radiodiagnostického zobrazení uzlin po léčbě s ohledem na jednotlivé krční resekáty jsme konstatovali, že nález koreloval s histologickým výsledkem u 75 % (71) resekátů, nekoreloval u 25 % (23). V 12 % (11) blokových resekátů (vždy ipsilaterálně) s klinicky kompletní odpovědí byl nalezen reziduální tumor (tab. 1, tab. 2).
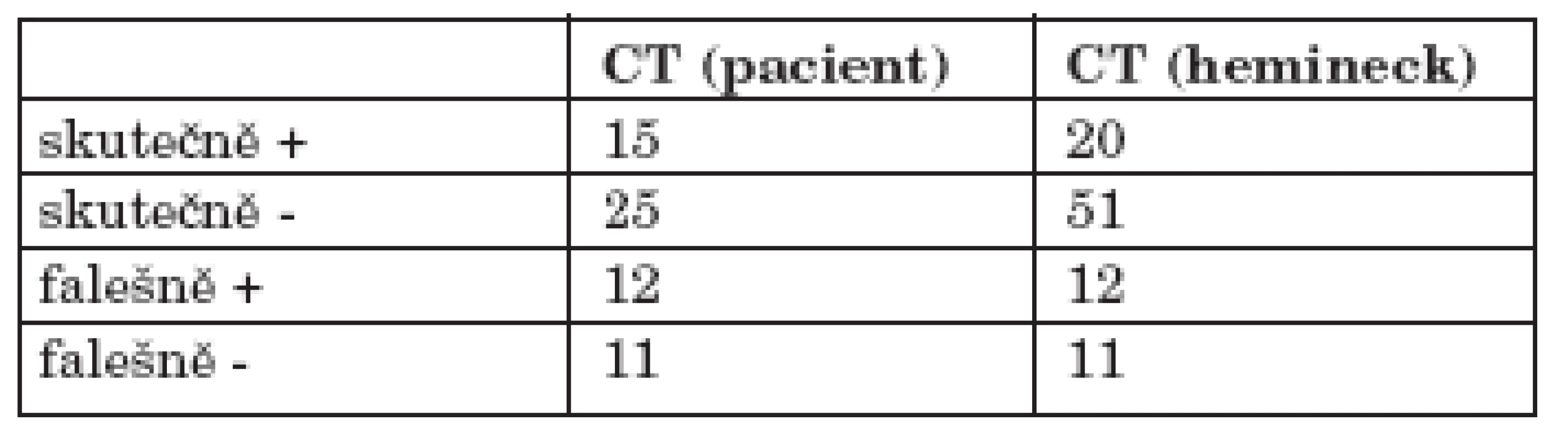
Výsledky jsme srovnali se skupinou pacientů léčených záchovným protokolem, kteří dosáhli kompletní remise primárního tumoru i krčních uzlinových metastáz, nepodstoupili však krční disekci. Tento kontrolní soubor tvořilo celkem 62 pacientů. Předléčebná klasifikace u tohoto souboru byla cN0 u 12 a cN+ u 50 pacientů. Lokálně pokročilé metastatické postižení krčních uzlin cN2 a větší mělo 52 % (32) pacientů. Po léčbě byli všichni klasifikováni ycN0 a bloková disekce provedena nebyla, histologický korelát není k dispozici (graf 6).

Lokální kontrola
Doba sledování po ukončení terapie v našem souboru je 3-100 měsíců. Léčebné výsledky jsme hodnotili a vzájemně srovnávali skupiny pacientů s a bez BKD. U skupiny s provedenou krční disekcí jsme zaznamenali za dobu sledování recidivu u 38 % (24 z 63) pacientů. Z toho u 11 pacientů v místě primárního tumoru, u 3 formou metastáz do krčních uzlin a u 9 pacientů formou vzdálených metastáz (8 - plíce, 1 - skelet). Původní klasifikace uzlin u pacientů, u kterých došlo k recidivě, byla vždy cN+. Po primární léčbě bylo 13 pacientů klasifikováno ycN+, histologické resekáty byly pozitivní (ypN+) u 14 pacientů. Z celého souboru pacientů s histologicky negativními uzlinami mělo verifikovanou recidivu 28 %; ze skupiny pacientů s histologicky pozitivními resekáty byla verifikována recidiva u 52 %.
U skupiny bez krční disekce došlo k recidivě u 24 % ( 15 z 62) pacientů. Z toho u 11 pacientů v místě primárního tumoru, u 1 metastázou do krčních uzlin a u 3 pacientů formou vzdálených metastáz (2 - plíce, 1 - skelet).
Tříleté hodnoty intervalu bez recidivy nádoru byly stanoveny zvlášť pro skupinu neoperovanou a skupinu s BKD. Tříletý interval kumulativního přežití bez recidivy (DFI) pro skupinu s blokovou krční disekcí představoval 56 % (medián 54 měsíců), zatímco pro skupinu bez BKD 62 % (mediánu nebylo dosaženo). Při vzájemném srovnání nebyl zjištěn statistický rozdíl mezi oběma soubory (p=0,5) ( graf 7).

Z hlediska přežití došlo za dobu sledování k exitu 35 z 63 (56 %) pacientů v souboru s krční disekcí, z toho bylo v souvislosti se základní diagnózou 25. U pacientů v souboru bez disekce došlo k 30 z 62 (48 %) úmrtím, z toho 15 bylo v souvislosti s nádorem. Z Kaplan Meierovy analýzy jsou patrné hodnoty tříletého kumulativního přežití (OAS), které dosáhly 60 % (medián 42 měsíců) pro skupinu s BKD a 50 % (medián 36 měsíců) pro skupinu bez BKD. Při vzájemném srovnání nebyl zjištěn statistický rozdíl mezi oběma soubory ani v tomto parametru (p=0,3) (graf 8).

Zvlášť jsme parametry přežití stanovili pro skupinu pacientů, u kterých byla klinicky po radioterapii klasifikována kompletní remise (ycN0) a podstoupili elektivní BKD (35 pacientů). Hodnoty jsme srovnali s výsledky pacientů bez BKD s klinicky shodnou klasifikací uzlin (cN+, ycN0), tj. původně pozitivní uzliny, které léčbou dosáhly kompletní remise (50 pacientů). Obě skupiny se lišily pouze provedenou BKD. Případný rozdíl by ukázal benefit provedené operace. Tříletý DFI jsme stanovili 62 % (mediánu nebylo dosaženo), resp. 50 % (medián 34 měsíců) pro skupinu s BKD, resp. bez BKD. Tříletý OAS byl 58 % (medián 38 měsíců), resp. 50 % (medián 36 měsíců) pro skupinu s BKD, resp. bez BDK. Hodnoty DFI, resp. OAS, se statisticky významně nelišily (p=0,18, resp. O,4). Přestože je pro DFI patrný odlišný trend ve srovnání obou křivek s lepšími výsledky pro BKD, neprokázal se jednoznačný přínos BKD pro celkové přežívání pacientů (graf 9, graf 10).


Porovnány byly také výsledky ve skupině s BKD mezi pacienty ycN0 a ycN+ (36 pacientů ycN0 a 27 pacientů ycN+). Při srovnání byl zjištěn statisticky významný rozdíl v parametru intervalu bez recidivy DFI (p=0,040 Gehan Wilcox); tříletý DFI jsme stanovili 62 % (mediánu nebylo dosaženo), resp. 48 % (24 měsíců) pro skupinu ycN0, resp. ycN+. V parametru celkového kumulativního přežití se ovšem skupiny vzájemně statisticky nelišily (p=0,9). Tříletý OAS byl 58 % (medián 38 měsíců), resp. 64 % (medián 44 měsíce) pro skupinu ycN0, resp. ycN+. Vzájemné srovnání ukázalo na souvislost klinického průběhu onemocnění s prognózou onemocnění a výskytem recidivy, nikoliv s celkovým přežitím (graf 11, graf 12).


Srovnávali jsme rovněž léčebné výsledky skupiny s histologicky pozitivním a negativním krčním resekátem (37 pacientů ypN0 a 26 pacientů ypN+). Mezi oběma skupinami byl zjištěn statisticky významný rozdíl v parametru intervalu bez recidivy DFI (p=0,011 Gehan Wilcox); tříletý DFI jsme stanovili 68 % (medián 57 měsíců), resp. 42 % (medián 17 měsíců) pro skupinu ypN0, resp. ypN+. V parametru celkového kumulativního přežití se ovšem skupiny vzájemně statisticky nelišily (p=0,8). Tříletý OAS byl 66 % (medián 44 měsíců), resp. 54 % (medián 38 měsíců) pro skupinu ypN0, resp ypN+. Potvrdili jsme významný vliv histologické perzistence metastáz na prognózu onemocnění, nikoliv na celkové přežívání pacientů (graf 13, graf 14).


Přestože jsme získali poměrně dobré výsledky lokální kontroly onemocnění, stále zůstává problémem otázka vzdálených metastáz. Vzdálené metastázy jsme verifikovali u 9 pacientů po BKD a u 3 pacientů bez BKD, což znamená významně častější formu recidivy, než formou metastáz do krčních uzlin, a to i u skupiny pacientů bez provedení krční disekce. Z toho pouze u 5 (56 %) pacientů byl současně pozitivní i histologický blokový krční resekát, zatímco u 4 z nich byl negativní.
DISKUSE
Kurativní RT nebo CHRT je významnou součástí léčebných postupů u lokálně pokročilých nádorů hlavy a krku. V posledních letech je tato léčba preferována jako plnohodnotná náhrada chirurgie, se srovnatelnými výsledky a menším ovlivněním kvality života pacientů.
Definitivní léčba krčních uzlin v rámci záchovných protokolů předpokládá aplikaci CHRT stejně jako u primárního tumoru. Otázkou zůstává indikace blokové krční disekce; setkáváme se s několika možnými léčebnými strategiemi pro krční metastázy: 1. observace a pouze záchranná chirurgie v případě recidivy, 2. postradioterapeuticky provedená bloková krční disekce založená na klinické odpovědi na primární radioterapii, 3. ve všech případech prováděná krční disekce indikovaná na základě předléčebné klasifikace bez ohledu na terapeutickou odpověď.
Pro posledně zmiňovanou možnost hovoří: 1. nízké procento pacientů schopných dosáhnout kompletní remise při původním uzlinovém nálezu N2 a vyšším po léčbě pouze radioterapií, 2. obtížné sledování v důsledku postradiační fibrózy měkkých tkání, 3. neuspokojivé klinické výsledky po záchranných blokových disekcích při recidivě. Naopak odpůrci blokové krční disekce zdůrazňují morbiditu elektivních zákroků. Problémem může být nízký potenciál radiologického a klinického vyšetření pro detekci viabilního nádoru v uzlinách po léčbě. Reziduální nádor může perzistovat ve formě mikroskopického onemocnění, které je radiologicky nezobrazitelné. Radiologicky a klinicky označená patologie naopak nemusí vždy znamenat perzistenci nádoru a nemusí nutně znamenat progresi k lokální recidivě.
Ojiri (10) prokázal, že velikost LU na postradiačních CT snímcích je relativně nepřesným ukazatelem patologie uzlin. Hodnotit lymfatické uzliny je nutné nejen s ohledem na velikost, ale i dle intranodální struktury a extranodálního šíření. Na základě stanovených kritérií není suspektní uzlina při velikosti <15 mm bez intranodálních defektů a extranodálního šíření. V rámci observace se CT doporučuje opakovat v 3-4měsíčních intervalech, zejména u N>1, a při suspekci se přistupuje k BKD.
Dle literárních údajů se nejčastěji indikují krční disekce na základě předléčebné klasifikace, bez ohledu na terapeutickou odpověď. U pacientů s N1 postižením se preferuje konzervativnější přístup, tj. chirugické řešení blokovou krční disekcí se doporučuje v případě perzistence lymfadenopatie, v případě kompletní remise izolované metastázy se elektivní krční disekce vynechává.
Brizel (3) potvrdil význam BKD u pacientů s N2-3 prodloužením DFI, a to bez ohledu na léčebnou odpověď na CHRT, zatímco u pacientů s N1 nepřinesla BKD žádnou výhodu ve zmiňovaných parametrech. Klinická a patologická odpověď u nich byla v přísné korelaci, což se nepotvrdilo pro N2-3. Situaci můžeme vysvětlit buněčnou kinetikou kompletní klinické remise. Metastáza velikosti 4 cm obsahuje cca 10*10 buněk. Při regresi > 99 % klinicky hodnotíme kompletní remisi. Přesto při nekróze 99,9 % buněk bude perzistovat 10*7 viabilních nádorových buněk. Tato situace je klinicky od kompletní remise neodlišitelná, nicméně časem musíme očekávat recidivu. Tím je vysvětlena indikace k BKD i u kompletní remise v případě vysokých N stadií. Významný podíl perzistence pokročilých metastáz N>2 po léčbě potvrdil i Roy (11). V 33 % případů klinické remise se potvrdila perzistence nádoru; naopak v případech klinicky a radiologicky perzistující lymfadenopatie byla histologie pozitivní v 65 %. Mnozí další autoři svými výsledky potvrdili, že klinická odpověď na primární chemoradioterapii není rozhodující pro prognózu pacienta, ani nekoreluje se skutečnou histologickou odpovědí. Doporučují provést krční disekci u všech pacientů s předléčebnou klasifikací N2-3 a i u vybraných pacientů s N1 bez ohledu na klinickou odpověď. Viabilní nádor byl potvrzen u 20-35 % preparátů. (5, 7, 13). Sewall (12) ve svém souboru prokázal perzistenci nádoru ve 28 %, ve většině případů pouze v jedné uzlině. Pouze u 7 % pacientů se prokázala lokální krční recidiva. Přestože z tohoto údaje lze jen obtížně predikovat viabilitu a růstový potenciál mikroskopické reziduální choroby, je na základě těchto výsledků krční disekce autory striktně doporučována.
Opačné výsledky získal Farrag (4). V jeho souboru výsledky histologie korelovaly úzce s předléčebným stagingem, u pacientů s negativními uzlinami nebyly zjištěny žádné okultní metastázy v uzlinách, tj. v této skupině na základě popsaných výsledků neindikoval elektivní blokovou krční disekci. Allal (1) retrospektivně hodnotila soubor pacientů s pokročilými uzlinami N2-3 léčenými krční disekcí s následnou radioterapií a výsledky srovnávala s uzlinami léčenými pouze radioterapií. Výsledky 3letého intervalu bez recidivy byly vyšší pro skupinu s krční disekcí, nikoli však zásadně. Mendenhall (8) je ve svých doporučeních konzervativnější. Pravděpodobnost perzistence nádoru při kompletní klinické a radiologické odpovědi na CT byla stanovena na pouhých 5 %; krční disekce je doporučována až při nejednoznačné odpovědi na RT. Johnson (6) sledoval pacienty s krčními metastázami N2-3. U 28 % byla recidiva v místě primárního tumoru i krčních uzlin, zatímco pouze u 5 % došlo k izolované recidivě pouze v krčních uzlinách. Autor považoval strategii observace u pacientů s kompletní remisí po RT za dostatečnou, krční disekci doporučil pouze při inkompletní odpovědi na léčbu. Podobná doporučení k observaci při klinické remisi podpořili i mnozí další autoři (2, 9).
Názorem, ke kterému se přiklání i naše pracoviště, je indikace k BKD na základě předléčebné klasifikace. Vzhledem k frekvenci reziduálního karcinomu v LU u lokálně pokročilých nádorů, preferujeme u všech pacientů cN2-3 a u vybraných případů cN1 postradiační krční disekci. Se stoupající frekvencí se upřednostňuje selektivní krční disekce. BKD bývá zařazena cca 3-8 měsíců po ukončení radioterapie. Při retrospektivní studii byl tento postup hodnocen u 63 pacientů zařazených do tzv. záchovného protokolu. U 62 z nich byly před léčbou hodnoceny pozitivně krční LU cN+, u 78 % v pokročilém stadiu cN2 a větším. Získané výsledky klinického hodnocení ve vysokém procentu (42 %) potvrdily perzistenci lymfadenopatie po léčbě ycN+. Histologickou perzistenci metastáz v krčních resekátech jsme verifikovali rovněž u 42 % pacientů. Tyto soubory klinicky a histologicky pozitivních LU spolu ovšem zdaleka nekorelovaly. V souvislosti s těmito výsledky je nezbytné zdůraznit problematické hodnocení efektu léčby u krčních lymfadenopatií. Doposud etablované morfologické zobrazovací metody mají pouze limitovanou výpovědní hodnotu. I v našem souboru CT korelovalo s histologickým nálezem pouze v 75 % zobrazení; CT prokázalo relativně nízké hodnoty senzitivity a především nízkou pozitivní prediktivní hodnotu pod 60 %. Z výsledků je patrné, že CT nemůže být spolehlivým nástrojem opravňujícím k selekci pacientů před BKD. O nízké spolehlivosti tradičních radiodiagnostických metod vypovídá i vysoké procento perzistence nádoru v klinicky negativních LU; v 32 % byly klinicky negativní LU histologicky pozitivní. Tato skupina zahrnuje pacienty, kteří by při konzervativním postupu s indikací k BKD, založené na postradiační klasifikaci, byli kandidáti k vynechání BKD. Většina autorů se shoduje, že klinicky pouze částečná odpověď krčních uzlin na podanou léčbu by měla být jednoznačnou pobídkou pro následné chirurgické řešení. Argumentem podporujícím tento postup je skutečnost, že i v našem souboru ve vysokém procentu krčních resekátů s klinickou lymfadenopatií byly verifikovány perzistující nádorové buňky (56 %). Pacienti, u kterých dojde bez předchozí krční disekce k lokální recidivě na krku, často již nejsou adepti vhodní pro záchrannou chirurgii. BKD může být v jistých případech považována za overtreatment (skupina pacientů s histologicky negativním resekátem). U velké většiny z nich byla provedena pouze selektivní nebo modifikovaná, nikoli radikální disekce.
Histologicky bývají většinou v uzlinách nalezeny shluky maligních buněk, nebo ostrůvky viabilní nádorové tkáně v terénu postradiační nekrózy. Biologický potenciál této mikroskopické reziduální choroby k progresi až k lokální recidivě je nejednoznačný. Jejich vliv na výsledky léčby a celkové přežívání by mohly ilustrovat srovnání mezi pacienty s a bez BKD. Skupinu pacientů s BKD jsme srovnávali s pacienty, kteří dosáhli histologicky verifikované kompletní remise primárního tumoru a současně i klinické remise krčních metastáz bez elektivní BKD. Lokální kontrola pacientů po podané léčbě je dobrá. Tříleté bezpříznakové přežití bylo 56%, resp. 62% pro skupinu s BKD, resp. bez BKD. Pro tříleté celkové kumulativní přežití byly hodnoty 50 %, resp. 60 % pro skupinu s BKD, resp. bez BKD. Ani v jednom z těchto parametrů nebyl zjištěn žádný statisticky významný rozdíl mezi oběma skupinami.
Izolovaně jsme hodnotili pouze pacienty s elektivní BKD následující po klinicky klasifikované kompletní remisi a adekvátní skupinu bez BKD (rovněž hodnocenou cN+ a ycN0). V blokových resekátech byly verifikovány perzistující metastázy v 32 %. Lze předpokládat perzistenci také u souboru bez BKD. Musíme však zdůraznit, že proti našim předpokladům nebyl mezi oběma skupinami potvrzen žádný rozdíl ani v DFI ani v OAS, což by relativizovalo přínos elektivní BKD. Naznačen byl rozdíl v DFI s lepšími výsledky pro skupinu s BKD, nikoli však zásadně.
Protože klinické a patologické hodnocení LU spolu korelovalo jen značně limitovaně, chtěli jsme vzájemným porovnáním potvrdit, jaký je rozdíl v léčebných výsledcích a přežívání mezi skupinami pacientů rozdělenými dle jejich klinického postterapeutického hodnocení. Srovnali jsme výsledky skupin pacientů léčených stejným schématem, včetně BKD, které byly před operací hodnoceny jako ycN0 vs. ycN+. Statisticky signifikantní rozdíl byl zjištěn v parametru DFI (62 % vs. 38 %), což potvrdilo negativní vliv perzistující lymfadenopatie na léčebné výsledky. Impakt na celkové přežívání OAS potvrzen nebyl. Statisticky významný vliv histologicky verifikovaných metastáz na prognózu pacientů potvrdil rozdíl mezi skupinou s pozitivními krčními resekáty ypN+ vs. ypN0. Významně se lišily v DFI. Rozdíl v OAS již nebyl markantní a statisticky významný.
Je zjevné, že metastázy v krčních LU jsou silným negativním faktorem i přes radikální léčbu sestávající z CHRT a následné BKD. Metastázy se v našem souboru nedařilo v ozářeném terénu radiodiagnosticky detekovat dostatečně spolehlivě, potvrdila se histologická perzistence i v klinicky negativních resekátech. Statistické srovnání potvrdilo horší prognózu pacientů ve skupině s ypN+. Ověřili jsme však horší prognózu i při srovnání na základě předoperační klasifikace pro skupinu ycN+, přestože s histologickou klasifikací koreluje pouze omezeně. Vysvětlení můžeme hledat v celkové pokročilosti, resp. v nižší radiosenzitivitě původního onemocnění. Dosažené výsledky podpořily radikální přístup k léčbě krčních metastáz na základě předléčebné klasifikace vzhledem k vlivu na hodnoty DFI přes minimální ovlivnění OAS. Lokoregionální kontrolu v našem souboru lze považovat za dobrou, problémem naopak zůstávají vzdálené metastázy v obou skupinách, a to i přes podání systémové chemoterapie.
ZÁVĚR
Přítomnost krčních metastáz je silným negativním prognostickým faktorem. Doposud neexistuje jednotný názor na terapeutický postup po primární radioterapii; indikace k blokové krční disekci bývá převážně založena na předléčebné klasifikaci krčních metastáz.
V naší retrospektivní studii jsme potvrdili významný podíl mikroskopické perzistence nádoru, jen limitovaně korelující s klinickou a radiodiagnostickou lymfadenopatií. Predikce biologického potenciálu reziduálního mikroskopického nádoru je však obtížná.
Při srovnání léčebných výsledků skupin pacientů s BKD a bez ní nebyl zaznamenán podstatný rozdíl v OAS, což by relativizovalo benefit provedené operace pro celkové přežití pacientů. Naopak významně horší výsledky intervalu bez recidivy pacientů s klinickou lymfadenopatií a s histologickou perzistencí metastáz potvrdily jejich prognostický význam a podpořily radikalitu v indikačních kritériích pro BKD.
MUDr. Zuzana Horáková
KOCHHK
FN u sv. Anny v Brně
Pekařská
53
656
91 Brno
e-mail:
zuzana.horakova@fnusa.cz
Sources
1. Allal, A., Dulguerov, P., Bieri, S.: A conservation approach to pharyngeal carcinoma with advanced neck disease: optimizing neck management. Head Neck, 21, 1999, s. 217-222.
2. Armstrog, J., Pfister, D., Strong, E.: The management of the clinically positive neck as part of a larynx preservation approach. Int. J. Radiation Oncology Biol. Phys.,, 26, 1993, s. 759-765.
3. Brizel, D., Prosnitz, R., Hunter, S. et al.: Necessity for adjuvant neck dissection in setting of concurrent chemoradiation for advanced head and neck cancer. Int. J. Radiation Oncology, 58, 2004, s. 1418-1423.
4. Farrag, T., Lin, F., Cummings, Ch. et al.: Neck management in patients undergoing postradiotherapy salvage laryngeal surgery for recurrent persistent laryngeal cancer. Laryngoscope, 116, 2006, s. 1864-1866.
5. Frank, D., Hu, K., Culliney, B. et al.: Planned neck dissection after concomitant radiochemotherapy for advanced head and neck cancer. Laryngoscope, 115, 2005, s. 1015 - 1020.
6. Johnson, C., Silverman, L., Clay, L.: Radiotherapeutic management of bulky cervical lymphadenopathy in squamous cell carcinoma of the head and neck: is postradiotherapy neck dissection necessary? Radiat. Oncolinvest., 6, 1998, s. 52-57.
7. McHam, S., Adeistein, D., Rybicki, L. et al.: Who merits a neck dissection after definitive chemoradiotherapy for N2-N3 squamous cell head and neck cancer? Head Neck, 25, 2003, s. 791-98.
8. Mendenhall, W., Villaret, D., Amdur, R. et al.: Planned neck dissection after definitive radiotherpy for squamous cell carcinoma of the head and neck. Head neck, 24, 2002, s. 1012-1018.
9. Narayan, K., Crane, Ch., Kleid, S. et al.: Planned neck dissection as an adjunct to the management of patients with advanced neck disease treated with definitive radiotherapy: for some or fol all. Head Neck, 21, 1999, s. 606-613.
10. Ojiri, H., Mendenhall, W., Stringer, S. et al.: Post RT CT results as a predictive model for the necessity of planned post RT neck dissection. Int. J. Radiation Oncology, 52, 2002, s. 420-428.
11. Roy, S., Tibesar, R., Daly, D.: Role of planned neck dissection for advanced metastatic disease in tongue base or tonsil squamous cell carcinoma treated with radiotherapy. Head Neck, 24, 2002, s. 474-481.
12. Sewall, G., Palazzi-Churas, K., Richards, G., Hartig, G.: Planned postradiotherapy neck dissection: rationale and clinical outcomes. Laryngoscope, 117, 2007, s. 121-128.
13. Stenson, K., Huo, D., Blair, E.: Planned post-chemoradiation neck dissection: significance of radiation dose. Laryngoscope, 116, 2006, s. 33-36.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2010 Issue 1
-
All articles in this issue
- Přínos binaurální korekce pro srozumitelnost řeči – vliv předchozí adaptace na monaurální korekci
- Přínos binaurální korekce pro srozumitelnost řeči – vliv věku
- Neskoré výsledky chirurgickej liečby detského cholesteatómu
- Bipolární koagulace BiClamp® u operací štítné žlázy
- Význam disekce krčních uzlin v záchovném protokolu
- Reflux Finding Score
- Vztah lidských papillomavirů a etiologie karcinomů patrových mandlí
- Solitární fibrózní tumor hypofaryngu
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Reflux Finding Score
- Význam disekce krčních uzlin v záchovném protokolu
- Neskoré výsledky chirurgickej liečby detského cholesteatómu
- Bipolární koagulace BiClamp® u operací štítné žlázy
