Optimalizovaný postup při provádění spinální anestezie pro císařský řez
Optimal management in patients undergoing caesarean section in spinal anaesthesia
At absence of contra-indications spinal blockade is prefered method of anaesthesia for patients undergoing caesarean section. Incidence of post-dural puncture headache (PDPH) is significantly higher in pregnant women and in puerperal period compared to general population. Use of appropriate needles for spinal blockade and adequate level of anaesthesiologist´s skills lead to lower incidence of PDPH after caesarean section performed in spinal anaesthesia.
Key words:
caesarean section, spinal blockade, post-dural puncture headache, PDPH, epidural blood patch
Authors:
MUDr. Marek Ľubušký; Ph.D. 1; MUDr. Emil Berta 2; MUDr. Martin Procházka; Ph.D. 1; MUDr. Oldřich Marek 2; prof. MUDr. Milan Kudela, CSc. 1
Authors‘ workplace:
Gynekologicko-porodnická klinika LF UP a FN Olomouc
1; Klinika anestezie a resuscitace LF UP a FN Olomouc
2
Published in:
Prakt Gyn 2007; 11(1): 11-15
Overview
Nejsou-li přítomny kontraindikace, je spinální anestezie v případě císařského řezu metodou volby. Incidence postpunkční bolesti hlavy u těhotných žen a u žen v šestinedělí je významně vyšší než u ostatní populace. Punkce subarachnoidálního prostoru vhodnými jehlami a dostatečná erudovanost anesteziologa umožní minimalizovat incidenci postpunkční cefaley u císařských řezů prováděných ve spinální anestezii.
Klíčová slova:
císařský řez, spinální anestezie, postpunkční bolest hlavy, epidurální krevní záplata
ÚVOD
Subarachnoidální (spinální) anestezie (SAB) spočívá v aplikaci vhodného lokálního anestetika do subarachnoidálního prostoru. Lokální anestetikum blokuje přenos vzruchů nervovými strukturami a vyvolává tak kvalitní anestezii s rychlým nástupem účinku. Hlavní nevýhodou je invazivita výkonu, protože hrot jehly musí proniknout tvrdou plenou (a pavučnicí), v níž zanechá po skončení punkce otvor. Únik mozkomíšního moku do epidurálního prostoru otvorem po punkci vede k poklesu tlaku mozkomíšního moku a může vyvolat bolesti hlavy. Velikost úniku moku zásadně ovlivňují tloušťka jehly a tvar jejího hrotu.
POSTPUNKČNÍ BOLEST HLAVY
Postpunkční bolest hlavy (PDPH) má charakteristické vlastnosti, kterými se odlišuje od jiných typů bolesti hlavy v poporodním období. Bývá lokalizována okcipitálně, obvykle se šíří symetricky frontálně a výrazně se zhoršuje vertikalizací. Právě zhoršení obtíží při vertikalizaci je conditio sine qua non pro diagnózu PDPH. Úleva nastává vleže, přičemž většina postižených žen udává, že podobnou bolest hlavy ještě nezažila. [1] V 90 % případů dochází k nástupu obtíží do 3 dnů [2] a v 66 % se objeví již do 48 hodin. [3] Délka trvání obtíží se popisuje od několika hodin do několika měsíců, velmi vzácně mohou bolesti přetrvávat. Potíže mají největší intenzitu v průměru 4 dny, pak bolesti zpravidla spontánně, avšak pomalu odezní (v 72 % případů do 7 dnů). [4,5]
Základní příčina PDPH spočívá v perforaci míšních obalů a následném úniku mozkomíšního moku do epidurálního prostoru. To vede ke snížení tlaku mozkomíšního moku [6], protože mozkomíšní mok uniká rychleji (až 4,5 ml/s), než probíhá jeho tvorba (0,35 ml/min), zejména je-li při punkci použita jehla o průměru větším než 25G. [7,8] Rychlé zmenšení objemu mozkomíšního moku má vliv na mozkovou tkáň. Dochází k trakci anatomických struktur (intrakraniální cévy, nervy a tentorium), což způsobuje bolest. Změnami napětí tentoria dochází k iritaci n. trigeminus, n. abducens, n. glossopharyngeus, n. vagus a event. prvních 3 krčních nervů.
Zásadní vliv na snížení incidence PDPH po SAB v peripartálním období má užití jehel s malým průměrem, které v dura mater zanechávají takový otvor, který nevede ke klinicky významnému úniku likvoru. Na druhé straně jsou jehly o průměru 29G a menší zatíženy vyšším procentem selhání při aplikaci SAB a jejich užití je technicky obtížnější. [9,10,11] S ohledem na rovnováhu mezi rizikem vzniku PDPH a možností technického selhání při zavádění jehly do spinálního prostoru se jeví jako optimální průměr 25G, 26G a 27G. [12]
Podle tvaru hrotu rozeznáváme jehly s řezacím hrotem, cutting bevel needles, (Quincke) a hrotem tužkovitým, pencil point needles, (Sprotte, Whitacre), které pronikají skrz dura mater s menším rizikem vzniku defektu vedoucího k rozvoji PDPH. [7] Nevýhodou jehel typu pencil point s lokalizací otvoru na straně ve vzdálenosti více než 0,5 mm od hrotu je častější výskyt parestezií. [13] Příčinou je zřejmě právě vzdálenost otvoru od hrotu, protože hrot jehly je nutno zavést minimálně 0,5 mm do subarachniodálního prostoru, než se otvor dostane do kontaktu s likvorem. Přitom může hrot jehly snáze způsobit podráždění v oblasti cauda equina. Ve prospěch této hypotézy svědčí i méně častý výskyt parestezií při použití jehel s krátkým zešikmením hrotu a jehel typu Atraucan [13], které se navíc snáze zavádějí do subarachnoidálního prostoru a mají rovněž nízkou incidenci PDPH. [13] Morfologii hrotů jehel užívaných při SAB demonstruje obr. 1.
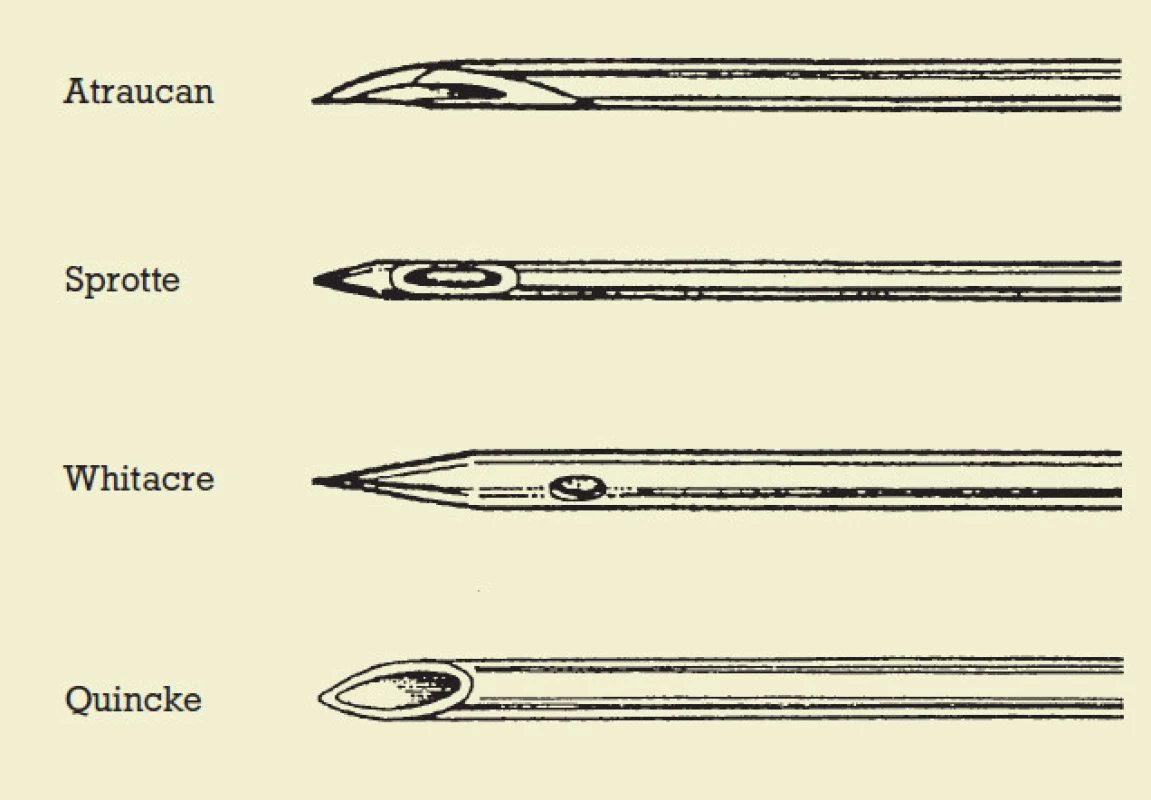
Ostatní faktory jako např. orientace hrotu při průniku skrz dura mater ovlivňují incidenci PDPH méně významně. Nicméně četné klinické a laboratorní studie podporují hypotézu, že orientace zešikmení hrotu při užití jehel typu cutting bevel needle (Quincke) rovnoběžně s podélně probíhajícími kolagenními vlákny dura mater [14,15] vede k protětí menšího počtu vláken. Důsledkem je menší otvor v dura mater s nižším rizikem úniku mozkomíšního moku a rozvoje PDPH. Novější studie anatomie tvrdé pleny však nepopisují longitudinální orientaci jejích vláken, popisují několik vrstev vláken, z nichž každá obsahuje kolagenní i elastická vlákna bez specifické orientace. [16,17]
Incidence PDPH závisí kromě typu jehly (tvaru hrotu a průměru) [18], též na věku a pohlaví pacienta. Rizikovými faktory jsou nízký věk a ženské pohlaví. [19] Důležitá je též erudice anesteziologa. [2,20] U těhotných žen a u žen v šestinedělí se vyskytuje PDPH zhruba 2krát častěji než u ostatní populace. [21] Vyšší incidence je způsobena multifaktoriálními vlivy, ale jako hlavní rizikové faktory se jeví především ženské pohlaví a nízký věk rodiček. Ženy v peripartálním období jsou navíc náchylnější ke změnám intravaskulárního objemu a k dehydrataci (krevní ztráta, omezený příjem tekutin v průběhu porodu, zvýšená diuréza po porodu), mají sklon k nauzee a ke zvracení. Uvedené faktory způsobují pomalejší regeneraci mozkomíšního moku. Během porodu přechodně stoupá intratekální tlak. Zvýšený abdominální tlak během těhotenství vede k vyšší distenzi epidurálních cév, což způsobuje vzestup tlaku v epidurálním prostoru a jeho zmenšení. Po porodu, po odlehčení tlaků na cévní systém v dutině břišní, objem krve v epidurálních cévách klesá. Tím klesá i tlak v epidurálním prostoru a zvyšuje se gradient tlaků mezi intra - a extradurálním prostorem, což může únik moku rovněž nepříznivě ovlivnit.
Vznikne-li PDPH, je nutné aby lékař pacientce vysvětlil pravděpodobnou příčinu potíží, možnosti léčby a prognózu. Konzervativní postup je metodou první volby. Symptomy se zmenšují uložením nedělky do vodorovné polohy. Pacientka obvyk takovou polohu sama vyhledává. Vodorovná poloha sice obtíže zmírňuje, ale nemá preventivní ani terapeutický efekt. [22] Dalšími kroky jsou perorální a intravenózní hydratace s cílem stimulovat tvorbu mozkomíšního moku (infuze krystaloidů cca 30 ml/kg tělesné hmotnosti na 3-4 hod) a farmakologická léčba. Symptomaticky je možné podat analgetika (paracetamol, NSA, ev. opioidy), případně antiemetika. Některé studie uvádějí účinnost komprese břicha pevným obvazem na dobu 24 hodin. [23] Zvýšení intraabdominálního tlaku se přenáší i do epidurálního prostoru a může vést ke zmírnění bolestí hlavy. Tento mechanický manévr je však pro nedělku značně nepohodlný až nepříjemný, komplikuje i péči o dítě a zejména představuje zvýšené riziko tromboembolie ze sníženého žilního návratu. V praxi se téměř nepoužívá.
Pokud nenastane do 2-3 dnů zlepšení, je nutno stav léčit aktivně. Úpravy tlaku mozkomíšního moku je možné dosáhnout zvýšením tlaku v epidurálním prostoru aplikací autologní krve, tzv. krevní záplaty (EBP – epidural blood patch). Výkon spočívá v podání asi 20-30 ml čerstvé krve bez protisrážlivých činidel do epidurálního prostoru, nejlépe v místě předchozí neúspěšné punkce. Úspěšnost zákroku je 70-98 %. [24] Úleva bývá okamžitá a trvalá, výjimečně je nutno výkon opakovat. Vynikající účinnost této metody spočívá v rychlém zvýšení tlaku v epidurálním prostoru, ve vyrovnání tlakového spádu a v trvalém zakrytí otvoru v tvrdé pleně koagulovanou a později organizovanou krví. Kontraindikace EBP představuje septikemie nebo lokální infekce v místě vpichu, poruchy koagulace a akutní rozvoj neurologických poruch míchy. Na druhé straně je možné výkon úspěšně provést i u HIV pozitivních pacientek.[25] Podání EBP není kontraindikací pro podání epidurální nebo subarachnoidální analgezie/anestezie v pozdějším období. [26] Krev se z epidurálního prostoru resorbuje za několik dní a nezanechává v místě aplikace téměř žádné změny. Dlouhodobé komplikace jsou ojedinělé.
Na gynekologicko-porodnické klinice v Olomouci byla provedena retrospektivní analýza výskytu PDPH po císařských řezech vedených v SAB v roce 2003. Následně byla přijata opatření (užití jehel Whitacre nebo Atraucan) s cílem snížit výskyt této komplikace. V roce 2004 byly již pacientky sledovány prospektivně. Analýzu výskytu PDPH s eventuální nutností provést EBP ve vztahu k typu jehly užité při SAB ukazují tab. 1 a 2. Celkovou incidenci PDPH a EPH v letech 2003-2004 zobrazují graf. 1 a 3. Zastoupení jednotlivých typů jehel užitých při SAB udávají graf. 2 a 4. [27]
![Incidence postpunkční cefaley (PDPH) v závislosti na průměru a typu jehly užité při spinální anestezii v roce 2003; EBP – epidurální krevní záplata [27].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/84308a017479a21715a1bd9e82cf6d82.png)
![Incidence postpunkční cefaley (PDPH) v závislosti na průměru a typu jehly užité při spinální anestezii v roce 2004; EBP – epidurální krevní záplata [27].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/91ccf38a24eb1b0059c2d09851516f07.png)
![Graf 1. a 2. 2003 – incidence postpunkční cefaley (PDPH) po spinální anestezii (SAB) pro císařský řez a zastoupení jednotlivých typů jehel užitých při výkonu; EBP epidurální krevní záplata [27].](https://pl-master.mdcdn.cz/media/image/fdc017b8eb576ee7937064bd9091e605.jpg?version=1537797804)
![Graf 3. a 4. 2004 – incidence postpunkční cefaley (PDPH) po spinální anestezii (SAB) pro císařský řez a zastoupení jednotlivých typů jehel užitých při výkonu; EBP epidurální krevní záplata [27].](https://pl-master.mdcdn.cz/media/image/8ef0cc509dd85eefa091455b7285b8f1.jpg?version=1537795241)
DOPORUČENÝ POSTUP U SPINÁLNÍ ANESTEZIE PRO CÍSAŘSKÝ ŘEZ
- U plánovaného císařského řezu je rodičce v případě potřeby aplikován nízkomolekulární heparin subkutánně a ranitidin 150 mg perorálně večer před operací, je vyšetřena koagulace (Quick, APTT, trombocyty) a bezprostředně před transportem na operační sál je perorálně podán Na-citrát 0,3 M 30 ml.
- U akutního císařského řezu se aplikuje nízkomolekulární heparin nejdříve za 2 hodiny po punkci subarachnoidálního prostoru, nestanoví-li anesteziolog jinak. Rodičce je vyšetřena koagulace (Quick, APTT, trombocyty) a bezprostředně před transportem na operační sál je perorálně podán Na-citrát 0,3 M 30 ml. U perakutního císařského řezu, který nesnese odklad cca 10-20 minut, je SAB kontraindikována. O urgentnosti rozhoduje porodník.
- Není-li přítomna kontraindikace, je bezprostředně před SAB podáno přetlakem intravenózně 10-20 ml/kg krystaloidu (ne více!).
- SAB se provádí nejlépe v úrovni L3-4, po lokální anestezii kůže a podkoží 1% trimekainem. Rodička je při punkci v poloze na levém boku (z hlediska prevence aortokavální komprese výhodnější) nebo v poloze vsedě. Punkční jehly mají tloušťku maximálně 25G a tužkovitý tvar hrotu, resp. pencil-point needle.
- V rámci prevence aortokaválního kompresivního syndromu je před vybavením plodu rodička v poloze na zádech s podloženým pravým bokem.
- Při nutnosti podání uterotonik po vybavení plodu je preferováno intravenózní podání oxytocinu (5–10 IU i.v. bolus, 10–50 IU do infuze). Podání metylergometrinu (0,2 mg pomalu i.v.) při SAB může vést u rodičky k nauzee a ke zvracení.
- Mobilizace po výkonu je možná ihned po úplném odeznění motorické blokády dolních končetin. S ohledem na reziduální slabost dolních končetin a ortostatickou hypotenzi je nutné pacientku nejdříve posadit a nechat alespoň 5 min sedět. Teprve potom může s oporou (vždy za pomoci sestry) vstávat. Časná mobilizace pacientky nevede ke zvýšení incidence PDPH. [28]
- Neodezní-li motorický blok do 4 hodin po ukončení operačního výkonu, je nutné vyloučit komplikace punkce, především epidurální hematom v místě vpichu s útlakem nervových struktur a následnou parézou.
- Při SAB je možno do subarachnoidálního prostoru podat i morfin „speciál“ 100-200 µg (bez konzervačního látek, 1 mg/ml), který zajišťuje pooperační analgezii v trvání až 24 hod. Vzhledem k existujícímu riziku pozdního útlumu dýchání v důsledku rostrálního šíření morfinu likvorem (velmi vzácná komplikace) je nutný následný pobyt na JIP po dobu alespoň 12 hod. Nebyl-li morfin podán, je z anesteziologického hlediska přeložení na oddělení možné po odeznění motorického bloku dolních končetin a mobilizaci matky.
ZÁVĚR
Nejsou-li přítomny kontraindikace, je SAB v případě císařského řezu metodou volby. Incidence PDPH u těhotných žen a u žen v šestinedělí je významně vyšší než u ostatní populace. Punkce subarachnoidálního prostoru vhodnými jehlami a dostatečná erudovanost anesteziologa umožní minimalizovat incidenci PDPH u císařských řezů prováděných při SAB.
MUDr. Marek Ľubušký, Ph.D.1
MUDr. Emil Berta2
MUDr. Martin Procházka, Ph.D.1
MUDr. Oldřich Marek2
prof. MUDr. Milan Kudela, CSc.1
1Gynekologicko-porodnická klinika LF UP a FN Olomouc
2Klinika anestezie a resuscitace LF UP a FN Olomouc
Sources
1. Weir EC. The sharp end of the dural puncture. Br Med J 2000; 320 : 127-128.
2. Reynolds F. Dural puncture and headache. Br Med J 1993; 306 : 874-876.
3. Leibold RA, Yealy DM, Coppola M et al. Post-dural-puncture headache: characteristics, management, and prevention. Ann Emerg Med 1993; 22 : 1863-1870.
4. Costigan SN, Sprigge JS. Dural puncture: the patients’ perspective. A patient survey of cases at a DGH maternity unit 1983-1993. Acta Anaesthesiol Scand 1996; 40 : 710-714.
5. Vandam LD, Dripps RD. Long-term follow up of patients who received 10098 spinal anesthetics. JAMA 1956; 161 : 586-591.
6. Grant R, Condon B, Hart I et al. Changes in intracranial CSF volume after lumbar puncture and their relationship to post-LP headache. J Neurol Neurosurg Psychiatry 1991; 54 : 440-442.
7. Cruickshank RH, Hopkinson JM. Fluid flow through dural puncture sites. An in vitro comparison of needle point types. Anaesthesia 1989; 44 : 415-418.
8. Ready LB, Cuplin S, Haschke RH et al. Spinal needle determinants of rate of transdural fluid leak. Anesth Analg 1989; 69 : 457-460.
9. Flaatten H, Rodt SA, Vamnes J et al. Postdural puncture headache. A comparison between 26-gauge and 29-gauge needles in young patients. Anaesthesia 1989; 44 : 147-149.
10. Geurts JW, Haanschoten MC, van Wijk RM et al. Post-dural puncture headache in young patients. A comparative study between the use of 0.52 mm (25-gauge) and 0.33 (29-gauge) spinal needles. Acta Anaesthesiol Scand 1990; 34 : 350-353.
11. Hoskin MF. Spinal anaesthesia - the current trend towards narrow gauge atraumatic (pencil point) needles. Case reports and review. Anaesth Intens Care 1998; 26 : 96-106.
12. Kang SB, Goodnough DE, Lee YK et al. Comparison of 26-G and 27-G needles for spinal anesthesia for ambulatory surgery patients. Anesthesiology 1992; 76 : 734-738.
13. Sharma SK, Gambling DR, Joshi GP et al. Comparison of 26-gauge Atraucan and 25-gauge Whitacre needles: insertion characteristic and complications. Can J Anaesth 1995; 42 : 706-710.
14. Green HM. Lumbar puncture and the prevention of post puncture headache. JAMA 1926; 86 : 391-392.
15. Patin DJ, Eckstein EC, Harum K et al. Anatomic and biomechanical properties of human lumbar dura mater. Anesth Analg 1993; 76 : 535-540.
16. Fink BR, Walker S. Orientation of fibers in human dorsal lumbar dura mater in relation to lumbar puncture. Anesth Analg 1989; 69 : 768-772.
17. Reina MA, de Leon-Casasola WA, Lopez A et al. An in vitro study of dural lesions produced by 25-gauge Quincke and Whitacre needles evaluated by scanning electron microscopy. Reg Anest Pain Med 2000; 25 : 393-402.
18. Dittman M, Schafer HG, Ulrich J et al. Anatomical re-evaluation of lumbar dura mater with regard to postspinal headache. Effect of dural puncture. Anaesthesia 1988; 43 : 635-637.
19. Flaatten H, Rodt SA, Vamnes J et al. Postdural puncture headache. A comparison between 26-gauge and 29-gauge needles in young patients. Anaesthesia 1989; 44 : 147-149.
20. Dittman M, Schafer HG, Renkl F et al. Spinal anaesthesia with 29 gauge Quincke point needles and post-dural puncture headache in 2378 patients. Acta Anaesthesiol Scand 1994; 38 : 691-693.
21. Pařízek A et al. Porodnická analgézie. Praha: Grada Publishing 2002 : 303.
22. Jones RJ. The role of recumbancy in the prevention and treatment of postspinal headache. Anesth Analg 1974; 53 : 788-795.
23. Mosavy SH, Shafei M. Prevention of headache consequent upon dural puncture in obstetric patient. Anaesthesia 1975; 30 : 807-809.
24. Crawford JS. Experiences with epidural blood patch. Anaesthesia 1980; 35 : 513-515.
25. Tom DJ, Gulevich SJ, Shapiro HM et al. Epidural blood patch in the HIV-positive patient. Review of clinical experience. San Diego HIV Neurobehavioral Research Center. Anesthesiology 1992; 76 : 943-947.
26. Hebl JR, Horlocker TT, Chantigian RC et al. Epidural anesthesia and analgesia are not impaired after dural puncture with or without epidural blood patch. Anesth Analg 1999; 89 : 390-394.
27. Ľubušký M, Berta E, Procházka M et al. Vývoj incidence postpunkční cefalei po spinální anestezii pro císařský řez v Olomouci v letech 2003-2004. Čas Lék Čes 2006; 145 : 204-208.
28. Spriggs DA, Burn DJ, French J et al. Is bed rest useful after diagnostic lumbar puncture? Postgrad Med J 1992; 68 : 581-583.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Practical Gynecology

2007 Issue 1
Most read in this issue
- Astma bronchiale v těhotenství
- Optimalizovaný postup při provádění spinální anestezie pro císařský řez
- Rooming in
- Amniocentéza - bezpečná metoda invazivní prenatální diagnostiky
