Minimálně invazivní chirurgie v terapii děložních myomů
Minimally invasive surgery in the treatment of uterine fibroids
Objective:
To report up-to date knowledge on minimally invasive surgery in the treatment of uterine fibroids.
Study design:
Review.
Methods:
Analysis of available literature resources.
Conclusion:
Uterine fibroids are the most common benign tumour occuring in women. Symptoms occurs by 25 % of women with uterine fibroids, but some may have abnormal uterine bleeding, pelvic pain, problems of oppression adjacent organs infertility and complication during the childbirth and pregnancy. The surgery treatment is prefer in the treatment of large myomas. Problems with treatment of fibroids applies not only to symptomatic patients who wish to preserve the uterus, but also women who have uterine fibroids negatively affect their reproduction. The surgical treatment dominates in the treatment of large myomas. Laparoscopic myomectomy is the best option by symptomatic patients with pregnancy plans. Laparoscopic occlusion of uterine arteries is an alternative method for women with multiple fibroids or myoma in unfavorable location. By women not wishing to preserve the uterus is suitable hysterectomy. Vaginal and laparoscopic approach is associated with faster recovery as compared with abdominal hysterectomy.
Key words:
uterine fibroids – hysteroscopy – laparoscopic hysterectomy
Authors:
Renáta Hlistová
Authors‘ workplace:
Gynekologicko-porodní oddělení, Nemocnice ve Frýdku-Místku, p. o.
Published in:
Prakt Gyn 2015; 19(4): 219-223
Category:
Gynecology and Obstetrics: Review Article
Overview
Cíl práce:
Podat přehled o minimálně invazivní chirurgické léčbě děložních myomů.
Typ práce:
Souhrnný článek.
Metodika:
Analýza dostupných literárních zdrojů.
Závěr:
Děložní myomy jsou nejčastějšími tumory ženského reprodukčního systému. Asi 25 % pacientek je symptomatických. Mezi symptomy při myomatóze patří nepravidelné krvácení, potíže z útlaku okolních orgánů, pánevní bolesti, infertilita a těhotenské komplikace. Problematika se netýká jen symptomatických žen, ale také žen, kterým se nedaří otěhotnět, anebo se léčí s infertilitou. V léčbě pokročilých nálezů dominuje chirurgická léčba. Metodou volby u žen plánujících graviditu je laparoskopická myomektomie. Laparoskopická okluze děložních tepen je alternativní metodou pro ženy s mnohočetnou myomatózou či myomem v nepříznivé lokalizaci. U žen nepřejících si zachovat dělohu je metodou volby hysterektomie. Vaginální i laparoskopický přístup je ve srovnání s abdominální hysterektomií spojen s rychlejší rekonvalescencí.
Klíčová slova:
děložní myomy – hysteroskopie – laparoskopická hysterektomie
Úvod
Děložní myomy jsou nejčastějšími tumory ženského reprodukčního systému. Vycházejí z hladkých svalových buněk myometria. Jedná se o hormonálně závislý nádor, u nějž jsou přítomny estrogenní i progesteronové receptory [7]. Prevalence myomů narůstá v průběhu reprodukčního období a klesá po menopauze. Uvádí se, že v populaci 40letých žen je výskyt myomů 30 až 40%, v populaci 50letých je přibližně 80% [27]. Etiopatogeneze je nejasná. Za etiopatologická agens se považují genetické, hormonální, civilizační, antropometrické, reprodukční a jiné faktory [26]. U žen s pozitivní rodinnou anamnézou se myomy vyskytují častěji [21]. Byly popsány i chromozomální aberace spojené s výskytem myomů [20]. U žen s mnohočetnou děložní myomatózou, s kožní myomatoźou a přidruženým karcinomem ledvin se vyskytuje mutace, která způsobuje syndrom HLRCC (hereditary leiomyomatosis and renal cell cancer) [34,36]. Z dalších rizikových faktorů se uvádí obezita, časná menarche (na růst myomů má vliv hladina steroidních hormonů). Naopak protektivním faktorem je multiparita a nižší věk při prvním porodu. Kontroverzní jsou data o užívání hormonální antikoncepce, ale potenciace růstu myomů nebyla dosud prokázána. Protektivním faktorem je kouření [24].
Klasifikace myomů
Podle počtu:
- solitární
- mnohočetné
Podle lokalizace: vzhledem k jednotlivým vrstvám děložní stěny:
- subserózní: nedeformují dutinu děložní, více než 50 % myomu zasahuje do dutiny břišní (1. subserózní široce přisedlý, 2. subserózní pendulující, 3. subserózní intraligamentózní)
- intramurální: mohou, ale nemusí deformovat děložní dutinu
- submukózní (hysteroskopická klasifikace):
- submukózní myom 0. typu – bez propagace do děložní stěny, stopkatý myom
- submukózní myom I. typu – s intramurální extenzí < 50 %
- submukózní myom II. typu – s intramurální extenzí > 50 % [16,23]
Symptomatologie
Ženy s myomy mohou být i asymptomatické, nebo naopak mohou mít nepravidelné krvácení, hypermenoreu, dysmenoreu, různé formy pánevních bolestí, potíže z útlaku okolních orgánů, střevní dysfunkce, urgence, časté močení, poruchy plodnosti, opakované těhotenské ztráty a jiné [13]. Submukózní myomy se podílejí negativně na fertilitě, deformuje-li myom dutinu děložní. Hysteroskopická resekce submukózních myomů má za následek signifikantně vyšší pregnancy rate proti kontrolám. Olivier ve své studii poukazuje, že pregnancy rate je signifikantně nižší při výskytu intramurálních myomů > 4 cm [17]. Ženy s děložními myomy mají 3,5násobně zvýšené riziko intrauterinní růstové restrikce u plodu, čtyřnásobně vyšší riziko abrupce a pětinásobně vyšší riziko malprezentace plodu, vyšší procento císařských řezů, zvýšené riziko předčasného odtoku plodové vody a třikrát častěji nutnost aplikace krevních transfuzí po porodu [33].
Diagnostika
Myomy jsou diagnostikovány při gynekologickém vyšetření a potvrzeny ultrazvukovým vyšetřením. Využívá se i hysteroskopie a hysterosalpingografie hlavně při submukózních myomech. Eventuálně lze použít MRI, které je schopno odlišit myomy od adenomyózy.
Chirurgická terapie děložních myomů
Chirurgická léčba děložních myomů zahrnuje dělohu šetřící výkony (myomektomie, ischemizující výkony, ablace endometria) a hysterektomie. V dnešní době je prosazován miniinvazivní přístup. Výhody miniinvazivního přístupu jsou menší peroperační krevní ztráty, nižší výskyt pooperačních infekcí, menší pooperační bolesti, rychlejší rekonvalescence, kratší hospitalizace a v neposlední řadě lepší kosmetický efekt [4,22]. Léčba myomů závisí na přáních pacientky, zejména s ohledem na reprodukční plány. V této práci se zaměřujeme zejména na dělohu šetřící výkony.
Laparoskopická myomektomie
Laparoskopická myomektomie (LM) je metodou volby u žen přejících zachovat dělohu [16]. U žen ještě plánujících graviditu se doporučuje operovat jen tehdy, jestliže myom snižuje šanci na otěhotnění. Sledování je vhodné zejména u žen s myomy malými (< 4 cm), nestopkatými, nedeformujícími děložní dutinu, nekomprimující odstupy tub a bez známek progresivního růstu. U asymptomatických myomů u mladé ženy neplánující v brzké době graviditu je lépe zvolit expektační postup a léčbu doporučit až v době, kdy bude plánovat graviditu [2]. Jelikož frekvence výskytu recidiv po myomektomii v následujících deseti letech je poměrně vysoká (až 27 – 51 %) a po sekundární myomektomii jsou velmi špatné reprodukční výsledky – pregnancy rate jen 15,5 % [1,6,11]. Pro laparoskopický přístup je vhodná velikost myomu 7–8 cm a méně než 5 myomů > 2 cm [24]. Kontraindikací LM je děloha zvětšená více než 16. týden gravidity a solitární myom > 15 cm. Myomy nacházející se v nepříznivých lokalizacích (děložní hrana, intraligamentózně, subserózní myom > 10 cm) jsou spíše indikací k abdominální myomektomii [16]. Avšak rozhodovací kritéria jsou přísně individuální u každé pacientky s ohledem na lokalizaci dominantního myomu a na přítomnost dalších faktorů, zejména obezity či anamnézy předchozích břišních operací [24].
Indikace k LM [19]
- menometroragie se sekundární anémií
- pánevní bolesti a příznaky útlaku (ureter, močový měchýř)
- sterilita primární nebo sekundární, infertilita
- rostoucí myom, vyloučení eventuální malignity
- děloha větší než 10. týden gravidity s přáním jejího zachování
Technika LM
Odstranění stopkatého myomu je jednoduché. Stopku ošetříme koagulací s následným odstřižením myomu. Operace subserózních nebo intramurálních myomů je již obtížná a vyžaduje schopnost provést laparoskopickou suturu.
LM je vhodné zahájit hysteroskopií pro vizualizaci případné submukózní složky myomu (může dojít ke změně indikace na transcervikální resekci či naopak zvolení laparotomického přístupu při riziku masivního intrauterinního průniku). Operuje se v Trendelenburgově poloze, vhodné je zavést děložní manipulaci. Po založení kapnoperitonea zhodnotíme nález v dutině břišní a poté je výkon zahájen incizí serózy dělohy v místě maximálního vyklenutí myomu pomocí monopolární koagulace, a je-li to možné, nejlépe ve střední čáře (co nejdále od děložních hran). Je preferován vertikální směr incize (snaha operovat co nejdále od oblasti adnex). Výhodná je aplikace vazokonstrikčního roztoku k redukci krevní ztráty (např. zředěný adrenalin nebo vazopresin) [1,24]. Následuje vlastní enukleace myomu. Dojde-li během operace k drobnému průniku do děložní dutiny, není to důvodem ke konverzi. V tomto případě je vhodné provést za 1–2 měsíce hysteroskopii k lýze případných synechií [18]. Následuje stavění krvácení a pečlivá sutura, nejlépe pomocí kulaté jehly a atraumatického návleku. Stehy mohou být jednotlivé či pokračující podle zvyklostí operatéra. Odstranění myomu je provedeno pomocí elektrického či mechanického morselátoru. Ke snížení pooperačních adhezí je vhodné aplikovat do oblasti sutury antiadhezivní, bariérový prostředek [16,17,24]. Studie potvrzují, že LM ve srovnání s abdominální myomektomií (OM) je spojována s kratší hospitalizací, s rychlejší rekonvalescencí, s menší bolestivostí, s menším výskytem febrilií a s menším množstvím chirurgických komplikací. Pregnancy rate je v obou skupinách stejná. Adheze po OM se tvoří v 90 %. Incidence je nejvyšší, je-li posteriorní incize [17,35]. Dubuisson et al ve své studii provedli second look laparoskopii po LM. Adheze byly přítomny u 36 % pacientek [9]. Pellicano ve studii, v níž aplikoval kyselinu hyaluronovou v gelu, zjistil při second look laparoskopii, že ve skupině po aplikaci gelu bylo 72 % pacientek bez adhezí a ve skupině bez gelu bylo 22 % bez adhezí [29]. Seracchioli ve své prospektivní randomizované studii srovnávající fertilitu po LM a OM potvrdil, že reprodukční výsledky jsou u obou skupin srovnatelné (LM: PR 56 %; OM: PR 54 %) [32]. Obávanou komplikací po LM je riziko děložní ruptury v následném těhotenství. Udávané riziko je přibližně 0,25–1 % [8]. Po myomektomii se doporučuje koncepce nejdříve za 6 měsíců. Mezi rizikové faktory ruptury patří uložení myomu ve fundu, inadekvátní sutura, otevření dutiny děložní a intenzivní koagulace spodiny lůžka myomu. Při vedení porodu je nutno zohlednit přidružené faktory (věk, parita, biometrie plodu, vaginální nález) a zejména s ohledem k průběhu LM (velikost, počet a uložení myomu, velikost defektu svaloviny, otevření dutiny, pooperační hojení, nález při second look operaci). Na většině pracovištích je císařský řez indikován liberálněji, tzn. nejenom při peroperačním průniku do dutiny [24].
Laparoskopicky asistovaná myomektomie
Technika laparoskopicky asistované myomektomie (LAM) je stejná jako při LM, jen sutura a odstranění myomu jsou provedeny z minilaparotomie nad sponou stydkou o délce 4–6 cm. Mezi výhody patří možnost přímé palpace dělohy a menší technická náročnost při provedení sutury ve srovnání s LM [24].
Laparoskopicky asistovaná vaginální myomektomie (LAVM)
Laparoskopicky asistovaná vaginální myomektomie (LAVM) je alternativou k řešení myomů uložených ve fundu nebo na zadní stěně děložní. Od LAM se liší odstraněním myomu a provedením sutury skrze zadní kolpotomii. LAVM je vhodná k řešení myomů, které jsou uloženy v oblasti děložního istmu a cervixu a pokud alespoň zčásti prominují poševní klenbou do vaginy [24].
Laparoskpická okluze děložních arterií
V návaznosti na embolizaci uterinních arterií prováděnou intervenčními radiology, byla gynekology zavedena chirurgická metoda – laparoskopická okluze děložních arterií (laparoscopic uterine artery occlusion – LUAO) [24]. Tato metoda je vhodná pro situace, v nichž LM není metodou volby, např. u mnohočetné myomatózy, u myomů v nepříznivých lokalizacích apod. Avšak u žen plánujících graviditu je tato metoda zvolena velmi zřídka, vzhledem k možnému riziku předčasného ovariálního selhání. Tato komplikace je spíše vzácná. Mára ve své studii, v níž byla provedena LUAO u 100 žen, prokazuje výskyt této komplikace jen 3krát. Symptomatická úspěšnost metody je 92 %, zejména při ovlivnění menoragií a anémie. V průměru dochází až k 60% redukci dominantního myomu a 37% celkovému zmenšení dělohy. Ve srovnání s embolizací uterinních arterií (UAE) jsou po laparoskopické metodě menší pooperační bolesti. U žen po UAE i LUAO byl zaznamenán častější výskyt samovolných potratů, malprezentací i císařských řezů. U těhotných žen ani po LUAO ani po UAE nebyly pozorovány známky fetálního distresu či růstové retardace. Zatím není mnoho studií zabývajících se touto tematikou. Mára ve své studii z roku 2012 sledoval těhotenství u žen, které podstoupily LUAO a UAE, výsledky shrnuje tab. 1 [24,25].
Technika LUAO
Prvním krokem je koagulace a protětí laterálního peritonea mezi oblým vazem děložním, vazem infundibulopelvickým a vasa iliaca externa. Poté je vypreparován paravezikální a obturatorní prostor. Tahem za ligamentum umbilicale mediale si ozřejmíme a skeletizujeme odstup a. uterina z a. iliaca interna. Po ozřejmění ureteru a jeho odsunutí mediálně je možno přerušit a. uterina pomocí bipolárních kleští nebo harmonického skalpelu. Peritoneální defekt zůstává ponechán bez sutury. Výkon má být proveden bilaterálně [24].
Hysteroskospická myomektomie
Indikací k hysteroskopické resekci jsou například nepravidelné krvácení, bolesti a poruchy plodnosti. Submukózní myomy mohou být příčinou nepravidelnosti inzerce lůžka, poruch děložní činnosti během porodu, poruch odlučování placenty a příčinou závažné postpartální hemoragie. Operaci je vhodné časovat do časné proliferační fáze. Je možno podávat dva až tři měsíce před operací GnRH analoga, která způsobují atrofii endometria a signifikantní zmenšení myomu a snížení jeho vaskularizace. K hysteroskopické resekci je vhodný stopkatý myom do průměru 4 cm, naopak kontraindikován je myom o průměru > 5 cm nebo o průměru 3 cm, ale s rozsahem intramurální extenze > 50 % [16,24,30]. Myomy typu 0 do 1 cm lze operovat ambulantně, vaporizačním systémem Versascope. Resekce větších myomů typu I a všechny typu II se provádějí využitím resektoskopů. Myom na kontralaterální straně je relativní kontraindikací resekce obou myomů v jednom sezení. Při resekci obou myomů mohou vzniknout synechie mezi čerstvě traumatizovanými povrchy. Při resekci myomu II. typu často dochází k difuznímu krvácení, proto by pacientka měla být před operací poučena o možnosti operace ve dvou dobách. Výkon může být komplikován krvácením, děložní perforací a fluid overload syndromem. Z časných pooperačních komplikací se můžeme setkat zejména s endometritidou či krvácením. K pozdním komplikacím patří riziko vzniku synechií. Objevují se asi ve 13 %. V místě po předchozí resekci myomu se může objevit patologická placentace. Byly popsány i děložní ruptury za porodu, ale byly v souvislosti s děložní perforací během myomektomie. Mnoho studií dokazuje, že hysteroskopická resekce významně zlepšuje šanci na otěhotnění a zvyšuje pregnancy rate. Závěry studií zabývajících se reprodukčními výsledky po hysteroskopické myomekomii shrnuje tab. 2 [12,16,24,30].
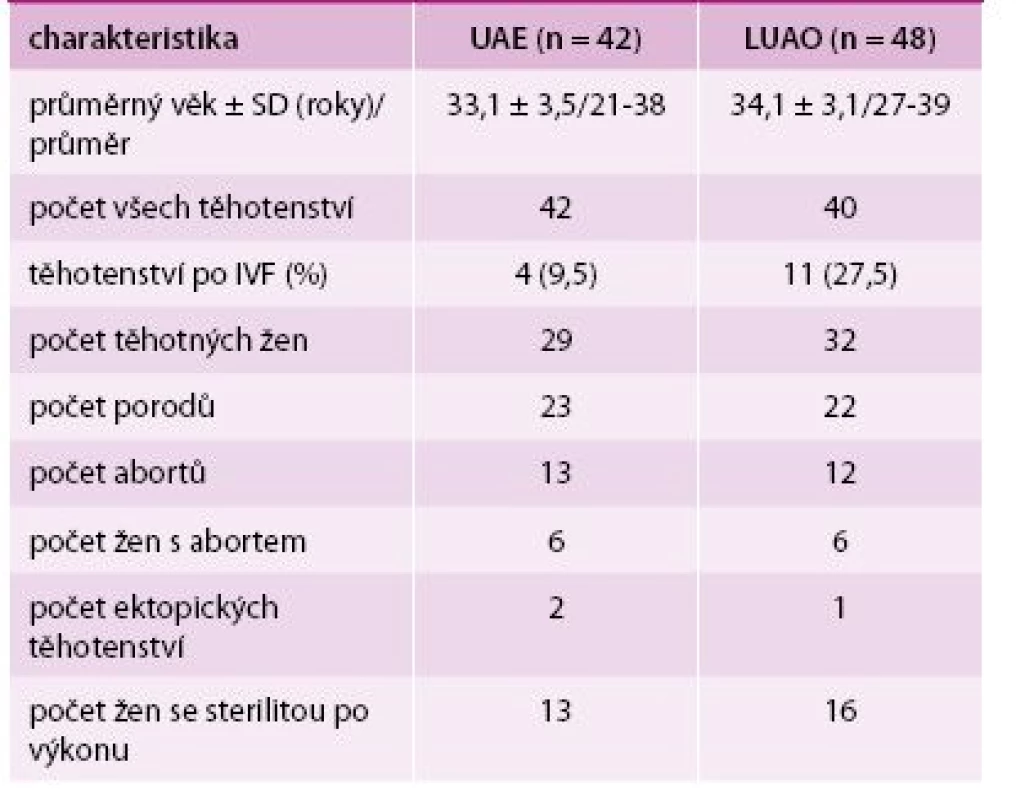
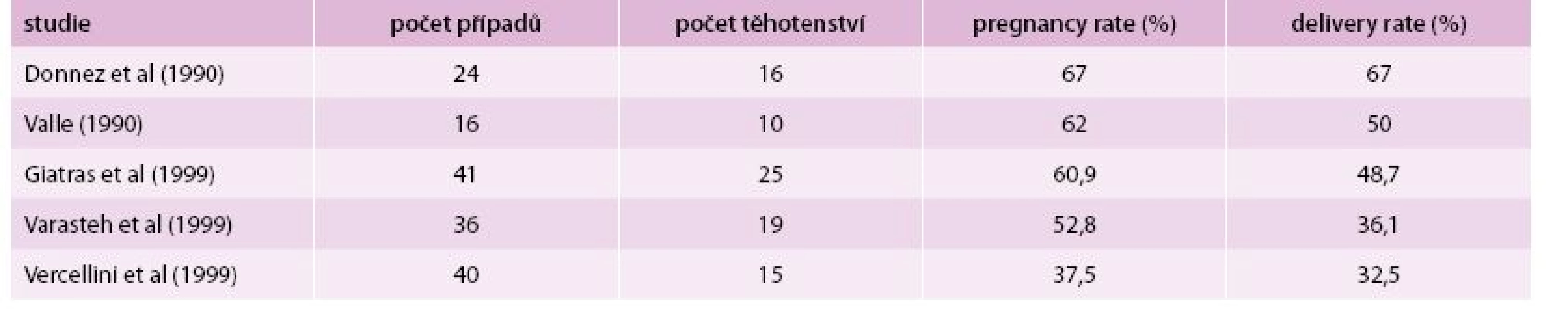
Hysterektomie
Hysterektomie by měla být nabídnuta ženám, které si nepřejí zachování fertility a byly seznámeny s alternativními metodami. Odstranění dělohy je definitivním řešením symptomatických děložních myomů. U žen v postfertilním období, které jsou asymptomatické, lze zvolit i vyčkávací postup. Cílem je se vyhnout zbytečným intervencím. Je však složité odhadnout další růst dělohy [5,24]. Naopak nápadně rychle rostoucí útvar, hlavně v postmenopauze, je spolu s krvácením velmi podezřelý z leiomyosarkomu. Průměrný věk pacientek s běžnými myomy je mezi 40–44 lety, avšak u sarkomu to je mezi 54–63 lety [3,24]. K minimálně invazivním metodám hysterektomie patří vaginální hysterektomie (VH) a laparoskopická hysterektomie (LH). Pod pojem LH patří všechny typy výkonů, které používají k odstranění dělohy laparoskopii. LH v užším slova smyslu je charakterizována provedením ligatury či disekce děložních arterií z laparoskopického přístupu. Ostatní úkony, které následují, mohou být provedeny po přerušení děložních cév poševní nebo laparoskopickou cestou [16].
Vaginální hysterektomie (VH)
Vaginální hysterektomie je vhodná i pro vysoce rizikové pacientky. Mezi další výhody patří krátký operační čas, malá krevní ztráta, málo komplikací. Naopak mezi nevýhody patří nemožnost aspekce dutiny břišní a mnohdy obtížné odstranění adnex.
Laparoskopicky asistovaná vaginální hysterektomie (LAVH)
Jsou-li děložní cévy podvázány vaginálně, jedná se o typ superiorní. Jsou-li koagulovány a poté přerušeny během laparoskopické části, pak jde o inferiorní typ [16]. Při laparoskopické supracervikální hysterektomii (LASH) dochází jen k odstranění děložního těla. Patří mezi méně rizikové operace s menším rizikem poranění ve srovnání s totální laparoskopická hysterektomie (TLH). Mezi udávané výhody patří jednak kratší operační čas ve srovnání s TLH a ochrana důležitých strukur pánevního dna [5,10,16,24]. Mezi nevýhody LASH patří riziko karcinomu v pahýlu děložního hrdla. Karcinom pahýlu děložního hrdla tvoří asi 3–9 % ze všech diagnostikovaných karcinomů čípku [14]. LASH je spojena i s jistým rizikem pooperačního krvácení z děložního hrdla. Krvácení se po této operaci vyskytuje častěji u žen, u kterých byla během histologického vyšetření nalezena endometrióza. Vysvětlením je, že část ektopické tkáně zůstalo v cervixu a tato tkáň stimuluje pooperační vaginální krvácení [31].
Totální laparoskopická hysterektomie (TLH)
Mezi výhody patří možnost odstranění dělohy u žen s velmi úzkou pochvou a u nerodivších žen a zachování uterosakrálního komplexu. Laparoskopicky provedená sutura uterosakrálního komplexu a oblého vazu do poševní sutury a společně se zachováním uterosakrálního spojení preventivně působí na descensus pochvy a mírně příznivě ovlivňuje stresovou inkontinenci. Nejsložitější částí operace s rizikem poranění ureterů je exstirpace děložního hrdla. Udává se riziko poranění ureterů asi 1,3 % [15,16,24]. Riziko těžkého krvácení po TLH je uváděna mezi 0,17 až 1,3 %. Možné faktory podílející se na vzniku krvácení jsou zejména infekce poševního pahýlu, hematom a brzká nadměrná aktivita. Krvácení se objevuje zpravidla 13.–21. den po operaci [22,28].
Závěr
Léčba myomatózy závisí na symptomech pacientky, velikosti a lokalizaci a na reprodukčních plánech pacientky. V chirurgické léčbě je nyní trend od přestupu z otevřeného přístupu k minimálně invazivní chirurgii. Metodou volby u žen plánujících graviditu je LM. Laparoskopie je spojena s rychlejší rekonvalescencí a menším výskytem adhezí. LUAO je alternativní metoda pro ženy s mnohočetnou myomatózou či s myomy v nepříznivé lokalizaci. U žen neplánujících graviditu je metodou volby hysterektomie.
MUDr. Renáta Hlistová
renata.hlistova@centrum.cz
Gynekologicko-porodní oddělení, Nemocnice ve Frýdku-Místku, p. o.
www.nemfm.cz
Sources
1. Agdi M, Tulandi T. Endoscopic management of uterine fibroids. Best Pract Res Clin Obstet Gynaecol 2008; 22(4): 707–716.
2. Bajekal N, Li TC. Fibroids, infertility and pregnancy wastage. Hum Reprod Update 2000; 6(6): 614–620.
3. Barbieri R. Ambulatory management of uterine leiomyomata. Clin Obstet Gynecol 1999; 42(2): 196–205.
4. Beckmann MW, Juhasz-Böss I, Denschlag D et al. Surgical methods for the treatment of uterine fibroids – risk of uterine sarcoma and problems of morcellation: position paper of the DGGG. Geburtshilfe Frauenheilkd 2015; 75(2):148–164.
5. Boosz AS, Reimer P, Matzko M. The conservative and interventional treatment of fibroids. Dtsch Arztlebl Int 2014; 111(51–52): 877–883.
6. Candiani GB, Fedele L, Parazzini F et al. Risk of reccurence after myomectomy. Br J Obset Gynaecol 1991; 98(4): 385–389.
7. Citterbart K et al. Gynekologie. Galén: Praha 2001. ISBN 80–7262–094–0.
8. Dubuisson JB, Fauconnier A, Deffarges JV et al. Pregnancy outcome and deliveries following laparoscopic myomectomy. Hum Reprod 2000; 15(4): 869–73.
9. Dubuisson JB, Fauconnier A, Chapron C et al. Second look after laparoscopic myomectomy. Hum Reprod 1998; 13(8): 2102–2106.
10. Falcone T, Walters M. Hysterectomy for benign disease. Obstet Gynecol 2008; 111(3): 753–767.
11. Fedele L, Parazzini F, Luchini L et al. Recurrence of fibroids after myomectomy: a transvaginal ultrasonographic study. Hum Reprod 1995; 10(7): 1795–1796.
12. Fernandez H, Sefrioui O, Virelizier C et al. Hysteroscopic resection of submucosal myomas in patients with infertility. Hum Reprod 2001; 16(7): 1489–1492.
13. Frishman GN, Jurema MW. Myomas and myomectomy. J Minim Invasive Gynecol 2005; 12(5): 443–456.
14. Hannoun-Lévi JM, Peiffert D, Hoffstetter S et al. Carcinoma of the cervical stump: retrospective analysis of 77 cases. Radiother Oncol 1997; 43(2): 147–153.
15. Härkki-Sirén P. Laparoscopic hysterectomy: outcome and complications in Finland. Academic Disertation. Medical Faculty of the University of Helsinki. 1999. WWW: <https://helda.helsinki.fi/bitstream/handle/10138/22885/laparosc.pdf?sequence=1>.
16. Holub M, Kužel, D. Minimálně invazivní operace v gynekologii. Grada: Praha 2005. ISBN 80–247–0834–5.
17. Hurst BS, Matthews ML, Marshburn PB. Laparoscopic myomectomy for symptomatic uterine myomas. Fertil Steril 2005; 83(1): 1–23.
18. Kužel D, Toth D, Hrazdirová L et al. Office hysteroscopy – state of the art. Čes Gynek 2006; 71(3): 220–225.
19. Lefebre G, Vilos G, Allaire C et al. The management of uterine leiomyomas. J Obset Gynaecol Can 2003; 25(5): 396–418.
20. Ligon AH, Morton CC. Leiomyomata: heritability and cytogenetic studies. Hum Reprod Update 2001; 7(1): 8–14.
21. Lumbiganon P, Rugpao S, Phandhu-fung S et al. Protective effect of depot-medroxyprogesterone acetate on surgically treated uterine leiomyomas: a multicentre case-control study. Br J Obset Gynaecol 1996; 103(9): 909–914.
22. Maheux-Lacroix S, Lemyre M, Couture V et al. Feasibility and safety of outpatient total laparoscopic hysterectomy. JSLS 2015; 19(1): e2014.00251.Dostupné z DOI: <http://dx.doi.org/10.4293/JSLS.2014.00251>.
23. Mára M, Fučíková Z, Mašata M et al. Management děložních myomů u žen ve fertilním věku. Česká Gynek 2003; 68(1): 30–36.
24. Mára M, Holub Z. Děložní myomy. Grada: Praha 2009. ISBN 978–80–247–1854–5.
25. Mára M Fučíková Z, Mašata M et al. Management děložních myomů u žen ve fertilním věku. Čes Gynek 2003; 68(1): 30.
26. Mára M, Kužel D, Kubínová K et al. Uterine artery embolization versus laparoscopic uterine artery occlusion: the outcomes of a prospective, nonrandomized clinical trial. Cardiovasc Intervent Radiol 2012; 35(5): 1041–1052.
27. Moroni R, Vieira C, Ferriani R. Pharmacological treatment of uterine fibroids. Ann Med Health Sci Res 2014; 4(Suppl 3): 185–192.
28. Paul PG, Prathap T, Kaur H et al. Secondary hemorrhage after total laparoscopic hysterectomy. JSLS 2014; 18(3): pii: e2014.00139.Dostupné z DOI: <http://dx.doi.org/10.4293/JSLS.2014.00139>.
29. Pellicano M, Bramante S, Cirillo D et al. Effectiveness of autocrosslinked hyaluronic acid gel after laparoscopic myomectomy in infertile patients: a prospective, randomized, controlled study. Fertil Steril 2003; 80(2): 441–444.
30. Saridogan E, Cutner A. Endoscopic management of uterine fibroids. Human Fertility 2006; 9(4): 201–208.
31. Sasaki KJ, Cholkeri-Singh A et al. Persistent bleeding after laparoscopic supracervical hysterectomy. JSLS 2014; 18(4): pii: e2014.002064. Dostupné z DOI: <http://dx.doi.org/10.4293/JSLS.2014.002064>.
32. Seracchioli R, Rossi S, Govoni F et al. Fertility and obstetric outcome after laparoscopic myomectomy of large myomata: a randomized comparison with abdominal myomectomy. Hum Reprod 2000; 15(12): 2663–2668.
33. Sinha R, Sundaram M. Laparoscopic management of large myomas. J Gynecol Endosc Surg 2009; 1(2): 73–82.
34. Stewart EA, Morton CC. The genetics of uterine leiomyomata: what clinicians need to know. Obset Gynecol 2006; 107(4): 917–921.
35. Stoica RA, Bistriceanu I, Sima R et al. Laparoscopic myomectomy. J Med Life 2014; 7(4): 522–524.
36. Toro JR, Nickerson ML, Wei MH et al. Mutations in the fumarate hydratase gene cause hereditary leiomyomatosis and renal cell cancer in families in North America. Am J Hum Genet 2003; 73(1): 95–106.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Practical Gynecology

2015 Issue 4
Most read in this issue
- Anémie v gynekologii a perinatologii
- Minimálně invazivní chirurgie v terapii děložních myomů
- Farmakoterapie revmatických onemocnění v graviditě
- Hypertenze u žen
