PARÉZA N. FACIALIS U PACIENTŮ PO CMP A JEJÍ VLIV NA OROFACIÁLNÍ FUNKCE
Parsis of n. facialis in Patients after CMP and its Effect on Orofacial Functions
In patients having undergone a brain vascular event n. facialis paresis belongs to basic symptoms. The functional aspects of n. facialis paresis include mild inapparent stages up to severe defacing stages which are characterized by mimic disorders and consequently defects of other orofacial functions such as speech disorder – dysarthria or even disorder of food intake. The various consequences of central n. facialis paresis in patients after CMP on orofacial functions are presented in a case-control study.
Key words:
brain vascular event, n. facialis paresis, orofacial dysfunction, rehabilitation
:
P. Konečný 1,2,3; M. Kalčíková 1,6; M. Elfmark 1,4; R. Vysoký 1,4,5
:
Ústav fyzioterapie FZV UP, Olomouc
; přednosta MUDr. A. Krobot, Ph. D.
Klinika rehabilitace a tělovýchovného lékařství LF UP a FN, Olomouc
1; primář MUDr. A. Krobot, Ph. D.
Neurologická klinika LF UP a FN, Olomouc
2; přednosta prof. MUDr. P. Kaňovský, CSc.
Katedra biomechaniky a technické kybernetiky FTK UP, Olomouc
3; vedoucí doc. Ing. J. Salinger, CSc.
Rehabilitační oddělení FN Brno
4; primář MUDr. J. Roubalová
Lázně Darkov
5; lékařský ředitel MUDr. J. Mikula
6
:
Rehabil. fyz. Lék., 16, 2009, No. 2, pp. 69-74.
:
Original Papers
U pacientů po cévní mozkové příhodě je paréza n. facialis jedním ze základních symptomů. Funkčně se paréza n. facialis projevuje od mírných, nenápadných stadií, až po těžká znetvořující stadia, která se vyznačují poruchou mimiky a ve svém důsledku i poruchou ostatních orofaciálních funkcí, jako je porucha řeči-dysartrie, event. porucha příjmu potravy. Jak významný vliv má centrální paréza n. facialis u pacientů po CMP na orofaciální funkce je prezentováno formou studie případů a kontrol.
Klíčová slova:
cévní mozková příhoda, paréza n. facialis, orofaciální dysfunkce, rehabilitace
ÚVOD
Mimika je jednou z funkcí komunikačního systému člověka. Neslouží jen k udržování výrazu ve tváři, ale má důležitý význam při artikulaci řeči, při zpěvu, hře na dechové hudební nástroje, při společenském komunikačním styku, při příjmu potravy a při ochraně očí.
Tato funkce je realizovaná mimickými svaly, které dovedou velmi diferencovaně měnit povrch tváře. Kromě otevírání a zavírání očí a úst mají i funkci oznamovací.Vysoce diferencovaná a komplexní muskulatura tváře dovede vyjádřit velké množství pocitů, dále dovede odrážet stav mysli a náladu jedince. Porucha mimických funkcí je jednou z nejčastějších poruch u pacientů po cévní mozkové příhodě (CMP). Podle WHO je CMP definovaná jako rychle se rozvíjející ložiskové, nebo i celkové příznaky poruchy mozkové funkce, které trvají déle než 24 hodin, nebo končí smrtí nemocného, a to bez jiné zjevné příčiny než cévního původu (9). CMP představují závažnou a zdravotnickou, ale i sociální a ekonomickou problematiku. Incidence CMP v České republice je v 200–300 / 100 000 obyvatel za rok. CMP jsou třetí nejčastější příčinou úmrtí a jednou z hlavních příčin invalidizace. Asi u 40 % nemocných v důsledku reziduálního neurologického deficitu dochází k trvalé invalidizaci a částečné nebo úplné závislosti na pomoci druhé osoby při běžných denních aktivitách (1, 9). Ve 40 %–60 % případů po CMP nacházíme centrální parézu n. facialis (n. VII.) (1, 12). Ta způsobuje funkční a estetický defekt nemocného projevující se asymetrií obličeje s postižením mimického svalstva dolní poloviny obličeje s poklesem ústního koutku, nesouměrnou faciolabiální rýhou a nesouměrným úsměvem. Dále se v různém stupni projevuje poruchou zřetelnosti řeči–spastickou nebo smíšenou dysartrií (12), při poruše funkce svalů rtů, jazyka a hrdla a obligatorně se objevuje i poruchou zpracování a přijmu potravy dysfunkčním žvýkáním, vytékáním slin a potravy z ústního koutku. V nejtěžších případech CMP je přítomna i dysfagie, projevující se poruchou polykání (5, 9, 12).
Postižení mimiky, řeči a příjmu potravy lze kvalitativně i kvantitativně zhodnotit. Základem je neurologické vyšetření obličeje se zaměřením na vyšetření funkce hlavových nervů, zvláště n. VII. To standardně zahrnuje hodnocení symetrie obličeje v klidu a při volním pohybu. Sleduje se symetrie ústních koutků, nasolabiálních rýh, vrásek, tonus mimického svalstva, pohyb rtů, vytékání slin z úst, přítomnost patologického Bellova příznaku, event. lagoftalmus (přítomno u periferních paréz). Dále testujeme Chvostkův příznak, pozitivitu korneálního a nazopalpebrálního reflexu. Palpačně testujeme stav tkání, trofiku, posunlivost či zkrácení měkkých tkání obličeje. Na základě klinického vyšetření můžeme diagnostikovat centrální nebo periferní parézu n.VII. Při kvantitativním hodnocení parézy n. VII. používáme mezinárodní standardní klinické škály. Nejvíce používaná testová baterie je hodnocení pomocí House-Brackmann Grading Systemu, hodnotící lézi n. VII. do šesti stupňů postižení (tab. 1) (7, 18).
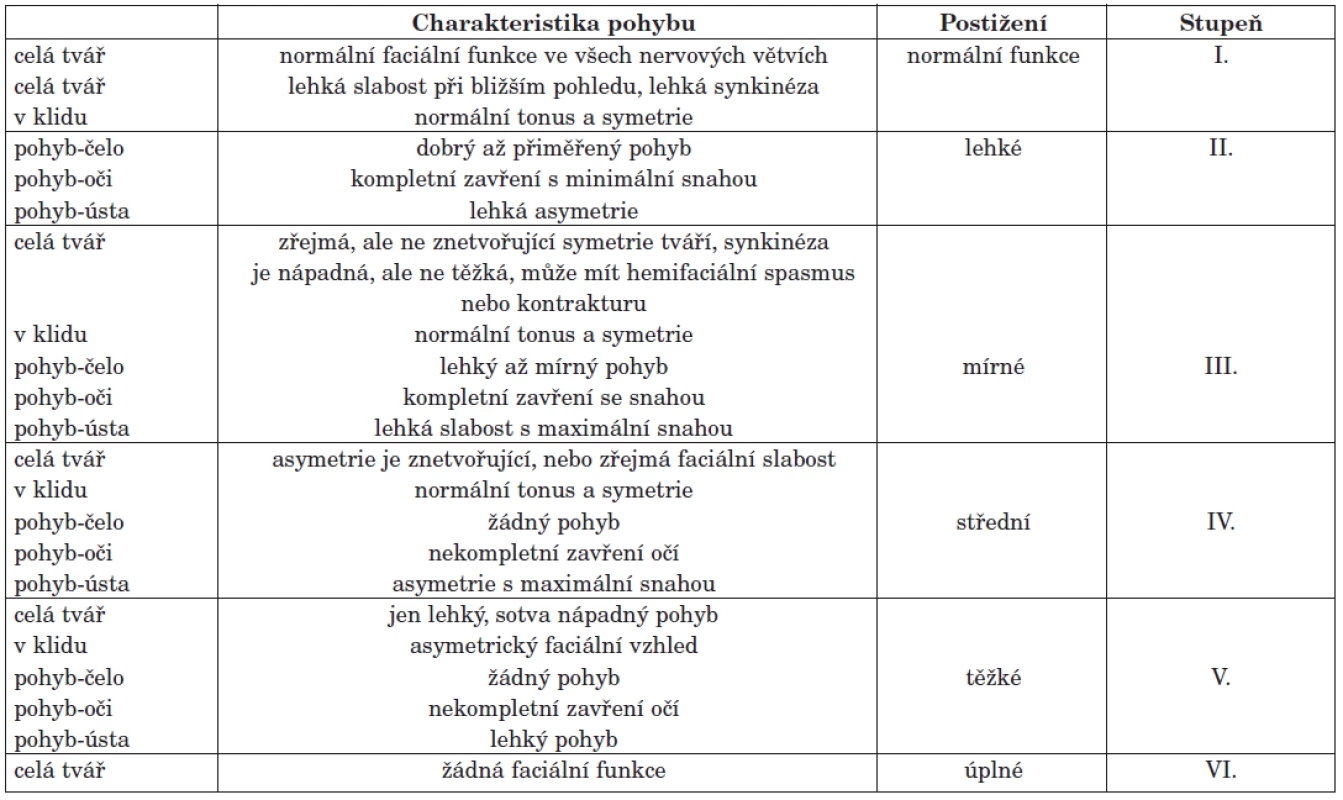
K hodnocení zřetelnosti řeči se používají škály k hodnocení dysartrie. Jedním z testů je „3-F Dysartrický profil“, zaměřený na třístupňové hodnocení faciokineze, fonorespirace a fonetiku. Souhrnný výsledek testování se vyjadřuje numerickým Dysartrickým indexem, který udává závažnost postižení (6, 12). K objektivizaci hlasových změn lze využít zhodnocení digitálního zpracování záznamu hlasu pomocí spektrální frekvenční analýzy formantů (4, 17). K hodnocení příjmu a zpracování potravy lze použít mezinárodní dotazník americké logopedické asociace–„ Functional Oral Intake Scale“ (FOIS) (3), hodnotící schopnost pacienta příjmout a zpracovat potravu podle konzistence potravy a nutného času pro příjem. Rozlišuje sedm stupňů postižení od nemožnosti příjmu potravy per os, přes krmení nasogastrickou sondou či gastrostomií, dále příjem jen tekuté, kašovité, event. mleté stravy, až po samostatné polykání s delší dobou nutnou pro příjem potravy než obvykle a normální polykání.
METODIKA
Cílem studie bylo zhodnocení vlivu centrální parézy n. VII. u pacientů po CMP na orofaciální funkce s využitím mezinárodních klinických škál a objektivního měření změn mimiky pomocí dvojdimenzionální videoanalýzy (2D-videoanalýza) (8, 10) a objektivního přístrojového hodnocení hlasu pomocí spektrální frekvenční formantové analýzy (4, 17).
Do klinické prospektivní studie bylo zahrnuto 99 pacientů v subakutním stadiu CMP klinicky vyjádřenou centrální parézou n VII. Pacienti byli ve stabilizovaném stavu 10. až 14. den po vzniku CMP přeložení z Neurologické kliniky FN Olomouc k rehabilitaci na lůžkové oddělení Kliniky rehabilitace a tělovýchovného lékařství FN Olomouc (RHB). Při přijetí na RHB byli náhodným výběrem rozděleni do experimentální a kontrolní skupiny. Experimentální skupinu tvořilo 50 osob, z toho 26 mužů s průměrným věkem 57 let, a 24 žen, kde průměrný věk byl 62 let. Kontrolní soubor tvořilo 49 osob – 27 mužů, kde průměrný věk byl 60 let, a 22 žen s průměrným věkem 61,5 let. V obou skupinách probíhala logopedická terapie 1x denně se zaměřením na léčbu poruch řeči a dále probíhala 1x denně ergoterapie a 2x denně cílená fyzioterapie zaměřené na obnovu poškozených pohybových funkcí a reedukace soběstačnosti při všedních denních aktivitách (16).
V experimentální skupině navíc probíhala 1x denně cílená fyzioterapeutická orofaciální rehabilitace, zahrnující ošetření myofasciálních struktur obličeje, dechovou rehabilitaci a cílenou facilitaci mimických funkcí s využitím prvků orofaciální regulační terapie (11).
Klinické hodnocení probíhalo na začátku hospitalizace na RHB a po 4 týdnech. Mimika byla hodnocena pomocí standardizovaného klinického dotazníku House–Brackmann Grading Systém (HBSG) (7) a pomocí přístrojového měření – 2D videoanalýza (8, 10), porucha řeči byla hodnocena pomocí 3F-dysartrického dotazníku (6) a pomocí spektrální analýzy hlasu (4, 17). Obdobně porucha příjmu a zpracování potravy byly hodnoceny pomocí FOIS (3). Získaná data byla statisticky zpracována a porovnána nepárovým Studentovým t-testem a pomocí jednofaktorvé analýzy rozptylu pro opakovaná měření při statistické významnosti p< 0,05. Dále byla provedena korelace změn mimiky s poruchou řeči a poruchou příjmu potravy pomocí Pearsonova korelačního koeficientu.
VÝSLEDKY
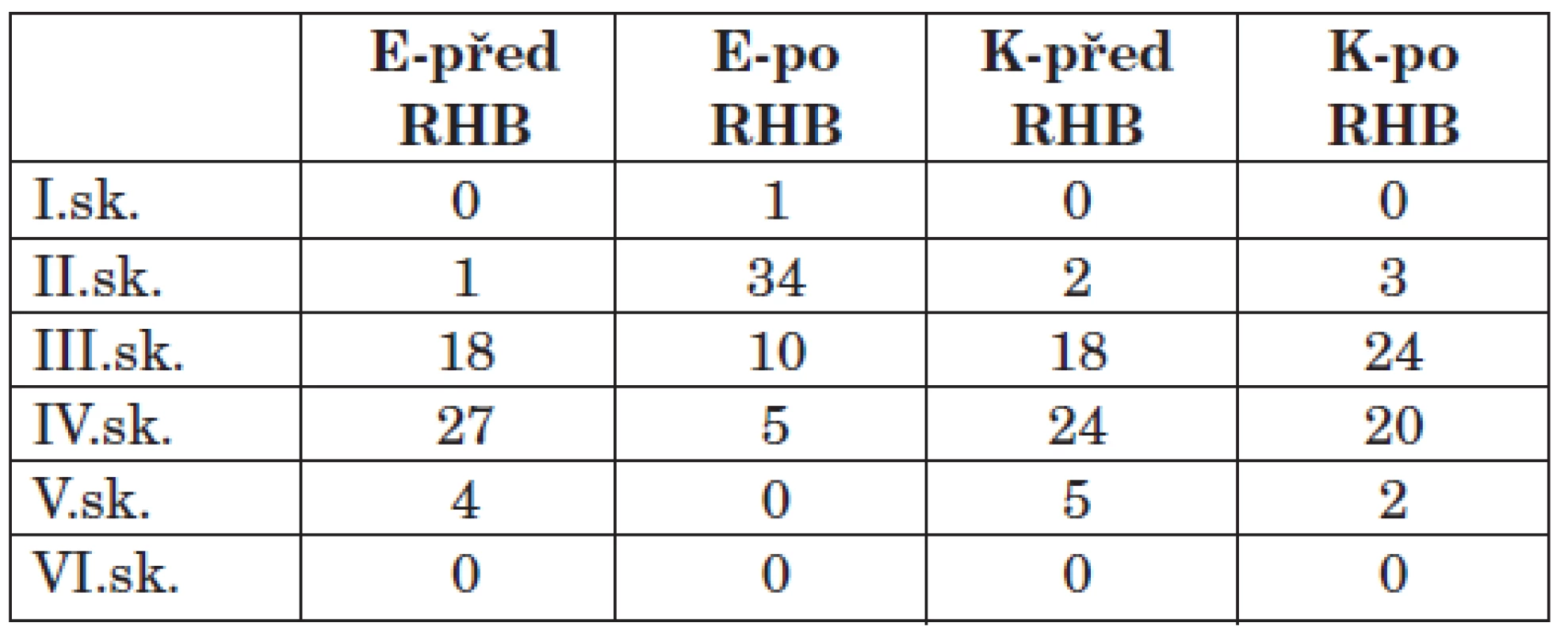
Z výsledků studie vyplývá, že dochází ke statistickému zlepšení mimických funkcí v obou skupinách. Statisticky významnější zlepšení mimických funkcí lze pozorovat v experimentální skupině, jak ukazuje tabulka 2, resp. graf 1, hodnotící mimiku dle klinické škály HBGS, a graf 2, kde lze vidět opět statisticky významnější změny v experimentální skupině zobrazující výsledky 2D videoanalýzy, porovnávající změny distancí ústního koutku od ušního lalůčku před a po terapii při úsměvu. Výsledky v grafu jsou uváděny formou průměrné hodnoty změn a směrodatné odchylky.


Při hodnocení řeči, resp. dysartrie pomocí 3F-Dysartrického profilu (graf 3), a pomocí hlasové spektrální formantové analýzy (graf 4), nacházíme signifikantně lepší výsledky v experimentální skupině proti kontrolní skupině bez orofaciální rehabilitace. Při hodnocení příjmu a zpracování potravy pomocí FOIS jsme statisticky neprokázali změny ve smyslu zlepšení či zhoršení jak v experimentální či v kontrolní skupině.


Při korelaci změn mimiky a dysartrie pomocí klinických škál HBGS a FOIS byl nalezen velmi těsný vztah s hodnotou Pearsonova korelačního koeficientu 0,69. Korelace změn mimiky a změn hlasu pomocí objektivního přístrojového měření 2D videoanalýza a spektrální hlasová analýza byl nalezen velmi úzký vztah s hodnotou Pearsonova korelačního koeficientu 0,72. Porovnáním změn mimiky a příjmu potravy byl nalezen velmi volný vztah při hodnotě Pearsonova korelačního koeficientu 0,2.
DISKUSE
Naše studie přináší pozitivní výsledky u pacientů, kteří absolvovali cílenou orofaciální rehabilitaci. Již po 4 týdnech lze pozorovat výrazné zlepšení mimiky o dva a více stupně dle HBGS v 31 případech (62 %), zlepšení mimiky o jeden stupeň dle HBGS bylo v 18 případech (36 %), stejný stav přetrvával v 1 případě (2 %), ke zhoršení stavu v experimentální skupině nedošlo. Na rozdíl v kontrolní skupině došlo ke spontánnímu zlepšení o dva stupně a více ve dvou případech (4 %), k mírnému zlepšení o jeden stupeň došlo ve 20 případech (40,8 %), nezměněný stav byl ve 28 případech, což je 57,2 %. Při hodnocení dysartrie pomocí Dysartrického Indexu nalézáme opět významnější zlepšování řečových funkcí v experimentální skupině, kdy v 45 případech (90 %) došlo k zlepšení, v 5 případech (10 %) byl stav stejný, v žádném případě se stav nezhoršil. V kontrolní skupině jsme pozorovali zlepšení v 9 případech, což je 18 %, ve 40 případech (82 %) byl stav stejný, v žádném případě se stav nezhoršil.
K obdobným výsledkům dospěli i Svensoon a spol. ve své studii porovnávající efekt mimického EMG biofeedbacku u 23 pacientů po CMP proti kontrolní skupině 12 pacientů bez mimické terapie. Ve své studii pozorovali již po jednom měsíci v obou skupinách obnovu obličejových funkcí, po šesti měsících u 2/3 pacientů se vyskytovaly jen mírné dysfunkce nebo normální obličejové funkce, přitom pacienti s pravostranným postižením obličeje měli signifikantně lepší výsledky, než pacienti s levostranným postižením obličeje. Dále ve své studii Svensson a spol. uvádějí stejný funkční stav mimiky dle HBGS, citlivosti obličeje a uvědomování si asymetrického obličeje v experimentální i kontrolní skupině po šesti měsících od vzniku CMP. Na základě tohoto zjištění v závěru autoři nedoporučovali mimickou EMG biofeedback terapii u pacientů po CMP s parézou n. VII. a očekávají spontánní remise centrálních paréz n. VII. (15). Nutno podotknout, že tato studie byla provedena na relativně malém vzorku pacientů a výsledky tudíž nedosahovaly statistické významnosti. Oproti studii Svensson a spol. byla naše studie provedena na dostatečně velkém souboru pacientů s výsledky, které jsou statisticky významné a potvrzující pozitivní efekt orofaciální rehabilitace u centrálních paréz n. VII. po CMP.
V případě hodnocení poruch příjmu potravy byli do naší studie zařazeni spolupracující pacienti s relativně malým stupněm postižením při příjmu potravy, resp. pacienti bez dysfagie, tudíž změny dle hodnocení FOIS byly minimální, statisticky nevýznamné. Nicméně je potvrzen význam orofaciálaní rehabilitace u dysfagií dle Hägg a Larsonna, kteří ve své prospektivní zaslepené studii po 6měsíční orofaciální regulační terapii dle klinického a videofluoroskopického vyšetření prokázali signifikantní efekt (5).
Problematice poruch mimiky po CMP je v odborné literatuře věnováno relativně málo pozornosti. Přitom důsledky poruch mimiky mají odezvu nejen v somatické (orofaciální), ale i psychicko-společenské rovině (14). Více pozornosti je věnováno periferní paréze n. VII. a efektům rehabilitace, kdy jsou pozorovány výrazné pozitivní výsledky v úpravě mimiky po cílené rehabilitaci (2, 13). Nutno podotknout, že etiopatogeneze centrální parézy n. VII. je jiná něž u periferní parézy n.VII., a tudíž i orofaciální terapie musí být rozdílná. Při paréze n.VII. „centrálního typu“ je cílem orofaciální terapie uvolnit spastické svaly, obnovit selektivní funkce orofaciálních svalů a reedukaci základních mimických, komunikačních (nonverbálních i verbalních) funkcí a funkcí při příjmu potravy.
Naše studie potvrzuje pozitivní efekt ve zlepšení orofaciálních funkcí u pacientů po CMP s centrální parézou n. VII., kteří měli k rehabilitační a logopedické terapii ještě navíc cílenou orofaciální terapii.
ZÁVĚR
Porucha mimiky, řeči a příjmu potravy je pro pacienta po CMP velký problém. K základnímu onemocnění - stavu po CMP, které má samo o sobě výrazný dopad na zdravotní a funkční stav pacienta, se přidruží i porucha vzhledu obličeje, porucha komunikace, event. i porucha příjmu potravy.
Orofaciální rehabilitace, jako součást komplexní rehabilitační péče, se velkou mírou podílí na zkvalitnění života pacienta po CMP s poruchou orofaciálních funkcí. Po celkové stabilizaci základních životních funkcí a zlepšení celkového funkčního stavu se orofaciální rehabilitace stává pro pacienta jednou z nejdůležitějších navazujících částí terapeutického konceptu. Z naší práce a statistického zpracování výsledků vyplynulo, že cílená orofaciální rehabilitace má vliv na úpravu porušených mimických funkcí, ovlivňuje pozitivně úpravu motoriky řeči (dysartrii) a obecně má pozitivní vliv na zlepšení celkové kvalitu života pacientů po CMP.
MUDr. Petr Konečný
Klinika rehabilitace a tělovýchovného lékařství
LF UP a FN
I. P. Pavlova 6
775 00 Olomouc
e-mail: Pet.Konecny@centrum.cz
Sources
1. AMBLER, Z.: Neurologie. Praha, Univerzita Karlova v Praze, Karolinum, 1999.
2. CARDOSO, J. R., TEIXEIRA, E. C., MOREIRA, M. D., BLUE DE OLIVEIRA, A. S: Effects of exercise on Bell’s palsy. Otol. Neurotol., 29, 2008, 4, s. 557-560.
3. CARRY, M. A., CARNABY MANN, G. D., GROHER, M. E.: Initial psychometric assessment of a functional oral intake scale for dysphagia in stroke patiens. Arch. Phys. Med. Rehabil., 86, 2005, s. 1516-1520.
4. GREPL, M., FURST, T., PESAK, J.: The F1-F2 Vowel chart for czech whispered vowels a,e,i,o,u. Biomed. Pap. Med. Fac. Univ. Palacky, Olomouc, 151, 2007, 2., s. 353-356.
5. HÄGG, M., LARSSON, B.: Effects of motor and sensory stimulation in stroke patiens with long-lasting dysphagia. Dysphagia, 19, 2004, 4, s. 219-230.
6. HEDÁNEK, J.: Dysartrický profil – test 3F. Diagnostika a terapie poruch komunikace, 5, 1998, 1, s. 24-25.
7. HOUSE, J. W., BRACKMANN, D. E.: Facial nerve grading systém. Otolarynol. Head Neck Surg., 93, 1985, s. 146-147.
8. JANURA, M., ZAHÁLKA, F.: Kinematická analýza pohybu člověka. Univerzita Palackého Olomouc, 2004.
9. KALITA, Z. a kol.: Akutní cévní mozkové příhody. Praha, Maxdorf, 2006.
10. KONEČNÝ, P., HAVLÍČKOVÁ, J., ELFMARK, M., TVRDÝ, P., HANÁKOVÁ, D., JUREČEK, M.: Efekty rehabilitace pacientů s poruchou temporomandibulárního komplexu. Rehabil. fyz. Lék., 14, 2007, 3, s. 95-100.
11. MORALES, C. R.: Orofaciální regulační terapie. Praha, Portál, 2006.
12. NEUBAUER, K. a kol: Neurogenní porucha komunikace u dospělých. Praha. Portál, 2007.
13. ROSS, B., NEDZIELSKI, J. M., McLEAN, J. A.: Efficacy of feedback training in long-standing facial nerve paresis. Laryngoskope, 101, 1991, 7, s. 744-750.
14. ROTH, J., PREISS, M., UHROVÁ, T.: Deprese v neurologické praxi. Praha, Galén, 1999.
15. SVENSSON, B. H.,CHRISTIANSEN, L. S., JEPSEN, E.: Treatment of central facial nerve paresis with elektromyography biofeedback and taping cheek. A controled clinical trial. Ugeskr Langer., 154 , 1992, 50, s. 3593-3596.
16. ŠECLOVÁ, S.: Rehabilitace po cévní mozkové příhodě. Praha, Grada Publishing, 2004.
17. VYSOKÝ, R., KONEČNÝ, P.: Výsledky cílené orofaciální rehabilitace u neurologických pacientů s poruchou artikulace a fonace. Rehabil. fyz. Lék., 14, 2007, 1, s. 18-23.
18. YEN, T. L., DRISCOLL, C. L., LALWANI, A. K.: Significance of House-Brackmann facial nevrve grading global score in the setting of differential facial nerve function. Otol. Neurotol., 24, 2003, 1, s. 118-122.
Labels
Physiotherapist, university degree Rehabilitation Sports medicineArticle was published in
Rehabilitation & Physical Medicine

2009 Issue 2
- Hope Awakens with Early Diagnosis of Parkinson's Disease Based on Skin Odor
- Deep stimulation of the globus pallidus improved clinical symptoms in a patient with refractory parkinsonism and genetic mutation
-
All articles in this issue
- How to Work with ICF (International Classification of Functional Abilities, Disability and Health)
- The Problems of Corset Application in Juvenile Idiopathic Scoliosis
- Fibromyalgia 2009 – Where, How and Why Physical Therapy Can be Helpful
- Parsis of n. facialis in Patients after CMP and its Effect on Orofacial Functions
- Balneotherapy in the Perspective of 21st Century
- Craniosacral Stabilization
- Rehabilitation & Physical Medicine
- Journal archive
- Current issue
- About the journal
Most read in this issue
- How to Work with ICF (International Classification of Functional Abilities, Disability and Health)
- Parsis of n. facialis in Patients after CMP and its Effect on Orofacial Functions
- The Problems of Corset Application in Juvenile Idiopathic Scoliosis
- Fibromyalgia 2009 – Where, How and Why Physical Therapy Can be Helpful
