Pohled diabetologa na metabolickou chirurgii v léčbě diabetiků 2. typu
A diabetologist‘s view on the metabolic surgery in the treatment of patients with type 2 diabetes
Surgical treatment of patients with higher degrees of obesity is an inseparable part of the treatment algorithms of this disease. Bariatric surgery is highly efficacious with high durability of its effects, good safety and enough long-term experience. Recently, the significant metabolic effects of bariatric surgery – marked improvement of metabolic complications of obesity, in particular type 2 diabetes mellitus, after some operations that are relatively independent on weight loss, are intensively discussed. These findings gave rise to term metabolic surgery that is now increasingly used worldwide in connection with surgical treatment of diabetics. This paper reviews current indications to bariatric surgery and discusses practical aspects of the preoperative preparation and postoperative follow up of diabetics after bariatric surgery. We also discuss in details the term metabolic surgery and a recently published new consensus on the use of metabolic surgery in the treatment of diabetes.
Key words:
bariatric surgery, type 2 diabetes mellitus, metabolic surgery, obesity, diabetes remission
Autoři:
Martin Haluzík
Působiště autorů:
Ústav lékařské biochemie a laboratorní diagnostiky 1. LF UK a VFN v Praze
; Endokrinologický ústav, Praha
; Centrum experimentální medicíny a Centrum diabetologie, IKEM, Praha
Vyšlo v časopise:
AtheroRev 2017; 2(1): 25-31
Kategorie:
Přehledové práce
Souhrn
Chirurgická léčba pacientů s vyššími stupni obezity je nedílnou součástí léčebných algoritmů tohoto onemocnění. Jedná se o léčbu velmi účinnou s dlouhodobým přetrváváním výsledků, dobrou bezpečností a dlouholetými zkušenostmi. V posledních letech jsou stále více diskutovány výrazné metabolické účinky bariatrické chirurgie, neboť řada operací vede ke zlepšení metabolických komplikací obezity – především diabetu 2. typu – dřive a relativně nezávisle na úbytku hmotnosti. Tak se zrodil pojem metabolická chirurgie, který je ve světě stále více používán ve spojitosti s chirurgickou léčbou diabetiků 2. typu. V tomto článku podáváme přehled současných indikací k bariatrické chirurgii a diskutujeme praktické aspekty přípravy a sledování diabetiků po bariatrické léčbě. Zároveň také podrobně diskutujeme pojem metabolická chirurgie a nedávno publikovaný nový konsenzus o využití metabolické chirurgie v léčbě diabetu.
Kľúčové slová/Klíčová slova:
bariatrická chirurgie, diabetes mellitus 2. typu, metabolická chirurgie, obezita, remise diabetu
Bariatrická chirurgie – léčba nejen vyšších stupňů obezity
Bariatrická chirurgie (z řeckého baros – těžký ve smyslu váhy) je definována jako elektivní operace prováděná na dosud prakticky intaktním a jinak zdravém trávícím traktu s cílem snížení hmotnosti [1]. Výsledky dlouhodobých studií ukazují, že se jedná o výjimečně účinnou možnost léčby vedoucí k zásadnímu poklesu tělesné hmotnosti i ke zlepšení dalších přidružených onemocnění včetně dyslipidemie, arteriální hypertenze, syndromu spánkové apnoe, výskytu některých zhoubných nádorů a především kompenzace diabetes mellitus 2. typu (DM2T) [2]. Vzhledem k tomu, že řada bariatrických operací zlepšuje kompenzaci diabetu, dříve než dojde k výraznějšímu poklesu hmotnosti, a je na tomto poklesu do značné míry nezávislá, začíná se pro bariatrickou léčbu diabetiků razit název metabolická chirurgie [3]. Tento název má zdůraznit, že primárním cílen není „pouze“ snížení hmotnosti, ale v primárně zlepšení kompenzace či úplné vymizení (remise) diabetu.
Nejúplnější důkazy o dlouhodobé účinnosti a bezpečnosti bariatrické chirurgie přináší švédská studie SOS (Swedish Obese Subjects Study) prokazující, že operační léčba obezity vedla nejen k dlouhodobému snížení hmotnosti, ale také poklesu případů nově vzniklého diabetu, snížení kardiovaskulárních komplikací a úmrtí z kardiovaskulárních příčin [4]. I další později provedené studie naznačují, že při včasném provedení bariatrické operace je velmi vysoká pravděpodobnost úplné normalizace glukózového metabolizmu – tedy remise diabetu [5,6]. Prakticky u všech pacientů dochází po bariatrické operaci přinejmenším k výraznému zlepšení kompenzace diabetu a snížení nutnosti podávání antidiabetické léčby [7].
Typy bariatrických operací
Bariatrické operace tradičně dělíme na výkony restriktivní (například bandáž žaludku, žaludeční plikace), kombinované (například gastrický bypass) a malabsorpční (biliopankreatická diverze), přehled výkonů viz obr [5]. U restriktivních výkonů dochází různým mechanizmem ke zmenšení objemu žaludku, které mechanicky brání požití většího množství potravy [8]. Sekundárně se pak kromě snížení hmotnosti zlepšují i další metabolické parametry. Typickým kombinovaným výkonem je gastrický bypass [9]. Zde kromě určitého zmenšení objemu žaludku dochází navíc k vyřazení části tenkého střeva z kontaktu s potravou. Toto pak přináší také významné metabolické efekty nad rámec snížení hmotnosti. Tubulizace žaludku (sleeve gastrectomy) je sice svým provedením restriktivní operace (provádí se resekce větší části žaludku a ponechaná část má pak tvar tenké trubice) [10]. Byly však u ní prokázány metabolické efekty nad rámec snížení hmotnosti [11]. Biliopankreatická diverze je výkon vyřazující značnou část tenkého střeva z kontaktu s potravou. Jedná se o nesmírně účinnou operaci, která však může zejména u méně spolupracujících nemocných vést k nežádoucím účinkům plynoucím z malabsorpce [6].

Mechanizmus působení bariatrických operací
Mechanizmus působení kombinovaných a malabsorpčních bariatrických operací je dosud objasněn pouze částečně [12]. Podle současných poznatků zahrnuje zvýšenou sekreci gastrointestinálních hormonů z distálních částí tenkého střeva, změny v produkci a sekreci žlučových kyselin, neurální mechanizmy a změny střevní mikroflóry a celou řadu dalších dosud detailně neobjasněných dějů. Důležitou součástí působení kombinovaných a malabsorpčních bariatrických operací je také vynechání proximální části tenkého střeva z kontaktu s potravou [13]. Ovšem přesné mechanizmy působení tohoto vyřazení jsou rovněž ze značné části neobjasněny.
Indikace k chirurgické léčbě obezity
Indikace k chirurgické léčbě obezity je založena na evropských interdisciplinárních doporučeních naposledy aktualizovaných v roce 2015 [14]. Indikací bariatrického výkonu je závažná obezita definovaná jako obezita 3. stupně (BMI ≥ 40) nebo obezita 2. stupně (BMI 35–40) s komplikacemi zejména metabolickými, oběhovými, kloubními apod. Z praktického hlediska je důležité, že požadovaná hodnota BMI může být i dřívější, pokud je adekvátně dokumentována. Dosažený pokles hmotnosti pod tuto mez není kontraindikací bariatrického výkonu, zejména byl-li výsledkem intenzivní léčby před výkonem, nebo pokud pacienti po podstatném zhubnutí opět začínají zvyšovat svou hmotnost. Pacienti s obezitou a DM2T tak mohou být k bariatrickému výkonu indikováni i za předpokladu, že jejich aktuální BMI je nižší než 35 kg/m2, pokud je možné dokumentovat, že v minulosti toto kritérium splňovali.
Provedení bariatrického výkonu v každém případě musí předcházet dostatečně dlouhé období nechirurgické péče, v němž je dokumentována spolupráce pacienta a jeho schopnost dodržovat lékařská doporučení. Zde by měl být pacient v ideálním případě sledován obezitologem, případně lékařem s obezitologickou kvalifikací. Měl by být opakovaně a podrobně edukován o dietních a režimových opatřeních a měl by prokázat, že je schopen tato lékařská doporučení dodržovat. Zároveň je edukace orientována také na zvýšení fyzické aktivity. Její typ a trvání musí pochopitelně odpovídat možnostem a schopnostem pacienta. U pacientů s těžší obezitou se vyhýbáme aktivitám nadměrně zatěžujícím nosné klouby (běh apod) a preferujeme aktivity, při nichž je možné odlehčení (plavání, jízda na rotopedu atp). Trvání konzervativního sledování před případnou bariatrickou operací není explicitně stanoveno. Podle našich zkušeností je však optimální nejméně doba 6 měsíců až 1 roku. Výhodou je kombinovat návštěvy u obezitologa s edukací nutriční terapeutkou, která s pacientem opakovaně diskutuje optimální složení jídelníčku a jeho úpravy dle aktuálního vývoje hmotnosti. V tomto období je také velmi důležité pacientovi podrobně vysvětlit podstatu plánovaného operačního výkonu, jeho možná rizika i omezení, která může přinést. U řady pacientů může být již v této fázi velmi užitečná spolupráce s psychologem, který může pomoci pacienta adekvátně připravit k bariatrické operaci. Ideálním místem přípravy nemocného k bariatrickému výkonu a jeho dlouhodobého sledování je Obezitologické centrum s multidisciplinárním týmem odborníků zahrnujícím obezitologa (respektive diabetologa, internistu, endokrinologa či praktického lékaře), bariatrického chirurga, psychologa, nutriční terapeutku a dle potřeby také anesteziologa, gastroenterologa a lékaře a jiné odborníky dalších specializací.
Aktuální doporučení ČDS (www.diab.cz) uvádějí, že chirurgické řešení obezity při diabetu 2. typu je nejúčinnější metodou, která vede ke zlepšení kompenzace diabetu. U přibližně 80 % nemocných vede k vymizení známek diabetu a přechodu do poruchy glukózové homeostázy či k úplné normalizaci tolerance glukózy. Umožní obvykle vysazení inzulinu a snížení dávek perorálních antidiabetik. Pokud je BMI > 35, zejména jsou-li přítomné další rizikové faktory, měla by být indikace k bariatrickému výkonu u obézního nemocného s diabetem 2. typu vždy uvážena. Podstatně podrobnější a konkrétnější je nový konsenzus o využití metabolické chirurgie v léčbě diabetu, kterému se věnujeme ve druhé části této kapitoly. Zde pouze poznamenáme, že pravděpodobnost remise diabetu se snižuje s jeho delším trváním a zejména u čistě restriktivních operací bude procento pacientů s úplnou remisí o dost nižší.
Kontraindikace bariatrického výkonu
Bariatrický výkon je kontraindikován, pokud nelze doložit žádnou dosavadní obezitologickou péči nebo není-li pacient schopen účasti v dlouhodobém medicínském sledování. Provedení výkonu u takto nedostatečně připraveného nemocného, u kterého není záruka dobré kompliance, je hrubou chybou, která může významně zvýšit riziko dlouhodobých komplikací.
Dalšími kontraindikacemi bariatrického výkonu je dekompenzace závažného psychického onemocnění, abúzus alkoholu a/nebo drogová závislost, nemoc aktuálně ohrožující život a neschopnost sebepéče. Věk nad 60 let není absolutní kontraindikací, pokud je předpoklad zvýšení kvality života a přínos výkonu převažuje potenciální rizika. Nicméně u pacientů starších 60 let máme k dispozici málo dat, která by umožnila dlouhodobý přínos bariatrické chirurgie jednoznačně posoudit.
Všichni nemocní, u kterých je zvažována bariatrická operace, musejí mít realistický náhled na možnosti operace a metodě porozumět. Neměli by primárně očekávat normalizaci hmotnosti, které je většině případů neuskutečnitelná a ze zdravotního hlediska není ani nezbytně nutná.
Pacienti zároveň musejí souhlasit s následným dodržováním doporučení ve smyslu dietních opatření, jídelního chování a pokračování ve spolupráci s obezitologem/diabetologem a bariatrickým chirurgem, eventuálně i psychologem.
Dalšími kontraindikacemi bariatrických výkonů jsou gravidita, sekundární obezita a pochopitelně také neúnosnost pacienta k provedení operace v celkové anestezii.
Předoperační vyšetření před bariatrickou operací
Předoperační vyšetření před bariatrickou operací se u jednotlivých výkonů neliší. Kromě obvyklého interního vyšetření před břišní operací srovnatelného rozsahu je zapotřebí posoudit motivaci pacienta, jeho náhled (očekávání) a ochotu účastnit se dalšího sledování. Proto je nezbytnou součástí přípravy cílené psychologické vyšetření. Z hlediska možných kontraindikací operační léčby obezity je zásadně důležité odhalit především poruchy příjmu potravy typu záchvatovitého přejídání, které by pooperačně mohlo vést k velmi závažným komplikacím.
Dále je obvykle požadováno endoskopické a RTG vyšetření horní části trávicího traktu, spirometrické vyšetření a ultrasonografické vyšetření břicha s posouzením velikosti levého jaterního laloku. Výrazněji zvětšený levý jaterní lalok může mechanicky komplikovat provedení bariatrického výkonu. Jeho zmenšení je možné dosáhnout 1–2týdenním nasazením nízkokalorické diety, obvykle za kontrolovaných podmínek hospitalizace.
U pacientů s těžkou obezitou (BMI > 50) je možné 2stupňové provedení operace – jednodušší restriktivní výkon v prvním kroku a po redukci hmotnosti navázaní komplikovanějším výkonem kombinovaným, jehož provedení je po určitém poklesu hmotnosti technicky výrazně jednodušší.
Výběr bariatrického výkonu
Výběr konkrétního bariatrického výkonu musí vycházet z důkladného vyhodnocení všech získaných informací a v potaz je pochopitelně bráno i přání pacienta. Očekávaný průměrný pokles hmotnosti, pravděpodobnost jeho udržení a metabolické přínosy narůstají od gastrické bandáže a plikace přes tubulizaci žaludku a gastrický bypass až k biliopankreatické diverzi. Zároveň se však v podobném pořadí zvyšuje chirurgická náročnost výkonu a také rizika dlouhodobých nutričních deficitů a malabsorpce [1,15,16].
Z hlediska kompromisu mezi operační proveditelností výkonu, přímými metabolickými účinky a dlouhodobými nežádoucími účinky by se pro diabetika s neuspokojivě kompenzovaným diabetem mohl jako optimální jevit gastrický bypass [17,18]. Dobrý poměr mezi účinností a bezpečností má i tubulizace žaludku. V ČR poměrně často užívaná plikace žaludku zatím nemá dostatek dlouhodobých dat o účinnosti a dosavadní výsledky naznačují, že se jedná o čistě restriktivní operaci bez metabolické komponenty nad rámec redukce hmotnosti [19]. Na druhou stranu i čistě restriktivní výkony mohou být z hlediska kompenzace diabetu pro pacienta velmi přínosné a obvykle i výrazně efektivnější než farmakoterapie [20–22].
Sledování pacienta po bariatrické operaci
Pro pacienty s obezitou bez diabetu je první kontrola doporučena 1 měsíc po výkonu a další v 1. roce po 3 měsících, ve 2. roce po 6 měsících a dále nejméně 1krát ročně [14]. U diabetiků po bariatrické operaci nejsou podobně přesná doporučení k dispozici. Nutná frekvence kontrol musí být vyšší u pacientů s intenzivní předoperační antidiabetickou léčbou, kterou je ve většině případů nutné výrazně zredukovat, případně vysadit.
Diabetikovi s plánovanou bariatrickou operací, je nutné již předoperačně poskytnout glukometr k provádění selfmonitoringu. Pokud je tento pacient léčen medikací zvyšující riziko hypoglykemie (deriváty sulfonylurey, glinidy nebo inzulin), je nutná také podrobná edukace o úpravě dávek, případně o ukončení této medikace po operaci. Naopak léčbu metforminem případně gliptiny je možné po operaci ponechat a léky vysazovat až postupně podle výsledků selfmonitoringu.
V prvních měsících po operaci mohou být nutné i časté konzultace s diabetologem. Předčasné vyřazení pacienta z dispenzarizace nebo příliš nízká frekvence kontrol operovaného diabetika by v této fázi byla zásadní chybou. Výše zmíněna remise diabetu, může být v některých případech pouze dočasná a její dosažení nezávisí pouze na typu operace, ale také na délce trvání diabetu před operací, přičemž kratší předoperační trvání diabetu pravděpodobnost remise významně zvyšuje.
V rámci kontrol po bariatrické operaci je u diabetika kromě klasických metabolických parametrů a sledování poklesu hmotnosti také nově nutné zaměření na metabolický a výživový stav. To je důležitější u malabsorpčních výkonů, především biliopankreatické diverze, u níž je nezbytná celoživotní denní suplementace vitaminů, mikronutrientů (stopových prvků) a vápníku.
Možná negativa a úskalí bariatrických výkonů
Jako všechny operační výkony, přináší i bariatrická chirurgie potenciální riziko chirurgických komplikací. Rozsáhlejší výkony malabsorpční či kombinované jsou pak zatíženy relativně vyšším výskytem perioperačních a časných pooperačních komplikací než prosté výkony restriktivní [23,24]. Nicméně celkový výskyt uvedených komplikací je stále v rukou zkušeného chirurga relativně nízký. Celková frekvence komplikací je často srovnávána s výskytem komplikací po laparoskopické cholecystektomii.
Určitým rizikem může být také možnost, že pacient po ujištění o vyléčení všech metabolických komplikací, přestane brát léky a docházet na kontroly, přestože zejména u pacientů s delší anamnézou diabetu mnohdy ani malabsorpční operace nemusí k úplnému vyléčení stačit. Samostatnou kapitolou, která je někdy podceňována i lékaři, jsou možné deficity vitaminů a minerálů v důsledku dlouhodobé malabsorpce, zejména u rozsáhlých malabsorpčních výkonů.
Větší systematické studie sledující nutriční deficity po operacích zatím nejsou k dispozici, nicméně některé menší studie naznačují, že gastrický bypass je až v 50 % případů spojen s deficitem železa a vitaminu B12 [25]. Poměrně častý je i deficit vitaminu D. Ten je ovšem u pacientů s obezitou a DM2T ve vysokém procentu případů přítomen již předoperačně. I po poměrně jednoduchých typech operací, jako je sleeve gastrektomie, se může vyskytnout deficit vitaminu B12 a kyseliny listové. Zejména v souvislosti s biliopankreatickou diverzí je poměrně častá malabsorpce lipidů, ve 25 % případů i proteinová malnutrice a velmi časté deficity vitaminů rozpustných v tucích, stopových prvků atd. V neposlední řadě mohou zejména rozsáhlejší operace ovlivnit vstřebávání jak klasických léků, tak i substitučních preparátů (například vitaminu D). V případě vitaminu mohou být u pacientů po gastrickém bypassu a zejména biliopankreatické diverzi mnohdy nutné 10násobně i 100násobně vyšší dávky než u běžných pacientů, mnohdy se neobejdeme bez parenterálního podání. Pokud se jedná o vstřebávání klasických léků – například hypolipidemik, antihypertenziv či antikoagulancií, nejsou bohužel informace o změnách vstřebávání po uvedených operacích prakticky k dispozici, a je tedy nutné se řídit převážně podle klinického efektu.
Přehled možných deficitů vitaminů a stopových prvků po bariatrických operacích a jeho řešení je uveden v tab.
![Deficity vitaminů a stopových prvků po bariatrických operacích. Upraveno dle [29]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/906f2a62d61701c4ed45f128255f327b.png)
Lékaři sledující pacienty po bariatrických operacích by měli klást důraz nejen na úpravy dosavadní antidiabetické, hypolipidemické či antihypertenzní medikace, ale také na pravidelné sledování stavu nutrice, vitaminů a stopových prvků.
Nový konsenzus o využití metabolické chirurgie v léčbě diabetu: změna pohledu na chirurgickou léčbu diabetu?
Společný konsenzus diabetologů, obezitologů, endokrinologů a bariatrických chirurgů, který byl publikován v letošním červnovém čísle prestižního časopisu Diabetes Care, přesněji specifikuje postavení bariatrické/metabolické chirurgie v léčbě diabetu 2. typu [26]. Na jeho vypracování se podílelo 48 odborníků z výše uvedených oborů. Návrh konsenzu byl diskutován v rámci 3. světového kongresu o intervenční léčbě diabetu 2. typu. Konsensus byl navíc v době publikace podpořen dalšími 45 odbornými společnostmi z různých částí světa včetně České obezitologické společnosti.
Citovaný konsenzus je mimo jiné velmi kvalitně napsaným objektivním přehledem týkajícím se metabolické chirurgie. Hlavním výstupem konsenzu jsou konkrétní doporučení pro chirurgickou léčbu DM2T, která zahrnují metabolickou chirurgii jako integrální součást léčby již časných stadií diabetu 2. typu. Doporučovaný postup je podrobně uveden na schématu. Doporučuje u diabetiků 2. typu s BMI > 40 kg/m2 co nejčasnější provedení metabolické chirurgie (zároveň se zahájením farmakologické léčby diabetu). Provedení metabolické chirurgie je pak doporučováno i u pacientů s obezitou 2. stupně (BMI > 35 kg/m2) a neuspokojivě kompenzovaným diabetem i přes optimální farmakoterapii a režimová opatření. Zvážení provedení metabolické chirurgie je pak doporučováno u diabetiků 2. typu s uspokojivou kompenzací diabetu s BMI > 35 kg/m2 a u neuspokojivě kompenzovaných diabetiků 2. typu s BMI v rozmezí 30–34,9 kg/m2. U asiatů je ve všech případech doporučeno snížení hranice BMI o 2,5 s ohledem na rozdílnou distribuci tuku a odlišný BMI u obézních diabetiků (vyšší podíl viscerálního tuku, a tedy vyšší metabolické riziko již u nemocných s relativně nižším BMI).

Zároveň také konsenzus vysvětluje nutný rozdíl v přístupu mezi bariatrickou chirurgií u obézních pacientů a metabolickou chirurgií u diabetiků. Důvodem indikace metabolické chirurgie u diabetiků není primárně a pouze snížení hmotnosti pacienta se sekundárními pozitivními metabolickými účinky, ale především zlepšení kompenzace či v ideálním případě vyléčení diabetu.
V rámci konsenzu je podrobně diskutována také síla důkazů, které máme v rámci výsledků metabolické chirurgie k dispozici. Autoři konsenzu konstatují, že zatímco o účinnosti metabolické chirurgie v léčbě diabetu 2. typu není možné pochybovat, jednoznačná data z randomizovaných studií o ovlivnění kardiovaskulární (KV) morbidity a mortality a též o vlivu na mikrovaskulární komplikace diabetu zatím nejsou v dostatečné míře k dispozici. Pozitivní vliv bariatrie na kardiovaskulární morbiditu a mortalitu byla zatím v rámci randomizovaných studií s konzervativní léčbou jako komparátorem popsán pouze v studii SOS (Swedish Obese Subjects Study), v níž však většina pacientů neměla v době operace diabetes a měla relativně nízké KV-riziko [4]. Absolutní počet kardiovaskulárních příhod v rámci studie tak byl i přes dlouhodobé sledování poměrně malý. Dosti přesvědčivá data existují pro velmi dobrou nákladovou efektivitu metabolické chirurgie, byť i zde chybí dostatečně přesná data z prospektivních randomizovaných studií.
Závěr a další perspektivy
Bariatrická/metabolická chirurgie je nejúčinnější léčebnou metodou nejen obezity, ale také diabetu 2. typu, která výrazně zlepšuje i řadu dalších přidružených onemocnění. Označení metabolická chirurgie pak zdůrazňuje, že primární indikací operací by mělo být zlepšení kompenzace diabetu či v ideálním případě snaha o jeho úplnou remisi spíše „pouhá“ redukce hmotnosti.
V rámci perspektiv bariatrických operací stále je patrná intenzivní snaha o vývoj nových operačních výkonů, které by tak významně nesnižovaly hmotnost, ale jejich hlavní těžiště by bylo ve zlepšení metabolických komplikací. Objevují se také nové zajímavé instrumentální techniky založené na principech bariatrické chirurgie avšak prováděné endoskopicky. Prototypem takovéto techniky je například endoskopicky implantovatelný duodenální rukáv (viz obr. 2), který odděluje stěnu duodena a proximální části jejuna od kontaktu s potravou a vede ke snížení hmotnosti a významnému zlepšení kompenzace diabetu [27,28]. Testovány jsou i techniky laserové či tepelné ablace sliznice duodena, které také vedou ke zlepšení kompenzace diabetu a k mírnému poklesu hmotnosti.
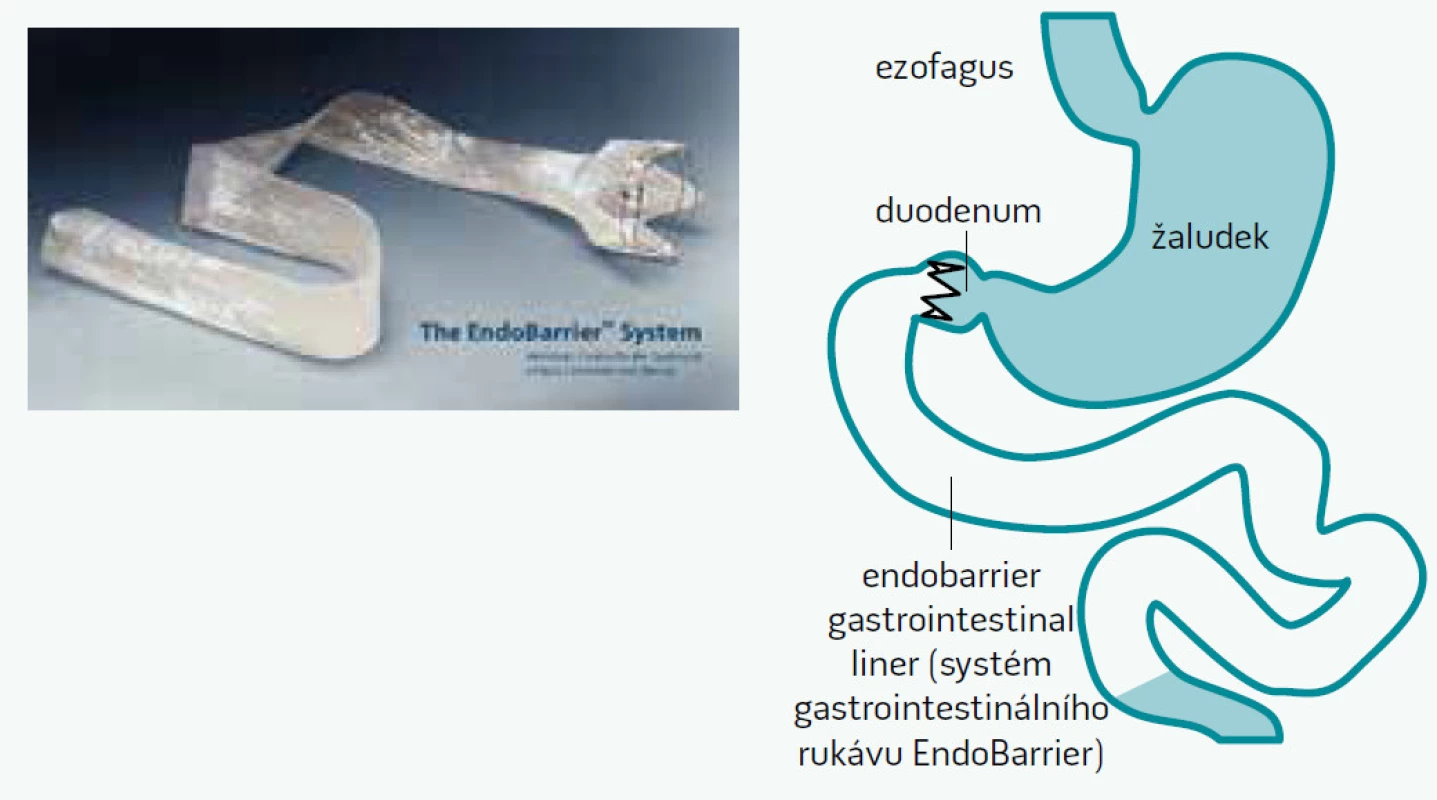
Hlavní změnou, kterou lze postupně očekávat, by však měla být změna pohledu na využívání metabolické chirurgie u diabetiků. Metabolicky účinné operace typu gastrického bypassu, které si zaslouží označení metabolické chirurgie, by měly být indikovány s primárním cílem zlepšení nebo dosažení remise diabetu a dalších metabolických komorbidit nikoliv primárně snížení hmotnosti.
Podporováno RVO–VFN 64165. Text tohoto článku vychází z kapitoly na toto téma v rámci připravované publikace Diabetologie 2017 (ed. M. Kvapil).
Doručené do redakcie/Doručeno do redakce/Received 15. 1. 2017
Prijaté po recenzii/Přijato po recenzi/Accepted 1. 2. 2017
prof. MUDr. Martin Haluzík, DrSc.
martin.haluzik@ikem.cz
www.ikem.cz
Zdroje
1. Ashrafian H, le Roux CW, Darzi A et al. Effects of bariatric surgery on cardiovascular function. Circulation 2008; 118(20): 2091–2102. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.107.721027>.
2. Ashrafian H, Ahmed K, Rowland SP et al. Metabolic surgery and cancer: protective effects of bariatric procedures. Cancer 2011; 117(9): 1788–1799. Dostupné z DOI: <http://dx.doi.org/10.1002/cncr.25738>.
3. Rubino F, Cummings DE. Surgery: the coming of age of metabolic surgery. Nature reviews Endocrinology 2012; 8(12): 702–704. Dostupné z DOI: <http://dx.doi.org/10.1038/nrendo.2012.207>.
4. Sjostrom L, Narbro K, Sjostrom CD et al. Effects of bariatric surgery on mortality in Swedish obese subjects. N Engl J Med. 2007; 357(8): 741–752.
5. O'Brien PE. Bariatric surgery: mechanisms, indications and outcomes. J Gastroenterol Hepatol 2010; 25(8): 1358–1365. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1440–1746.2010.06391.x>.
6. Pories WJ. Bariatric surgery: risks and rewards. J Clin Endocrinol Metab 2008; 93(11 Suppl 1): S89-S96. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2008–1641>.
7. Pournaras DJ, Aasheim ET, Sovik TT et al. Effect of the definition of type II diabetes remission in the evaluation of bariatric surgery for metabolic disorders. Br J Surg 2012; 99(1): 100–103. Dostupné z DOI: <http://dx.doi.org/10.1002/bjs.7704>.
8. Pournaras DJ, Osborne A, Hawkins SC et al. Remission of type 2 diabetes after gastric bypass and banding: mechanisms and 2 year outcomes. Ann Surg 2010; 252(6): 966–971. Dostupné z DOI: <http://dx.doi.org/10.1097/SLA.0b013e3181efc49a>.
9. Nannipieri M, Baldi S, Mari A et al. Roux-en-Y Gastric Bypass and Sleeve Gastrectomy: Mechanisms of Diabetes Remission and Role of Gut Hormones. J Clin Endocrinol Metab 2013; 98(11): 4391–4399. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2013–2538>.
10. Woelnerhanssen B, Peterli R, Steinert RE et al. Effects of postbariatric surgery weight loss on adipokines and metabolic parameters: comparison of laparoscopic Roux-en-Y gastric bypass and laparoscopic sleeve gastrectomy-a prospective randomized trial. Surg Obes Relat Dis 2011; 7(5): 561–568. Dostupné z DOI: <http://dx.doi.org/10.1016/j.soard.2011.01.044>.
11. Haluzikova D, Lacinova Z, Kavalkova P et al. Laparoscopic sleeve gastrectomy differentially affects serum concentrations of FGF-19 and FGF-21 in morbidly obese subjects. Obesity (Silver Spring) 2013; 21(7): 1335–1342. Dostupné z DOI: <http://dx.doi.org/10.1002/oby.20208>.
12. Haluzik M. Bariatric surgery and the mechanism of diabetes remission: are we getting there? J Clin Endocrinol Metab 2013; 98(11): 4336–4338. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2013–3698>.
13. Camastra S, Gastaldelli A, Mari A et al. Early and longer term effects of gastric bypass surgery on tissue-specific insulin sensitivity and beta cell function in morbidly obese patients with and without type 2 diabetes. Diabetologia 2011; 54(8): 2093–2102. Dostupné z DOI: <http://dx.doi.org/10.1007/s00125–011–2193–6>.
14. Fried M, Yumuk V, Oppert JM et al. Interdisciplinary European guidelines on metabolic and bariatric surgery. Obes Surg 2014; 24(1): 42–55. Dostupné z DOI: <http://dx.doi.org/10.1007/s11695–013–1079–8>.
15. Bueter M, Ahmed A, Ashrafian H et al. Bariatric surgery and hypertension. Surg Obes Relat Dis 2009; 5(5): 615–620. Dostupné z DOI: <http://dx.doi.org/10.1016/j.soard.2009.03.218>.
16. Dixon JB, le Roux CW, Rubino F et al. Bariatric surgery for type 2 diabetes. Lancet 2012; 379(9833): 2300–2311. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)60401–2>.
17. Pournaras DJ, Aasheim ET, Bueter M et al. Effect of bypassing the proximal gut on gut hormones involved with glycemic control and weight loss. Surg Obes Relat Dis 2012; 8(4): 371–374. Dostupné z DOI: <http://dx.doi.org/10.1016/j.soard.2012.01.021>.
18. Cummings DE, Weigle DS, Frayo RS et al. Plasma ghrelin levels after diet-induced weight loss or gastric bypass surgery. N Engl J Med 2002; 346(21): 1623–1630.
19. Bradnova O, Kyrou I, Hainer V et al. Laparoscopic greater curvature plication in morbidly obese women with type 2 diabetes: effects on glucose homeostasis, postprandial triglyceridemia and selected gut hormones. Obes Surg 2014; 24(5): 718–726. Dostupné z DOI: <http://dx.doi.org/10.1007/s11695–013–1143–4>.
20. Schauer PR, Bhatt DL, Kashyap SR. Bariatric surgery versus intensive medical therapy for diabetes. N Engl J Med 2014; 371(7): 682. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMc1407393>.
21. Schauer PR, Bhatt DL, Kirwan JP et al. Bariatric surgery versus intensive medical therapy for diabetes--3-year outcomes. N Engl J Med 2014; 370(21): 2002–2013.Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1401329>.
22. Schauer PR, Kashyap SR, Wolski K et al. Bariatric surgery versus intensive medical therapy in obese patients with diabetes. N Engl J Med 2012; 366(17): 1567–1576. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1200225
23. Ashrafian H, Bueter M, Ahmed K et al. Metabolic surgery: an evolution through bariatric animal models. Obes Rev 2010; 11(12): 907–920. Dostupné z DOI: 24. Ashrafian H, le Roux CW. Metabolic surgery and gut hormones – a review of bariatric entero-humoral modulation. Physiol Behav 2009; 97(5): 620–631. Dostupné z DOI: <http://dx.doi.org/10.1016/j.physbeh.2009.03.012>.
25. Bal BS, Finelli FC, Koch TR. Origins of and recognition of micronutrient deficiencies after gastric bypass surgery. Curr Diab Rep 2011; 11(2): 136–141. Dostupné z DOI: <http://dx.doi.org/10.1007/s11892–010–0169–4>.
26. Rubino F, Nathan DM, Eckel RH et al. Metabolic Surgery in the Treatment Algorithm for Type 2 Diabetes: A Joint Statement by International Diabetes Organizations. Diabetes Care 2016; 39(6): 861–877. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0236>.
27. Patel SR, Mason J, Hakim N. The Duodenal-Jejunal Bypass Sleeve (EndoBarrier Gastrointestinal Liner) for Weight Loss and Treatment of Type II Diabetes. Indian J Surg 2012; 74(4): 275–277. Dostupné z DOI: <http://dx.doi.org/10.1007/s12262–012–0721–3>.
28. Kavalkova P, Mraz M, Trachta P et al. Endocrine effects of duodenal-jejunal exclusion in obese patients with type 2 diabetes mellitus. J Endocrinol 2016; 231(1): 11–22. Dostupné z DOI: <http://dx.doi.org/10.1530/JOE-16–0206>.
29. Sucharda P, Stránská Z. Metabolická chirurgie: definice, indikace, příprava a sledování pacientů internistou. In: Haluzík et al. Praktická léčba diabetu. 2. vyd. Mladá fronta: Praha 2013: 117–128. ISBN 978–80–204–2880–6.
Štítky
Angiológia Diabetológia Interné lekárstvo Kardiológia Praktické lekárstvo pre dospelýchČlánok vyšiel v časopise
Athero Review

2017 Číslo 1
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Geriatrická křehkost a léčba bolesti
Najčítanejšie v tomto čísle
- Adherencia k liečbe – dôležitá súčasť dosiahnutia účinku terapie pri chronických ochoreniach
- Prehľad liekových interakcií a rizík statínovej liečby
- Adherence k léčbě z pohledu psychologa
- Pohled diabetologa na metabolickou chirurgii v léčbě diabetiků 2. typu
