-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Kardiovaskulární riziko: od významu přes stanovení po komunikaci s pacientem
Cardiovascular risk: from meaning to determination to communication with the patient
The approach to cardiovascular (CVD) disease prevention is changing. The recommended procedures postulate increasingly ambitious target values, to achieve which we have a number of new treatment options available. CV risk assessment remains the basis for the choice of treatment interventions. For this, we use the SCORE 2 and SCORE OP tables from 2021 for asymptomatic persons. Although the new algorithms have made the risk estimate more accurate in marginal groups of patients, it is true that they can significantly underestimate the real long-term risk. In addition, the presentation of the chance of a vascular event in the order of individual percentages is often not a strong enough motivation for changing lifestyle or starting drug therapy. Misunderstanding negatively affects the adherence of such patients. In addition to communicating long-term cardiovascular risk, we can use the concept of vascular age to improve patient acceptance. This simplifies the explanation of the concept of risk and demonstrably increases the proportion of patients who adhere to treatment measures. Together with the promotion of the principles of rational pharmacotherapy with the maximum use of fixed combinations for the intervention of the main risk factors of CV disease, the procedures described above belong to the foundations of the strategy for improving the results of CV prevention.
Keywords:
prevention – arterial hypertension – vascular age – dyslipidemia – cardiovascular risk
Autori: Michal Vrablík
Pôsobisko autorov: Centrum preventivní kardiologie, III. interní klinika – endokrinologie a metabolismu 1. LF UK a VFN v Praze
Vyšlo v časopise: AtheroRev 2023; 8(1): 17-24
Kategória: Přehledové práce
Súhrn
Přístup k prevenci kardiovaskulárních (KV) onemocnění se mění. Doporučené postupy postulují stále ambicióznější cílové hodnoty, k jejichž dosažení máme k dispozici řadu nových léčebných možností. Základem pro volby léčebných intervencí zůstává zhodnocení KV-rizika. K tomu u asymptomatických osob používáme od roku 2021 tabulky SCORE 2 a SCORE OP. Přestože nové algoritmy zpřesnily odhad rizika v okrajových skupinách pacientů, platí, že dlouhodobé reálné riziko mohou zásadním způsobem podhodnotit. Navíc prezentace šance na cévní příhodu v řádech jednotlivých procent není často dostatečně důraznou motivací pro změnu životního stylu nebo zahájení farmakoterapie. Neporozumění negativním způsobem ovlivňuje adherenci takových pacientů. Kromě komunikace dlouhodobého KV-rizika můžeme pro zlepšení akceptace pacientem využívat koncept vaskulárního věku. Ten zjednodušuje vysvětlení konceptu rizika a prokazatelně zvyšuje podíl nemocných adherentních k léčebným opatřením. Spolu s prosazováním zásad racionální farmakoterapie s maximálním využitím fixních kombinací k intervenci hlavních rizikových faktorů KV-onemocnění patří výše popsané postupy k základům strategie pro zlepšení výsledků KV-prevence.
Klíčová slova:
dyslipidemie – arteriální hypertenze – prevence – kardiovaskulární riziko – vaskulární věk
Úvod
Většina kardiovaskulárních onemocnění (KVO) i úmrtí je podmíněna aterosklerózou, procesem detekovatelným ve svých iniciálních fázích v cévních stěnách již od časné adolescence. Aterosklerózu máme všichni, ale jenom někteří se dožijí její klinické manifestace v podobě aterotrombotické příhody. Zdali a kdy k ní dojde, záleží na konstelaci rizikových faktorů, kterých bylo identifikováno několik set, a přesto jistě nejsme u konce seznamu [1]. Progrese aterosklerózy je přímo úměrná výši daného rizikového faktoru a době, po níž působí. I proto označujeme věk v predikčních systémech za nejdůležitější rizikový faktor. Ve skutečnosti jej ale můžeme vnímat jako „pouhé“ vyjádření délky působení rizikových faktorů – osoba, která žádné RF nemá ani ve vysokém věku, nebude mít vyšší šanci na prodělání infarktu myokardu jen kvůli počtu let života. V poslední době se proto často hovoří o tzv. kumulativním konceptu rizika propracovaného zejména pro aterogenní lipidy krevní plazmy [2]. Úspěch strategie eradikace aterosklerózy a jejích komplikací obecně záleží na dvou parametrech: intenzitě ovlivnění rizikových faktorů a délce intervence. Optimalizace rizikových faktorů musí být dostatečně dlouhá, aby se efekt mohl maximálně projevit. Současně platí, že pokročilé fáze aterosklerotických cévních změn jsou nevratné. Aterom se může stabilizovat, ale nikdy zcela nezmizí a poškození cévní funkce (i struktury) trvá, ačkoli tlak rizikových faktorů odstraníme. To je další dobrý argument podporující strategie k časné identifikaci rizika a jeho rychlé modifikaci.
Čas je to, oč běží
Hovoříme-li o časné intervenci aterosklerotického cévního rizika, logicky naše úvahy začnou režimovými opatřeními. Ta lze prosazovat od dětství, nemají nežádoucí účinky a jsou univerzálně aplikovatelná. Dietní doporučení pro snížení rizika aterosklerotického KVO (ASKVO) se prakticky kryjí s populačně platnými zásadami zdravého stravování [3]. Prosazování co nejvyšší pohybové aktivity s cílem napomoci zlepšení metabolických rizikových faktorů a zvýšení kardiorespirační zdatnosti jako důležitého prediktoru sníženého rizika úmrtí z cévních příči, rovněž patří k akceptovaným časným intervencím. V souvislosti s režimovými opatřeními si připomeňme, že pomáhají zlepšit kontrolu všech známých rizikových faktorů a velmi pravděpodobně mají příznivý vliv i na ty, které se dosud nepodařilo identifikovat. Existují doklady o tom, že změna životního stylu může zvrátit nepříznivý rizikový profil a zásadně tak ovlivnit prognózu. Vysoké riziko v časné dospělosti lze zavedením režimových opatření změnit a trvale tak trajektorii rizika příznivě upravit [4]. Bohužel (a celkem logicky) to funguje i opačně, kdy optimisticky vyhlížející konstelaci rizik v dětství nevhodný režim změní, a s tím i negativně ovlivní celkové riziko sledovaného. Navíc víme, že „obliba“ režimových opatření mezi nositeli rizikových faktorů není velká a zdravý životní styl dodržuje minimum osob v populaci (graf 1).
Graf 1. Prevalence nekuřáctví, zdravé diety a doporučené úrovně pohybové aktivity ve studii PURE (Prospective Urban Rural Epidemiology). Upraveno podle [5] ![Prevalence nekuřáctví, zdravé diety
a doporučené úrovně pohybové aktivity
ve studii PURE (Prospective Urban Rural
Epidemiology). Upraveno podle [5]](https://pl-master.mdcdn.cz/media/image_pdf/01fbc04028e9859d5556bdad9bba2ef2.png?version=1676821434)
adjustováno na vek, pohlaví a príjmovou kategorii daného státu Obecně platí, že dodržování pravidel zdravého stravování a snahu o co nejvyšší pohybovou aktivitu považují pacienti za nejobtížněji splnitelnou součást léčebných doporučení. V průzkumu uspořádaném v roce 2019 v rámci Týdne adherence v ordinacích praktických lékařů a ambulantních internistů v Česku odpovědělo více než 90 % dotázaných, že právě s dodržováním režimových opatření mají největší problém (graf 2).
Graf 2. Míra dodržování léčebných doporučení uváděná pacienty vyjádřená v procentech. Průzkum IQVIA v rámci Týdne adherence v ordinacích praktických lékařů a ambulantních internistů v Česku 2019: 62 všeobecných praktických lékařů (VPL) a 310 jejich pacientů a 40 internistů (INT) a 200 jejich pacientů 
Nejvetší problém mají pacienti s dodržováním dietních doporucení, pohybového režimu a s pravidelností užívání léku (rozdíl mezi pacienty u VPL a INT je predevším ve vynechávání léku a redukci hmotnosti). Snižování KV-rizika je v rukou pacienta
Doporučené postupy v KV-oblasti (a nejen v ní) se v posledních letech shodují v jednom aspektu: s přibývajícími možnostmi volby léčby se zvýrazňuje role pacienta a jeho ochota/odhodlání/vůle spolupracovat. Proto ve všech doporučených postupech najdeme sekce o adherenci a motivaci pacienta k léčbě, zdůrazňující nutnost získání důvěry a vytvoření předpokladů pro společné rozhodování o vedení terapie [3,6]. Takový přístup vytváří vhodné podmínky pro to, co je zvláště důležité v managementu všech chronických onemocnění a platí to beze zbytku i v oblasti prevence oběhových onemocnění. Jde o přijetí faktu, že všechny změny životního režimu ale i většina farmakoterapeutických rozhodnutí musí být míněny „na vždy“, nebo alespoň na velmi dlouhou dobu. Všichni pacienti s nadváhou a obezitou mají zkušenost s krátkodobými „zázračnými“ dietami, které jim pomohly snížit hmotnost, ale efekt nikdy nebyl trvalý. Analogicky krátkodobé dodržování velmi přísného a restriktivního dietního režimu k úpravě poruchy glukózové homeostázy nebo dyslipidemie může mít velmi hezký biochemický efekt, ale prognózu pacienta zásadně neovlivní. Nelze jej totiž často dodržovat dlouhodobě a cestu „do starých kolejí“ jídelníčku provází návrat všech hodnocených parametrů mimo požadované rozmezí. Proto za ideální považujeme, pokud pacient pochopí, že chce-li dosáhnout podstatné změny, musí ji činit po malých krocích a od počátku s cílem trvalé změny/úpravy režimu.
Stanovení KV-rizika u asymptomatických osob: update z roku 2021
Doporučení pro KV-prevenci z roku 2021 přinesla jednu podstatnou změnu – nový stratifikační systém pro odhad rizika fatální a nefatální cévní příhody v následujících 10 letech – SCORE 2 a SCORE OP [7]. SCORE 2 odvozuje model užívaný k odhadu rizika ze studií na 45 kohortách zahrnujících téměř 700 tisíc osob ze 13 evropských zemí, který byl následně validován na dalších 25 populačních skupinách s více než 1,1 milionu sledovaných z 15 států Evropy. Základní úroveň KV-rizika pro jednotlivé regiony byla rozdělena do 4 kategorií podle dostupných údajů o podílu KV-úmrtnosti: země s nízkým rizikem do 100/100 tis. osobo - roků, středním rizikem do 150/100 tis. osobo-roků, vysokým rizikem do 300/100 tis. osobo-roků a velmi vysokým rizikem při vyšším podílu úmrtnosti z oběhových příčin. Česko s mortalitou 195/100 tis. osobo-roků podle údajů z roku 2016 patří do skupiny zemí s vysokým KV-rizikem (obr. 1).
Obr. 1. Rozdělení regionů podle míry KV-úmrtnosti 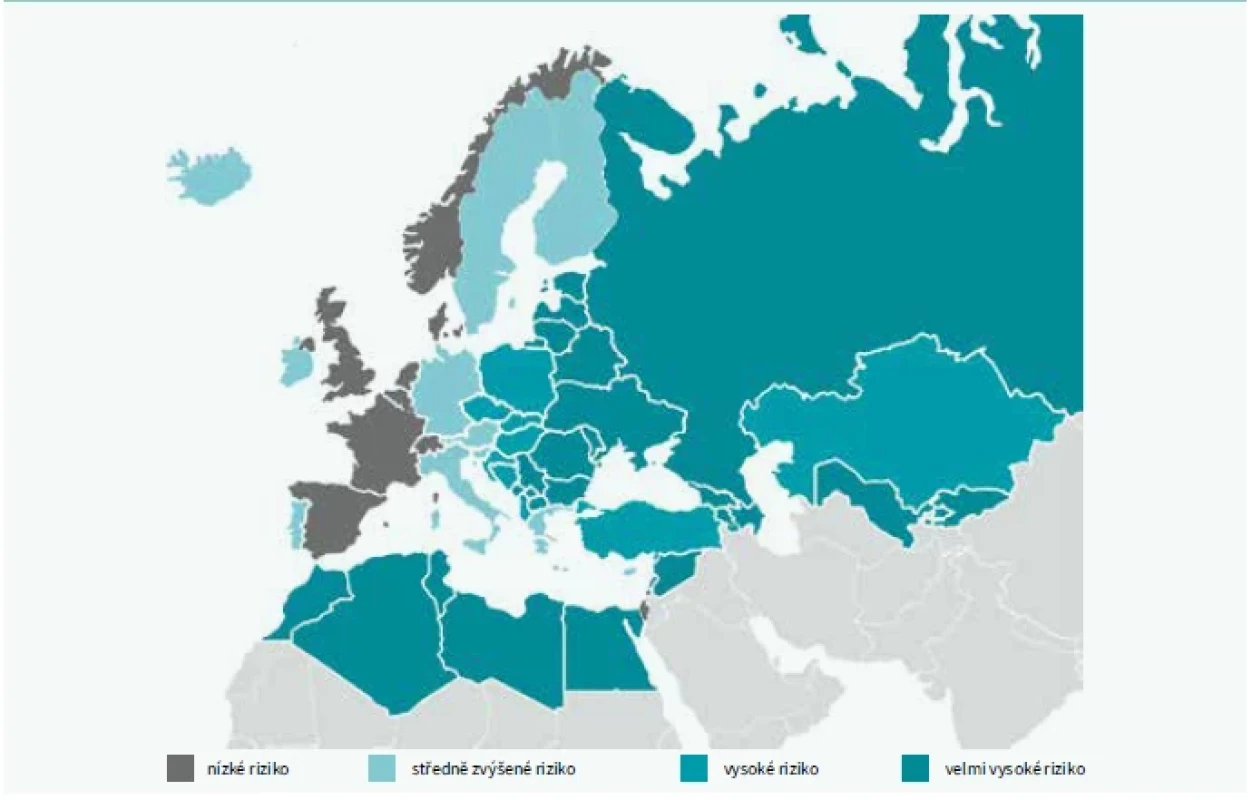
Možnosti odhadu rizika KVO nově obsahují i posouzení rizika nefatálních příhod. Proto je míra rizika rozhodná pro zařazení posuzované osoby do jedné ze 4 rizikových kategorií odlišná oproti algoritmu SCORE používanému v minulosti. K výpočtu rizika slouží i nadále stejné hlavní rizikové faktory, jako lipidový parametr se objevuje non-HDL-cholesterol, který bezpochyby poskytuje přesnější odhad než dříve používaný celkový cholesterol (T-C – Total Cholesterol), tab. 1.
Tab. 1. Tabulka SCORE 2 pro vysoce rizikové regiony 
Nově se zavádí odlišné hraniční hodnoty pro různé věkové kategorie – tak se částečně omezuje nadhodnocování rizika u vyšších věkových kategorií z minulé verze algoritmu (tab. 2).
Tab. 2. Limity rizika vypočteného podle SCORE 2 nebo SCORE OP pro kategorii rizika KVO 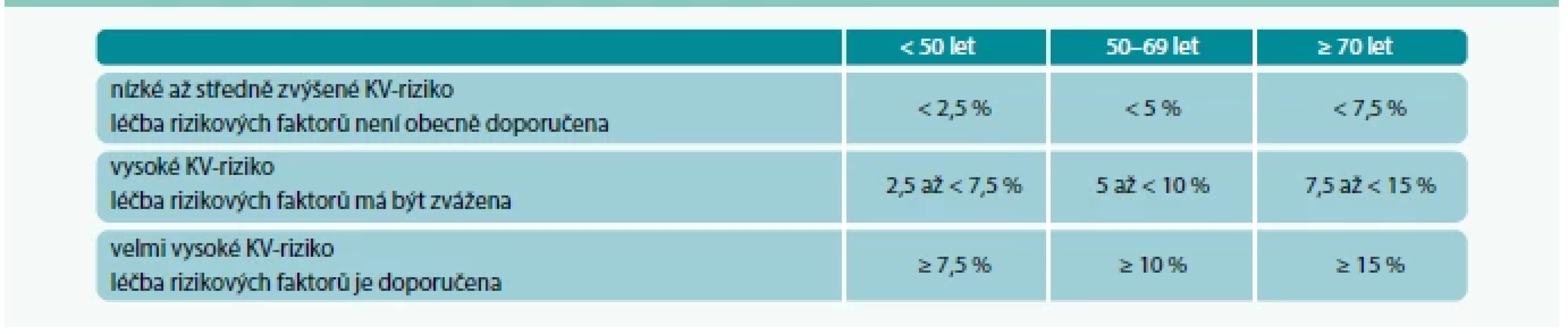
Doporučené postupy také hovoří o konceptu celoživotního rizika, které komunikuje prostřednictvím tabulek ukazujících prodloužení života bez KV-příhody v případě zanechání kouření, snížení LDL-cholesterolu (LDL-C) o 1 mmol/l, redukce systolického krevního tlaku o 10 mm Hg při dané konstelaci rizikových faktorů. S ohledem na fakt, že efekt intervence se prohlubuje s délkou a intenzitou každé takové, není divu, že největšího benefitu dosahují mladí intervenovaní pacienti. Abychom se vyhnuli práci s tabulkami, upozorňují doporučení také na možnost využití elektronických kalkulátorů. Ty jsou konsolidovaně uvedeny na webové stránce www.u-prevent.com. V podmínkách naší každodenní praxe jmenujme ještě praktické nástroje mobilní aplikace Databáze léčiv, jak budeme diskutovat na praktickém příkladě dále.
Motivace nemocných ke změně je klíčová
Abychom dosahovali dobré spolupráce s nemocnými a v konečném důsledku mohli dospět k personalizované medicíně, musíme s pacienty komunikovat. Není to vždy snadné, chybí nám čas, prostředky, nejsme v komunikaci systematicky trénováni, naše snahy kazí média a mohli bychom ve výčtu překážek pokračovat. Přesto je přibližně polovina dlouhodobého úspěchu intervence KV-rizika založená na správném vysvětlení, edukaci a systematickém vedení pacienta. S ohledem na zásadní význam tohoto aspektu hledáme pomůcky, jak situaci usnadnit a zlepšit. Elektronické nástroje pomohou spolupráci zejména s mladšími pacienty. Prostředky self – a telemonitorace začínají pronikat do klinické praxe: diabetolog dnes bez údajů z glukometru těžko určí další vedení léčby a řadu pacientů k pohybové aktivitě motivují nízká čísla napočítaných kroků na chytrých hodinkách. Na komunikaci myslí i doporučené postupy. Obtížnou kapitolu přiblížení situace KV-rizika mladším pacientům otevírají poslední doporučené postupy a navrhují ilustrovat mladším pacientům jejich situaci pomocí konceptu tzv. vaskulárního věku [3,8].
Koncept cévního věku: není nový, ale stále užitečný
Vaskulární věk dané osoby je definován jako věk, který by měl člověk se stejným vypočteným KV-rizikem, ale jehož rizikové faktory by byly všechny v optimálním rozmezí, tj. s rizikem zohledňujícím pouze věk a pohlaví. Kromě těchto proměnných zohledňujeme při odhadu cévního věku v úvahu kouření, hladinu celkového cholesterolu, systolický krevní tlak a přítomnost diabetes mellitus. Poprvé byl koncept vaskulárního věku představen španělskými autory v roce 2010 a již doporučené postupy z roku 2016 jej zařadily mezi užitečné koncepty podporující adherenci [9,6].
Vaskulární věk se od kalendářního věku může zásadně lišit. Stárnutí tepen urychlují, a tedy vaskulární věk zvyšují rizikové faktory aterosklerózy a KVO, zejména vyskytují-li se současně. Terapeutické ovlivnění těchto rizikových faktorů, ať už farmakologicky, nebo změnami životního stylu, může proces cévního stárnutí a aterosklerózy zpomalit, zastavit, nebo dokonce částečně zvrátit. Jedná se o velmi názorný koncept, který může i laikovi ozřejmit možná KV-rizika, nezbytnost změny životního stylu a dodržování případně předepsané farmakoterapie. S úspěchem jej můžeme využít zejména u nemocných nižších věkových kategorií, pro něž běžné skórovací systémy (SCORE 2) přestavují „uklidňující informaci“ – v důsledku nízkého věku je šance na cévní příhodu do 10 let u 40letého muže s kumulací rizikových faktorů stále relativně nízká. Pochopitelně naše vysvětlení nutnosti změny režimu nebo nastavení farmakoterapie naráží na nepochopení.
Při použití tabulky vaskulárního věku (tab. 3) lze pacientovi ilustrovat, o kolik jsou jeho cévy starší, než odpovídá jeho biologickému věku na základě aktuální konstelace rizikových faktorů.
Tab. 3. Tabulka vaskulárního věku 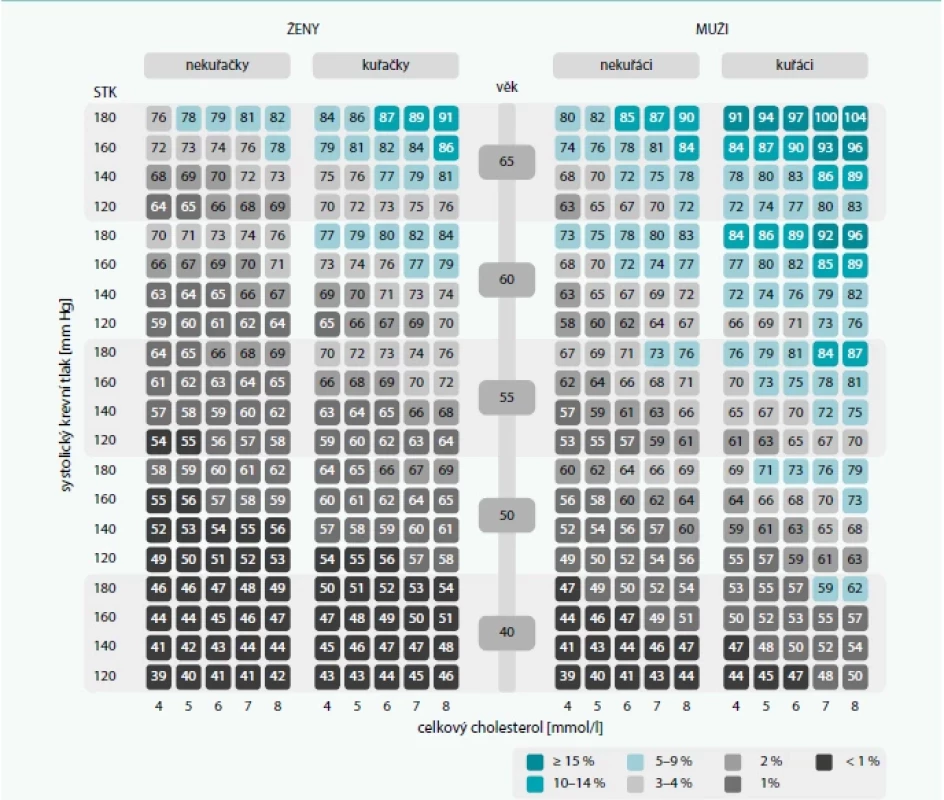
Každý obdélník obsahuje císlo odpovídající vaskulárnímu veku a barvu odpovídající celkovému absolutnímu riziku fatálního kardiovaskulárního onemocnení podle projektu SCORE pro vysoce rizikové zeme. Máme i první důkazy, že takto facilitovaná edukace je efektivnější a přináší i významnější ovlivnění KV-rizika ve srovnání s běžně užívanými postupy (graf 3) [10].
Graf 3. Změna KV-rizika v závislosti na typu edukace pacienta. Upraveno podle [10] ![Změna KV-rizika v závislosti na typu edukace
pacienta. Upraveno podle [10]](https://pl-master.mdcdn.cz/media/image_pdf/697fa6e83901cf4fbaace04f72b3b6ad.png?version=1676822374)
Ke kalkulaci cévního věku dnes nemusíme používat pouze výše uvedené tabulky. K dispozici máme také aplikaci, která po zadání rozhodujících údajů vypočte vaskulární věk pro daného pacienta sama. Nemocný si samozřejmě takto svůj vaskulární věk může kontrolovat i sám. Výhodou je jednoduchost a další motivační prvek: alespoň část našich pacientů bude takový „elektronický prvek“ vnímat lépe a možná s větší naléhavostí. Uvědomme si, že vaskulární věk představuje koncept pro pacienty v nižších věkových kategoriích a u nich elektronické nástroje a možnosti bývají více využívány i akceptovány jako „důvěryhodné“. Proto jsme rádi, že tuto možnost v prostředí aplikace Databáze léčiv máme k dispozici (obr. 2).
Obr. 2. Ukázky výsledků kalkulace vaskulárního věku pomocí aplikace Databáze léčiv 
Pochopení rizika – nezbytný předpoklad pro adherenci k léčebným opatřením
V odstavcích výše jsme se zabývali nutností dlouhodobé (celoživotní) intervence k optimalizaci KV-rizika. Čím déle se daří rizikové faktory udržovat v co nejpříznivějších mezích, tím lepší prognózu a pomalejší progresi ateroskle rotických cévních změn bude sledovaný mít. Tento koncept dobře ilustrovaly genetické studie srovnávající osoby s příznivou konstelací rizikových faktorů (nízké hodnoty LDL-C a systolického krevního tlaku) ve srovnání se zbytkem populace (graf 4) [11].
Graf 4. Kombinovaný vliv nižší hladiny LDL-C a nižšího STK na celoživotní riziko KVO. Upraveno podle [11] ![Kombinovaný vliv nižší hladiny LDL-C a nižšího STK na celoživotní riziko KVO. Upraveno podle [11]](https://pl-master.mdcdn.cz/media/image_pdf/28376267451ed1602fd9f6baa6508033.png?version=1676822187)
Využití režimových opatření v tomto konceptu nebude rozporovat nikdo, ale v otázce časného zahajování farmakoterapie nepanuje taková shoda. Nechceme nahrazovat zdravý životní styl léky, obáváme se nežádoucích účinků, cítíme, že je správné přimět pacienty k doporučenému režimu a sami nemocní navíc často farmakoterapii odmítají. Odkládáním zahájení terapie ztrácíme často cenné roky, které nelze dohnat ani správnou a intenzivní léčbou v dalším průběhu sledování. Dobře známe výsledky klinických studií, v nichž autoři pokračovali v hodnocení sledovaných klinických událostí po skončení randomizovaných částí studie. Všechny tyto práce konstatují, že účastníci zařazení od počátku do aktivní/více intenzivní větve studie mají trvale lepší prognózu než ti, kteří prošli prvních několik let sledování v placebových/méně intenzivních větvích studie. A to, přestože po ukončení aktivních částí studií dostali všichni pacienti léčbu prokázanou jako tu lepší [12–15].
Tato pozorování mají implikace pro každodenní praxi. Odkládání farmakoterapie v naději, že se podaří vše zvládnout režimovými opatřeními, má zásadní konsekvence pro prognózu. A zde se vrátíme zpět k tématu komunikace. Získání pacienta pro farmakoterapii nemusí být snadné, uvědomujeme si, jak náročné dodržování lékového režimu může být, zejména má-li být dlouhodobý. S výhodou využíváme fixní kombinace, dnes již i více účinných látek umožňujících kontrolu více rizikových faktorů současně. Silnými argumenty jsou prokázaná dlouhodobá účinnost a bezpečnost. Ta byla u hlavních tříd antihypertenziv i hypolipidemik prokázána opakovaně a je pouze na nás, abychom toto vědomí v pacientech posilovali.
Závěr
V souladu s výše uvedeným doporučené postupy dnes uvádějí, že bychom zahájení farmakoterapie s pacienty měli diskutovat bez zbytečných odkladů. Jak dnes víme, nejde pouze o to dosáhnout kontroly rizikových faktorů, ale také o to, abychom jí dosáhli rychle. Známý princip intervence LDL-C „čím níže, tím lépe“ tak dnes můžeme modifikovat na „čím dříve níže, tím lépe“. A vlastně jej lze aplikovat na celý koncept KV-rizika, které by mělo být co nejnižší po co nejdelší dobu.
Podpořeno MZ ČR – RVO VFN 64165.
Doručeno do redakce | Doručené do redakcie | Received 7. 1. 2023
Přijato po recenzi | Prijaté po recenzii | Accepted 20. 1. 2023prof. MUDr. Mihal Vrablík, Ph.D.
Zdroje
1. Češka R. Cholesterol a ateroskleróza, léčba dyslipidémií. Triton: Praha 2012. ISBN 9788073875992.
2. Ressia A, Dell’Oca N, Reyes X et al. Cumulative LDL-C burden as a CVD risk predictor on familial hypercholesterolemia. Atherosclerosis 2018 : 275: E81-E82. Dostupné z DOI: <https://doi.org/10.1016/j.atherosclerosis. 2018.06.226>.
3. Mach F, Baigent C, Catapano AL et al. [ESC Scientific Document Group]. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41(1):111–188. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehz455>.
4. Pollock BD, Stuchlik P, Harville EW et al. Life course trajectories of cardiovascular risk: Impact on atherosclerotic and metabolic indicators. Atherosclerosis 2019; 280 : 21–27. Dostupné z DOI: <http://dx.doi.org/ 10.1016/j.atherosclerosis.2018.11.008>.
5. Teo K, Lear S, Islam S, Mony P et al PURE Investigators. Prevalence of a healthy lifestyle among individuals with cardiovascular disease in high-, middle - and low-income countries: The Prospective Urban Rural Epidemiology (PURE) study. JAMA 2013; 309(15): 1613–1621. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2013.3519>.
6. Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37(29): 2315–2381. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw106>.
7. Visseren FL, Mach F, Smulders YM et al. [ESC Scientific Document Group]. 2021 ESC Guidelineson cardiovascular disease prevention in clinical practice. Eur J Prev Cardiol 2022; 29(1): 5–115. Dostupné z DOI: <http:// dx.doi.org/10.1093/eurjpc/zwab154>.
8. Vrablík M, Piťha J, Blaha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. AtheroRev 2019, 4(3): 126–137.
9. Cuende JI, Cuende N, Calaveras-Lagartos J. How to calculate vascular age with the SCORE project scales: a new method of cardiovascular risk evaluation. Eur Heart J 2010; 31(19): 2351–2358. Dostupné z DOI: <http:// dx.doi.org/10.1093/eurheartj/ehq205>.
10. Lopez-Gonzalez AA, Aguilo A, Frontera M et al. Effectiveness of the Heart Age tool for improving modifiable cardiovascular risk factors in a Southern European population: a randomized trial. Eur J Prev Cardiol 2015; 22(3): 389 – 396. Dostupné z DOI: <http://dx.doi.org/10.1177/2047487313518479>.
11. Ference BA, Bhatt DL, Catapano AL et al. Association of Genetic Variants Related to Combined Exposure to Lower Low-Density Lipoproteins and Lower Systolic Blood Pressure With Lifetime Risk of Cardiovascular Disease. JAMA 2019; 322(14): 1381–1391. Dostupné z DOI: <http://dx.doi. org/10.1001/jama.2019.14120>.
12. Gupta A, Mackay J, Whitehouse A et al. Long-term mortality after blood pressure-lowering and lipid-lowering treatment in patients with hypertension in the Anglo-Scandinavian Cardiac Outcomes Trial (ASCOT) Legacy study: 16-year follow-up results of a randomised factorial trial. Lancet 2018; 392(10153): 1127–1137. Dostupné z DOI: <http://dx.doi.org/10.1016/ S0140–6736(18)31776–8>. Erratum in Lancet 2018; 392(10156): 1402. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(18)32517–0>.
13. Margolis KL, Davis BR, Baimbridge C et al. Long-term follow-up of moderately hypercholesterolemic hypertensive patients following randomization to pravastatin vs usual care: the Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT-LLT). J Clin Hypertens 2013; 15(8): 542–554. Dostupné z DOI: <http://dx.doi.org/10.1111/jch.12139>.
14. Kostis WJ, Moreyra AE, Cheng JQ et al. Continuation of mortality reduction after the end of randomized therapy in clinical trials of lipid-lowering therapy. J Clin Lipidol 2011; 5(2): 97–104. Dostupné z DOI: <http://dx.doi. org/10.1016/j.jacl.2011.01.006>.
15. Ford I, Murray H, McCowan C et al. Long term safety and efficacy of lowering LDL-cholesterol with statin therapy: 20-year follow up of West of Scotland Coronary Prevention Study. Circulation 2016; 133(11): 1073–1080. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA. 115.019014>.
Štítky
Angiológia Diabetológia Interné lekárstvo Kardiológia Praktické lekárstvo pre dospelých
Článek Editorial
Článok vyšiel v časopiseAthero Review
Najčítanejšie tento týždeň
2023 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Editorial
- 95. percentil LDL-cholesterolu v české populaci: studie Czech post-MONICA
- Dlhodobá bezpečnosť liečby alirokumabom – ďalšie poznatky zo štúdie ODYSSEY OUTCOMES
- Kardiovaskulární riziko: od významu přes stanovení po komunikaci s pacientem
- Lipitenzia: nové možnosti kombinovanej liečby
- Jak na to, aby léčba byla rychlejší než ateroskleróza
- RNA-interference – nový perspektivní směr ve vývoji léků
- Hormonální substituční terapie, ateroskleróza a význam časné intervence
- Rešerše zajímavých článků ze zahraniční literatury
- 26. kongres o ateroskleróze – opět prezenčně!
- Athero Review
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Jak na to, aby léčba byla rychlejší než ateroskleróza
- Kardiovaskulární riziko: od významu přes stanovení po komunikaci s pacientem
- Lipitenzia: nové možnosti kombinovanej liečby
- 95. percentil LDL-cholesterolu v české populaci: studie Czech post-MONICA
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



