-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Súčasné možnosti chirurgickej liečby chronickej pankreatitídy – literárny prehľad
Current alternatives in the surgical treatment of chronic pancreatitis – a review article
Chronic pancreatitis is characterized as an inflammatory process affecting the pancreas that causes progressive destruction of the gland and fibrosis, with subsequent endocrine and exocrine insufficiency. The most common cause of chronic pancreatitis is alcohol use in combination with nicotine. Manifestations are persistent or recurrent painful attacks. The only parameter of successful treatment of chronic pancreatitis is a relieve from long-lasting pain and improvement of the quality of life. Surgical treatment options include drainage operations on the pancreas, pancreatic resection or a combination of both. With optimal surgical treatment performed and good patient’s compliance, operations for chronic pancreatitis have low number of post-operative complications and relatively good long-term results. The continued consumption of alcohol and drugs bring about worse outcomes, sometimes even a complete failure of therapy. Chronic pancreatitis also has considerable socio-economic consequences. Due to the persisting pain and frequent hospitalization it can lead to long-term disability and early retirement predominantly in young patients.
Key words:
chronic pancreatitis, surgical treatment, review of literature.
Autori: Jana Kaťuchová; Jozef Radoňak
Pôsobisko autorov: Univerzita Pavla Josefa Šafaříka a UNLP Košice, Lekárska fakulta, I. chirurgická klinika
Vyšlo v časopise: Čas. Lék. čes. 2011; 150: 378-383
Kategória: Přehledový článek
Súhrn
Chronická pankreatitída je charakterizovaná ako zápalový proces postihujúci podžalúdkovú žľazu spôsobujúci postupnú deštrukciu jej parenchýmu a fibróznu prestavbu, s následnou endokrinnou a exokrinnou insuficienciou. Najčastejšou príčinou chronickej pankreatitídy je používanie alkoholu v kombinácii s nikotínom. Prejavom sú pretrvávajúce alebo opakujúce sa bolestivé ataky. Jediným parametrom úspešnej liečby chronickej pankreatitídy je dlhotrvajúci ústup bolestí a zlepšenie kvality života. Chirurgické možnosti liečby zahŕňajú derivačné výkony na pankrease, resekcie pankreasu alebo kombináciu oboch. Operácie pacientov pre chronickú pankreatitídu majú nízke pooperačné komplikácie a pomerne dobré dlhodobé výsledky, ktoré však nezávisia iba od vykonanej operačnej liečby, ale aj od správania samotných pacientov. Pretrvávajúca konzumácia alkoholu a narkotík má za následok horšie výsledky, niekedy až úplné zlyhanie liečby a stav rovnaký ako pred operáciou. Chronická pankreatitída má aj značné sociálno-ekonomické dôsledky. Spôsobené sú pretrvávaním bolestí u pacientov, rovnako ako aj častými hospitalizáciami, ktoré vedú až k dlhodobej pracovnej neschopnosti a k predčasnému odchodu do dôchodku u prevažne mladých pacientov.
Kľúčové slová:
chronická pankreatitída, chirurgická liečba, prehľad literatúry.ÚVOD
Pankreas, orgán uložený v retroperitoneu, bol dlho neprístupný chirurgickým intervenciám. Skúsenosti posledných troch desaťročí s resekčnými výkonmi pankreasu a poznatky patofyziológie chronickej pankreatitídy dovoľujú vykonávať resekcie pankreasu pre chronickú pankreatitídu stále vo väčšom množstve, pričom dochádza postupne k ústupu od klasickej Whipplovej operácie v prospech záchovných operácií ako sú duodenum záchovná resekcia hlavy pankreasu a pylorus záchovná duodenohemipankreatektómia. Resekčné výkony na pankrease sa vykonávajú zvyčajne pre bolesť alebo podozrenie na malignitu (1–3).
V súčasnosti indikáciou na operačné resekčné výkony na pankrease je najmä chronická pankreatitída a nádory pankreasu. Vzťah medzi chronickou pankreatitídou a karcinómom pankreasu je pomerne úzky, niekedy je veľmi ťažké až nemožné predoperačne odlíšiť tieto dve jednotky. Duodenohemipankreatektómia pri ťažkej forme chronickej pankreatitídy spojenej s bolesťou je bezpečná metóda liečby s dobrými pooperačnými výsledkami aj čo sa týka v sledovaní dlhodobých metabolických zmien (3, 4).
DEFINÍCIA
Chronická pankreatitída sa definuje ako chronická ireverzibilná deštrukcia exokrinného a endokrinného tkaniva pankreasu, pričom definícia bola vytvorená v 1963 v Marseille. Všetky ostatné klasifikácie vychádzajú z jej základu. Sarles definoval dve formy chronickej pankreatitídy ako chronickú pankreatitídu a chronickú recidivujúcu pankreatitídu. V roku 1983 bola vytvorená Cambridgeská klasifikácia, ktorá rozdelila chronickú pankreatitídu na chronickú pankreatitídu, chronickú obštrukčnú pankreatitídu a chronickú kalcifikujúcu pankreatitídu (5). V roku 1984 vznikla revidovaná Marseilleská klasifikácia, ktorá rozdeľuje chronickú pankreatitídu na chronickú pankreatitídu s fokálnymi nekrózami, chronickú pankreatitídu spojenú so segmentálnou alebo difúznou fibrózou a chronickú pankreatitídu s alebo bez kameňov. Štyri roky po revízii v Marseille bola klasifikácia rozdelená a definícia doplnená, nazývaná Marseillesko-Rímska klasifikácia. Prijatá bola nová možnosť prechodu akútnej ataky pankreatitídy do chronickej formy, ak počas akútnej ataky dochádza k poškodeniu pankreatického vývodu. Klasifikácia chronickej pankreatitídy bola rozšírená nad rámec obštrukčnej formy. Obštrukčná forma chronickej pankreatitídy, chronická kalcifikujúca pankreatitída (pričom kalcifikáty nemusia byť prítomné od začiatku, ale môžu vznikať neskôr) a chronická inflamatórna pankreatitída so stratou exokrinného sekrečného tkaniva a jeho náhrada tuhým väzivovým tkanivom infiltrovaným mononukleármi. Všetky tieto tri formy majú pravdepodobne vždy inú špecifickú príčinu (5, 6).
ETIOLÓGIA
Z etiologického hľadiska sa chronická pankreatitída rozdeľuje klasifikáciou TIGAR-O, ktorá zaznamenáva chronickú pankreatitídu ako T – toxicko-nutritívnu, I – idiopatickú formu, G – geneticky podmienenú formu, A – autoimunitnú formu, R – recidivujúcu akútne chronickú pankreatitídu a O – obštrukčnú formu (7).
Etiológia väčšiny pacientov s chronickou kalcifikujúcou formou chronickej pankreatitídy je alkoholizmus. Práve konzumácia alkoholu je hlavnou príčinou chronickej pankreatitídy v západných krajinách udávaná až 70–90 % (8), po ktorom nasleduje prítomnosť žlčových kameňov a autoimunitné alebo individuálne genetické predispozície. Vysoký kalorický príjem bielkovín a tukov, nedostatok vitamínov a stopových prvkov, a najmä fajčenie boli opísané ako ďalšie rizikové faktory vzniku chronickej pankreatitídy (9).
V Spojených štátoch je ročne zaznamenaných osem nových pacientov na 100 000 obyvateľov, pričom prevalencia je udávaná 26,4 na 100 000 obyvateľov (10). Pitevné nálezy však zistili vyššiu prevalenciu 0,04 % na 5 %. Výskyt ochorenia u pacientov vrcholí medzi 35 a 55 rokom života, častejšie sú postihnutí muži (8).
Pri chronickej pankreatitíde dochádza postupne k maldigescii lipázy a proteázy, avšak tá sa manifestuje len v prípade adekvátneho príjmu tukov a bielkovín. Viacerí pacienti totiž pre prítomnú bolesť postupne obmedzujú príjem potravy. Exokrinnná insuficiencia nie je reverzibilná, a preto je po chirurgických drenážnych výkonoch nutné substitučné užívanie pankreatických enzýmov na liečbu maldigescie (11). Diabetes mellitus sa zvyčajne prejavuje neskôr ako exokrinná insuficiencia. Ak fibrózna prestavba žľazy dosiahne väčšinu lalôčikov, poškodí sa mikrocirkulácia v Langerhansových ostrovčekoch a prejaví sa diabetes mellitus. Dobre liečený diabetes mellitus vzniknutý na podklade chronickej pankreatitídy nepostihuje ostatné orgány (obličky, artérie, oči) ako klasický diabetes mellitus (5).
KLINICKÉ PRÍZNAKY
Chronická pankreatitída sa zvyčajne prejavuje ako chronická bolesť, malnutrícia, úbytok na váhe a diabetus mellitus. Diagnostické metódy zahrňujú sonografiu, endosonografiu, ERCP, CT, MR a MRCP vyšetrenie. Odhalia kalcifikáciu žľazy, cystické lézie, zmenený pankreatický vývod v zmysle dilatácie, ale aj stenóz, prípadne tumorózny útvar vzniknutý chronickým zápalom.
Komplikácie chronickej pankreatitídy sa prejavujú ako žltačka, v dôsledku biliárnej obštrukcie, krvácanie z gastrointestinálneho traktu najčastejšie pri trombóze lienálnej vény, gastrointestinálna obštrukcia najčastejšie v oblasti duodena, ascites alebo pleurálny výpotok.
Pridružené ochorenia sa vyskytujú najmä v závislosti od etiológie chronickej pankreatitídy, kde patrí alkoholizmus, ochorenia žlčových ciest, nádorové obštrukčné ochorenia najmä v oblasti hlavy pankreasu (5).
LIEČBA
Liečba chronickej pankreatitídy je spočiatku konzervatívna, pri jej neúspechu a pri pridružených komplikáciách je nutná liečba chirurgická. Ku konzervatívnej liečbe patrí predovšetkým substitúcia exokrinnej funkcie pankreasu prípravkami pankreatických enzýmov, tak isto ako aj substitúcia vitamínov rozpustných v tukoch A, D, E, K. Liečba zameraná na tlmenie bolestí spočíva v podávaní analgetík, spasmolytík, prípadne perkutánna alkoholizácia celiakálneho plexu. Pacienti musia dodržiavať šetriacu diétu s obmedzením tukov, kofeínu a strukovín. V prípade poškodenia endokrinnej funkcie pankreasu (porucha glukózovej tolerancie alebo diabetus mellitus) liečba zahŕňa perorálne antidiabetiká alebo inzulín.
Chirurgickú liečbu je potrebné zvážiť u pacientov so zlyhaním konzervatívnej a endoskopickej liečby. Najčastejšou indikáciou chirurgickej liečby je neutíchajúca bolesť. Ďalšími indikáciami pre chirurgický zákrok, sú komplikácie týkajúce sa susedných orgánov, pseudocysty, najmä ak sú prítomné patologické zmeny v pankreatickom vývode. Vnútorné pankreatické fistuly nereagujúce na konzervatívnu liečbu a intervenčné endoskopické procedúry (12–14). Dôležitou súčasťou indikácií ku chirurgickej liečbe chronickej pankreatitídy je neschopnosť vylúčiť nádor pankreasu (15).
Pomerne málo údajov bolo publikovaných o vhodnom načasovaní operácie pri chronickom zápale pankreasu. Nealon a kol. zistili postupné progresívne funkčné poškodenie tkaniva pankreasu pri dlhodobom odkladaní operačnej liečby. Autori dospeli k záveru, že operácie pre chronickú pankreatitídu musia byť vykonané ešte predtým, ako je žľaza funkčne a morfologicky nevratne poškodená (16). Ihse a kol. potvrdzujú, že je veľmi prínosné plánovať u pacientov s chronickou obštrukčnou pankreatitídou chirurgickú liečbu čím skôr, ešte pred poškodením nutričného a metabolického stavu pacientov (17).
Typy operačných procedúr pri chronickej pankreatitíde
Chirurgická liečba chronickej pankreatitídy musí byť účinnou liečbou základného ochorenia. Hlavným kritériom úspešnosti akejkoľvek liečby, najmä chirurgickej u chronickej pankreatitídy je zlepšenie kvality života a dosiahnutie úľavu od bolesti, alebo aspoň, podstatné zníženie bolesti. Operácia by mala vyústiť do dekompresie hlavného pankreatického vývodu a vyriešiť komplikácie týkajúce sa okolitých orgánov. Okrem toho intervencie by mali byť bezpečné, priniesť očakávaný výsledok, spojené s nízkou morbiditou a mortalitou. Okrem ústupu bolestí a zlepšenia kvality života, optimálny operačný postup by mal zabezpečiť nízku recidívu ťažkostí a zachovať maximálne endokrinné a exokrinné funkcie pankreasu (18).
Drenážne výkony
Prvú drenáž pankreatického vývodu vykonali Coffey a Link jednoduchým otvorením pankreatického vývodu. Neskôr, Duval a Zollinger nezávisle od seba popísali dekompresiu hlavného pankreatického vývodu po resekcii chvosta pankreasu retrográdnym spojením pankreatického vývodu s tenkým črevom. Puestow a Gillesby predstavili modifikáciu, vrátane dekompresie hlavného pankreatického vývodu s resekciou chvosta pankreasu, splenektómiou a pozdĺžnou laterolaterálnou pankreatikojeujunostómiou. V roku 1960 Partington a Rochelle publikovali pozdĺžnu pankreatikojejunostómiu bez resekcie chvosta pankreasu so zachovaním sleziny (19).
Resekčné výkony
Prvú resekciu pankreasu popísali Whipple a Kausch (obr. 1) pôvodne pre liečbu zhubných nádorov hlavy pankreasu (20, 21). Jeho pylorus záchovnú modifikáciu navrhli Traverso a Longmire (obr. 2), v úmysle znížiť reflux žlče do žalúdka po duodenohemipankreatektómii (22). Hlavnou výhodou duodenohemipankreatektómie je kompletná resekcia hlavy pankreasu, čo minimalizuje riziko opätovného výskytu ochorenia pochádzajúce z hlavy pankreasu. Na druhej strane nevýhodou je, že počas duodenohemipankreatektómie sa odstraňujú okolité orgány (duodenum, duktus choledochus) a pri rekonštrukcii sa mení pôvodná pasáž tráviaceho traktu náhradným spôsobom. Samotný výkon je technicky pomerne náročný, a to resekčná aj rekonštrukčná fáza (1).
Obr. 1. Duodenohemipankreatektómia podľa Whippla 1 – kľučka tenkého čreva, 2 – pankreatojejuno – anastomóza, 3 – choledochojejunoanastomóza šitá 20 cm od pankreatojejunoanastomózy, 4 – gastroenteroanastomóza, modifikované podľa Manna (52) 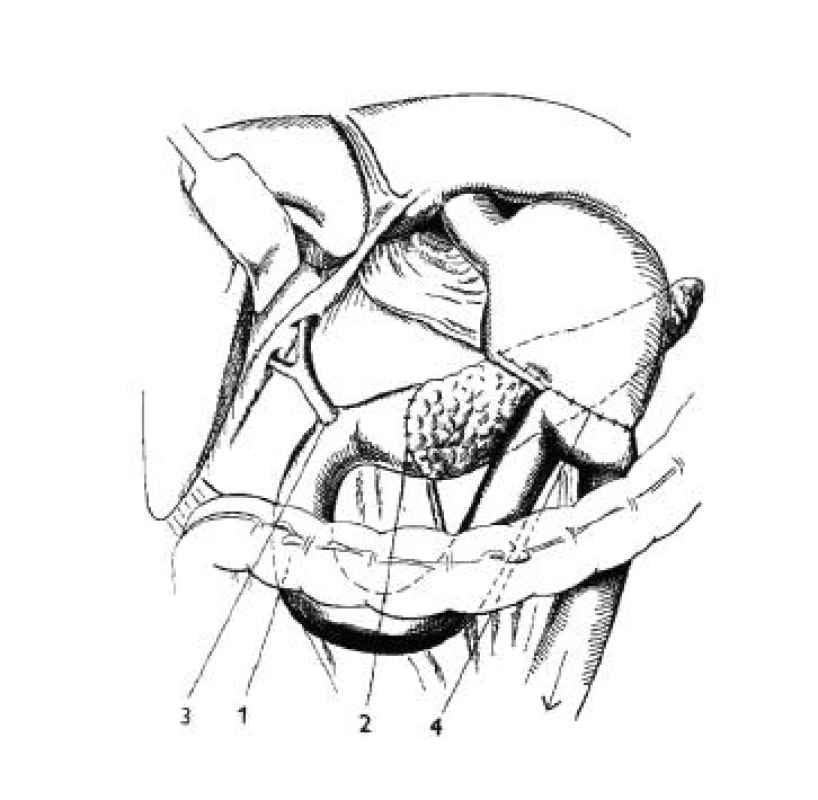
Obr. 2. Pylorus záchovná duodenopankreatektómia podľa Traverso-Logmire 1 – pankreatikojejunoanastomóza, 2 – hepatikojejunoanastomóza asi 25 cm od pankreatikojejunoanastomózy, 3 – duodenum všité do odvodnej kľučky 40 cm distálnejšie, modifikované podľa Manna (52) 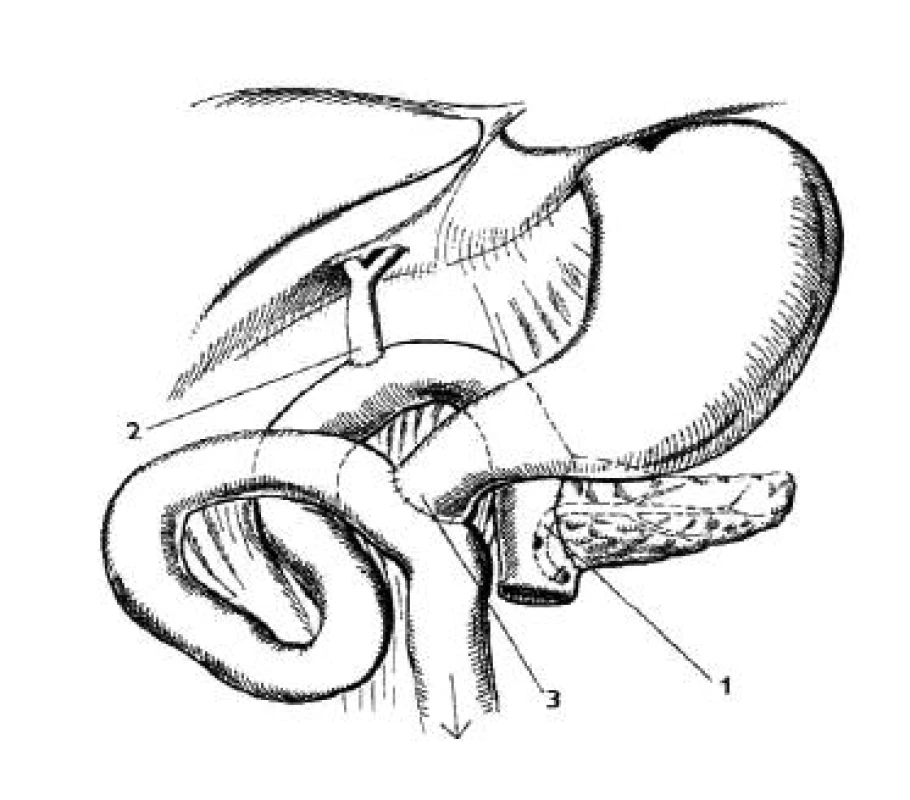
Totálna pankreatektómia je konečné riešenie pre inak neovládateľné bolesti, spojená s vysokou mortalitou a morbiditou (obr. 3). Najčastejšou indikáciou je u pacientov s komplikáciami po operácii pankreasu (pankreatická fistula alebo fistula z pankreatikojejunoanastomózy), ako možnosť liečby nezvládnuteľnej alebo recidívnej bolesti u chronickej pankreatitídy sa používala skôr v minulosti (9).
Obr. 3. Totálna pankreatektómia, modifikované podľa Manna (52) 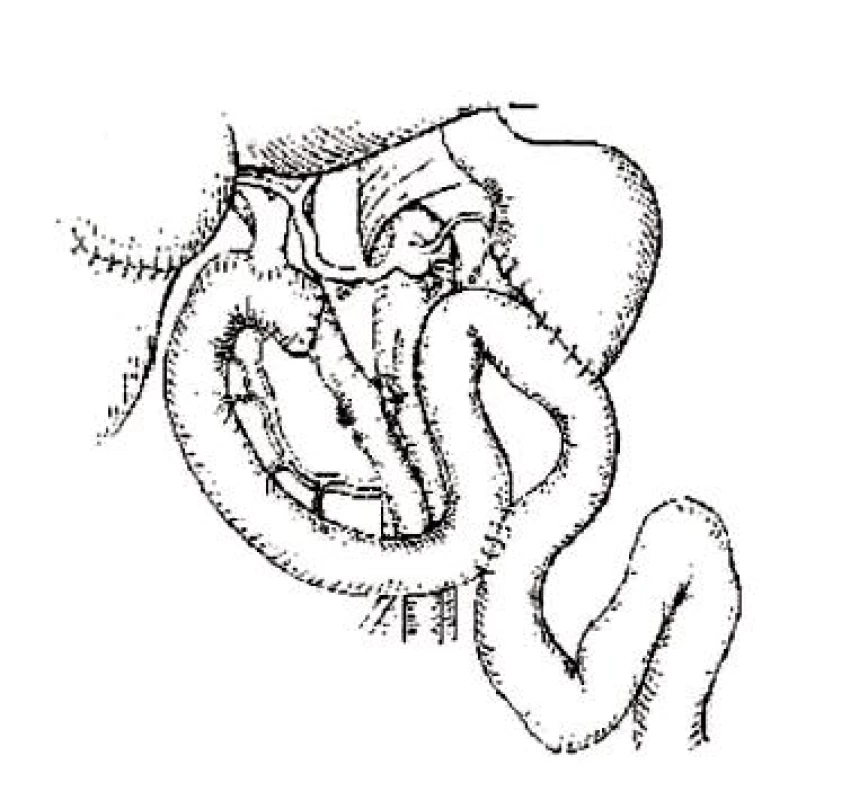
Resekcia distálnej časti pankreasu je určená pre riešenie závažných komplikácií lokalizovaných v oblasti chvosta pankreasu, ako sú pseudoaneuryzmy alebo symptomatické pseudocysty, ktoré nemôžu byť riešené endoskopicky. Distálna hemipankreatektómia je často spojená so zvýšenou endokrinnou poruchou, navyše, je tu pomerne časté riziko poranenia sleziny a vykonania súčasnej splenektómie. Vzhľadom k tomu, že hlava pankreasu je nazývaná aj pacemarker chronickej pankreatitídy, po distálnej resekcii pankreasu nemusí byť ústup bolestí účinný. Rozhodujúce patofyziologické mechanizmy – ako hypertenzia v pankreatickom vývode a proximálne stenózy vo vývode – nie sú distálnou resekciou pankreasu doriešené (6, 13, 23–25).
V roku 1980 Beger opísal operáciu, pri ktorej bola odstránená hlava pankreasu, zachované bolo duodenum, distálna časť duktus choledochus ako aj úzka časť ventrálneho pankreasu (obr. 4). Odporúčal ju vykonávať pri benígnych léziách a pri chronickej pankreatitíde s maximom zmien v oblasti hlavy, najmä za účelom redukcie dlhodobej pankreatickej insuficiencie po klasickej duodenopankreatektómii (26). Oproti klasickej Whipplovej operácii má resekcia hlavy výhodu v tom, že má nižšiu morbiditu a mortalitu, lepšie krátkodobé a dlhodobé výsledky u pacientov (27, 28).
Obr. 4. Resekcia hlavy pankreasu so zachovaním duodena podľa Begera, modifikované podľa Manna (52) 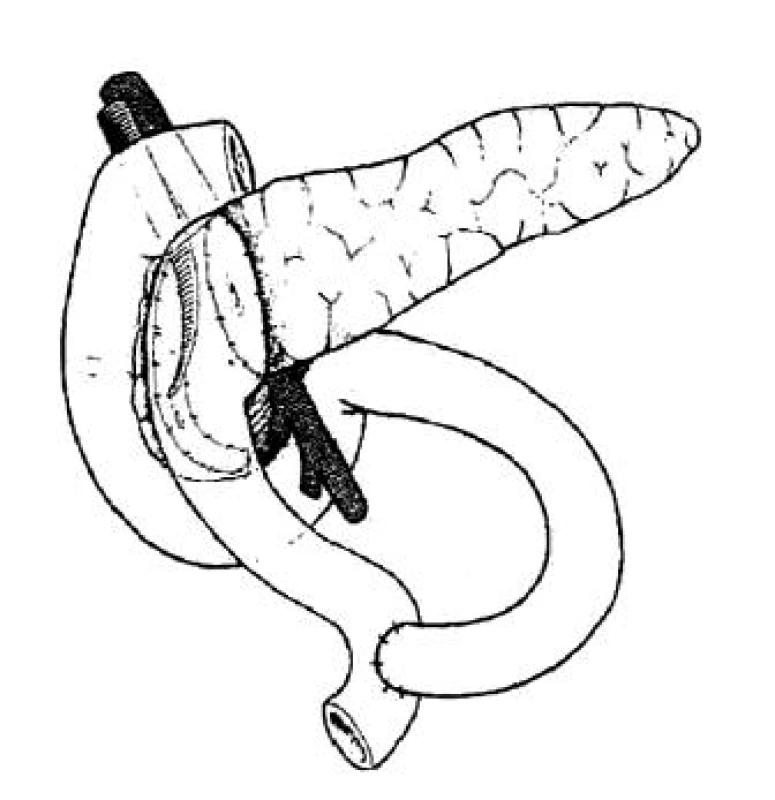
Kombinované postupy
Úprava Begerovej operácie bola navrhnutá Freyom v roku 1985 (obr. 5). Táto operácia je o niečo jednoduchšia, ponecháva zadnú časť hlavy pankreasu v mieste pankreatického duktu a dopĺňa longitudinálnu anastomózu s pankreatickým vývodom. Na základe hypotézy, že duktálna hypertenzia a perineurálna inflamácia spôsobuje bolesť, práve doplnenie rozsiahlej resekcie hlavy umožňuje redukovať bolesť, ktorá pretrvávala pri drenážnych výkonoch podľa Puestowa-Gillesbyho alebo Partington-Rochella (12, 29, 30). Zásadný rozdiel medzi Begerovým a Freyovým postupom je v kompletnom odstránení hlavy pankreasu u Begerovej operácie a vykonaní pozdĺžnej pankreatikojejunoanastomózy u Freyovej operácie. Kombináciou týchto dvoch operácií je Hamburgská modifikácia, ktorá je ďalším typom záchovných resekcií v oblasti hlavy pankreasu. Pri tomto type operácie popísanej Izbickim sa vykonáva resekcia prednej časti hlavy pankreasu až po procesuss uncinatus a pozdĺžna pankreatikojejunoanastomóza (obr. 6). Izbicki odporúča vykonávať klinovitú resekciu pankreasu v oblasti pankreatického vývodu v tvare písmena V tak, aby sa špička písmena V nachádzala pri hlavnom pankreatického vývode (31). Túto klinovitú resekciu odporúča vykonávať aj v liečbe zriedkavej podskupiny chronickej pankreatitídy, ktorá sa vyznačuje úzkym pankreatickým vývodom (small-duct disease). Vykonaním pozdĺžnej, hlbokej a širokej excíziu ventrálnej strany pankreasu sa hlavný pankreatický vývod otvorí a doplnením pozdĺžnej pankreatikojejunostómie s Roux-en-Y kľučkou sa zabezpečí optimálna drenáž pankreatickej šťavy (31).
Obr. 5. Limitovaná predná resekcia hlavy pankreasu s laterálnou pankreatikojejunoanastomózou podľa Frey, modifikované podľa Manna (52) 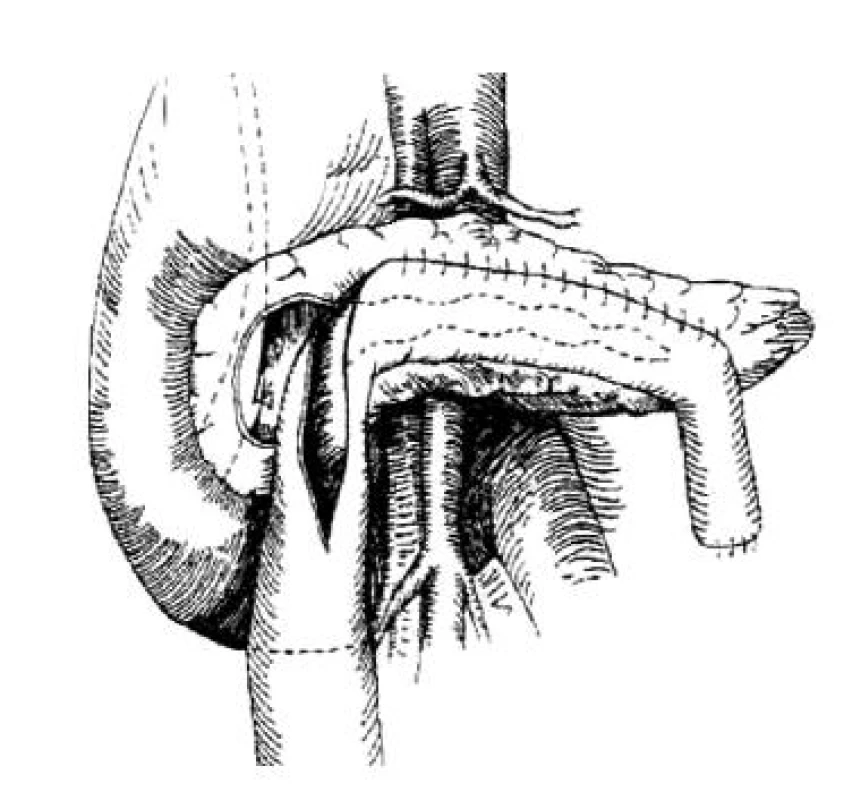
Obr. 6. Predná resekcia hlavy pankreasu a pozdĺžna resekcia v oblasti duktus pankreatikus v prípadoch úzkeho pankreatického vývodu podľa Izbickiho (31) 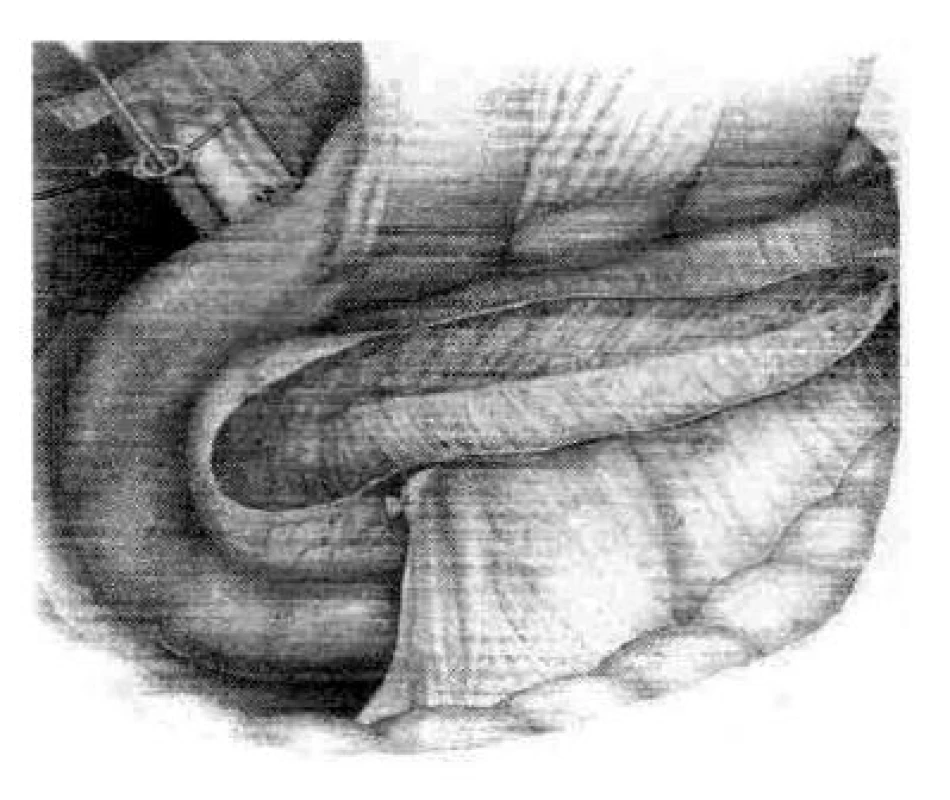
Ďalšou modifikáciou Begerovej a Freyovej operácie je postup pochádzajúci z Bernu, tzv. Bernská modifikácia, kde sa kombinujú výhody Freyovej a Begerovej operácie (32).
Autori vykonávajú resekciu prednej časti hlavy pankreasu ako u Freyovej operácie avšak bez longitudinálnej pankreatikojejunoanastomózy, teda výkon obmedzený len na hlavu pankreasu ako Begerova operácia (obr. 7). Tento typ operácie odporúčajú predovšetkým v tých prípadoch, ak je uvoľnenie pankreasu v oblasti krčka od hornej mezenterickej vény veľmi riskantný pre krvácanie z kolaterálnych vén, najmä v prípadoch portálnej hypertenzie (32).
Obr. 7. Bernská modifikácia riešenia chronickej pankreatitídy v oblasti hlavy pankreasu: Lokálna resekcia hlavy pankreasu bez transsekcie pankreasu a bez laterálnej pankreatikojejunoanastomózy so zachovaním duodena (32) 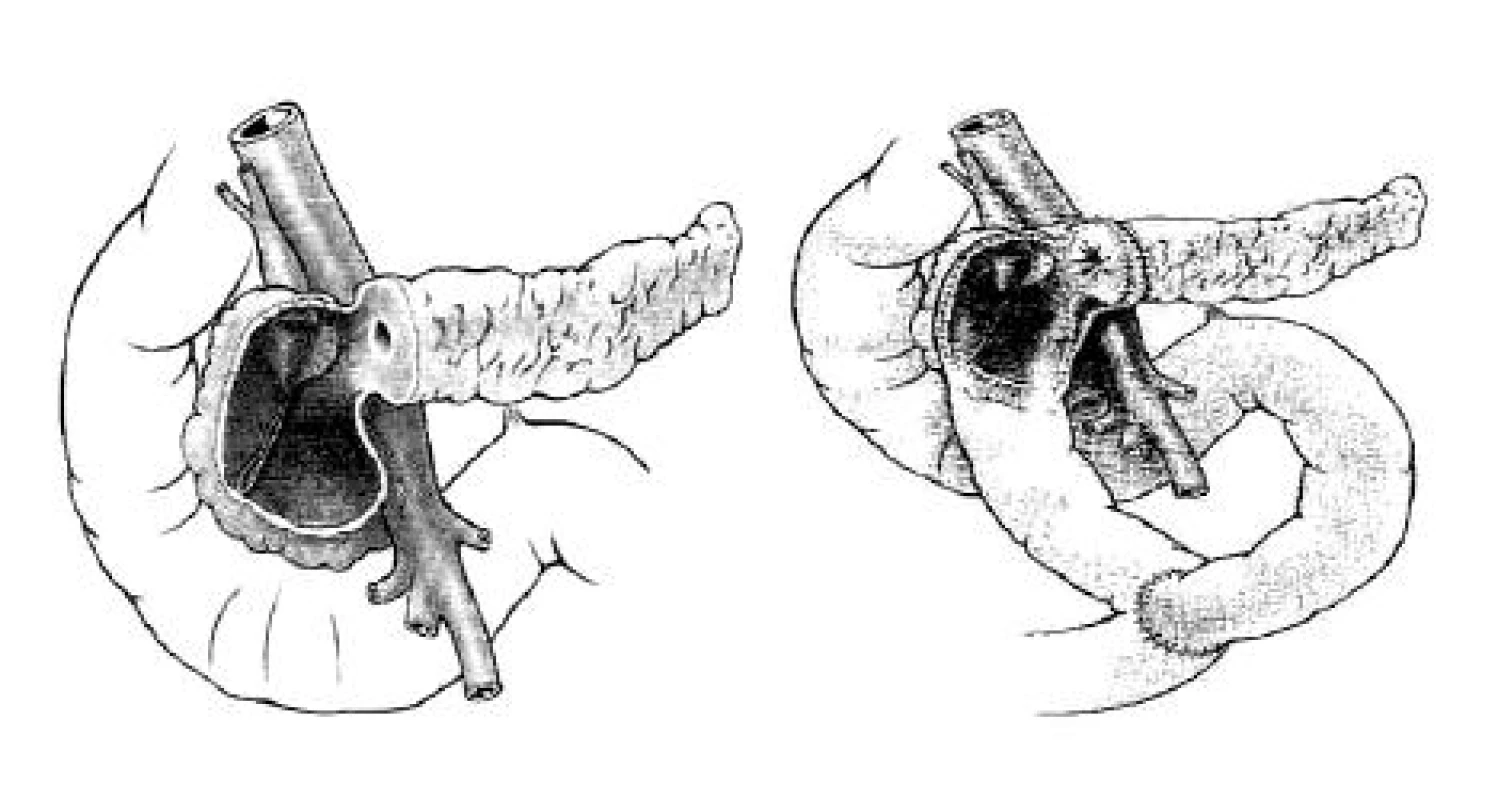
Výber vhodného operačného výkonu
Chronickú pankreatitídu lokalizovanú v oblasti hlavy, ktorá je indikovaná k chirurgickému výkonu pre pretrvávajúcu bolesť, zvyčajne vzniknutú pre duktálnu hypertenziu, zvýšenie intraparenchýmového tlaku alebo pre perineurálne poškodenie, je možné v prípade indikovanej operácie riešiť klasickou Whipplovou operáciou alebo záchovnými výkonmi, ako sú duodenum záchovná resekcia hlavy pankreasu alebo pylorus záchovná duodenopankreatektómia, ktoré prinášajú až v 80 % ústup bolestí. Ak sa vyskytujú pochybnosti o benígnosti ochorenia v oblasti hlavy pankreasu, odporúča sa vykonanie duodenohemipankreatektómie, ktorá je adekvátnou liečbou chronickej pankreatitídy aj karcinómu pankreasu (33, 34).
Pylorus záchovnú duodenohemipankreatektómiu, popísanú Traverso-Longmirem porovnávali v roku 2000 Jimenez a kol. Porovnávali krátkodobé a dlhodobé výsledky u pacientov s chronickou pankreatitídou po klasickej Whipplovej operácii a po pylorus záchovnej duodenopankreatektómii. Zaznamenali porovnateľné výsledky v pretrvávaní ústupu bolestí, nutričných testoch, percentuálnom počte novovzniknutého diabetu. Pri pylorus záchovnej duodenohemipankreatómii bol signifikantne vyšší výskyt spomaleného vyprázdňovanie žalúdka (35). V neskoršej štúdii uvádza, že v dlhodobom sledovaní neboli po pylorus záchovnej duodenohemipankreatómii žiadne rozdiely oproti Whipplovej operácii, ani v príjme potravy a vyprázdňovaní žalúdka. Spomalené vyprázdňovanie žalúdka, ktoré v súbore pacientov zaznamenali nebolo dlhodobé. Pylorus záchovná duodenohemipankreatektómia je menej radikálnym zásahom do organizmu pacienta, ponecháva fyziologické vyprázdňovanie žalúdka, preto ju v prípadoch chronickej pankreatitídy Jimenez jednoznačne odporúča (36). Obe typy operácií sledovali aj ďalší autori, pričom odporúčajú pre lepšie metabolické výsledky po operáciách pylorus záchovný výkon (37–39).
Martin a kol. uvádzajú 90% ústup bolestí, nízky výskyt diabetu po pylorus záchovnej duodenopankreatektómii, avšak v dlhodobom sledovaní nebol rozdiel pri porovnaní s Whipplovou operáciou. Priberanie na hmotnosti a návrat k pôvodnej telesnej hmotnosti bol zaznamenaný skôr v skupine po pylorus záchovnom výkone (40). Podobné výsledky zaznamenáva Wagner a kol., ktorí zdôrazňujú jediný rozdiel pylorus záchovnej duodenohemipankreatektómie a klasickej Whipplovej operácie, a to stav pooperačného metabolizmu pacienta, ktorý je v prospech pylorus záchovnej operácie (39).
Pri porovnávaní Begerovej a Freyovej procedúry boli zaznamenané porovnateľné výsledky morbidity a mortality (41). Beger uvádza svoje skúsenosti s týmto typom operácie pankreasu počas 26 rokov. Potvrdzuje takmer v 92 % výrazný ústup bolestí, pokles počtu opakovaných hospitalizácií a lepšiu kvalitu života pacientov s chronickou pankreatitídou (28).
Po limitovanej prednej resekcii hlavy pankreasu s longitudinálnou pankreatiko-jejunoanastomózou popisuje Frey výrazný pokles bolestí, potreby užívania analgetík, signifikantný nárast váhy, mierne zlepšenie exokrinnej a endokrinnej funkcie pankreasu (42, 43). Dve randomizované kontrolné štúdie boli publikované, ktoré porovnávajú Begerovu a Freyovu operáciu. Izbicki a kol. v súbore 74 pacientov, pričom bolo 38 operovaných s duodenum záchovnou resekciou pankreasu a 36 s limitovanou resekciou hlavy pankreasu a pankreatikojejunoanastomózou, sledovali mortalitu, kvalitu života, bolesť, endokrinnú a exokrinnú funkciu pankreasu. Počas 9 rokov nezistili zásadné rozdiely v oboch sledovaných skupinách, a preto uvádzajú, že výber typu operačnej liečby závisí od operatéra a jeho vlastných skúseností (29, 44).
Ďalšie štyri prospektívne randomizované štúdie porovnávajú Begerovu duodenum záchovnú resekciu hlavy pankreasu a pylorus záchovnú duodenohemipankretektómiu popisnú Traverso-Longmirem. Farkas a kol. dospeli k porovnateľným výsledkom v ústupe bolestí v oboch sledovaných skupinách 86 % oproti 83 % (45). Klempa a kol. zistili po Begerovej procedúre lepšiu endokrinnú funkciu pankreasu a skoršiu rekonvalescenciu oproti skupine s pylorus záchovnou duodenohemipankratektómiou (46). Buchler a kol. zistili porovnateľné výsledky u oboch typoch resekcií v morbidite, mortalite a prežívaní, avšak výraznejší ústup bolestí po Begerovej operácii (47). Izbicki a kol. porovnávali Freyovu procedúru s pylorus záchovnou duodenohemipankretektómiou, v randomizovej štúdii zistili lepšie výsledky po Freyovej procedúre, avšak v dlhodobom sledovaní bola kvalita života a ústup bolestí porovnateľný v oboch skupinách. (48).
Pri sledovaní kvality života a ústupu bolestí u väčšiny pacientov dochádza pooperačne k zlepšeniu stavu až v 90 % pacientov. Pôvodne lepšia kvalita života dosiahnutá u záchovných výkonoch (Beger, Frey, Hamburg, Bern) je v dlhodobom sledovaní porovnateľná s pylorus záchovnou duodenohemipankreatektómiou. Hlavnou snahou u všetkých výkonoch by malo byť odstrániť zápalom zmenenú hlavu pankreasu, nazývanú tiež pacemarker chronickej pankreatitídy a uvoľniť tlak na hlavný pankreatický vývod (49). Jednoduché drenážne výkony (pankreatikojejunoanastomózy), bez resekcií, by sa mali vykonávať len v prípadoch, ak nie je prítomný zápal v oblasti hlavy pankreasu a samotný pankreatický vývod je dilatovaný viac ako 7 mm (50, 51).
ZÁVER
Chronická pankreatitída je ochorenie najčastejšie spôsobené nadmernou konzumáciou alkoholu a nikotínu. Zvyčajne je charakterizované zápalovým procesom nachádzajúcim sa v hlave pankreasu. Hlavným kritériom úspešnosti akejkoľvek liečby či už operačnej alebo endoskopickej je dosiahnutie ústupu bolestí a zlepšenie kvality života.
Operačné výkony na pankrease sú technicky pomerne náročné a spojené so život ohrozujúcimi komplikáciami, preto by mali byť ponechané do špecializovaných centier, aby sa minimalizovala miera mortality a morbidity.
ADRESA PRO KORESPONDENCI:
MUDr. Jana Kaťuchová, PhD.
I. Chirurgická klinika LF UPJŠ a FNLP
Tr. SNP l, 040 11 Košice, Slovenská republika
e mail: jana.katuchova@upjs.sk
Zdroje
1. Cameron JL, Riall TS, Coleman J, Belcher KA. One thousand consecutive pancreaticoduodenectomies. Ann Surg 2006; 224 : 10–15.
2. Sakorafas GH, Tsiotou AG. Proximal pancreatectomy in the surgical management of chronic pancreatitis. J Clin Gastroenterol 2002; 34 : 72–76.
3. Berney T, Rüdisühli T, Oberhlozer J, Caulfield A, Morel P. Long-term metabolic results after pancreatic resection for severe chronic pancreatitis. Arch Surg 2000; 135 : 1106–1111.
4. Dítě P, Novotný I, Přecechtělová M, Růžička M. Karcinom pankreatu v terénu u chronické pankreatitidy. Čes a slov gastroent 1999; 53 : 44–46.
5. Keith RG. Definition and classification of chronic pancreatitis. World J Surg 2003; 27 : 1172–1174.
6. Šváb J. Chirurgické léčení chronické pankreatitidy. Praha: Grada 2003.
7. Ditě P, Ševčíková A, Novotný I, Dolina J. Autoimunitní chronická pankreatitida. Čes a slov gastroent a hepatol 2004; 58 : 169–171.
8. Ammann RW, Mullhaupt B. Do the diagnostic criteria differ between alcoholic and nonalcoholic chronic pancreatitis? J Gastroenterol 2007; 42 : 118–126.
9. Strate T, Knoefel WT, Yekebas E, Izbicki JR. Chronic pancreatitis: etiology, pathogenesis and treatment. Int J Colorectal Dis 2003; 18 : 97–106.
10. Steer ML, Waxman I, Freedman S. Chronic pancreatitis. N Engl J Med 1995; 332 : 1482–1490.
11. Sarner M. Treatment of pancreatic exocrine deficiency. World J Surg 2003; 27 : 1192–1195.
12. Frey CF, Suzuki M, Isaji S. Treatment of chronic pancreatitis complicated by obstruction of the common bile duct or duodenum. World J Surg 1990; 14 : 59–69.
13. Lankisch PG, Andren-Sandberg A. Standars for the diagnosis of chronic pancreatitis and for evaluation of treatment. Int J Pancreatol 1993; 14 : 205–212.
14. Warshaw AL. Pain in chronic pancreatitis – parients, patience and impatient surgeon Gastroenterology 1984; 86 : 987–989.
15. Saeger HD, Schwall G, Trede M. Standard Whipple in chronic pancreatitis. In: Beger HG, Buechler M, Malfertheimer P. Standards in pancreatic surgery. Berlin: Springer 1993; 385–391.
16. Nealon WH, Thompson JC. Progressive loss of pancreatic function in chronic pancreatitis is delayed by main pancreatic duct decompression. Ann Surg 1993; 217 : 458–468.
17. Ihse I, Borch K, Larsson J. Chronic pancreatitis: results of operations for relief of pain. World J Surg 1990; 14 : 53–58.
18. Frulloni L, Falconi M, Gabbrielli A, et al. Italian consensus guidelines for chronic pancreatitis. Digestive and Liver Disease 2010; 42 : 381–406.
19. Partington PF, Rochelle REL. Modified Puestow for retrograde drainage of the pancreatic duct. Ann Surg 1960; 152 : 1037–1043.
20. Whipple AO, Parsons WB, Mullins CR. Treatment of carcinoma of the ampulla of Vater. Ann Surg 1935; 102 : 763–779.
21. Whipple AO. The rationale of radical surgery for cancer of the pancreas and ampullary region. Ann Surg 1941; 114 : 612–615.
22. Traverso, LW, Longmire WP. Preservation of the pylorus in pancreaticoduodenectomy. Surg Gynecol Obstet 1978; 146 : 959–962.
23. Sledzianowski JF, Duffas JP, Muscari F, Suc B, Fourtanier F. Risk factors for mortality and intra-abdominal morbidity after distal pancreatectomy. Surgery 2005; 137 : 180–185.
24. Sakorafas GH, Farnell MB, Nagomery DM, Sarr MG, Rowland CM. Pancreatoduodenectomy for chronic pancreatitis: Long-term results in 105 patients. Arch Surg 2000; 135 : 517–524.
25. Lillemoe KD, Kaushal S, Cameron JL, Sohn TA, Pitt HA, Yeo CJ. Distal pancreatectomy: Indications and outcomes in 235 patients. Ann Surg 1999; 229 : 693–700.
26. Beger HG, Witte C, Krautzberger W, Bittner R. Erfahrung mit einer das duodenum erhaltenden pankreaskopfresektion bei chronisher pankreatitis. Chirurg 1980; 51 : 303–307.
27. Beger HG, Büchler M. Duodenum-preserving resection of the head of the pancreas in chronic pancreatitis with inflammatory mass in the head. World J Surg 1990; 14 : 83–87.
28. Beger HG, Schlosser W, Friess HM, Büchler MW. Duodenum-preserving head resection in chronic panceratitis changes the natural course of the disease. Ann Surg 1999; 230 : 512–523.
29. Izbicki JR, Bloechle C, Knoefel WT, Kuechler T, Binmoeller KF, Broelsch CE. Duodenum-preserving resection of the head of the pancreas in chronic pancreatitis. Ann Surg 1995; 221 : 350–358.
30. Strate T, Taherpour Z, Bloechle Ch, Mann O, Bruhn JP, Schneider C, Kuechler T, Yekebas E, Izbicki JR. Long-term follow-up of a randomized trial comparing the Beger and Frey procedures for patients suffering from chronic pancreatitis. Ann Surg 2005; 241 : 591–598.
31. Izbicki JR, Bloeche C, Broering DC, Kuechler T, Broelsch CE. Longitudinal V-shaped excision of the ventral pancreas for small duct disease in severe chronic pancreatitis. Ann Surg 1998; 227 : 213–219.
32. Gloor B, Fries H, Büchler M. A modifies technique of the Beger and Frey procedure in patients with chronic pancreatitis. Dig Surg 2001; 18 : 21–25.
33. Sakorafas GH, Tsiotou AG. Proximal pancreatectomy in the surgical management of chronic pancreatitis. J Clin Gastroenterol 2002; 34 : 72–76.
34. Schäfer M, Müllhaupt B, Clavien P. Evidance-based pancreatic haed resection for pancreatic cancer and chronic panceratitis. Ann Surg 2002; 236 : 137–148.
35. Jimenez RE, Fernandez-del Castillo C, Rattner DW, Chang Y, Warshaw AL. Outcome of panceraticoduodenectomy with pylorus preservation or with antrectomy in the treatment of chronic pancreatitis. Ann Surg 2000; 231 : 293–300.
36. Jimenez RE, Fernandez-del Castillo C, Rattner DW, Warshaw AL. Pylorus-preserving pancreaticoduodenectomy in the treatment of chronic pancreatitis. World J Surg 2003; 27 : 1211–1216.
37. Murakami H, Yasue M. A vertical reconstruction after pylorus-preserving panceraticoduodenectomy. Am J Surg 2001; 181 : 149–152.
38. Ohtsuka T, Yamaguchi K, Chijiwa K, Tanaka M. Postoperative panceratic exocrine function infuences body weight maintenance afetr pylorus-preserving panceratoduodenectomy. Am J Surg 2001; 184 : 524–529.
39. Wagner M, Z@graggen K, Vagianos CE, Redaeli CA, Holzinger F, Sadowski C, Kulli C, Zimmermann H, Baer HU, Büchler MW. Pylorus-preserving total pancreatectomy. Dig Surg 2001; 18 : 188–195.
40. Martin RF, Rossi RL, Leslie KA. Long-term results of pylorus-preserving pancreatoduodenectomy for chronic panceratitis. Arch Surg 1996; 131 : 247–252.
41. Izbicki JR, Bloechle C, Broering DC, Knoefel WT, Kuechler T, Broelsch CE. Extended drainage versus resection in surgery for chronic pancreatitis. Ann Surg 1998; 228 : 771–779.
42. Frey CF, Amikura K. Local resection of the head of the pancreas combined with longitudinal pancreaticojejunostomy in the management of patients with chronic pancreatitis. Ann Surg 1994; 220 : 492–507.
43. Frey CF, Mayer KL. Comparison of local resection of the head of the pancreas combined with longitudinal pancreaticojejunostomy ( Frey procedure) and duodenum-preserving resection of the pancreatic head (Beger procedure). World J Surg 2003; 27 : 1217–1230.
44. Strate T, Taherpour Z, Bloechle Ch, Mann O, Bruhn JP, Schneider C, Kuechler T, Yekebas E, Izbicki JR. Long-term follow-up of a randomized trial comparing the Beger and Frey procedures for patients suffering from chronic pancreatitis. Ann Surg 2005; 241 : 591–598.
45. Farkas G, Leindler L, Daroczi M, Farkas G Jr. Long-term follow-up after organ-preserving pancreatic head resection in patients with chronic pancreatitis. J Gastrointest Surg 2008; 12 : 308–312.
46. Klempa I, Spatny M, Menzel J, Baca I, Nustede R, Stoeckmann F, Arnold W. Pankreasfunktion und Lebensqualität nach Pankreaskopfresektion bei der chronischen Pankreatitis. Chirurg 1995; 66 : 350–359.
47. Müller MW, Friess H, Martin DJ, Hinz U, Dahmen R, Büchler MW. Long-term follow-up of a randomized clinical trial comparing Beger with pylorus-preserving Whipple procedure for chronic pancreatitis. Br J Surg 2008; 95 : 350–356.
48. Strate T, Bachmann K, Busch P, Mann O, Schneider C, Bruhn JP, Yekebas E, Kuechler T, Bloechle C, Izbicki JR. Resection vs drainage in treatment of chronic pancreatitis: long-term results of a randomized trial. Gastroenterology 2008; 134 : 1406–1411.
49. Diener MK, Rahbari NN, Fischer L, Antes G, Buchler MW, Seiler CM. Duodenum-preserving pancreatic head resection versus pancreatoduodenectomy for surgical treatment of chronic pancreatitis: a systematic review and meta-analysis. Ann Surg 2008; 247 : 950–961.
50. Knoefel WT, Eisenberger CF, Strate T, Izbicki JR. Optimizing surgical therapy for chronic pancreatitis. Pancreatology 2002; 2 : 379–385.
51. Yekebas EF, Bogoevski D, Honarpisheh H, Cataldegirmen G, Habermann CR, Seewald S, Link BC, Kaifi JT, Wolfram L, Mann O, Bubenheim M, Izbicki JR. Long-term follow-up in small duct chronic pancreatitis: a plea for extended drainage by “Vshaped excision” of the anterior aspect of the pancreas. Ann Surg 2006; 244 : 940–946.
52. Mann, M. Chirurgická léčba zhoubných nádorů trávicího ústrojí. Kyjov: Tisk interpreter 1995.
Štítky
Adiktológia Alergológia a imunológia Angiológia Audiológia a foniatria Biochémia Dermatológia Detská gastroenterológia Detská chirurgia Detská kardiológia Detská neurológia Detská otorinolaryngológia Detská psychiatria Detská reumatológia Diabetológia Farmácia Chirurgia cievna Algeziológia Dentální hygienistka
Článok vyšiel v časopiseČasopis lékařů českých
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Úvodník
- Národní databáze genotypů – etické a právní aspekty
- Vyjádření Společnosti lékařské genetiky ČLS JEP k článku „Národní databáze genotypů – etické a právní aspekty“ Věry Frankové a kol.
- Vyjádření Úřadu pro ochranu osobních údajů k článku „Národní databáze genotypů – etické a právní aspekty“
- Súčasné možnosti chirurgickej liečby chronickej pankreatitídy – literárny prehľad
- Mezinárodní databáze zdravotních statistik a jejich dostupné údaje
- Současné zkušenosti s vyšetřováním tyreopatií v graviditě – výsledky pilotního projektu
- Subjektivní zdraví, nemocnost a spotřeba zdravotní péče u rizikového, škodlivého a problémového pití alkoholu
- Tschuschke V.: PSYCHOONKOLOGIE – PSYCHOLOGISCHE ASPEKTE DER ENTSTEHUNG UND BEWÄLTIGUNG VON KREBS
- Zájem lékařů o práci v lékařské posudkové službě
- Evropská asociace pro preventivní, prediktivní a personalizovanou medicínuPersonalizovaná medicína v Evropské unii
-
Hygiena ženy I
Péče ženy o své tělo v období pozdního středověku -
8. mezinárodní konference o poruchách příjmu potravy a obezitě
Praha, 3.–5. března 2011 -
Sympozium z historie farmacie a veterinární medicíny
Praha, 9. března 2011 -
Konzultační den – pracovní lékařství a hygiena práce
Praha, 17. března 2011 -
Brněnský pankreatologický den
Brno, 25. března 2011 -
12. Vejdovského olomoucký vědecký den
Olomouc, 26. března 2011 -
Kaprasův den
Praha, 30. března 2011 -
Ostravský den preventivní pediatrie
Ostrava, 1. dubna 2011 -
Konference Biomedicínský výzkum s podporou evropských zdrojů v nemocnicích
Ústí nad Labem, 14.–15. dubna 2011 -
XIII. Bedrnův den – chirurgický kongres s mezinárodní účastí v Hradci Králové
Hradec Králové, 28.–29. dubna 2011 - Noví čestní členové Odborné společnosti vojenských lékařů, farmaceutů a veterinárních lékařů ČLS JEP
- Prof. MUDr. Aleš Žák, DrSc. šedesátníkem (25. 5. 1951)
- Plánované akce odborných složek ČLS JEP
- Laureáti Nobelovy ceny
- Časopis lékařů českých
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Súčasné možnosti chirurgickej liečby chronickej pankreatitídy – literárny prehľad
- Prof. MUDr. Aleš Žák, DrSc. šedesátníkem (25. 5. 1951)
-
Hygiena ženy I
Péče ženy o své tělo v období pozdního středověku - Mezinárodní databáze zdravotních statistik a jejich dostupné údaje
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



