Dlaždicobuněčné prekancerózy vulvy
Historie a současný stav problematiky
Vulvar squamous precancerous lesions
History and current state of the topic
This review article discribes the genesis and development of vulvar squamous precancerous lesions terminology and discusses the consensus of the International Society for the Study of Vulvovaginal Disease, the American Society for Colposcopy and Cervical Pathology, College of American Pathologists and the World Health Organization on the current terminology. The article describes the different types of vulvar squamous precancerous lesions, according to their etiology, incidence and malignant potential.
Keywords:
vulvar intraepithelial neoplasia, differentiated vulvar intraepithelial neoplasia, lower female genital tract terminology
Autori:
L. Ševčík 1; P. Škapa 2; Y. Vantuchová 3; V. Benčík 4
Pôsobisko autorov:
Onkogynekologická ambulance, Onkogyn, Ostrava, vedoucí lékař MUDr L. Ševčík, Ph. D.
1; Ústav patologie a molekulární medicíny 2. LF UK a FN Motol, Praha, přednosta prof. MUDr. R. Kodet, CSc.
2; Kožní oddělení FN, Ostrava, primářka MUDr. Y. Vantuchová, Ph. D.
3; Laboratoř patologie, Ben Labor, Ostrava, vedoucí lékař MUDr. V. Benčík
4
Vyšlo v časopise:
Ceska Gynekol 2016; 81(3): 172-176
Súhrn
Přehledový článek pojednává o vzniku a složitém vývoji terminologie dlaždicobuněčných prekanceróz vulvy a konsenzu Mezinárodní společnosti pro výzkum vulvovaginálních nemocí, Americké společnosti pro kolposkopii a cervikální patologii, Společnosti amerických patologů a Světové zdravotnické organizace na současné terminologii. Článek charakterizuje jednotlivé typy dlaždicobuněčných lézí, rozebírá jejich etiologii, incidenci a onkogenní potenciál.
Klíčová slova:
vulvární intraepiteliální neoplazie, diferencovaná vulvární intraepiteliální neoplazie, terminologie dolního ženského pohlavního systému
Úvod
Dlaždicobuněčné prekancerózy vulvy byly poprvé v odborné literatuře zmíněny před téměř 100 lety, avšak klinická a histologická interpretace těchto lézí je předmětem stálých vědeckých debat. Debaty probíhají hlavně na čtyřech fórech, na fóru Mezinárodní společnosti pro výzkum vulvovaginálních nemocí – ISSVD (International Society for the Study of Vulvovaginal Disease), na fóru Americké společnosti pro kolposkopii a cervikální patologii – ASCCP (American Society for Colposcopy and Cervical Pathology), Společnosti amerických patologů (College of American Pathologists) a na neméně významném fóru WHO (World Health Organization).
Vývoj terminologie vulvárních intraepiteliálních lézí
Poprvé byla prekanceróza vulvy popsána v roce 1922 jako dyskeratose erythroplasiforme de la muqueuse a v roce 1929 pojmenována jako bowenoidní dermatóza [19]. V roce 1958 Wooddruff a Hildebrandt zavedli termín karcinom in situ vulvy, v roce 1961 byly rozlišeny dva typy karcinomu in situ, typ simplexní a bowenoidní. V roce 1976 ISSVD publikovala novou histopatologickou terminologii vulvárních lézí, které rozdělila na dystrofie vulvy, atypie vulvy (s dystrofií nebo bez dystrofie), dlaždicobuněčný karcinom in situ a Pagetovu nemoc vulvy [9]. Právě od této klasifikace se odvíjí dříve užívaný termín „hyperplastická dystrofie vulvy s atypiemi“. V roce 1982 byl poprvé použit termín vulvární intraepiteliální neoplazie (VIN) [3] a v roce 1986 ISSVD přijala terminologii VIN jako systém pro kategorizaci intraepiteliáních neoplazií vulvy, které byly rozděleny na dlaždicobuněčné VIN 1–3 a nedlaždicobuněčné prekancerózy – Pagetovu nemoc a melanom in situ [20]. Dlaždicobuněčné prekancerózy vulvy se podle konceptu vulvární intraepieliální neoplazie dělily na základě etiologie na VIN obvyklého typu (u-VIN, usual VIN), která vzniká v důsledku infekce lidským papilomavirem a tvoří 85 % všech VIN, a na méně častou diferencovanou VIN (d-VIN, differentiated VIN), která má souvislost s vulvárními dermatózami z kategorie lichenů [10, 16].
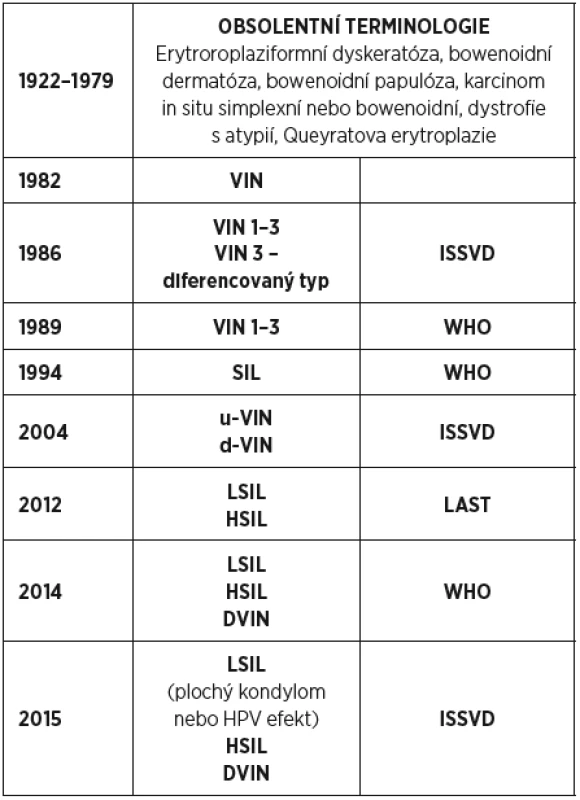
V roce 2004 ISSVD upravila klasifikaci VIN a vzhledem k nízké diagnostické reprodukovatelnosti a pochybnostem o onkogenním potenciálu vyloučila kategorii u-VIN 1 s tím, že se nejedná o prekancerózu, ale o reaktivní nebo nenádorovou proliferaci epitelu infikovaného lidským papilomavirem a z tohoto důvodu by se neměla léčit jako potenciálně neoplastická léze. Dále doporučila u-VIN 2–3 sloučit do jedné kategorie u-VIN vyššího stupně, která označovala dysplastické změny vyššího stupně asociované s vysoce rizikovými genotypy lidského papilomaviru, v případě progrese přecházející ve stejný subtyp karcinomu.
V roce 2012 byla poprvé zveřejněna nová terminologie LAST (Lower Anogenital Squamous Terminology), jednotná terminologie pro HPV indukované léze ženského a mužského dolního genitálního traktu, vypracovaná Americkou společností pro kolposkopii a cervikální patologii ve spolupráci se společností amerických patologů [5]. Doporučeným termínem pro intraepiteliální neoplazie daných lokalizací byl termín dlaždicobuněčná intraepiteliální léze (SIL, squamous intraepitelial lesion), rozdělená podobně jako u cervikálních prekanceróz do dvou stupňů LSIL a HSIL, opouštějící z důvodu lepší reprodukovatelnosti histopatologické jednotky u-VIN 1–3 používané v dřívější terminologii. ISSVD akceptovala toto dvoustupňové rozdělení, ale současně upozornila na dva problémy, absenci d-VIN a problematiku LSIL [1]. První problém se týkal faktu, že LAST terminologie uváděla pouze HPV indukované léze, do klasifikace nebyly zahrnuty HPV neasociované léze, d-VIN, přestože tyto léze mají větší maligní potenciál a časnější progresi v invazivní karcinom [18]. Druhý problém se týkal kategorie LSIL vulvy a jeho pochybného onkogenního potenciálu, což by mohlo vést k zbytečné chirurgické léčbě.

V roce 2014 WHO vydala 4. edici WHO klasifikace nádorů ženského reprodukčního systému, kde byla k HPV indukovaným lézím LSIL a HSIL přidána třetí kategorie HPV neindukovaných lézí – DVIN, čímž byl vyřešen požadavek ISSVD k začlenění této skupiny prekanceróz s vysokým maligním potenciálem do klasifikace intraepiteliálních lézí vulvy [4]. Zkratka diferencované léze je v oficiální verzi uváděna velkým písmenem DVIN, jedná se však o stejnou kategorii lézí dříve uváděných jako d-VIN.
Světový kongres ISSVD v červenci 2015 doporučil přijetí modifikované WHO klasifikace s dodatkem, že LSIL, odpovídající v dřívější kategorii u-VIN 1, je špatně definovatelná a málo reprodukovatelná jednotka, která nemá prekancerózní charakter, ale odpovídá proliferativním změnám a cytopatickému efektu při HPV infekci nebo plochému kondylomu, které není nutno v případě, že pacientka je bez příznaků, řešit chirurgicky, ale dispenzarizací pacientky.
Výhodou této nové terminologie je skutečnost, že obsahuje všechny typy vulvárních prekanceróz a je v souladu s WHO klasifikací stejně jako s LAST terminologií, čímž zaručuje používání celosvětově jednotné terminologie, která je důležitá v diagnostice, léčbě i výzkumu. Je žádoucí, aby tato nová konsenzuální terminologie vešla ve známost odborných lékařských kruhů, které s touto problematikou přicházejí do styku.
Starší klinické diagnostické jednotky karcinomu in situ, jako Bowenova choroba, bowenoidní dysplazie, bowenoidní papulóza, Queyratova dysplazie, jsou z pohledu nové klasifikace obsoletní a neslučitelné s terminologií WHO. Přestože klinický obraz je pro tyto klinické jednotky typický, diagnóza by měla být založena výlučně na histologickém vzhledu léze, případně doplněna imunohistochemickými a molekulárními metodami. Na tomto podkladě by měly být léze rozčleněny do HPV indukovaných HSIL nebo HPV negativních DVIN, čímž je charakterizováno jejich biologické chování.
Podle konsenzuální terminologie se dlaždicobuněčné prekancerózy vulvy nově rozdělují do tří kategorií.
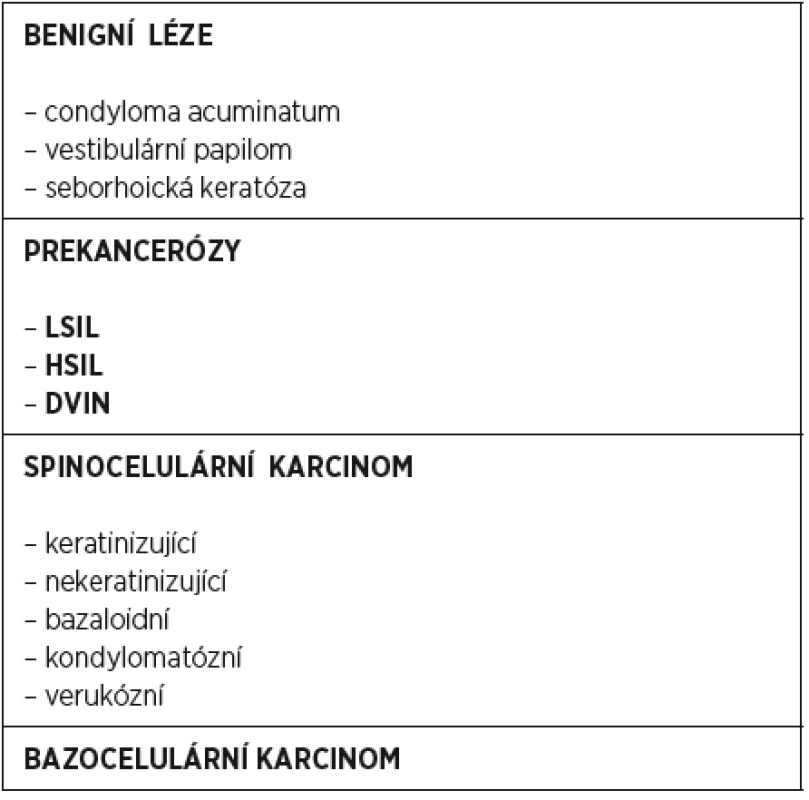
TERMINOLOGIE DLAŽDICOBUNĚČNÝCH INTRAEPITELIÁLNÍCH LÉZÍ (ISSVD 2015)
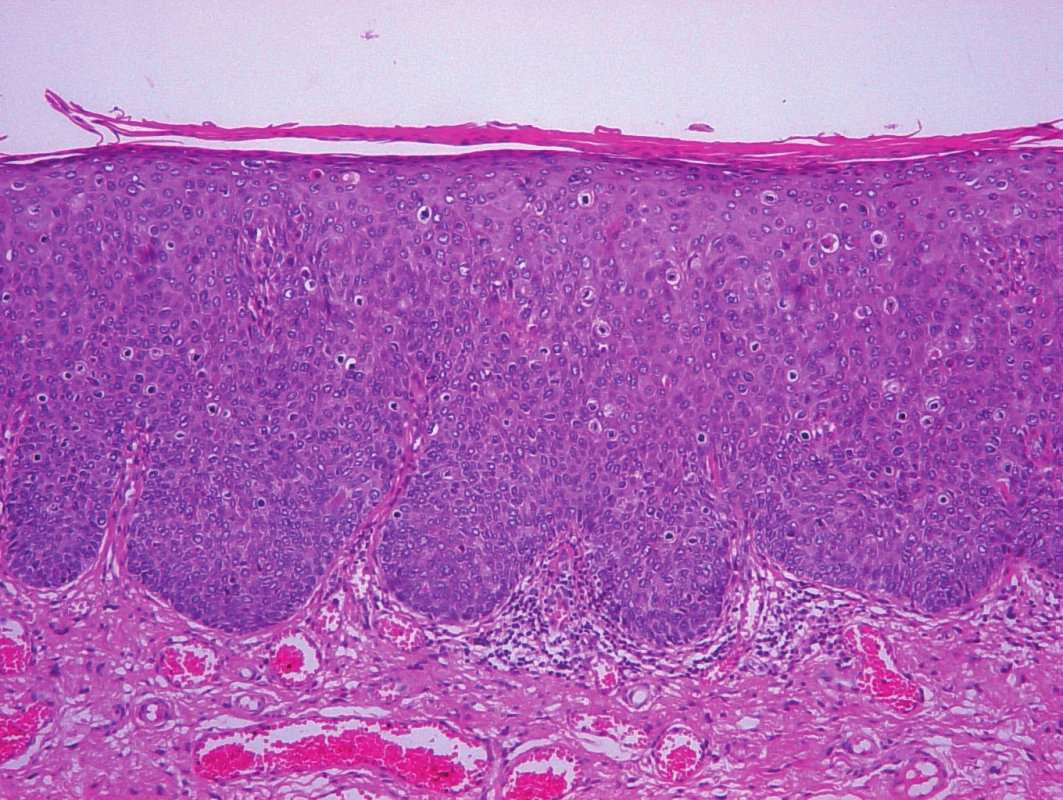
HSIL – dlaždicobuněčné intraepiteliální neoplazie vyššího stupně (High grade Squamous Intreapitelial Lesion), v dřívější terminologii označované jako u-VIN, se vyskytují multifokálně, u žen mladších, s přítomností faktorů rizikového sexuálního chování a anamnézou přednádorových stavů děložního hrdla. Histologický obraz HSIL je definován ztrátou zralosti keratinocytů, cytologickými atypiemi, zvýšenou mitotickou aktivitou a cytopatickým efektem HPV infekce. Morfologicky je možné rozlišit tři podtypy HSIL, bazaloidní, kondylomatózní a smíšený, které v případě progrese přecházejí v odpovídající subtyp dlaždicobuněčného karcinomu. Jednotlivé subtypy se neliší v genotypech lidského papilomaviru ani ve svém biologickém chování [13].
![Epidemiologicko-klinicko-histologická charakteristika [14, 15]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/166ca6f0fcd1f5b0f214eaa19ae68216.png)
V odlišení HSIL od LSIL, respektive lézí se známkami HPV infekce, lze využít imunohistochemické stanovení proteinu p16, což je tumor supresorový inhibitor kináz, který je ve zvýšené míře detekován při deregulované produkci virového proteinu E7. Je přítomen ve většině případů přednádorových stavů vyššího stupně asociovaných s vysoce rizikovými typy HPV a znamená vyšší pravděpodobnost přechodu v invazivní karcinom [14, 15].
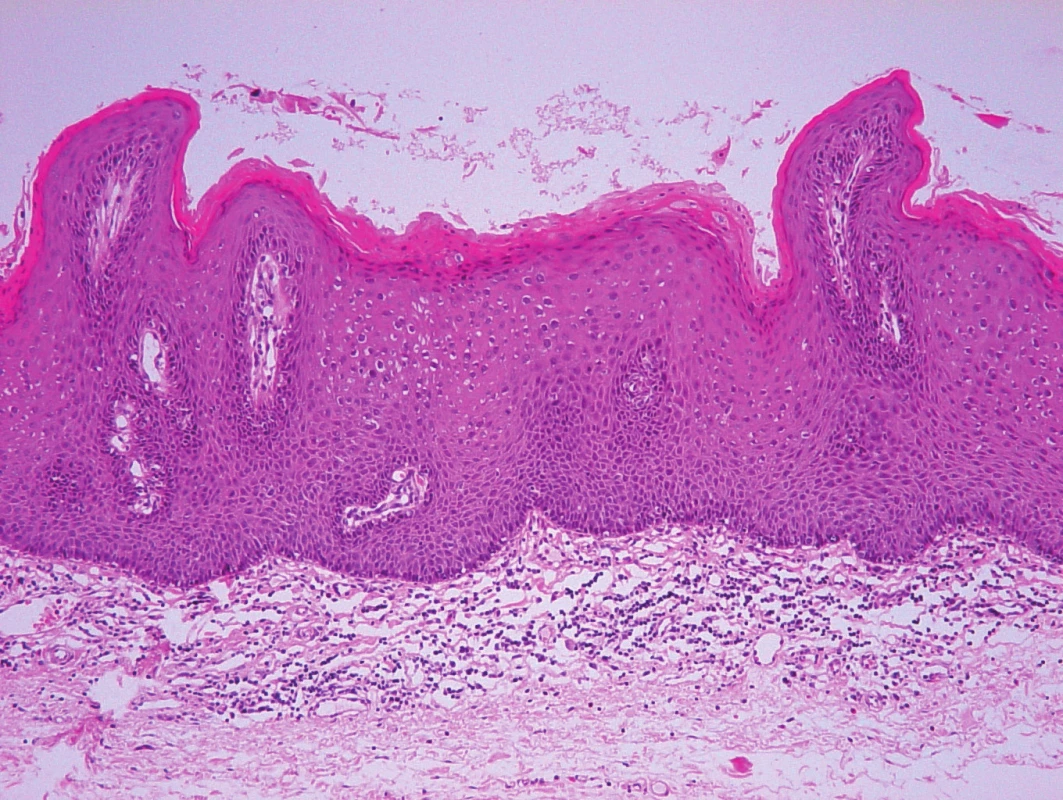
DVIN – diferencovaná vulvární intraepiteliální neoplazie (Differentiated Vulvar Intraepitelial Neoplasia) je nejčastěji diagnostikována u žen po přechodu, většinou jako jedno ložisko s větší a rychlejší tendencí ke stromální invazi a progresi v karcinom. Prekancerózní potenciál DVIN vždy odpovídá karcinomu in situ, jedná se o HPV neindukovanou high grade lézi. V etiologii tohoto typu vulvárních prekanceróz hrají roli genové mutace vznikající v terénu vulvárních dermatóz lichen sclerosus a lichen simplex chronicus, které jsou většinou doprovázeny chronickým pruritem, který vede k mechanické iritaci epidermis s tvorbou fisur, ragád, ulcerací, ložiskové hyperplazii epidermis s následnou reparací a uzavřením tohoto „itch-scratch“ kruhu karcinogeneze [12]. Reparační a inflamatorní procesy vedou ke genovým mutacím tumor supresorových genů, zvláště p53 a alteraci lokálních imunitních mechanismů, na jejichž konci stojí vznik DVIN. Protein p53 je bílkovina, jejíž chybění u přednádorových stavů vyššího stupně svědčí pro vyšší pravděpodobnost přechodu v invazivní nádor [11].
Přestože je vzhledem ke svému onkogennímu potenciálu považována DVIN za karcinom in situ, běžná histologická kritéria karcinomu in situ nenaplňuje. Při histologickém vyšetření se většinou jeví jako nenápadná léze s cytologickými atypiemi bazální vrstvy a dobře zachovanou diferenciací vyšších partií epitelu. Histologicky je DVIN charakterizována akantoticky rozšířeným dlaždicobuněčným epitelem s prodlouženými rete ridges, superficiální parakeratózou, ztrátou stratum granulosum, a v suprabazální oblasti abnormálně diferencovanými keratinocyty s objemnou eozinofilní cytoplazmou s prominujícími vezikulárními jádry a intercelulárními můstky. V neposlední řadě jsou v bazální vrstvě epitelu přítomny cytologické atypie a dyskeratotické změny spolu s vyšší mitotickou aktivitou. V histologických preparátech není přítomen cytopatický efekt HPV [10, 14, 15, 16].
EPIDEMIOLOGICKO-KLINICKO -HISTOLOGICKÁ CHARAKTERISTIKA
Komentář zajisté zasluhuje i zdánlivý paradox, a sice fakt, že HPV negativních karcinomů vulvy je 70–80 %, přestože HPV negativních prekanceróz – DVIN je pouze okolo 15 %, a že ve skupině prekanceróz převažují HPV indukované intraepiteliání léze – HSIL, tvořící 85 % všech případů. Paradoxní poměr mezi dominujícími HPV asociovanými prekancerózami - HSIL a častějšími HPV negativními karcinomy je dán několika faktory, eventuálně jejich kombinací [14, 15]. První faktor je na straně pacientky, převážně vysokého věku, která i přes potíže vyplývající z přítomnosti vulvární dermatózy, jakožto podkladu pro vznik HPV neindukované léze –DVIN, nevyhledá včasné gynekologické vyšetření. Druhým faktorem je nesprávné vyhodnocení klinického nálezu gynekologem, neodebrání nebo nesprávné zacílení biopsie. Třetí příčinou může být nesprávná histologická diagnóza se záměnou DVIN s histologicky podobným lichen simplex chronicus nebo lichen sclerosus nebo chybná interpretace cytologických atypií v bazální vrstvě epitelu, které jsou považovány za známku LSIL. Čtvrtou, a to kauzální příčinou je agresivní biologické chování DVIN-HPV negativního karcinomu in situ, které vede ke krátkému intervalu progrese intraepiteliální fáze v invazivní karcinom, a tím i krátké době potřebné pro správnou klinickou a histologickou diagnózu.
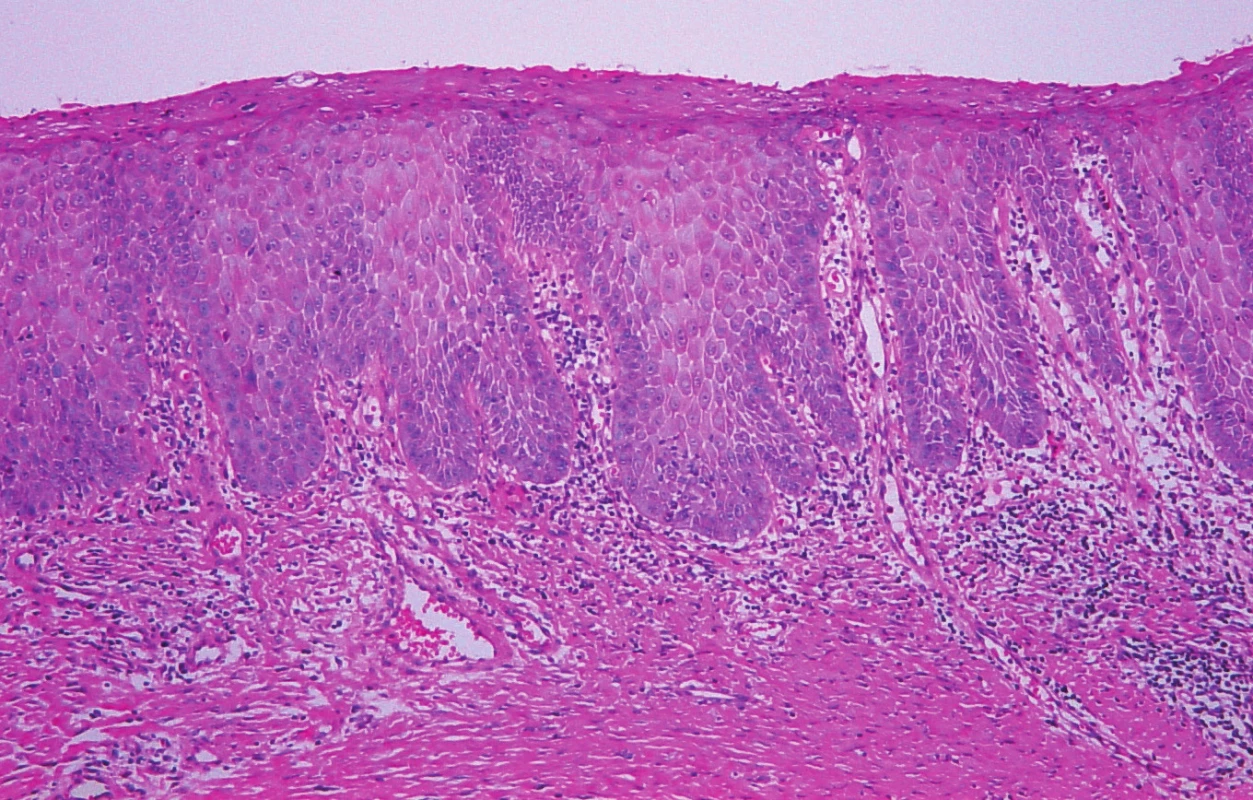
Prospektivní studie Carli et al. udává malignizaci až v 15 % případů vulvárních dermatóz [2]. Velká celosvětová retrospektivní studie prokázala na 2000 případech vulvárních intraepiteliálních neoplazií a invazivních karcinomů přítomnost HPV DNA v 86,7 % VIN a ve 28,6 % dlaždicobuněčného karcinomu, což dokazuje, že v etiopatogenezi karcinomu vulvy hrají roli i jiné faktory, na rozdíl od karcinomu děložního hrdla, kde je HPV infekce kauzativním činitelem prakticky ve 100 % případů [6]. Povrch vulvy je kryt keratinizujícím dlaždicovým epitelem, neobsahuje transformační zónu, a tudíž efekt HPV infekce nemusí být biologicky ekvivalentní efektu v oblasti děložního hrdla nebo anu.
ZÁVĚR
Je žádoucí, aby nová konsenzuální terminologie vešla ve známost v odborných lékařských kruzích, které s touto problematikou přicházejí do styku, tedy hlavně gynekologů, dermatologů a patologů.
Při diagnostických rozpacích rozlišení vulvární dermatózy, DVIN, SIL, je vhodné konzultovat pracoviště se zkušenostmi v gynekologické dermatologii a gynekologické a dermatologické histopatologii, neboť nesprávná diagnóza může mít pro pacientku fatální následky.
MUDr Libor Ševčík, Ph.D.
Masarykovo náměstí 37/20
702 00 Ostrava
e-mail: onkogyn@email.cz
Zdroje
1. Bogliatto, F., Bohl, T., Reutter, J., et al. LAST terminology applied to the vulva: the challenge of VIN continues. J Lower Gen Tract Dis, 2015, 19, p. 47–48.
2. Carli, P., Cattaneo, A., De Magnis, A., et al. Squamous cell carcinoma arising in lichen sclerosus: A longitudinal cohort study: Eur J Cancer Prevention, 1995, 4, p. 491–495.
3. Crum, CP., Fu, YS., Levine, RU., et al. Intraepithelial squamous lesions of the vulva: biologic and histologic criteria for the distinction of condylomas from vulvar intraepithelial neoplasia. Am J Obstet Gynecol, 1982, 144, p. 77–83.
4. Crum, CP., Herrington, CS., McCluggage, WG., et al. Tumours of the vulva; epithelial tumours. In: Kurman, RJ., Carcangiu, ML., Herrington, CS., et al. WHO classification of tumours of female reproductive organs. 4th ed. Lyon: IARC Press, 2014.
5. Darragh, TM., Colgan, TJ., Thomas Cox, J., et al. Members of the LAST Project Work Groups. The lower anogenital squamous terminology standardization project for HPV-associated lesions: background and consensus recommendations from the College of American Pathologists and the American Society for Colposcopy and Cervical Pathology. Int J Gynecol Pathol, 2013, 32, p. 76–115.
6. De Sanjosé, S., Alemany, L., Ordi, J., et al. Worldwide human papillomavirus genotype attribution in over 2000 cases of intraepithelial and invasive lesions of the vulva. Eur J Cancer, 2013 49, p. 3450–3461.
7. Del Pino, M., Rodriguez-Carunchio, L., Ordi, J. Pathways of vulvar intraepithelial neoplasia and squamous cell carcinoma. Histopathology, 2013, 62, p. 161–175.
8. Eva, LJ., Ganesan, R., Chan, KK., et al. Differentiated-type vulval intraepithelial neoplasia has a high-risk association with vulvar squamous cell carcinoma. Int J Gynecol Cancer, 2009, 19, p.,741–744.
9. Friedrich, EG. Report of the committee on terminology. New nomenclature for vulvar disease. Obstet Gynecol, 1976, 47, p. 122–124.
10. Hart, WR. Vulvar intraepitelial neoplasia: historical aspects and current status. Int J Gynecol Pathol, 2001, 20, p. 16–30.
11. Pinto, AP., Miron, A., Yassin, Y., et al. Differentiated vulvar intraepithelial neoplasia contains Tp 53 mutations and is genetically linked to vulvar squamous cell carcinoma. Mod Pathol, 2010, 23, p. 404–412.
12. Scurry, J. Does lichen sclerosus play a central role in the pathogenesis of human papillomavirus negative vulvar carcinoma? The itch-scratch-lichen sclerosus hypothesis. Int J Gynecol Cancer, 1999, 9, p. 89–97.
13. Sideri, M., Jones, RW., Wilkinson, EJ., et al. Squamous vulvar intraepithelial neoplasia: 2004 modified terminology, ISSVD Vulvar Oncology Subcommittee. J Reprod Med, 2005, 50, p. 807–810.
14. Škapa, P., Pichlík, T., Pluta, M., et al. Klasifikace vulvárních prekanceróz pohledem patologa. Actual Gyn, 2014, 6, p. 26–32.
15. Škapa, P., Robová, H., Rob, L., et al. Prekancerózní léze vulvy. Cesk Patol, 2012, 48, s. 15–22.
16. Škapa, P., Zámečník, J., Hamšíková, E., et al. Human papillomavirus profiles of vulvar lesions: possible implications for the classification of vulvar squamous cell carcinoma precursors and of the efficacy for prophylactic HPV vaccination. Am J Surg Pathol, 2007, 31, p. 1834–1843.
17. Chiessa-Votero, A., Dvoretsky, PM., Hart, WR. Histopathologic study of thin vulvar squamous cell carcinomas and associated cutaneous lesions: a correlative study of 48 tumors in 44 patients with analysis of adjacent vulvar epithelial neoplasia types and lichen sclerosus. Am J Surg Pathol, 2006, 30 p. 310–318.
18. Van de Nieuwenhof, HP., van der Avoort, IA., de Hullu, JA. Review of squamous premalignant vulvar lesions. Crit Rev Oncol Hematol, 2008, 68:, p. 131–156.
19. Wilkinson, EJ., Cox, JT., Selim, MA., et al. Evolution of terminology for human-papillomavirus-infection-related vulvar squamous intraepithelial lesions. J Lower Gen Tract Dis, 2015, 19, p. 81–87.
20. Wilkinson, EJ., Kneale, B., Lynch, PJ. Report of the ISSVD terminology committee. Reprod Med, 1986, 31, p. 973–974.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicínaČlánok vyšiel v časopise
Česká gynekologie

2016 Číslo 3
- Ne každé mimoděložní těhotenství musí končit salpingektomií
- Je „freeze-all“ pro všechny? Odborníci na fertilitu diskutovali na virtuálním summitu
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Gynekologické potíže pomáhá účinně zvládat benzydamin
Najčítanejšie v tomto čísle
- Traumatická ruptura spony při vaginálním porodu – kazuistika
- Antepartální možnosti prevence epiziotomie a ruptury hráze při porodu
- Spontánní porod po dvou císařských řezech a jeho možné komplikace – kazuistika
- Operace endometriomů ovaria a ovariální rezerva
