-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Stenóza tlustého střeva neobjasněné etiologie
Colon stenosis of unexplained etiology
Colon stenosis is a complication caused by a wide range of gastroenterological, systematic, and non-gastroenterological disorders. Ultimately, bowel stenosis can be a life-threating condition. Wide differential diagnosis may make determining the cause of this pathological condition very difficult. We present a case report describing the case of a 34-year-old male with serious stenosis of the colon, the cause of which remained unclear despite the numerous tests employed.
Key words:
stenosis – bowel ischaemia – Crohn’s disease
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
29. 9. 2015Accepted:
3. 11. 2015
Autori: M. Horvatová 1; R. Keil 1; J. Chudý 1; M. Wasserbauer 1; L. Hornofová 2
Pôsobisko autorov: Interní klinika 2. LF UK a FN v Motole, Praha 1; Ústav patologie a molekulární medicíny, 2. LF UK a FN v Motole, Praha 2
Vyšlo v časopise: Gastroent Hepatol 2016; 70(3): 235-240
Kategória: Digestivní endoskopie: kazuistika
doi: https://doi.org/10.14735/amgh2016csgh.info06Súhrn
Stenóza tlustého střeva je komplikací, která může být vyvolána různými gastroenterologickými, systémovými nebo negastrointestinálními chorobami. Ve svém důsledku může stenóza střev rezultovat až v život ohrožující stav. Kvůli široké diferenciální diagnostice může činit určení příčiny tohoto patologického stavu nemalé obtíže, čehož je dokladem i pacient v naší kazuistice. V této kazuistice je popisován případ 34letého muže se závažnou stenózou kolon, která i přes veškerá provedená vyšetření zůstala „neobjasněna“.
Klíčová slova:
stenóza – ischemie střeva – Crohnova nemocÚvod
Příčin stenózy tlustého střeva může být značné množství. Základní příčiny stenóz u dospělých pacientů jsou zejména nádorová onemocnění, pooperační stavy, idiopatické střevní záněty (IBD – inflammatory bowel diseases), ischemická a radiační kolitida. Dalšími příčinami mohou být i abdominální traumata, postinfekční stavy, peritoneální adheze, intususcepce střeva a volvulus a vývojové cévní malformace.
Klinicky se stenózy střeva manifestují velmi variabilně s ohledem nejen na etiologii stenózy, ale také na její závažnost. V diagnostice stenóz tlustého střeva dominuje koloskopické vyšetření, zejména pro její neoddiskutovatelný benefit histologické verifikace. Svou roli hrají rovněž i zobrazovací metody, jakými jsou např. počítačová tomografie a magnetická rezonance. Terapeutické možnosti řešení stenózy kolon závisí na charakteru a závažnosti dané stenózy. Možnými volbami jsou endoskopické (dilatace) a chirurgické (resekce) řešení.
Vlastní případ
Muž, 34 let, byl přijat na Interní kliniku FN v Motole pro febrilie s četnými průjmy. Při předchozí vstupní krátké hospitalizaci na infekční klinice, kde byla vyloučena infekční příčina obtíží, byl pro ultrasonograficky verifikované zánětlivé postižení kolon descendens a sigmoidea přeložen k dovyšetření na interní kliniku.
V anamnéze pacienta dominoval údaj o dispenzarizaci kardiologem pro Wolff-Parkinson-Whiteův syndrom (WPW), jinak byl pacient bez závažnějšího onemocnění. Stejně tak není v rodinné anamnéze údaj o výskytu závažnějšího onemocnění nebo IBD.
Obtíže pacienta začaly zcela náhle v listopadu 2013, kdy se postupně začala zvyšovat frekvence stolic. Po přechodném zklidnění obtíží došlo v průběhu prosince 2013 k opětovnému zhoršení stavu. Frekvence stolic vystoupala až na 30 vodnatých stolic denně, posléze i s příměsí čerstvé krve objevily se také subfebrilie a břišní dyskomfort. Laboratorně byla přítomna elevace zánětlivých parametrů (CRP 88 mg/ l). Na ultrasonografii břicha bylo verifikováno zánětlivé postižení kolon descendens a sigmoidea se zesílením stěny až na 10 mm, s difuzně sníženou echogenitou stěny, s prosáknutím a setřelým vrstvením stěny. Patrná byla i reakce na seróze a na okolním tuku, bez patrně zvětšených lymfatických uzlin v okolí. S ohledem na výsledky výše uvedených vyšetření bylo indikováno koloskopické vyšetření. Koloskopické vyšetření bylo provedeno s nálezem stenózy ve 20 cm od anu s jemně exulcerovanou plochou, při biopsii spodina mírně tužší. Stenóza byla neprostupná pro endoskop se zachovalým lumen odhadem kolem 4 mm, dále byly popsány drobné pravděpodobně pozánětlivé pseudopolypy v rektu (obr. 1). V odběru z místa stenózy byla zastižena pouze nekrotická tkáň s polymorfonukleáry. Ze pseudopolypů v oblasti rekta se jednalo o strukturu hyperplastického polypu a částky kolické sliznice s mírnou chronickou zánětlivou celulizací s přiměsí nečetných eozinofilů.
Obr. 1. Stenóza střeva při vstupním vyšetření (označeno lumen). Fig. 1. Stenosis of the bowel at baseline (marked lumen). 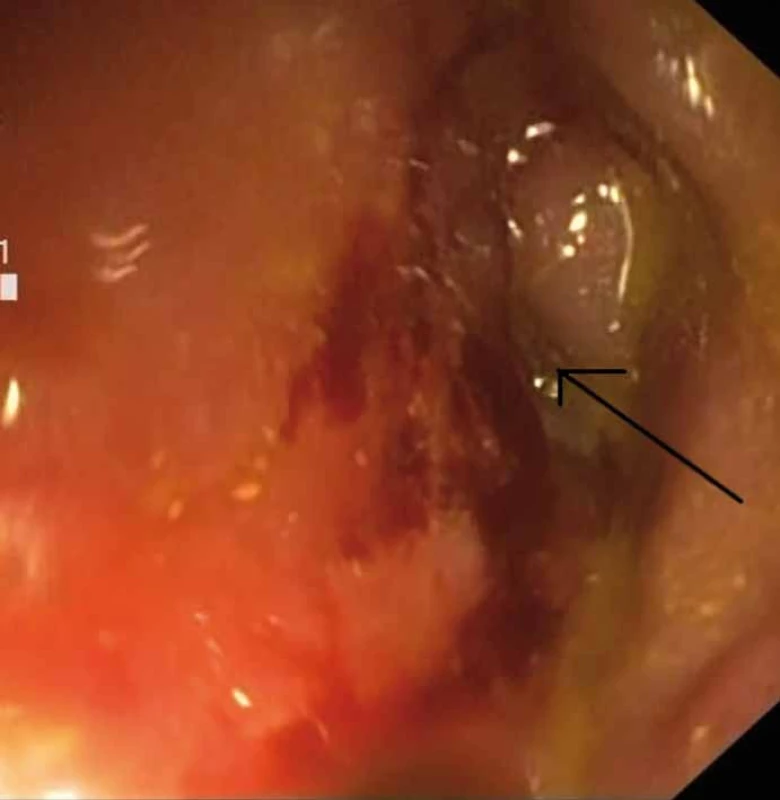
S ohledem na koloskopický nález, elevaci zánětlivých parametrů a absenci známek neprůchodnosti střevní byla zahájena komplexní terapie pacienta. Byla nasazena kombinovaná antibiotická terapie (metronidazol v kombinaci s ampicilinem + sulbaktamem), aminosalicyláty a parenterální výživa spolu se sippingem. Na této terapii došlo ke klinickému i laboratornímu (CRP 5 mg/ l) zlepšení stavu pacienta.
Při vyšetřování etiologie ulcerované stenózy kolon bylo provedeno CT vyšetření, kde bylo popsáno infiltrativní rozšíření stěny sigmoidea a aborální poloviny kolon descendens s prosakem parakolického tuku a lymfadenopatií (obr. 2 a 3).
Obr. 2. Stenóza střeva při CT zobrazení. Fig. 2. Stenosis of the bowel on the CT scan. 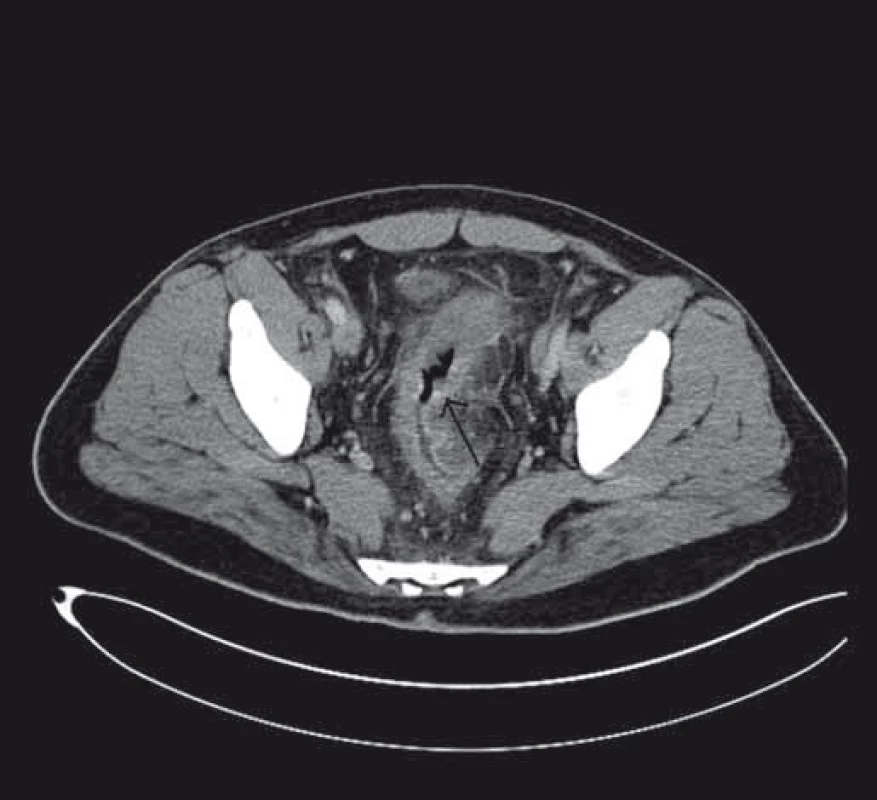
Obr. 3. Stenóza střeva s prosáknutím stěny při CT zobrazení. Fig. 3. Stenosis of the bowel with infiltration on the CT scan. 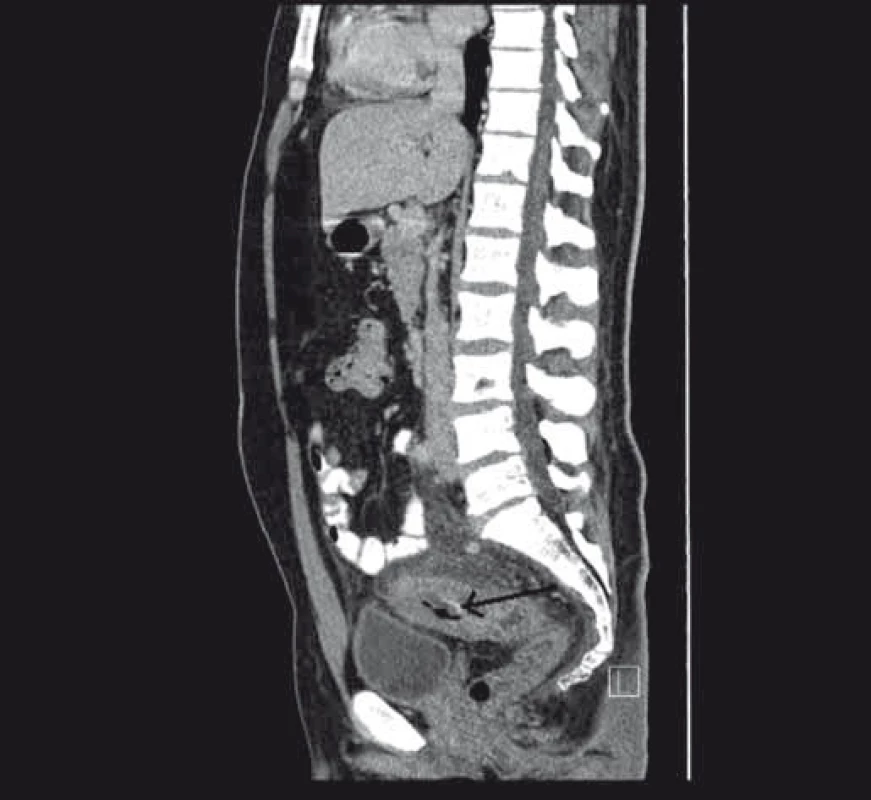
S odstupem dvou týdnů, kdy u pacienta zcela ustoupily klinické obtíže charakteru četných stolic a bolestí břicha, jsme opakovali nativní koloskopické vyšetření. I při tomto vyšetření byla přítomna ulcerovaná stenóza s lumen kolem 14 mm, ale již volně prostupná pro endoskop. Sliznice v distální části stenózy cirkulárně exulcerovaná v proximální části s kyprou sliznicí (obr. 4). Následně po řádné přípravě pacienta byla provedena totální koloskopie až do terminálního ilea, kde kromě již zmíněné stenózy (15–23 cm od anu) s ulceracemi a pseudopolypy byl normální slizniční nález až do terminálního ilea. Z odebraných biopsií nebyly opět verifikovány nádorové či zánětlivé změny charakteru IBD. I přes negativní výsledek imunologického vyšetření jsme nadále zvažovali primozáchyt Crohnovy nemoci (CD – Crohnʹs disease), a to zejména pro endoskopický nález a předchozí anamnézu pacienta. I když u pacienta na nastavené terapii došlo k částečné regresi stenózy, byl indikován k chirurgickému řešení stenózy, a to zejména proto, že provedenými vyšetřeními nebylo zcela možné vyloučit i možnost submukózně probíhajicího nádorového onemocnění.
Obr. 4. Stenóza střeva s regresí stenózy po dvou týdnech, s ulcerovanou spodinou. Fig. 4. Stenosis of the bowel with stenosis regression after two weeks, with ulceration. 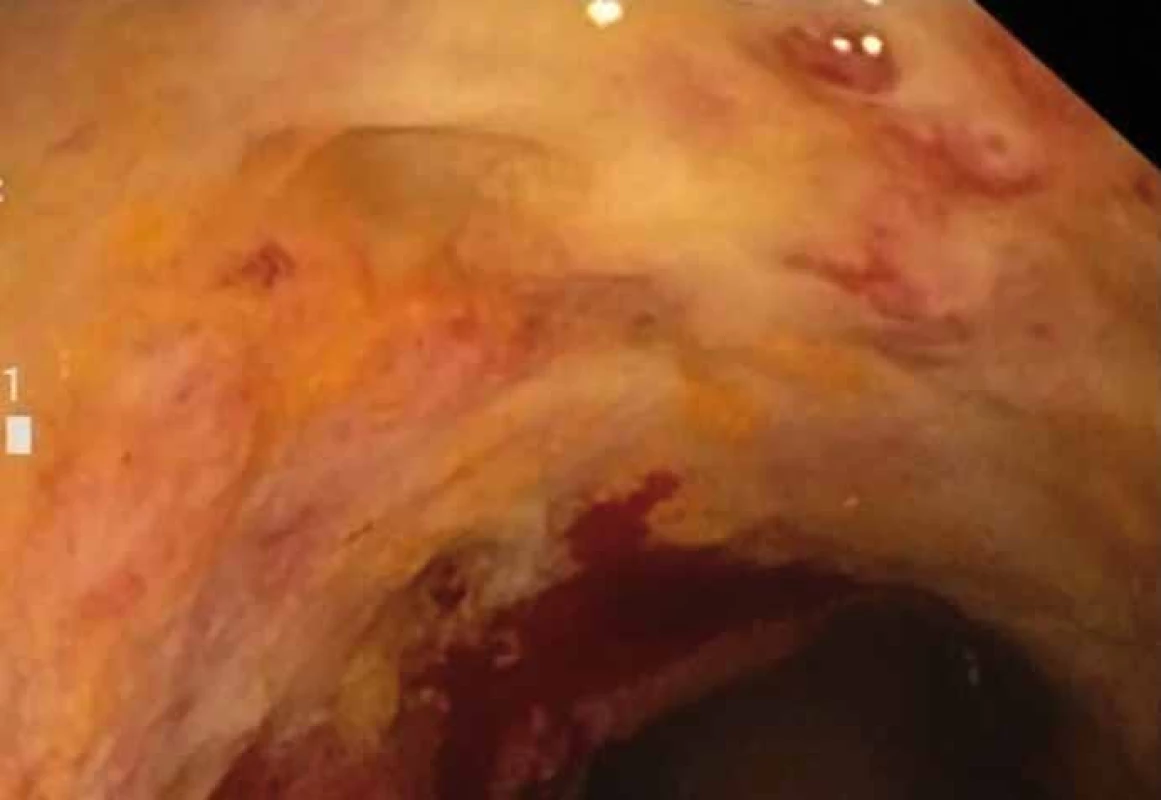
U pacienta byla v únoru 2014 provedena resekce sigmatu a rektosigmatu s anastomózou cirkulárním staplerem. Terén v průběhu výkonu byl dle popisu chirurga zvýšeně krvácivý se zánětlivým prosáknutím pánevního peritonea.
Při histologickém vyšetření byla v makroskopickém vyšetření resekátu patrna ulcerovaná stenóza délky 85 mm. Stěna střevní ve stenotickém segmentu měla na příčných lamelárních řezech fixovaného materiálu dobře odlišitelnou nerozšířenou svalovou vrstvu. Značně zesílená byla pouze vrstva subserózního tuku se steatocytonekrózami a hemoragiemi, nápadně početnější byly i dilatované cévy většího kalibru.
Mikroskopicky byla popsána v místě stenózy rozsáhlá ulcerace s drobnými rezidui těžce prokrvácené sliznice bez výraznějších známek zánětu, bez porušení architektoniky či výstelky krypt. Submukóza byla nahrazena silně cévnatou tkání vzhledu hemangiomu s početným nakupením dilatovaných cév převážně kapilárního charakteru, které neměly vzhled novotvořených cév. Ojediněle byla zastižena i céva s rekanalizovanou trombózou, ovšem bez známek vaskulitidy. V ojedinělých místech preparátu zasahovaly dilatované cévy mělce do lamina muscularis propria, která ve všech vzorcích zůstala zcela neporušená. V subserózní vrstvě kromě rozsáhlých hemoragií a steatocytonekróz byla nápadná přítomnost početnějších velkých arteriálních i venózních cévních pletení až varikózního charakteru, některé z nich zasahovaly mělce až do muscularis propria. Doprovodné zánětlivé změny byly spíše nevýrazné, akcentované pouze ve spodině ulcerace [1–3]. Sliznice mimo stenotický úsek byla pouze s nevýraznou chronickou zánětlivou infiltrací. Divertikly nebyly nalezeny (obr. 5 a 6).
Obr. 5. Atypické velké cévy v subseróze. Fig. 5. Atypical large vessels in subserosa. 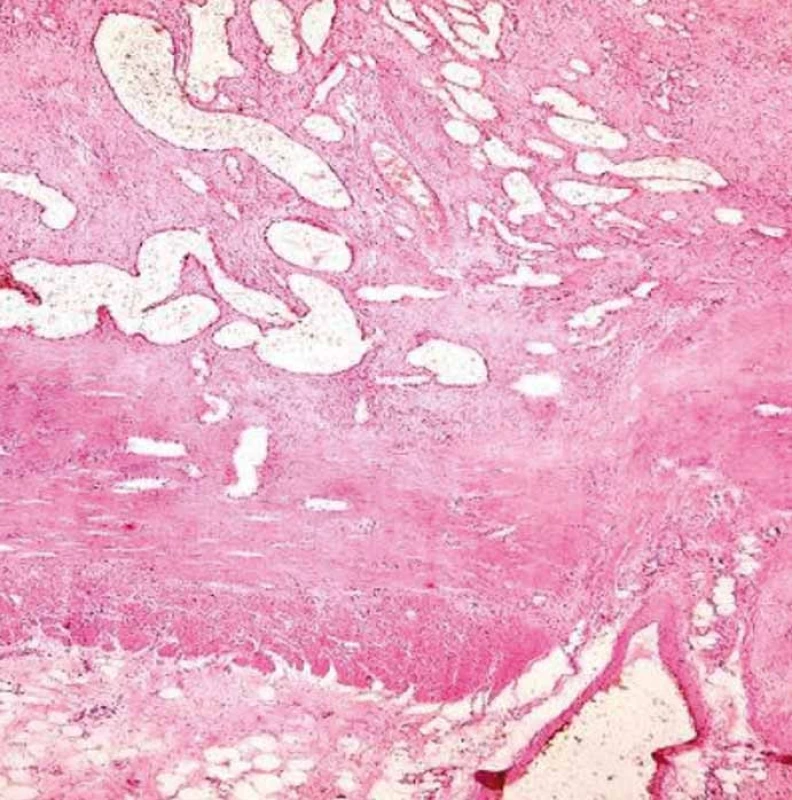
Obr. 6. Mnohočetné dilatované kapilární cévní prostory v submukóze. Fig. 6. Multiple dilated capillary vascular spaces in the submucosa. 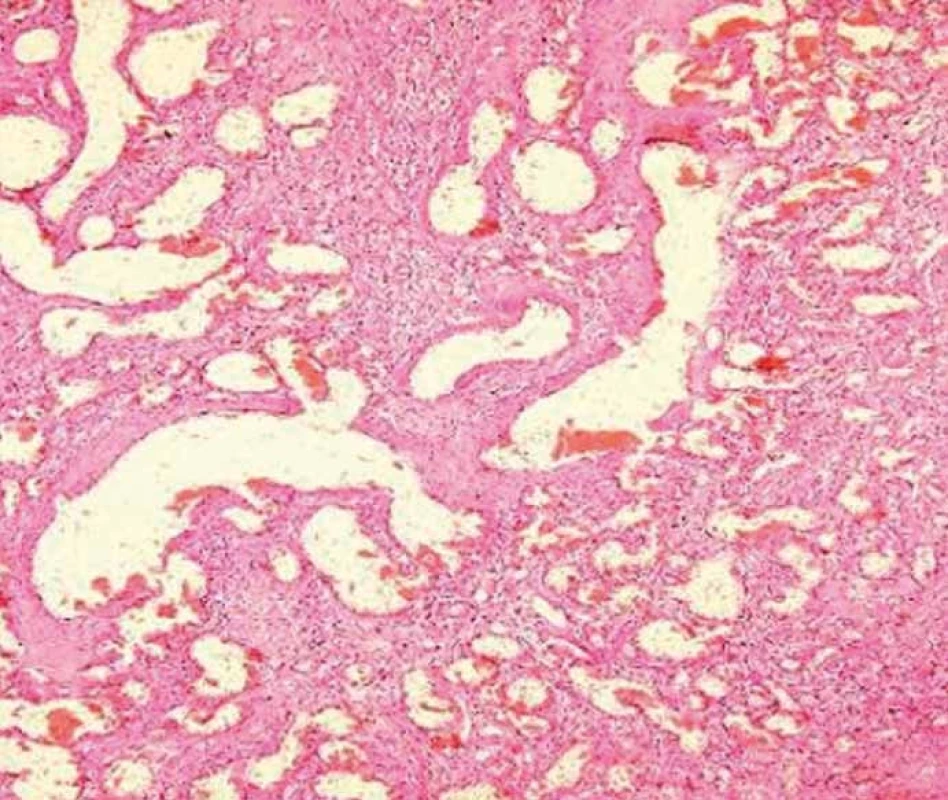
Po resekci sigmatu a rektosigmatu byla provedena s odstupem dvou měsíců kontrolní koloskopie se zcela přiměřeným slizničním nálezem.
Příčina stenózy z našich vyšetření objasněna nebyla. Pacient je ovšem i bez trvalé medikace v dobrém klinickém stavu a bude i nadále dispenzarizován na našem gastroenterologickém pracovišti.
Diskuze
Příčina izolované stenózy rektosigmatu v této kazuistice není jednoznačně objasněna.
Vzhledem k dostupným anamnestickým údajům a dosud provedeným vyšetřením inklinoval nález k diagnóze CD se stenózou v netypické lokalizaci i vzhledem k tomu, že u primozáchytu CD není stenóza zcela neobvyklá.
CD řadíme mezi základní zástupce IBD, pro které je typický relabující chronický průběh s výskytem střevních i mimostřevních komplikací. Lokální střevní komplikace můžeme rozdělit na akutní, které vznikají v důsledku vysoké aktivity zánětu, a dlouhodobé, které vznikají na podkladě chronického zánětlivého postižení střeva a následných reparačních změn. Akutní komplikace zahrnují toxické megakolon, akutní krvácení a perforaci tenkého nebo tlustého střeva. Mezi dlouhodobé komplikace patří vznik stenóz, píštělí a karcinomu. Stenózy střeva jsou komplikacemi i ulcerózní kolitidy (UC), u které se objevují až po mnohaletém trvání nemoci, kde reparativní proces vede k fibrotizaci stěny a vzniku stenóz. U CD je lze považovat za vlastní projev nemoci. K diagnóze možné CD nás v naší kazuistice vedlo několik typických aspektů tohoto onemocnění. Těmito aspekty byl věk pacienta – typický pro primozáchyt tohoto onemocnění – a dále náhlý vznik obtíží, klinický obraz pacienta a rovněž i endoskopický nález. Proti diagnóze CD byla zejména negativní imunologie, výše zmíněná atypická lokalizace stenózy a negativní histologický nález.
V rámci terapeutického řešení stenóz se k chirurgické léčbě přistupuje až po selhání konzervativní terapie. Chirurgické výkony dělíme dle časového hlediska na urgentní, akutní a elektivní výkony. Nejnovější metodou v terapii UC je „rekonstrukční proktokolektomie“. Jedná se o uměle vytvořenou anastomózu s uměle vytvořeným rezervoárem neboli pouchem. Chirurgická terapie u CD je složitější s tendencí minimalizovat rozsah resekčních výkonů, a předejít tak problémům souvisejícím se vznikem „krátkého střeva“.
I když s nasazením medikamentózní terapie došlo v našem případě k částečné regresi stenózy, chirurgické řešení jsme vzhledem k výše uvedeným okolnostem neodkládali. Histologický rozbor resekátu byl pro nás do značné míry překvapující vzhledem k absenci změn příznačných pro IBD, resp. CD.
Další zvažovanou etiologií stenózy kolon byla ischemie. Trávicí trubice je v porovnání s jinými orgány méně citlivá na tkáňovou hypoxii. Bohaté kolaterální řečiště chrání střevo před přechodnými epizodami nedostatečného prokrvení, ale prolongovaný snížený průtok splanchnickým řečištěm vede k vazokonstrikci v postižené oblasti a nakonec i ke snížení průtoku v kolaterálách. Kritickými místy ke vzniku ischemie jsou proto rozhraní mezi velkými cévami, a to terminální větve arteria mesenterica superior zásobující lienální ohbí a terminální větvě arteria mesenterica inferior zásobující oblast rektosigmoidea. Ke vzniku symptomatologie rezultující z ischemie dochází pouze v případech pokročilého postižení cévního řečiště.
Střevní ischemie je způsobena snížením průtoku v důsledku akutního tepenného uzávěru, venózní trombózou nebo hypoperfuzí mezenteriálního řečiště. K akutní ischemii tedy dochází v důsledku neokluzivní nebo okluzivní obstrukce arteriálního nebo žilního řečiště. V případě tepenného zásobení se jedná o akutní trombózu (u pacientů s anamnézou chronické střevní ischemie, u traumat, infekcí, disekce aorty) nebo embolii (z levé srdeční síně nebo levé komory, srdečních chlopní nebo proximální aorty) nejčastěji postihující povodí arteria mesenterica superior. V případě žilní trombózy se jedná o obstrukci výtokového traktu zahrnující horní i dolní mezenterickou žílu a také splenickou a portální vénu. Pečlivé prozkoumání jak osobní, tak rodinné anamnézy pacienta je důležité. Historie předchozí embolické příhody je přibližně přítomna až u 1/ 3 pacientů s akutní mezenteriální ischemií na podkladě embolizace a anamnéza hluboké žilní trombózy nebo plicní embolie je přítomna přibližně u 1/ 2 pacientů s akutní mezenteriální žilní trombózou [4–6].
Neokluzivní ischemie je důsledkem stavů spojených s nízkým průtokem danou oblastí obvykle kvůli vazokonstrikci z nízkého srdečního výdeje nebo při užívání vazopresorů.
Ischemie tlustého střeva je nejběžnější formou střevní ischemie a vytváří celé spektrum chorobných stavů, kterými jsou reverzibilní kolopatie, tranzientní kolitida, chronická kolitida, rozvoj stenóz a gangrény a také fulminantní kolitida. Ischemie tlustého střeva je často pozorována po kardiochirurgickém výkonu nebo ve spojení se systémovou chorobou organizmu (např. vaskulitidou). Většina pacientů nemá specifický spouštěcí moment. Stenóza střeva vzniklá po ischemii je obvykle asymptomatická nebo dokonce v průběhu měsíců sama odezní. Chirurgická intervence je indikována pouze v případě, že je stenóza symptomatická, resekce postižené části je obvykle plně kurativní. Opakování ischemické epizody není běžné.
Nejčastějším symptomem ischemie střeva je bolest, u které začátek a průběh závisí na délce trvání okluze a efektivitě kolaterálního řečiště [7,8]. U akutní ischemie je typický „nepoměr“ mezi chudým nálezem při fyzikálním vyšetření pacienta a náhlou intenzivní bolestí. U chronické střevní ischemie se bolest běžně objevuje po jídle, kdy není možnost zvýšení střevního průtoku k uspokojení postprandiální poptávky.
K onemocněním splanchnického cévního řečiště se řadí celá řada chorob odlišných jak etiologicky, tak patogeneticky a klinickým významem. Mezi další cévní nemocnění patří vývojové cévní malformace – angiodysplazie, angiomatóza, arteriovenózní aneuryzmata a hemangiomy. Jsou v drtivé většině klinicky němé nebo se manifestují chronickými ztrátami krve do trávicí trubice s následným vznikem sideropenické anémie, výjimečně mohou být příčinou masivního krvácení do trávicí trubice [9,10]. V tlustém střevě je jejich výskyt nejčastější. Typickou lokalizací je cékum či ascendentní část tračníku a rektum.
Hemangiomy mohou postihovat kteroukoli vrstvu stěny střevní, nejčastěji sliznici či submukózu. Často jsou klinicky němé, kromě enteroragií se však mohou projevovat i vznikem stenóz, v extrémních případech i masivní hemoragií či perforací střeva. Histopatologicky jde o hemangiomy kapilární a kapilárně-venózní, méně často o hemangiomy kavernózní. V resekátu našeho pacienta byly nalezeny bohaté atypické cévní struktury, hemoragie a steatocytonekrózy, bez dominantních zánětlivých změn. Tento nález byl omezen pouze na oblast stenózy.
V diferenciální diagnostice byl vzhledem k výše uvedeným informacím zvažován z patologicko-anatomického hlediska i hemangiom stěny střevní nebo vrozená cévní anomálie [11–13].
Úvahu tímto směrem podporuje i chirurgův údaj o zvýšeně krvácivém operačním terénu. Nález cévní anomálie nemůžeme zcela vyvrátit. Endoskopický nález zbylé části střeva je bez patrné slizniční anomálie, proto je tato možnost méně pravděpodobná.
V souvislosti s těmito závěry lze tedy v našem případě uvažovat o proběhlé déletrvající atace ischemie kolon s vytvořením cévních kolaterál imponujících jako atypické cévní zásobení. Vznik již významné stenózy vedl ke vzniku výše zmíněné symptomatologie. Také je nutno brát v úvahu WPW v anamnéze pacienta, jelikož embolizace do cévního řečiště může být spojena se srdeční arytmií, valvulárními onemocněními nebo špatnou srdeční funkcí, která vede k následné hypoperfuzi. Nicméně toto v našem případě příliš nepodporuje fakt, že pacient je stran kardiálního onemocnění dlouhodobě bez záchytu arytmií nebo jiné kardiální dysfunkce, jejichž delší časové trvání je nezbytné pro vznik tak významné ischemie v lokalizaci, která předpokládá dobré cévní zásobení.
V rámci dispenzarizace bylo provedeno kontrolní koloskopické vyšetření, které prokázalo přiměřený postresekční nález. Pokud šlo o ischemické postižení střeva, mělo by být chirurgické řešení definitivní kurabilní metodou a pravděpodobnost recidivy bude minimální.
Závěr
Jak bylo zmíněno, etiologie stenózy střeva je pestrá. I když etiologie nebyla v případě pacienta v této kazuistice objasněna, domníváme se, že nejpravděpodobnější byla trombóza segmentární větvě mezenteriální žíly s následnou hemoragickou transmurální infarzací stěny střeva a její postupnou regresí.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 29. 9. 2015
Přijato: 3. 11. 2015
MU Dr. Marta Horvatová
Interní klinika 2. LF UK a FN v Motole
V Úvalu 84
150 06 Praha 5
m.horvatova@gmail.com
Zdroje
1. Fenoglio-Preiser CM, Noffsinger AE, Stemmermann GN et al. Gastrointestinal pathology: an atlas and text. Philadelphia: Lippincott Williams and Wilkins 1999 : 1203–1205.
2. Fletcher CD. Diagnostic histopathology of tumors. Churchill Livingstone: Boston 2007 : 383.
3.Weidner N, Cote RJ, Suster S et al. Modern surgical pathology. 2nd ed. Philadelphia: Saunders, Elsevier 2003 : 797–798.
4. Sabanathan S, Nag SB. Angiodysplasia of the colon: a post-mortem study. J R Coll Surg Edinb 1982; 27(5): 285–291.
5. Kurland B, Brandt LJ, Delany HM. Diag-nostic tests for intestinal ischemia. Surg Clin North Am 1992; 72(1): 85–105.
6. Moawad J, Gewertz BL. Chronic mesenteric ischemia: clinical presentation and diagnosis. Surg Clin North Am 1997; 77(2): 357–369.
7. Higgins PD, Davis KJ, Laine L, Systematic rewiew: the epidemiology of ischemic colitis. Aliment Pharmacol Ther 2004; 19(7): 729–738.
8. Jan YT, Yang FS. Phlebosclerotic colitis. J Am Coll Surg 2008; 207(5): 785. doi: 10.1016/ j.jamcollsurg.2008.04.023.
9. Feuestadt P, Brandt LJ. Colon ischemia: recent insights and advances. Curr Gastroenterol Rep 2010; 12(5): 383–390. doi: 10.1007/ s11894-010-0127-y.
10.Walker TG. Mesenteric vasculature and collateral pathways. Semin Intervent Radiol 2009; 26(3): 167–174. doi: 10.1055/ s-0029-1225663.
11. Mařatka Z. Gastroenterologie. Praha: Karolinum 1999 : 447–458.
12. Amitrano L, Brancaccio V, Guardascione MA et al. High prevalence of thrombophilic genotypes in patients with acute mesenteric vein thrombosis. Am J Gastroenterol 2001; 96(1): 146–149.
13. Fisher DF Jr, Fry WJ. Collateral mesenteric circulation. Surg Gynecol Obstet 1987; 164(5): 487–492.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článek Lymfom imitující GISTČlánek Správná odpověď na kvíz
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2016 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Digestivní endoskopie a endoterapie
- Diferenciální diagnostika artralgií u Crohnovy nemoci vyžaduje komplexní přístup a někdy vede k překvapujícímu výsledku
- Renesance cholangiopankreatoskopie a nové možnosti intraduktální endoskopické terapie
- Terapeutická endosonografia – súčasné postavenie
- Endoskopické řešení volvulu sigmatu
- Neuroendokrinní nádory v gastroenterologické praxi
- První endoskopická submukózní resekce subepiteliálního nádoru (GIST) jícnu v ČR
- Lymfom imitující GIST
- Stenóza tlustého střeva neobjasněné etiologie
- Těžký (komplikovaný) průběh virové hepatitidy A v Cotonou (Benin) u nedostatečně očkovaného pacienta španělského původu
- Využití panelu somatických genových mutací a amplifikací pro odhad prognózy pacientů s karcinomem žaludku
- Doporučené postupy chirurgické léčby pacientů s idiopatickými střevními záněty – 3. část: ulcerózní kolitida, indikace k operaci
- SOUTĚŽ O DVĚ NEJLEPŠÍ PŮVODNÍ PRÁCE 2016
- The 38th Czech and Slovak Endoscopic Days
- Vyhlášení soutěže o nejlepší kazuistiku 2015
- 15th Czech-Slovak IBD symposium and IBD work ing days, Hořovice 2016
- Přemysl Falt: Jeseniovu cenu beru jako ocenění práce celého týmu
- Výběr z mezinárodních časopisů
- Správná odpověď na kvíz
- Kreditovaný autodidaktický test: digestivní endoskopie
- Mutaflor® – Escherichia coli (Nissle 1917), sérotyp O6:K5:H1 – nejlépe prozkoumané probiotikum současnosti
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Stenóza tlustého střeva neobjasněné etiologie
- Mutaflor® – Escherichia coli (Nissle 1917), sérotyp O6:K5:H1 – nejlépe prozkoumané probiotikum současnosti
- Endoskopické řešení volvulu sigmatu
- Neuroendokrinní nádory v gastroenterologické praxi
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



