-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Význam neuropaliativní péče pro zlepšení kvality života pacientů s progresivním neurologickým onemocněním – intervenční studie
Effect of a neuropalliative care intervention on quality of life in patients with progressive neurological disease – interventional study
Aim: The aim of the research was to find out the importance of neuropalliative care for improving the quality of life, burden of symptoms and satisfaction with care of patients with progressive neurological disease in an advanced stage of the disease and their family members.
Patients and methods: The sample consisted of 48 patients with progressive neurological disease and 41 family members. The Czech questionnaire Quality of Life of Patients with Progressive Neurological Disease (PNDQoL) was used for data collection. It contains a symptomatic scale (11 items), a functional scale (32 items; 4 domains) and a questionnaire for satisfaction evaluation. Patients and family members completed questionnaires before the intervention and 2–3 months after it.
Results: The first measurement did not establish statistically significant differences in the individual domains of quality of life either in patients or family members included in the intervention and control group. Repeated measurement after the intervention showed differences in all domains of quality of life in patients (P = 0.001–0.043), in the sample of family members only in the domains of activities of daily living (P = 0.039), social functioning (P = 0.031), spiritual domain (P = 0.047) and in the assessment of overall health (P = 0.029) and overall quality of life (P = 0.025).
Conclusion: The provision of neuropalliative care to patients with progressive neurological disease in an advanced stage of the disease led to the maintenance and slight improvement of their quality of life and symptom burden. However, the quality of life in patients with routine care has become worse.
Keywords:
Quality of life – palliative care – symptom burden – subjective assessment
Autori: R. Bužgová 1; R. Kozáková 1; M. Bar 2; M. Škutová 1,2; P. Ressner 2; P. Bártová 2; J. Horáková 2
Pôsobisko autorov: Ústav ošetřovatelství a porodní asistence, LF OU, Ostrava 1; Neurologická klinika FN Ostrava 2
Vyšlo v časopise: Cesk Slov Neurol N 2020; 83/116(3): 291-297
Kategória: Původní práce
doi: https://doi.org/10.14735/amcsnn2020291Súhrn
Cíl: Cílem výzkumu bylo zjistit význam neuropaliativní péče pro zlepšení kvality života, zátěže symptomů a spokojenosti s péčí u pacientů s progresivním neurologickým onemocněním v pokročilé fázi nemoci a jejich rodinných příslušníků.
Soubor a metodika: Výzkumný soubor tvořilo 48 pacientů s progresivním neurologickým onemocněním a 41 rodinných příslušníků. Pro sběr dat byl použit český dotazník Kvalita života pacientů s progresivním neurologickým onemocněním (Quality of Life of Patients with Progressive Neurological Disease; PNDQoL), který obsahuje symptomatickou (11 položek) i funkční škálu (32 položek; 4 domény) a dotazník pro hodnocení spokojenosti. Pacienti i rodinní příslušníci vyplňovali dotazníky před intervencí a následně 2–3 měsíce po intervenci.
Výsledky: Při prvním měření nebyly zjištěny statisticky významné rozdíly v jednotlivých doménách kvality života u pacientů ani rodinných příslušníků zařazených do intervenčního a kontrolního souboru. Při opakovaném měření po poskytnuté intervenci byly zjištěny rozdíly ve všech doménách kvality života u pacientů (p = 0,001–0,043). V souboru rodinných příslušníků pouze v doménách běžné denní aktivity (p = 0,039), sociální fungování (p = 0,031), duchovní oblast (p = 0,047) a v hodnocení celkového zdraví (p = 0,029) a celkové kvality života (p = 0,025).
Závěr: Poskytnutí neuropaliativní péče pacientům s progresivním neurologickým onemocněním v pokročilé fázi nemoci vedlo k udržení a mírnému zlepšení jejich kvality života a symptomové zátěže. Naopak u pacientů s běžnou péčí došlo ke zhoršení kvality života.
Klíčová slova:
kvalita života – paliativní péče – symptomová zátěž – subjektivní hodnocení
Úvod
Přes rozvoj vědeckých poznatků v oboru neurologie a molekulární biologie a významný posun v léčbě u pacientů s progresivním neurologickým onemocněním (PNO) je stále mnoho léčebných postupů (zejména u pacientů s onemocněním motoneuronu, Parkinsonovou nemocí, roztroušenou sklerózou či jinými neurodegenerativními nemocemi) paliativních, nikoli kurativních. Jedná se o léčbu zaměřenou na redukci symptomů, zvyšování kvality života a v některých případech také na prodloužení života [1]. Evropská federace neurologických společností (EFNS) doporučuje v rámci klíčových neurologických standardů, aby všem pacientům s PNO byla poskytována multidisciplinární péče a byl zajištěn přístup nejen k obecné, ale také ke specializované paliativní péči [2].
Světová zdravotnická organizace definuje paliativní péči jako přístup zlepšující kvalitu života pacientů a jejich rodin, kteří čelí problémům spojeným s život ohrožující nemocí, a to prostřednictvím předcházení a zmírňování utrpení pomocí včasného zjištění, vyhodnocení a řešení bolesti a dalších fyzických, psychosociálních a duchovních potíží [3]. Bylo popsáno několik modelů paliativní péče, jako jsou tradiční model (přechod z kurativní na paliativní léčbu), včasná paliativní péče (nevylučuje souběh kurativní a paliativní péče; postupně vzrůstající paliativní péče dle progrese nemoci) a dynamický model, který se jeví u neurologických pacientů jako nejvhodnější [4]. V dynamickém modelu jsou služby specializované paliativní péče poskytovány dle spouštěcích bodů (tzv. trigger points), tj. v přerušovaných epizodách dle potřeby pacienta.
Neuropaliativní péče může být poskytována ve třech fázích dle progrese nemoci: 1. podpůrná péče a komplexní rehabilitace (Palliative Performance Scale; PPS: 70–50); 2. neuropaliativní rehabilitace (PPS: 50–40); a 3. péče na konci života (PPS < 40) [5–8]. Cílem všech fází neuropaliativní péče by mělo být dosažení optimální kvality života pacienta i jeho rodiny [9]. V této souvislosti hovoříme o kvalitě života ovlivněné zdravím (health related quality of life), kdy těžiště zkoumání je posunuto do oblasti psychosomatického a fyzického zdraví. Jedná se o subjektivní pocit životní pohody, který je asociován s nemocí či úrazem, léčbou a jejími vedlejšími účinky [10,11]. U pacientů s PNO je sledování subjektivního vnímání dopadu nemoci a léčby na denní aktivity pacienta, jeho schopnost sebeobsluhy, prožívání emocí, sociálních vztahů či míru úzkosti, napětí a deprese velmi důležité pro hodnocení kvality poskytované péče.
Nebylo provedeno mnoho studií, které by zjišťovaly přínos neuropaliativní péče na kvalitu života a redukci zátěže ze symptomů. Několik zahraničních studií prokázalo zlepšení kvality života, snížení bolesti, dušnosti, poruch spánku a střevních příznaků po zavedení paliativní péče u pacientů s amyotrofickou laterární sklerózou [12,13], roztroušenou sklerózou [14], Parkinsonovou nemocí [15], neurodegenerativními nemocemi [16] nebo ke snížení zátěže rodinných pečujících [14]. Jedna randomizovaná studie potvrdila finanční efektivnost při včasném zahájení paliativní péče u pacientů s roztroušenou sklerózou [17].
Cílem našeho výzkumu bylo zjistit efekt neuropaliativní péče u pacientů s PNO na kvalitu života, zátěž symptomů a spokojenost s péčí u pacientů i rodinných příslušníků.
Soubor a metodika
Soubor
Výzkumný soubor tvořilo 89 participantů, a to 48 pacientů s PNO léčených ve Fakultní nemocnici Ostrava a 41 jejich rodinných příslušníků, kteří splnili tato kritéria:
- soubor pacientů – pacient s vybraným PNO (roztroušená skleróza, Parkinsonova nemoc, atypický parkinsonizmus, amyotrofická laterární skleróza); věk >18 let; PPS ≤ 70 bodů; (Mini-Mental State Examination (MMSE) ≥ 24 bodů; souhlas se spoluprací;
- soubor rodinných příslušníků – pečující rodinný příslušník poskytující pacientovi zařazenému do studie podporu, věk > 18 let; souhlas se spoluprací.
U sedmi pacientů rodinní příslušníci nesouhlasili se zařazením do studie.
Intervence
Byla provedena intervenční kontrolovaná studie. Poskytnutou intervencí byla paliativní péče formou péče multidisciplinárního paliativního týmu. Pacienti splňující uvedená kritéria byli kontaktováni v neurologické ambulanci při kontrole. Po zařazení do studie byli pacienti rozřazeni náhodně do intervenční a kontrolní skupiny dle konečné číslice rodného čísla (sudé/liché). Zařazení provedl ošetřující lékař. Ošetřující lékař zhodnotil funkční škály (Expanded Disability Status Scale [EDSS] [18] u pacientů s roztroušenou sklerózou; ALS Functioning Rating Scale u pacientů s amyotrofickou laterální sklerózou [19]; Schwabovu a Englandovu škálu každodenních činností u pacientů s Parkinsonovou nemocí [20]; a též u všech pacientů PPS [21] Activity Daily Living [ADL] [22]). Dále byli pacienti i rodinní příslušníci požádáni o vyplnění dotazníku pro hodnocení kvality života. Následně koordinátor studie kontaktoval pacienty v intervenční skupině a nabídl jim poskytnutí péče multidisciplinárního paliativního týmu (lékař, sestra, sociální pracovník, psycholog, duchovní, fyzioterapeut, logoped a ergoterapeut). Dle potřeb pacienta byla poskytnuta intervence formou individuální konzultace s vybranými odborníky, které se mohl dle zájmu účastnit také rodinný příslušník. Délka jedné konzultace byla 45 min. Konzultace byly poskytnuty v ambulanci nebo v domácím prostředí klienta. Pacientům v kontrolní skupině byla poskytnuta běžná péče. Následná kontrola u neurologa byla provedena po 2–3 měsících, kdy byli pacienti i rodinní příslušníci znovu požádáni o vyplnění dotazníku pro hodnocení kvality života a dotazníku zjišťující spokojenost s péčí.
Sběr dat
Pro hodnocení kvality života jsme použili český dotazník Quality of Life of Patients with Progressive Neurological Disease (PNDQoL) [23] – verze pro pacienty i rodinné příslušníky, který obsahuje symptomatickou (11 položek) a funkční škálu (32 položek), hodnocení celkového zdraví (1 položka) a celkové kvality života (1 položka).
Symptomatická škála verze pro pacienty zahrnuje hodnocení 11 symptomů (bolest, únava, ospalost, dušnost, třes, ztuhlost, křeče, polykání, slinění, vyprazdňování, močení) v rozpětí od 0 (žádný) do 10 (nejhorší); verze pro rodinné příslušníky 10 fyzických problémů (bolest, únava, poruchy spánku, bušení srdce, dušnost, potíže s příjmem potravy, nevolnost, kožní potíže, sexuální potíže, potíže s vyprazdňování) v rozpětí od 0 (vůbec) do 10 (velmi). Celkové skóre symptomatické škály se pohybuje v rozpětí 0–110 bodů (u pacientů) a 0–100 bodů (u rodinných příslušníků). Vyšší číslo znamená vyšší symptomovou zátěž.
Funkční škála kvality života je rozdělena do 4 domén (běžné denní aktivity, psychický stav, sociální fungování, duchovní oblast), každá doména obsahuje 8 položek. Škála jednotlivých položek se pohybuje na 5bodové Likertově škále v rozpětí 0 (vůbec) – velmi často (4). Doménové skóre se pohybuje v intervalu 0–100. Vyšší číslo znamená větší zátěž, tedy horší kvalitu života v dané oblasti. Vyhodnocení čtvrté domény „duchovní oblast“ je rozděleno na dvě části: 4a nereligiózní a 4b religiózní.
Celkové zdraví a celková kvalita života jsou hodnoceny jednou položkou na 10bodové škále v rozpětí od 1 (velmi špatné) do 10 (vynikající).
Pro hodnocení spokojenosti s poskytovanou péčí byl vytvořen dotazník obsahující 21 položek sdružených do pěti oblastí (celková spokojenost, vztah s lékaři, spokojenost s péčí zdravotnických pracovníků, management nemoci, komunikace a rozhodování). Odpovědi na jednotlivé položky byly kategorizovány na 5bodové Likertově škále v rozpětí 1 (vůbec ne) – maximálně (5). Jednotlivé oblasti jsou vyhodnoceny jako doménové skóre 20–100. Vyšší číslo znamená vyšší spokojenost v dané oblasti.
Analýza dat
Normalita rozložení dat byla testována Shapir-Wilkovým testem. Data jsou popsána pomocí deskriptivní statistiky – aritmetický průměr, směrodatná odchylka, relativní a absolutní četnost. Pro hodnocení rozdílů mezi skupinami byl použit neparametrický Wilcoxonův párový i nepárový test. Statistická významnost byla testována na hladině významnosti p < 0,05. Data byla analyzována pomocí softwaru SPSS v. 24.0 (IBM, Armonk, NY, USA).
Výsledky
Sociodemografická charakteristika souboru
Výzkumu se zúčastnilo celkem 48 pacientů (22 v intervenční a 26 v kontrolní skupině) a 41 rodinných příslušníků (17 v intervenční a 24 v kontrolní skupině). Rodinní příslušníci byli nejčastěji partneři (manžel/ka, nesezdané soužití) nemocného (53,7 %), dále děti (31,7 %) nebo rodiče (14,6 %). Sociografické složení souboru je uvedeno v tab. 1.
Tab. 1. Sociodemografická charakteristika souboru. 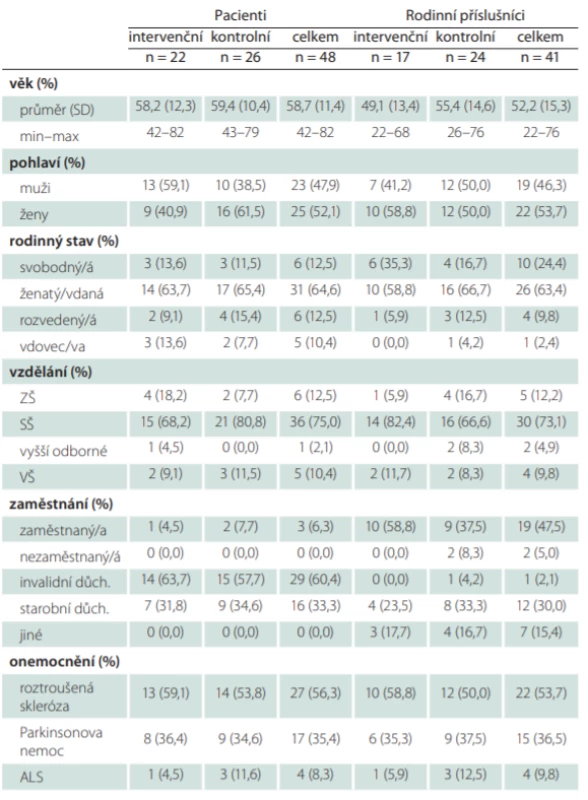
ALS – amyotrofická laterální skleróza; n – počet; SD – směrodatná odchylka; SŠ – střední škola; VŠ – vysoká škola; ZŠ – základní škola Hodnocení funkčního stavu pacientů
Funkční stav pacientů byl hodnocen pomocí PPS skóre a ADL. Celkové průměrné PPS skóre v prvním měření bylo zjištěno 54,1 (s = 9,1; min–max: 30–70), v druhém měření 52,9 (s = 9,1; min–max: 30–70). Průměrné hodnocení všedních denních činností (ADL) bylo zjištěno v prvním měření 75,1 (s = 18,4; min–max: 15–100), v druhém měření 74,1 (s = 19,5; min–max: 5–100). Hodnocení pacientů v intervenčním a kontrolním souboru jsou uvedena v tab. 2. Nebyly zjištěny statisticky významné rozdíly v hodnocení intervenční a kontrolní skupiny.
Tab. 2. Hodnocení funkčního stavu pacientů. 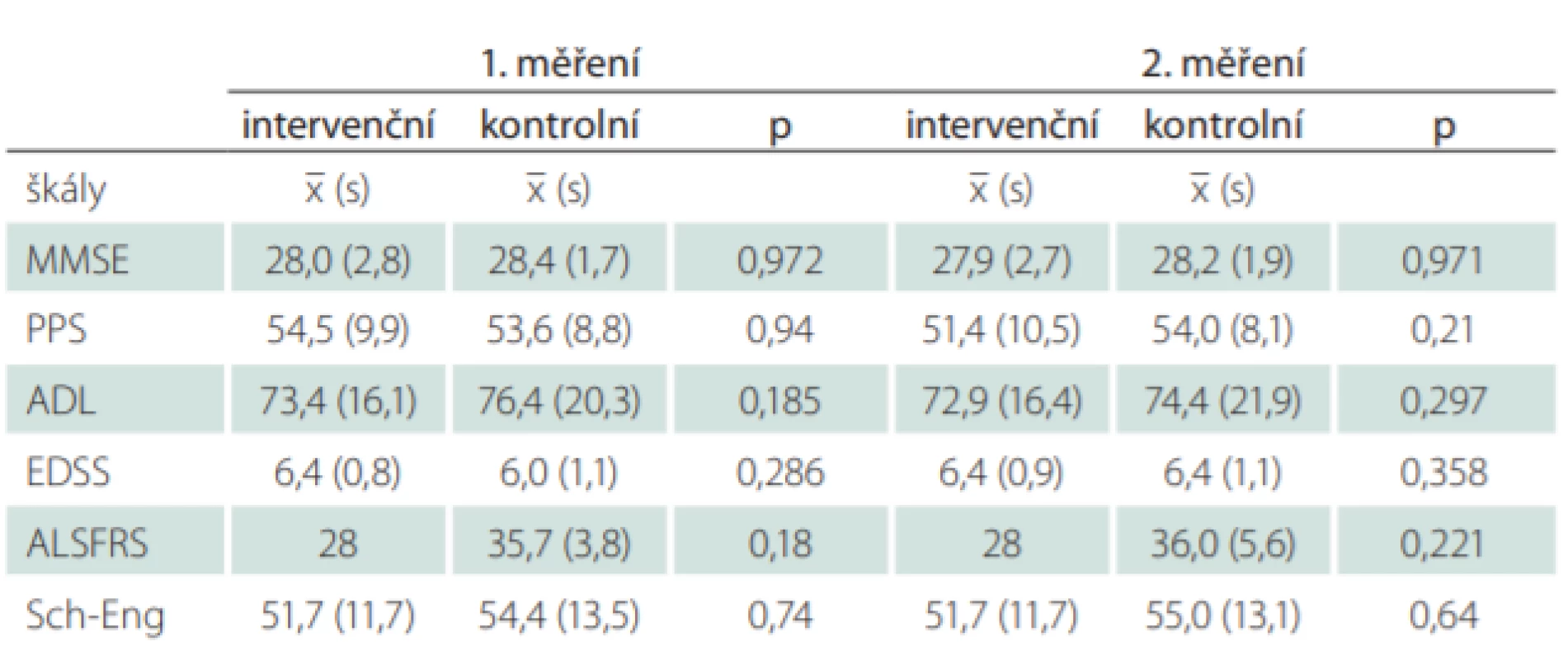
ADL – Activity Daily Living; ALSFRS – ALS functioning rating scale; EDSS – Expanded Disability Status Scale; MMSE – Mimi Mental State Exam; PPS – Palliative Performance Scale; Sch-Eng – Schwabova a Englandova škála Hodnocení rozdílu v kvalitě života mezi intervenční a kontrolní skupinou
Nejdříve jsme hodnotili rozdíl mezi intervenční a kontrolní skupinou u prvního i druhého měření. V prvním měření před intervencí nebyly zjištěny žádné statisticky významné rozdíly v hodnocení jednotlivých domén kvality života ani samostatných položek hodnocení celkové kvality života a celkového zdraví (tab. 3) u pacientů i rodinných příslušníků zařazených do intervenčního a kontrolního souboru. Při opakovaném měření byl zjištěn v souboru pacientů z intervenční skupiny statisticky významný rozdíl ve všech sledovaných parametrech. Pacienti uvedli nižší skóre v symptomatické i ve všech doménách funkční škály (tj. lepší kvalitu života). Největší rozdíl byl zjištěn v doménách 1 (běžné denní aktivity) a 3 (sociální fungování). Statisticky významný rozdíl byl zjištěn také v hodnocení celkového zdraví (p = 0,041) a kvality života (p = 0,038), kdy pacienti v intervenčním souboru uvedli vyšší skóre. V souboru rodinných příslušníků byl zjištěn statisticky významný rozdíl (lepší kvalita života) pouze v doménách běžné denní aktivity (p = 0,039), sociální fungování (p = 0,031), duchovní oblast nereligiózní (p = 0,047), dále v celkovém hodnocení zdraví (p = 0,029) a kvality života (p = 0,025).
Tab. 3. Porovnání rozdílu v hodnocení jednotlivých domén kvality života u pacientů i rodinných příslušníků zařazených do intervenčního a kontrolního souboru v prvním a druhém měření. 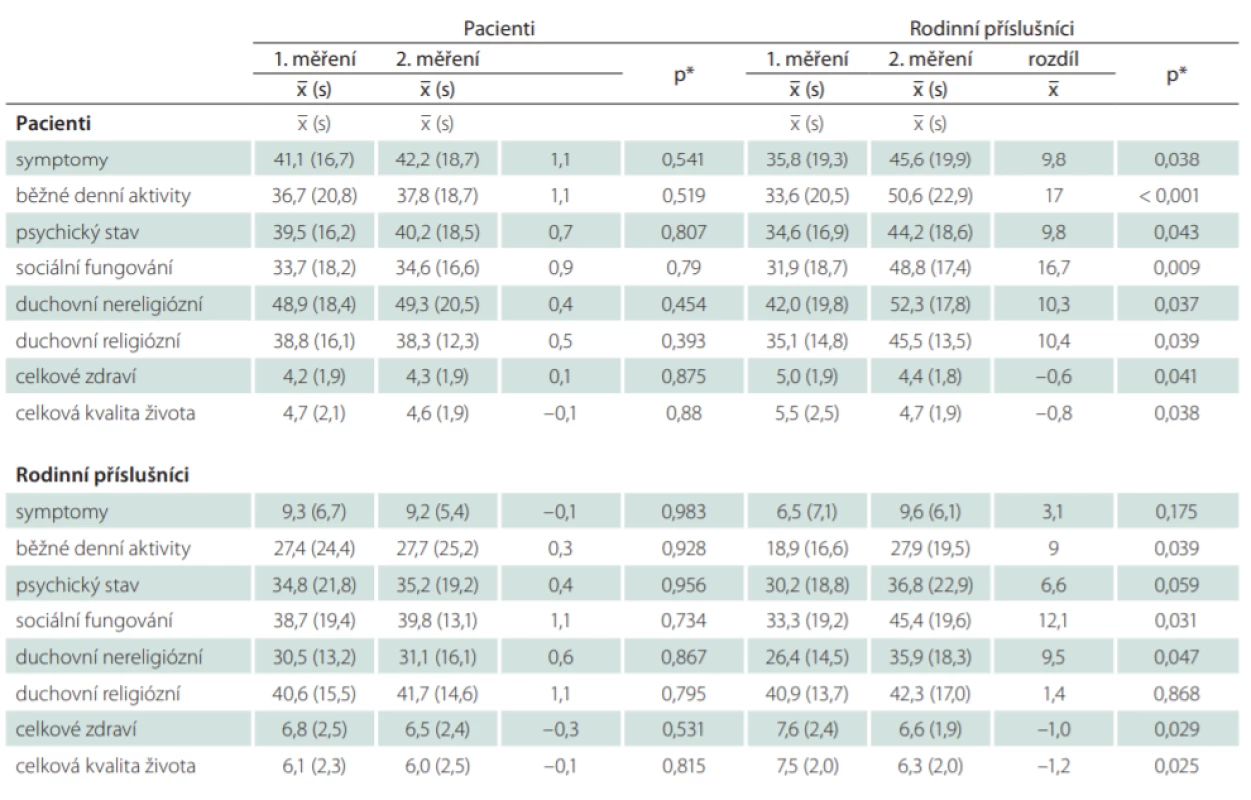
*Wilcoxonův nepárový test
n – početHodnocení rozdílu v kvalitě života mezi prvním a druhým měřením
Dále jsme hodnotili rozdíl mezi prvním a druhým měřením u intervenční i kontrolní skupiny (tab. 4). U pacientů v intervenční skupině bylo zjištěno nižší skóre (lepší kvalita života) v symptomatické i ve všech doménách funkční škály. Statisticky významný rozdíl byl však zjištěn pouze v doméně duchovní oblast nereligiózní (p = 0,050) a také v celkovém hodnocení kvality života (p = 0,042) a zdraví (p = 0,031). Naopak u pacientů v kontrolním souboru došlo ke zvýšení skóre symptomatické škály i všech domén funkční škály (zhoršení kvality života), zejména v doméně běžné denní aktivity (p = 0,018), sociální fungování (p = 0,003) a duchovní oblast religiózní (p = 0,049). Podobné výsledky byly zjištěny také v souboru rodinných příslušníků (tab. 4).
Tab. 4. Porovnání rozdílu v hodnocení jednotlivých domén kvality života při prvním a druhém měření u pacientů i rodinných příslušníků zařazených do intervenčního a kontrolního souboru. 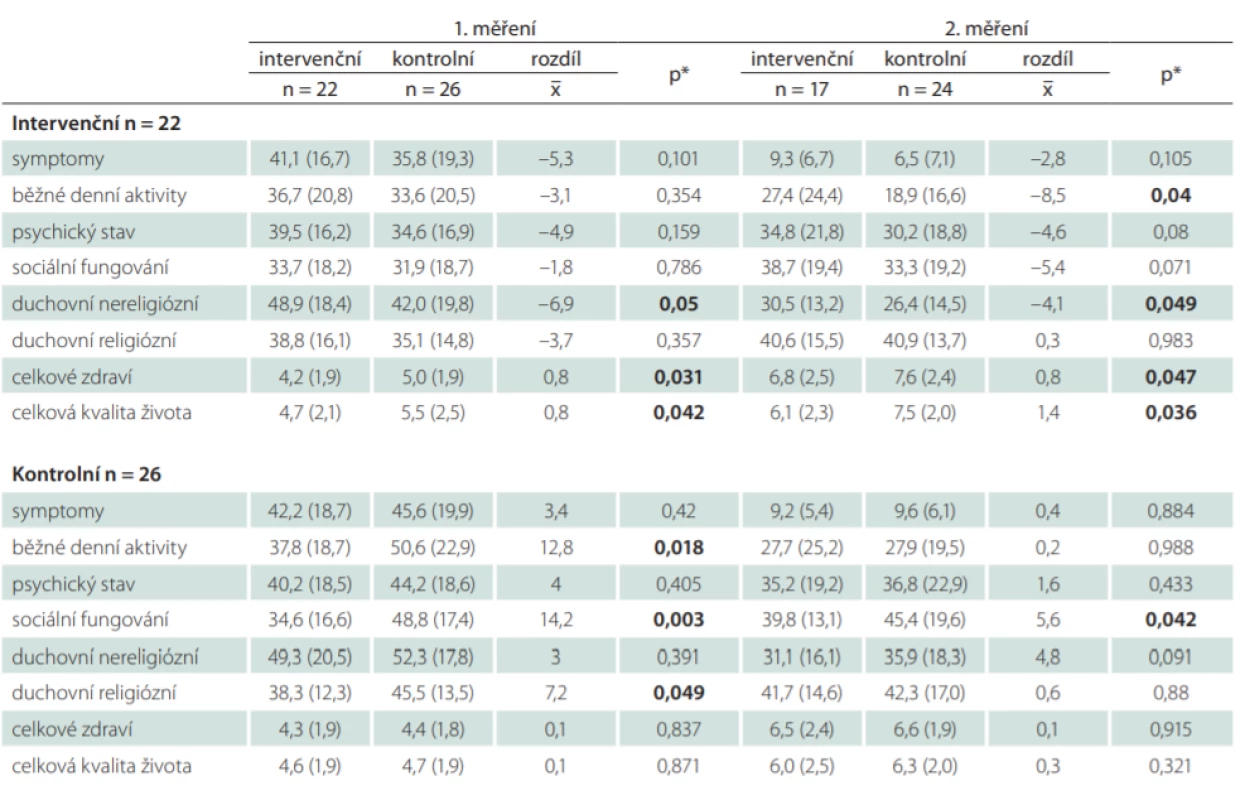
*Wilcoxonův nepárový test
n – početHodnocení spokojenosti s péčí
Poslední hodnocenou oblastí bylo zjišťování spokojenosti s poskytnutou péčí, a to u pacientů i rodinných příslušníků. Pacienti i rodinní příslušníci v intervenčním souboru byli s poskytnutou péčí více spokojeni ve všech oblastech (tab. 5).
Tab. 5. Porovnání spokojenosti s péčí pacientů i rodinných příslušníků v intervenčním a kontrolním souboru. 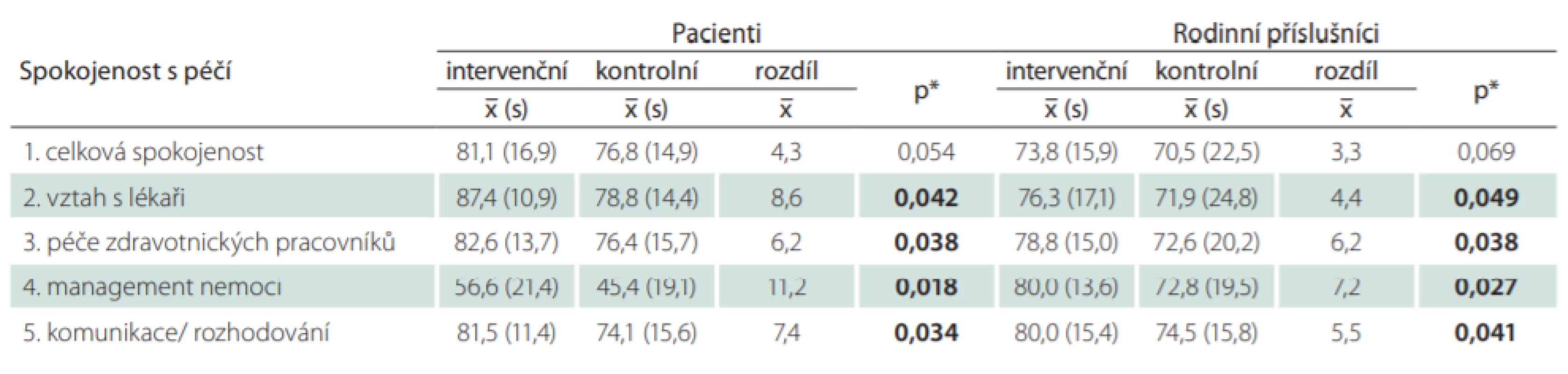
*Wilcoxonův nepárový test
n – početDiskuze
O paliativní péči v neurologii se hovoří v posledních několika letech. Využití obecné i specializované paliativní péče u pacientů s PNO může přinést prospěch jak pacientům [12–16], tak jejich rodinným příslušníkům [14]. Jednou z možností služeb specializované paliativní péče je konziliární paliativní tým při nemocnici. V rámci našeho výzkumu jsme zjišťovali přínos konzultací multidisciplinárního týmu pro zlepšení kvality života a snížení zátěže ze symptomů u pacientů s PNO léčených ve FN Ostrava a jejich rodinných příslušníků. Hodnocení efektivity paliativních služeb nebo programů je jednou z priorit současného mezinárodního výzkumu v oblasti paliativní péče [24], a to nejen u pacientů s PNO.
Hodnocení kvality života ve výzkumu i v klinické praxi v rámci paliativní péče může mít dva hlavní důvody. Jednak kvalita života jako vstupní proměnná míry vlivu určitého onemocnění a jeho léčby na život pacienta a jednak jako výstupní proměnná pro vyjádření míry úspěšnosti určité intervence [25]. V rámci našeho výzkumu jsme hodnocení kvality života pojali jako výstupní proměnnou, tedy míru úspěšnosti poskytnuté intervence – konzultace multidisciplinárního týmu paliativní péče. Do výzkumného souboru byli zařazeni pacienti, kteří byli již v pokročilé fázi nemoci (PPS ≤ 70), kdy jejich onemocnění významně omezovalo jejich pohyblivost, schopnost zaměstnání nebo činnosti doma, s významnými symptomy nemoci. Přestože pacienti nejsou v terminální fázi nemoci, může jim být poskytována tzv. včasná paliativní péče, která je doporučována také u pacientů s PNO [8,26], kdy dochází ke zlepšení managementu symptomů a ke zlepšení spokojenosti pacientů a jejich rodin [14,17]. Limitem našeho výzkumu je malý soubor respondentů.
Přínos poskytnuté intervence jsme zjistili u pacientů zařazených do intervenčního souboru. Přestože v hodnocení kvality života mezi prvním a druhým měřením nevykazovali statisticky významné rozdíly (pouze v doméně duchovní oblast), došlo u nich k mírnému zlepšení. Naopak u pacientů zařazených do kontrolního souboru došlo ke zhoršení v hodnocení kvality života ve všech doménách. Podobně tomu bylo i v hodnocení rodinných příslušníků. Konzultace paliativního týmu mohou pomoci pacientům s PNO zlepšit jejich subjektivní pohled na kvalitu života. Bishop et al [27] uvádějí, že pokud chronická nemoc negativně ovlivňuje kvalitu života pacienta, může tuto situaci zvládat buď změnou důležitosti domén kvality života, (hodnot), změnou vnímání kontroly, kterou má nad danou oblastí kvality života nebo smířením se s životem s redukovanou kvalitou života.
Také při hodnocení spokojenosti s poskytovanou péčí jsme zjistili vyšší spokojenost u pacientů i rodinných příslušníků zařazených do intervenčního souboru. Největší rozdíl v hodnocení byl u domény „Management nemoci“, kde byli pacienti i rodinní příslušníci dotazováni na spokojenost s léčbou, řešením fyzických a emocionálních obtíží, s návazností péče a službami poskytnutými v domácím prostředí pacienta. Multidisciplinární přístup může pomoci pacientům řešit nejen jejich fyzické obtíže plynoucí z nemoci, ale také emocionální problémy a zajištění návazné zdravotně sociální péče dle individuálních potřeb klienta [1].
Závěr
Poskytování paliativní péče pacientům s PNO formou konzultací multidisciplinárního paliativního týmu může pomoci pacientům i jejich rodinným příslušníkům k udržení, případně zlepšení hodnocení kvality života. Konzultace by měly být poskytnuty v místě péče o pacienta, vč. zařízení sociálních služeb. Dle potřeb pacienta a jeho rodiny může být nabídnuta konzultace s lékařem s atestací z paliativní medicíny (mírnění refrakterních symptomů způsobujících utrpení, stanovení plánu péče a cílů léčby v pokročilé a terminální fázi nemoci), s fyzioterapeutem nebo ergoterapeutem (stanovení funkčních cílů v oblasti sebeobsluhy a soběstačnosti, dechová nebo kognitivní rehabilitace, péče zaměřená na spasticitu a lokomoci, včasné zajištění vhodných pomůcek), logopedem (možnosti náhradní komunikace při potížích s řečí), psychologem (adaptace na nemoc a zvládání emocí, společenských změn a zvyšující se závislosti na pomoci druhých, podpora zachování lidské důstojnosti) nebo sociálním pracovníkem (finanční podpora, zajištění sociálních služeb).
Pro další výzkum doporučujeme zjišťovat přínos různých forem obecné i paliativní péče u pacientů s PNO na větším souboru respondentů. Za přínosné považujeme další vzdělávání lékařů – neurologů, případně dalších zdravotnických pracovníků v možnostech využití paliativní péče v neurologii.
Etické principy
Studie byla provedena ve shodě s Helsinskou deklarací z roku 1975 (a jejími revizemi z let 2004 a 2008). Studie byla schválena lokální Etickou komisí Fakultní nemocnice Ostrava (10. 6. 2016, 486/2016). Všichni pacienti i rodinní příslušníci byli řádně informováni o průběhu studie a podepsali informovaný souhlas.
Grantová podpora
Tato práce byla podpořena grantem AZV MZ ČR č. 17-29447A s názvem „Neuropaliativní a rehabilitační přístup pro zachování kvality života pacientů v pokročilé fázi vybraných neurologických onemocnění“.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
doc. PhDr. Radka Bužgová, Ph.D.
Ústav ošetřovatelství a porodní asistence LF OU
Syllabova 19
703 00 Ostrava
e-mail: radka.buzgova@osu.cz
Přijato k recenzi: 11. 2. 2020
Přijato do tisku: 30. 4. 2020
Zdroje
1. Voltz R, Bernat JL, Borasio GD et al. Palliative care in Neurology. New York: Oxford University Press 2004.
2. Mc Veigh, Donaghy C, McLaughlin B et al. Palliative care for patients with motor neurone disease and their bereaved carers: a qualitative study. BMC Palliat Care 2019; 18 (1): 39. doi: 10.1186/s12904-019-0423-8.
3. Sepúlveda C, Marlin A, Yoshida T et al. Palliative care: The World Health Organization’s global perspective. J Pain Symptom Manage 2002; 24 (2): 91–95. doi: 10.1016/s0885-3924 (02) 00440-2.
4. Bede P, Hardiman O, O’Brannagain D. An integrated framework of early intervention palliative care in motor neurone disease and as a model to progressive neurodegenerative diseases.
5. Bužgová R, Kozáková R, Bar M et al. Implementation of a concept of neuropalliative and rehabilitation care for patients with progressive, neurological disease in the Czech Republic: qualitative study. In: Thygesen PL. Neurological diseases: from diagnosis to treatment. New York: Nova Science Publisher, Inc. 2019 : 73–93.
6. van Vliet M, Gao W, Di Francesco D. How integrated are neurology and palliative care services? Results of a multicentre mapping exercise. BMC Neurol 2016; 16 (10): 63. doi: 10.1186/s12883-016-0583-6.
7. Boesma I, Miyasaki J, Kutner J et al. Palliative care in neurology. Time for a paradigm shift. Neurology 2014; 83 (5): 561–567. doi: 10.1212/WNL.0000000000000674.
8. Oliver DJ, Borasio GD, Caraceni AA. consensus review on the development of palliative care for patients with chronic and progressive neurological disease. Eur J Neurol 2016; 23 (1): 30–38. doi: 10.1111/ene.12889.
9. Bužgová R, Bar M, Batrová P et al. Neuropaliativní a rehabilitační péče u pacientů v pokročilé fázi progresivních neurologických onemocnění. Cesk Slov Neurol N 2018; 81/114 (1): 17–23. doi: 10.14735/amcsnn201717.
10. Hnilicová H. Kvalita života a její význam pro medicínu a zdravotnictví. In: Payne et al (eds). Kvalita života a zdraví. Praha: Triton 2005 : 205–216.
11. Bartlová S, Matulay S. Sociologie zdraví, nemoci a rodiny. Martin: Nakladatelství Osveta 2009.
12. Galvin M, Madden C, Maguire S et al. Patient journey to a specialist amyotrophic lateral sclerosis multidisciplinary clinic: an exploratory study. BMC Health Serv Res 2015; 15 : 571. doi: 10.1186/s12913-015-1229-x.
13. Andersen PM, Borasio GD, Dengler R et al. The EFNS task force on diagnosis and management of amyotrophic lateral sclerosis. EFNS guidelines on the clinical management of ALS – revised report of an EFNS task force. Eur J Neurol 2012; 19 (3): 360–375. doi: 10.1111/j.1468-1331.2005.01351.x.
14. Edmonds P, Hart S, Wei Gao et al. Palliative care for people severely affected by multiple sclerosis: evaluation of a novel palliative care service. Mult Scler 2010; 16 (5): 627–636. doi: 10.1177/1352458510364632.
15. Hasson F, Kernohan WG, McLaughlin, M et al. An exploration into the palliative and end-of-life experiences of cares of people with Parkinson disease. Palliat Med 2010; 24 (7): 731–736. doi: 10.1177/0269216310371414.
16. Veronese S, Gallo G, Valle A et al. Specialist palliative care improves the quality of life in advanced neurodegenerative disorders. BMJ Support Palliat 2015; 7 (2): 164–172. doi: 10.1136/bmjspcare-2014-000788.
17. Higginson IJ, McCrone P, Hart SR et al. Is short-term palliative care cost effective in multiple sclerosis. A randomized phase II trial. J Pain and Symptom Management 2009; 38 (6): 816–826. doi: 10.1016/j.jpainsymman.2009.07.002.
18. Dufek M. Roztroušená skleróza – EDSS (expanded disability status scale), tzv. Kurtzkeho škála. Neurol praxi 2011; 12 (Suppl G): 6–9.
19. Cedarbaum JM, Stambler N. Performance of the Amyotrophic Lateral Sclerosis Functional Rating Scale (ALSFRS) in multicenter clinical trials. J Neurol Sci 1997; 152 (Suppl 1): S1–S9.
20. Schwab RS, England AC. Projection technique for evaluating surgery in Parkinson’s disease. In: Gillingham FJ, Donaldson IM (eds). Third symposium on Parkinson’s disease. Edinburgh: E. and S. Livingstone 1969 : 152–157.
21. Anderson F, Downing GM, Hill J et al. Palliative Performance Scale (PPS): a new tool. J Palliative Care 1996; 12 (1): 5–11.
22. Mahoney FI, Barthel D. Functional evaluation: the Barthel Index. Md State Med J 1965; 14 : 61–65.
23. Bužgová R, Kozáková R. Dotazníky pro hodnocení kvality života pacientů s progresivním neurologickým onemocněním a jejich rodinných příslušníků. Manuál pro uživatele dotazníků. Ostrava: Lékařská fakulta Ostravská univerzita 2020.
24. Hasson F, Nicholson E, Muldrew D et al. International palliative care research priorities: a systematic review. BMC Palliat Care 2020; 19 (1): 16. doi: 10.1186/s12904-020-0520-8.
25. Kurucová R. Zátěž pečovatele: posuzování, diagnostika, intervence a prevence v péči o nevyléčitelně nemocné. Praha: Grada Publishing 2016.
26. Dallara A, Tolchin D. Emerging subspecialties in neurology: palliative care. Neurol 2014; 82 (18): 640–642. doi: 10.1212/WNL.0000000000000121.
27. Bishop M. Quality of life and psychosocial adaptation to chronic illness and acquired disability: a conceptual and theoretical synthesis. J Rehabil 2005; 71 : 5–13. doi: 10.1177/00343552050480040301.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2020 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- CIDP: epidemiológia, klinický obraz a diagnostika v kocke
-
Všetky články tohto čísla
- Primární progresivní afázie
- Jsme na dosah cílené terapie Huntingtonovy nemoci? ANO
- Jsme na dosah cílené terapie Huntingtonovy nemoci? NE
- Je cielená terapia Huntingtonovej choroby na dosah?
- Kognitivní poruchy u dětí s epilepsií
- Autoimunitní encefalitidy s negativitou neurálních protilátek – klinické charakteristiky a možnosti detekce protilátek
- APOE a BDNF jako rizikové genetické markery pro predikci nástupu a rozvoje kognitivního deficitu při Alzheimerově nemoci
- Význam nových laboratorních technik v diagnostice Niemann-Pickovy choroby typu C
- Bolesti hlavy v graviditě
- Výskyt a rizikové faktory neprovokovaných epileptických záchvatů u pacientů po ischemické cévní mozkové příhodě
- Validace dotazníku pro hodnocení dysfagie u pacientů s roztroušenou sklerózou – česká verze DYMUS
- Význam neuropaliativní péče pro zlepšení kvality života pacientů s progresivním neurologickým onemocněním – intervenční studie
- Vliv demence na trajektorie kvality života seniorů
- Charakteristika souboru chlapců s Duchennovou a Beckerovou svalovou dystrofií – studie z jednoho nervosvalového centra
- Metabolomika cerebrospinálneho likvoru pomocou magnetickej rezonančnej spektroskopie u pacientov so sclerosis multiplex, s klinicky izolovaným syndrómom, inými zápalovými ochoreniami mozgu a u zdravých kontrol
- Epidurální aplikace kortikoidů 2. část – Kvalita života pacientů před aplikací
- Fokální epileptický záchvat u mladé ženy z Jižní Korey
- Glioblastom grade IV – dlouhodobé přežití
- Stanovisko redakční rady k diskuzi o úrovni a směřování Cesk Slov Neurol N
- Erratum
- Informace vedoucího redaktora
- Recenze
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Glioblastom grade IV – dlouhodobé přežití
- Primární progresivní afázie
- Bolesti hlavy v graviditě
- Kognitivní poruchy u dětí s epilepsií
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



