-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klinický případ: Svědivé papulovezikuly na nohou
Autori: O. Kodet; L. Lacina; N. Benáková; P. Velčevský; J. Štork
Pôsobisko autorov: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. J. Štork, CSc.
Vyšlo v časopise: Čes-slov Derm, 85, 2010, No. 1, p. 33-36
Kategória: Repetitorium
Pacient byl 37letý muž, jehož rodinná anamnéza byla bezvýznamná, který trpěl astmatem se zjištěnou přecitlivělostí na pyly trav, prach a alergeny domácích roztočů. Z potravin vyvolávaly reakci ryby, znám byl i v minulosti proběhlý alergický exantém po kombinaci amoxicilinu s kyselinou klavulanovou. V domácnosti pacient nechoval žádná zvířata. V minulosti byl opakovaně léčen pro tonzilitidu a recidivující uroinfekce. Sedm let byl sledován v regionálním AIDS centru, bez antiretrovirové terapie. Pacient užíval podle potřeby antihistaminika (cetirizin). Dále se léčil antidepresivy (trazodon) a inhibitory protonové pumpy (omeprazol).
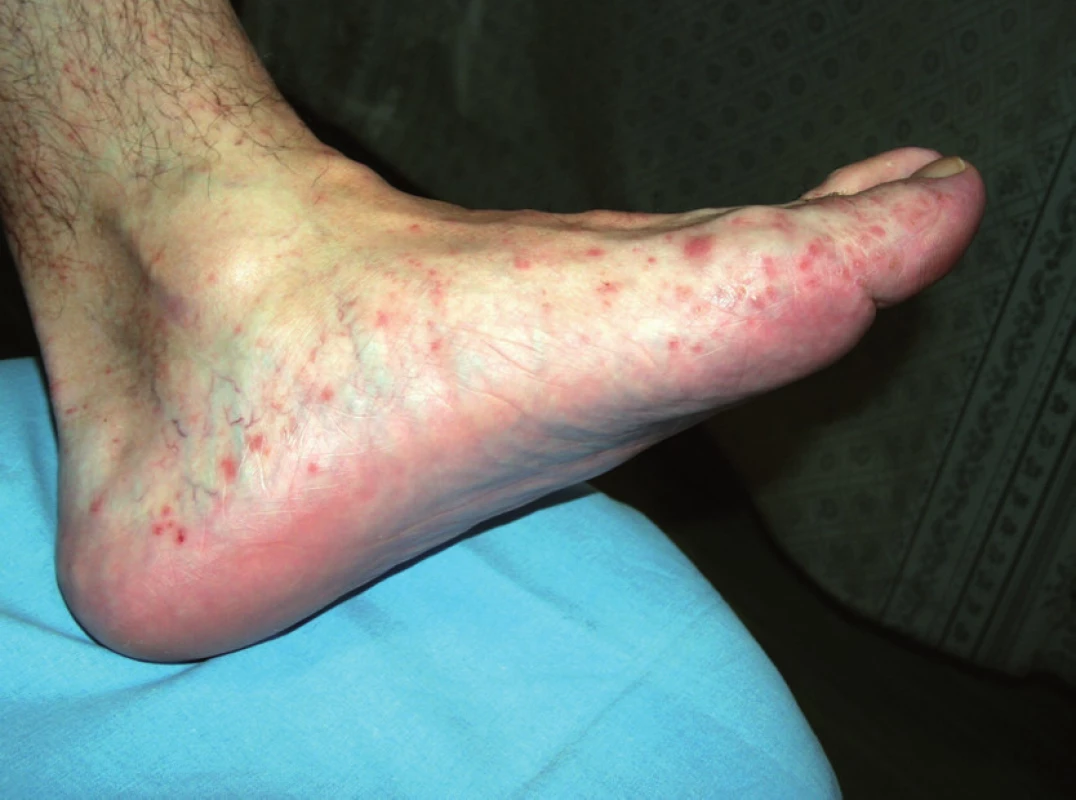
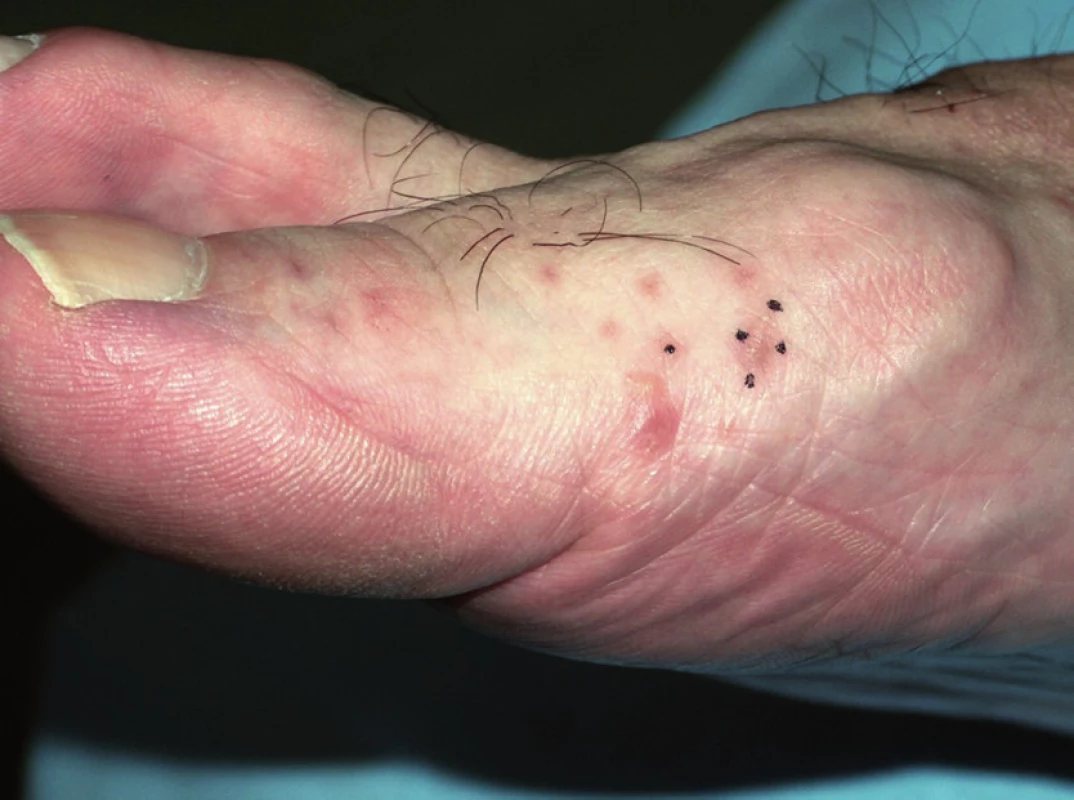
K prvnímu kontaktu s dermatologem přivedly pacienta asi před 3 měsíci projevy na nohou a bércích, které byly hodnoceny jako ekzematózní. Byla použita vysoce účinná kortikoidní externa, která ale nepřinášela úlevu. Pacient si i přes léčbu stále stěžoval na svědění, zejména při zahřátí, či zapocení v obuvi, obtíže ale rušily i spánek. Při vyšetření na našem pracovišti byly na dorzech nohou s maximem při hranách plosek zjištěny drobné puchýřky a makulopapuly (obr. 1), místy byly naznačeny esovité vláskovité šupiny. Projevů ubývalo proximálním směrem. Na trupu, horních končetinách, hlavě a genitálu byl pacient bez projevů. Pacient byl odeslán k probatorní biopsii (obr. 2).
HISTOLOGICKÝ NÁLEZ
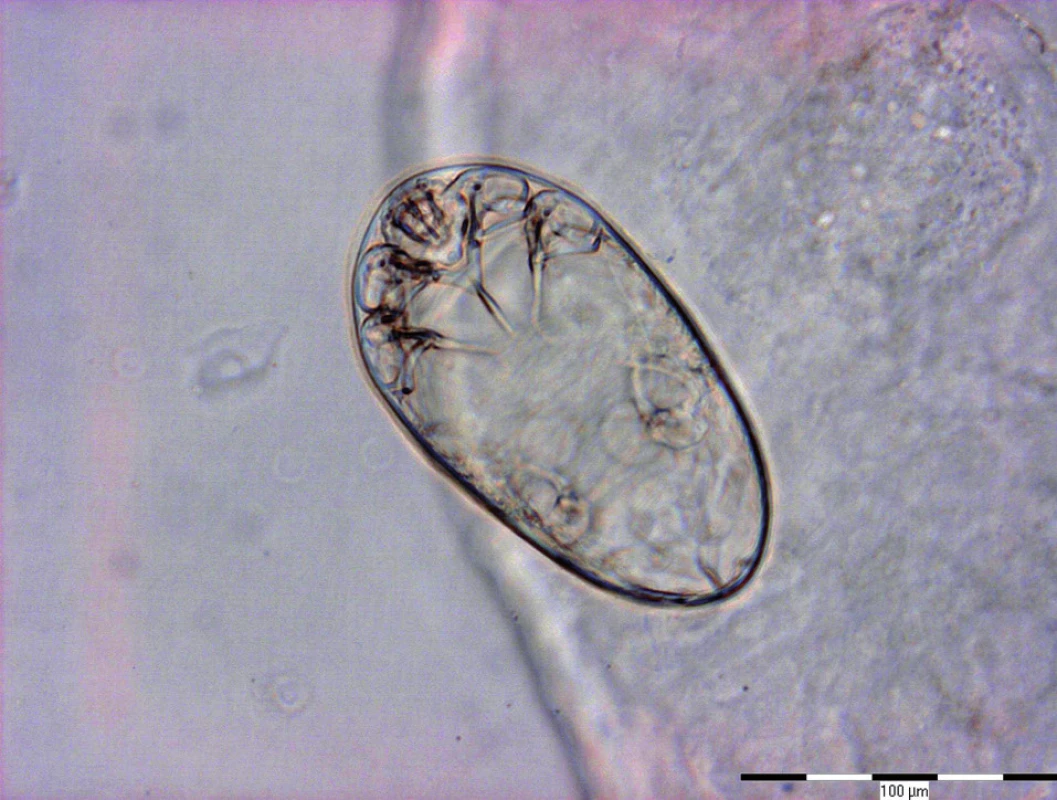
Při vyšetření byl současně odebrán materiál vláskovitých šupin (považovaných za chodbičky) k mikroskopickému vyšetření (místo KOH použit Swannův roztok), ve kterém bylo zastiženo oválné vajíčko s obsahem takřka vyvinuté larvy členovce, nejspíše Sarcoptes scabiei (obr. 5).
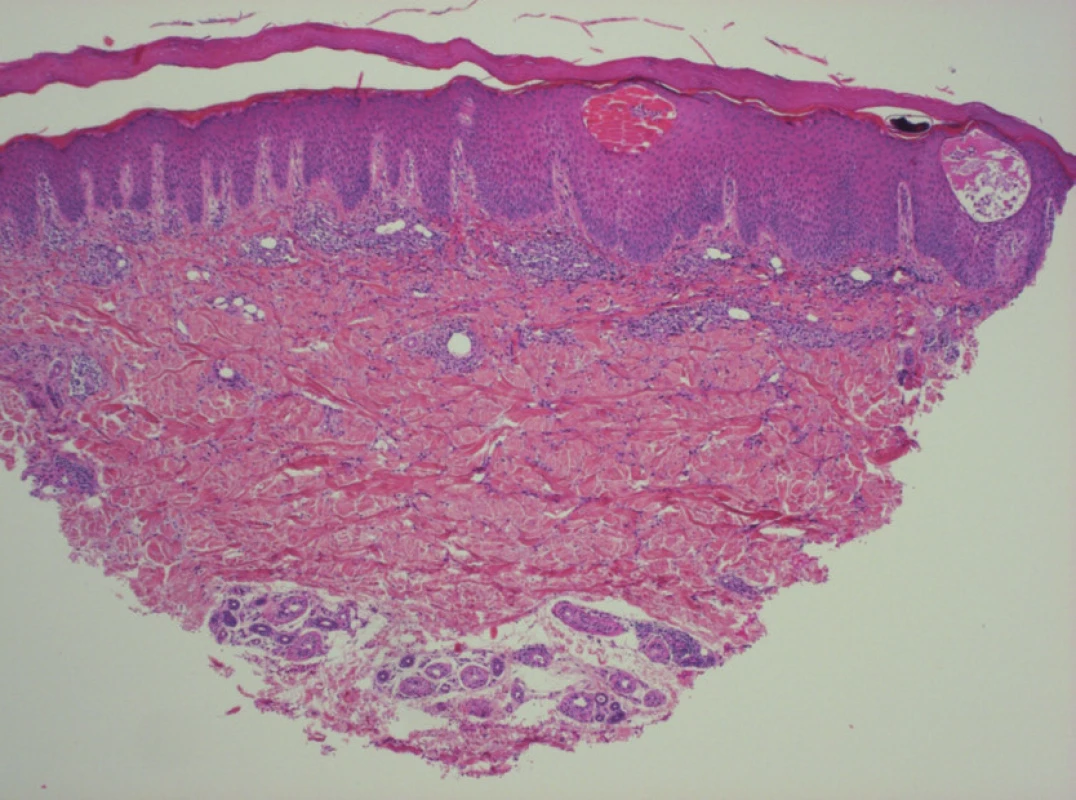
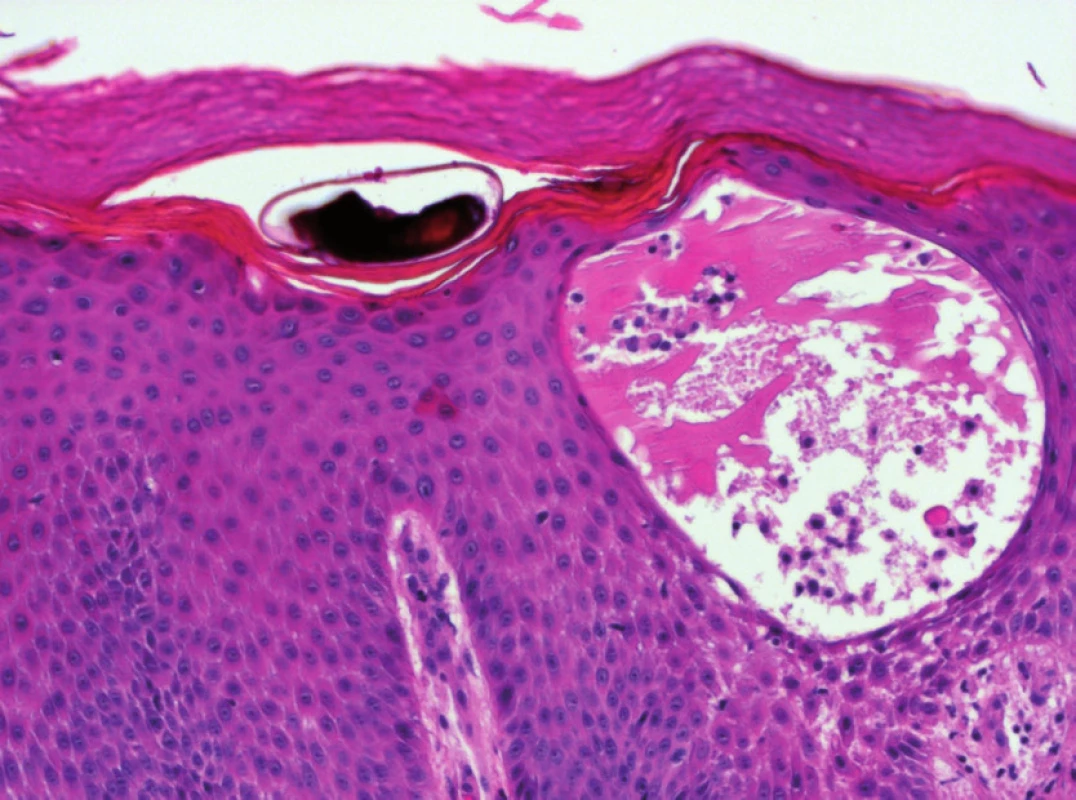
V excizi (obr. 3) v nepravidelně akantotické epidermis byly patrny intraepidermální puchýře se spongiózou, s přítomností četných eozinofilů. V rozšířené rohové vrstvě byla patrná štěrbina odpovídající struktuře chodbičky s obsahem exsudátu lemovaná úzkým proužkem parakeratózy. Místy byly zastiženy i parazitární struktury (obr. 4). V horním koriu byly patrny perivaskulární lymfocytární infiltráty s hojnými eozinofily.
ZÁVĚR
Scabies vesiculosa – atypická lokalizovaná forma
Po zjištění diagnózy byl vyšetřen a paralelně přeléčen i partner pacienta, který byl bez obtíží. Oba muži byli edukováni o nezbytných hygienicko-epidemiologických opatřeních a bylo provedeno hlášení infekční choroby. Při kontrolním vyšetření po 2 týdnech byl pacient zcela zhojen a bez projevů.
DISKUSE
Scabies, infestace roztočem Sarcoptes scabiei, patří v našich podmínkách zcela jednoznačně mezi nejvýznamnější ektoparazitózy. Incidence podle informací z roku 2008 (11) má ve srovnání s devadesátými léty minulého století klesající tendenci a dosahuje 28/100 000 obyvatel. V incidenci lze dlouhodobě vysledovat několikaletý pravidelný cyklus zvýšení a poklesů. Vyšší výskyt je zaznamenán u dětí a seniorů nad 75 let. Scabies patří i mezi nejčastější hlášené nemoci z povolání (zejména ve zdravotnictví a sociálních službách).
Sarcoptes scabiei (6) je parazitický členovec řazený mezi roztoče a je striktně celým vývojovým cyklem vázán na svého hostitele. Do současnosti bylo popsáno přinejmenším 15 variet podle typu hostitele. Morfologicky jsou tyto variety obdobné, ale fyziologicky jsou značně adaptovány na hostitelský druh. Mezi varietami jsou ale rozdíly i na molekulárně biologické úrovni. To může vysvětlovat vazbu určité variety na konkrétní druh hostitele, změna hostitelského druhu není běžná. Známé případy přenosu u zemědělců a veterinářů nakažených v ohniscích epizootie (prasata, dobytek, koně, lišky, psi) vykazovaly přechodný (self-limited) charakter. K přenosu běžně dochází těsným a prolongovaným interpersonálním kontaktem, infestaci je možno řadit i mezi STI. Zdá se, že při přenosu sehrává značnou roli přímý tělesný kontakt s obnaženou kůží, nepřímý přenos je mnohem vzácnější, i když není zcela vyloučen.
Mimo hostitele přežívá Sarcoptes scabiei při teplotě 21 °C a vzdušné vlhkosti 40–80 % průměrně 24–36 hodin. Vysoká vzdušná vlhkost může tento interval prodloužit. Dospělý jedinec se pohybuje dosti pomalu, cca 2,5 cm/min, doba penetrace z povrchu do epidermis se odhaduje na 20–30 minut. U imunokompetentního pacienta je průměrný počet roztočů i při zcela rozvinutém onemocnění malý, zpravidla je odhadován na 10–20 samiček (12). Naopak u imunosuprimovaných jedinců dosahuje počet roztočů až několik miliónů. Z toho vyplývá i rozdíl v kontagiozitě jednotlivých forem scabies a nebezpečí zejména pro osoby blízké a ošetřující personál.
V klinickém obraze nejčastěji nacházíme především papuly a exkoriace. Patognomickým projevem jsou ale chodbičky nacházející se především v meziprstích a na zápěstích, loktech, na nohou, penisu, dále pak na předních axilárních řasách, areolách, hýždích. Onemocnění je provázeno silným svěděním a škrábáním vedoucím k ekzematizaci a impetiginizaci (10). V případě primoinfekce se obtíže dostavují po 3–6 týdnech, pruritus zpravidla mizí do 14 dnů po přeléčení. Imunologická situace při scabies není do současnosti zcela jasná, zdá se, že svou roli sehrává jak IV. typ, tak i I. typ imunologické reakce. Možnou roli anamnestické protilátkové odpovědi napovídá při reinfekci i menší počet parazitů a někdy i spontánní zhojení. V případě opakované infekce mohou díky preformovaným protilátkám nastoupit příznaky (pruritus) již do 48 hodin. Pokud pruritus přetrvává déle než 2 týdny po dokončení terapie, je namístě ověřit, zda nedošlo k selhání léčby, reinfekci, či zda není příčinou pruritu jiné onemocnění kůže, či jiných orgánů. V tomto čase je výhodné pacienta zvát ke kontrole. U některých pacientů mohou (zejména na genitálu) přetrvávat nodulární projevy i dlouhodobě (scabies nodularis).
Scabies norvegica (syn. crustosa, hyperkeratotica) je vzácná erytematoskvamózní forma svrabu postihující především mentálně retardované, imobilizované a imunosuprimované osoby, včetně pacientů s AIDS. V klinickém obraze je, kromě postižení predilekčních lokalizací, často postižena i kštice a obličej. Na kůži nacházíme erytématoskvamózní papuly a ložiska pokrytá hyperkeratotickými nánosy až krustami. Hyperkeratóza, zejména na dlaních, je charakteristicky nakypřená. V tomto stavu pak bývá onemocnění zaměňováno za jiné kožní choroby, např. ekzém, psoriázu, kontaktní dermatitidu, lékové exantémy nebo erytrodermii.
Tato forma je charakterizovaná vysokým stupněm nakažlivosti. Paradoxně pruritus zde nemusí adekvátně odpovídat rozsahu kožního postižení. Tyto formy mohou být spojeny i se závažnými komplikacemi plynoucími z rozvoje sekundární bakteriální infekce – častá je glomerulonefritida navazující na streptokokovou infekci (4). Literárně jsou známy, zejména u HIV pozitivních pacientů, i lokalizované formy scabies norvegica s hyperkeratotickými lézemi pouze na ploskách (2), dlaních (8), či genitálu (1). Pruritus může být doprovodným symptomem zejména u rozvinutého AIDS, což může být příčinou diagnostických omylů. Je známo, že u těchto pacientů byly léze spíše bolestivé než svědivé (8). Vzácněji, zejména u malých dětí a starších osob, mohou být dominantním nálezem v klinickém obraze vezikuly až buly – scabies vesiculosa et bullosa. Tato reakce bývá považována za hypersenzitivní odpověď organismu. Histologicky je u většiny nálezů popsán subepidermální puchýř, v menším počtu případů byla přítomna eozinofilní spongióza a intraepidermální vezikula. Imunofluorescenční vyšetření jsou často negativní, asi u třetiny ale je zastižen nález slučitelný s diagnózou bulózního pemfigoidu, tj. lineární depozita C3, eventuálně v kombinaci s imunoglobulinovými depozity (9). Původ těchto depozit je nejasný, uvažuje se o reakci na antigen uvolněný z epidermis při činnosti parazita. Bohužel, jsou známy i případy, kde vedly klinické nálezy k podání imunosupresivní terapie, vezikula s obsahem eozinofilů byla zaměněna za iniciální stadium bulózního onemocnění (5, 9).
Diagnózu scabies je možno postavit na charakteristickém klinickém obraze a podpořit ji může i epidemiologická anamnéza. Klinicky patognomická je chodbička, jejíž identifikace může být ale obtížná. Dříve často zmiňovaný test, který spočíval v zakapání suspektní oblasti inkoustem, po jehož otření byly barvivem naplněné chodbičky lépe rozeznatelné, je prováděn pro svou nepraktičnost jen zřídka. V poslední době je opakovaně referováno o použití epiluminiscenční dermatoskopie, zejména videodermatoskopie, při vizualizaci chodbiček a parazitů. Rutinně je používáno mikroskopické vyšetření odebraných kožních šupin.
Definitivním průkazem správnosti diagnózy je identifikace vývojových forem parazita, tedy vaječných obalů, vajec, šestinohých larev, osminohých nymf, dospělce, či alespoň charakteristických známek, jako jsou skybala, pelety exkrementů (7). Provedení tohoto vyšetření se může lišit podle zvyklostí pracoviště. Někde je doporučováno vyšetření v 10% KOH, který rozpouští a projasňuje keratin. Nevýhodou ovšem je fakt, že preparát poměrně rychle vysýchá a hydroxid může rozvolňovat i pelety exkrementů. Podle našich zkušeností je vhodné a snadné zhotovení trvalého preparátu přenesením šupin přímo do vodorozpustného montovacího média. Problematická je u mikroskopického průkazu záchytnost, která je přímo závislá na zkušenosti lékaře s odběrem materiálu. Nejvhodnější je odběr chodbičky (vláskovité šupiny), případně z nánosu šupin u scabies norvegica, či odebrat keratinovou drť deponovanou při škrábání pod nehty. Abraze provedená z nahodilých lokalizací vede zpravidla k falešně negativním výsledkům i při větším množství odebraného materiálu. Biopsie a histologická verifikace bývá zřídkakdy nutná. Ostatní metody (sérologie, prick testy, ELISA k určení specifických protilátek, či PCR) nepřekročily zatím rámec experimentů. V krevním obraze je eozinofilie jen u části pacientů, IgE bývá zvýšeno častěji – absence těchto změn diagnózu scabies nevyvrací.
Léčba svrabu (3) spočívá především v eradikaci parazitů, zhojení erozí a vyléčení sekundární infekce. Nezbytné je i zavedení takových hygienických opatření, která zamezí další šíření parazita, či reinfekci. Léčebných prostředků je známo mnoho, v našich podmínkách přichází v úvahu sirná vazelína a krém s obsahem permetrinu. Dříve velmi rozšířená léčba lindanem (hexachlorcyklohexan) je vzhledem k možným toxickým následkům v EU již opuštěna (byť šlo o levný prostředek a hlášené případy neurotoxicity a aplastické anémie byly spojeny spíše s nepatřičnou, nadměrnou aplikací preparátů).
Síra se používá v masťovém základu, obvykle ve vazelíně. U dospělého pacienta používáme 10–20% sirnou vazelínu. U dětí se používá koncentrace 5%, u batolat jen 2,5%.
Modernější alternativou je léčba krémem s obsahem 5% permetrinu, v tomto případě je zvláště výhodné, že obvykle postačí jednorázová aplikace a je velmi snadné i ambulantní ošetření pacienta. V graviditě a laktaci se uchylujeme k sirné vazelíně, u kojící matky se doporučuje 5 dní po použití premetrinu nekojit, u dětí od 2 do 23 měsíců by měla probíhat pod pečlivým lékařským dohledem .
Z dalších lokálních prostředků (v ČR neregistrovaných) je možno při léčbě scabies použít benzylbenzoát, malathion či krotamiton. Z ostatních prostředků se v některých případech může jako úspěšná ukázat i léčba éterickými extrakty (např. Malaleuca alternifolia). Systémová léčba (ivermektin) je dostupná v některých evropských zemích; v ČR, bohužel, je registrována pouze pro veterinární použití. Rezistence proti lokálním prostředkům i ivermektinu během let postupně vzrůstá. Vhodné je i doplňkové použití antihistaminik ke zmírnění pruritu. Naopak upozorňujeme na opakované případy, kde nasazení a prolongované užití kortikoidů a jiných imunosupresiv, která měla zmírnit pruritus, ve výsledku vedlo k výraznému pomnožení parazitů.
V průběhu léčby a zejména při jejím dokončení je nutné pamatovat na výměnu a ošetřování spodního a ložního prádla. Oděvy je vhodné vyprat při teplotě minimálně 60° C, vyžehlit a dále 3 dny nepoužívat. Ostatní oděvy či obuv nepoužívat alespoň 5 dní, výhodná je jejich separace v igelitových pytlích. Místnosti, kde se pacient vyskytuje, vytíráme pravidelně několikrát denně na vlhko. Chemické ošetření těchto prostor akaricidy není nutné. Problematické je ošetření bytových textilií, hlavně čalouněného nábytku a matrací, i zde platí, že parazit bez kontaktu s hostitelem hyne během několika dní, zejména vytvoření nevhodných životních podmínek (např. intenzivní větrání) přispívá ke zkrácení této ochranné lhůty (opět doporučujeme 3–5 dní). Je vhodné přeléčit najednou i ostatní členy domácnosti a sexuální partnery. Zvláštní opatrnosti je třeba v nemocnicích a sociálních zařízeních, kde mohou vznikat i menší epidemie. Vhodné je zamezit v těchto situacích koncentraci pacientů ve společných prostorech, tak aby se předešlo šíření. Doba, po kterou musí být v případě zjištěné infekce v těchto zařízeních zvýšená ostražitost, musí být relativně dlouhá.
Závěrem nezbývá než připomenout, že diagnózu scabies je nutné zvažovat u všech dermatóz doprovázených pruritem. Pečlivá anamnéza a podrobné klinické vyšetření může diagnózu snadno určit, dokonce i definitivní průkaz parazita je možné snadno provádět v ambulantních podmínkách. Přetrvávající svědění po scabicidní terapii je třeba kriticky hodnotit a kromě uvedené možnosti reinfekce a léčebného selhání je třeba zvažovat i psychickou nadstavbu – akarofobii. U HIV pozitivních pacientů je třeba počítat u scabies s netypickými, i lokalizovanými, nálezy a naopak, při netypickém obraze prokázaného scabies je vhodné zvážit testy na HIV.
Došlo do redakce: 17. 12. 2009
MUDr. L. Lacina, Ph.D.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 2, 128 08, Praha 2
E-mail: lukas.lacina@lf1.cuni.cz
Zdroje
1. Bakos, L., Reusch, MC., D’Elia, P., et. al. Crusted scabies of the vulva, JEADV, 2007, 21, p. 681–721.
2. Bitman, LM., Rabinowitz, AD., Hyperkeratotic Plantar Plaques in an HIV-Positive Patient, Arch Dermatol, 1990, 134, p. 1019-1024
3. CENTERS FOR DISEASE CONTROL AND PREVENTION. Scabies. [online]. last updated Nov.10.2008[cit. 2009-12-5]. URL: <http://http://www.cdc.gov/scabies/>.
4. Feldmeier, H., Heukelbach, J., Epidermal parasitic skin diseases: a neglected category of poverty-associated plagues Bull World Health Organ, 2009; 87, p. 52–159.
5. Ferreira Cestari T., Farias Martignago B. Scabies, pediculosis, bedbugs, and stinkbugs: uncommon presentations. Clinics in Dermatology, 2005, 23, p. 545–554.
6. GODDARD, J., Physician’s guide to arthropods of medical importance / 5th ed. CRC Press Taylor & Francis Group, Boca Raton London New York, p. 490.
7. Hengge RU., Currie BJ., Jäger G. et al. Scabies: a ubiquitous neglected skin disease. Lancet Infect Dis, 2006, 6, p. 769–79.
8. Mitchell NL., Lupton J., Elgart ML., Painful Plaques on the Soles of an HIV-Positive Man. Arch Dermatol, 2002, 138, p. 973-978.
9. SHAHAB RKA., LOO DS., Bullous scabies, J Am Acad Dermatol, 2003; 49, p. 346-350.
10. Štork, J.: Scabies. Čs. Derm., 1999, 74, 1, s. 26-33.
11. ÚZIS. Infekční nemoci 2008 [online], last updated 2009-11-12 [cit. 2009-12-5]. URL: http://www.uzis.cz/article.php? article=934&order=&sort=&mnu_id=5100.
12. Walton SJ., Currie BJ., Problems in diagnosing scabies, a global disease in human and animal populations, Clin Microbiol Rev, 2007, 20, 2, p. 268–279.
Štítky
Dermatológia Detská dermatológia
Článek Korektivní dermatologieČlánek Odborné akce v roce 2010
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2010 Číslo 1- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- DOŠKOLOVÁNÍ LÉKAŘŮ – KONTROLNÍ TEST
- Výskyt potravinové alergie na sóju u pacientů s atopickým ekzémem starších 14 let
- Difúzna reflexná spektrofotometria II: Praktické aplikácie – pilotná štúdia
- Mycosis fungoides – folikulotropní varianta
- Korektivní dermatologie: minulost a současnost
- Klinický případ: Svědivé papulovezikuly na nohou
- V. Kongres českých a slovenských dermatovenerologů Praha, 5. –7. 11. 2009
- Zápis ze schůze výboru ČDS konané dne 1. října 2009
- Zápis ze schůze výboru ČDS konané dne 4. listopadu 2009
- Zpráva z 18. kongresu EADV (Evropské akademie dermatovenerologie) Berlín 7. – 10. 10. 2009
- Korektivní dermatologie
-
11. světový kongres dětské dermatologie (ISPD)
Bangkok 15. – 21. 11. 2009 - Odborné akce v roce 2010
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Korektivní dermatologie
- Klinický případ: Svědivé papulovezikuly na nohou
- Výskyt potravinové alergie na sóju u pacientů s atopickým ekzémem starších 14 let
- Mycosis fungoides – folikulotropní varianta
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy