-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Cysta choledochu – klinické projevy, chirurgická technika a výsledky
Choledochal Cyst – Clinical Manifestations, Surgical Technique and Results
Introduction:
Choledochal cyst is a rare inborn dilatation of biliary pathways associated with anatomical defect in the connection of biliary and pancreatic outlet. The incidence in the western countries is around 1 : 10,000 live-born children. If the cyst is not resected there is a high risk of cholangiogenic carcinoma.Method:
Retrospective analysis of 42 patients with a choledochal cyst operated on at the Clinic of Child Surgery in the period of 1991–2007.Results:
The mean age of the patients was 4.7 years (1.5 months – 14.5 years). The most frequent clinical symptoms were: abdominal pain 24 times, icterus 16 times, cyst of choledochus in two cases, always found accidentally during US examination of the belly. Sonography was performed in all 42 patients, ERCP in 30 subjects. According to Todani classification Type I was found in 35 children, type II in two children and type IV in five subjects. The complete extirpation of the cyst and hepaticojejunoanastomosis (HJA) was performed in 16 children, a partial extirpation and mucosectomy with HJA in 25 children and extirpation of the ductus choledochus cyst in one patient. Frequent complications included sepsis in two cases, cholangeitis is one and in another case with biliary fistula a re-operation was required. The patients are presently one to 17 years after the surgery in good condition without a medicament therapy. Late complications included one case of obstruction icterus, stricture of hepatic duct, and lithiasis in the remainder of choledochus, and pancreatitis and colic abdominal pains.Conclusions:
The patients having undergone extirpation of choledochal cyst and HJA should be continually observed for long period of time although late complications are infrequent. The authors recommend annual ultrasonographic examinations o the liver and subhepatic region including a laboratory examination and the examination of liver by magnetic resonance after 5 years.Key words:
choledochal cyst, hepaticojejunoanastomosis, endoscopic retrograde choledocho-pancreatography
Autori: J. Šnajdauf 1; M. Rygl 1; O. Petrů 1; K. Pýcha 1; J. Kalousová 1; R. Keil 2; Z. Hříbal 3; R. Kodet 4; V. Mixa 5
Pôsobisko autorov: Klinika dětské chirurgie UK 2. LF a FN Motol, subkatedra dětské chirurgie IPVZ, Praha přednosta prof. MUDr. J. Šnajdauf, DrSc. 1; Interní klinika UK 2. LF a FN Motol, Praha přednosta doc. MUDr. M. Kvapil, CSc. 2; Klinika zobrazovacích metod UK 2. LF a FN Motol, Praha přednosta doc. MUDr. M. Roček, CSc. 3; Ústav patologie a molekulární medicíny UK 2. LF a FN Motol, Praha přednosta prof. MUDr. R. Kodet, CSc. 4; Klinika anestezie a resuscitace UK 2. LF a FN Motol, Praha přednosta prof. MUDr. K. Cvachovec, CSc. 5
Vyšlo v časopise: Čes-slov Pediat 2008; 63 (11): 614-619.
Kategória: Původní práce
Súhrn
Úvod:
Cysta choledochu je vzácná vrozená dilatace žlučových cest, často sdružená s anatomickou poruchou ve spojení žlučového a pankreatického vývodu. Incidence je v západních zemích kolem 1 : 10 000 živě narozených dětí. Pokud není cysta resekována, je vysoké riziko vzniku cholangiogenního karcinomu.Metodika:
Retrospektivní analýza 42 pacientů s cystou choledochu operovaných na KDCH za období let 1991–2007.Výsledky:
Průměrný věk pacientů byl 4,7 let (1,5 měsíce – 14,5 let). Nejčastějšími klinickými příznaky byly bolesti břicha 24krát, ikterus 16krát a dvakrát byla cysta choledochu náhodným nálezem při US vyšetření břicha. Sonografie byla provedena u všech 42 pacientů, ERCP u 30. Podle Todaniho klasifikace mělo 35 dětí typ I, dvě typ II a pět typ IV. Kompletní exstirpace cysty a hepatikojejunoanastomóza (HJA) byla provedena u 16 dětí, částečná exstirpace a mukosektomie s HJA u 25 dětí a u jednoho byla provedena exstirpace cysty ductus hepaticus. Časné komplikace zahrnovaly dvakrát sepsi, jedenkrát cholangoitidu a jedenkrát biliární píštěl, která si vyžádala reoperaci. Pacienti jsou 1–17 let po operaci v dobrém stavu, bez lékové terapie. Pozdními komplikacemi byly jednou obstrukční ikterus, striktura ductus hepaticus, litiáza ve zbytku choledochu, pankreatitida a kolikovité bolesti břicha.Závěry:
Pacienty po exstirpaci cysty choledochu a HJA je nutné dlouhodobě sledovat, přestože pozdní komplikace nejsou časté. Doporučujeme jedenkrát za rok ultrasonografické vyšetření jater a podjaterní krajiny včetně laboratorní kontroly a 5 let po operaci vyšetření jater magnetickou rezonancí.Klíčová slova:
cysta choledochu, hepatikojejunoanastomóza, endoskopická retrográdní choledochopankreatografieÚvod
Cysta choledochu je vzácná vrozená cystická anomálie žlučových cest neznámé etiologie, která je často sdružena s anatomickou poruchou ve spojení žlučového a pankreatického vývodu. Incidence v západních zemích se uvádí v rozmezí 1–2/ /10 000–15 000, v Asii je incidence výrazně vyšší [1, 2]. Klasická triáda klinických projevů – ikterus, bolesti břicha a hmatná rezistence – uváděná ve starší literatuře, se v současných sestavách uvádí u 6–25 % operovaných dětí [2, 3]. Dalším klinickým projevem může být pankreatitida, biliární peritonitida nebo cholangoitida. Se zdokonalením zobrazovacích metod v posledním desetiletí se cysty choledochu diagnostikují v nižším věku, dokonce i prenatálně [4, 5]. Cysty choledochu se dělí podle Todaniho klasifikace na 5 subtypů [6], obr. 1. Cysta choledochu I. typu je sdružena s anomálním vyústěním pankreatického a žlučového vývodu tzv. „common channel“, který se vyskytuje u 76 až 92 % pacientů [1, 2].
Obr. 1. Klasifikace cyst choledochu. Typ I – cystická dilatace zevních žlučových cest, bez dilatace žlučníku, typ II – divertikl žlučovodu, typ III – choledochokéla, typ IV – mnohočetné cysty extra- a intrahepatálních žlučových cest, typ V – cystická dilatace intrahepatických žlučových cest (jednoho nebo obou laloků). 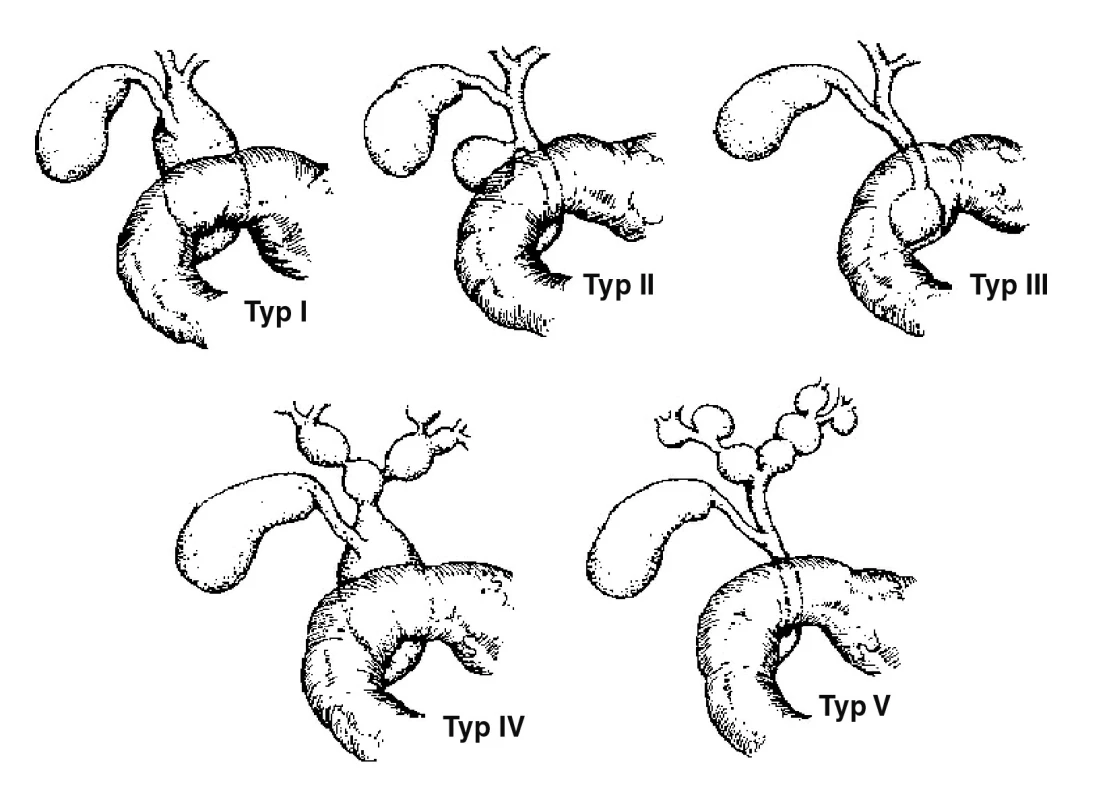
Nejčastějším léčebným postupem cysty choledochu je její excize a náhrada žlučových cest Y-Roux hepatikojejunoanastomózou. Pokud není cysta choledochu odstraněna, je její epitel predilekčním místem vzniku cholangiogenního karcinomu ve 20–40 % [1, 7].
Účelem sdělení je prezentace 42 pacientů s cystou choledochu, jejich diagnostika, klinické projevy, operační technika, časné a pozdní komplikace.
Soubor pacientů a metodika
Za období let 1991–2007 bylo na Klinice dětské chirurgie FN Motol operováno pro cystu choledochu 42 dětí. Chlapců bylo 11 a dívek 31. Průměrný věk operovaných dětí byl 4,7 let (1,5 měsíce – 14,5 let).
V kojeneckém věku (do 1 roku) bylo operováno 9 dětí. U pacientů byly zaznamenány klinické projevy a doba od první manifestace do stanovení diagnózy. Sledovány byly jaterní testy a amyláza v plazmě. U všech 42 pacientů bylo provedeno ultrasonografické vyšetření břicha se zaměřením na játra, žlučové cesty, pankreas a jejich vývody. U 10 pacientů byla provedena počítačová tomografie (CT), u 7 pacientů vyšetření magnetickou rezonancí (MRI). Anatomie žlučových cest byla zobrazena u 30 pacientů pomocí ERCP, u 9 byla provedena peroperační cholangiografie.
Výsledky
Klinické projevy
Nejčastějšími klinickými příznaky byla bolest břicha 24krát (15krát pouze bolest břicha, 6krát při pankreatitidě a 3krát při ikteru s pankreatitidou), ikterus 16krát a dvakrát byla cysta choledochu náhodným nálezem při ultrasonografickém (US) vyšetření břicha, tab. 1.
Tab. 1. Cysty choledochu – KDCH Motol, Praha 1991 – 2007. Klinické příznaky. 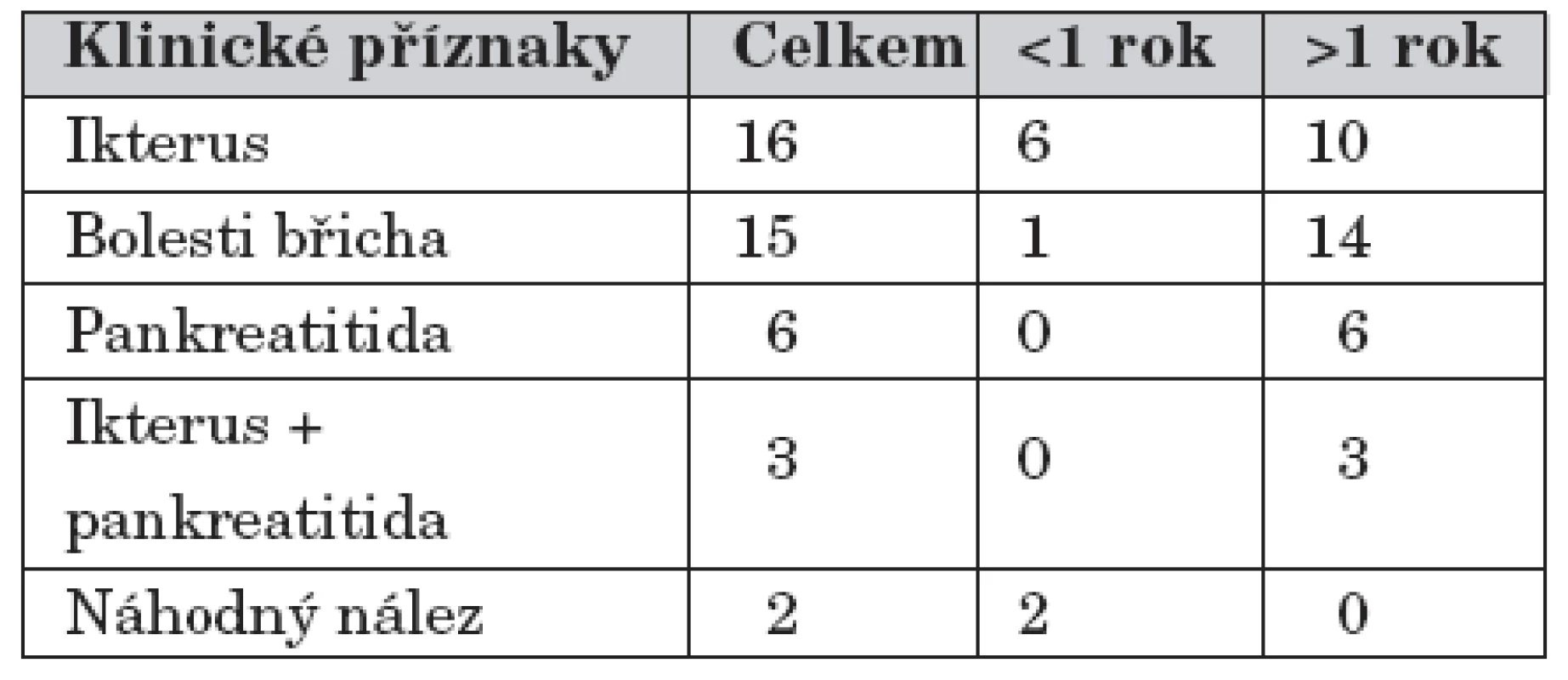
Devět dětí bylo operováno do prvního roku věku. U dvou dětí byla cysta choledochu diagnostikována při US vyšetření pro nejasné bolesti břicha v novorozeneckém věku. Oba pacienti byli indikováni k operaci pro progresi růstu cysty ve věku 4, resp. 5,5 měsíce. U šesti kojenců se cysta choledochu projevila obstrukčním ikterem v rozmezí 1–5 měsíců. Nejmladší dítě operované ve věku 1,5 měsíce bylo sledováno a vyšetřováno v jiné nemocnici měsíc pro obstrukční ikterus.
Třicet tři dětí bylo operováno ve věku 1–14,5 roků. Nejčastějšími klinickými příznaky v této skupině byla bolest břicha u 14 dětí, ikterus u 10 dětí, pankreatitida u 6 dětí a ikterus společně s pankreatitidou u 3 dětí.
Diagnostické postupy
U všech 42 pacientů bylo provedeno ultrasonografické vyšetření podjaterní krajiny. U 10 pacientů byla provedena počítačová tomografie (CT), u 7 pacientů vyšetření magnetickou rezonancí (MRI). Anatomie žlučových cest byla zobrazena u 30 pacientů pomocí ERCP, u 9 byla provedena peroperační cholangiografie.
ERCP bylo zavedeno jako standardní vyšetření u dětí s obstrukčním ikterem v roce 1998. ERCP určilo velikost cysty choledochu, typ cysty, patologii pankreatobiliárního spojení a při obstrukčním ikteru byl zavedením stentu do cysty umožněn před operací odtok žluči z cysty a zlepšení klinického stavu.
Cysty choledochu byly klasifikovány podle Todaniho klasifikace, obr. 1. Typ I mělo 35 pacientů (26 dívek, 9 chlapců), typ IV 5 pacientů (pouze dívky) a dva pacienti měli typ II (pouze chlapci), tab. 2.
Během ERCP vyšetření byla u 11 pacientů provedena papilosfinkteromyektomie (PSME) a u 13 dětí PSME + stent do cysty choledochu. Společný vývod žlučovodu a pankreatického vývodu byl prokázán u 18 pacientů.
Terapie
Kompletní exstirpace cysty s cholecystektomií byla provedena u 16 pacientů (38 %), u 25 (60 %) byla provedena exstirpace proximální části cysty s cholecystektomií a v distální části cysty byla provedena mukosektomie jako prevence vzniku maligních slizničních změn, tab. 3. Retrokolicky byla exkludována část jejuna (cca 30–40 cm), provedena široká anastomóza jejuna stranou na vyústění žlučovodů z jater v místě bifurkace. K prevenci ascendentní cholangoitidy byla vytvořena na exkludovaném jejunu antirefluxní chlopeň. U jednoho pacienta s typem II cysty choledochu byla provedena pouze exstirpace cysty bez náhrady žlučových cest.
Tab. 3. Typ operace. 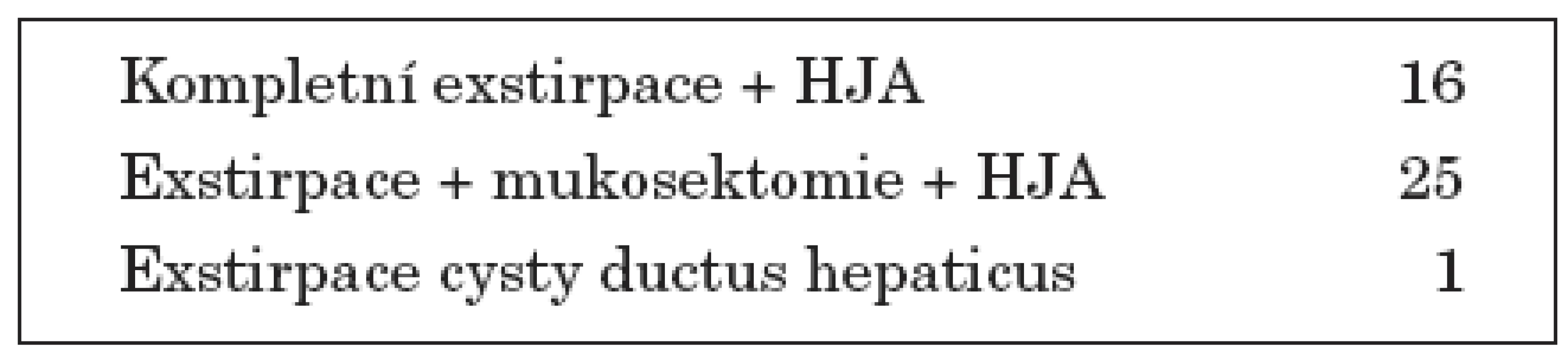
HJA – hepatikojejunoanastomóza Do roku 2006 byla operace prováděna ve standardní celkové anestezii s přímým měřením arteriálního tlaku, poté byla u všech dětí kombinována kontinuální epidurální blokádou v Th-L přechodu (levobupivacain 1,2 mg/kg/hod) i u malých dětí.
Doba operace byla v průměru 2–3 hodiny. Pooperační průběh byl u všech pacientů zajištěn širokospektrými antibiotiky. Perorální příjem byl obnoven 5.–6. den po operaci. Průměrná doba hospitalizace po operaci byla 12–14 dní.
Časné a pozdní komplikace
Předoperační komplikace
U 14,5letého pacienta s cystou choledochu II. typu byla při operaci – exstirpaci cysty – nalezena iatrogenní perforace levého ductus hepaticus vzniklá při předoperační perkutánní punkci cysty a jejím kontrastním vyšetření na jiném pracovišti. Během operace jsme zavedli do levého ductus hepaticus stent a perforační otvor ošetřili. Po odstranění stentu vznikla striktura vývodu, která byla vyřešena perkutánní punkcí jater a zavedením dočasného zevního stentu do levého ductus hepaticus (PTC stent). Po jeho odstranění za 3 měsíce byl vývod průchodný. Nyní je pacient 6 let po operaci bez obtíží.
Jedinou komplikací při diagnostickém vyšetření ERCP byla perforace společného žlučového a pankreatického vývodu u 14leté pacientky s cystou choledochu I. typu velikosti 13 x 6 x 6 cm. Po vyšetření pacientka zvracela, měla melénu a pneumoperitoneum. Při revizi byla odstraněna cysta a společný žlučový a pankreatický vývod byl reimplantován na stentu z duodenotomie. Pacientka měla klidný pooperační průběh, byla propuštěna 16. den po operaci domů. Stent odešel spontánně. Nyní je pacientka 3 roky po operaci bez obtíží.
Časné komplikace
Přehled časných komplikací přináší tabulka 4. U jednoho pacienta vznikla biliární píštěl 7. den po operaci na podkladě obstrukce jejuna s nemožností odtoku žluči. Byla nutná reoperace s obnovou pasáže gastrointestinálním traktem a suturou dehiscence hepatikojejunoanastomózy. Nyní je pacient 4 roky po operaci v dobrém stavu.
U dvou pacientů byla časnou komplikací sepse. Jedna pacientka operovaná ve věku 5,5 měsíců pro cystu choledochu IV. typu měla v pooperačním průběhu těžkou sepsi s cholangoitidou vzniklou pravděpodobně na podkladě obstrukčního ikteru při nepoznané cystě choledochu. V té době nebylo k dispozici ERCP a event. zavedení stentu. Pacientka byla operována urgentně. Po operaci byl 25. den vypuštěn zkalený ascites. Nyní je po operaci 14 let, v dobrém stavu. Druhá pacientka s cystou choledochu I. typu měla pooperační sepsi a pro peritoneální příznaky byla 17. den po operaci revidována s nálezem ascitu. Nyní je po operaci 5 let v dobrém stavu.
Jeden pacient operovaný ve věku 2,5 měsíce pro cystu choledochu I. typu měl po operaci protrahovanou cholangoitidu 3 týdny. Nyní je 8 let po operaci v dobrém stavu.
Pozdní komplikace
Přehled pozdních komplikací zachycuje tabulka 4. U pacientky operované pro cystu choledochu I. typu akutně pro klinické známky peritonitidy a podezření na perforaci cysty byl diagnostikován obstrukční ikterus 1,5 roku po exstirpaci cysty. Příčinou poruchy odtoku žluči byla těsná striktura v místě hepatikojejunoanastomózy. Byla provedena reanastomóza, nyní je pacientka 16 let po reoperaci bez obtíží.
Tab. 4. Komplikace a reoperace. 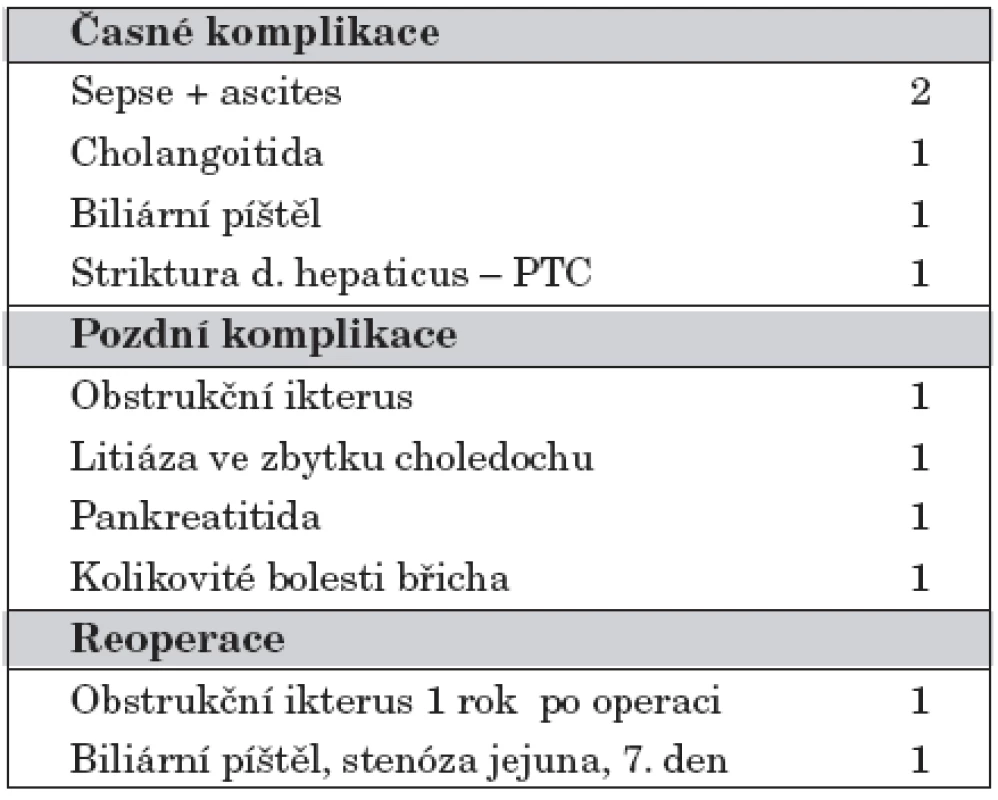
4,5letý chlapec byl operován pro cystu choledochu II. typu s klinickými projevy pankreatitidy. Mírné ataky pankreatitidy se opakovaly v průběhu dalších let. Při ERCP byl diagnostikován pancreas divisum. Pacient je 16 let po operaci sledován v gastroenterologické poradně pro chronickou pankreatitidu, operace nebyla indikována.
Pacientka s cystou choledochu IV. typu byla operována ve 2 letech. Sonograficky a při ERCP byl dvakrát diagnostikován konkrement ve zbytku distálního choledochu, který byl odstraněn. Pacientka je 9 let po operaci a klinický stav nevyžaduje operační odstranění pahýlu choledochu.
Jeden pacient operovaný ve 4. měsíci života pro cystu choledochu má opakované kolikovité bolesti břicha. Při vyšetření má přechodné zvýšení jaterních testů (ALT, AST), bez známek obstrukčního ikteru. Indikace k reoperaci zatím není. Pacient je 8 let po operaci.
Diskuse
Cysty choledochu představují vzácnou vrozenou cystickou dilataci společného žlučovodu, často sdruženou s anatomickou poruchou pankreatobiliárního přechodu s ochablým svěračem junkce žlučového a pankreatického vývodu. První anatomický popis cysty choledochu pochází z roku 1720 od německého patologa Abrahama Vatera.
První operaci provedl anglický chirurg Wiliam Swain v roce 1894, který spojil cystu choledochu s exkludovanou kličkou jejuna u 17leté dívky [8].
Nejčastěji se vyskytuje typ I – cystická dilatace zevních žlučových cest, bez dilatace žlučníku. Stringer uvádí výskyt cysty typu I v 92 %, de Vries v 71 %, Todani v 45 % [1, 2, 9]. V naší sestavě se cysta choledochu I. typu vyskytla v 83 %.
Anatomická porucha pankreatobiliárního přechodu s ochablým svěračem junkce žlučového a pankreatického vývodu může být příčinou refluxu pankreatické šťávy do žlučových cest a naopak může žluč pronikat do pankreatického vývodu. Dlouhý společný vývod může být příčinou nejen pankreatitidy, ale i žlučového bláta a konkrementů. Patologický společný kanál („common pancreatobiliary channel“) je obvykle dlouhý 10 mm. Na tuto patologii je nutné myslet při kompletní exstirpaci cysty, z důvodu poranění pankreatického vývodu. Stringer identifikoval u operovaných dětí v 76 % patologický společný kanál, Takaya u 44 %, neprováděl však ERCP, patologii prokazoval při peroperační cholangiografii [5]. V naší sestavě byl při ERCP diagnostikován u 60 % pacientů.
Patologické dráždění sliznice žlučových cest může být ve vyšším věku příčinou maligních změn zevních žlučových cest [10, 11]. Cholangiogenní karcinom vzniká u dospělých po operaci cysty choledochu u 9–26 % pacientů. Vyšší výskyt maligních změn žlučových cest vzniká, pokud není provedena totální exstirpace cysty a cysta se řeší vnitřní drenáží – výskyt se udává ve 33–67 % [1]. U dětí se výskyt karcinomu po exstirpaci cysty udává nižší, v 6–14 % [1, 11, 12, 13 ]. V naší sestavě jsme výskyt maligních změn žlučových cest po radikální exstirpaci cysty nezaznamenali. Nejdelší odstup od operace je 17 let, pacient byl operován ve věku 1,5 roku, nejstaršímu pacientovi je 23 let, operován byl ve 12 letech. Doporučené sledování těchto pacientů je 30 let po operaci.
Radikální excize cysty a rekonstrukce žlučových cest hepatikojejunoanastomózou je v současné době doporučená metoda pro většinu typů cyst choledochu [8].
Shimotakahara prováděl excizi cysty a hepatikoduodenostomii k rekonstrukci žlučových cest. Tuto metodu již nedoporučuje pro vysokou incidenci duodenogastrického refluxu do žlučových cest [14 ].
Cystoenterostomie se z důvodů dlouhodobé morbidity (cholangoitidy, cholelitiáza, pankreatolitiáza, striktura anastomózy, maligní změny) nedoporučuje.
Mortalita je na specializovaných pracovištích raritní, pooperační morbidita minimální.
Ojediněle se již vyskytují zprávy o laparoskopickém řešení cysty choledochu [15]. Tato metoda jistě najde větší uplatnění v budoucnosti, zatím je operační čas dvoj - až trojnásobný.
Vzácnou komplikací cysty choledochu je její spontánní perforace. Příčinou je chabá stěna cysty choledochu, obstrukce distální části choledochu nebo iritace sliznice žlučových cest pankreatickou šťávou při patologickém pankreatobiliárním spojení. Klinicky se projevuje peritoneálním drážděním a rychle narůstajícím výpotkem dutiny břišní [16, 17]. Jedná se o těžký stav, zatížený závažnými komplikacemi až mortalitou, vyskytující se u 1 až 7 % cyst choledochu [16, 17].
Ando publikoval za období 30 let 187 dětí s cystou choledochu, z nichž u 13 (7 %) došlo ke spontánní perforaci cysty [18]. Ani jeden pacient nezemřel.
Časné pooperační komplikace jako dehiscence anastomózy, krvácení, akutní pankreatitida a střevní obstrukce jsou vzácné. Časná úmrtí jsou v současné době rovněž vzácná. Schier uvádí časnou mortalitu 16 %, jedná se však o starší práci z roku 1993 [13]. Vijayaraghavan uvádí jedno úmrtí na bilioenterickou dehiscenci a následnou sepsi (1,5 %) [19]. Stringer popisuje časné komplikace u sedmi pacientů (9 %), krvácení vyžadující reoperaci 2krát, ileus 2krát, pankreatitidu, biloenterickou dehiscenci, pankreatitidu a intraabdominální sepsi jedenkrát. V naší sestavě jsme měli jedenkrát biloenterickou dehiscenci, po reoperaci se pacient zhojil bez problémů.
Pozdní komplikace po excizi cysty a bilioentrické anastomóze nejsou časté. Striktura anastomózy může vzniknout i 10 let po operaci. Todani uvádí reoperaci u 9 % pacientů pro strikturu bilioenterické anatomózy. Revize byla nutná 3–21 let po operaci cysty choledochu [9]. V našem souboru se striktura bilioenterické anastomózy vyskytla u jedné pacientky. Yamataka v rozsáhlém souboru 200 dětí uvádí pozdní komplikace v odstupu 11 let po operaci v 9 %. Nejčastějšími komplikacemi byly ileus, pankreatitida, ascendentní cholangoitida, intrahepatální žlučové konkrementy a intrapankreatické konkrementy zbytku terminálního žlučovodu. Reoperace byla nutná u 15 dětí (7,5 %) [20]. Pankreatitida může vzniknout v odstupu několika let po exstirpaci cysty na podkladě dilatace zbytku distálního žlučovodu nebo společného pankreatibiliárního kanálu, který může obsahovat proteinovou drť nebo konkrementy. Tomuto stavu je možné předejít při primární operaci snahou o úplnou exstirpaci distální části cysty nebo je možné ho řešit následnou papilosfinkterotomií při ERCP.
Závěr
Excizi cysty choledochu a hepatikojejunoanastomózu lze použít ve všech věkových skupinách, včetně novorozenců. Vnitřní drenáže jsou všeobecně odmítány. Na specializovaných pracovištích jsou kolemoperační komplikace minimální.
Pacienti mají být vyšetřeni jednou ročně biochemicky a ultrasonograficky na operovanou oblast a játra k prevenci pozdních pooperačních komplikací, jako je striktura anastomózy, onemocnění pankreatu a vznik maligních změn.
Došlo: 12. 3. 2008
Přijato: 27. 8. 2008
Prof. MUDr. Jiří Šnajdauf, DrSc.
Klinika dětské chirurgie UK 2. LF
FN Motol
V Úvalu 84
150 18 Praha 5 – Motol
e-mail: jiri.snajdauf@lfmotol.cuni.cz
Zdroje
1. de Vries JS, de Vries S, Aronson DC, et al. Choledochal cysts: age of presentation, symptoms, and late complications related to Todani´s classification. J. Pediatr. Surg. 2002;37 : 1568–1573.
2. Stringer MD, Dhawan A, Davenport M, et al. Choledochal cysts: lessons from 20-year experience. Arch. Dis. Child. 1995;73 : 528–531.
3. Samuel M, Spitz L. Choledochal cyst: varied clinical presentation and long-term results of surgery. Eur. J. Pediatr. Surg. 1996;6 : 78–81.
4. Okada T, Sasaki F, Ueki S, et al. Postnatal management for prenatally diagnosed choledochal cysts. J. Pediatr. Surg. 2004;39 : 1055–1058.
5. Takaya J, Muneyuki M, Tokuhara D, et al. Congenital dilatation of the bile duct: Changes in diagnostic tools over the past 19 years. Pediatrics International 2003;45 : 383–387.
6. Todani T, Watanabe Y, Narusue M, et al. Congenital bile duct cysts, classification, operative procedures, and review of thirty-seven cases including cancer arising from choledochal cyst. Am. J. Surg. 1977;134 : 263–269.
7. Cohen GP, O´Donnel MB. Malignant change within surgically drained choledochal cyst. Australas Radiol. 1992;36 : 219–221.
8. Howard ER, Stringer MD, Colombani PM. Surgery of the Liver Bile Ducts and Pancreas in Children. London: Arnold, 2002 : 149–169.
9. Todani T, Watanabe Y, Urushihara N, et al. Biliary complications after excisional procedure for choledochal cyst. J. Pediatr. Surg. 1995;73 : 528–531.
10. Cohen GP, O´Donnell MB. Malignant change within surgically drained choledochal cysts. Australas Radiol. 1992;36 : 219–221.
11. Iwai N, Deguchi E, Yanagihara J, et al. Cancer arising in a choledochal cyst in a 12-year-old girl. J. Pediatr. Surg. 1990;12 : 1261–1263.
12. Todani T, Watanabe Y, Toki A, et al. Carcinoma related to choledochal cyst with internal drainage operations. Surg. Gynecol. Obstet. 1987;164 : 61–64.
13. Schier F, Clausen M, Kouki M, et al. Late results in the management of choledochal cysts. Eur. J. Pediatr. Surg. 1994;4 : 141–144.
14. Shimotakahara A, Yamataka A, Yanai T, et al. Rouxen-Y hepaticojejunostomy or hepaticoduodenostomy for biliary reconstruction during the surgical treatment of choledochal cyst: which is better? Pediatr. Surg. Int. 2005;21 : 5–7.
15. Lee H, Hirose S, Bratton B, Farmer D. Initial experience with complex laparoscopic biliary surgery in children: biliary atresia and choledochal cyst. J. Pediatr. Surg. 2004;39 : 804–807.
16. Arda IS, Tuzum M, Aliefendioglu D, et al. Spontaneous rupture of extrahepatic choledochal cyst: two pediatric cases and literature review. Eur. J. Pediatr. Surg. 2005;15 : 361–363.
17. Fumino S, Iwai N, Deguchi E, et al. Spontaneous rupture of choledochal cyst with pseudocyst formation – report on 2 cases and literature review. J. Pediatr. Surg. 2006;41: E19–E21.
18. Ando K, Miyano T, Kohno S, et al. Spontaneous perforation of choledochal cyst: a study of 13 cases. Eur. J. Pediatr. Surg. 1996;8 : 23–25.
19. Vijayaraghavan P, Lal R, Sikora SS, et al. Experience with choledochal cyst in infants. Pediatr. Surg. Int. 2006;22 : 803–807.
20. Yamataka A, Ohshiro K, Okada Y. Complications after cyst excision with hepaticoenterostomy for choledochal cyst and their surgical management in children versus adults. J. Pediatr. Surg. 1997;32 : 1097–1102.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2008 Číslo 11- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficitmi v reálnej praxi
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
-
Všetky články tohto čísla
- Fenylketonurie v dospělosti
- Úskalí prenatálního ultrazvukového screeningu v diagnostice závažných vrozených vývojových vad ledvin a močových cest Prospektivní studie, předběžné výsledky
- Cysta choledochu – klinické projevy, chirurgická technika a výsledky
- Kaustické poranění rektosigmatu patnáctiletého chlapce
- Preimplantační genetická diagnostika monogenně podmíněných chorob – její možnosti, úskalí a první úspěchy v České republice
- Psoriáza u dětí – co nového?
- Doporučení Společnosti lékařské genetiky ČLS JEP týkající se informovaného souhlasu pro genetická laboratorní vyšetření
- Léčení asthma bronchiale, atopického ekzému, onemocnění ledvin a močových cest v Dětské lázeňské léčebně Lázně Kynžvart
- Recenze
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Fenylketonurie v dospělosti
- Cysta choledochu – klinické projevy, chirurgická technika a výsledky
- Úskalí prenatálního ultrazvukového screeningu v diagnostice závažných vrozených vývojových vad ledvin a močových cest Prospektivní studie, předběžné výsledky
- Kaustické poranění rektosigmatu patnáctiletého chlapce
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




