-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Doporučení pro diagnostiku a léčbu hypertenze v dětství a dospívání vypracované Pracovní skupinou dětské kardiologie
Autori: M. Šamánek 1; Z. Urbanová 2; O. Reich 1; I. Rušavá 3; J. Škovránek 1; P. Tax 1
Pôsobisko autorov: Dětské kardiocentrum Fakultní nemocnice Motol, Praha vedoucí primář MUDr. J. Škovránek, CSc. 1; Klinika dětského a dorostového lékařství UK 1. LF a VFN, Praha přednosta prof. MUDr. J. Zeman, DrSc. 2; Dětská klinika LF UK, privátní ambulance dětské kardiologie, Plzeň přednosta kliniky doc. MUDr. J. Kobr, Ph. D. 3
Vyšlo v časopise: Čes-slov Pediat 2009; 64 (1): 40-48.
Kategória: Stanovisko odborné společnosti/pracovní skupiny
Úvod
Definice, diagnostika i léčba hypertenze v dětství a dospívání je obtížnější než u dospělých, protože musíme vzít v úvahu růst a vývoj dítěte. Proto je také obtížné stanovit kritéria jak pro diagnostiku, tak i léčbu. Cílem tohoto doporučení je shrnout poslední poznatky ve sledování dětí se zvýšeným krevním tlakem (TK) a implementovat je do pediatrické praxe. Vychází z doporučení National High Blood Pressure Education Programme, pracovní skupiny pro hypertenzi v dětství, publikované v roce 2004, a z recentních farmakokinetických studií u dětí.
Definice hypertenze
Systolický krevní tlak je určován srdečním výdejem, kapacitou a elasticitou arteriálního řečiště, diastolický tlak zejména odporem periferních cév. TK kolísá v závislosti na vývoji dítěte a je určován především věkem, pohlavím a výškou. Hodnoty TK jsou rozdílné ve dne a v noci a mění se také bezprostředně podle požadavků organismu při tělesné zátěži, při extrémní okolní teplotě, z psychických příčin a při onemocnění.
Za zvýšený považujeme TK tehdy, jestliže je dlouhodobě ≥90. percentil hodnoty pro příslušný věk, pohlaví a tělesnou výšku a byl naměřený nejméně třikrát. Tlak posuzujeme podle tabulek uvedených v „The Fourth Report on the Diagnosis, Evaluation, and Treatment of High Blood Pressure in Children and Adolescents“ z roku 2004 (tab. 7, 8).
Tab. 1. Hodnoty krevního tlaku u dívek k výšce v percentilech. 
Tab. 2. Hodnoty krevního tlaku u chlapců k výšce v percentilech. 
- Hodnotu naměřenou při třech měřeních, která se pohybuje mezi ≥90. a <95. percentilem, označujeme jako vysoký normální TK (tab. 1). Dospívající s TK pod 90. percentilem, který je však ≥120/80 mm Hg, zařazujeme také do kategorie vysokého normálního tlaku.
Tab. 3. Klasifikace hypertenze. 
- Jestliže jsou při třech měřeních systolický, diastolický nebo oba tlaky od 95. do 99. percentilu + 5 mm Hg pro věk, pohlaví a výšku, považujeme stav za hypertenzi 1. stupně.
- Za hypertenzi 2. stupně pokládáme TK dosahující hodnot >99. percentil + 5 mm Hg.
K orgánovým postižením – jako následku hypertenze – patří hypertrofie levé komory, postižení cév (zúžení retinálních arterií, ztluštění intimy-medie karotických a systémových arterií), ledvin (zhoršení ledvinných funkcí, albuminurie) a encefalopatie. Tato postižení, i když se mohou vyskytnout také v dětském věku, jsou u dětí zcela vzácná.
Měření krevního tlaku
Krevní tlak by měl být měřen od 3 let věku při pravidelných preventivních prohlídkách. TK měříme také u dětí mladších 3 let s pulzovou asymetrií, abnormálním pulzem, s vrozenou srdeční vadou (i po operaci), při ledvinných chorobách, při zvýšeném intrakraniálním tlaku, při úrazu a pobytu na JIP a při podávání léků, které zvyšují TK.
U dětí je preferována auskultační metoda měření. Fonendoskop by měl být v místě pulzace brachiální arterie a neměl by se dotýkat manžety. Při měření diastolického TK se doporučuje měření jako u dospělých, tj. podle 5. Korotkovova fenoménu, ale u některých mladších dětí, kdy je slyšitelná pulzace až do nulového TK, se používá k měření 4. Korotkovova fenoménu (oslabení pulzace). Krevní tlak by měl být měřen na pravé paži (pro možnost nižšího TK na levé paži při koarktaci aorty), po 5minutovém odpočinku, při jednom vyšetření třikrát po sobě a měli bychom použít průměr z posledních dvou měření. Pro potvrzení hypertenze bychom měli ještě změřit dítěti TK alespoň při dvou dalších návštěvách, pokud se nejedná o hypertenzi 2. stupně, kdy jsme nuceni bezodkladně zahájit farmakologickou léčbu.
Správné měření závisí také na velikosti manžety. Její šířka by měla pokrývat alespoň 40 % paže mezi olekranonem a akromionem a délka by měla být stejně veliká, jako je 90–100 % obvodu paže. Velikost manžet pro jednotlivá věková období ukazuje tabulka 2.
Tab. 4. Doporučená velikost manžety pro měření TK. 
Někdy se měří tlak oscilometricky. Když se naměří oscilometricky TK >90. percentil, je nutné zopakovat měření auskultačně. Domácí měření TK se provádí stále častěji také u dětí. I když při měření doma nemusí být často dodrženy všechny uvedené podmínky ambulantního měření, můžeme vyloučit diagnózu „syndromu bílého pláště“. Hodnoty TK bývají při domácím měření nižší než při ambulantním změření TK. Velmi výtěžné v dětství je ambulantní monitorování TK (ABPM). Stejně jako domácí měření jednoznačně vyloučí diagnózu „syndromu bílého pláště“, ale je užitečné také při zjištění epizodické a maskované hypertenze, která se projeví pouze v některé fázi ABPM. Využívá se také u dětí s chronickým onemocněním ledvin a při sledování efektu léčby (rezistence či intermitentní hypotenze). K 24hodinovému ambulantnímu monitorování je nutné speciální vybavení a hodnocení by mělo být prováděno odborníkem pro dětskou hypertenzi se zkušeností v interpretaci nálezů.
Vyšetření dítěte s hypertenzí
Podrobným celkovým vyšetřením u dětí musíme vždy vyloučit sekundární hypertenzi (tab. 3) na podkladě celkového onemocnění. Koarktaci aorty by mělo vyloučit již vyšetření pulzu a tlaků na všech čtyřech končetinách u novorozence. Nejčastěji je sekundární hypertenze renálního původu (70–80 %). Druhou častou formou sekundární hypertenze v dětství je postižení arterií (5–10 %). Sekundární hypertenzi mohou způsobit i endokrinní poruchy a tumory nebo krvácení do mozku. Pacienty s podezřením na sekundární hypertenzi odesíláme k odbornému vyšetření. Laboratorní vyšetření k diagnostice zejména sekundární hypertenze jsou uvedena v tabulce 4.
Tab. 5. Nejčastější příčiny sekundární hypertenze v dětství. 
Tab. 6. Laboratorní vyšetření při hypertenzi. 
Ostatní formy hypertenze, u nichž nebyla nalezena příčina zvýšení TK, jsou nazývány primární hypertenze. Předpokládá se u nich multifaktoriální etiologie nejméně s 30 % genetických vlivů. Prevalence primární hypertenze v dětské populaci v naší republice se odhaduje na 1 až 3 %. S přibývajícím věkem stoupá. U mladých dospělých do 30 let se odhaduje na přibližně 15 %.
Zvýšené riziko primární hypertenze mají především děti s výskytem hypertenze v přímém příbuzenstvu. U dětí hypertenzi často nacházíme při nadváze a její výskyt prudce stoupá u obezity (BMI ≥97. percentil). Větší tendenci ke vzniku hypertenze mají také děti se sníženou tělesnou aktivitou, která jde většinou ruku v ruce s větší hmotností. V etiologii primární hypertenze se může rovněž uplatňovat zvětšený příjem soli. U dětí nepředpokládáme, že by nadměrné pití alkoholu hrálo takovou roli při vzniku hypertenze jako u dospělých. Kouření není považováno za rizikový faktor vzniku hypertenze u dětí. Negativní stres může způsobit okamžitý vzestup TK, ale není jasné, zda může být příčinou dlouhodobého vzestupu tlaku u dětí. Také chrápání a spánková apnoe se počítají k rizikovým faktorům hypertenze i v dětském věku.
Péče o děti se zvýšeným krevním tlakem
- TK by měl být změřen a zhodnocena by měla být kvalita pulzace na všech 4 končetinách u novorozenců s ohledem na možnost zjištění koarktace aorty.
- TK by měl být kontrolován při každé úvodní návštěvě u lékaře. U zdravého dítěte by se měl změřit při každé pravidelné preventivní prohlídce od 3 let, zejména ve věku 5 a 13 let, a před předáním dítěte do péče lékařů pro dospělé.
- Při nálezu vysokého normálního tlaku u dítěte, při zjištění hypertenze nebo kardiovaskulárního onemocnění u přímého příbuzného, stejně tak při výskytu rizikových faktorů – obezity u dítěte nebo v příbuzenstvu, vysoké hladiny celkového cholesterolu nebo diabetes mellitus – pozveme dítě znovu za půl roku na kontrolu.
- Jestliže nalezneme při opakovaném měření vysoký normální TK, doporučujeme úpravu životního stylu a zveme pacienta znovu na vyšetření za půl roku. Úpravu životního stylu doporučujeme také dětem s nadváhou nebo obézním.
- Jestliže odhalíme hodnoty TK, které dítě zařazuje mezi hypertoniky 1. stupně, upravíme rovněž životní styl dítěte a zveme je na kontrolu za 2–4 týdny, při opakovaném pozitivním nálezu za 1 měsíc. Jestliže hypertenze neustoupila, odešleme dítě do příslušné dětské kardiologické ambulance. Na JIP nebo k dětskému kardiologovi odesíláme také okamžitě po stanovení diagnózy děti s hypertenzí 2. stupně.
Tab. 7. Péče o děti se zvýšeným krevním tlakem. 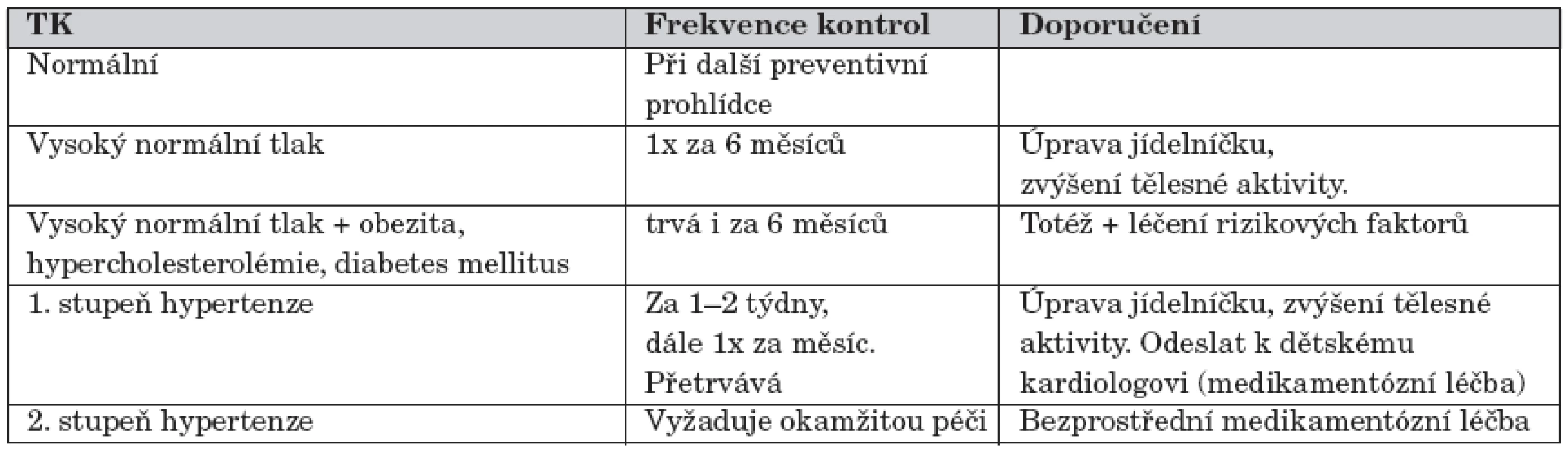
Léčení hypertenze v dětství
Léčení hypertenze u dětí a adolescentů není finančně náročné a nevyžaduje nákladné technické vybavení ani léky. Prevencí rizikových faktorů hypertenze se snažíme zabránit jejímu vzniku. Cílem léčby je udržení krevního tlaku pod hodnotou 90. percentilu a snaha zabránit vzniku pozdějších možných komplikací ze zvýšeného tlaku, zejména poškození cílových orgánů: srdce, cév, ledvin a mozku. U dětí je třeba zvážit skutečnost, že farmakologické léčení může trvat mnoho let nebo doživotně, a posoudit, jaký je poměr mezi přínosem a rizikem této léčby. Vždy se snažíme medikamentózní léčení oddálit úpravou životního stylu, nebo farmakologickou léčbu prokládat obdobími s minimální medikací nebo pouze s nefarmakologickým léčením, při pečlivé kontrole odpovědi TK. Medikamentózní léčení neodkládáme u dětí se sekundární či symptomatickou hypertenzí, při postižení orgánů v důsledku hypertenze, nebo při diabetes mellitus s hypertenzí.
Jestliže zjistíme u dítěte zvýšený krevní tlak, potřebujeme získat spolupráci a podporu rodičů. Rodičům se snažíme vysvětlit závažnost nálezu a možné nepříznivé důsledky a komplikace. Některé rodiče naopak musíme spíše uklidňovat. Za nesmírně důležitou považujeme co nejpodrobnější rodinnou anamnézu. Využijeme příležitosti také k vyšetření doprovázejících rodičů.
Při vysokém normálním TK nebo hypertenzi 1. stupně s nadváhou i bez nadváhy spočívá úprava životního stylu v úpravě jídelníčku, omezení sedavého způsobu života a ve zvýšení tělesné aktivity.
Úprava jídelníčku
Na úpravě jídelníčku by se měla podílet celá rodina, zejména matka, a významně také školní jídelny. Důležité je, jakou pozornost věnuje rodina nákupu potravin a co dítě dostane do školy. Děti by měly jíst 5krát denně. Nebezpečné je dojídání se nevhodnou stravou v přestávkách mezi hlavními jídly. Rodina by měla jíst pohromadě s dětmi a nesledovat při jídle televizi. Nabádáme matku, aby zvláště u dětí s nadváhou omezovala postupně porce jídla a u všech dětí postupovala při výběru jídel podle zásad zdravé výživy:
- snížit celkovou spotřebu tuků na hodnotu 30 až 35 % energetické dodávky, omezit hlavně živočišné tuky a zvýšit přísun mono - a polynenasycených mastných kyselin. Pít pouze polotučné mléko, máslo a tučné sýry významně omezit a nahradit margarínem s nízkým obsahem transmastných kyselin, netučnými sýry a oleji,
- snížit spotřebu jednoduchých cukrů, čokolády, cukrovinek, pití slazených nápojů,
- z masa dát přednost krůtě, kuřatům, zvěřině nebo králíkům, zvýšit spotřebu ryb,
- zvýšit přívod ovoce, zeleniny a potravin s dostatkem vlákniny,
- omezit spotřebu soli. Nejvíce soli obsahují všechny solí konzervované potraviny, dále slanečci, sardelová pasta, šunka a uzeniny, některé sýry (balkánský, niva, olomoucké tvarůžky), instantní polévky, kečupy, sójová omáčka a slané zákusky.
Tělesná zátěž
Nejzávažnější příčinou snížené tělesné aktivity u dětí je dlouhý čas prožitý u televize. Dalším důvodem k upoutání dítěte u televize nebo mobilu jsou počítačové hry, které jsou rozšířené více u chlapců než u dívek. U dětí však byla vždy nečinnost nepřirozená. Zvýšení tělesné aktivity musí být přirozené a musí dítě zaujmout a bavit. Proto při výběru sportovních her ponecháváme aktivitu na dětech a nevnucujeme jim svoje stanovisko. U dětí dáváme přednost jízdě na kole před chůzí. Chtěli bychom dosáhnout alespoň toho, aby se děti většinu dní v týdnu věnovaly 30–60 minut aerobní tělesné aktivitě.
Obtížné, ale velmi účinné je vedení záznamu o jídelníčku i o tělesné zátěži, které se pak vyhodnotí s lékařem a dítě se podněcuje soutěživostí dosáhnout žádoucího výsledku.
Farmakologická léčba hypertenze v dětství
V současné době se rozšiřuje spektrum léků, které se podle klinických studií mohou podávat nejen při hypertenzi dospělých, ale také v dětství. K medikamentózní léčbě hypertenze u dětí máme k dispozici betablokátory, inhibitory ACE, dlouhodobě působící blokátory kalciových kanálů, blokátory angiotenzinových receptorů a diuretika (tab. 6).
Tab. 8. Vybrané léky pro léčbu hypertenze v dětství a dospívání, dávkování a kontraindikace. 
U dětí začínáme vždy jedním lékem a nejnižší uvedenou dávkou, abychom se vyhnuli hypotenzi, a při přetrvávání hypertenze dávku postupně zvyšujeme na maximální doporučenou, nebo změníme třídu léčiva. Cílem léčby je snížit TK <90. percentil, u dětí s diabetes mellitus a renálním onemocněním na TK <75. percentil, u dětí s hypertenzním poškozením orgánů nebo v chronickém renálním selhání s mikroalbuminurií je cílem dokonce snížit TK <50. percentil. Nejčastějšími léky u dětí jsou betablokátory a ACE inhibitory.
Betablokátory užíváme zvláště při hyperkinetické cirkulaci, časté u juvenilní hypertenze. Nejvíce používáme atenolol nebo metoprolol. Zpočátku podáváme nejnižší dávku, kterou podle efektu případně zvyšujeme (tab. 6). Po podání vysokých dávek doporučujeme sledování poklesu tepové frekvence. Při poklesu pod 40 tepů/min přerušujeme léčbu. Stejně postupujeme při dalších nežádoucích vedlejších účincích betablokátorů. Betablokátory vůbec neindikujeme u dětí s asthma bronchiale, protože zhoršují bronchokonstrikci, ale ani u diabetiků, zejména 1. typu, nebo u pacientů s poruchou srdečního rytmu (sick-sinus syndrom, bradykardie, atrio-ventrikulární blokáda). U těchto dětí je možné zkusit podat kardioselektivní betablokátory bez vnitřní sympatomimetické aktivity, např. metoprolol.
ACE inhibitory (tab. 6) jsou kontraindikovány v těhotenství. O tom by měly být dívky ve fertilním věku poučeny. Nepříjemným vedlejším účinkem této léčby může být chronický kašel.
Blokátory angiotenzinových receptorů (tab. 6) mají stejné omezení jako ACE inhibitory. Nejsou popisovány žádné další vedlejší účinky.
Diuretika (tab. 6) jsou účinná zvláště v kombinační terapii v malých dávkách. Podáváme nejčastěji thiazidová diuretika. V nízké dávce neovlivní ani po dlouhém podávání lipidové spektrum, ale musíme kontrolovat snižování hladiny kalia, hyperurikémii i hyperglykémii. U kalium šetřících diuretik může vzniknout závažná hyperkalémie.
Přímé vazodilatátory (tab. 6) jsou vyhrazeny pro léčbu velmi závažné hypertenze. Mohou způsobit tachykardii, retenci tekutin, hypertrichózu a lupus-like syndrom.
Kombinované léčení více léky, např. ACE inhibitory s diuretiky, nebo vazodilatátory s diuretiky či betablokátory, vyžaduje většinou jen sekundární hypertenze a u dětí s primární hypertenzí se používá pouze velmi zřídka, nejčastěji v adolescentním věku.
Antihypertenzní léčbu zahajujeme teprve v případě, že neuspějeme s úpravou životního stylu. Musíme si být vědomi všech jejích nežádoucích účinků i skutečnosti, že se jedná o léčbu dlouhodobou. U dětí oproti dospělým neexistují data, která by sumarizovala efekt neléčené hypertenze. Chybí údaje o dlouhodobém vlivu antihypertenziv na růst a vývoj dítěte. Proto by dlouhodobá farmakologická léčba měla být uvážlivě indikovaná specialistou – dětským kardiologem nebo nefrologem.
Léčení hypertenze za speciálních okolností
Posuzovat a léčit hypertenzi musíme ve speciálních případech, jakými jsou: chronické onemocnění ledvin, diabetes mellitus, obezita, srdeční selhávání a spánková apnoe.
Chronické onemocnění ledvin
Úpravou životního stylu a intenzivním medikamentózním léčením hypertenze se musíme pokusit o prevenci zvýšené kardiovaskulární morbidity a mortality a progrese zhoršování ledvinných funkcí ne až od 90., ale již od 50. percentilu TK. Většinou vystačíme s monoterapií. Nejlepší jsou blokátory angiotenzinových receptorů. Polovina dětí vyžaduje použití více léků a v tom případě ordinujeme diuretika s blokátory kalciového kanálu.
Diabetická nefropatie
Je v dětství vzácná a léčíme ji stejně jako chronické onemocnění ledvin. Podle progrese mikroalbuminurie zvažujeme medikamentózní snižování krevního tlaku. Jestliže při ambulantním monitorování tlaku najdeme opakovaně mírné snížení nočního tlaku, zvažujeme léčení inhibitory ACE nebo blokátory angiotenzinových receptorů.
Obezita
Obezita, zvláště je-li provázena diabetes mellitus 2. typu, vyžaduje změnu životního stylu s úpravou jídelníčku, s omezením energetického přísunu a zvýšení tělesného zatížení natolik, aby bylo dosaženo ústupu obezity. V medikamentózním léčení použijeme inhibitory ACE, blokátory angiotenzinových receptorů, nebo u neustupující hypertenze dokonce blokátory kalciových kanálů. Pouze při kombinaci léčiv lze použít nízké dávky diuretik, ale nikdy v kombinaci s betablokátory pro jejich nepříznivý vliv na glycidový metabolismus.
Srdeční selhávání
Přetrvávající hypertenze je nejzávažnějším rizikovým faktorem u srdečního selhávání. K léčení užíváme ACE inhibitory u všech dětí s hypertenzí a srdečním selháváním, protože snižují systémovou cévní rezistenci a zvyšují srdeční výdej. Dále podáváme diuretika vždy v kombinaci s ACE inhibitory nebo s léky blokujícími renin-angiotenzinový systém, nebo betablokátory, které snižují mortalitu ovlivněním sympatické aktivity.
Spánková apnoe
Nacházíme ji zejména u některých obézních dětí. Často je spojena s hypertenzí. Léčení je stejné jako u obezity: racionalizace a redukce energetického příjmu a zvýšení tělesné aktivity.
Léčba rezistentní hypertenze
Hypertenze, která je rezistentní ke změně životního stylu i medikamentóznímu léčení až třemi léky, včetně diuretik, může být zvláště u obézních projevem špatné adherence k léčení, nebo se nejspíše jedná o sekundární hypertenzi.
Léčba hypertenzní krize
Při naměření krevního tlaku vyššího než 99. percentil + 5 mm Hg se snažíme dítě co nejrychleji transportovat do lůžkového zařízení, nejlépe na JIP.
Hypertenzní emergence – vysoký TK >99. percentil + 5 mm Hg, je provázená hypertenzní encefalopatií, postižením ledvin nebo srdce.
Urgentní hypertenze – je stejně vysoký tlak jako u hypertenzní emergence, ale bez postižení orgánů. Oba stavy vyžadují co nejrychlejší zahájení nebo zintenzivnění léčení vysokého TK.
U hypertenzní emergence musíme podávat léky v intravenózní infuzi za monitorování vitálních funkcí, nejlépe na JIP. Snížení TK by nemělo během prvních 6–8 hodin přesáhnout 25–30 % s dalším pomalým snižováním TK v průběhu 24–48 hodin. Používá se infuze nitroprusidu sodného.
Urgentní hypertenzi můžeme léčit perorálním podáváním léků, nejlépe krátce působícího captoprilu, popřípadě s diuretikem.
Podporováno výzkumným záměrem MZO 00064203.
Došlo: 12. 9. 2008
Prof. MUDr. Milan Šamánek, DrSc.
Dětské kardiocentrum
FN Motol
V Úvalu 86
150 06 Praha 5
e-mail: milan.samanek@lfmotol.cuni.cz
Zdroje
1. National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents: The fourth report on the diagnosis, evaluation, and treatmen of blood pressure in children and adolescents. Pediatrics 2004;114 : 555–576.
2. Widimský J jr, Cífková R, Špinar J, et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007.
3. Urbanová Z. Hypertenze. In Chaloupecký V, et al. Dětská kardiologie. Praha: Galén, 2006 : 375–380.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článek Editorial
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2009 Číslo 1- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
-
Všetky články tohto čísla
- Přístup ke kojení v ordinaci PLDD v letech 1985–2001
- Vztah délky výhradního kojení a celkové délky kojení v ordinaci PLDD v letech 1985–2001
- Rozvoj fistulující formy Crohnovy choroby u pacienta s JIA, HLA B27+
- Prevencia CAN syndrómu u dieťata
- Editorial
- Klinicko-anatomický, embryologický a etický aspekt spojených (siamských) dvojčiat
- Regionální rozdíly v počtu kojených dětí při propuštění z porodnice v ČR v letech 2000–2006
- Doporučení pro diagnostiku a léčbu hypertenze v dětství a dospívání vypracované Pracovní skupinou dětské kardiologie
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Prevencia CAN syndrómu u dieťata
- Klinicko-anatomický, embryologický a etický aspekt spojených (siamských) dvojčiat
- Doporučení pro diagnostiku a léčbu hypertenze v dětství a dospívání vypracované Pracovní skupinou dětské kardiologie
- Rozvoj fistulující formy Crohnovy choroby u pacienta s JIA, HLA B27+
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



