-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Nové technológie kontinuálneho monitorovania – nové možnosti pre liečbu diabetes mellitus
New technologies in diabetology of continuous monitoring – new options in the treatment of diabetes mellitus
Continuous glucose monitoring has been one of the most important achievements in diagnosing and treating diabetes over the past 20 years. While in the past the doctor would implement a treatment for a diabetic patient based on a single blood glucose value measured at the outpatient clinic and urine glucose testing, today we are able to obtain the value of glucose over time, thanks to the technology, in the form of o curve. On this curve we can monitor the effect of a specific food, physical movement, administered insulin, stress, and other factors that change blood glucose levels. It is of great benefit that we can see nocturnal hypoglycemia in sleep on the curve, unrecognized until now, which even the patient is sometimes not aware of.
Received 20. 4. 2019
Accepted 1. 5. 2019
Keywords:
insulin – hyperglycemia – artificial pancreas – continuous glucose monitoring – continuous subcutaneous insulin infusion – flash glucose monitoring – hypoglycemia – multiple daily injections – sensoraugmented pump – time in range TIR – type 1 diabetes – type 2 diabetes
Autori: Viera Doničová
Pôsobisko autorov: Poliklinika Juh – Neštátna diabetologická, interná a metabolická ambulancia, Košice
Vyšlo v časopise: Diab Obez 2019; 19(37): 27-31
Kategória: Přehledová práce
Súhrn
Kontinuálne monitorovanie glykémie je jedným z najdôležitejších pokrokov pri diagnostike a liečbe diabetu za posledných 20 rokov. Kým v minulosti lekár nastavoval liečbu diabetického pacienta podľa jedinej hodnoty glykémie odmeranej na ambulancii a podľa vyšetrenia glukózy v moči, dnes dokážeme vďaka technológiám získať hodnotu glukózy v čase, a to v podobe krivky. Na tejto krivke vieme sledovať účinok daného jedla, fyzického pohybu, podaného inzulínu, stresu a ďalších faktorov, ktoré menia hladinu krvnej glukózy. Obrovským prínosom je, že na danej krivke vidíme aj doteraz nepoznané nočné hypoglykémiíe v spánku, ktoré pacient niekedy nepociťuje.
Klíčová slova:
čas strávený v pásme – diabetes mellitus 2 typu – diabetes mellitus 1 typu – glykemická variabilita – hyperglykémia – hypoglykémia – injekčná liečba s viacnásobným denným podávaním – inzulínová pumpa s glukózovým senzorom – kontinuálne monitorovanie glukózy – kontinuálne podkožné infúzne podávanie inzulínu – okamžité monitorovanie glukózy – umelý pankreas
Úvod
Kontinuálne monitorovanie glukózy (continuous glucose monitoring – CGM) dosiahlo za posledné obdobie veľký vývoj a zdokonalenie. Na trhu sa objavili početné typy „glykemických holterov“ poskytujúce monitorovanie okamžité s on-line zobrazením glykemických kriviek a trendov, ako aj zaslepené, pri ktorých vidíme údaje retrospektívne po ukončení merania a stiahnutí získaných dát. CGM štúdie potvrdili, že ide o klinicky hodnotné vyšetrenie s potenciálom zníženia rizika hypo aj hyperglykémií aj glykemickej variability (GV). Prináša pacientom s diabetes mellitus prvého (DM1T), aj druhého typu (DM2T) potenciál zlepšenia kvality života v rôznych každodenných situáciách. Funguje v systéme spojenom s inzulínovou pumpou (sensor-augmented pump – SAP), pri liečbe hybridným systémom uzavretou kľučkou predstavujúcim umelý pankreas (artificial pancreas – AP), ale aj pacientov u pacientov liečených klasickým viacpočetným injekčným podávaním inzulínu (multiple daily injections – MDI). CGMS (CGM systém) uľahčuje a urýchľuje tradičné vyhodnocovanie nových foriem liečby so záchytom frekvencie a závažností hypo (hypoG), a hyperglykémií (hyperG), rôzne aspekty a stupeň glykemickej variability.
Typy systémov pre kontinuálne monitorovanie glukózy
Kontinuálne monitorovanie glukózy umožňuje nové a prelomové možnosti pre dosiahnutie kompenzácie pacientov s diabetom. S jeho pomocou dokážeme znižovať výskyt a závažnosť hypoglykémií aj hyperglykémií, a teda súčasne aj glykemickú variabilitu, ktorá je považovaná za samostatný rizikový faktor rozvoja diabetických komplikácií. V klinických štúdiách je dokázané, že pomocou CGM kriviek v reálnom čase (real time/rt-CGMS) aj okamžitým monitorovaním glukózy (Flash Glucose Monitoring – FGM) je možné dosiahnuť pokles výskytu hypoglykémií aj samotného glykovaného hemoglobínu (HbA1c) [1–3]. Vysokým prínosom CGMS je, že dokáže zachytávať neželané výkyvy glykémií aj v situáciách, v ktorých ich klasickým glukometrom nedokážeme monitorovať a zároveň poskytuje aj trendy pohybu glykémií. Trendy sú znázornené šípkami smerom hore alebo dole a intenzita očakávanej zmeny je vyjadrená počtom šípok [1–3].
Základné delenie CGMS je na 1. monitorovanie v reálnom čase tzv. Nezaslepené 2. zaslepené meranie, tzv. profesionálne systémy, ktorých výsledky na úpravu liečby využíva zdravotnícky personál, pretože počas merania ich samotný pacient nemá možnosť vidieť.
Komponenty CGMS
Každý systém sa skladá zo senzora spojeného s vysielačom, z prijímača a zavádzača (inserter) určeného na zavedenie senzora do podkožia. Senzor má dve časti: vonkajšiu ostávajúcu pri meraní nalepenú na koži (obr. 1) a podkožnú časť umožňujúcu merať hladiny glukózy v interstíciu. Táto väčšinou predstavuje tenké cca 1 cm dlhé vlákno mäkkej a pružnej konzistencie. Špeciálnym typom implantabilného senzora pre dlhodobé monitorovanie glykémie to môže byť tenký valček, ktorý sa zavedie do podkožia na obdobie cca 3–5 mesiacov (systém Eversense), v ktorom sa vysielač lepí na kožu (dostupný a hradený poisťovňou v Nemecku). Implantácia sa uskutočňuje v zdravotníckom zariadení, pri opakovaných aplikáciách môže viesť k miernej fibróze tkaniva. Systém Eversense komunikuje so „smart“ inzulínovým perom a mobilným telefónom.
Obr. 1. Rôzne typy senzorov s externou časťou senzora na povrchu tela. Archív autorky 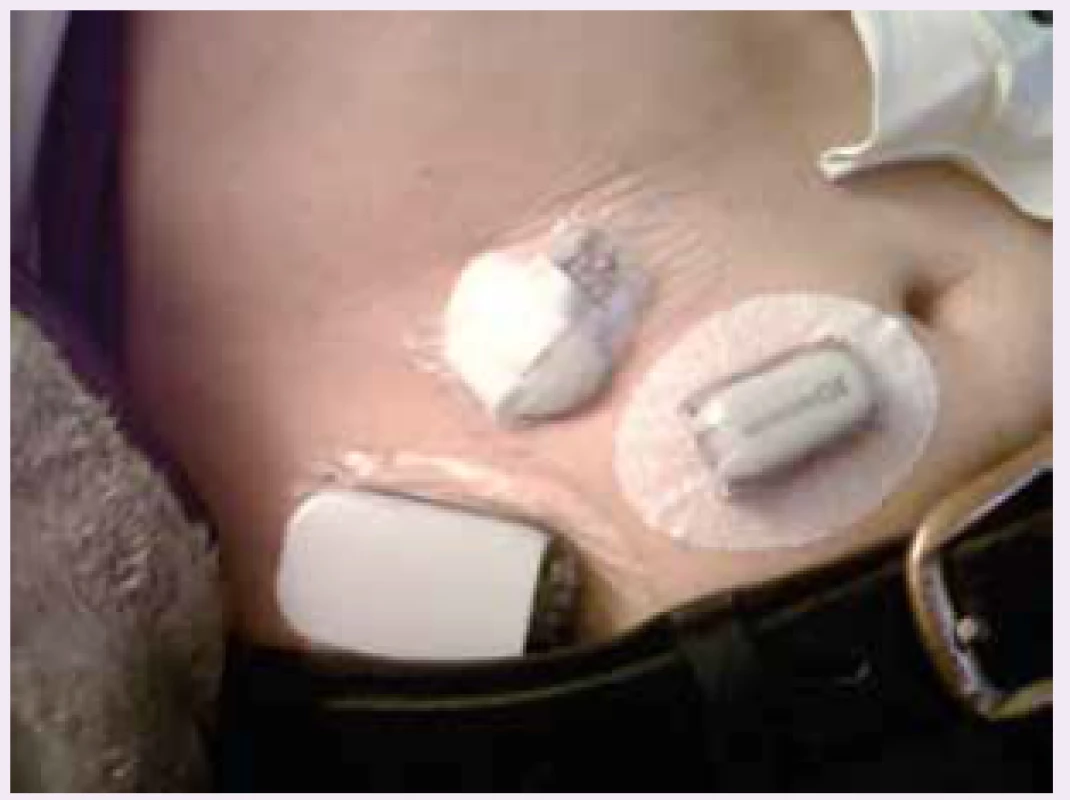
Vysielač sa v prípade systému Medtronic musí nabíjať pred každým novým meraním a má životnosť podľa počtu meraní alebo po dobu 2 rokov. U FGM sa vysielač nenabíja, je súčasťou jednorazového senzora.
Prijímač má v prípade rt-monitorovania glykémie display, na ktorom je možné vidieť glykémie v reálnom čase. CGM meria glykémie v interstíciu, preto je medzi týmito nameranými hodnotami časový posun oproti glykémii z kapilár, ktorý je najvyšší v postprandiálnom období, alebo pri prudkých zmenách glykémií (pri konzumácii rýchlo účinkujúcich sacharidov, napr. v nápoji alebo pri korekcii hypoglykémie inzulínovým analógom).
Základné typy CGMS
Monitorovanie v reálnom čase
Glykemické krivky znázornené v čase a v pohybe
Súčasne na základe matematického modelovania sa zobrazujú trendové šípky vzostupu, resp. poklesu glykémií. Softwary poskytujú možnosť prednastaviť hodnotu glykémie, pri ktorej pacienta upozorní zvukový alebo vibračný alarm na hroziacu hypoglykémiu (prediktívny alarm) a v prípade inzulínovej pumpy spojenej so senzorom (SAP) dokážu na prechodnú dobu zastaviť dávkovanie inzulínu a zabrániť vzniku hypoglykémie (obr. 2). Alarmy môžu byť nastavené aj na aktuálnu hodnotu glykémie, ktorú si navolíme ako hodnotu pre hypo/resp. hyperglykémie. Systémy na monitorovanie glykémie v reálnom čase sú ako samostatné glykemické holtre Dexcom G4 a G5, Guardian Connect Mobile, systém Eversense, alebo sú súčasťou inzulínovej pumpy Minimed 640G, Paradigm Veo, t:slim X2TM so senzorom Dexcom G5 dostupná iba v USA. Najnovšia pumpa MiniMed 670 G prináša hybridný okruh (obr. 3) a na základe údajov zo senzora pumpa automaticky dávkuje iba bazálny inzulín [4], ale podávanie bólusového inzulínu uskutočňuje pacient manuálne. Budúcnosťou by mal byť plne automatický systém dávkovania inzulínu na základe odmeraných glykémií senzorom, tzv. umelý pankreas.
Obr. 2. Záznam glykemickej krivky u gravidnej 30-ročnej zdravotnej sestry s DM1T v trvaní 26 rokov, CSII, HbA1c 6,13 %, DCCT (norma 4,8–5,9); prvá gravidita. Archív autorky (2018) 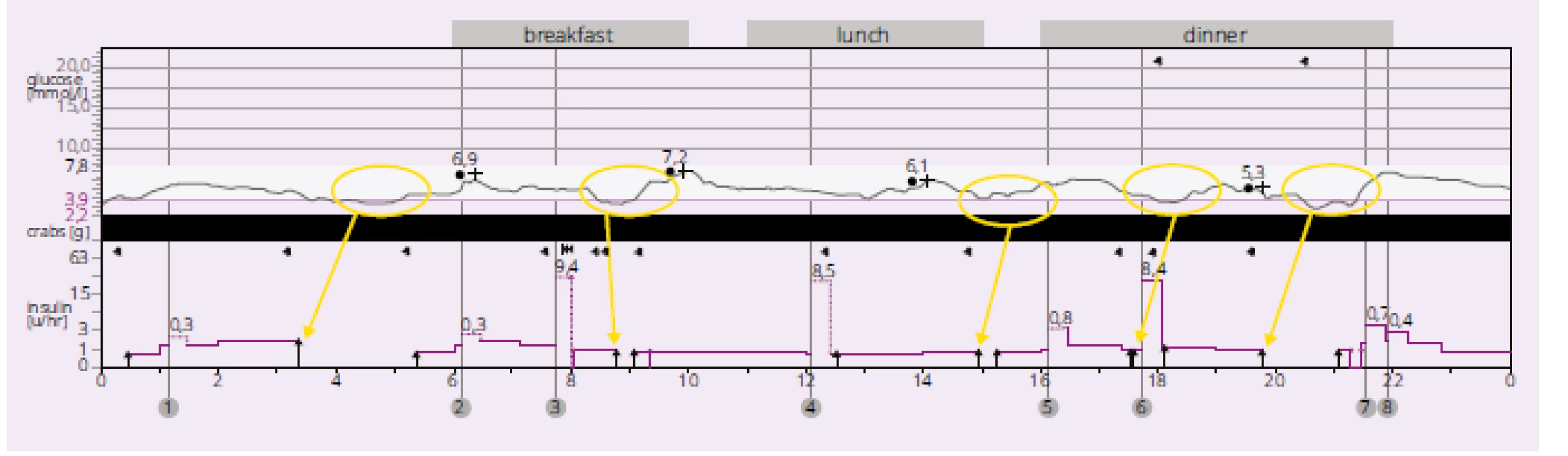
Žlté šípky ukazujú na úseky podávania bazálneho inzulínu, inzulínová pumpa na základe algoritmu zastavila dávkovanie inzulínu (čierne zvýraznené výseky), a zabránila tím vzniku hypoglykémie. Na glykemickej krivke sú v žltých kruhoch zobrazené úseky glykemickej krivky, ktoré sú blízko hranice hypoglykémie. Obr. 3. Prvý systém s automatickým dávkovaním bazálneho inzulínu na základe merania glukózy CGM systémom (Medtronic MiniMed 670G). Automatické dávkovanie je možné iba pre bazálny inzulín, kým bolusový inzulín si podáva pacient sám (tzv. hybridný systém) 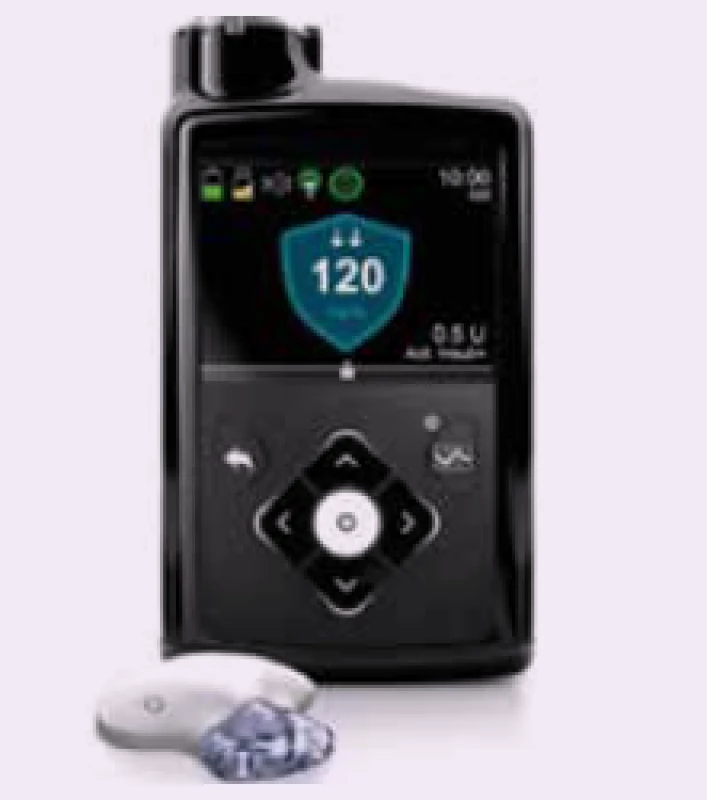
Monitorovanie glykémie v reálnom čase, ktoré môže pacient využívať pri managemente svojho diabetu, umožňuje zníženie počtu hypoglykémií [1–3] súčasne s poklesom HbA1c [5–6]. Dochádza aj k poklesu glykemickej variability (GV) [1–2, 7–8]. Dlhodobé zníženie glykemickej variability vedie k zníženiu rizika kardiovaskulárnych komplikácií diabetes mellitus [9–11]. Čím častejšie pacienti rt-CGM používajú, tým majú lepšie výsledky liečby Signifikantné zlepšenie dosahujú pacienti, ktorí sa monitorujú viac ako 70 % času [1,4,6].
Okamžité monitorovanie glukózy
Okamžité monitorovanie glukózy (tzv. flash glucose monitoring – FGM; FreeStyle Libre, Abbot).
Glykémia sa nám na displeji prístroja znázorní len pri jeho priblížení čítačky alebo smart telefónu s príslušnou aplikáciou k vysielaču nalepeného na koži, ktorého súčasťou je senzor zavedený do podkožia. Tento systém je menej presný ako rt-CGMS a nemá alarmy. Znázorňuje trendové šípky pohybu glykémií. Nevyžaduje kalibráciu počas celých 14 dní monitoringu, a preto je u pacientov veľmi obľúbený. V praxi často nahrádzajú týmto systémom klasické meranie glykémií glukometrom (self blood glucose monitoring – SBGM). Ich presnosť a účinnosť bola porovnávaná v štúdii IMPACT u pacientov s DM1T, v ktorej došlo k zníženiu počtu hypoglykémií pri nezmenenom HbA1c [12]. Počet meraní pri FGM býva vzhľadom na príjemné používanie častejšie ako pri SBGM (nevyžaduje kalibráciu hodnotou glykémie odmeranej glukometrom a odpadá pichanie do prsta, či nabíjanie vysielača ako pri iných typoch CGMS).
Monitorovanie zaslepené s retrospektívnym znázornením výsledkov
Pacient má zavedený senzor a odmerané hodnoty glukózy sú ukladané do pamäti prijímača. Po ukončení merania sa údaje stiahnu do počítača prostredníctvom webovej platformy. Systém sa využíva pre výskum (sledovanie účinku daného lieku, jeho farmakokinetiky, účinku definovanej fyzickej aktivity), na získanie priebehu glykemických kriviek počas denných aktivít a spánku za účelom nasledovnej úpravy liečby, diétneho a pohybového režimu. CGM vyžaduje kalibráciu systému pomocou glykémie odmeranej glukometrom väčšinou 2-krát denne zadaním danej hodnoty do prijímača (Dexcom 4), alebo po stiahnutí údajov zadaním do dátabázy v počítači alebo stiahnutím údajov z glukometra.
Presnosť CGM
Prvé senzory umožňujúce CGM boli obrovským pokrokom napriek tomu, že mali limitovanú presnosť a časové použitie. CGM systémy sú nazývané kontinuálne, ale merajú glykémie intermitentne väčšinou každých 5 minút, a to v intersticiálnej tekutine. Časový posun v hodnotách odmeraných v interstíciu pomocou CGMS a v kapilárnej krvi odmeranej SBGM predstavuje 5–10 min. Tento časový posun, tzv. lag time, bol jednou z príčin odchýlok CGMS od meraní realizovaných glukomerom. Tiež čas potrebný na obnovenie citlivosti senzora po prekonanej hypoglykémii, tzv. recovery time senzora, zapríčiňoval zníženú presnosť a spoľahlivosť meraní v týchto situáciách. Presnosť súčasných CGM meraní sa technologickým vývojom výrazne zvýšila a v súčasnosti postačuje pre klinické použitie. Zlepšuje sa nielen vývojom senzorov s novými vlastnosťami ale aj zdokonalením softwarov. Táto presnosť môže dosahovať až presnosť merania glukomerom [13]. Parameter, ktorý vyjadruje odchýlku merania senzorom a glukometrom, je priemer absolútneho relatívneho rozdielu (Mean Absolute Relative Difference – MARD). Pre dostatočnú presnosť použiteľnú pre klinické rozhodovanie je potrebné, aby senzory mali MARD do 10 %, to znamená, že majú 10% povolený rozsah nepresnosti od meranej hodnoty, napr. glykémia 10 mmol/l môže byť odmeraná s uznanou možnou nepresnosťou merania v rozsahu od 9 do 11 mmol/l (± 10 %). Táto presnosť umožňuje robiť terapeutické rozhodnutia aj bez overovania hodnôt glykémií pomocou glukometra. Tým je CGMS použiteľný ako samostatný bez potreby pridruženia k selfmonitoringu ku SBGM [14]. Dexcom G5 a G6 má deklarované MARD 9 % a terapeutické rozhodnutia môže pacient vykonávať v tomto prípade bez nutnosti overenia senzorových meraní pomocou glukomera. Dexcom G6 podobne ako FGM nevyžaduje kalibráciu.
Praktické využitie a prínos CGMS
CGMS môže byť prínosom pre akéhokoľvek pacienta s diabetes mellitus. Umožňuje vizualizovať typický glykemický vzor počas dňa vrátane zmien počas jedla, cvičenia, účinkom liečby. Umožňuje vyhodnotiť glykemickú variabilitu (CV) aj medzidňovú variabilitu.
Zachytáva hyperglykémie, ktoré nie sú zistené selfmonitoringom. Osobitne prínosným je CGMS v manažmente pacientov s vysokým rizikom hypoglykémií. Pri vyhodnocovaní CGMS využívame parameter čas strávený v glykemickom pásme normohodnôt, hypoglykémie alebo hyperglykémie, tzv. time in range (TIR). TIR sa zdá byť presnejším prediktorom diabetických komplikácií ako HbA1c.
CGMS systémy sú adaptované na použitie u novorodencov, na nemocničné použitie ako monitory pri posteli pacienta, sú dôležité pri monitorovaní pacientiek s gestačným diabetom. Umožňujú merať glykemický index potravín vyjadrený ako pomer plochy pod glykemickou krivkou počas 120 min po podaní glukózy a vyšetrovanej potraviny s rovnakým obsahom glukózy. Využíva sa pri klinickom výskume účinku nových antidiabetík, určenia ich farmakokinetiky a farmakodynamiky. SGMS je prínosné pri všetkých typoch diabetes mellitus, napr. aj pri diabetes pri cystickej fibróze, hypoglykémiách podmienených inzulinómom, Hiratovom ochorení (protilátky proti inzulínu), pri diabetickej gastroparéze (obr. 4).
Obr. 4. Diabetická gastroparéza na zázname z CGMS. Archív autorky (2004) 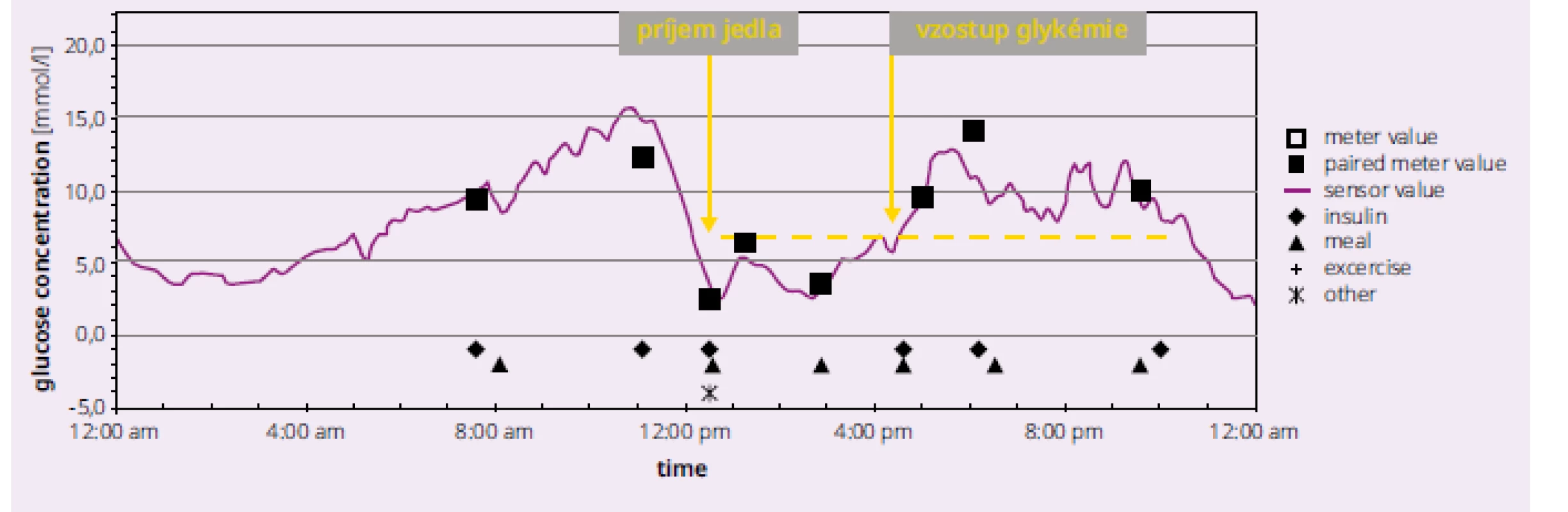
Pacientka sa o 12. hodine naobedovala, ale vzostup glykémie nastal až o 16. hodine. V danej situácii si pacientka nemôže podávať prandiálny inzulín pred jedlom. Možnosti, ktoré CGMS prináša
- pravdivejšie a výpovednejšie zachytenie trendov a vzorov pohybu glykémie
- diagnostický nástroj (zachytenie syndrómu brieždenia, zisťovanie príčin vysokých glykémií, neočakávané hypoglykémie, podozrenie na poškodenie nervových vlákien pri diabetes mellitus a regulácii činnosti žalúdka (tzv. diabetická gastroparéza) [2]
- záchyt hyperglykémie, jej trvania a závažnosti
- určenie správneho množstva a druhu sacharidov na liečbu hypoglykémie
- vyhodnotenie dostatočnosti merania glykémie glukometrom a jeho frekvencie
- možnosť stanovovania glykemického indexu
- sledovanie farmakodynamiky a farmakokinetiky nových antidiabetických molekúl
- diagnostika ochorení s prítomnosťou hypoglykémií, napr. inzulinóm
- edukácia a zvýšenie motivácie pacienta pre liečbu diabetu
Záver
Systémy s CGM sa neustále zdokonaľujú a stávajú sa dostupnejšie pre väčší počet pacientov. V rozvinutých krajinách sa bude využitie senzorových technológií výrazne rozširovať. Do budúcna oslobodí pacientov od rutinného a obmedzujúceho selfmonitorovania glykémií, pričom súčasne poskytne úplnejšie a komplexnejšie údaje o zmenách glykémií a ich trendov. Tieto technológie sú v managemente diabetu ďalším prelomovým míľnikom tak, ako bolo rutinne zavedenie SBGM, meranie HbA1c, liečba kontinuálnym podkožným infúznym podávaním inzulínu (continuous subcutaneous insulin infusion – CSII). Údaje získané zo senzorových technológií jednoznačne umožňujú cielenejšie a úspešnejšie dosahovanie glykemických cieľov v porovnaní s klasickým monitorovaním glykémií. Zvyšujúca sa presnosť týchto systémov, zjednodušovanie ich používania, predĺženie merania, zníženie ceny a výsledky klinických štúdií urýchľujú ich klinické použitie a rozšírenie využívania.
doc. MUDr. Viera Doničová, PhD., MBA
Doručené do redakcie 20. 4. 2019
Prijaté po recenzii Accepted 1. 5. 2019
Zdroje
-
Battelino T, Conget I. Olsne B et al. J SWITCH Study Group. The use and efficacy of continuous glucose monitroing in type 1 diabetes treated with insulin pump therapy a randomised controlled trial. Dibaetlogia 2012; 55(12): 3155–3162. Dostupné z DOI: <http://dx.doi.org/10.1007/s00125–012–2708–9>.
-
Lind M, Polonsky W, Hirsh IB et al. Continuous glucose monitoring vs Conventional Therapy for Glycemic Control in Adults with type 1 Diabetes Treated With Multiple Daily Insulin Injection: Thé GOLD Randomiyed Clinical Tiral. Jama 2017; 317(4): 379–387. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2016.19976>. Erratum in Incorrect Unit of Measure. [JAMA. 2017].
-
Beck RW, Riddelsworth T Ruedy K et al. [DIAMOND study group]. Effect of Continuous Glucose monitoring on Glycemic Control in Adults With Type 1 Diabetes Using Insulin Injections: Rhe DIAMOND Randomized Clinical Trial. JAMA 2017; 317(4): 371–378. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2016.19975>.
-
Garg SK, Weinzimer SA, Tamborlane WV et al. Glucose Outcomes with the in-home Use of a Hybrid Closed-Loop Insulin Delivery System in Adolescents nad Adults with Type1 Diabetes. Diabetes Technol Ther 2017; 19(3): 155–163. Dostupné z DOI: <http://dx.doi.org/10.1089/dia.2016.0421>.
-
[Juvenile Diabetes Research Foundation Continuous Glucose Monitoring Study Group]. Effeciveness of continuous glucose monitoring in a clinical care environment evidence Rom thé Juvenile Diabetes Research Foundation continuous glucose monitoring (JDRF-CGM) trial. Diabetes Care 2010; 33(1): 17–22. Dostupné z DOI: <http://dx.doi.org/10.2337/dc09–1502
-
Bergenstal RM, Tamborlane WV Ahmann A et al. [Star 3 Study Group]. Effectiveness of sensor-augmented insulin-pump therapy in type 1 diabetes. N Engl J Med 2010; 22 ;363(4): 311–320. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1002853>. Erratum in N Engl J Med 2010; 363(11): 1092.
-
El Laboudi AH, Godsland IF, Johnson DG et al. Measures of Glycemic Variability in Type 1 Diabetes nad the Effect of Real Time Continousu Glucose Monitoring. Diabetes Technol Ther 2016; 18(12): 806–812. Dostupné z DOI: <http://dx.doi.org/10.1089/dia.2016.0146>.
-
Garg SK, Schwartz S, Edelman SV. Improved glucose excursions using an implantable real-time continuous glucose sensorin adults with typ 1 diabetes. Diabetes Care 2004; 27(3): 734–738.
-
Nalysnyk L. Hermandey-Medina M et al. Glycaemic variability nad complications in patients with diabetes mellitus:evidence Rom a systematic review of the literature. Diabets Obes Metab 2010; 12(4): 288–298. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1463–1326.2009.01160.x>.
-
Bragd J, Adamson U, Backlund LB et al. Can glycaemic variability as calculated Rom bood glucose self-monitoring predict thé development of complications in type 1 diabetes over a decade? Diabetes Metab 2008; 34(6 Pt 1): 612–616. Dostupné z DOI: <http://dx.doi.org/10.1016/j.diabet.2008.04.005>.
-
Šoupal J, Škrha J jr, Fajmon M et al. Glycemic vairability is higher in type1 diabetes patients with microvascular complications irrespective of glzcemic control. Diabetes Technol Ther 2014; 16(4): 198–203. Dostupné z DOI: <http://dx.doi.org/10.1089/dia.2013.0205>.
-
Bolinder J, Antuna R, Geelhoed-Duijvestijn P et al. Novel glucose - sensing technology nad hypoglycaemia in type 1 diabetess a multicentre, non - masked, randomised controlled trial. Lancet 2016; 388(10057): 2254–2263. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(16)31535–5>.
-
Rodbard D. Continuous Glucose Monitoring: A Review of Recent Studies Demonstrating improved Glycemic Outcomes. Diabetes Technol Ther 2017; 19(S3): S25-S37. Dostupné z DOI: <http://dx.doi.org/10.1089/dia.2017.0035>.
-
Kovatchev BP, Patek SD, Ortiz EA et al. Assessing sensor accuracy for nonadjunctuse of continuous glucose monitoring. Diabetes Technol Ther 2015; 17(3): 177–186. Dostupné z DOI: <http://dx.doi.org/10.1089/dia.2014.0272>.
Štítky
Diabetológia Obezitológia
Článok vyšiel v časopiseDiabetes a obezita
Najčítanejšie tento týždeň
2019 Číslo 37- Jak zlepšit záchyt a péči o osoby s prediabetem v primární péči?
- Jakým způsobem hydroresponzivní krytí napomáhá hojení rány?
- Hydroresponzivní krytí v epitelizační fázi hojení rány
- Význam hydratace při hojení ran
-
Všetky články tohto čísla
- DNA diagnostika najčastejších monogénových foriem diabetu na Slovensku
- Hypoglykémia pri diabetes mellitus
- Nové technológie kontinuálneho monitorovania – nové možnosti pre liečbu diabetes mellitus
- Naša odborná spoločnosť a jej časopis v roku 2019
- Protizápalová liečba redukuje aterotrombotické riziko
- Cesta od EBM ku najnovšej konsenzuálnej správe ADA a EASD: manažment hyperglykémie u pacientov s DM2T, 2018
- Metformín u pacientov s chronickým obličkovým a kardiovaskulárnym ochorením
- 50 rokov Slovenskej diabetologickej spoločnosti
- Odišiel MUDr. Peter Pavlov, MPH (*8. 6. 1962 – †19. 4. 2019)
- 15. vedecká konferencia venovaná pamiatke prof. MUDr. Rudolfa Koreca, DrSc. 29. 3. 2019, Topoľčianky
- XXXIV. kongres Slovenskej hypertenziologickej spoločnosti SLS a Konferencia pracovnej skupiny preventívnej kardiológie SKS, 4.–6. 4. 2019, Jasná, Demänovská dolina
- Jiří Šimek. Lékařská etika
- Familiárna hypercholesterolémia a projekt MedPed FH
- Diabetes a obezita
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- 50 rokov Slovenskej diabetologickej spoločnosti
- Hypoglykémia pri diabetes mellitus
- Odišiel MUDr. Peter Pavlov, MPH (*8. 6. 1962 – †19. 4. 2019)
- 15. vedecká konferencia venovaná pamiatke prof. MUDr. Rudolfa Koreca, DrSc. 29. 3. 2019, Topoľčianky
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



