-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Epidemiologický prehľad hepatitídy C na Klinike infektológie a cestovnej medicíny v Košiciach
Epidemiological Survey of Hepatitis C at the Clinic of Infectology and Travel Medicine in Košice
Introduction:
The study objective was to evaluate epidemiological aspects in patients with hepatitis C treated at the Clinic of Infectology and Travel Medicine in Košice.Material and Methods:
A retrospective analysis was performed of 232 patients (132 males and 100 females, mean age 43.8 years) followed up and treated with the diagnosis of hepatitis C (HC) in 2003 through 2007.Results:
The probable sources of infection were most often blood transfusion (in 31 % of patients), injecting drug use (9 %) and invasive medical procedures (6 %). Tattooing and piercing procedures were a potential route of infection in 4 % of HC cases, while other risk factors were less common. None of the HC risk factors was identified in 41 % of HC patients. HCV genotype was determined in 198 patients. HCV genotype 1 was detected in nearly 90 % of the tested HC patients, HCV genotype 3 in 36.6 %, HCV genotype 2 in 3 patients and HCV genotypes 4 and 6 in one patient each. Two HC cases were coinfections with HCV genotypes 1 and 3 or 1 and 4. The mean time interval from the first detection of elevated aminotransferase activity to the diagnosis and therapy institution was 6.3 years.Conclusion:
The most common source of infection was blood transfusion, followed by injecting drug use and surgery. The prevailing HCV genotype is 1. In the future, it would be necessary to reduce the time interval from the detection of liver damage to the etiological diagnosis of HC, which has been too long.Key words:
hepatitis C – genotype – risk factors.
Autori: Z. Paraličová
; P. Kristian; I. Schréter
Pôsobisko autorov: Klinika infektológie a cestovnej medicíny, LF UPJŠ a FN L. Pasteura Košice
Vyšlo v časopise: Epidemiol. Mikrobiol. Imunol. 58, 2009, č. 4, s. 158-162
Súhrn
Úvod:
Cieľom práce bolo vyhodnotiť epidemiologické aspekty u pacientov s hepatitídou C liečených na Klinike infektológie a cestovnej medicíny v Košiciach.Materiál a metodika:
Retrospektívne sme analyzovali súbor 232 pacientov (132 mužov a 100 žien, priemerný vek 43,8 roka) dispenzarizovaných a liečených s diagnózou hepatitídy C v rokoch 2003 až 2007.Výsledky:
Pravdepodobným zdrojom nákazy bola najčastejšie transfúzia krvi (u 31 % pacientov), intravenózne užívanie drog v 9 % a invazívne lekárske zákroky v 6 %. Tetováž a piercing predstavovali možnú cestu infekcie u 4 % infikovaných, ostatné rizikové faktory sa vyskytli zriedkavejšie. U 41 % pacientov sa nezistil žiadny rizikový faktor infekcie. Genotyp vírusu bol stanovený u 198 pacientov. Takmer 90 % vyšetrených malo genotyp 1, 6,6 % genotyp 3, 3 pacienti genotyp 2 a po jednom genotypy 4 a 6. V dvoch prípadoch sa vyskytli zmiešané infekcie genotypmi 1 a 3 resp. 1 a 4. Priemerná doba od prvého záznamu zvýšenej aktivity aminotransferáz cez stanovenie diagnózy až po začiatok liečby stanovená analýzou nášho súboru bola 6,3 roka.Záver:
Najčastejší spôsob infekcie v našom súbore predstavovali transfúzie, intravenózne užívanie drog a chirurgické zákroky. Medzi genotypmi vírusu hepatitídy C výrazne prevláda genotyp 1. Do budúcnosti by bolo potrebné skrátiť dobu od zistenia poškodenia pečene do etiologickej diagnostiky hepatitídy C, ktorá je nateraz príliš dlhá.Klíčová slova:
hepatitída C – genotyp – rizikové faktory.Hepatitída C zostáva napriek nárastu poznatkov o povahe ochorenia a možnostiach liečby aj naďalej celosvetovým zdravotníckym problémom. Vírus hepatitídy C - pôvodca ochorenia bol objavený v roku 1989. Incidencia nových symptomatických ochorení sa odhaduje na 1-3 prípady na milión obyvateľov ročne [3]. V Európe je hepatitída C najčastejšia infekcia spôsobujúca chronické ochorenie pečene [11]. V súčasnosti sa odhaduje 3% prevalencia hepatitídy C v celosvetovej populácii, čo predstavuje 170 miliónov nakazených osôb [1]. Prevalencia hepatitídy C vykazuje výrazné geografické rozdiely s najvyššou incidenciou vo východných častiach v porovnaní so západnými oblasťami Zeme [4]. Vzhľadom na dlhodobý bezpríznakový priebeh ochorenia mnoho ochorení uniká včasnej diagnostike [8]. Bolo identifikovaných minimálne 6 hlavných genotypov vírusu a viacero podtypov s rozdielnym geografickým zastúpením [15]. Stanovenie genotypu má nielen epidemiologický význam, ale hlavne význam pri určení liečebnej stratégie. Genotyp vírusu je najsilnejší prediktívny faktor trvalej virologickej odpovede na kombinovanú liečbu interferónom a ribavirínom. Pacienti s genotypmi 2 a 3 majú väčšiu pravdepodobnosť trvalej virologickej odpovede ako pacienti s genotypmi 1 a 4.
Hepatitída C bola v minulosti najčastejšou príčinou potransfúznych hepatitíd. Od roku 1992, kedy bolo aj na Slovensku zavedené screeningové vyšetrovanie všetkých darcovských vzoriek krvi na prítomnosť protilátok anti HCV došlo k výraznému poklesu prenosu hepatitídy C krvnými preparátmi. Na prenose infekcie sa stále viac podieľa intravenózne užívanie drog. V menšej miere sa na šírení infekcie podieľajú invazívne lekárske zákroky, sexuálny prenos a úzky kontakt v rodine [8].
V našej práci sme sa zamerali na sledovanie zastúpenia jednotlivých genotypov a rizikových faktorov prenosu hepatitídy C u pacientov s hepatitídou C, liečených na Klinike infektológie a cestovnej medicíny (KICM) v Košiciach v rokoch 2003-2007.
Materiál a metodika
Retrospektívne sme analyzovali súbor 232 dospelých pacientov dispenzarizovaných a liečených na KICM v Košiciach s diagnózou hepatitídy C za päť ročné obdobie, v rokoch 2003 až 2007. Z celkového počtu vyšetrovaných pacientov bolo 132 mužov a 100 žien. U 225 pacientov bola stanovená diagnóza chronickej hepatitídy C, u 5 pacientov bola diagnostikovaná akútna hepatitída C a 2 pacienti boli diagnostikovaní ako stav po prekonanej hepatitíde C. Priemerný vek pacientov bol 43,8 roka so smerodajnou odchýlkou 14,3 roka.
Diagnóza hepatitídy C bola potvrdená vyšetrením HCV RNA. Použité boli testy firmy Roche: COBAS AMPLICOR HCV v.2.0 na kvalitatívne vyšetrenie alebo COBAS AMPLICOR MONITOR Test v.2.0 na kvantitatívne vyšetrenie. Genotyp vírusu bol určený testom LINEAR ARRAY HEPATITIS C GENOTYPING TEST.
V anamnestických údajoch pacientov sme sa zamerali na zisťovanie prítomnosti rizikových faktorov parenterálneho prenosu infekcie, ktoré by mohli predstavovať cestu prenosu hepatitídy C u daného pacienta. Zisťovali sme podanie transfúzie krvi a krvných derivátov pred a po roku 1992, užívanie vnútrožilových drog, prítomnosť tetovania a piercingu, výskyt hepatitídy C u rodinných príslušníkov, invazívne lekárske zákroky, hemodialýzu a hematologické ochorenia v anamnéze pacienta.
Okrem zisťovania zastúpenia jednotlivých genotypov a rizikových faktorov prenosu hepatitídy C sme sledovali trvanie diagnostického procesu od zistenia pečeňovej lézie až po začatie antivírusovej liečby.
Výsledky
Z celkového počtu sledovaných pacientov (232) bol genotyp vírusu stanovený u 198 pacientov (tabuľka 1). Genotyp 1 bol zistený u 178 pacientov, čo predstavovalo 89,9 %. Subtyp vírusu bol určený u 144 pacientov s genotypom 1, všetci mali subtyp 1b. Trinásť pacientov (6,6 % vyšetrených) malo genotyp 3, traja pacienti genotyp 2 a po jednom mali pacienti genotypy 4 a 6. V dvoch prípadoch sa vyskytli zmiešané infekcie genotypmi 1 a 3 resp. 1 a 4.
Tab. 1. Zastúpenie jednotlivých genotypov Table 1. HCV genotype distribution 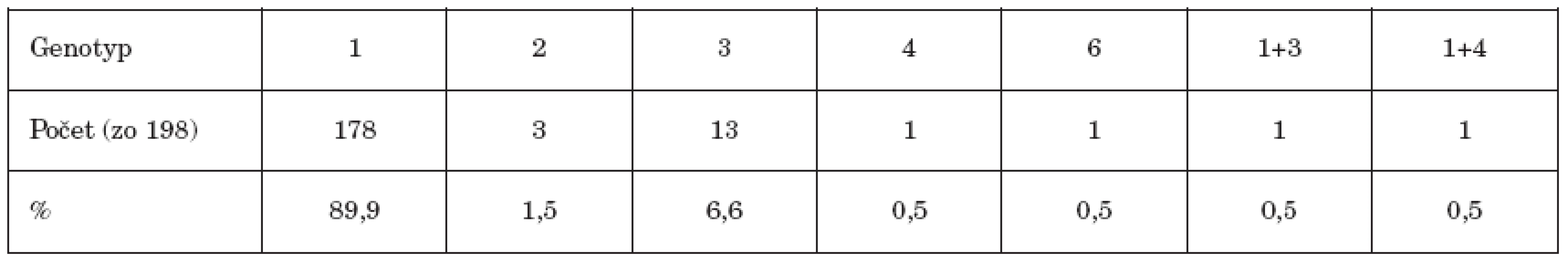
Osobitne sme sledovali zastúpenie jednotlivých genotypov v skupine intravenóznych narkomanov. Z celkového počtu 20 pacientov tejto skupiny, bol genotyp vyšetrený u 13 pacientov. Osem z nich (61,5 %) malo genotyp 1 a päť (38,5 %) pacientov genotyp 3.
V ďalšej časti sme vyhodnocovali pravdepodobný zdroj infekcie. Najčastejším možným rizikovým faktorom parenterálneho prenosu infekcie bola transfúzia krvi, ktorú sme zistili u 72 pacientov, čo predstavuje 31 %. Druhým najčastejším rizikovým faktorom prenosu hepatitídy C v našom súbore pacientov bolo užívanie intravenóznych drog, ktoré bolo pravdepodobnou cestou prenosu u 20 (8,6 %) pacientov. Na treťom mieste boli invazívne zákroky, ktoré sme považovali za možnú cestu prenosu infekcie u 14 (6,0 %) pacientov. Do tejto kategórie sme zaradili pacientov, ktorí mali v anamnéze 3 a viac invazívnych zákrokov (operácie, rôzne invazívne zákroky). Tetováž alebo piercing, robené nesterilným spôsobom, sme považovali za pravdepodobnú cestu prenosu nákazy u 10 (4 %) pacientov a výskyt hepatitídy C v rodine u 8 (3,4 %) pacientov. U piatich (2,2 %) pacientov sme dávali vznik hepatitídy C do súvislosti s častou aplikáciou krvných derivátov pri pridruženom hematologickom ochorení, najčastejšie išlo o hemofíliu, a u štyroch (1,7 %) pacientov s hemodialýzou v anamnéze. Po jednom prípade sme za rizikový faktor považovali pobyt vo väzení, pobyt v geografickej oblasti s vysokou prevalenciou HC a priamy kontakt s krvou infikovaného pacienta (tzv. pokrvné bratstvo). U 96 pacientov sme nezistili žiadny rizikový faktor prenosu hepatitídy C, čo predstavovalo 41 % súboru. U štyroch z týchto pacientov bolo jediným možným rizikovým faktorom podanie transfúzie krvi po roku 1992, túto možnosť však nepokladáme za pravdepodobnú. Uvedené údaje sú prehľadne znázornené na grafe 1.
Graf 1. Pravdepodobný zdroj infekcie Fig. 1. Probable source of infection 
Analýza časového sledu diagnostického procesu ukázala, že priemerná doba od prvého zistenia zvýšenej aktivity aminotransferáz v zdravotnej dokumentácii, cez stanovenie diagnózy až po začiatok liečby bola u sledovaných pacientov 6,3 roka. Najväčšiu časť tohto intervalu tvorila doba od prvého zistenia hepatálnej lézie po sérologické vyšetrenie a potvrdenie pozitivity anti-HCV protilátok. Tento čas v priemere trval 4,6 roka. Priemerný čas od stanovenia pozitivity protilátok anti-HCV po dispenzarizáciu na našej klinike trval 0,9 roka a priemerný čas od dispenzarizácie po začiatok antivírusovej liečby bol 0,8 roka. V tabuľke 2 je znázornený časový sled diagnostického postupu v jednotlivých rokoch, pričom sme v posledných rokoch pozorovali postupné skracovanie času od dispenzarizácie po začiatok liečby, ale nezaznamenali sme zrýchlenie diagnostického procesu pred príchodom pacienta na špecializované pracovisko.
Tab. 2. Časový sled diagnostického postupu (v rokoch) Table 2. Time intervals from the first signs to diagnosis and treatment (in years) 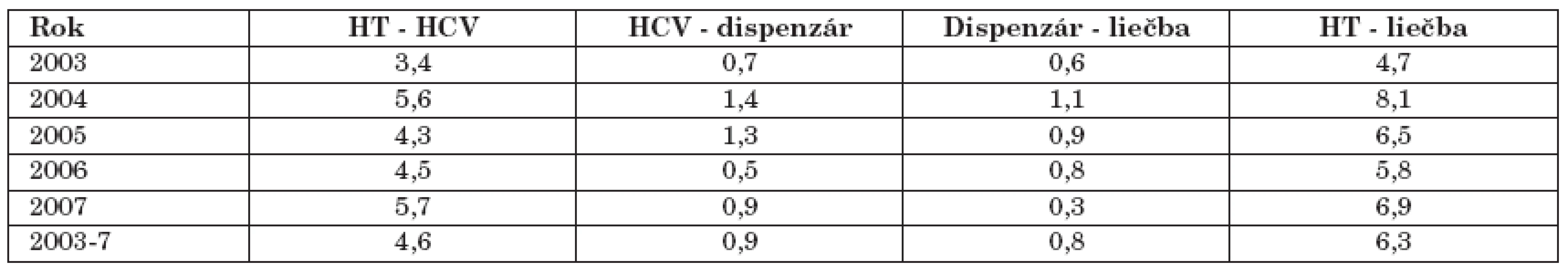
HT – HCV = čas od prvého zaznamenania elevácie hepatálnych testov (ALT, AST) po vyšetrenie a zistenie pozitivity anti HCV HCV – dispenzár = interval od dôkazu pozitivity anti HCV protilátok po prvé vyšetrenie na Klinike infektológie a cestovnej medicíny v Košiciach (KICM) [ Dispenzár – liečba = doba od prvého vyšetrenia na KICM po začiatok liečby chronickej hepatitídy HT – liečba = čas od zistenia elevácie hepatálnych testov (ALT, AST) po začiatok liečby chronickej hepatitídy HT – HCV = time interval from the first liver test elevation (ALT, AST) to the detection of anti-HCV antibodies HCV – follow-up = time interval from the detection of anti-HCV antibodies to the first examination at the Clinic of Infectology and Travel Medicine in Košice Follow-up – treatment = time interval from the first examination at the Clinic of Infectology and Travel Medicine in Košice to the start of treatment of chronic hepatitis HT – treatment = time interval from the first liver test elevation (ALT, AST) to to the start of treatment of chronic hepatitis Diskusia
Určenie genotypu vírusu hepatitídy C má veľký význam pri určení prognózy ochorenia a stratégie liečby chronickej hepatitídy. Dostupné údaje z jednotlivých regiónov sveta poukazujú na rozdielne geografické zastúpenie genotypov. V Európe je prevládajúcim genotypom genotyp 1, podtyp 1b, ďalej sa tu vyskytujú genotypy 2 a 3. Genotypy 4 a 6 sa v Európe vyskytujú vzácne [12]. Podobné zastúpenie genotypov sme zaznamenali aj v našom súbore. Genotyp 1b sme zistili takmer u 90 % vyšetrovaných pacientov, zriedkavejšie sa vyskytli genotypy 3 a 2. Ochorenia genotypmi 4 a 6 sme považovali za importované, nakoľko sa vyskytli u osôb pôvodom z Egypta resp. z Vietnamu.
Distribúcia jednotlivých genotypov u pacientov užívajúcich vnútrožilové drogy sa vo svete líši od celkovej populácie. V Európe sa u nich podstatne častejšie vyskytuje genotyp 3. S tým korelujú aj naše výsledky. Kým v súbore 198 vyšetrených pacientov bol genotyp 3 zistený 13 krát (6,6 %), v skupine 13 intravenóznych narkomanov malo genotyp 3 päť pacientov (38,5 %).
Najčastejšou cestou prenosu hepatitídy C bola do roku 1992 transfúzia krvi, alebo podanie krvných derivátov. Po zavedení screeningového vyšetrovania protilátok anti HCV počet potransfúznych hepatitíd C výrazne poklesol. Reziduálne riziko prenosu HCV pri transfúzii krvi, spôsobené darovaním krvi v období anti-HCV negatívneho okna, sa udáva v pomere 1 : 100 000 bunkových krvných produktov [5]. V krajinách kde je na vyšetrovanie transfúznych prípravkov zavedené používanie nukleárnych amplifikačných metód je riziko prenosu hepatitídy C transfúziou približne 1 : 2 miliónom [10]. V súčasnosti je najčastejší spôsob prenosu hepatitídy C vnútrožilové užívanie drog. Na rozdiel od týchto údajov, v súbore našich pacientov medzi rizikovými faktormi parenterálneho prenosu infekcie dominuje podanie krvných prípravkov pred rokom 1992. Vnútrožilovú narkomaniu sme zistili u 9 % pacientov. Tento počet je nižší ako je podiel narkomanov z počtu hlásených prípadov hepatitídy C v súčasnosti na Slovensku. Podľa štatistických údajov Regionálneho úradu verejného zdravotníctva (RÚVZ) z 239 hlásených prípadov chronickej hepatitídy C v roku 2006 bolo 108 (45,2 %) intravenóznych narkomanov, v roku 2007 to bolo 113 ( 30,8 %) z celkového počtu 367 hlásených. V rokoch 2006 a 2007 došlo k výraznému nárastu hlásených prípadov ochorenia v porovnaní s predchádzajúcimi rokmi, na ktorom sa podieľala zlepšená hlásna služba v spolupráci s lekármi a laboratóriami, ako aj zvýšená záchytnosť ochorenia tak medzi narkomanmi ako aj vo všeobecnej populácii. Uvedené údaje sú znázornené na grafe 2.
Graf 2. Počty hlásených prípadov chronickej hepatitídy C v Slovenskej republike v rokoch 1995 – 2007. Fig. 2. Reported cases of chronic hepatitis C in the Slovak Republic in 1995-2007 
Podľa dostupných údajov bol u narkomanov liečených v Centre pre liečbu drogových závislostí (CPLDZ) v Bratislave výskyt protilátok anti HCV v posledných rokoch okolo 45 % [2]. Prevalencia hepatitídy C u injekčných narkomanov je v susednej Českej republike okolo 30 % [14], a v niektorých iných krajinách sveta dosahuje až 60-70 % [3, 6, 13]. Nízky podiel drogovo závislých pozorovaný v našom súbore je možné vysvetliť predovšetkým zlou spoluprácou drogovo závislých pacientov a ich malým záujmom o liečbu, ku ktorému prispieva aj známa kontraindikácia antivírusovej liečby v prípadoch, keď títo pacienti nie sú schopní preukázať aspoň 6 mesačnú drogovú abstinenciu. Dôsledkom toho je, že len malá časť týchto pacientov je dispenzarizovaná a liečená na špecializovaných pracoviskách pre liečbu chronických vírusových hepatitíd. Na druhej strane vysoký počet novozistených hepatitíd spojených s podaním krvnej transfúzie ešte pred rokom 1992 súvisí s neskorým záchytom a zdĺhavým diagnostickým postupom. Svedčí o tom aj fakt, že doba, ktorá uplynula od prvého zistenia elevácie transamináz po diagnostikovanie chronickej hepatitídy C bola v našom súbore v priemere 4,6 roka. Zlepšenie sme zaznamenali v skrátení intervalu od začiatku dispenzarizácie po začiatok liečby. Tento interval sa za uvedené päťročné obdobie podarilo skrátiť na 0,3 roka v roku 2007. Bolo by potrebné zvýšiť informovanosť všetkých zainteresovaných (pacientov, praktických lekárov, zdravotných poisťovní, špecialistov), aby sa predišlo nespoznaniu, respektíve oneskorenej diagnostike pacientov. Podľa odhadov vyplývajúcich z epidemiologických štúdií [9] je na Slovensku vírusom hepatitídy C infikovaných približne 35 tisíc ľudí, a aj napriek nárastu počtu diagnostikovaných ochorení v posledných rokoch, zostáva viac ako 90 % infekcií vírusom hepatitídy C nezachytených.
Záver
V hodnotenom súbore pacientov s hepatitídou C prevládal genotyp 1. Najčastejšiu cestu prenosu infekcie predstavovali krvné transfúzie, v menšom percente užívanie intravenóznych drog a invazívne lekárske zákroky. U viac ako 40 % pacientov sme nezistili žiadny rizikový faktor prenosu infekcie. Nepriaznivá je skutočnosť dlhého diagnostického procesu a relatívne nízky počet diagnostikovaných pacientov v porovnaní s odhadovanou prevalenciou ochorenia.
Do redakce došlo 20.4.2009
MUDr. Zuzana Paraličová, PhD.
Klinika infektológie a cestovnej medicíny, LF UPJŠ
Rastislavova 43
041 90 Košice
e-mail: zuzana.paralicova@fnlp.sk
Slovenská republika
Zdroje
1. Global surveillance and control of hepatitis C. Report of a WHO consultation organized in collaboration with the Viral Hepatitis Prevention Board, Antwerp, Belgium. J Viral Hepat, 1999, 6, 1, 35-47.
2. Kiššová, L., Kastelová, E. ed. Výročná správa o stave drogovej problematiky na Slovensku v roku 2006, Národná správa pre EMCDDA. Národné monitorovacie centrum pre drogy. 2007.
3. Marcellin, P. Hepatitis B and hepatitis C in 2009. Liver international 2009, 29, 1, 1-8.
4. Memon, M.I., Memon, M.A. Hepatitis C: an epidemiological review, J Viral Hepat, 2002, 9, 2, 84-100.
5. van der Poel, C.L. Hepatitis C virus and blood transfusion: past and present risks. J Hepatol, 1999, 31, Suppl 1, 101-106.
6. Quan, V.M., Go, V.F., Nam, Ie.V. et al. Risks for HIV, HBV, and HCV infections among male injection drug users in northern Vietnam: a case-control study. AIDS -care, 2009, 21, 1, 7-16.
7. Regionálny úrad verejného zdravotníctva v Banskej Bystrici: Údaje o infekčných ochoreniach na Slovensku. Správa pre NMCD, 2007.
8. Sherlock, S., Dooley, J., et al. Nemoci jater a žlučových cest, překlad 11 vydání, Hradec Králové 2004. 703 s. ISBN 80-86703-00-2.
9. Schréter, I., Kristian, P., Klement, C., Kohútová, D., Jarčuška, P., Maďarová, L., Avdičová, M., Máderová, E. Prevalencia infekcie vírusom hepatitídy C v Slovenskej republike. Klin Mikrobiol Inf Lék, 2007, 13, 2, 54-58.
10. Stramer, S.L. Current risks of transfusion-transmitted agents: a rewiew. Arch Pathol Lab Med 2007, 131, 5, 702-707.
11. Trépo, C., Pradat, P. Hepatitis C virus infection in Western Europe. J Hepatol, 1999, 31, Suppl 1, 80-83.
12. Urbánek, P. Infekce virem heaptitidy C. Remedia, 2005, 15, 1, 75-81.
13. Xia, X., Luo, J., Bai, J., Yu, R. Epidemiology of hepatitis C virus infection among injection drug users in China: systemic review and meta-analysis. Public Health, 2008, 122, 10, 990-1003.
14. Zabransky, T., Mravcik, V., Korcisova, B., Rehak, V. Hepatitis C virus infection among injecting drug users in the Czech Republic – Prevalence and Associated Factors. Eur Addict Res, 2006, 12, 3, 151-160.
15. Zein, N.N., Persing, D.H. Hepatitis C genotypes: current trends and future implications. Mayo Clin Proc, 1996, 71, 458-462.
Štítky
Hygiena a epidemiológia Infekčné lekárstvo Mikrobiológia
Článok vyšiel v časopiseEpidemiologie, mikrobiologie, imunologie
Najčítanejšie tento týždeň
2009 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Očkování proti virové hemoragické horečce Ebola experimentální vakcínou rVSVDG-ZEBOV-GP
- Koronavirus hýbe světem: Víte jak se chránit a jak postupovat v případě podezření?
-
Všetky články tohto čísla
- ÚVODNÍ SLOVO
- K šedesátinám Společnosti pro epidemiologii a mikrobiologii České lékařské společnosti J. E. Purkyně
- Zastoupení různých genotypů glykoproteinu gB u pacientů s vysokým rizikem symptomatické infekce lidským cytomegalovirem (CMV)
- Pseudomonas aeruginosa, její rezistence k vybraným antibiotikům a tvorba biofilmu u kmenů izolovaných od pacientů s infekcí močových cest
- Epidemiologický prehľad hepatitídy C na Klinike infektológie a cestovnej medicíny v Košiciach
- Sérové protilátky proti endomýziu (AEA) v diagnostickom algoritme celiakie
- Diagnostika novovirových infekcí u hospitalizovaných dětí a mladistvých s akutní gastroenteritidou. Plzeňská studie
- Dynamika výskytu Creutzfeldtovej -Jakobovej choroby na Slovensku v rokoch 1975-2008
- Změny meteorologických faktorů a výskyt klíšťové encefalitidy v České republice
- Studium hypervirulentních komplexů Neisseria meningitidis metodami molekulární biologie a možnosti prevence jejich výskytu v České republice vakcinací
- A Day to Focus; and Act; on Pneumonia
- Vzpomínky na prof. MUDr. Karla Rašku
- In memoriam Miloš Rýc 1938 – 1989
- Životní jubileum prof. Daniely Kotulové
- Přínos stanovení core antigenu v diagnostice infekce hepatitidy C testem firmy Abbott Laboratories
- Epidemiologie, mikrobiologie, imunologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Pseudomonas aeruginosa, její rezistence k vybraným antibiotikům a tvorba biofilmu u kmenů izolovaných od pacientů s infekcí močových cest
- Dynamika výskytu Creutzfeldtovej -Jakobovej choroby na Slovensku v rokoch 1975-2008
- Sérové protilátky proti endomýziu (AEA) v diagnostickom algoritme celiakie
- Přínos stanovení core antigenu v diagnostice infekce hepatitidy C testem firmy Abbott Laboratories
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



